Indikace k otevřené chirurgické revaskularizaci viscerálního řečiště v endovaskulární éře
Indications to open surgical revascularization of visceral arteries in the endovascular era
Introduction:
Due to the high success rate of endovascular procedures, open surgical treatment of visceral arteries has become rarer worldwide. Yet, open surgical techniques remain essential for cases of chronic mesenteric ischemia as well as in other clinical instances.
Methods:
Drawing on their own experience and literary data, the authors summarize the indications to open surgical repair of the visceral arteries. They point out the situations in which surgical management is the method of choice even in the endovascular era. Discussing the advantages and disadvantages of various vascular reconstructions, they point out their technical challenges.
Conclusion:
Although used less frequently, open surgical repair of the visceral arteries needs to remain among the vascular surgeon’s tools. Not only for situations when an endovascular technique fails, but also for elective procedures in patients in whom an endovascular approach is contraindicated or not possible.
Key words:
mesenteric ischemia − aorto-mesenteric bypass − endovascular approach
:
J. Moláček 1; V. Třeška 1; B. Čertík 1; J. Baxa 2
:
Chirurgická klinika, Univerzita Karlova, Lékařská fakulta v Plzni, Fakultní nemocnice Plzeň
1; Klinika zobrazovacích metod, Univerzita Karlova, Lékařská fakulta v Plzni, Fakultní nemocnice Plzeň
2
:
Rozhl. Chir., 2018, roč. 97, č. 11, s. 487-492.
:
Review
Úvod:
Celosvětově ubývá počet otevřených chirurgických výkonů na viscerálním řečišti, důvodem je vysoká úspěšnost endovaskulárních procedur. Přesto zůstává nadále místo pro otevřenou operativu zejména na poli chronické mezenteriální ischemie, ale i jiných klinických stavů.
Metody:
Autoři rekapitulují na základě vlastních zkušeností a literárních údajů indikace k otevřené chirurgické operativě na viscerálních tepnách. Upozorňují na situace, kdy je chirurgické řešení metodou volby i v době endovaskulárních výkonů. Diskutují výhody a nevýhody jednotlivých cévních rekonstrukcí a upozorňují na jejich technické záludnosti.
Závěr:
I když jde o méně časté výkony, je třeba zachovat otevřenou chirurgickou operativu viscerálních tepen v portfoliu cévního chirurga. Nejen pro nutné řešení při selhání endovaskulárního výkonu, ale i pro elektivní výkony u nemocných, kde endovaskulární přístup není možný.
Klíčová slova:
mezenterialní ischemie − aorto-mezenterický bypass − endovaskulární přístup
Úvod
V posledních letech v oblasti viscerálního řečiště zcela dominují endovaskulární intervence. Jedná se o metodu první volby vzhledem k vysoké úspěšnosti a nízké morbiditě a mortalitě těchto výkonů. Dalším důvodem je relativně komplikovanější chirurgický přístup k otevřené chirurgické intervenci. Jedná se nejčastěji o akutní výkony při náhlé okluzi horní mezenterické tepny (AMS) či celiackého trunku (TC), resp. plánované intervence při jejich chronickém stenotickém postižení. Vzácněji jde o postižení traumatem, aneuryzmatem či disekcí. Zatímco u akutních příhod není většinou pochyb o indikaci pokusu o revaskularizaci viscerálního řečiště, u chronického postižení přetrvávají kontroverze ohledně typu výkonu (endovaskulární/chirurgický), jeho načasování, konkrétního typu bypassu atp. Cílem práce je shrnout možnosti otevřené chirurgické intervence na viscerálních tepnách a upozornit na přetrvávající indikace k otevřeným výkonům i v době endovaskulárních výkonů.
Metody
V současné době je nejčastějším důvodem indikace k otevřenému chirurgickému řešení v oblasti viscerálních tepen (TC, AMS, AMI) akutní či chronická mezenteriální ischemie. Mnohem méně často je důvodem trauma včetně iatrogenního poranění, aneuryzmatu či disekce [1].
Akutní uzávěry AMS jsou způsobeny nejčastěji embolií (cca 50 %) či trombózou tepny (cca 25 %) na sklerotickém podkladu [2], z další vzácnějších mechanismů se jedná o disekci, trauma či fibromuskulární dysplazii [3]. U chronického postižení zcela dominuje v cca 90 % aterosklerotická příčina [4]. U starší populace s rizikovými faktory (genetika, kouření, cukrovka, hypercholesterolemie atp.) je sklerotické postižení AMS, ale i ostatních větví zcela běžné [5].
Akutní mezenteriální ischemie
Jedním z důvodů relativně časté embolie do AMS jsou nepochybně anatomické poměry (sklon odstupující tepny), důvodem trombózy je již výše zmíněné časté sklerotické postižení kmene AMS. U těchto akutních příhod nebývá diskuze o indikaci k nutné revaskularizaci, ať již radiointervenční, nebo otevřené chirurgické. Pro strategii terapie je rozhodující čas od začátku symptomů, nález na CT angiografii (CT AG) a klinický nález na břiše. Na základě těchto informací indikujeme neodkladný výkon, který je v rozsahu od pouhé endovaskulární sukční embolektomie, trombektomie či trombolýzy s možným následným stentingem tepny až po komplikované otevřené trombektomie či bypassové operace s často nutnou resekcí střeva [6]. V zásadě jsou dva možné postupy, v první době se pokusit o radiointervenční výkon, na který většinou navazuje explorativní laparotomie a eventuální resekce střeva. Druhou možností je okamžitá laparotomie s kompletním otevřeným chirurgickým řešením (jak revaskularizace, tak střevní resekce).
Nemáme žádné rozsáhlé randomizované studie, které by hodnotily, resp. porovnávaly úspěšnost endovaskulárního a otevřeného řešení akutní mezenteriální ischemie, publikované nerandomizované práce většinou nenašly signifikantní rozdíly mezi těmito dvěma metodami, resp. krátkodobé výsledky (hospitalizační mortalita) svědčí pro endovaskulární přístup, dlouhodobé výsledky jsou však u obou skupin obdobné [7−10]. Jedná se však o heterogenní skupiny pacientů, s nejednotnými indikacemi k daným metodám.
Je všeobecně známo, že k těmto výkonům již není nemocný někdy ani indikován nebo výkon končí pouhou explorativní laparotomií vzhledem k pozdní diagnóze a ke zcela infaustní prognóze při ireverzibilní ischemii celého tenkého střeva. Typická minimální korelace mezi velkými subjektivními potížemi a minimálním objektivním nálezem na břiše v prvních hodinách vzniku akutní ischemie vede často k výše zmíněné pozdní diagnóze. Mortalita u akutní mezenteriální ischemie se pohybuje od 50−80 % [11].
Nejedná-li se o jasně pokročilý nález, kde i podle zobrazovacích metod je podezření na ireverzibilní ischemii velké části tenkého střeva (na CT AG přítomna pneumatóza ve stěně tenkého střeva), indikujeme u akutní mezenteriální ischemie častěji v první době endovaskulární intervenci. Ta může výrazně vylepšit nález nejčastěji právě na řečišti AMS, až poté indikujeme event. explorativní laparotomii. Při ní provádíme nutné resekce ischemických orgánů, nejčastěji se jedná o tenké či tlusté střevo, může však být nutná např. i cholecystektomie pro těžkou ischemii žlučníku, ischemie žaludku je raritní. Při akutní mezenteriální ischemii bychom v průběhu laparotomie měli zachovávat koncept „damage control surgery“, tedy provést pouze nutné výkony, definitivní řešení včetně střevních anastomóz je vhodné u těžkých případů ponechat na „second look laparotomii“ [12]. Důvod je zřejmý, při první laparotomii provádíme jen absolutně nutné resekce, některé ischemické části střeva jsou schopné reparace po úspěšné revaskularizaci. Naším cílem je bezpochyby zachovat co nejdelší část zejména tenkého střeva. Při „second look laparotomii“ již můžeme posoudit event. vliv revaskularizace a bezpečně provést střevní anastomózy. Vyhneme se tak riziku selhání anastomóz na podkladě ischemie.
Zvolíme-li při akutní mezenteriální ischemii ihned otevřené řešení, nabízí se možnost chirurgické revaskularizace, nejčastěji tedy embolektomie, resp. trombektomie AMS. Výkon provádíme nejčastěji z příčné, resp. šikmé arteriotomie v oblasti kmene AMS, je-li příčinou trombóza AMS na podkladě aterosklerózy, volíme podélnou arteriotomii s endarterektomií a uzávěrem záplatou. Bypassové výkony u akutní mezenteriální ischemie volíme spíše vzácněji. Hospitalizační mortalita těchto otevřených výkonů se pohybuje od 26 do 65 % [4].
Chronická mezenteriální ischemie (CHMI)
U chronického postižení AMS, resp. TC, které může vést k chronické střevní ischemii (Mikkelsenův termín abdominální angina použit poprvé v 60. letech) [13], je v naprosté většině případů v první době rovněž indikován endovaskulární výkon s velmi vysokým procentem úspěšnosti [10]. Avšak i zde mají své místo otevřené chirurgické operace, které dnes často přicházejí na řadu až po selhání radiointervenční léčby či u případů nevhodných pro tuto formu terapie (Obr. 1).
Fig. 1: Celiac trunk and superior mesenteric artery failure
(CT AG)
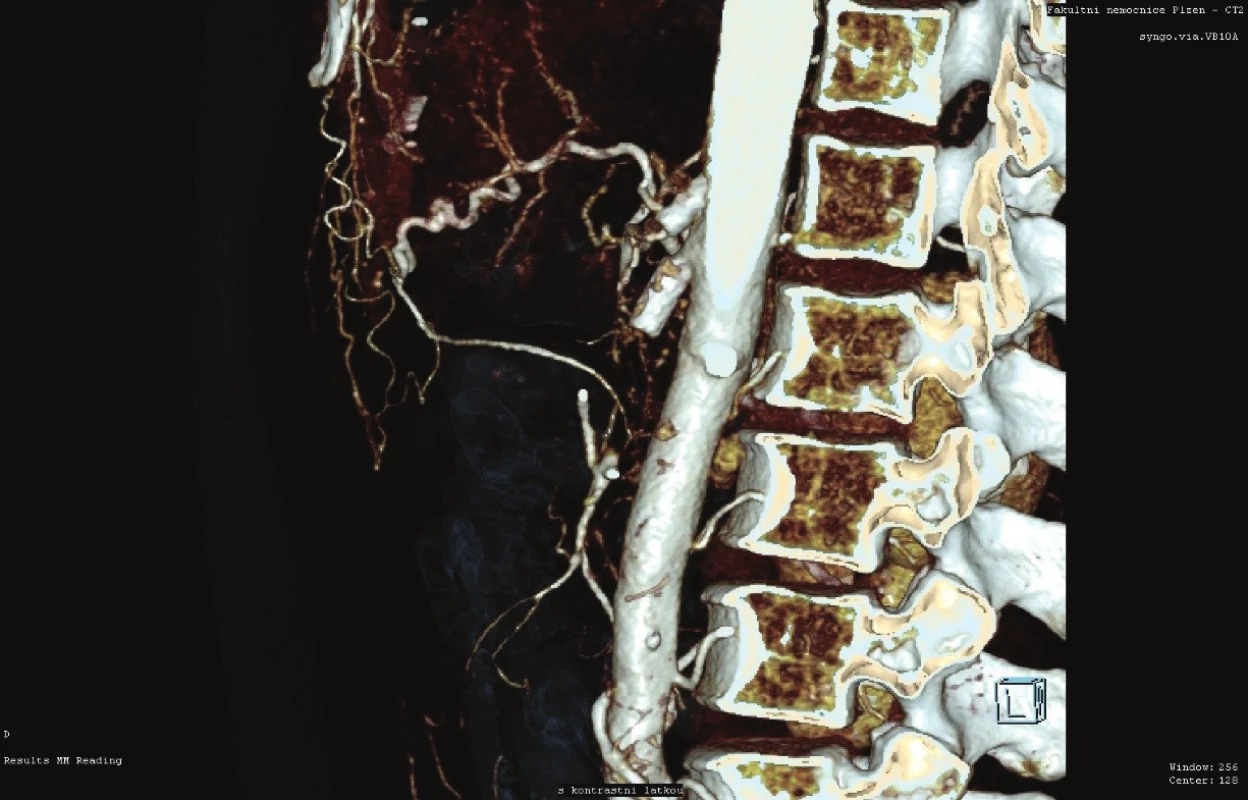
Endovaskulární výkon spočívá nejčastěji v plastice (PTA) AMS, event. TC, ojediněle i v plastice AMI. Systematická metaanalýza publikovaná v roce 2018, která hodnotí 100 klinických studií, popisuje signifikantně nižší mortalitu u endovaskulární léčby chronické mezenteriální ischemie ve srovnání s otevřenou terapií, naopak otevřený výkon je spojený s nižší rekurencí obtíží [14]. Na tomto poli stále zůstává řada diskutabilních otázek, např. zda indikovat asymptomatické pacienty k jakémukoliv výkonu, resp. načasování tohoto výkonu, u symptomatických pacientů je diskutováno, zda intervenovat jen jednu tepnu (AMS), nebo i TC, resp. AMI, dále typ výkonu, následná farmakologická terapie atd.
Vzhledem k celosvětovému poklesu počtů otevřených výkonů v oblasti viscerálních tepen je riziko, že nastupující generace cévních chirurgů nebude mít dostatečné zkušenosti s indikacemi k otevřené mezenteriální revaskularizaci, s jejich možnými typy a zejména s technickými záludnostmi této operativy. I když se v naprosté většině případů jedná o aterosklerotické postižení způsobující stenózy až okluze viscerálních tepen, zapadá do tohoto ranku i postižení způsobené traumatem, disekcí či vrozenými anomáliemi.
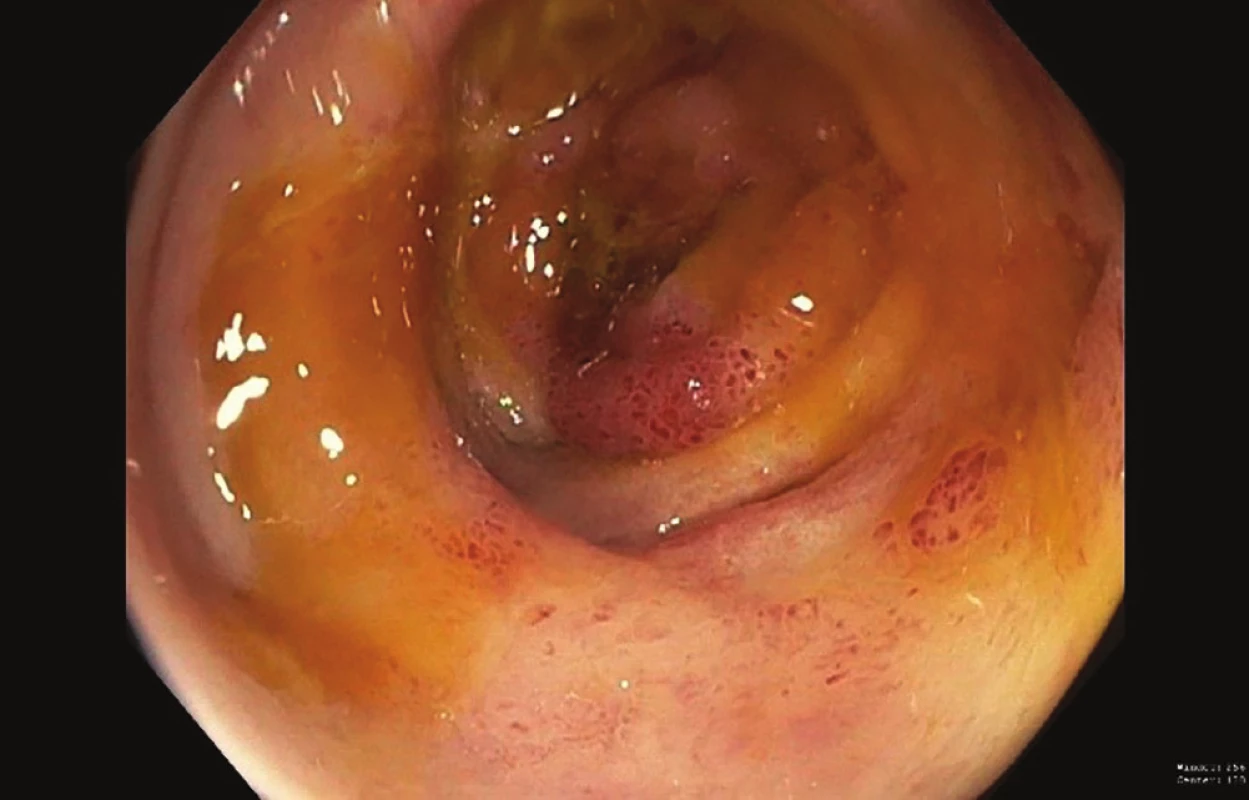
U chronické mezenteriální ischemie je cílem odstranit symptomy, tedy postprandiální bolesti, zvracení, průjmy, které vedou k hubnutí pacienta a k odmítání stravy. U nemocných se skutečně vytváří až typický strach z jídla. Dalším cílem je předejít vzniku těžké akutní ischemie střeva. Jak z vlastních zkušeností, tak na základě literárních údajů je možno uvést, že u chronicky symptomatických nemocných hrozí mnohem častěji akutní zhoršení a infarkt střeva [1,15] (Obr. 2). A naopak u zcela asymptomatických nemocných i u tristního „grafického“ postižení se málokdy dočkáme zásadního zhoršení. Je diametrálně rozdílná 5letá mortalita u nemocných se symptomy CHMI a u zcela asymptomatických nemocných [1]. Je třeba upozornit i na atypické projevy chronické mezenteriální ischemie, jako jsou ischemické vředy (Obr. 3), skip léze, které nás mohou zavést na špatnou pracovní diagnózu, kdy jsou nezřídka nemocní léčeni na nespecifický střevní zánět.
Fig. 2: Acute deterioration of chronic mesenteric ischemia
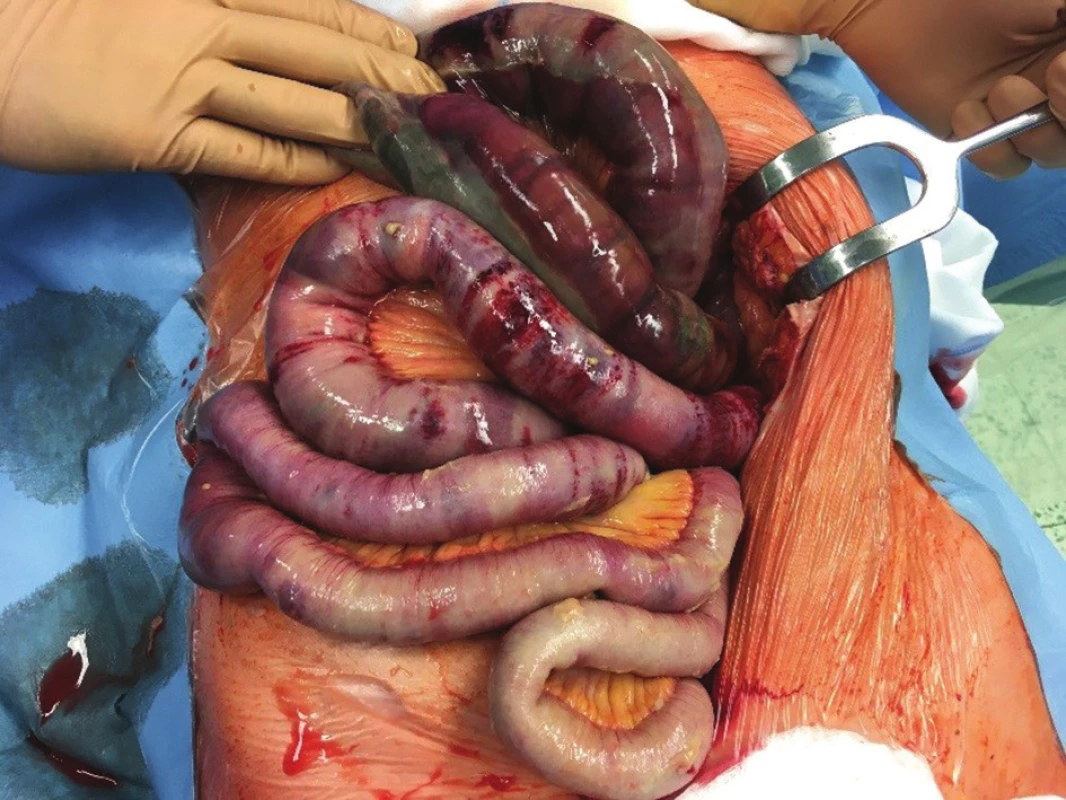
Fig. 3: Ischemic right colon ulcers (colonoscopy)
U CHMI by měla být indikována otevřená revaskularizace mnohem častěji než u akutní mezenteriální ischemie. Jedním z důvodu je již uvedená nižší rekurence obtíží u otevřené léčby. Položíme-li si otázku, v jakých případech by měla být indikována otevřená intervence u CHMI, základní odpověď by měla být u symptomatických nemocných. A to u takových, kde buď selhal endovaskulární přístup, nebo není možno jej vůbec provést z důvodu charakteru nálezu. Tím jsou nejčastěji excesivní kalcifikace v kmenech viscerálních tepen, vícečetné, resp. dlouhé stenózy či kompletní uzávěry (Obr. 4). Jakékoliv intervence (endovaskulární či otevřené) u zcela asymptomatických nálezů jsou dosti kontroverzní a jejich možné komplikace jsou nemocnými velmi těžce akceptovány. Samozřejmě i u asymptomatických nemocných je plně indikována plná konzervativní farmakologická léčba, do které patří antiagregační, resp. antikoagulační léčba, hypolipidemická, antihypertenzní apod. Bezpochyby sem patří i režimová opatření (zákaz kouření, menší porce jídla častěji denně apod.). Specifickým případem je Dunbarův syndrom (syndrom komprese TC), u kterého, je-li zcela asymptomatický, by neměla být indikována žádná intervence (endovaskulární či chirurgická), pouze u symptomatických pacientů indikujeme buď chirurgickou dekompresi (protětí ligamentum arcuatum medianum), nebo radiointervenční plastiku a stentáž [14,15].
Fig. 4: Visceral artery occlusion – a finding unsuitable for
endovascular approach (CT AG)
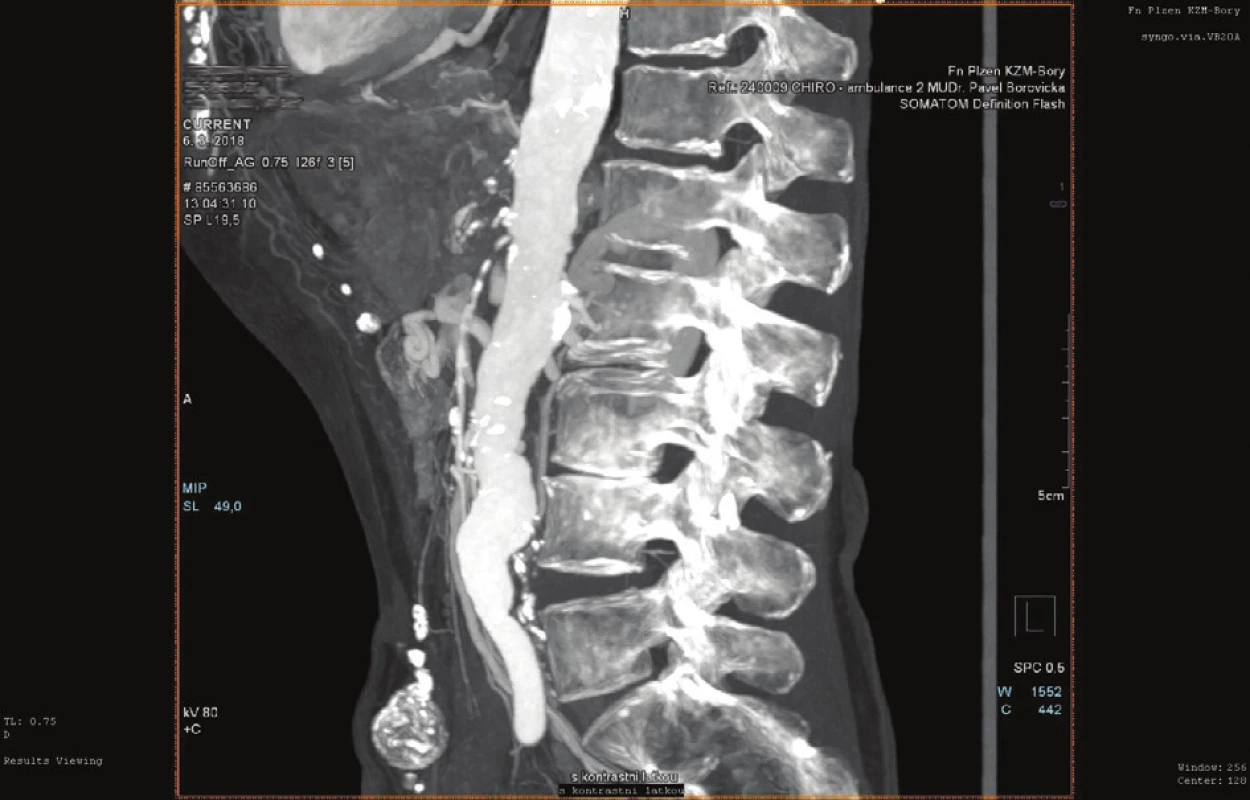
Byl-li zvolen u CHMI endovaskulární způsob léčby, měli bychom se snažit vyvarovat opakovaných radiointervenčních výkonů, nejsme-li s původním endovaskulárním řešením spokojeni. Nastavování stentů, zavádění stentu do stentu apod. nevede většinou k déletrvajícímu úspěchu (Obr. 5).
Fig. 5: Recurrent endovascular interventions on the celiac
trunk and superior mesenteric artery (CT AG)
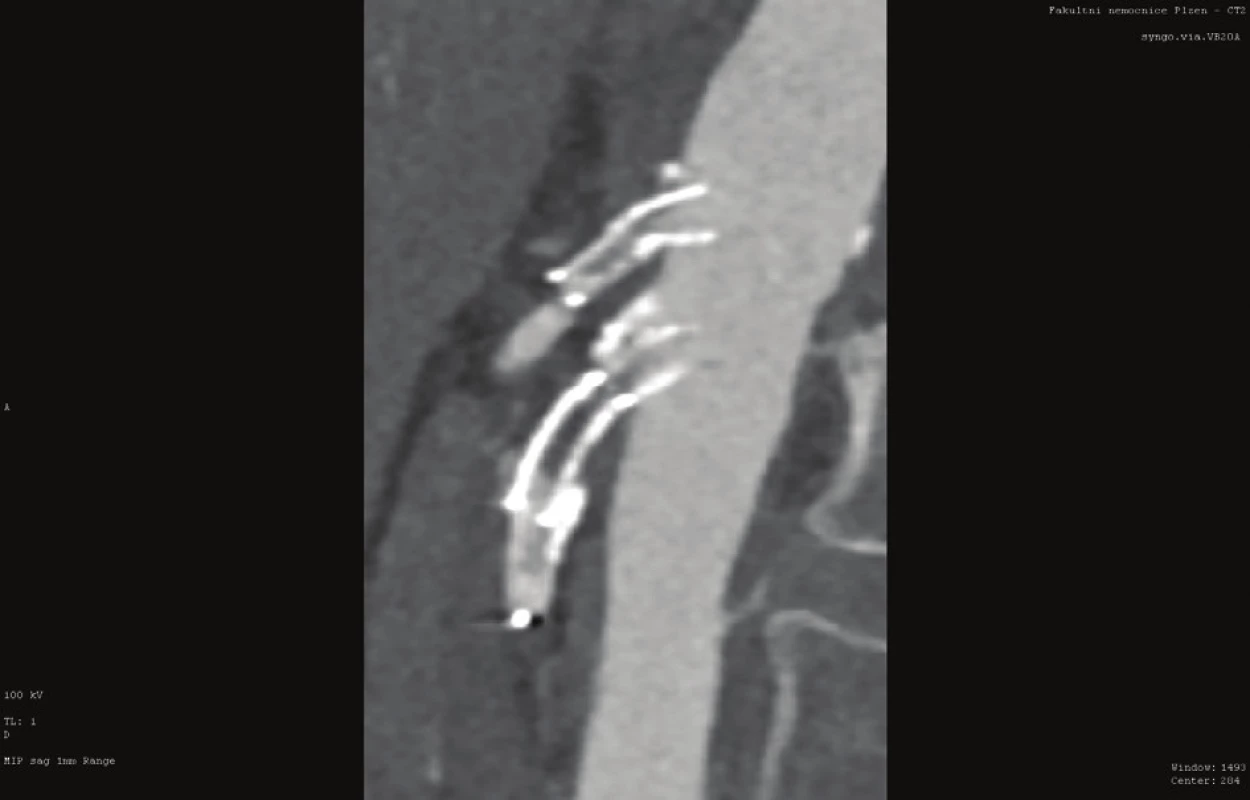
Rozhodneme-li se pro otevřený způsob léčby, je třeba se vyvarovat zbytečného oddalování operačního řešení, to může vést k nevratnému a často fatálnímu ischemickému postižení střeva. Je veliký rozdíl v prognóze nemocného, provádíme-li výkon ve stadiu chronické reverzibilní ischemie střeva, nebo ve fázi akutně vzniklého zhoršení s gangrénou a nutnou rozsáhlou resekcí.
Chirurgický výkon zahrnuje nejčastěji bypassovou techniku, zcela vzácně transaortální edarterektomii či trombektomii. V naprosté většině případů revaskularizujeme AMS, vzácněji i TC či AMI. Autoři se zcela neshodují v indikaci vícečetné revakularizace (AMS i TC), tedy tzv. „multi vessel repair“. Jsou publikovány i práce doporučující vždy revaskularizovat veškeré možné tepny [17]. Rovněž nepanuje úplná shoda na typu bypassu.
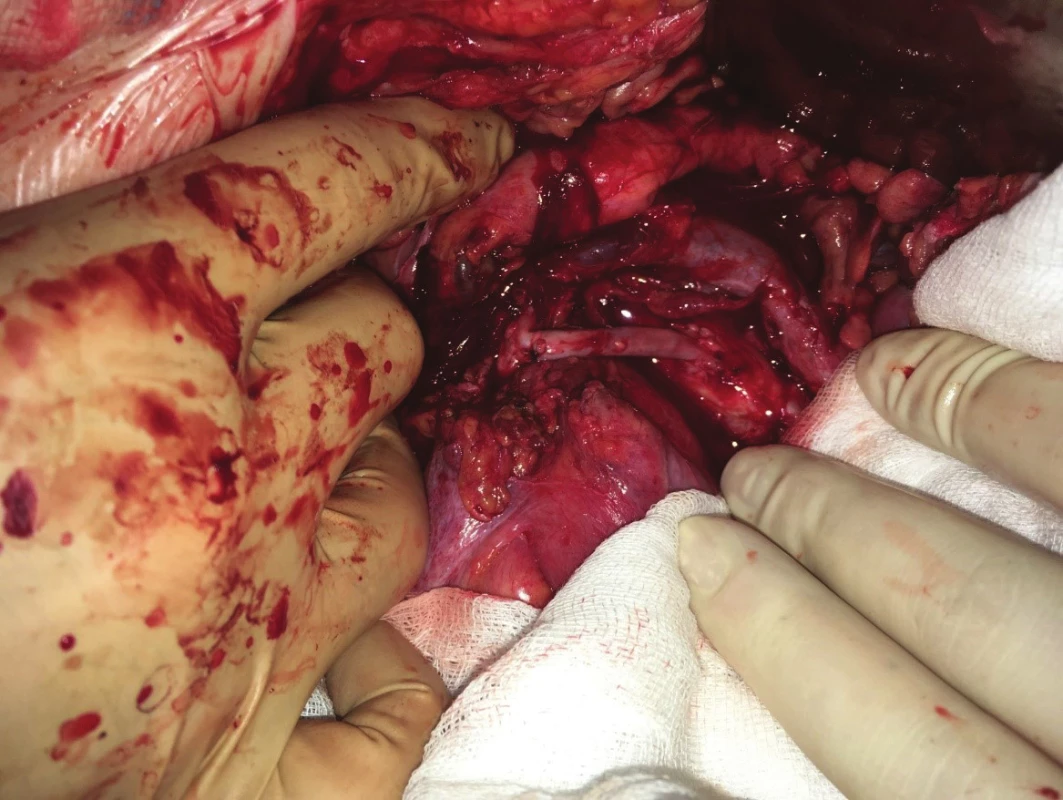
V zásadě je možné umístit proximální anastomózu na supraceliakální aortu a provést tzv. antegrádní bypass, nebo naopak na infrarenální aortu či pánevní tepnu a konstruovat retrográdní bypass. Méně obvyklou eventualitou je tzv. „french bypass“, tedy rekonstrukce jdoucí z infrarenální aorty za levou renální tepnou a poté umístěna na AMS (Obr. 6, 7, 8).
Fig. 6: Antegrade (supraceliac) bypass
on the celiac trunk and superior mesenteric
artery
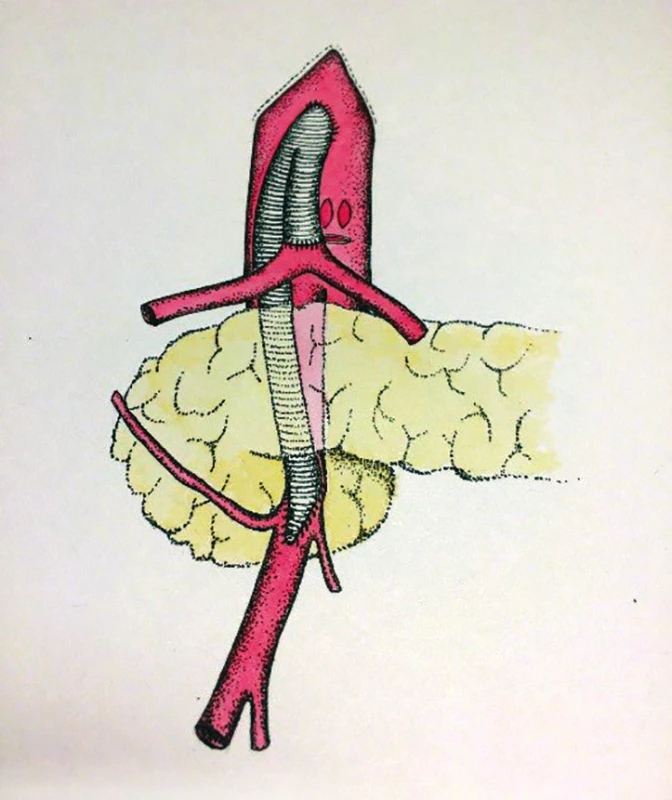
Fig. 7: Retrograde bypass on the superior
mesenteric artery
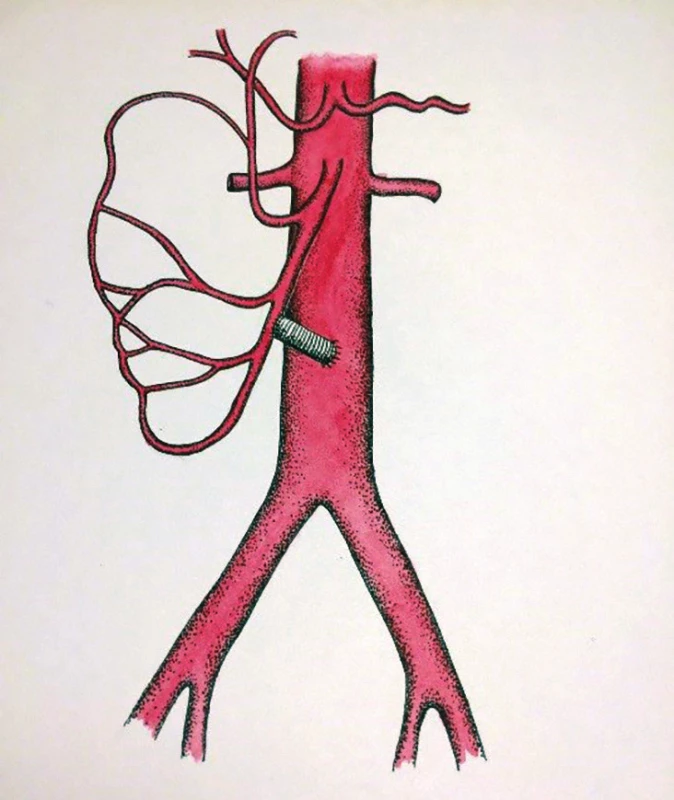
Fig. 8: “French” bypass on the superior
mesenteric artery
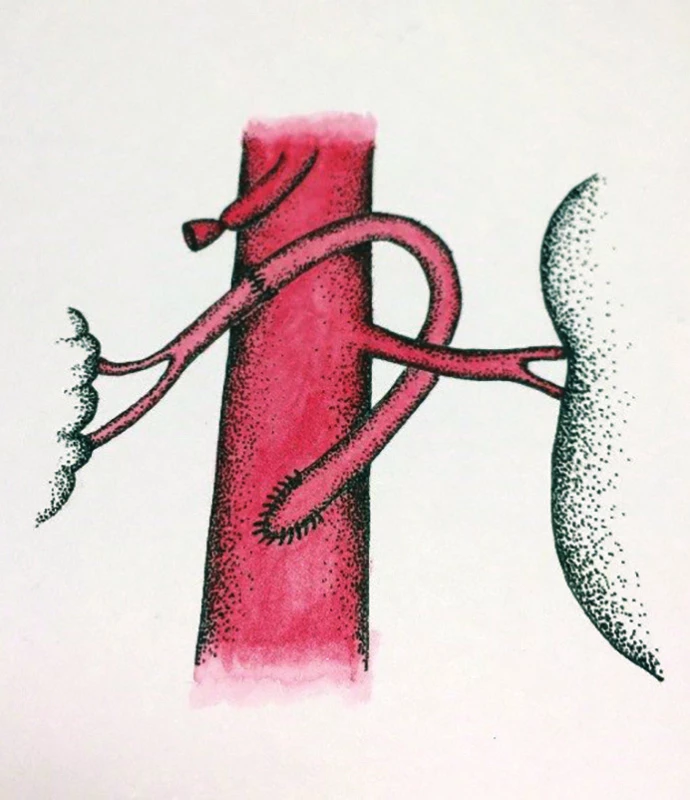
Důvodem je snížení rizika zálomu retrográdní rekonstrukce. Rozhodnutí o typu výkonu záleží většinou na osobní zkušenosti operatéra či zkušenosti daného centra. Přesto jsou určité faktory, které hrají roli v indikaci té či oné rekonstrukce. Anatomické poměry či míra aterosklerotického postižení supraceliakální i subrenální aorty patří mezi tyto faktory, u těžce sklerotické supraceliakální aorty s nástěnnými tromby se vyvarujeme indikace antegrádní rekonstrukce, stejně tak tuto rekonstrukci neindikujeme u nemocných s vysokým operačním rizikem. Zvažujeme-li rekonstrukci dvou tepen (AMS i TC), je naopak antegrádní bifurkační protetický bypass výhodou (Obr. 9). U nemocných s vyšším operačním rizikem se přikláníme k relativně snadnému a méně zatěžujícímu retrográdnímu aortomezenterickému bypassu (Obr. 10, 11). Užití umělé cévní protézy či žilního štěpu u těchto rekonstrukcí neovlivňuje významně úspěšnost výkonu. Je řada klinických studií porovnávajících jednotlivé přístupy, jejich výsledky a závěry jsou často nesignifikantní, resp. protichůdné [18]. Na druhou stranu jednoduchá retrográdní rekonstrukce na AMS je metodou řešící CHMI úspěšně, s nízkou mortalitou a morbiditou, které se blíží svými čísly k endovaskulárním výkonům. Dlouhodobá průchodnost těchto rekonstrukcí se pohybuje kolem 70 % [19]. I v této oblasti se velmi vzácně užívají hybridní přístupy, jako je např. retrográdní stenting AMS, jedná se však skutečně o raritní výkony. Asi největší záludnost aorto-viscerálních rekonstrukcí tkví v riziku jejich zalamování, zejména u retrográdních bypassů. Právě proto někteří autoři preferují výše uvedený tzv. „french bypass“, který by svým průběhem kolem levostranné renální tepny měl bránit tomuto zálomu. Na našem pracovišti a dle našich informací ani v jiných centrech v ČR nejsou velké zkušenosti s touto rekonstrukcí. U krátkých bypassů, kdy je distální anastomóza umístěna prakticky na kmen AMS, je riziko kinkingu nižší.
Fig. 9: Antegrade aorto-mesenteric/trunk bypass (artificial
graft) (CT AG)
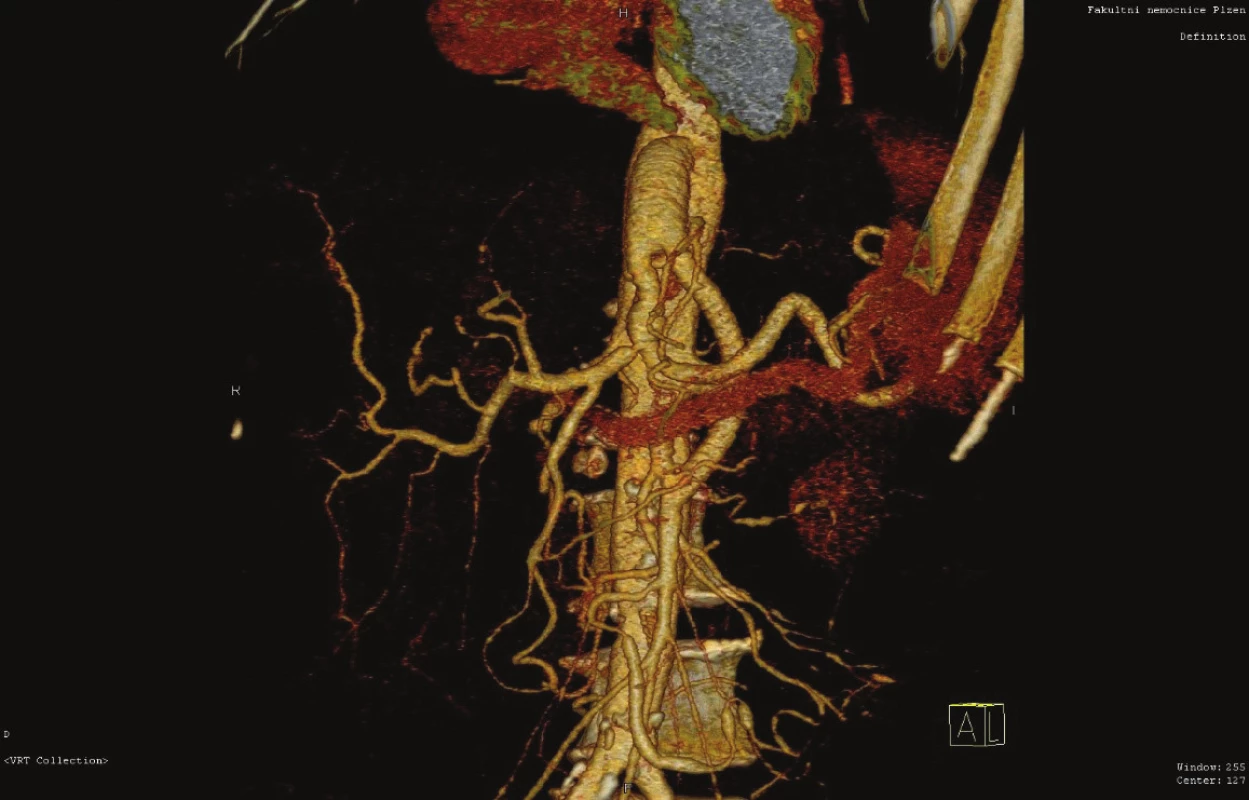
Fig. 10: Retrograde aorto-mesenteric bypass (artificial
graft)
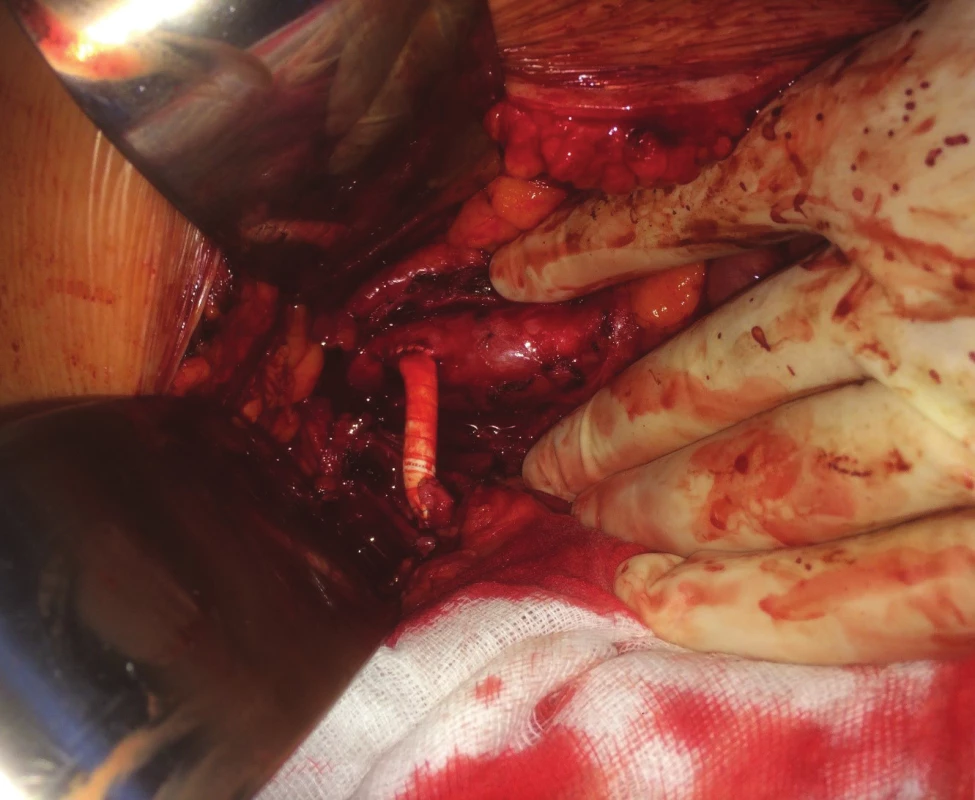
Fig. 11: Retrograde aorto-mesenteric bypass (vein graft)
Další problém nastává u excesivně kalcifikovaných tepen, kdy je celý kmen AMS těžce změněn aterosklerózou, v těchto případech je logicky endovaskulární řešení nevhodné a chirurg by se měl u symptomatických nemocných pokusit o rekonstrukci. V těchto případech je nutné najít příhodné místo pro anastomózu distálněji na AMS, třeba až v místě odstupu arteria colica media, resp. arteria colica dextra. Většinou se daří takové místo najít, a je tedy nutné založit „distální“ rekonstrukci, kde je podle našeho názoru vhodný žilní štěp. Při preparaci AMS a zakládání rekonstrukce se vyvarujeme výraznější mobilizace duodena, přerušili bychom spojky mezi TC a AMS a zhoršili tak prokrvení orální části jejuna.
Jinou metodou řešení mezenteriální ischemie než bypassovou operací je transaortální endarterektomie odstupu AMS, event. TC. Ta je však dnes indikována zcela vzácně. Je na místě o ní uvažovat u nemocných, u nichž nelze využít endovaskulární řešení a současně je nevhodné řešení bypassem (hostile abdomen, infekce v dutině břišní při gangréně, resp. perforaci střeva, stav po radioterapii). Optimální přístup k aortě je v tomto případě extraperitoneální, lze ale užít i střední laparotomii s mediální viscerální rotací. Ostiální postižení kmenů TC a AMS lze z tohoto přístupu vyřešit, distálnější léze, zejména u AMS, jsou zcela nevhodné pro toto řešení. Je vhodné mít tento přístup k viscerálním tepnám zahrnutý v portfoliu cévního chirurga, může být využit i u jiných indikací, jako jsou např. traumatické postižení, pararenální AAA atp. [20].
Jiné než aterosklerotické postižení viscerálních tepen, které si vynutí otevřenou chirurgickou intervenci, může být způsobeno nejčastěji různými typy vaskulitid, neurofibromatózou typu I či disekcí. Tzv. mid-aortic syndrom, tedy lokalizované postižení distální hrudní aorty a viscerálního segmentu (různá etiopatogeneze, nejčastěji kongenitální), běžně zahrnuje postižení odstupů viscerálních tepen. V současnosti ale zcela dominuje endovaskulární způsob řešení těchto nálezů. Stejně tak aneuryzmatické postižení AMS, resp. TC je relativně vzácné a k otevřenému chirurgickému řešení jsou dnes tito pacienti indikováni zcela výjimečně. Vždy preferujeme nejprve endovaskulární řešení.
Samostatnou kapitolou jsou traumata viscerálních tepen, která, nejsou-li způsobena iatrogenně při radiointervencích, patří vždy mezi velmi závažná, často vysokoenergetická poranění s vysokou mortalitou i morbiditou.
Poranění Truncus coeliacus je jedno z nejvzácnějších traumat, jeho mortalita se pohybuje mezi 40 až 75 % [21]. Mechanismem může být jak tupé trauma, tak penetrující. Symptomy se mohou lišit od zcela asymptomagtického průběhu až po těžkou ischemii jater či tenkého střeva. U asymptomatické disekce lze postupovat konzervativně, jsou-li však jasné známky orgánové ischemie nebo krvácení z kmene TC, je nutné invazivní řešení. Některé stavy lze, a je to velká výhoda, v této situaci vyřešit endovaskulárně, při masivním krvácení přichází na řadu chirurgický otevřený výkon. Poranění lze ošetřit stehem, záplatou nebo bypassovou operací. Ve výjimečných případech těžkého devastačního poranění lze uvažovat i o prosté ligaci trunku, je však absolutně nutná volně průchodná portální žíla, v opačném případě dochází vždy k nekróze jater.
Poranění horní mezenterické tepny je rovněž vzácné, ale stejně závažné jako u TC [22].
Dojde-li k masivnímu krvácení, je nutná akutní chirurgická intervence se zástavou hemoragie, ale zároveň se zachovalým průtokem AMS. V opačném případě dochází prakticky vždy k ischemii celého tenkého střeva a pravého tračníku. Poranění AMS v jejích jednotlivých částech popisuje Fullenova klasifikace. Řešení poranění kmene AMS spočívá buď v přímé sutuře, nebo opět v náhradě, resp. bypassu, obdobně jako při postižení aterosklerózou. Poranění dolní mezenterické tepny může rovněž vést k masivní hemoragii, ale po jejím prošití nedochází téměř nikdy k ischemii střeva.
Závěr
Otevřené chirurgické výkony na viscerálním řečišti jsou vždy určitou výzvou pro cévního chirurga, nikdy se nebude jednat o rutinní každodenní výkony a často i po „úspěšně“ provedené operaci přichází zklamání z komplikovaného pooperačního průběhu s fatálním koncem. Jedná se o specifické zákroky, kdy se snažíme pro každého pacienta najít optimální řešení. I přes nesporný benefit endovaskulárních výkonů na tomto poli stále zůstává určitá skupina klinických stavů, u kterých je indikováno otevřené chirurgické řešení.
Práce vznikla s podporou Grantu AZV 15-32727A a Výzkumného záměru UK Progres Q39.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. Jiří Moláček, Ph.D.
Chirurgická klinika FN a LF v Plzni
Alej Svobody 80
Plzeň, 304 60
e-mail: molacek@fnplzen.cz
Sources
1. Oderich GS, Gloviczki P, Bower TC. Open surgical treatment for chronic mesenteric ischemia in the endovascular era: when it is necessary and what is the preferred technique? Semin Vasc Surg 2010;23 : 36–46.
2. Acosta S, Björck M. Modern treatment of acute mesenteric ischaemia. Br J Surg 2014;101:e100−8.
3. Copin P, Zins M, Nuzzo A, et al. Acute mesenteric ischemia: A critical role for the radiologist. Diagn Interv Imaging 2018;99 : 123–34.
4. Clair DG, Beach JM. Mesenteric ischemia. N Engl J Med 2016;374 : 959–68.
5. Flis V, Mrdža B, Štirn B, et al. Revascularization of the superior mesenteric artery alone for treatment of chronic mesenteric ischemia. Wien Klin Wochenschr 2016;128 : 109–13.
6. Zhao Y, Yin H, Yao C, et al. Management of acute mesenteric ischemia: A critical review and treatment algorithm. Vasc Endovascular Surg 2016;50 : 183–92.
7. Block TA, Acosta S, Björck M. Endovascular and open surgery for acute occlusion of the superior mesenteric artery. J Vasc Surg 2010;52 : 959–66.
8. Ryer EJ, Kalra M, Oderich GS, et al. Revascularization for acute mesenteric ischemia. J Vasc Surg 2012;55 : 1682–9.
9. Arthurs ZM, Titus J, Bannazadeh M, et al. A comparison of endovascular revascularization with traditional therapy for the treatment of acute mesenteric ischemia. J Vasc Surg 2011;53 : 698−704,discussion 704−5.
10. Schermerhorn ML, Giles KA, Hamdan AD, et al. Mesenteric revascularization: management and outcomes in the United States, 1988−2006. J Vasc Surg 2009;50 : 341–348.e1.
11. Bala M, Kashuk J, Moore EE, et al. Acute mesenteric ischemia: guidelines of the World Society of Emergency Surgery. World J Emerg Surg WJES 2017;12 : 38.
12. Tilsed JVT, Casamassima A, Kurihara H, et al. ESTES guidelines: acute mesenteric ischaemia. Eur J Trauma Emerg Surg Off Publ Eur Trauma Soc 2016;42 : 253–70.
13. Mikkelsen WP, Zaro JA. Intestinal angina; report of a case with preoperative diagnosis and surgical relief. N Engl J Med 1959;260 : 912–4.
14. Alahdab F, Arwani R, Pasha AK, et al. A systematic review and meta-analysis of endovascular versus open surgical revascularization for chronic mesenteric ischemia. J Vasc Surg 2018;67 : 1598–605.
15. Park WM, Cherry KJ, Chua HK, et al. Current results of open revascularization for chronic mesenteric ischemia: a standard for comparison. J Vasc Surg 2002;35 : 853–9.
16. Doyle AJ, Chandra A. Chronic mesenteric ischemia in a 26-year-old man: multivessel median arcuate ligament compression syndrome. Ann Vasc Surg 2012;26 : 108.e5−9.
17. Coakley DN, Shaikh FM, Kavanagh EG. Successful treatment of acute on chronic mesenteric ischaemia by common iliac to inferior mesenteric artery bypass. Case Rep Vasc Med 2015. Available from: doi: 10.1155/2015/962603.
18. Jimenez JG, Huber TS, Ozaki CK, et al. Durability of antegrade synthetic aortomesenteric bypass for chronic mesenteric ischemia. J Vasc Surg 2002;35 : 1078–84.
19. van Petersen AS, Kolkman JJ, Beuk RJ, et al. Open or percutaneous revascularization for chronic splanchnic syndrome. J Vasc Surg 2010;51 : 1309–16.
20. Čertík B, Třeška V, Moláček J, et al. Our experience with left-sided retroperitoneal approach to resection of abdominal aortic aneurysm. Rozhl V Chir 2018;97 : 88–93.
21. Kirchhoff C, Stegmaier J, Krotz M, et al. Celiac dissection after blunt abdominal trauma complicated by acute hepatic failure: case report and review of literature. J Vasc Surg 2007;46 : 576–80.
22. Abu-Gazala S, Schlager A, Elazary R, et al. Revascularization of the celiac and superior mesenteric arteries after operative injury using both splenic artery and saphenous graft. Ann Vasc Surg 2010;24 : 693.e1−4.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2018 Issue 11
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Indications to open surgical revascularization of visceral arteries in the endovascular era
- Trauma of the extracranial cerebral arteries due to injuries of the cervical spine
- Branched pedal bypass in the treatment of critical limb ischemia – a single center experience
- Dunbar syndrome – single-center experience with surgical treatment
- Hypogastric artery aneurysm – a case report
- Early surgical and vascular complications after open repairs of aortoiliac aneurysms
- Aorto-iliac endarterectomy: Old-fashioned or re-newed method?
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Dunbar syndrome – single-center experience with surgical treatment
- Hypogastric artery aneurysm – a case report
- Trauma of the extracranial cerebral arteries due to injuries of the cervical spine
- Indications to open surgical revascularization of visceral arteries in the endovascular era
