Meralgia paresthetica
Meralgia paresthetica
Meralgia paresthetica is a compression neuropathy of the lateral femoral cutaneous nerve. Despite its rarity, it is the most common nerve entrapment of the lower limbs. It produces similar symptoms as those associated with the more common L4 or L5 radiculopathy. Therefore, it is often diagnosed late (sometimes only after several years of latency) or not at all. This diagnosis should be considered especially in patients with obesity and diabetes who have chronic irritation of the ventrolateral areas of the thigh not responding to conservative therapy and a negative finding on lumbar MRI.
We present our experience with surgical nerve decompression in three patients with pain, paresthesias, and sensory loss within the distribution of the lateral cutaneous nerve of the thigh. They all suffered from severe abdominal obesity. All conservative treatments, including weight reduction attempts, were unsuccessful. Nerve release caused an immediate effect in two cases. One patient experienced a temporary worsening of pain, which gradually improved within one month.
In spite of the controversy surrounding the surgical treatment of meralgia (neurolysis or nerve resection), it can be concluded that nerve decompression has a good effect. Nerve resection is, in our view, considered to be a reserve option when primary surgery fails.
Key words:
meralgia paresthetica − nerve entrapment − peripheral nerve
Authors:
R. Kaiser
Authors‘ workplace:
Neurochirurgická a neuroonkologická klinika 1. lékařské fakulty Univerzity Karlovy a Ústřední vojenská nemocnice - Vojenská fakultní nemocnice Praha
Published in:
Rozhl. Chir., 2018, roč. 97, č. 6, s. 286-290.
Category:
Case Report
Overview
Meralgia paresthetica je kompresivní neuropatie n. cutaneus femoris lateralis. I přes svou vzácnost je nejčastějším úžinovým syndromem dolních končetin. Vzhledem ke svým symptomům, které imitují častou radikulopatii L4 či L5, bývá často diagnostikována s dlouhou (až mnohaletou) latencí anebo vůbec. Myslet je na ni potřeba zejména u pacientů s obezitou a diabetem, kteří mají chronické iritace ventrolaterální plochy stehna nereagující na klasickou vertebrogenně orientovanou konzervativní terapii a negativní nález na MR bederní páteře.
Představujeme zkušenosti s operační dekompresí nervu u tří pacientů s bolestmi, paresteziemi a poruchou citlivosti v inervační zóně nervu. Všichni trpěli výraznou trunkální obezitou. Veškerá konzervativní léčba včetně pokusů o redukci hmotnosti byla neúspěšná. Uvolnění nervu vedlo ve dvou případech k okamžitému úplnému ústupu obtíží, u jednoho pacienta způsobilo přechodné zesílení iritací, které se postupně zmírnily během jednoho měsíce.
I přes kontroverzi týkající se operační léčby meralgie (neurolýza či protětí nervu) lze konstatovat, že dekomprese nervu má dobrý efekt. Protětí nervu lze dle našeho názoru považovat za volbu rezervní při selhání primární operační terapie.
Klíčová slova:
meralgia paresthetica − úžinový syndrom − periferní nerv
ÚVOD
Meralgia paresthetica (MP) je kompresivní neuropatie n. cutaneus femoris lateralis v oblasti tříselného vazu. Útlak nervu byl poprvé popsán roku 1885 nezávisle na sobě Bernhardtem [1] a Rothem [2], odtud tedy pramení alternativní označení Bernhardtův-Rothův syndrom. Nejčastěji se vyskytuje ve 3. až 4. deceniu a obecně jsou více postiženi muži, u kterých je rozvoj MP více než 2x častěji spojen s obezitou než u žen (69,2 % vs. 31,6 %) [3]. Udávaná incidence je asi 43 případů na 100 000/rok v běžné populaci. Naopak u diabetiků je až 247 případů na 100 000/rok (cca 6x častější). Jedná se o nejčastější kompresivní neuropatii dolních končetin. Avšak podobně jako u syndromu tarzálního tunelu [4] je chirurgická léčba prováděna vzácně [5,6].
Etiologicky se rozlišuje idiopatická a iatrogenní forma. První varianta je typicky vyvolána mechanickými příčinami – nošením těsných kalhot či opasků, působením bezpečnostního pásu v autě či kompresí naléhajícím břichem při výrazné obezitě či v těhotenství. MP byla popsána i u sportovců – gymnastů, baseballistů či kulturistů. Kromě těchto mechanických příčin může vznikat i u diabetiků, alkoholiků či při otravách olovem. Iatrogenně může být způsobena při operačních přístupech ke kyčli (neurapraxie byla popsána až u 80 % pacientů po TEP kyčle, avšak bez výraznějšího funkčního omezení) nebo při páteřních operacích (až ve 12 % – nejspíše tlakem způsobeným podložkou). Byly popsány i případy MP po odběru kostního štěpu z lopaty kyčelní, po otevřené i laparoskopické apendektomii, císařském řezu s epidurální analgezií či gynekologických zákrocích [5,7]. Vyjma dospělé populace byly popsány i případy MP v dětském věku (11 a 13 let) se spontánní regresí po redukci hmotnosti či konzervativní terapii [8].
Anatomie
Nervus cutaneus femoris lateralis vychází z kořenů L1-3 a probíhá podél laterálního okraje m. psoas maior a sestupuje šikmo po předním povrchu m. iliacus ke spina iliaca anterior superior (SIAS). Typicky probíhá asi 1 cm mediálně od SIAS pod lig. inguinale v lacuna musculorum. Anatomické varianty zobrazuje Tab. 1 [9]. Následně se dělí na přední a zadní větev, které penetrují fascia lata a senzitivně inervují ventrolaterální plochu stehna. Až ve čtvrtině případů však k dělení dochází proximálněji v oblasti tříselného vazu [10]. Pacienti s meralgií mají nerv výrazně blíže k SIAS (cca 0,5 cm) než asymptomatičtí jedinci (cca 1,8 cm) [11].
Tab. 1: Anatomical variants of exits of the lateral femoral
cutaneous nerve from the pelvis [9]
![Anatomické varianty průběhu n. cutaneus
femoris lateralis v třísle [9]<br>
Tab. 1: Anatomical variants of exits of the lateral femoral
cutaneous nerve from the pelvis [9]](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/74f707837ee060205dc669c2b21d145e.jpeg)
Klinický obraz a diagnostika
MP se projevuje paresteziemi a bolestmi laterální (75 % případů) či ventrolaterální (25 % případů) plochy stehna. Ty jsou typicky zesíleny delším stojem či chůzí, naopak ustupují vsedě.
MP je vzácná a nejdříve je nutno vyloučit patologii v páteřním kanálu pomocí MR či v oblasti kyčle (RTG, ortopedické vyšetření).
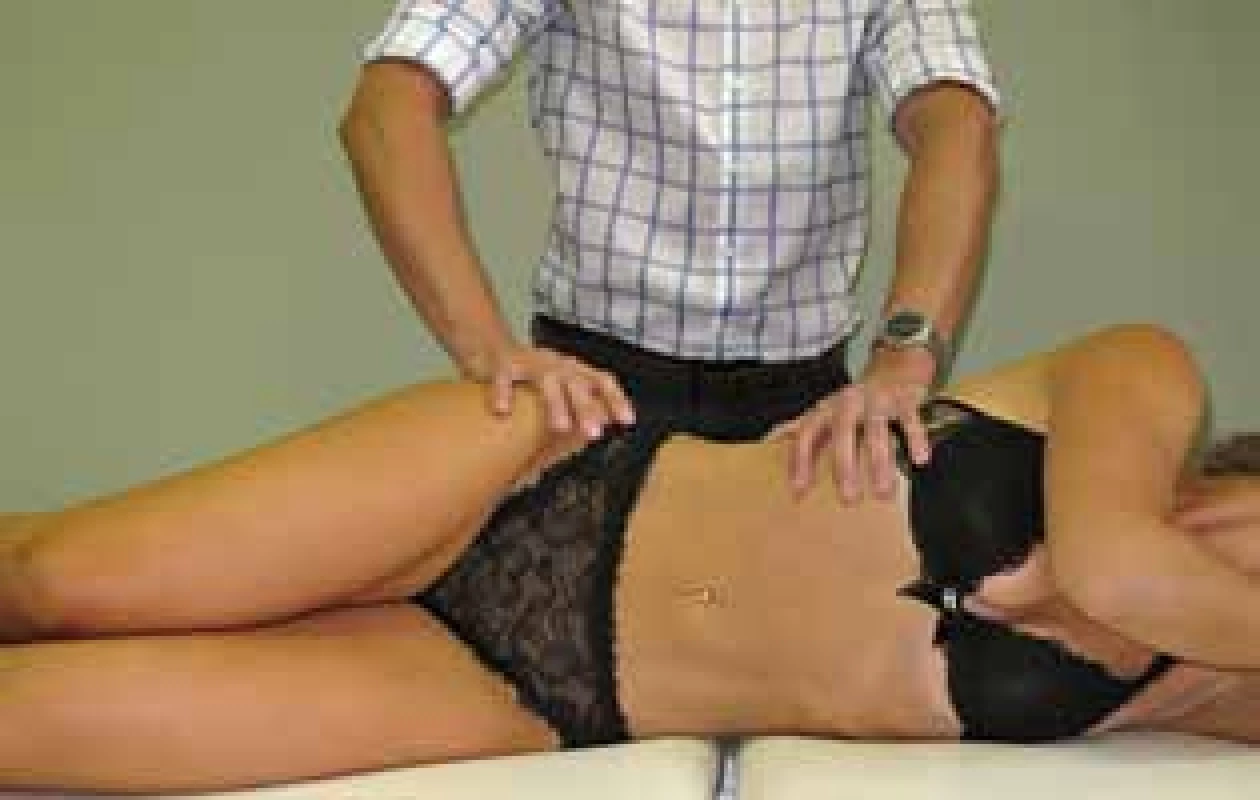
Kromě Tinelova znamení lze využít dvou klinických testů: 1) Komprese pánve (Obr. 1) – pacientovi ležícímu na boku je stlačena pánev na postižené straně na 45 s, což vede k relaxaci lig. inguinale. Pozitivní je ústup symptomů.
Fig. 1: The Pelvic Compression Test – compression of
the pelvis on the affected side with the relaxation of
the inguinal ligament and expected alleviation of the
symptoms
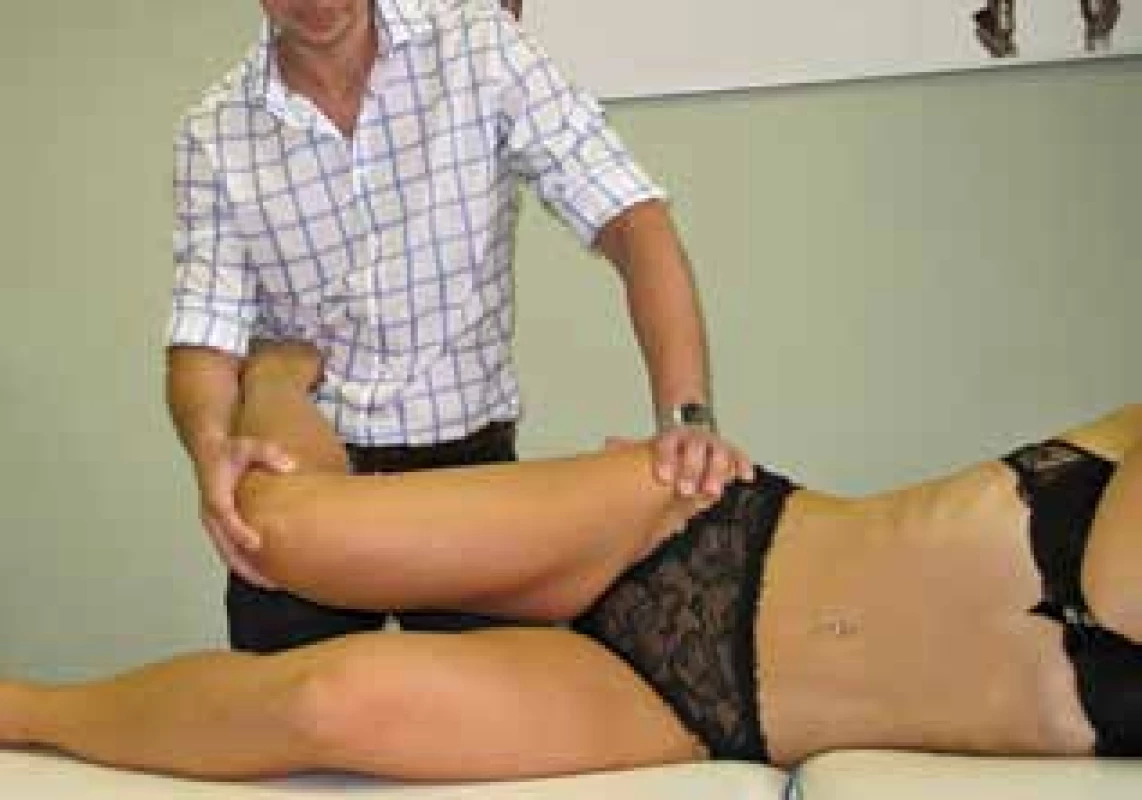
2) Neurodynamické testování – podobně ležícímu pacientovi s navíc pokrčeným spodním kolenem je nejdříve extendována postižená končetina v kyčli tlakem na pánev jednou rukou a tahem za koleno druhou rukou examinátora (Obr. 2). Následně je kyčel addukována při flektovaném koleni (Obr. 3). Pozitivní je zesílení symptomů [5].
Fig. 2: Neurodynamic testing (step 1) – extension of the
affected limb by pushing the pelvis with one hand and
pulling the knee with the other hand of the examiner

Fig. 3: Neurodynamic testing (step 2) – adduction of the
hip with a flexed knee with expected exacerbation of the
symptoms
Vhodné je elektrofyziologické vyšetření somatosenzorických evokovaných potenciálů (SSEP) se senzitivitou až 81,3 % a vodivosti nervem (kondukční studie) se senzitivitou až 65,2 %. Druhá metoda je obtížná u obézních pacientů. Nedávno byly popsány i pozitivní zkušenosti s využitím MR neurografie [12]. Zobrazovací vyšetření drobných nervů v pánvi je však v běžné klinické praxi velmi obtížné.
Lze rovněž využít nervovou blokádu (1% Lidocaine) aplikovanou cca 1 cm mediokaudálně od SIAS. Ta však může být efektivní i terapeuticky, kdy byl popsán okamžitý dlouhodobý efekt až v 80 % případů [5].
Metoda
Od ledna 2016 do srpna 2017 byli na naší klinice operováni 3 pacienti s MP (0,59 % z celkových 512 úžinových syndromů operovaných v daném období).
Operace probíhaly ve všech případech infrainguinálním přístupem: vleže na zádech s kolenem v cca 30o semiflexi byl proveden krátký vertikální řez od sulcus inguinalis 1–2 cm mediálně od SIAS distálně na stehno. Po preparaci podkoží a discizi fascia lata byl nalezen nerv na mediální straně m. sartorius. Následně byla provedena jeho neurolýza v oblasti přechodu ze stehenního do retroperitoneálního úseku nastřihnutím lig. inguinale s vytvořením „okna“ umožňujícího volné klouzání nervu. Poté byl prstem tupě preparován i pánevní úsek nervu [7]. Podkoží bylo vzhledem k mohutné tukové vrstvě sešito ve dvou vrstvách, drenáž nebylo nutné použít.
Kazuistika 1
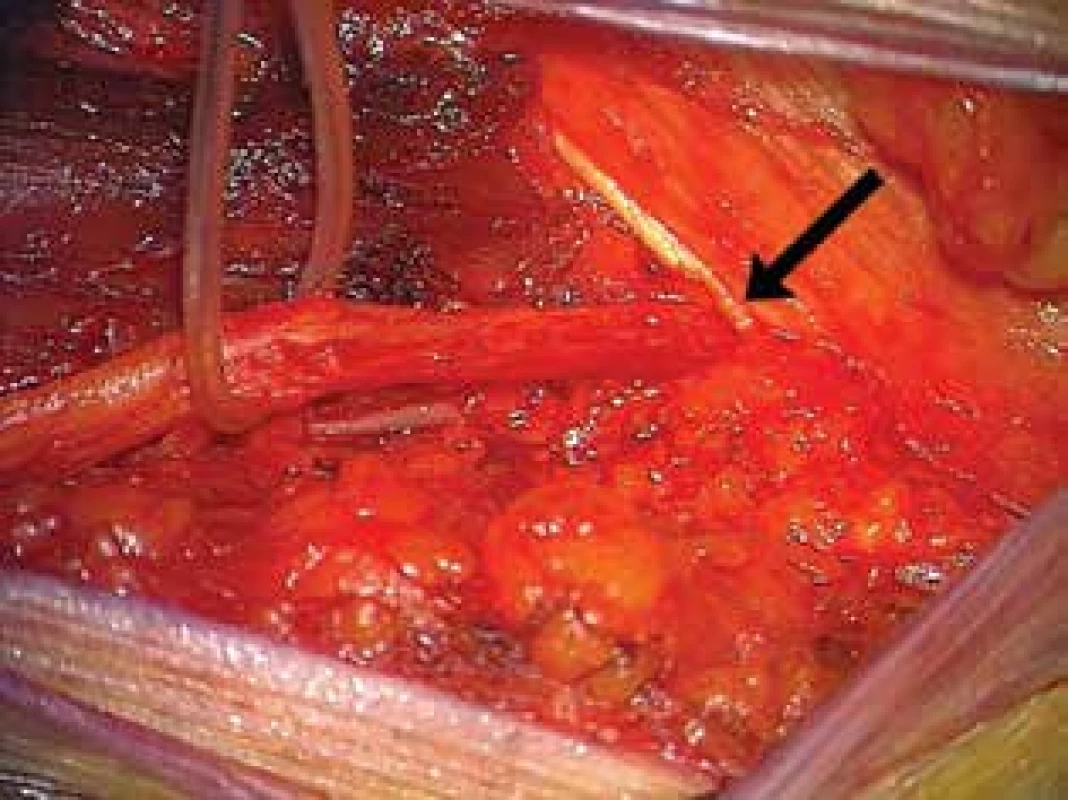
40letý muž s BMI 31,2 byl vyšetřen pro 4 roky trvající iritace laterální části levého stehna. Vyjma arteriální hypertenze byl bez komorbidit. Veškerá konzervativní léčba byla bez efektu. MR bederní páteře bylo negativní. Elektrofyziologické vyšetření potvrdilo MP, která dobře reagovala na lokální obstřik. Pro recidivu obtíží byl pacient indikován k dekompresi. Nerv byl výrazně utlačen pod tříselným vazem (Obr. 4). Dekomprese vedla k okamžité úplné ztrátě symptomatiky.
Fig. 4: Compression of the lateral femoral cutaneous
nerve under the inguinal ligament on the left side
(arrow)
Kazuistika 2
52letý, jinak zdravý, muž s BMI 31,7 prodělal osteosyntézu levého kotníku po traumatu v roce 2014. Od úrazu trpěl progredujícími iritacemi ventro-laterální plochy pravého stehna až ke koleni. Bolesti byly pálivé a horšily se delším stojem či chůzí. MR bederní páteře bylo negativní. Elektrofyziologické i klinické vyšetření prokázalo MP. Po dekompresi nervu došlo k přechodnému zesílení bolestí, které se postupně zmírnily během 1 měsíce asi na 50 % původní intenzity.
Kazuistika 3
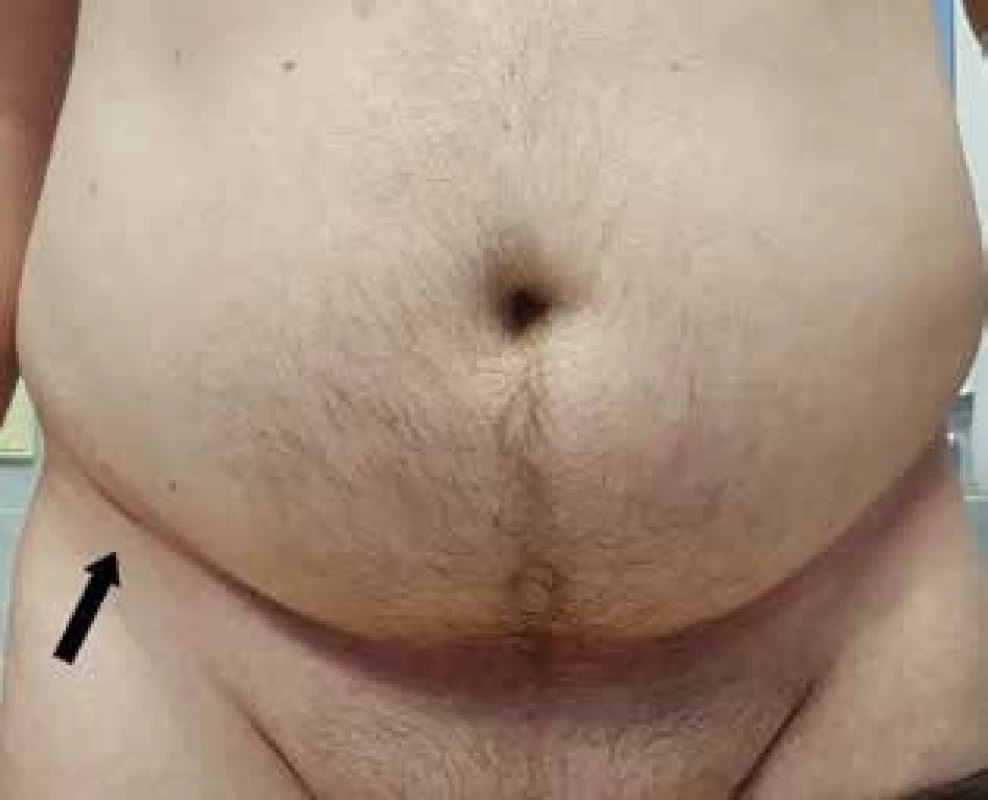
40letý muž s BMI 35,8 (Obr. 5) prodělal v letech 2006 a 2008 operace výhřezu ploténky L4/5 vlevo. Pro trvající bolesti zad a radikulopatii zaveden roku 2009 neurostimulátor s dobrým efektem. Posledního 1,5 roku se u něj projevily progredující bolesti laterální plochy stehna vpravo. Kontrolní MR bederní páteře neprokázalo novou patologii. Pacient netrpěl žádným jiným chronickým onemocněním. Elektrofyziologická i klinická vyšetření potvrdila diagnózu MP. Během zákroku nalezen variantní průběh nervu, který procházel mezi dvěma listy tříselného vazu (Typ 2). Po dekompresi pacient pocítil okamžitou úlevu, přetrvávají jen občasné reziduální parestezie v původní oblasti.
Fig. 5: The appearance of a patient with meralgia
Above the right groin there is a scar following the
insertion of a neurostimulator. The arrow shows the nerve
compression site.
DISKUZE
Konzervativní léčba
Studií týkajících se konzervativní léčby MP je velmi málo. Obecně se uznává, že iniciální léčba má podobně jako u jiných úžinových syndromů zahrnovat režimová opatření (zabránění provokujících činností či nošení těsných kalhot, opasků apod.), redukci hmotnosti, nesteroidní antiflogistika a fyzioterapii.
V literatuře je zmiňována možnost pulzní radiofrekvence, kdy se pomocí vysokofrekvenčního proudu destruují nervová vlákna bez poškození okolní tkáně. Metoda však byla popsána pouze v kazuistických sděleních [5]. Další možností je nervová blokáda pomocí analgetika s kortikoidem. Taglifiaco et al. popsali zkušenosti s US navigovaným blokem u 20 pacientů. U 80 % pacientů došlo do týdne k výraznému zmírnění příznaků, ve 20 % byla potřebná další injekce. Po 2 měsících byli všichni pacienti bez obtíží. Bohužel studii chybí delší doba sledování [13]. Možnost skýtá i využití alkoholové neurolýzy. Ahmed et al. popsali alespoň 50% ústup potíží u 6 pacientů trvající až 12 týdnů po blokádě 50% alkoholem [14].
Uplatňuje se i rehabilitace, taping a akupunktura. Rozsáhlejší klinické soubory však opět nebyly publikovány [5].
Chirurgická léčba
V případě selhání konzervativního postupu se přistupuje k chirurgické léčbě. Obecně používaným je výše zmíněný infrainguinální přístup [7]. Roku 1989 popsali Aldrich a van den Heever suprainguinální retroperitoneální přístup, kdy je řez veden 1 cm nad SIAS paralelně s lig. inguinale. Po protětí aponeurózy m. obliquues externus abdominis a rozdělení vláken m. obliquus internus a transversus abdominis je kmen nervu nalezen v retroperitoneu. Poté je provedeno jeho uvolnění jak proximálně pod fascia iliaca, tak distálně pod tříselným vazem [15]. Alberti et al. popsali zkušenosti s 55 pacienty operovanými tímto přístupem. Nerv probíhal atypicky laterálně od SIAS ve 2 případech (3,6 %). U 17 pacientů (31 %) nalezli dělení nervu nad či v úrovni tříselného vazu. V 35 případech (63,6 %) byl nalezen neurom v kontinuitě či konstrikce nervu v místě útlaku. U 87 % pacientů došlo k částečné či kompletní úpravě. Za výhodu tohoto přístupu autoři považují nejen snadnější identifikaci nervu pro jeho větší tloušťku a menší anatomickou variabilitu, ale i větší pravděpodobnost nalezení kmene nervu a ne jen některé z jeho větví [16].
U dvou našich pacientů byl průběh nervu zcela typicky pod tříselným vazem (Typ 1), u jednoho (Kazuistika 3) probíhal skrz vaz (Typ 2). Proto nebyl v žádném případě problém s identifikací nervu i přes jeho malý průměr (asi 2 mm). Jsme si však vědomi možných obtíží při variantním průběhu nervu přes či dokonce laterálně od SIAS. Po nastřihnutí tříselného vazu lze prstem tupě preparovat i retroperitoneální část, která byla vždy volná. Z těchto důvodů považujeme standardně používaný infrainguinální přístup za dostatečný. Etiologicky se na rozvoji obtíží u všech našich pacientů zjevně podílela výrazná trunkální obezita. Vzhledem k intraoperačním nálezům těžké komprese by nebylo pravděpodobné očekávat možnost spontánní úpravy po eventuální redukci hmotnosti.
Využívají se dvě techniky chirurgické léčby – neurolýza a resekce nervu. Při neurolýze je po nalezení kmene nervu provedeno jeho uvolnění nastřihnutím lig. inguinale s vytvořením „okna“, kterým může nerv volně klouzat. Při resekci je kmen nervu přeťat několik cm distálně od tříselného vazu a zanořen do m. sartorius k prevenci vytvoření bolestivého terminálního neuromu [16].
Ačkoli je neurolýza obecně považována za metodu první volby, je toto téma stále kontroverzní. Emamhadi porovnal efekt resekce nervu (9 pacientů) a neurolýzy (5 pacientů). V případě neurolýzy byla zjištěna rekurence ve všech případech (po 1 až 9 měsících). Naopak všichni pacienti měli okamžitý a trvalý efekt po resekci nervu [17]. Také de Ruier et al. potvrdili vyšší efekt resekce nervu [18], Rekurence u neurolýzy je dána potenciálním masivním jizvením či nedostatečným nastřihnutím tříselného vazu. Resekce nervu je často používanou metodou při poúrazových neuralgiích senzitivních nervů s vytvořeným traumatickým neuromem. V těchto případech je to zlatý standard chirurgické léčby s velkou úspěšností [7]. V případě funkčního nervu je však tuto možnost nutno indikovat velmi uvážlivě, protože s sebou nese rozvoj relativně velké oblasti kožní anestezie. Je tedy vhodné ji vést v mysli jako metodu záložní při selhání prosté neurolýzy. Proti primárnímu využití resekce stojí i recentní metaanalýza dostupné literatury z roku 2017, která kvůli nedostatečné evidenci nebyla schopna prokázat větší efektivitu některé z obou metod [19].
Z přehledu literatury vyplývá, že celkový úspěch operační léčby MP je 85,6 % [16]. To odpovídá i našim zkušenostem, kdy výborného efektu bylo dosaženo u dvou pacientů. U pacienta z Kazuistiky 2 byl efekt pouze částečný, navíc pooperačně došlo k dočasnému zesílení obtíží. To lze snad vysvětlit možným krátkodobým útlakem nervu během stříhání tříselného vazu nad jeho průběhem. Vzhledem ke krátké době sledování (což je limitací práce) lze ještě očekávat zmírnění obtíží.
ZÁVĚR
Neurolýza n. cutaneus femoris lateralis je technicky jednoduchá a má v případě typické symptomatologie dobrý a brzký efekt. Lze využít jak infra, tak i suprainguinální přístup dle preferencí chirurga. Protětí nervu se zanořením proximálního pahýlu do okolního svalu lze považovat za metodu rezervní při selhání iniciální léčby.
Práce byla podpořena grantem MO 1012.
Konflikt zájmů
Autor článku prohlašuje, že není v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Radek Kaiser, Ph.D.
Neurochirurgická a neuroonkologická klinika
1. LF UK ÚVN
U vojenské nemocnice 1200
169 02 Praha 6
e-mail: radek.kaiser@uvn.cz
Sources
- Bernhardt M. Ueber isolirt im Gebiet des N. cut. fem. ext. vorkommende Parästhesien. Neurol Centralb 1895;6 : 242.
- Roth RK. Meralgia parästhetica. Berlin, S Karger 1895.
- Weng WC, Wei YC, Huang WY, et al. Risk factor analysis for meralgia paresthetica: A hospital-based study in Taiwan. J Clin neurosci. 2017;43 : 192−5.
- Kaiser R, Haninec P. Operační léčba syndromu tarzálního tunelu. Cesk Slov Neurol N 2012;75 : 351−3.
- Cheatham SW, Kolber MJ, Salamh PA. Meralgia paresthetica: a review of the literature. Int J sports phys ther 2013;8 : 883−93.
- Parisi TJ, Mandrekar J, Dyck PJ, et al. Meralgia paresthetica: relation to obesity, advanced age, and diabetes mellitus. Neurology 2011;77 : 1538−42.
- Kaiser R. a kol. Chirurgie hlavových a periferních nervů s atlasem přístupů. Praha, Grada 2016.
- Fernandez-Mayoralas DM, Fernandez-Jaen A, Jareno NM, et al. Meralgia paresthetica in the pediatric population: a propos of 2 cases. J child neurol 2010;25 : 110−3.
- Tomaszewski KA, Popieluszko P, Henry BM, et al. The surgical anatomy of the lateral femoral cutaneous nerve in the inguinal region: a meta-analysis. Hernia 2016;20 : 649−57.
- Lee SH, Shin KJ, Gil YC, et al. Anatomy of the lateral femoral cutaneous nerve relevant to clinical findings in meralgia paresthetica. Muscle nerve 2017;55 : 646−50.
- Moritz T, Prosch H, Berzaczy D, et al. Common anatomical variation in patients with idiopathic meralgia paresthetica: a high resolution ultrasound case-control study. Pain phys 2013;16:E287−93
- Chhabra A, Del Grande F, Soldatos T, et al. Meralgia paresthetica: 3-Tesla magnetic resonance neurography. Skelet radiol 2013;42 : 803−8.
- Tagliafico A, Serafini G, Lacelli F, et al. Ultrasound-guided treatment of meralgia paresthetica (lateral femoral cutaneous neuropathy): technical description and results of treatment in 20 consecutive patients. J ultrasound med 2011;30 : 1341−6.
- Ahmed A, Arora D, Kochhar AK. Ultrasound-guided alcohol neurolysis of lateral femoral cutaneous nerve for intractable meralgia paresthetica: a case series. Brit j pain 2016;10 : 232−7.
- Aldrich EF, van den Heever CM. Suprainguinal ligament approach for surgical treatment of meralgia paresthetica. Technical note. J neurosurg 1989;70 : 492−4.
- Alberti O, Wickboldt J, Becker R. Suprainguinal retroperitoneal approach for the successful surgical treatment of meralgia paresthetica. J neurosurg 2009;110 : 768−74
- Emamhadi M. Surgery for meralgia paresthetica: neurolysis versus nerve resection. Turk neurosurg 2012;22 : 758−62
- de Ruiter GC, Wurzer JA, Kloet A. Decision making in the surgical treatment of meralgia paresthetica: neurolysis versus neurectomy. Acta neurochir 2012;154 : 1765−72
- Payne R, Seaman S, Sieg E, et al. Evaluating the evidence: is neurolysis or neurectomy a better treatment for meralgia paresthetica? Acta neurochir 2017;159 : 931−6.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2018 Issue 6
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Chronický subdurální hematom − přehled
- Posttraumatický hydrocefalus
- Přínos opakovaných vyšetření počítačovou tomografií u pacientů s neurochirurgicko-neurologickou problematikou v intenzivní péči − retrospektivní analýza
- Epidurální hematom: benigní, nebo potenciální maligní onemocnění?
- Nová AOSpine klasifikace pro poranění subaxiální krční páteře a její využití v klinické praxi
- Subdurální empyém − kazuistika vzácného onemocnění s vysokou mortalitou
- Meralgia paresthetica
- Atypické řešení proximální nervové léze – kazuistika
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Meralgia paresthetica
- Chronický subdurální hematom − přehled
- Epidurální hematom: benigní, nebo potenciální maligní onemocnění?
- Posttraumatický hydrocefalus
