Stav chirurgické léčby karcinomu žaludku a gastroezofageální junkce v České republice
Current state of surgical treatment of cancer of the stomach and gastro-esophageal junction in the Czech Republic
Introduction:
Analysis of the epidemiology and treatment of cancer of the stomach (CS) and gastro-esophageal junction (GEJ) in the Czech Republic (CR).
Method:
Analysis from the National Cancer Registry (NCR) of the CR examined data up to the year 2013.
Results:
In CS and GEJ, the incidence is 14.3, mortality is 10.5 and prevalence is 51.1 per 100,000 population. The Karlovy Vary, Olomouc and Moravian-Silesian regions had the highest incidences. The median age at diagnosis is 69 years for men and 72 years for women. Location in the stomach prevails in 85% of the patients, cancer of the gastric cardia occurring in 15%. In men, this ratio is 81 to 19%, in women 90 to 10%. The disease is usually diagnosed late; in 2013, 36% of CS and 32% of GEJ tumors were stage I and II. 53% of CS and 56% of tumors of the GEJ were diagnosed as stage III and IV, and in 11% and 12%, the stage was not determined. In the years 2009–2013 (1,580 patients with CS and GEJ), only 22% were treated surgically, surgery and oncological treatment was given to 21.3%, only non-surgical treatment was received by 15.7% and 41% of patients received no oncological treatment. Overall five-year survival in patients treated between 2010 and 2013 was 32%. At stage I it was 69%, at stage II 41%, at stage III 23% and at stage IV it was 6%. Five-year survival rates according to disease stage and type of treatment given and median of survival were analysed on 8,348 patients with CS and GEJ between 2004 and 2013. Surgery only was performed in 4,116 patients, surgery and radiotherapy was administered to 113 patients, surgery and chemotherapy to 1,855 patients, and 1,125 patients received chemotherapy alone. In 98% of the treated patients, chemotherapy and/or radiotherapy was administered adjuvantly after the surgery. Primary operations were performed at a total of 175 surgical centers, only 22 of them performing more than 10 operations annually. The median of survival differed depending on the number of operations performed: at enters performing more than 20 operations, the median was 24.8 months (m); at enters performing 10–19 operations, the median was 18.2 m; at centers performing 6–9 operations the median was 18.1 m; and at centers performing less than 6 operations, the median was 13.1 m.
Conclusion:
Early diagnosis is key for five-year survival. Treatment is based on surgery; greatest improvement is seen when surgery is combined with chemoradiotherapy, which is usually administered adjuvantly in the CR. At stage I in CS +9.5%, GEJ cancer +26.5%, at stage II in CS +14.7%, GEJ cancer +16.4% and at stage III in CS +13.3%, GEJ cancer +2.6%. Palliative chemo and/or radiotherapy does not prolong five-year survival and must be selected on an individual basis with regard to the expected benefit for the patient. Facilities performing a greater number of surgical procedures have better long-term results.
Key words:
malignant esophageal tumors – epidemiology – treatment – results
Authors:
M. Duda 1,3; L. Dušek 2; T. Jínek 3; L. Adamčík 3; M. Škrovina 3
Authors‘ workplace:
II. chirurgická klinika Lékařské fakulty Univerzity Palackého a Fakultní nemocnice Olomouc
1; Institut biostatiky a analýz Masarykova univerzita Brno
2; Chirurgické oddělení nemocnice a Komplexního onkologického centra Nový Jičín
3
Published in:
Rozhl. Chir., 2018, roč. 97, č. 7, s. 309-319.
Category:
Original articles
Overview
Úvod:
Analýza epidemiologie a léčby karcinomu žaludku (KŽ) a gastroezofageální junkce (GEJ) v České republice (ČR).
Metoda:
Analýza z Národního onkologického registru (NOR) ČR, data do roku 2013.
Výsledky:
U KŽ a GEJ je incidence 14,3, mortalita 10,5 a prevalence 51,1 na 100 000 obyvatel. Nejvyšší incidence je v kraji Karlovarském, Olomouckém a Moravskoslezském. Medián věku při diagnóze je u mužů 69 let, u žen 72 let. Lokalizace na žaludku převažuje v 85 %, nádorů kardie je 15 %. U mužů je tento poměr 81 k 19 %, u žen 90 k 10 %. Diagnostika je pozdní, v roce 2013 bylo 36 % KŽ v I. a II. stadiu, nádoru GEJ 32 %. Ve III. a IV stadiu to bylo 53 % a 56 % a v 11 a 12 % nebylo stadium určeno. V období 2009–2013 (1580 nemocných s KŽ a GEJ) bylo pouze chirurgicky léčeno 22 %, operace s onkologickou léčbou byla u 21,3 %, jen nechirurgickou léčbu podstoupilo 15,7 % a bez onkologické léčby zůstalo 41 %. Pětileté přežívání u léčených pacientů 2010 až 2013 bylo celkově 32 %. V I. stadiu 69 %, ve II. stadiu 41 %, ve III. stadiu 23 % a ve IV. stadiu 6 %. V období 2004−2013 vyhodnoceno procento pětiletého přežívání dle stadia a použité léčby a medián přežívání v letech u 8348 nemocných s KŽ a GEJ. Pouze operováno bylo 4116 nemocných, operace s radioterapií byla u 113, operace a chemoterapie u 1855, operace s chemoradioterapií u 1139 a pouze chemoterapii podstoupilo 1125 nemocných. U 98 % léčených byla chemoterapie a/nebo radioterapie po operaci jako adjuvantní léčba. Primooperace byly evidovány celkem na 175 pracovištích (Pr), jen na 22 bylo ročně operováno více než 10 operací (Op). Medián přežití se lišil podle počtu provedených Op, na Pr s více než 20 Op byl 24,8 měsíce (m), na Pr s 10−19 operacemi 18,2 m, na Pr s 6−9 Op 18,1 m a na Pr s <6 Op 13,1 m.
Závěr:
Rozhodující pro pětileté přežívání je časná diagnostika. Základem léčby je operace, největší zlepšení přináší kombinace operace s chemoradioterapií podávaná v ČR převážně v adjuvantním režimu. V I. st. u KŽ +9,5 %, GEJ +26,5 %, ve II. st. u KŽ +14,7 %, GEJ +16,4 % a u III st. u KŽ +13,3 %, GEJ +2,6 %. Paliativní chemo a/nebo radioterapie neprodlužuje pětileté přežívání a je ji nutno volit individuálně s ohledem na předpokládaný přínos pro nemocného. Lepší dlouhodobé výsledky jsou na pracovištích s vyšším počtem výkonů.
Klíčová slova:
zhoubné nádory jícnu – epidemiologie – léčba – výsledky
ÚVOD
Karcinom žaludku a gastroezofageální junkce (GEJ) patří celosvětově k nejčastějším nádorům, přestože je jediným solidním zhoubným nádorem, jehož incidence trvale klesá. Léčbě tohoto onemocnění byla v České republice s rozvojem moderní chirurgie věnována velká pozornost. Zaslouží si vzpomenout na monografii V. Rapanta z roku 1956: Rakovina žaludku a kardie [1], kde byla již tehdy tato problematika multidisciplinárně zpracována. Vzhledem k nepochybně velkému celospolečenskému významu a v důsledku rostoucí incidence se do popředí pozornosti v posledních desetiletích dostala především problematika kolorektálního karcinomu, karcinomu prsu, karcinomu plic a některých dalších nádorů z chirurgických odborností. Chirurgie žaludku a GEJ je dnes zahrnována do problematiky chirurgie horní části zažívací trubice (chirurgie foregutu), jak je o tom pojednáno na jiném místě tohoto čísla časopisu [2]. V našem sdělení chceme poukázat na skutečnost, že jak z hlediska incidence, tak počtu prováděných operací patří problematika karcinomu žaludku a kardie (gastroezofageální junkce) stále mezi časté malignity, kterým musejí chirurgové věnovat svou pozornost a usilovat o zlepšování výsledků.
METODA
Analýza provedena z údajů Národního onkologického registru zhoubných onemocnění ÚZIS ČR dle dat dostupných v roce 2016 (údaje do roku 2013). Data jsou dostupná v Systému pro vizualizaci onkologických dat (SVOD) na internetové adrese www.svod.cz. Na základě otázek klinických pracovníků propočítal analytický tým vedený doc. Duškem požadované ukazatele a vyjádřil formou tabulek a grafů doby přežívání dle stanovených kritérií. Získané údaje jsme analyzovali s přihlédnutím ke klinické praxi v ČR, především jsme se snažili posoudit vliv další onkologické léčby kombinované s operací a aplikaci principu high volume hospitals na pětileté přežívání.
VÝSLEDKY
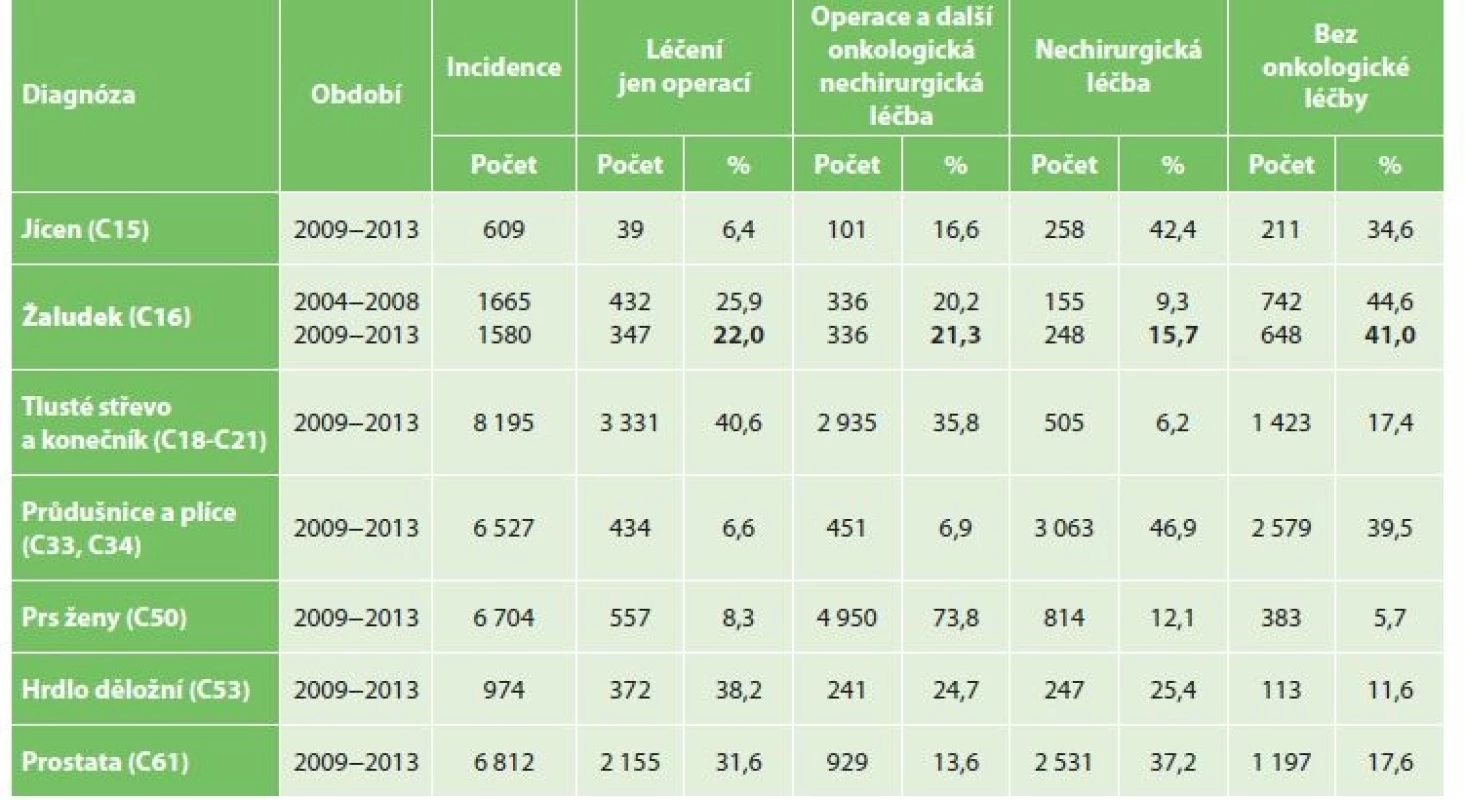
Z analýzy období let 2004 až 2013 je patrné, že ročně je diagnostikováno u nás za období pěti hodnocených let 2009 až 2013 1580 nemocných. 22 % bylo léčeno jen operací, v 21,3 % kombinovaná operace s další onkologickou léčbou, v 15,7 % byla možná jen nechirurgická onkologická léčba a u 41 % diagnostikovaných nebylo možno uskutečnit žádnou onkologickou léčbu (Tab. 1). Incidence a léčba karcinomu žaludku ve srovnání s dalšími nejčastějšími solidními nádory v ČR je uvedena v Tab. 1.
Tab. 1: Incidence and treatment of selected malignant tumors in the CR – average annual numbers
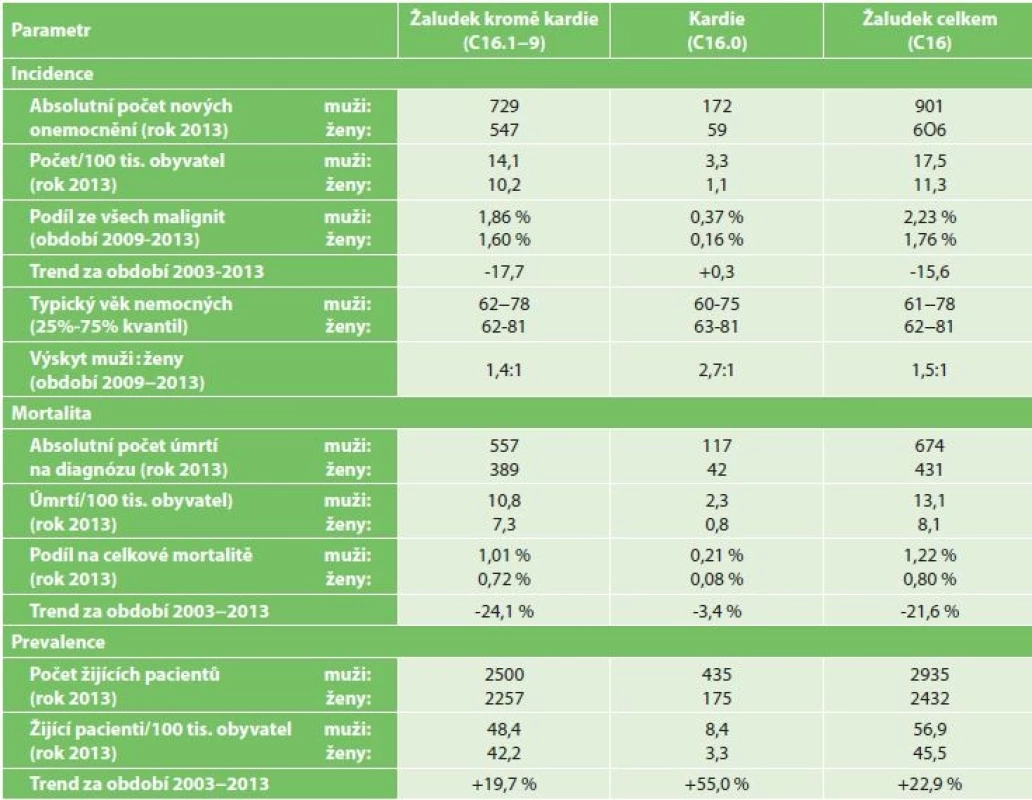
Karcinom žaludku patří v naší populaci mezi méně časté nádory (2 % ze všech maligních nádorů) s incidencí 14,3 na 100 000 obyvatel), muži 17,5 a ženy 11,3. Mortalita činí 10,5 případu na 100 000 obyvatel, muži 13,8 a ženy 8,1. Trendy za období 2003−2013 jsou u incidence − 15,6 %, u mortality − 21,6 % a u prevalence +22,9 % (prevalence v roce 2013 5376 osob, tj. 51,1 na 100 000 obyvatel). V České republice je nejvyšší incidence v kraji Karlovarském, Olomouckém a Moravskoslezském (Tab. 2, Graf 1).
Tab. 2: Basic epidemiological characteristics of stomach cancer in the CR
Graph 1: Incidence of malignant neoplasms of the stomach (C16) in regions of the CR in the years 2009−2013

V mezinárodním srovnání je Česká republika v incidenci na 74. místě ve světě a 26. místě v Evropě a v mortalitě 90. ve světě a 22. v Evropě. V ČR je medián věku při zjištění diagnózy u mužů 69 let a u žen 72 let, maximum výskytu je mezi 61 a 71 lety u mužů a mezi 62 až 81 lety u žen. V době stanovení diagnózy převažují vyšší stadia onemocnění (Graf 2). Podle lokalizace nádorů rozlišuje mezinárodní klasifikace nádorů žaludku (MKN10) celkem deset možných lokalit (C16.0−C16.9), jak je to patrné z Grafu 3. Z hlediska léčby je důležité rozlišovat nádory v oblasti kardie a nádory na žaludku. Lokalizace na žaludku převažuje v 85 % a nádorů kardie je 15 %. U mužů je tento poměr 81 % k 19 % a u žen 90 % k 10 %. U nádorů v oblasti GEJ je rozšířená klasifikace dle Siewerta (Obr. 1), kde k nádorům žaludku náležejí typy II (kardie) a III (subkardiální-fundální lokalizace). U těchto nádorů je indikovaná gastrektomie, případně rozšířená gastrektomie s resekcí abdominálního jícnu, zatímco při typu I. je nutná ezofagektomie [3]. Lokalizace je určována podle centra, odkud nádor vychází, a v praxi může být někdy přesné zařazení nádorů v této oblasti obtížné.
Fig. 1: Siewert classification of tumors [3] located at the
esophago-gastric junction
![Siewertova klasifikace nádorů [3] v oblasti GEJ<br>
Fig. 1: Siewert classification of tumors [3] located at the
esophago-gastric junction](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/d32241192c2ad2e75929026aee6e9631.jpeg)

Graph 3: Representation of malignant stomach tumor locations (C16)
in the CR

V r. 2013 bylo v I. a II. stadiu zjištěno onemocnění u nádorů GEJ v 32 % a u nádoru žaludku v 36 %. Ve III. a IV. stadiu to bylo v 56 % a 53 % a ve 12 a 11 % nebylo stadium určeno. Diagnostika je, bohužel, pozdní a stále přetrvává velký počet pokročilých stadií. V průběhu let zatím nedochází k významnému zlepšení této situace. Při posouzení trendu statistických údajů incidence klesá, v rozmezí let 2003 až 2013 o 15,6 %, u žaludku to bylo méně o 17,1 %, u GEJ naopak došlo k nepatrnému nárůstu o 0,3 %. Došlo i k poklesu mortality o 21,6 %, naopak roste prevalence o 22,9 %. V r. 2013 tak u nás bylo 5367 žijících pacientů s touto diagnózou před léčbou, v průběhu léčby či po ní.
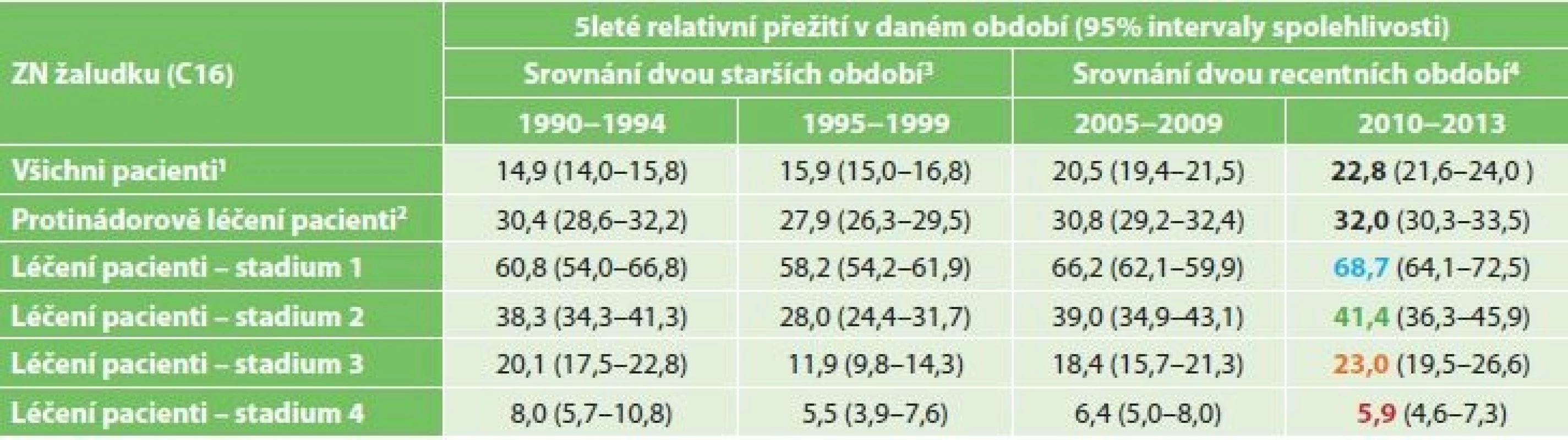
Pětileté přežívání u léčených pacientů z analýzy období 2010 až 2013 bylo celkově 32 %. U I. stadia bylo pětileté přežívání 68,7 %, u II. stadia 41,4 %, u III. stadia 23,0 % a u IV. stadia 5,9 %. Při srovnání celkového přežívání se staršími obdobími nedošlo k významnému prodloužení celkového pětiletého přežívání: 1990 až 1994 30,4 %, 1995 až 1999 27,9 %, 2005 až 2009 30,8 % (Tab. 3, Graf 4).
Tab. 3: Malignant neoplasms of the stomach (C16), five-year relative survival rate
Vysvětlivky: 1Hodnocení dle záznamů NOR ČR: všichni onkologičtí pacienti s danou diagnózou; 2Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se
zaznamenanou protinádorovou léčbou; 3Kohortní analýza pacientů diagnostikovaných v daném časovém období; 4Analýza periody zahrnující do výčtu
informací o přežití pacientů diagnostikovaných v recentním období. Uvedené hodnoty relativního přežití jsou věkově standardizovány.
Graph 4: Malignant neoplasms of the stomach
(C16), five-year relative surviva rate

2 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou protinádorovou léčbou.
3Kohortní analýza pacientů diagnostikovaných v daném časovém období.
4Analýza periody zahrnující do výpočtu informaci o přežití pacientů diagnostikovaných v recentním období.
Uvedené hodnoty relativního přežití jsou věkově standardizovány
Zdroj: Národní onkologický registr ČR
Roste počet pacientů, u kterých je operace kombinována s další onkologickou léčbou, a to chemoterapií a radioterapií. Tuto léčbu je možné podávat buď v předoperačním období, jako tzv. neoadjuvanci, nebo po operaci jako adjuvantní chemoterapii. Z analýzy období 2004−2013 vyplývá, že až na výjimky ve 2 % byla tato léčba užita u všech kombinací v adjuvanci, tj. v období po operaci (Graf 5).
Graph 5: Malignant neoplasms of the stomach
(C16): combined treatment in the years
2004−2013

1 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou protinádorovou léčbou.
Zdroj: Národní onkologický registr ČR
Graph 6: Malignant neoplasms of the stomach (C16): five-year relative survival rate based on the
type of treatment in the years 2004−2013

1 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou protinádorovou léčbou.
Uvedené hodnoty relativního přežití jsou věkově standardizovány.
Zdroj: Národní onkologický registr ČR
Pětileté přežívání se lišilo dle stadia onemocnění a použité léčby. Při hodnocení souboru 8348 nemocných z období 2004 až 2013 byla u I. st. onemocnění provedena jen resekce žaludku s průměrným pětiletým přežíváním 69,5 % (1632 pac.). U 14 pacientů byla operace kombinována s radioterapií při pětiletém přežití 61,2 %. Při kombinaci operace s chemoterapií u 162 nemocných bylo pětileté přežití v 52,2 % a při kombinaci s chemoradioterapií (153 pac.) v 79 %. Při samotné chemoterapii bez operace (25 pac.) bylo pětileté přežití jen v 11,2 %. Ve II. st. bylo nejdelší přežívání při kombinaci operace a chemoradioterapie v 54,9 % (347 pac.). Pouze operováno bylo 780 pacientů s pětiletým přežíváním 40 %. U 312 pacientů byla kombinována operace s chemoterapií s přežíváním 45 %. Po pouhé chemoterapii (71 pac.) nikdo dlouhodobě nepřežil. Při kombinaci operace s radioterapii bylo u 33 pac. pětileté přežívání 45 %. U III. stadia onemocnění byl nejlepší výsledek pětiletého přežívání u kombinace operace a chemoradioterapie v 32 % (450 pac.) a u operace s radioterapií rovněž v 32 % (28 pac.). Při pouhé operaci bylo pětileté přežití 20 % (656 pac.), při kombinaci operace a chemoterapie bylo přežívání 23 % (439 pac.). Operací a radioterapií bylo léčeno 28 pacientů při pětiletém přežívání 32 %. Pokud nebyl pacient operován a byl léčen pouze chemoterapií, tak ve II. a III. stadiu žádný nepřežíval 5 let (Tab. 4, Graf 6).
Tab. 4: Malignant neoplasms of the stomach (C16): five-year relative surviva rate based on the type of treatment in the
years 2004−2013

Vysvětlivky: Kohortní analýza pacientů diagnostikovaných v daném časovém období; 1 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou
protinádorovou léčbou. Uvedené hodnoty relativního přežití jsou věkově standardizovány
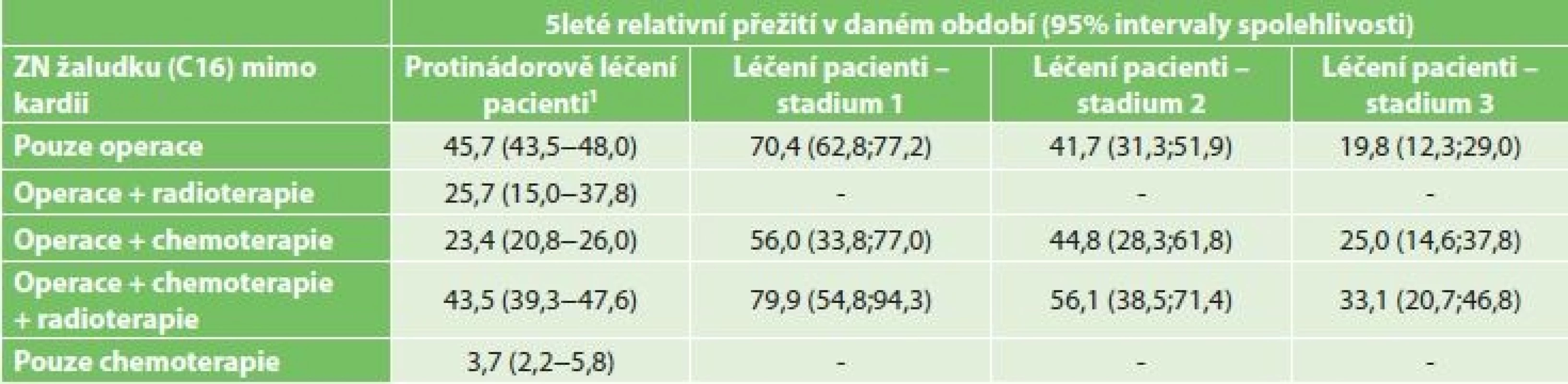
Pětiletileté relativní přežití dle typu léčby a stadia onemocnění v období 2004 až 2013 je uvedeno zvlášť pro nádory žaludku (Tab. 5, Graf 7) a pro nádory GEJ (Tab. 6, Graf 8).
Tab. 5: Five-year relative survival rate for stomach cancer (excluding the cardia), based of the type of treatment and
disease stage in the years 2004−2013
Vysvětlivky: Kohortní analýza pacientů diagnostikovaných v daném časovém období; 1 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou
protinádorovou léčbou. Uvedené hodnoty relativního přežití jsou věkově standardizovány
Tab. 6: Five-year relative survival rate for cancer of the stomach-cardia (C16.0), based on the type of treatment and
disease stage in the years 2004−2013

Vysvětlivky: Kohortní analýza pacientů diagnostikovaných v daném časovém období; 1 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou
protinádorovou léčbou. Uvedené hodnoty relativního přežití jsou věkově standardizovány
Graph 7: Five-year relative survival rate for stomach
cancer (excluding the cardia), based on the type of
treatment and disease stage in the years 2004−2013

1 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou protinádorovou léčbou.
Uvedené hodnoty relativního přežití jsou věkově standardizovány.
Zdroj: Národní onkologický registr ČR
Graph 8: Five-year relative survival rate for
cancer of the stomach-cardia (C16.0), based on
the type of treatment and disease stage in the
years 2004−2013

1 Hodnocení dle záznamů NOR ČR: onkologičtí pacienti se zaznamenanou protinádorovou léčbou.
Uvedené hodnoty relativního přežití jsou věkově standardizovány.
Zdroj: Národní onkologický registr ČR
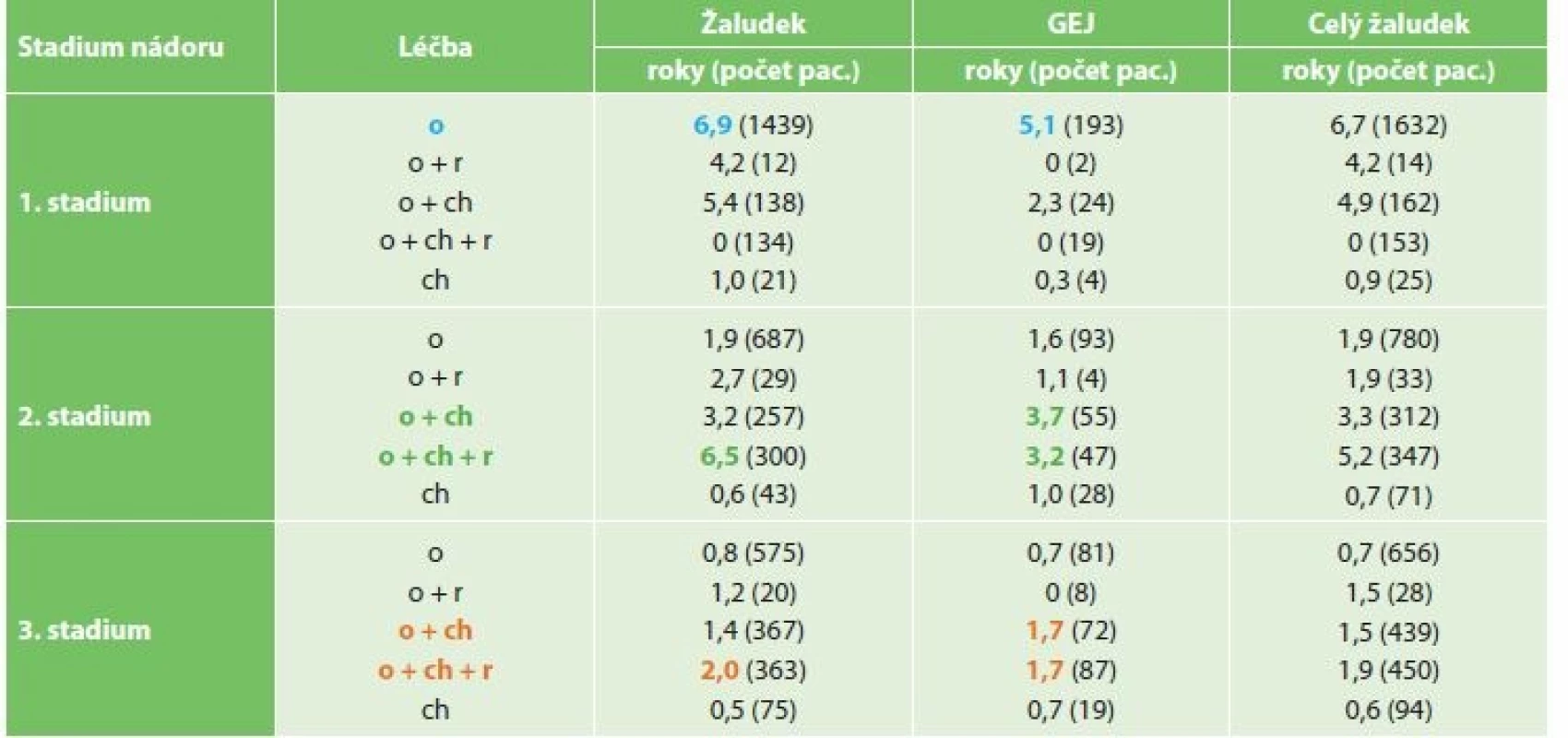
K posouzení účinnosti léčby a zhodnocení výsledků jsme zvolili i zhodnocení mediánu přežití v letech dle stadia a typu léčby, zvlášť pro nádory žaludku a pro nádory GEJ. Srovnání těchto výsledků je uvedeno v Tab. 7. Medián pětiletého přežití u vlastního nádoru žaludku a GEJ byl v I. stadiu onemocnění nejvyšší při pouhé resekci 6,9 roku (1439 pacientů) u karcinomu žaludku a 5,1 roku (193 pacientů) u nádoru GEJ. Ve II. stadiu bylo nejdelší přežívání u karcinomu žaludku u kombinace operace + chemoradioterapie 6,5 roku (300 pacientů) a méně u operace + chemoterapie 3,2 roku (257 pacientů). U nádoru GEJ u stejné léčebné kombinace to bylo v prvním případě 3,2 roku (47 pacientů), ve druhém případě 3,7 roku (55 pacientů). Ve III. stadiu onemocnění bylo nejdelší přežívání u nádoru žaludku při kombinaci operace + chemoradioterapie 2 roky (363 pacientů), při kombinaci operace + chemoterapie jen 1,4 roku (367 pacientů) a u nádoru GEJ při kombinaci operace + chemoradioterapie 1,7 roku (87 pacientů) a při kombinaci operace + chemoterapie (72 pacientů) byl medián shodně 1,7 roku.
Tab. 7: Comparison of the median of five-year survival for stomach cancer and cancer of the gastro-esophageal junction
according to disease stage and treatment selected
Posouzení výsledků léčby a pětiletého přežití v % dle stadia a typu léčby bylo zhodnoceno i zvlášť pro nádory žaludku a pro nádory GEJ. Stejně tak byl vyhodnocen medián pětiletého přežití v letech. Přínos kombinované léčby a operace ve srovnání se samotnou operací je přehledně shrnut v Tab. 8.
Tab. 8: Benefit of combining oncological treatment with surgery versus surgery alone in % of five-year survival and
median of five-year survival in years
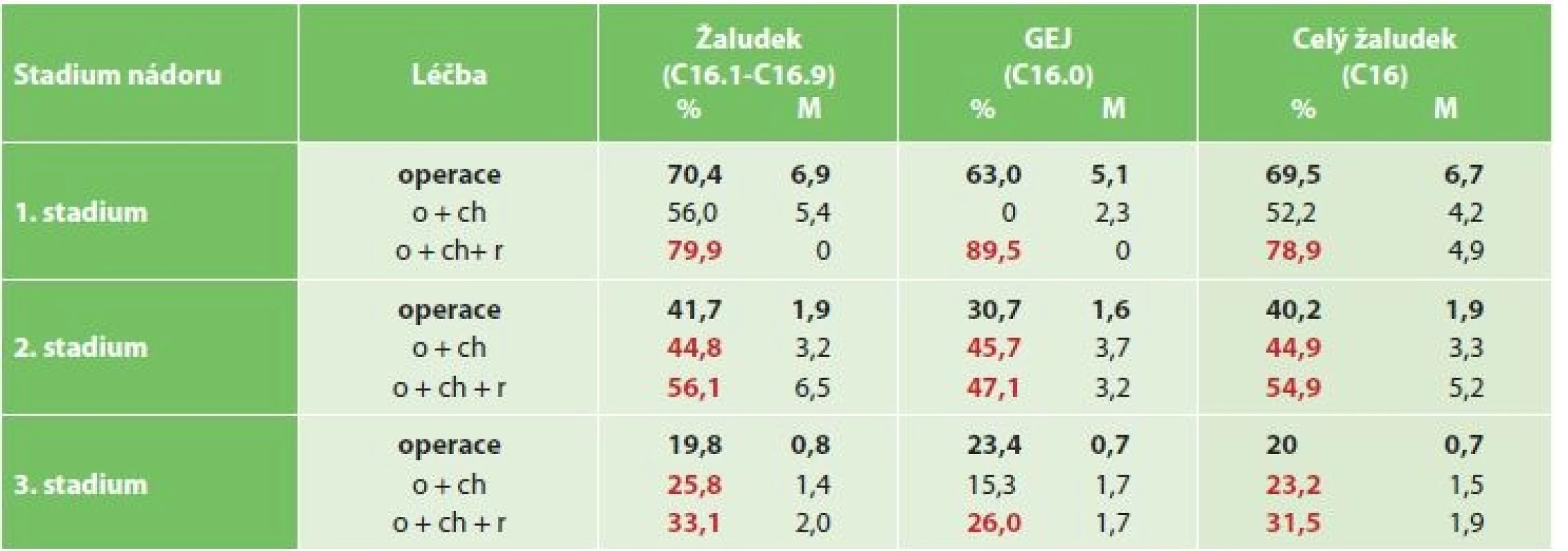
% – procento pětiletého přežití, M – medián pětiletého přežití v létech
Operace karcinomu žaludku a GEJ se provádějí v ČR na velkém počtu pracovišť. Za období 2009 až 2013 byly dle dat NOR údaje o primárních solidních zhoubných nádorech evidovány ve 175 zdravotnických zařízeních. U 41 nebyla hlášena žádná primární operace pro karcinom žaludku. Ze zbylých 134 zdravotnických zařízení byla jen na 22 frekvence operací větší než10/rok (Graf 9). Dle dat z NOR je delší pětileté přežívání operovaných na pracovištích s vyšší frekvencí výkonů. Medián přežití byl 24,8 měsíce na pracovištích s 20 a více operacemi za rok, proti přežívání 18,1 až 18,2 měsíce na pracovištích s 6−19 operacemi za rok a přežívání 13,1 měsíce na pracovištích s méně než 6 operacemi ročně (Graf 10).
Graph 9: Malignant neoplasms of the stomach (C16): medical facilities performing the primary operation*
recorded in NCR data in the years 2009−2013

Zdroj: Národní onkologický registr, ÚZIS ČR
Graph 10: Malignant neoplasms of the stomach (C16): overall survival of operatedpatients in the years 2009–2013,
based on thenumber of operations performed in medical facilities (MF), 175 MF, N= 3974 operations

DISKUZE
Při sledování epidemiologických dat u karcinomu žaludku z údajů NOR jsou zajímavé především trendy (Tab. 2). Za období 2003 až 2013 je pokles incidence 15,6 %, mortalita poklesla o 21,6 % a u prevalence je nárůst +22,9 %. Prevalence v roce 2013 činila 5376 osob, tj. 51,1 na 100 000 obyvatel. Zatímco u nádoru žaludku jde o pokles incidence o 17,7 %, u GEJ nádoru je mírný nárůst o 0,3 %. Přes klesající incidenci tak přibývá pacientů, kterým je třeba věnovat péči nebo je alespoň sledovat. Představuje to narůstající nároky na zdravotní systém. Pokud jde o různou incidenci karcinomu žaludku v různých regionech ČR, lze jen spekulovat, nakolik je to ovlivněno sociálně ekonomickými či genetickými faktory.
Cílem naší studie bylo analyzovat, jak jsou nové poznatky o významu kombinace operace a systémové chemoterapie či chemoradioterapie [4,5,6] v léčbě karcinomu žaludku uplatňovány v našich poměrech v ČR a jak se to projevilo na výsledcích léčby. Analýza údajů NOR ČR umožnila posouzení výsledků různého způsobu léčby dle pětiletého přežití a mediánu přežívání podle lokalizace a stadia onemocnění.
Při srovnání pětiletých období let 2004 až 2008 proti 2009 až 2013 poklesl počet léčených jen operací z 25,9 % na 22 %. Narostl počet operací kombinovaných s další onkologickou léčbou z 20,2 % na 21,3 %. K podstatnému nárůstu došlo v počtu pacientů léčených jen nechirurgicky onkologickou léčbou z 9,3 % na 15,7 %, tj. +6,4 % (Tab. 1).
Již před více než 10 lety byly zveřejněny výsledky studií (MAGIC 2006, ACCORD 2007) prokazující prodloužení pětiletého přežití kombinací perioperační chemoterapie + operace proti samotné operaci (36 % versus 23 %, tedy rozdíl 13 %) [4,5,6]. Dle těchto a některých následujících studií je systémová perioperační chemoterapie, alternativně adjuvantní chemoradioterapie či chemoterapie standardem léčby lokálně pokročilého karcinomu žaludku (od stadia IB) v Evropě i České republice [7,8,9,10]. Podle observační studie z roku 2016, do které se zapojilo 248 chirurgů z celého světa, 73 % indikuje neoadjuvantní chemoterapii, 12 % chemoradioterapii a jen 16 % operuje bez neoadjuvantní léčby [11]. Z analýzy období 2004 až 2013 v ČR vyplývá, že u karcinomu žaludku onkologická léčba v kombinací s operací jako perioperační (neoadjuvantní) byla provedena jen výjimečně ve 2 % případů, jinak vždy byla aplikována až v adjuvantním (pooperačním) režimu (Graf 5).
Vývoj pětiletého přežívání u onkologicky léčených pacientů v čase od roku 1990 do roku 2013 ukazují Tab. 3 a Graf 4. Rozdíly v pětiletém přežívání jsou mezi pětiletými obdobími: 1990 až 1994, 1995 až 99, 2005 až 2009 a 2010 až 13 tyto: u onkologicky léčených v I. stadiu onemocnění 60,8 %, 58,2 %, 66,2 % a 68,7 %. Ve II. stadiu 38,3 %, 28 %, 39 % a 41,4 %. Ve III. stadiu onemocnění 20,1 %, 11,9 %, 18,4 % a 23,0 %. Ve IV. stadiu choroby pak 8 %, 5,5 %, 6,4 % a 5,9 %. Jak vyplývá z rozboru, rozhodující význam pro délku přežívání má stadium onemocnění a jedině zlepšení časné diagnostiky by mohlo přinést zásadnější obrat. Rozdíl v procentu pětiletého přežívání mezi I. st. a II. st. je 27,3 %, proti III. a IV. st. pak 45,7 % a 62,8 %. Zvolená léčba a její kombinace příznivě ovlivňují výsledky léčby, i když ne v takové míře jako stadium onemocnění (Tab. 4 a Graf 6).
V I. st. byla většina nemocných (1632 pacientů) léčena jen operací s pětiletým přežíváním u 70 % léčených, kombinace operace + chemoradioterapie (153 pac.) přináší zlepšení o 9 %, 5leté přežívání bylo 79 %, další kombinace mají přežívání kratší: operace + radioterapie -9 %, operace + chemoterapie -8 %.
I ve II. st. byla většina nemocných (780 pacientů) léčena jen operací s pětiletým přežíváním u 40 % léčených, kombinace operace + chemoradioterapie (347 pac.) přináší zlepšení o 19 %, 5leté přežívání bylo 55 %, operace + radioterapie (33 pac.) a operace + chemoterapie (312 pac.) měly shodně přínos menší, +5 %.
I ve III. st. byla většina nemocných (656 pacientů) léčena jen operací s pětiletým přežíváním u 20 % léčených, kombinace operace + chemoradioterapie (450 pac.) a operace + radioterapie (28 pac.) přináší shodně zlepšení o 12 %, 5leté přežívání bylo 32 %, kombinace operace + chemoterapie (439 pac.) vedla jen k malému zlepšení o 3 %.
Přehledně shrnuje přínos kombinované léčby a operace ve srovnání se samotnou operací Tab. 8. v části výsledky.
U nemocných s pokročilým onkologickým onemocněním je nepochybně, jak to zdůrazňují sami kliničtí (interní) onkologové, nutno individuálně zvažovat předpokládaný přínos nechirurgické onkologické léčby a vliv na kvalitu života [7,8]. Nutnost přísně individuálního výběru těchto nemocných potvrzuje česká prospektivní studie, prokazující zhoršení kvality života z pohledu nemocných po podání paliativní chemoterapie, léčba může vést k prodloužení doby do progrese, ale celkové přežití nezlepší [12]. Pětileté přežívání v čase od roku 1990 do 2013 v našem šetření ukazují Tab. 3 a Graf 5. Rozdíly v pětiletém přežívání jsou mezi pětiletými obdobími: 1990 až 1994, 1995 až 1999, 2005 až 2009 a 2010 až 2013: u onkologicky léčených ve III. stadiu onemocnění 20,1 %, 11,9 %, 18,4 % a 23,0 %. Ve IV. stadiu choroby pak 8 %, 5,5 %, 6,4 % a 5,9 %.
Výsledky ukazují, že u nemocných s pokročilým onemocněním, přes narůstající počet komplexně léčených pacientů, je zlepšení pětiletého přežívání ve III. klinickém stadiu jen v řádu několika % a ve IV. stadiu k prodloužení nedochází.
Ve srovnání pětiletého období 2004−2008 a období následujících pěti let 2009 až 2013 (Tab. 1) vzrostl také významně z 9,3 % na 15,7 %, tj. +6,3 % počet neresekabilních nemocných léčených nechirurgickými onkologickými postupy, což délku pětiletého přežívání neovlivnilo. Je tedy nutné léčbu volit přísně individuálně s ohledem na předpokládaný přínos pro nemocného.
V chirurgii karcinomu žaludku sehrává důležitou roli princip high volume hospitals. Centra s vyšším počtem operovaných vykazují nižší letalitu a pooperační morbiditu a lepší přežívání [13−16]. V Dánsku vedla centralizace resekcí pro karcinom žaludku, která byla zavedena od roku 2003, ke snížení operační letality z 8,2 na 2,4 % a k výraznému zlepšení definitivního stagingu [17]. Ve větší míře než u karcinomu jícnu jsou však prezentovány srovnatelné dobré výsledky i u pracovišť s menším počtem operací [18,19]. Tak například americká studie z Kalifornie [19] hodnotila operace pro karcinom žaludku z let 2004−2008 na 121 chirurgických odděleních. 62 % bylo nízkovolumových s počtem 5 a méně operací za rok (500 nemocných), 30 % středně volumových se 6−12 operacemi za rok (1076 nemocných) a 8 % bylo vysokovolumových s více než 13 operacemi za rok (593 nemocných). Nezjistili statisticky významné rozdíly mezi vysoko a nízkovolumovými pracovišti v délce hospitalizace, komplikacích, rehospitalizacích a mortalitě (2,4 proti 4,4 %, P=0,06). Vysvětlení spatřovali v tom, že při malém počtu gastrektomií získávali chirurgové v nízkovolumových nemocnicích zkušenosti se žaludeční chirurgií prováděním většího počtu jiných operací žaludku, zejména operacemi pro morbidní obezitu.
Z analýzy dat NOR v České republice vyplynulo, že větší koncentrace operací má vliv na délku přežití a potvrzuje i v našich podmínkách přínos uplatnění principu high volume hospitals. Medián přežití na pracovištích, kde bylo prováděno více než 20 resekcí za rok, byl 24,8 měsíce proti 13,1 měsíce u pracovišť s méně než 6 resekcemi za rok.
ZÁVĚR
Z analýzy dat NOR ČR vyplývá, že příznivých léčebných výsledků lze u karcinomu žaludku dosáhnout jen u nižších klinických stadií a pozdní diagnostika je základní příčinou špatných léčebných výsledků. Základem léčby je operace, největší zlepšení pětiletého přežívání u nádorů žaludku i GEJ přináší kombinace operace s chemoradioterapií, podávaná v ČR převážně v adjuvantním režimu. V I. st. u žaludku +9,5 %, GEJ +26,5 %, ve II. st. u žaludku +14,7 %, GEJ +16,4 % a u III. st. u žaludku +13,3 %, GEJ +2,6 %. Paliativní chemo a/nebo radioterapie nepřináší prodloužení pětiletého přežívání a je ji nutno volit přísně individuálně s ohledem na předpokládaný přínos pro nemocného. Lepší dlouhodobé výsledky jsou na pracovištích s vyšším počtem výkonů.
prof. MUDr. Miloslav Duda, DrSc.
II. chirurgická klinika FN a LF UP Olomouc
e-mail: miloslavduda@gmail.com
Sources
- Rapant V. (Ed.) Rakovina žaludku a kardie. Praha, SZdN 1956.
- Duda M, Neoral Č. Chirurgie horní části zažívacího traktu (chirurgie foregutu) (Editorial). Rozh Chir 2018;97, v tisku.
- Siewert JR, Hölscher AH, Becker K, et al. Kardiocarcinom: Versuch einer therapeutisch relevanten Klassifikation. Chirurg 1987;58 : 25−32.
- Cunningham D, Allum WH, Stenning SP, et al. Perioperative chemotherapy versus surgery alone for resectable gastroesophageal cancer. N Eng J Med 2006;355 : 11−20.
- Chua YJ, Cunningham D. The UK NVRI MAGIC trial of perioperative chemotherapy in resectable gastric cancer: Implications for clinical practice. Ann Sur Oncol 2007;14 : 2687−90.
- Boige V, Pignon J, Saint-Aubert B, Lasser P, et al. Final results of a randomized trial comparing preoperative S-fluorouracil(F)/cisplatin (P) to surgery alone in adenocarcinoma of stomach and lower esophagus ACCORD study. J Clin Oncol 2007;25(18S):4510.
- Obermannová R, Novák J, Novotný I, et al. Multidisciplinární přístup v diagnostice a léčbě karcinomu žaludku. Gastroent Hepatol 2013;67 : 390−5.
- Obermannová R. Současné postavení systémové chemoterapie v léčbě karcinomu žaludku – přínos, či zhoršení kvality života? Klin Onkol 2016;29 : 245−6.
- Waddell T, Verheij M, Allum W, et al. Gastric cancer: ESMO-ESSO-ESTRO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Radiother Oncol. 2014;110 : 189−94.
- Modrá kniha České onkologické společnosti. Brno, Masarykův onkologický ústav 2017.
- Brenkman HJ, Haverkamp L, Ruurda JP, et al. Worldwide practice in gastric cancer surgery. World J Gastroenterol 2016;22 : 4041−8.
- Šmíd D, Skalický T, Fichtl J, et al. Vliv paliativní chemoterapie na kvalitu života nemocných s karcinomem žaludku. Klin Onkol 2016;29 : 279−86.
- Coupland VH, Lagergren J, Lüchtenborg M, et al. Hospital volume, proportion resected and mortality from oesophageal and gastric cancer: a population-based study in England, 2004–2008. Gut 2013;62 : 961–6.
- Dikken JL, Stiekema J, van de Velde CJ, et al. Quality of care indicators for the surgical treatment of gastric cancer: a systematic review. Ann Surg Oncol 2013;20 : 381–98.
- Dikken JL, Wouters MW, Lemmens VE, et al. Influence of hospital type on outcomes after oesophageal and gastric cancer surgery. Br J Surg. 2012;99 : 954–63.
- Anderson O, Ni Z, Møller H, et al. Hospital volume and survival in oesophagectomy and gastrectomy for cancer. Eur J Cancer 2011;47 : 2408–12.
- Jensen LS, Nielsen H, Mortensen PB, et al. Enforcing centralization for gastric cancer in Denmark. Eur J Surg Oncol 2010;36(Suppl.1):S50−54.
- Wahnschaff F, Clauer U, Roder J. Surgery of gastric cancer in a medium volume center. Chirurg 2012; 83 : 823−9.
- Reavis KM, Hinojosa MW, Smith BR, et al. Hospital volume is not a predictor of outcomes after gastrectomy for neoplasm. Am Surg 2009;75 : 932−6.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2018 Issue 7
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
-
All articles in this issue
- Využití retrosternálně uloženého kolon v náhradě jícnu
- Stav chirurgické léčby karcinomu žaludku a gastroezofageální junkce v České republice
- Profylaktická ligace ductus thoracicus v prevenci chylothoraxu po resekci jícnu
- Karcinom jícnu – výsledky chirurgické terapie na I. chirurgické klinice FN Olomouc
- Úspěšná terapie leaku 3. stupně po ezofagektomii s hrudní anastomózou s použitím endoskopické vakuové terapie – kazuistika
- Výsledky minimálně invazivní ezofagektomie pro karcinom jícnu provedené po ischemickém conditioningu žaludku
- Hybridní torakoskopická resekce jícnu pro karcinom – retrospektivní analýza a srovnání s transhiatální ezofagektomií
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Využití retrosternálně uloženého kolon v náhradě jícnu
- Profylaktická ligace ductus thoracicus v prevenci chylothoraxu po resekci jícnu
- Karcinom jícnu – výsledky chirurgické terapie na I. chirurgické klinice FN Olomouc
- Stav chirurgické léčby karcinomu žaludku a gastroezofageální junkce v České republice
