Timing ERCP u akutní biliární pankreatitidy
The timing of ERCP in acute biliary pancreatitis
Despite several studies, the role and timing of endoscopic retrograde cholangiopancreatography (ERCP) in the case of acute biliary pancreatitis (ABP) remains a subject of discussion.There is a clear indication of early ERCP within 72 hours in patients with ABP andcholedochal obstruction, moreover the ERCP within 24 hours in cases of cholangitis. However, the role of ERCP in patients with ABP without symptoms of cholangitis or concrements obstructing the bile duct is controversial. If ABP is indicated for the ERCP, the earlier the ERCP is performed the less complications it is associated with. The decision to perform ERCP is often based on findings from a biochemical and transabdominal ultrasound examination. The results of these examinations may, but may not, confirm the presence of stones in the choledochus. An effective and safe method approaching the sensitivity of ERCP in the diagnosis of concrements in the choledochus is endoscopic ultrasonography (EUS) and magnetic resonance cholangiopancreatography (MRCP). The cholecystectomy should be performed to prevent a recurrence of pancreatitis and biliary problems after the successfully treatment of ABP.
Key words:
acute biliary pancreatitis − choledocholithiasis − cholangitis − endoscopic retrograde cholangiopancreatography
:
R. Svatoň 1; Z. Kala 1
; I. Novotný 1; J. Trna 2,3; T. Andrašina 4
; L. Kunovsky 1,2
:
Chirurgická klinika Fakultní nemocnice Brno a Lékařské fakulty Masarykovy univerzity
1; Interní gastroenterologická klinika Fakultní nemocnice Brno a Lékařské fakulty Masarykovy univerzity
2; Gastroenterologická ambulance, Interní oddělení, Nemocnice Boskovice
3; Klinika radiologie a nukleární medicíny Fakultní nemocnice Brno a Lékařské fakulty Masarykovy univerzity
4
:
Rozhl. Chir., 2019, roč. 98, č. 1, s. 10-13.
:
Review
Navzdory řadě studií je role a timing endoskopické retrográdní cholangiopankreatikografie (ERCP) v případě akutní biliární pankreatitidy (ABP) nadále předmětem diskuzí. Jasná indikace časné ERCP do 72 hodin je u pacientů s ABP v koincidenci s obstrukcí choledochu, v případě cholangitidy pak ERCP do 24 hodin. Kontroverzní je poté úloha ERCP u pacientů s ABP bez příznaků cholangitidy, resp. bez obstrukce žlučových cest konkrementem. Pokud je ERCP u ABP indikována, je její časnější provedení spojeno s nižším výskytem komplikací. Rozhodnutí o provedení ERCP se často opírá o nálezy z biochemického a transabdominálního ultrazvukového vyšetření. Výsledky těchto vyšetření mohou, ale nemusí, potvrdit přítomnost kamenů v choledochu. Účinnou a bezpečnou metodou dosahující senzitivity ERCP v diagnostice konkrementů v choledochu je endoskopická ultrasonografie (EUS) a magnetická rezonanční cholangiopankreatikografie (MRCP). Z důvodu prevence recidivy pankreatitidy a biliárních obtíží by měla být po zvládnutí ataky ABP provedena cholecystektomie.
Klíčová slova:
akutní biliární pankreatitida − choledocholitiáza − cholangitida − endoskopická retrográdní cholangiopankreatikografie
Úvod
Akutní biliární pankreatitida (ABP) je jednou z nejčastějších forem akutní pankreatitidy, s podílem 30–50 %. Navzdory pokrokům v léčbě zůstává mortalita tohoto onemocnění nadále významná (2−10 %) [1].
Vznik ABP je spojován se zaklíněním žlučových kamenů v oblasti Vaterské papily, s následnou obstrukcí žlučových cest a pankreatického vývodu. To vede ke zvýšení tlaku v pankreatickém duktu, zároveň dochází k regurgitaci žluče, případně duodenálního obsahu do něj [2]. Podmínkou rozvoje biliární pankreatitidy je, že obstrukce musí být trvalá nebo intermitentně protrahovaná.
Samotná obstrukce choledochu, respektive délka trvání obstrukce, je významný rizikový faktor závažnosti následné pankreatitidy [3]. Za 72 hodin od začátku obtíží byla zaznamenána přítomnost kamenů ve žlučových cestách signifikantně častěji u pacientů s těžkou formou pankreatitidy ve srovnání s lehkou formou, 61 % vs. 35 % (p<0,01) [4]. A podobně, pokud obstrukce u ABP trvala více než 48 hodin, došlo k významnému nárůstu komplikací, 8 % vs. 78 % (p<0,001) [5].
Na druhé straně je nutné si uvědomit, že ke spontánnímu odchodu kamenů ze žlučových cest dochází u pacientů s ABP ve více než 50 % [6]. ERCP provedená na základě různých klinických a paraklinických prediktorů prokázala kameny ve žlučových cestách u méně než 20 % pacientů s ABP v intervalu 48−72 hodin od začátku obtíží [7]. A v neposlední řadě, ERCP jako invazivní metoda je v 7−10 % spojená s rizikem vzniku komplikací (pankreatitida, cholangitida, krvácení, perforace) a 0,2−2,2 % mortalitou [8]. Z tohoto důvodu by měla být ERCP rezervovaná především k účelům terapeutickým (Obr. 1 a 2) a ne jako metoda diagnostická k průkazu kamenů ve žlučových cestách.
Fig. 1: ERCP, multiple lithiasis in the hepatocholedochus
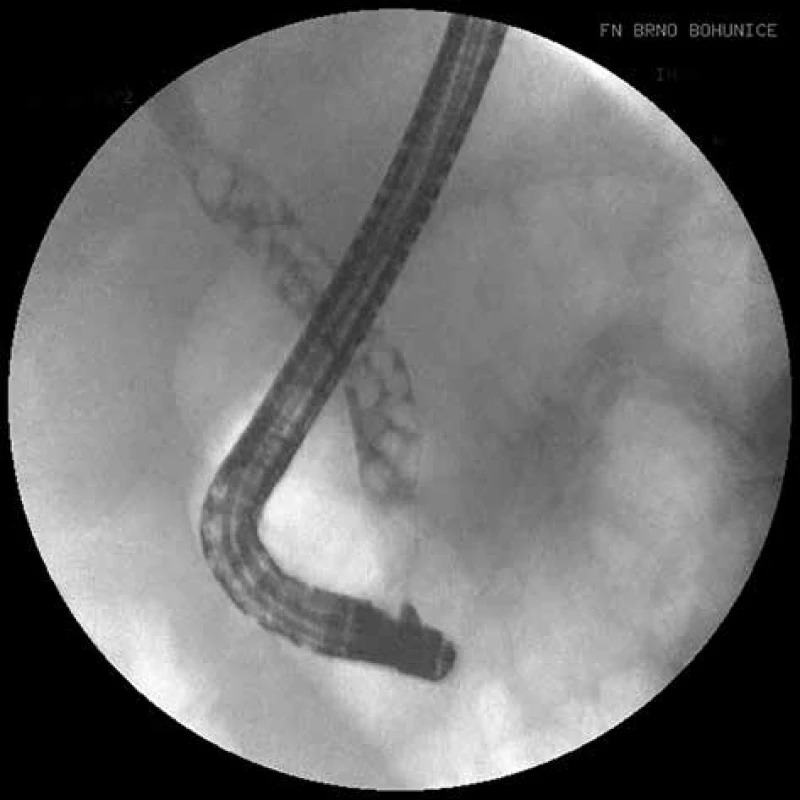
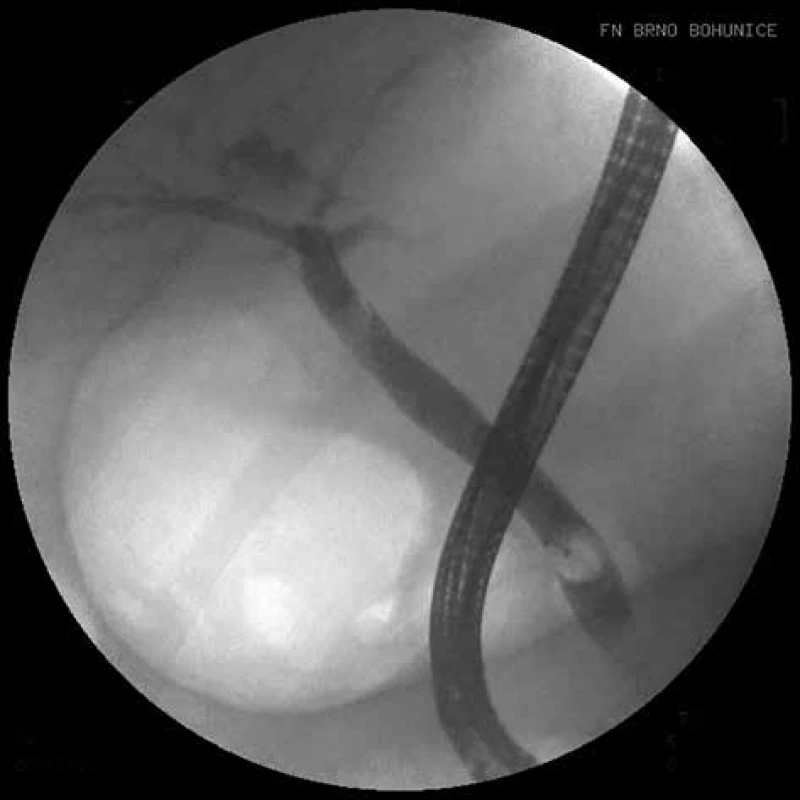
Fig. 2: ERCP, condition after the extraction of lithiasis by
an extraction basket and balloon
Z výše uvedeného vyplývá, že indikací k provedení ERCP není biliární pankreatitida samotná, ale přítomnost obstrukce žlučových cest často doprovázená cholangitidou.
Jak poznat, že jde skutečně o obstrukční cholangitidu a ne pouze o změny v rámci zánětlivé reakce při probíhající pankreatitidě?
V prvním i druhém případě můžeme zaznamenat u pacientů bolesti v horní polovině břicha, nauzeu s/bez zvracení, teplotu či zimnici. V laboratorních vyšetřeních elevaci bilirubinu, jaterních enzymů a zánětlivých parametrů. Obdobně transabdominální ultrazvukové vyšetření může v obou případech prokázat dilatované žlučové cesty (v případě pankreatitidy v důsledku komprese distálního choledochu při otoku slinivky).
Kvalitním a jednoduchým nástrojem využitelným v každodenní praxi při stanovení diagnózy cholangitidy jsou doporučení z Tokyo guidelines [9].
O podezření na cholangitidu podle nich mluvíme, pokud je u pacienta přítomen alespoň jeden ze systémových projevů zánětu a současně je přítomen minimálně jeden z příznaků cholestázy, anebo pozitivní nález na zobrazovacích metodách. [A (1 nebo 2) + B (1 nebo 2) anebo C (1 nebo 2)]
Definitivně je poté stanovena diagnóza cholangitidy, pokud je současně přítomná známka zánětu, cholestázy a je pozitivní nález na zobrazovacích metodách. [A (1 nebo 2) + B (1 nebo 2) + C (1 nebo 2)]
A. Systémové projevy zánětu
- A1. Teplota a/nebo zimnice
- A2. Známky zánětu v laboratorním vyšetření
B. Cholestáza
- B1. Žloutenka (obstrukčního typu)
- B2. Abnormální hodnoty jaterních testů
C. Zobrazovací metody
- C1. Dilatace žlučových cest
- C2. Nález striktury, kamenů nebo přítomnost stentu ve žlučových cestách
Prahové hodnoty:
A:
- A1. Tělesná teplota >38 °C
- A2. Počet leukocytů <4 nebo >10x109/l
C-reaktivní protein (CRP) ≥10 mg/l
B:
- B1. Celkový bilirubin ≥34,2 μmol/l
- B2. Alkalická fosfatáza (ALP) >1,5x horní hranice normy
- Gama-glutamyltransferáza (GGT) >1,5x horní hranice normy
- Aspartátaminotransferáza (AST) >1,5x horní hranice normy
- Alaninaminotransferáza (ALT) >1,5x horní hranice normy
Pozitivní prediktivní hodnota výsledků laboratorních testů s elevací bilirubinu, gama-glutamyltransferázy a alkalické fosfatázy v detekci obstrukce žlučových cest se pohybuje v rozmezí 25–50 % [10].
Samotný kámen je pomocí transabdominálního ultrazvukového vyšetření diagnostikován se senzitivitou 27–50 %, senzitivita pro dilataci žlučových cest je poté 77–87 %. U CT je senzitivita k detekci konkrementů ve žlučových cestách o něco vyšší – 65–88 %.
Citlivější, ale rovněž bezpečnou metodou v diagnostice obstrukce žlučových cest konkrementy, je endoskopická ultrasonografie (EUS) se senzitivitou 93–97 % a magnetická rezonanční cholangiopankreatikografie (MRCP) se senzitivitou 85–92 %. Senzitivita těchto dvou metod je plně srovnatelná se senzitivitou ERCP (89–93 %), přičemž u těchto vyšetření dochází k nižšímu výskytu komplikací než u ERCP [11]. EUS je zejména vhodná k diagnostice kamenů menších než 5 mm, které jsou zároveň zodpovědné za více než 50 % případů ABP [12].
Rozhodnutí o indikaci ERCP u ABP se tedy opírá o klinický obraz, výsledky laboratorních vyšetření a nález na zobrazovacích metodách.
Timing ERCP
U pacientů s ABP a cholangitidou je doporučované provedení ERCP do 24 hodin od přijetí. ERCP do 72 hodin je poté doporučována u pacientů s ABP a se známkami obstrukce žlučových cest bez cholangitidy [13.]
Již v roce 1988 Neoptolemos ve své doposud často citované práci prokázal, že pokud byla provedena ERCP u pacientů s predikcí těžké pankreatitidy do 72 hodin od přijetí, byl výskyt komplikací spojených s pankreatitidou signifikantně nižší, 24 % vs. 61 % (p<0,01) [4]. Tento poměr zůstal zachován, i pokud se ze souboru vyřadili pacienti s cholangitidou, 15 % vs. 60 % (p=0,003). Podobně Rustagi, ačkoliv ve své práci na vzorku 14 411 ABP nezaznamenal signifikantní pokles v mortalitě, 0,8 % vs. 1,2 % (p=0,68) u pacientů s ERCP provedenou do 72 hodin, prokázal signifikantní zkrácení délky hospitalizace (5 vs. 7 dnů, p=0,01) a snížení v nákladech za hospitalizaci (23 873 $ vs. 36 256 $, p<0,001). Pokud byla, ale analyzovaná podskupina pacientů se známkami obstrukce anebo cholangitidy, byl zaznamenán signifikantní nárůst mortality (OR 1,51) u pacientů s ERCP provedenou s odstupem 72 hodin po přijetí [14].
Obdobné závěry v redukci komplikací přinesla také studie hongkongských autorů, kde byl interval do ERCP zkrácen na 24 hodin po přijetí (13 % vs. 54 %, p=0,002) [15].
Multicentrická randomizovaná studie německých autorů poté neprokázala signifikantní rozdíl v mortalitě (11,1 % vs. 6,25 %, p=0,1) a morbiditě (46 % vs. 51 %, p=0,51) u pacientů s ABP a ERCP provedenou do 72 hodin od začátku příznaků a léčenými konzervativně. Vyřazeni zde však byli pacienti s hladinou bilirubinu vyšší než 85,5 µmol/l, což opět podporuje tvrzení, že ERCP u pacientů s ABP bez obstrukce žlučových cest nepřináší zásadnější benefit [16].
Dalším argumentem podporujícím časné provedení ERCP (v indikovaných případech obstrukce a cholangitidy) je fakt, že s rozvojem pankreatitidy dochází k otoku duodena a Vaterské papily, znesnadňující pozdější provedení výkonu.
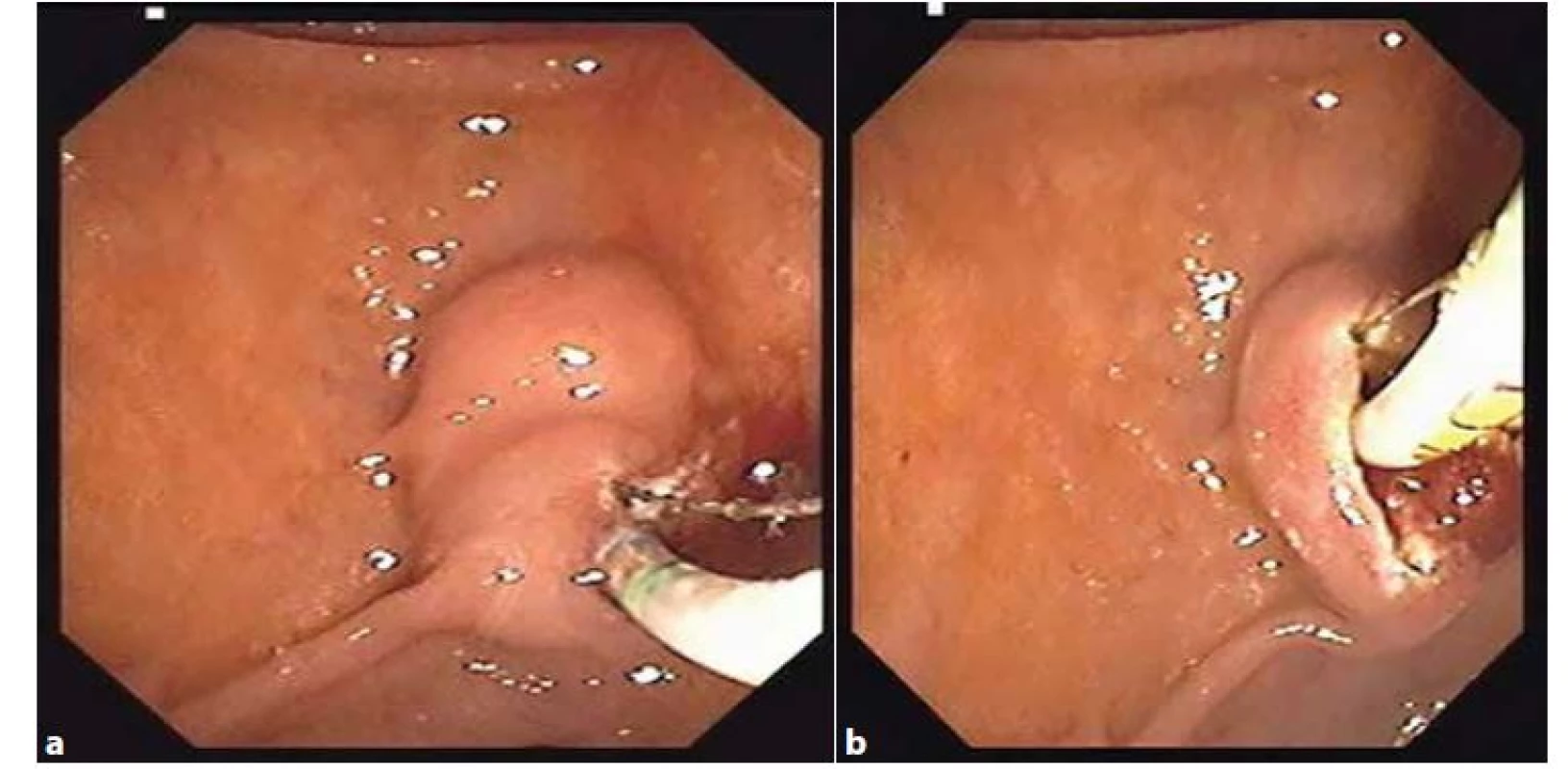
Pokud je ERCP u ABP indikovaná, je vhodné ji doplnit o endoskopickou papilosfinkterotomii (EPST) (Obr. 3a, 3b). Tato může kupříkladu usnadnit odchod nediagnostikovaných konkrementů. V případě, že v rámci ERCP nebyla EPST provedena, došlo k signifikantnímu nárůstu recidiv biliárních obtíží, včetně ABP (24 % vs. 10 %, p=0,001) [17].
Fig. 3a, 3b: Endoscopic papilosphincterotomy
Na základě dostupných prací lze usuzovat, že čím dříve od začátku obtíží je ERCP v případě obstrukce provedena, tím menší je výskyt vážných komplikací ABP.
ABP a cholecystektomie
S biliární obstrukcí, resp. ABP úzce souvisí také potřeba provedení cholecystektomie. V nejbližších měsících po proběhlé ABP dochází v 15−32 % k recidivě biliárních obtíží, pokud cholecystektomie provedena nebyla [18]. U pacientů s lehkou formou pankreatitidy je proto doporučené provedení cholecystektomie do 2 týdnů od zvládnutí ataky ABP nebo v rámci jedné hospitalizace [19]. Bezpečným se jeví i interval do 48 hodin po přijetí [20].
Odklad cholecystektomie je poté odůvodnitelný u středně těžkých a těžkých forem pankreatitidy za účelem kompenzace systémových nebo lokálních komplikací. V těchto případech je přínosné provedení EPST jako překlenujícího opatření v prevenci recidivy biliárních obtíží.
Nutno však upozornit, že k recidivě pankreatitidy může dojít u pacienta i po provedené cholecystektomii (11−12 %) [21]. Výskyt recidiv pankreatitidy po cholecystektomii je poté signifikantně vyšší ve skupině pacientů, u kterých v rámci ataky pankreatitidy nedošlo 1. den k významné elevaci jaterních enzymů, anebo nebyla přítomná cholecystolithiáza [22].
Závěr
ERCP je u akutní biliární pankreatitidy indikována, pokud jsou přítomné známky cholangitidy a obstrukce žlučových cest. Platí přitom pravidlo, že čím dříve je k ERCP přistoupeno, tím příznivější má následně pankreatitida průběh. V případě, že biliární pankreatitida není doprovázená cholangitidou, anebo není přítomen konkrement v choledochu, neměla by být ERCP prováděna. Možností, jak diagnosticky oddiferencovat cholangitidu s obstrukcí od zánětlivé reakce v rámci pankreatitidy, je využití EUS nebo MRCP. Důležitým krokem, po zvládnutí ABP, je provedení cholecystektomie za účelem zamezení recidivy obstrukce, cholangitidy a ABP.
Seznam zkratek
ERCP − endoskopická retrográdní cholangiopankreatikografie
EPST − endoskopická papilosfinkterotomie
ABP − akutní biliární pankreatitida
EUS − endoskopická ultrasonografie
MRCP − magnetická rezonanční cholangiopankreatikografie
Podpořeno MZ ČR – RVO (FNBr, 65269705)
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Lumír Kunovský, Ph.D.
Chirurgická klinika, FN Brno Bohunice, LF MU
Jihlavská 20
625 00 Brno
e-mail: kunovsky.lumir@fnbrno.cz
Sources
-
Mitchell RM, Byrne MF, Baillie J. Pancreatitis. Lancet 2003;361 : 1447–55.
-
Frossard JL, Steer ML, Pastor CM. Acute pancreatitis. Lancet 2008;371 : 143−52.
-
Acosta JM, Pellegrini CA, Skinner DB. Etiology and pathogenesis of acute biliary pancreatitis. Surgery 1980;88 : 118–25.
-
Neoptolemos JP, Carr-Locke DL, London NJ, et al. Controlled trial of urgent endoscopic retrograde cholangiopancreatography and endoscopic sphincterotomy versus conservative treatment for acute pancreatitis due to gallstones. Lancet 1988;2 : 979–83.
-
Acosta JM, Katkhouda N, Debian KA, et al. Early ductal decompression versus conservative management for gallstone pancreatitis with ampullary obstruction: a prospective randomized clinical trial. Ann Surg 2006;243 : 33−40.
-
Anderloni A, Repici A. Role and timing of endoscopy in acute biliary pancreatitis. World J Gastroenterol 2015;21 : 11205−8.
-
Byrne MF. Gallstone pancreatitis – who really needs an ERCP? Can J Gastroenterol 2006;20 : 15−7.
-
Loperfido S, Angelini G, Benedetti G, et al. Major early complications from diagnostic and therapeutic ERCP: a prospective multicenter study. Gastrointest Endosc 1998;48 : 1–10.
-
Kiriyama S, Kozaka K, Takada T, et al. Tokyo Guidelines 2018: diagnostic criteria and severity grading of acute cholangitis (with videos). J Hepatobiliary Pancreat Sci 2018;25 : 17−30.
-
Peng WK, Sheikh Z, Paterson-Brown S, et al. Role of liver function tests in predicting common bile duct stones in patients with acute calculous cholecystitis. Br J Surg 2005;92 : 1241−7.
-
Maple JT, Ben-Menachem T, Anderson MA, et al. The role of endoscopy in the evaluation of suspected choledocholithiasis. Gastrointest Endosc 2010;71 : 1–9.
-
Stabuc B, Drobne D, Ferkolj I, et al. Acute biliary pancreatitis: detection of common bile duct stones with endoscopic ultrasound. Eur J Gastroenterol Hepatol 2008;20 : 1171−5.
-
Tse F, Yuan Y. Early routine endoscopic re-trograde cholangiopancreatography strategy versus early conservative management strategy in acute gallstone pancreatitis. Cochrane Database Syst Rev 2012. Available from: doi: 10.1002/14651858.CD009779.pub2.
-
Rustagi T, Njei B. Timing of ERCP and outcomes of patients with acute gallstone pancreatitis: a nationwide population based study. Gastrointest Endosc 2015;81:Suppl. AB405.
-
Fan ST, Lai EC, Mok FP, et al. Early treatment of acute biliary pancreatitis by endoscopic papillotomy. N Engl J Med 1993;328 : 228−32.
-
Folsch UR, Nitsche R, Ludtke R, et al. Early ERCP and papillotomy compared with conservative treatment for acute biliary pancreatitis. The German Study Group on Acute Biliary Pancreatitis. N Engl J Med 1997;336 : 237−42.
-
van Baal MC, Besselink MG, Bakker OJ, et al. Timing of cholecystectomy after mild biliary pancreatitis: a systematic review. Ann Surg 2012;255 : 860−6.
-
Greenberg JA, Hsu J, Bawazeer M, et al. Clinical practice guideline: management of acute pancreatitis. Can J Surg 2016;59 : 128−40.
-
Krška Z. Akutní pankreatitida – komplexní problematika. Rozhl Chir 2012;91 : 692−6.
-
Gurusamy KS, Nagendran M, Davidson BR. Early versus delayed laparoscopic cholecystectomy for acute gallstone pancreatitis. Cochrane Database Syst Rev 2013. Available from: doi: 10.1002/14651858.CD010326.pub2.
-
Stibůrek O, Trna J, Šenkyřík M, et al. Časování chirurgické a endoskopické terapie akutní biliární pankreatitidy v podmínkách terciární nemocnice v České republice. Vnitř Lék 2014;60 : 417−22.
-
Trna J, Vege SS, Pribramska V, et al. Lack of significant liver enzyme elevation and gallstones and/or sludge on ultrasound on day 1 of acute pancreatitis is associated with recurrence after cholecystectomy: a population-based study. Surgery 2012;151 : 199−205.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2019 Issue 1
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
- Safety and Tolerance of Metamizole in Postoperative Analgesia in Children
-
All articles in this issue
- Malignant large bowel obstruction – what is the priority of treatment?
- The timing of ERCP in acute biliary pancreatitis
- Current management of diffuse peritonitis – is postoperative continuous lavage still a relevant method of choice?
- Spontaneous retroperitoneal hematoma – our experience with surgical approach
- Mesenteric diverticuli as a reason of acute abdomen
- Acute abdomen in patients with Crohn’s disease − case reports
- Acute abdomen in drug abusers
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Spontaneous retroperitoneal hematoma – our experience with surgical approach
- Mesenteric diverticuli as a reason of acute abdomen
- The timing of ERCP in acute biliary pancreatitis
- Current management of diffuse peritonitis – is postoperative continuous lavage still a relevant method of choice?
