Fyloidné nádory prsníka – retrospektívny prehľad 83 klinických prípadov
Phyllodes tumours – a retrospective review of 83 clinical cases
Introduction: Phyllodes tumours are rare, accounting for 0.3–1.0% of all primary breast tumours. According to biological behaviour, they are divided into three categories: benign, borderline and malignant. Due to the rare incidence, the requirements for the radicality of surgical treatment are not well known. According to respected foreign recommendations, resection with a free margin of 10 mm or more is desirable.Methods: A retrospective review of patients, who underwent surgical treatment due to phyllodes tumour in the Masaryk Memorial Cancer lnstitute in 2003–2014.
Results: 83 patients were evaluated with a median follow-up of 68.0 months. Benign tumours accounted for 62.3%, borderline tumours accounted for 16.9% and malignant accounted for 20.8% of all tumours. Malignant phyllodes tumours reached a bigger average size (84.9 mm) than borderline (41.4 mm) and benign tumours (33.3 mm) and occurred in older patients (mean 56.4 years) than benign (mean 42.5 years). Results from preoperative core-cut biopsy were often inaccurate. In 70 cases, the primary resection was breast preserving, but the free margin above 1 mm was achieved only in 13 cases. The width of the resection edge never exceeded the recommended 10 mm. Nevertheless, there was a relapse in benign tumours in two cases and in the borderline tumours only in one case. Malignant tumours recurred more frequently, even after total mastectomy. Four patients with malignant tumours experienced distant metastases. There has never been a death caused by benign or borderline tumour.
Conclusion: The 10 mm resection margin is unachievable in our conditions. However, it seems that such radicality is not necessary in benign tumours, because they rarely recur even with close margins. Conversely, neither total mastectomy of the malignant phyllodes tumours will protect against local progression or distant metastasis.
Keywords:
surgery – recurrence – phyllodes tumour – margin of excision
:
P. Mužlayová 1; O. Coufal 2,3,4
; P. Fabian 5; A. Svobodník 6; O. Zapletal 2
:
Lékařská fakulta Masarykovy Univerzity, Brno
1; Klinika operační onkologie, Masarykův onkologický ústav, Brno
2; Klinika operační onkologie lékařské fakulty Masarykovy univerzity, Brno
3; Regionální centrum aplikované molekulární onkologie (RECAMO), Brno
4; Oddělení onkologické patologie, Masarykův onkologický ústav, Brno
5; Mezinárodní centrum klinického výzkumu Fakultní nemocnice u sv. Anny v Brně
6
:
Rozhl. Chir., 2019, roč. 98, č. 9, s. 362-369.
:
Original articles
prolekare.web.journal.doi_sk:
https://doi.org/10.33699/PIS.2019.98.9.362–369
Úvod: Fyloidné nádory sú vzácne, predstavujú 0,3–1,0 % všetkých primárnych nádorov prsníka. Podľa biologických vlastností sa delia na benígne, hraničné a malígne. Vzhľadom k vzácnemu výskytu nie sú dobre známe požiadavky na radikalitu chirurgickej liečby. Podľa rešpektovaných zahraničných odporúčaní je žiaduca resekcia s voľným okrajom 10mm a viac.
Metódy: Retrospektívny prehľad pacientiek operovaných pre fyloidný nád or v Masarykovom onkologickom ústave v rokoch 2003–2014.Výsledky: Hodnotených bolo 83 pacientiek s mediánom sledovania 68 mesiacov. Benígnych nádorov bolo 62,3 %, hraničných 16,9 % a malígnych 20, 8 %. Malígne fyloidné nádory dosahovali väčšiu priemernú veľkosť (84,9 mm) než hraničné nádory (41,4 mm) a benígne nádory (33,3 mm) a vyskytovali sa u starších pacientiek (priemer 56,4 rokov). Benígne nádory sa vyskytovali u mladších pacientiek s vekovým priemerom 42,5 roka. Výsledky predoperačnej punkčnej biopsie boli často nepresné. Primárny resekčný výkon bol v 70 prípadoch prsník zachovávajúci, no voľný okraj nad 1 mm bol dosiahnutý len v 13 prípadoch. Šírka resekčného okraja nikdy nepresiahla odporúčaných 10 mm. I napriek tomu došlo k recidíve u benígnych nádorov len dvakrát a u hraničných nádorov jedenkrát. Malígne nádory recidivovali častejšie, a to aj po totálnej mastektómii. U štyroch pacientiek s malígnym nádorom došlo k výskytu vzdialených metastáz. Nikdy nebolo zaznamenané úmrtie pre nádor benígny alebo hraničný.
Záver: Resekčný okraj 10 mm je v našich podmienkach prakticky nedosiahnuteľný. Zdá sa ale pravdepodobné, že u benígnych nádorov nie je taká radikalita nutná, recidivujú len vzácne aj pri tesnom okraji. Naopak, u malígnych fyloidných nádorov ani totálna mastektómia neochráni pred lokálnou progresiou, prípadne pred výskytom vzdialených metastáz.
Klíčová slova:
chirurgická liečba – recidiva – fyloidný nádor – resekčný okraj
ÚVOD
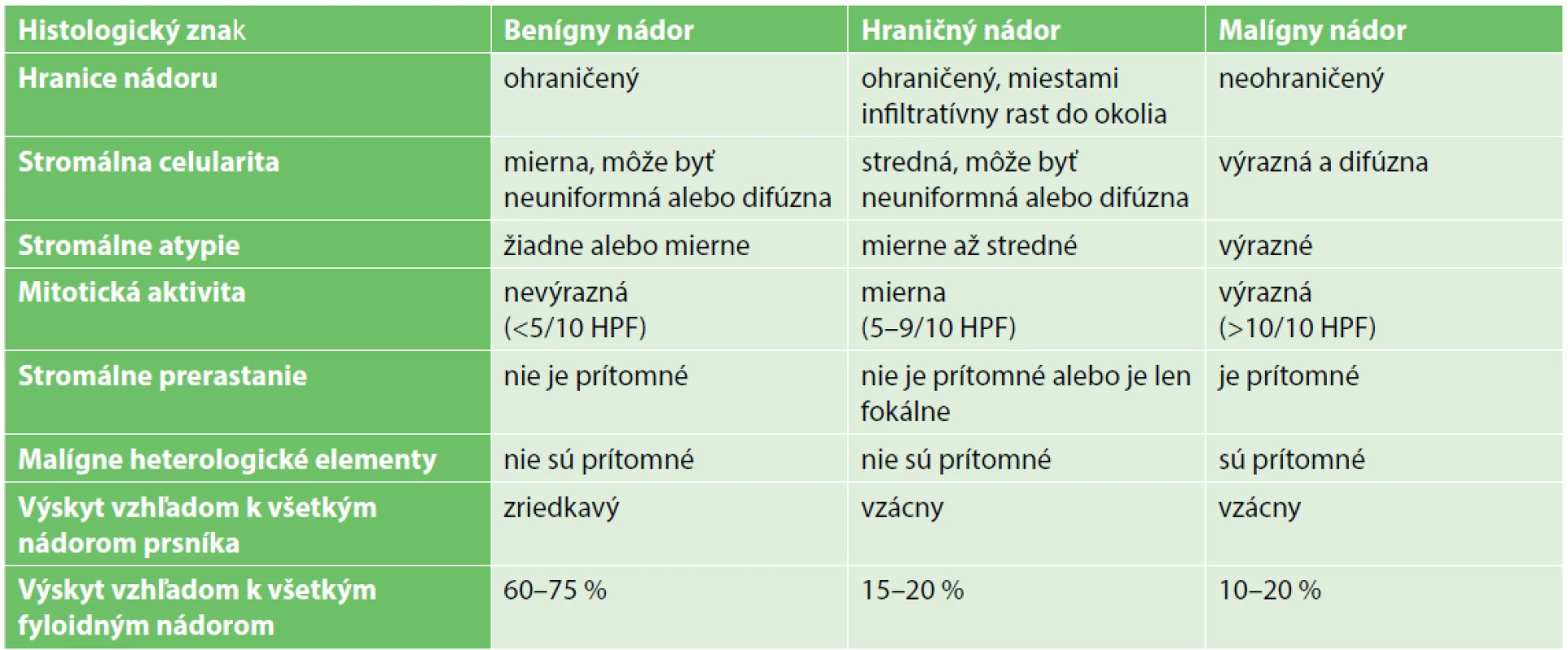
Fyloidný nádor (FN) prvýkrát popísal v roku 1827 Chelius [1] a jeho pôvodné pomenovanie „cystosarcoma phyllodes“ mu udelil v roku 1838 Johannes Muller [2]. Názov pochádza zo slov gréckeho pôvodu „sarcoma“ a „phyllo“, pričom mäkký mäsovitý makroskopický vzhľad popisuje slovo „sarcoma“ a lístkový (leaf-like) charakter nádoru v mikroskopickom obraze slovo „phyllo“. Pôvodne sa predpokladalo, že ide o čisto benígne nádory, no v roku 1943 Cooper a Ackerman popísali aj malígny variant [2]. Svetová zdravotnícka organizácia zaviedla pojem fyloidné nádory v roku 1981 a na základe popisu od Rosena ich rozdelila do histologických kategórií na benígne, hraničné (borderline) a malígne [3,4]. Použili sa pri tom charakteristiky strómy, ako napríklad celularita, bunkové atypie alebo počet mitóz na počet zorných polí pri veľkom zväčšení (High-Power Field, HPF). Presnejšie kritériá rozdelenia nádorov do jednotlivých kategórií podľa histologických parametrov sú uvedené v Tab. 1.
Tab.1. Categorization of the phyllodes tumours according to histological characteristics (modified by WHO classification)
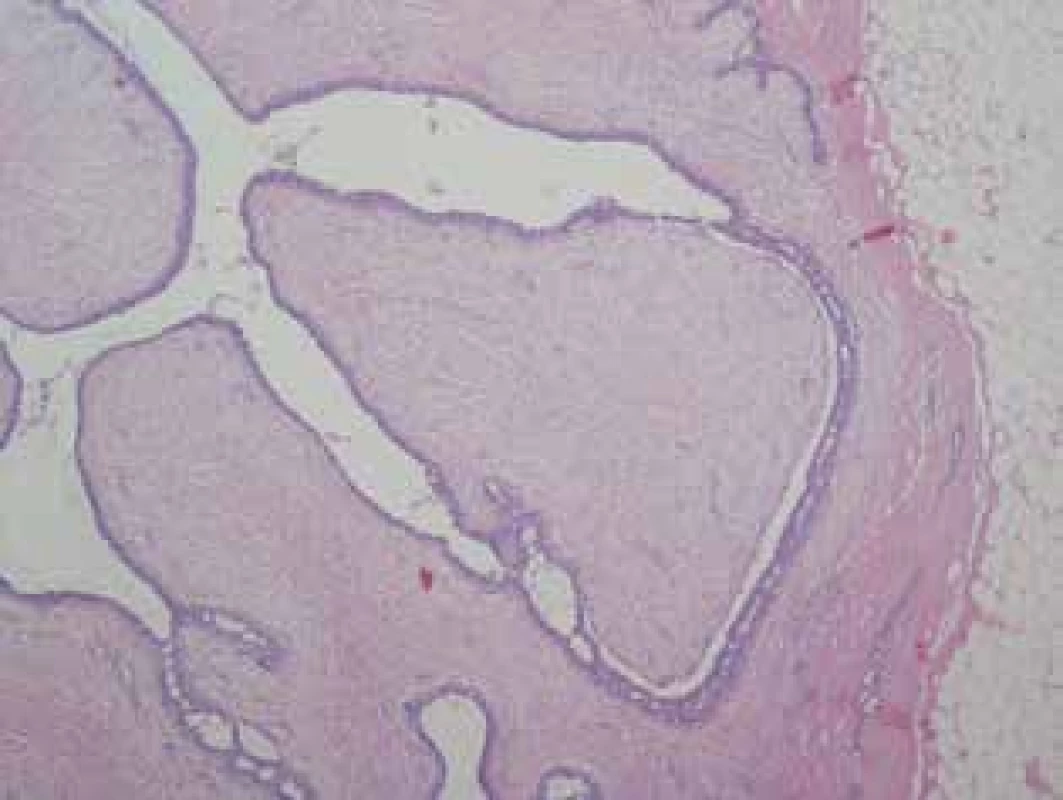
Fyloidné nádory prsníka žien patria medzi zriedkavo sa vyskytujúce neoplázie (0,3 %–1 % všetkých primárnych nádorov prsníka) [5,6]. Majú fibro-epiteliálny charakter, skladajú sa teda z epiteliálnych komponentov a zo spojivového tkaniva. Makroskopicky predstavujú ohraničený guľovitý útvar bledo hnedej, ružovej alebo šedej farby. Povrch je mukózny a lesklý. V mikroskopickom obraze pripomínajú bežné fibroadenómy, no od tých sa odlišujú „leaf-like“ štruktúrou a väčšou mierou stromálnej celularity. V prípade, že sa ide o veľkú léziu, je možné vidieť túto „lístkovú“ štruktúru voľným okom [7]. Typický mikroskopický obraz FN je znázornený na Obr. 1.
Fig.1. Benign phyllodes tumour - leaf-like structure of the
tumour. (HE, orig. magnification 40x)
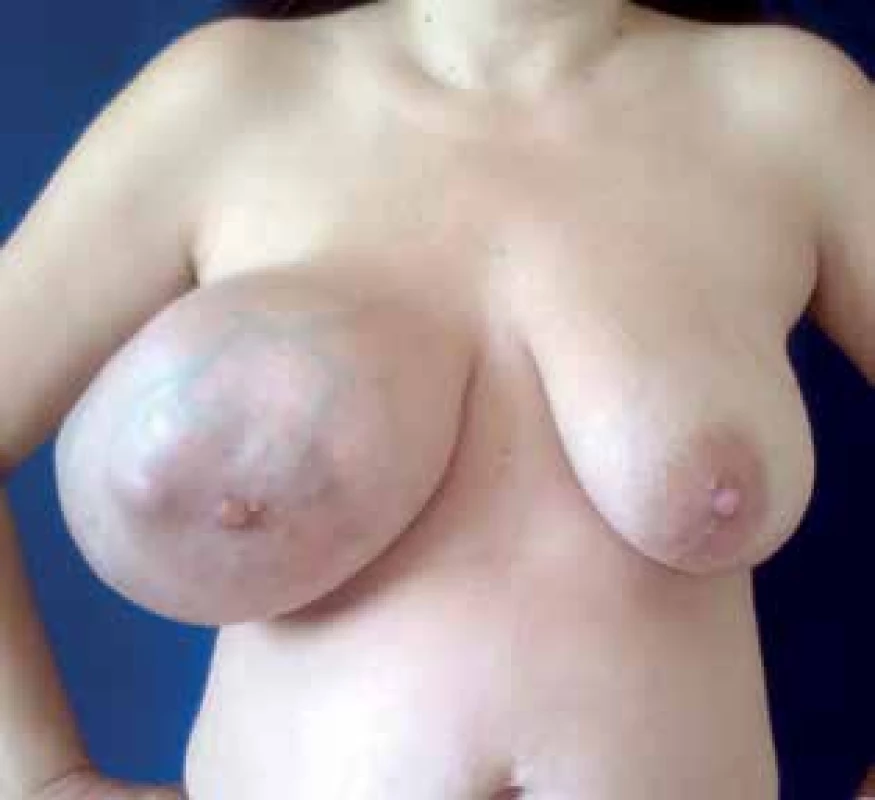
Väčšina fyloidných nádorov sa radí k benígnym(60–75%) a zvyšok k malígnym alebo hraničným nádorom [7]. V porovnaní s fibroadenómami majú benígne fyloidné nádory sklon k rýchlejšiemu rastu a k miestnym recidívam, no nemetastázujú [8]. Malígne nádory sú tiež charakterizované tendenciou k miestnym recidívam, ale môžu aj metastázovať najmä hematogénnym rozsevom do pľúc, kostí alebo pečene [9]. V prípade vzdialených metastáz sa môžu pridružiť vedľajšie symptómy ako je dušnosť, bolestivosť kostí a únava [10]. Pri klinickom vyšetrení sa nádor prejavuje ako tuhá, pohyblivá, väčšinou ohraničená, hladká a palpačne nebolestivá štruktúra v prsníku, ktorá často veľmi rýchle rastie a prsník za krátku dobu narastie do enormných rozmerov. Takýto prípad je zobrazený na Obr. 2. Koža môže byť kvôli rýchlemu rastu nádoru výrazne prekrvená a niekedy dochádza aj k zväčšeniu spádových lymfatických uzlín, ktoré ale nebývajú metastaticky postihnuté [8].V diferenciálnej diagnostike fyloidného nádoru zohrávajú zobrazovacie metódy len malú úlohu [11]. Nie je ho totiž možné odlíšiť od fibroadenómu ani pri mamografickom vyšetrení a ani na magnetickej rezonancii [12,13]. Pri sonografii môžeme predpokladať prítomnosť fyloidného nádoru, ak je nájdený útvar lobulárneho tvaru, vnútorná echotextúra je strednej hypoechogenity, vnútorné echo je heteroechogénne a nie sú prítomné kalcifikácie. Neodlíšime však, či ide o benígnu, malígnu alebo hraničnú štruktúru [14]. Najpresnejším predoperačným vyšetrením teda ostáva biopsia [15,16].
Fig.2. Phyllodes tumour of the breast - rapid growth and
enormous sizes
Odporúčanou terapiou fyloidných nádorov podľa NCCN guidelines (The National Comprehensive Cancer Network) je široká resekcia so zámerom dosiahnuť šírku okraja 10 a viac milimetrov bez ohľadu na kategóriu FN. Užší resekčný okraj síce nepredstavuje absolútnu indikáciu k totálnej mastektómii, ale je údajne spojený s vyšším rizikom lokálnej recidívy [17].
Cieľom našej práce bolo poskytnúť retrospektívny prehľad o pacientkach s fyloidnými nádormi, ktoré boli operované na našom pracovisku v posledných rokoch. Zaujímala nás predovšetkým presnosť predoperačnej punkčnej diagnostiky, spôsoby chirurgickej liečby, najmä typy chirurgických výkonov, šírka resekčných okrajov, množstvo včasných reoperácií a biologické správanie sa nádorov, čiže recidívy a prežitie pacientiek.
METÓDY
Z databázy Masarykovho onkologického ústavu (MOÚ) boli za obdobie od októbra 2003 do mája 2014 vyhľadané všetky prípady, ktoré mali v závere histologického vyšetrenia z Oddelenia patológie MOÚ uvedenú diagnózu „fyloidný nádor“. Z takto získaného zoznamu 99 prípadov bolo vyradených 16, keď išlo o druhé čítanie patologického nálezu biopsie z iných nemocníc, alebo išlo o predbežnú diagnózu z punkčnej biopsie, ktorá sa neskôr nepotvrdila, alebo išlo o pacientky, ktoré neboli v MOÚ ďalej liečené. Cieľový súbor pozostával z 83 prípadov pacientiek operovaných v MOÚ pre nádor prsníka, keď výsledkom vyšetrenia operačného resekátu bol fyloidný nádor. Z bežnej zdravotníckej dokumentácie boli následne retrospektívne vyhľadané dostupné relevantné klinické údaje: výsledok predoperačnej biopsie; dátum operácie a vek pacientky v čase operácie; lokalizácia nálezu; typ operačného zákroku; biologická povaha nádoru; jeho veľkosť; šírka resekčného okraja a údaje o ďalšom klinickom vývoji prípadu. Získané údaje boli analyzované pomocou základných matematických veličín a popisných charakteristík. Pre spojité dáta bol vypočítaný priemer, medián, štandardná odchýlka (SD) a 95 % intervaly spoľahlivosti. Pre dáta binárne a kategoriálne sme použili výpočet absolútnej a relatívnej početnosti. Dáta typu „prežitie“ boli analyzované Kaplan - Meierovou metódou. Pre štatistické porovnanie medzi skupinami boli použité testy zohľadňujúce typ a rozloženie dát; Kruskal - Wallis ANOVA test pre spojité dáta a Log - rank test pre dáta typu „prežitie“. Štúdia bola schválená Etickou komisiou MOÚ.
VÝSLEDKY
Základná charakteristika súboru
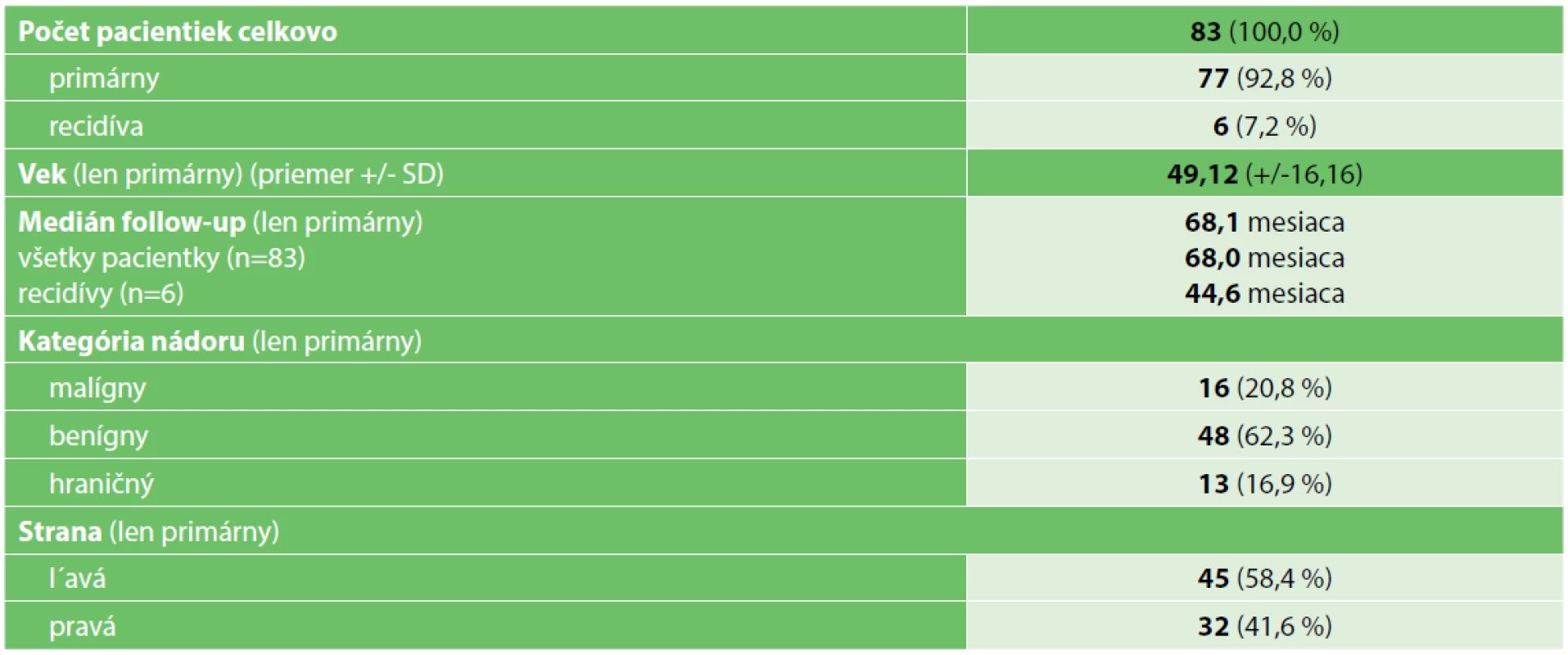
Základná charakteristika súboru je uvedená v Tab.2. U 77 pacientiek prebehla ich prvá operácia pre fyloidný nádor v MOÚ (primárny), zatiaľ čo v 6 prípadoch išlo o pacientky, ktoré boli primárne z dôvodu fyloidného nádoru operované na inom pracovisku a do MOÚ boli odoslané až s recidívou (recidíva). Medzi primárne operovanými pacientkami sa podľa definitívneho histopatologického vyšetrenia operačného resekátu vyskytol v 48 prípadoch benígny fyloidný nádor, 13krát nádor hraničný a 16krát nádor malígny. Rozdiel v zastúpení strán (ľavá verzus pravá) nebol štatisticky významný (p=0,895). Pacientky boli priemerne sledované 68 mesiacov (5,7 rokov).
Tab. 2. Basic clinical and pathological characteristics
Vek pacientiek
Pacientky s benígnymi fyloidnými nádormi boli štatisticky významne mladšie ako pacientky s hraničnými a malígnymi nádormi (p<0,005). Priemerný vek a štandardné odchýlky u jednotlivých kategórií FN boli nasledovné: benígne (42,5 rokov; SD=12,9), hraničné (55,8 rokov; SD=7,5), malígne (56,4 rokov; SD=14,1).
Výsledky predoperačnej punkčnej biopsie
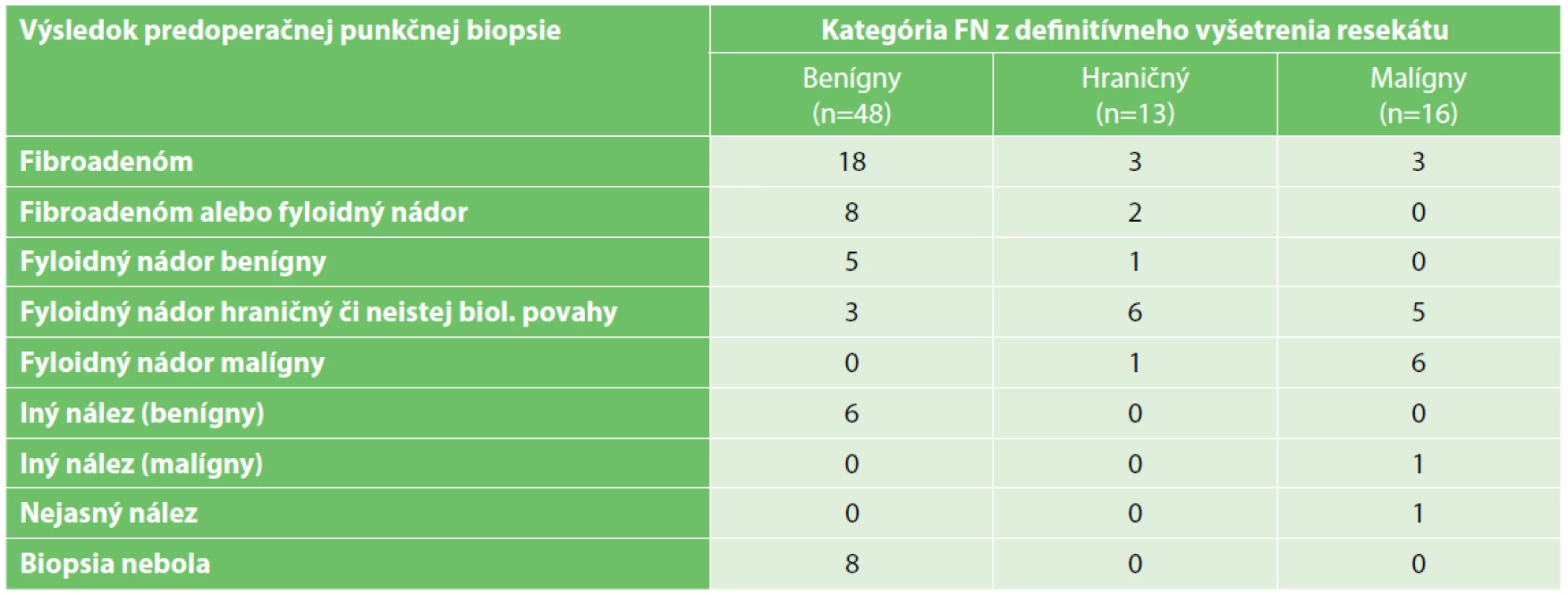
V Tab. 3 uvádzame rozdelenie nádorov do stĺpcov podľa kategórie vyhodnotenej z vyšetrenia operačného resekátu. V riadkoch sú uvedené diagnózy stanovené z predoperačnej punkčnej core - cut biopsie. V jednotlivých kolónkach sú počty príslušných prípadov. Zahrnuté sú len nádory primárne operované v MOÚ. V 8 prípadoch nebola predoperačná punkčná biopsia realizovaná. Zaujímavá je najmä skutočnosť, že veľmi často bol nález z punkčnej biopsie odlišný od definitívneho histologického vyšetrenia. Benígne fyloidné nádory boli neraz z biopsie vyhodnotené ako fibroadenóm. Veľmi často tiež nebolo z biopsie možné určiť kategóriu fyloidného nádoru. Medzi inými benígnymi nálezmi z biopsie figurovala napr. fibromatóza, hamartom, adenóza alebo mezenchymálne lézie bez možnosti zaradenia. Malígny fyloidný nádor bol taktiež trikrát považovaný za fibroadenóm a jedenkrát za metaplastický karcinóm s tvorbou osteoidu.
Tab. 3. Results of the core-cut biopsy in the different categories of the phyllodes tumours
Typy operačných výkonov
Operačné výkony boli podľa operačných protokolov nazývané rôzne: exstirpácia, resekcia, resekcia s bezpečnostným lemom, parciálna mastektómia, mastektómia. Z operačných protokolov nebolo možné vždy určiť, či bolo zámerom len exstirpovať samotný nádor bez nároku na resekciu lemu okolitého tkaniva, alebo či bola zámerom resekcia s bezpečnostným lemom. Za reprezentatívne tak považujeme rozdelenie len do dvoch skupín; na operácie „prsník zachovávajúce“ (parciálna mastektómia) a „prsník nezachovávajúce“ (teda totálna mastektómia). Medzi primárnymi nádormi bol prsník zachovávajúci výkon realizovaný 70krát a totálna mastektómia 7krát (mastektómia vždy len u malígnych nádorov). U recidív išlo 5krát o prsník zachovávajúci výkon a 11krát o mastektómiu.
Veľkosť nádorov
Veľkosť bola hodnotená zo správ o výsledku histopatologického vyšetrenia. U primárne operovaných nádorov sa pohybovala v rozmedzí 6–250 mm. Malígne nádory boli štatisticky významne väčšie (84,9 mm; SD=74,1) ako nádory hraničné (41,4 mm; SD=18,0) a benígne (33,3 SD=19,3); p<0,05. Pri operáciách recidív nebola veľkosť hodnotená. Graficky je veľkosť nádorov znázornená v Grafe 1.
Graph 1. The size of benign, borderline and malignant
phyllodes tumours

Resekčné okraje
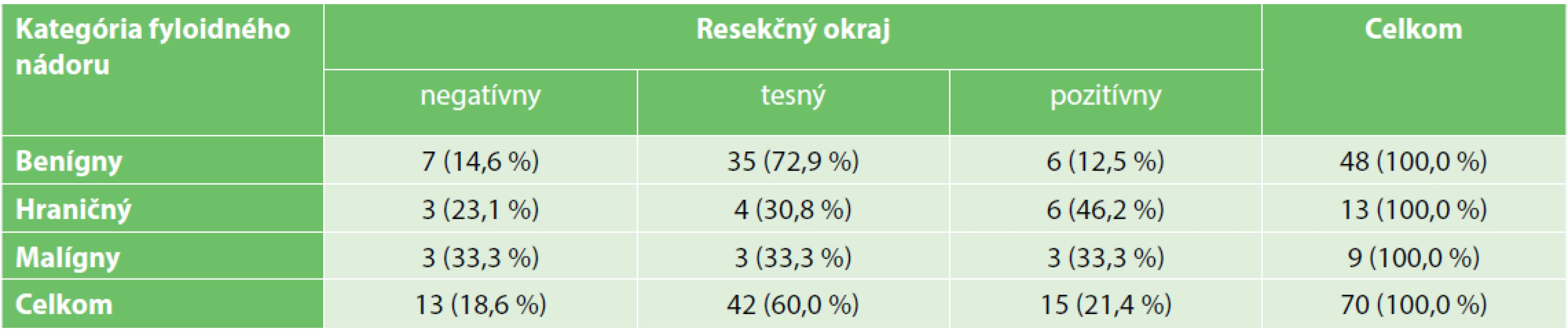
Šírka voľného resekčného okraja bola hodnotená len pri primárnych, prsník zachovávajúcich výkonoch (n=70). Výsledky získané zo správ o výsledku histopatologického vyšetrenia operačného resekátu boli kategorizované do 3 kategórií: „negatívny“ okraj (1 mm a viac), „tesný“ okraj (negatívny, avšak pod 1mm) a „pozitívny“ okraj. Sú uvedené v Tab. 4. U benígnych nádorov bol zistený signifikantne vyšší podiel tesných okrajov v porovnaní s nádormi malígnymi a hraničnými (p<0,05). Šírka negatívnych okrajov sa pohybovala v rozmedzí 1–8 mm. Nikdy nebol popísaný voľný okraj šírky 10 či viac milimetrov.
Tab. 4. The width of the resection margin in primary breast − conserving surgeries
Včasné reoperácie (re-resekcie)
Na základe výsledkov histopatologického vyšetrenia prebehla u niektorých pacientiek po primárnom prsník zachovávajúcom výkone včasná re-resekcia kvôli pozitívnemu alebo tesnému okraju. U benígnych nádorov v 2 prípadoch (4,2 %); 1 ďalšia pacientka doporučenú re-resekciu odmietla. U hraničných nádorov v 3 prípadoch (23,1 %); 1 ďalšia pacientka taktiež re-resekciu odmietla. V re-resekáte benígnych a hraničných nádorov nebola nikdy zistená prítomnosť mikroskopického rezídua. U malígnych nádorov bola vykonaná re-resekcia v 4 prípadoch (44,4 %); žiadna pacientka s malígnym FN zákrok neodmietla. Z týchto 4 prípadov bolo v re-resekáte 1krát zistené rezíduum nádorového tkaniva. Početnosť re-resekcií v kategórii malígnych a hraničných nádorov bola štatisticky významne vyššia než u nádorov benígnych (p<0,05).
Medzi benígnymi nádormi bolo 5 prípadov, keď bol resekčný okraj vyhodnotený ako pozitívny a re-resekcia nebola realizovaná, keďže nebola odporučená. V jednom z týchto prípadov nasledovala reoperácia po 4 mesiacoch z dôvodu predpokladanej včasnej recidívy, histologicky však išlo len o granulóm okolo lokalizačného tetovážneho pigmentu. U žiadnej z týchto pacientiek s benígnym fyloidným nádorom a ponechaným pozitívnym okrajom nedošlo po celý čas sledovania k recidíve. U nádorov hraničnej biologickej povahy boli 3 prípady pozitívneho okraje bez re-resekcie (2krát nebola re-resekcia odporučená; 1krát odporučená bola, ale pacientka ju odmietla). Z týchto 3 prípadov došlo 1krát k lokálnej recidíve v rovnakom mieste prsníka po 5 rokoch. Ďalšie 2 pacientky boli bez recidívy v čase sledovania 6 a 8 rokov.
Recidívy
Recidívy boli hodnotené v skupine všetkých operovaných nádorov (n=83). Súhrnne boli hodnotené recidívy lokálne aj vzdialené (vzhľadom k malému počtu cieľových udalostí). Recidívy boli štatisticky významne častejšie u malígnych FN než u nádorov benígnych a hraničných (p<0,05). U benígnych nádorov došlo k recidíve v 2 prípadoch. V oboch prípadoch bol pôvodný okraj „tesný“ a išlo o lokálnu recidívu benígneho FN v rovnakej oblasti prsníka. U hraničných nádorov došlo k recidíve v 1 prípade. Išlo taktiež o lokálnu recidívu hraničného FN v rovnakej oblasti prsníka, pôvodný resekčný okraj bol pozitívny, pacientka včasnú re-resekciu odmietla). U malígnych nádorov došlo k recidíve v 6 prípadoch. Z týchto 6 prípadov sa 3krát jednalo o lokálnu recidívu v oblasti hrudnej steny (vždy po totálnej mastektómii) a 3krát o vzdialené metastázy (2krát pľúca, 1krát mediastinum). Neskôr došlo k rozvoju vzdialených metastáz (do skeletu) aj u jednej pacientky s malígnym nádorom, ktorý recidivoval najprv lokálne. Celkovo teda u 4 pacientiek bola kedykoľvek v priebehu ďalšieho sledovania zistená prítomnosť vzdialených metastáz. Prípadnú súvislosť recidív so šírkou resekčného okraja pri primárnej operácii nebolo možné hodnotiť pre malý počet prípadov. V Grafe 2 je výskyt recidív u jednotlivých kategórií FN znázornený prostredníctvom Kaplan - Meierových kriviek.
Graph 2. The relapses of benign, borderline and malignant phyllodes tumours

Úmrtie (prežitie)
Hodnotený bol súbor všetkých pacientiek (n=83). V Grafe 3 sú znázornené krivky celkového prežitia u pacientiek s jednotlivými kategóriami FN. Prežitie bolo významne horšie u pacientiek s malígnymi fyloidnými nádormi ako u ostatných dvoch kategórií FN (p<0,001). Vzhľadom na to, že u niektorých pacientiek nebolo možné spoľahlivo zistiť, či príčinou úmrtia bol fyloidný nádor, sú v ďalšom Grafe 4 znázornené krivky „špecifického“ prežitia, kde je prezentovaných 5 prípadov, keď príčinou úmrtia bol takmer s istotou fyloidný nádor. A to či už vo forme vzdialene metastázujúceho nádoru alebo vo forme nezadržateľnej lokálnej progresie stromálnej komponenty. Nebol zaznamenaný žiadny preukázateľný (alebo vysoko pravdepodobný) prípad úmrtia na benígny alebo hraničný FN.
Graph 3. Overall survival of patients with benign, borderline and malignant phyllodes tumours

Graph 4. Disease-specific survival of patients with benign, borderline and malignant phyllodes tumours

DISKUSIA
Vzhľadom na to, že fyloidné nádory sa vyskytujú pomerne vzácne, predstavuje naša práca doposiaľ najväčší publikovaný súbor FN v českej či slovenskej literatúre. Nedávno publikované články od českých autorov hodnotili len malé skupiny pacientiek [18]. Všetky práce vrátane zahraničných sú len retrospektívne, doteraz nebola realizovaná u FN žiadna prospektívna štúdia. Preto nie sú naše znalosti o fyloidných nádoroch a optimálnom prístupe k ich diagnostike a liečbe príliš rozsiahle.
Fyloidné nádory postihujú ženy stredného veku medzi 40. až 60. rokom života, čo je približne o 15 až 20 rokov neskôr ako fibroadenómy [10] . Táto skutočnosť sa potvrdila aj v našom súbore. Taktiež sa preukázalo, že relatívne častejšie sú benígne fyloidné nádory a vekový priemer pacientiek s benígnymi nádormi je nižší než u žien s malígnymi či hraničnými FN.
Podľa literatúry rastie riziko recidív od benígnych smerom k malígnym fyloidným nádorom [19]. Toto potvrdili aj výsledky z nášho súboru pacientiek, keď benígne (a hraničné) nádory recidivovali veľmi málo. Malígne nádory boli štatisticky väčšie ako benígne či hraničné, častejšie recidivovali a taktiež preukázali svoju schopnosť vzdialeného šírenia najmä do pľúc a skeletu, čo je v súlade s literárnymi údajmi [9].
Podľa NCCN guidelines je pre chirurgickú liečbu fyloidných nádorov odporúčaná šírka resekčného okraja 10 mm bez ohľadu na kategóriu [17]. V našich podmienkach sa tento cieľ ukazuje pri prsník zachovávajúcom výkone ako prakticky nedosiahnuteľný. Šírka popísaného voľného okraja však môže značne závisieť na spôsobe hodnotenia resekátu (deformita okolitého tukového tkaniva, retrakcia pri fixácii). Niektoré práce preto požiadavku na takto široký resekčný okraj spochybňujú [20,21,22,23,24,25,26]. Skôr sa ukazuje, že benígne a možno aj hraničné fyloidné nádory nevyžadujú takú chirurgickú radikalitu. Tento predpoklad sa potvrdil aj v našej štúdii, keď benígne nádory recidivovali aj pri tesnom okraji len ojedinelo a bola tu aj nezanedbateľná skupina pacientiek s ponechaným pozitívnym okrajom bez následnej recidívy. Stratégia chirurgickej liečby je však skomplikovaná tým, že výsledok punkčnej biopsie býva často zavádzajúci a aj pri správnej diagnóze FN nie je pred definitívnou resekciou možno spoľahlivo posúdiť jeho kategóriu, čiže biologické vlastnosti. Pokiaľ je nádor len exstirpovaný s tesným okrajom a ukáže sa ako benígny FN, nie je zrejme nutné indikovať re-resekciu. Fyloidné nádory, u ktorých podľa biopsie nie je možné vylúčiť hraničnú či malígnu biologickú povahu, je však lepšie resekovať už primárne s cieľom dosiahnutia voľného okraja, avšak s vedomím, že odporúčaný okraj 10 mm bude len ťažko dosiahnuteľný. Na agresívnejšie chovanie nás okrem biopsie môže upozorniť aj veľmi rýchly rast. Nádor môže za krátku dobu dosiahnuť také rozmery, že prsník zachovávajúci výkon nie je prakticky realizovateľný a je nutné zvoliť totálnu mastektómiu. Ani tá však nezaistí spoľahlivé trvalé vyliečenie. Potvrdilo sa, že niektoré fyloidné nádory majú sklon k úporným lokálnym recidívam a nezadržateľnému šíreniu stromálnej komponenty v oblasti hrudnej steny, čím sa môžu svojim správaním podobať angiosarkómom, ktoré boli už v česko-slovenskej literatúre taktiež popísané [27]. Môžu aj vzdialene metastázovať, a nie je príliš jasné, či a ako možno toto riziko ovplyvniť radikalitou resekcie.
Nechirurgické modality liečby fyloidných nádorov zahŕňajú rádioterapiu a chemoterapiu, no ich použitie je aj podľa zahraničných zdrojov diskutabilné [28,29,30]. Niektoré práce naznačujú možnosť zníženia rizika lokálnych recidív pomocou adjuvantnej rádioterapie u pacientiek s hraničnými či malígnymi FN [28,31,32,33]. Podľa jednej z analýz môže byť adjuvantná rádioterapia prínosná u malígnych fyloidných nádorov po resekcii s pozitívnym okrajom, pokiaľ rozsah operačného výkonu už nie je možné ďalej rozširovať [34]. Avšak precízne určenie úlohy postoperačnej adjuvantnej rádioterapie nie je možné kvôli vzácnemu výskytu fyloidných nádorov a kvôli nízkemu počtu pacientiek, ktoré túto terapiu podstúpili [35,36]. Použitie adjuvantnej systémovej liečby u FN nie je bežné. Uvažuje sa o nej v špeciálnych prípadoch ako je extrémna veľkosť nádoru či zasiahnutie sekundárnych štruktúr, napríklad hrudnej steny [35]. V paliatívnej liečbe diseminovaných FN sa používajú predovšetkým ifosfamidové chemoterapeutiká a doxorubicín, ale ich efekt je minimálny [37,38]. U pacientiek v našom súbore nebola adjuvantná terapia ani chemoterapia bežne indikovaná. K týmto liečebným možnostiam sa pristupovalo až pri recidívach, nezvládnuteľnej lokálnej progresii alebo v paliatívnej liečbe metastáz. Avšak podrobnejšie analýzy nechirurgických liečebných modalít neboli cieľom našej štúdie.
Napriek relatívne veľkému súboru pacientiek, nebolo možné v našej štúdii dôkladne hodnotiť prípadné súvislosti recidív malígnych nádorov so šírkou resekčného okraja. Taktiež zaostáva aj hodnotenie jednotlivých prognostických faktorov, ako napríklad počet mitóz či stromálne prerastanie, ktoré sú spomenuté v niektorých literárnych prameňoch [19]. Tieto údaje neboli v správach o výsledkoch histopatologických vyšetrení uvedené konzistentne, z tohto dôvodu sme ich nemohli systematicky posudzovať.
ZÁVER
Fyloidné nádory sa zaraďujú medzi vzácne nádory prsníka, pričom najviac sú ohrozené ženy stredného veku. Z jednotlivých kategórií (biologických variant) sú relatívne najčastejšie benígne FN. Liečba FN je predovšetkým chirurgická, plán operácie je však skomplikovaný skutočnosťou, že predoperačná biopsia je mnohokrát nepresná. Resekčný okraj 10 mm, odporúčaný medzinárodne rešpektovanými štandardmi, sme v našom súbore nedosiahli. Zdá sa ale pravdepodobné, že u benígnych nádorov nie je taká radikalita nutná, recidivujú len vzácne aj pri tesnom okraji. Naopak, u malígnych fyloidných nádorov ani totálna mastektómia spoľahlivo neochráni pred nezvládnuteľnou lokálnou progresiou, prípadne pred výskytom vzdialených metastáz.
Seznam skratok
FN – fyloidný nádor/fyloidné nádory
HE – Hematoxylín - eozín
HPF – počet mitóz na počet zorných polí pri veľkom zväčšení (High-Power Field)
MOÚ – Masarykov onkologický ústav
NCCN – The National Comprehensive Cancer Network
SE – štandardná chyba priemeru
SD – smerodajná odchýlka
WHO – Svetová zdravotnícka organizácia (World Health Organization)
Práca bola podporená projektami: MŠMT – NPU I – LO1413, MŠMT – CZECRIN – LM2015090, MZ ČR – RVO (MOÚ, 00209805) a EFRR – CZECRIN_4PACIENTY (reg. č. CZ.02.1.01/0.0/0.0/16_013/0001826)
Konflikt záujmov
Autori článku vyhlasujú, že nie sú v súvislosti so vznikom tohto článku v konflikte záujmov a že tento článok nebol publikovaný v žiadnom inom časopise.
Patrícia Mužlayová
Šintava 240
922 51
e-mail: muzlayova.patricia@gmail.com
Sources
1. Chelius M. Neue Jahrbucher Der Teutschen Medicin and Chirurgie. Naegele und Puchelt, Heidelberg 1827.
2. Mishra SP, Tiwary SK, Mishra M, et al. Phyllodes tumor of breast: a review article. ISRN Surg. 2013 : 361469. doi:10.1155/2013/361469.
3. Azzopardi JG, Chepick OF, Hartmann WH, et al. The World Health Organization Histological Typing of Breast Tumors. 2
nd edition. American Journal of Clinical Pathology 1982;78 : 806–16.
4. Rosen PP. Rosen’s breast pathology. 2nd edition. Lippincott William Wikins 2001.
5. Krishnamurthy S, Ashfaq R, Shin HJ, et al. Distinction of phyllodes tumor from fibroadenoma: a reappraisal of an old problem. Cancer 2000;90 : 342–9.
6. Rosen P, Overman H. Cystosarcoma phyllodes. Atlas of tumor pathology. Tumors of the mammary gland. 3rd ed. Armed Forces Institute of Pathology, Washington DC 1993 : 107–14.
7. Lakhani S, Ellis I, Schnitt S, et al. WHO classification of tumours of the breast, 4th ed. IARC Press, Lyon 2012 : 142–7.
8. Bella V, Bellová L. Fyloidný tumor. Onkológia 2011;6 : 278–80.
9. Nguyen BD. Imaging of pelvic bone metastasis from malignant phyllodes breast tumor. Radiology Case Reports 2006;1 : 82–4.
10. Yohe S, Yeh IT. “Missed“ diagnoses of phyllodes tumor on breast biopsy: pathologic clues to its recognition. Int J Surg Pathol. 2008;16 : 137–42. doi: 10.1177/1066896907311378.
11. Mazy S, Hustin J, Van Reepinghen P. Phyllodes tumor of the breast. JBR-BTR 1999;82 : 118.
12. Cole-Beuglet C, Soriano R, Kurtz AB. Ultrasound, x-ray mammography, and histopathology of cystosarcoma phylloides. Radiology 1983;146 : 481–6. doi: 10.1148/radiology.146.2.6294737
13. Wurdinger S, Herzog AB, Fischer DR, et al. Differentiation of phyllodes breast tumors from fibroadenomas on MRI. AJR 2005;185 : 1317–21. doi: 10.2214/AJR.04.1620
14. Chao TC, Lo YF, Chen SC, et al. Sonographic features of phyllodes tumors of the breast. Ultrasound Obstet Gynecol. 2002;20 : 64–71.
15. Stebbing JF, Nash AG. Diagnosis and management of phyllodes tumour of the breast: experience of 33 cases at a specialist centre. Ann R Coll Surg Engl. 1995;77 : 181–4.
16. The International Agency for Research on Cancer. World Health Organization Classification of Tumours. Pathology & genetics of tumours of the breast and female genital organs. IARC Press (Lyon) 2003.
17. NCCN guidelines for treatment of breast cancer [online]. NCCN: ® 2019 [cit. 14.3.2019]. Available from: https://www.nccn.org/
18. Zedníková I, Černá M, Hlaváčková M, et al. Fyloidní nádory prsu. Rozhledy v chirurgii 2015;94 : 4–7.
19. Lu Y, Chen Y, Zhu L, et al. Local recurrence of benign, borderline, and malignant phyllodes tumors of the breast: A systematic review and meta-analysis. Ann Surg Oncol. 2019; 26 : 1263–75. doi: 10.1245/s10434-018-07134-5.
20. Barrio AV, Clark BD, Goldberg JI, et al. Clinicopathologic features and long-term outcomes of 293 phyllodes tumors of the breast. Ann Surg Oncol. 2007;14 : 2961–70. doi: 10.1245/s10434-007-9439-z.
21. Kario K, Maeda S, Mizuno Y, et al. Phyllodes tumor of the breast: a clinicopathologic study of 34 cases. J Surg Oncol. 1990;45 : 46–51. doi: 10.1002/jso.2930450111.
22. Ward RM, Evans HL. Cystosarcoma phyllodes: a clinicopathologic study of 26 cases. Cancer 1986;58 : 2282–9. doi:0.1002/1097-0142(19861115)58 : 10<2282::aid-cncr2820581021>3.0.co;2-2.
23. Pietruszka M, Barnes L. Cystosarcoma phyllodes: a clinicopathologic analysis of 42 cases. Cancer 1978;41 : 1974–83. doi:10.1002/1097-0142(197805)41 : 5<1974::aid-cncr2820410543>3.0.co;2-c.
24. Co M, Chen C, Tsang JY, et al. Mammary phyllodes tumour: a 15-year multicentre clinical review. J Clin Pathol. 2018; 71 : 493–7. doi: 10.1136/jclinpath-2017-204827.
25. Matos AN, Neto J, Antonini M, et al. Phyllodes tumors of the breast: a retrospective evaluation of cases from the hospital do servidor pu´blico estadual de Sao Paulo. Mastology 2017;27 : 339–43.
26. Guillot E, Couturaud B, Reyal F, et al. Management of phyllodes breast tumors. Breast J. 2011;17 : 129–37. doi: 10.1111/j.1524-4741.2010.01045.x.
27. Kubala O, Prokop J et al. Radiací indukovaný (postiradiační) angiosarkom prsu – možnosti chirurgické léčby a přehled literatury. Rozhl Chir. 2017;96 : 353–8.
28. Tremblay-LeMay R, Hogue JC, Provencher L, et al. How wide should margins be for phyllodes tumors of the breast? Breast 2017;23 : 315–22. doi: 10.1111/tbj.12727.
29. Belkacemi Y, Bousquet G, Marsiglia H, et al. Phyllodes tumorof the breast. Int J Radiat Oncol Biol Phys. 2008;70 : 492–500. DOI: 10.1016/j.ijrobp.2007.06.059.
30. Zhou ZR, Wang CC, Sun XJ, et al. Prognostic factors in breast phyllodes tumors: a nomogram based on a retrospective cohort study of 404 patients. Cancer Med. 2018;7 : 1030–42. doi: 10.1002/cam4.1327.
31. Mitus JW, Blecharz P, Jakubowicz J, et al. Phyllodes tumors of the breast. The treatment results for 340 patientsfrom a single cancer centre. Breast 2019;43 : 85–90. doi: 10.1016/j.breast.2018.11.009.
32. Kim YJ, Kim K. Radiation therapy for malignant phyllodes tumor of the breast: an analysis of SEER data. Breast 2017;32 : 26–32. doi: 10.1245/s10434-009-0489-2.
33. Barth RJ Jr, Wells WA, Mitchell SE, et al. A prospective, multi-institutional study of adjuvant radiotherapy after resection of malignant phyllodes tumors. Ann Surg Oncol. 2009;16 : 2288–94. doi: 10.1245/s10434-009-0489-2.
34. Spitaleri G, Toesca A, Botteri E, et al. Breast phyllodes tumor: a review of literature and a single center retrospective series analysis. Crit Rev Oncol Hematol. 2013; 88427–36. . doi: 10.1016/j.critrevonc.2013.06.005.
35. Varghese SS, Sasidharan B, Manipadam MT, et al. Radiotherapy in phyllodes tumour. J Clin Diagn Res. 2017;11:XC01–XC03. doi: 10.7860/JCDR/2017/24591.9167.
36. Strode M, Khoury T, Mangieri C, et al. Update on the diagnosis and management of malignant phyllodes tumors of the breast. Breast 2017;33 : 91–6. doi: 10.1016/j.breast.2017.03.001
37. Turalba CI, el-Mahdi AM. Fatal metastatic cystosarcoma phylloides in anadolescent female: case report and review of treatment approaches, J Surg Oncol. 1986;33 : 176–81.
38. Roberts N, Runk D. Aggressive malignant phyllodes tumor. International Journal of Surgery 2015;8 : 161–5. doi: 10.1016/j.ijscr.2014.12.041.
Labels
Surgery Orthopaedics Trauma surgeryArticle was published in
Perspectives in Surgery

2019 Issue 9
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole vs. Tramadol in Postoperative Analgesia
-
All articles in this issue
- Přístroje a nástroje v chirurgii
- ERAS in colorectal surgery – neglected preadmission items
- Jubilant primář Vlastimil Bursa
- Use of preperitoneal wound catheter for continuous local anaesthesia after laparoscopic colorectal surgery
- Phyllodes tumours – a retrospective review of 83 clinical cases
- Foreign body ingestion in children
- Percutaneous endoscopic cecostomy in the treatment of recurrent colonic pseudo-obstruction − a case report of the first procedure in the Czech Republic
- Portal vein ligation with alcohol injection – our first experiences
- Autologous transplantation of mesenchymal stem cells into the portal vein of the miniature pig; a preliminary experiment for NOTES approach
- Perspectives in Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Foreign body ingestion in children
- Phyllodes tumours – a retrospective review of 83 clinical cases
- ERAS in colorectal surgery – neglected preadmission items
- Percutaneous endoscopic cecostomy in the treatment of recurrent colonic pseudo-obstruction − a case report of the first procedure in the Czech Republic
