Postavení dekompresivní kraniektomie v chirurgické léčbě mozkových poranění – zhodnocení výsledků z období 2002 – 2004
Role of decompressive craniectomy in surgical treatment of head injury - evaluation of the results in period 2002-2004
Aim:
The aim of our study was to evaluate the results in head injury patients who were surgically treated using decompressive craniectomy.
Material and methods:
There were reviewed results of 66 patients in the period 2002–2004 one year after surgery. Mean age was 43.5 year, predominantly men (40). Admission level of consciousness, age, preoperative CT, time period between injury and operation, accompanying ijuries, peroperative findings and Glasgow outcme score one year after surgery were recorded. Decompressive craniectomy was usually perfomed as ipsilateral large hemispheral craniectomy (62 patients) bilateral hemispheral craniectomy (2 patients) or bifrontal craniectomy (2 patients). Operation was alway supplemented by radial cuts of dura mater and duroplasty.
Results:
Key factor which influenced clinical outcome was the age of patients. Older patients had worse prognosis. Next prognostic factor was admission level of consciousness. There was tendency to worse clinical results in deep uncoscious admission patients. Nevertheless the results were not statistically significant. Time period between injury and operation affected ambguously the results. Emergent surgery within 6 hours was joined with good clinical outcome in 43% and delayed operations in 36%. The worst outcome was in acute surgery (6–24 h) when good outcome was present in 25%.
Conclusion:
Decompressive craniectomy enbles to hold intracranial pressure in appropriate level after exhaustion of conservative treatment. Good clinical outcome is joined with younger age and higher initial level of consciousness.
Key words:
head injury, decompressive craniectmy, age, intracranial hypertension.
Authors:
Vladimír Přibáň; Petr Řehoušek; Jiří Fiedler
Authors‘ workplace:
Department of Neurosurgery, Hospital České Budějovice
; Neurochirurgické oddělení Nemocnice České Budějovice a. s.
Published in:
Úraz chir. 16., 2008, č.2
Overview
Cílem práce bylo zhodnocení výsledků u pacientů s kraniocerebrálním poraněním, kteří byli chirurgicky léčeni s využitím dekompresivní kraniektomie.
Soubor a metodika:
Za období 2002–2004 byl zhodnocen soubor 66 pacientů po roce od úrazu. Průměrný věk činil 43,5 roku, dominovali muži (40). Byl hodnocen iniciální stav vědomí pomocí Glasgowské škály vědomí, věk, CT nález, čas od úrazu do operace, přidružená poranění, peroperační nález a klinický stav po roce podle Glasgowské výsledkové škály. Dekompresivní kraniektomie byla provedena obvykle jednostranná hemisferální (62 pacientů), oboustranná hemisferální (2 pacienti), popřípadě bifrontální (2 pacienti). Výkon byl vždy doplněn radiálními nástřihy tvrdé pleny s navazující duroplastikou.
Výsledky:
Klíčový faktor, který ovlivnil klinický výsledek, byl věk pacienta. Pacienti vyššího věku mají jednoznačně horší prognózu. Dalším prognostickým faktorem byla iniciální porucha vědomí. Pacienti v bezvědomí od okamžiku úrazu měli tendenci k horším výsledkům. Nicméně výsledek nebyl statisticky signifikantní. Časový odstup operace od úrazu nedává jednoznačné závěry. Urgentní operace do 6 hodin byly spojeny s příznivými výsledky ve 43 procentech, zatímco odložené operace (po 24 hodinách) v 36 procetech. Nejhorší výsledky byly zaznamenány u oprací akutních (6–24 hodin), kdy příznivé výsledky byly pouze ve 25 procentech.
Závěr:
Dekompresivní kraniektomie umožňuje zvládnutí nitrolební hypertenze po vyčerpání konzervativních léčebných postupů. Příznivé klinické výsledky jsou u mladších pacientů s iniciáním vyšším stavem vědomí.
Klíčová slova:
kraniocerebrální poranění, dekopresivní kraniektomie, věk, nitrolební hypertenze.
Úvod
Kraniocerebrální poranění představují v současné době závažný zdravotní a společenský problém. Ročně postihují 2 procenta populace a jsou dominantní příčinou mortality u mladých lidí [17]. Za jejich četnost zodpovídá nárůst automobilové dopravy a sportovní aktivity, nejenom adrenalinové. Úrazy mozku jsou u mladých lidí zároveň nejčas-tějším zdrojem trvalé invalidity.
Rezervní kapacita uzavřeného nitrolebního prostoru je velmi omezená. Proto přírůstek relativně malého objemu extravazátu je provázen zvýšením nitroleb-ního tlaku. Expanzivně se chovající hematomy epidurální, subdurální a intracerebrální (objem přibližně nad 50 cm3) jsou indikací k chirurgické léčbě. Ta spočívá v evakuaci hematomu a zastavení zdroje krvácení. V některých případech (typicky u subdurálního a intracerebrálního hematomu) dochází i přes adekvátní chirurgické ošetření k velkému rozvoji potraumatického otoku mozku a v důsledku toho k nitrolební hypertenzi. Ta je nejčastější příčinou smrti u mozkových poranění [12]. Konzervativní metody terapie selhávají u 10–15 procent pacientů s těžkým poraněním mozku. Zvýšení nitrolebního tlaku (ICP) nad 20 mm Hg po dobu hodiny je spojeno se zlou prognózou [11]. Nitrolební hypertenze, nereagující na konzervativní terapii, je indikací k dekompresivní kraniektomii. Tato dříve opomíjená technika prožívá v současnosti renezanci. Dekompresivní kraniektomie umožní návrat nitrolebního tlaku do fyziologických mezí. Normalizuje se mozkový perfuzní tlak a přísun kyslíku do mozkových buněk. Velkým propagátorem dekompresivní kraniektomie byl v naší zemi Mraček [13].
Cílem naší práce je retrospektivní zhodnocení výsledků souboru 66 pacientů, u kterých byla provedena dekompresivní kraniektomie pro kraniocerebrální poranění. Operace byla prováděna buď časně jako součást evakuace hematomu, nebo od-loženě pro rozvoj nitrolební hypertenze. Hodnocení probíhalo s ročním odstupem od úrazu. Cílem byla identifikace faktorů ovlivňujících výsledek. Zhodnotili jsme vliv věku, iniciálního stavu vědomí, doby od úrazu k operaci, nálezu na CT a přidružených poranění na celkový výsledek pacientů po dekompresivní kraniektomii.
Soubor a metodika
V letech 2002–2004 byla na neurochirurgickém oddělení nemocnice České Budějovice provedena dekompresivní kraniektomie u 66 pacientů s kraniocerebrálním poraněním. Průměrný věk byl 43,5 roku (2–84). Zraněných do 60 let bylo 49, nad 60 let 17. Dopravní nehody byly příčinou úrazu 23x, pády 27x, napadení 10x, pády z kola 4x, pády z koně s násled-ným vlečením 2x. Izolované kraniotrauma bylo ve 44 případech, polytrauma ve zbylých 22 případech. Iniciální stav vědomí byl hodnocen pomocí škály Glasgow Coma Scale (GCS), která je obecně známá a užívaná [18].
Bezvědomí v této škále je v rozmezí 3–8 bodů. Iniciální vyšetření GCS bylo provedeno neurochirurgem a anesteziologem; v případě intubovaného pacienta, který podstoupil časné operační řešení, jsme se spolehli na zápis vyšetření lékaře záchranné služby. Pacientů bylo iniciálně v bezvědomí (GCS 3–8) 43, při vědomí 23. V hlubokém bezvědomí (GCS 3–5) bylo 34 pacientů, zbylých 9 mělo GCS 6–8. Vstupní CT vyšetření bylo provedeno u všech pacientů. Subdurální hematom s hemisferálním otokem byl nalezen u 35 pacientů, kontuze mozku u 22 pacientů, epidurální hematom v 7 případech a intracerebrální hematom u 2 zraněných. Zároveň byl hodnocen posun středočárových struktur (třetí komora) na úrovni foramen Monroi kontralaterálně v milimetrech. Pacienti byli rozděleni do dvou skupin při hodnocení prognózy: posun středových struktur do 10 mm a posun nad 10 mm. Na základě CT nálezu bylo rozhodnuto o dalším terapeutickém postupu. U ventilovaných pacientů, indikovaných ke konzervativnímu postupu (34 pacientů), bylo zavedeno intraparenchymatózní čidlo kontinuální monitorace nitrolebního tlaku (ICP). Čidlo bylo aplikováno v Kocherově bodu: z návrtu frontálně parasagitálně před koronárním švem, v nedominantní hemisféře, tedy obvykle vpravo. Po křížovém otevření tvrdé pleny bylo čidlo (Codman nebo Aesculap) zavedeno do nitra mozku do hloubky přibližně 20 milimetrů. Pokud byla léze mozku (kontuze, malý hematom) vpravo, bylo čidlo zavedeno na levé straně, aby ho nebylo nutno zrušit při eventuální potřebě provedení dekompresivní kraniektomie. Urgentní operace do 6 hodin byla provedena ve 40 případech. Akutní operace mezi 6 a 24 hodinou byla indikována 12x a odložená operace po 24 hodinách 14x. U akutní a odložené dekomprese byla indikací zákroku konzervativně nezvládnutelná nitrolební hypertenze. Dekompresivní kraniektomie byla v 62 případech provedena jako velká jednostranná frontotemporoparietookcipitální (hemisferální, FTPO).
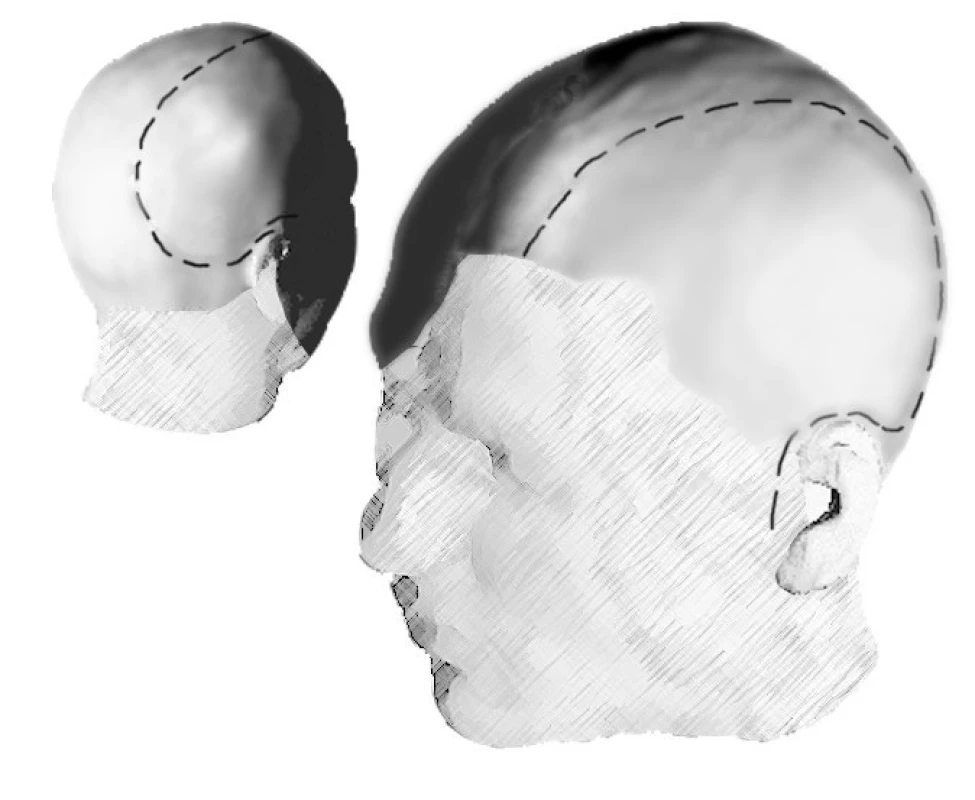
Ve 2 případech byla uskutečněna oboustranná hemisferální a ve 2 případech bifrontální kranitomie.


Hodnocení klinického stavu v odstupu jednoho roku bylo provedeno pomocí škály Glasgow Outcome Score [9].

Vliv definovaných parametrů na výsledek byl statisticky zhodnocen pomocí Pearsonova Chí kvardát testu.
Technika dekompresivní kraniektomie:
Ke kontrole ICP je důležité, aby velikost dekomprese byla dostatečná, nejlépe nad celou hemisférou – tedy frontotemporoparietookcipitální. V opačném případě hrozí přetrvávání hypertenze, herniace mozku do otvoru kalvy a jeho poškození. Kožní řez začíná před uchem a stáčí se dozadu nad týlní lalok, poté stoupá vertikálně ke střední čáře a podél sagitálního splavu směřuje vpřed několik centimetrů laterálně od něj na čelo. Po incizi kůže, podkoží a galey je kožní lalok odklopen kaudálně. Poté je stejným směrem odtažena druhá vrstva, tvořená periostem a temporálním svalem. Disekci této vrstvy musí být věnována velká pozornost. Periost by měl zůstat celistvý, protože tato vrstva slouží k plastice tvrdé pleny na konci operace. Po provedení několika kostních návrtů při okraji kožního laloku jsou tyto spojeny řezem vysokoobrátkovou frézou nebo Gigliho pilou. Kostní lalok je zlomen u baze v místě malého křídla kosti klínové a odstraněn z operačního pole.
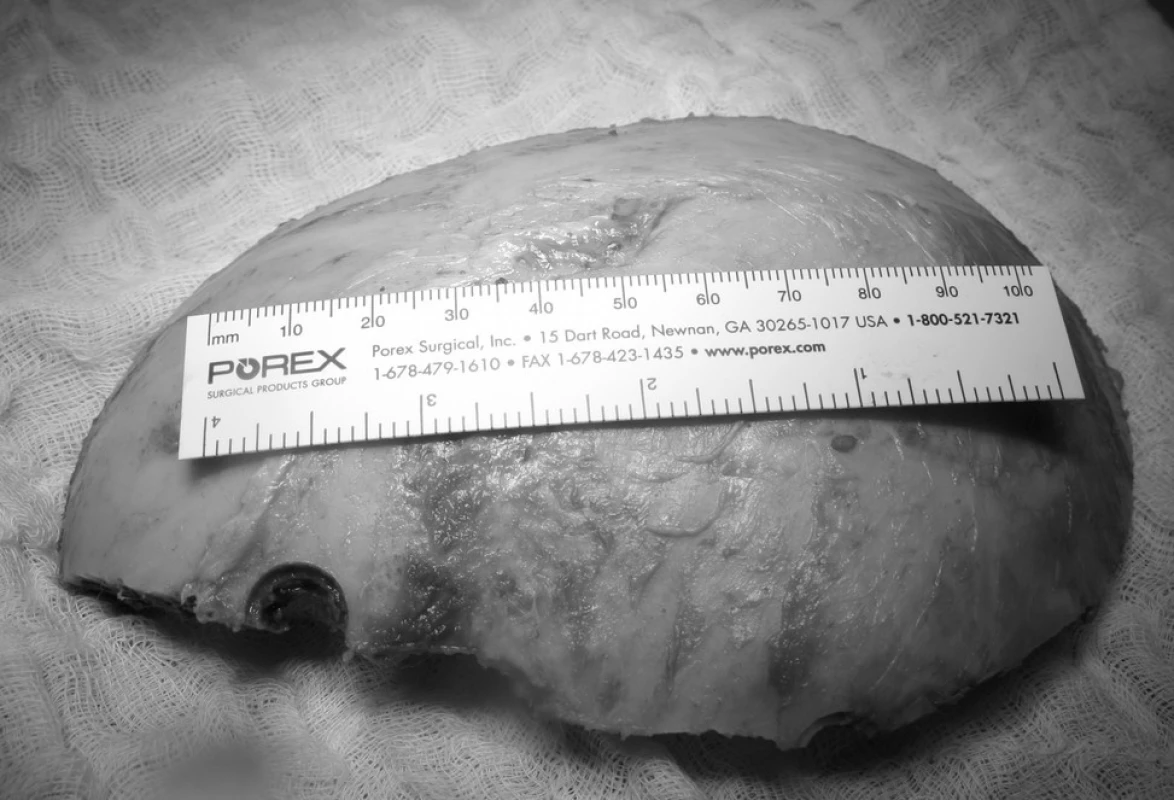
Následně je za sterilních podmínek uschován do mrazícího boxu při teplotě minus 70 stupňů Celsia. Šupina temporální kosti a zevní část malého křídla kosti klínové jsou odstraněny. Tento krok je extrémně důležitý. Je prevencí tentoriální herniace mediální části temporálního laloku a tedy vzniku temporálního konu. Tvrdá plena je otevřena radiálními nástřihy a případný intradurální hematom evakuován.
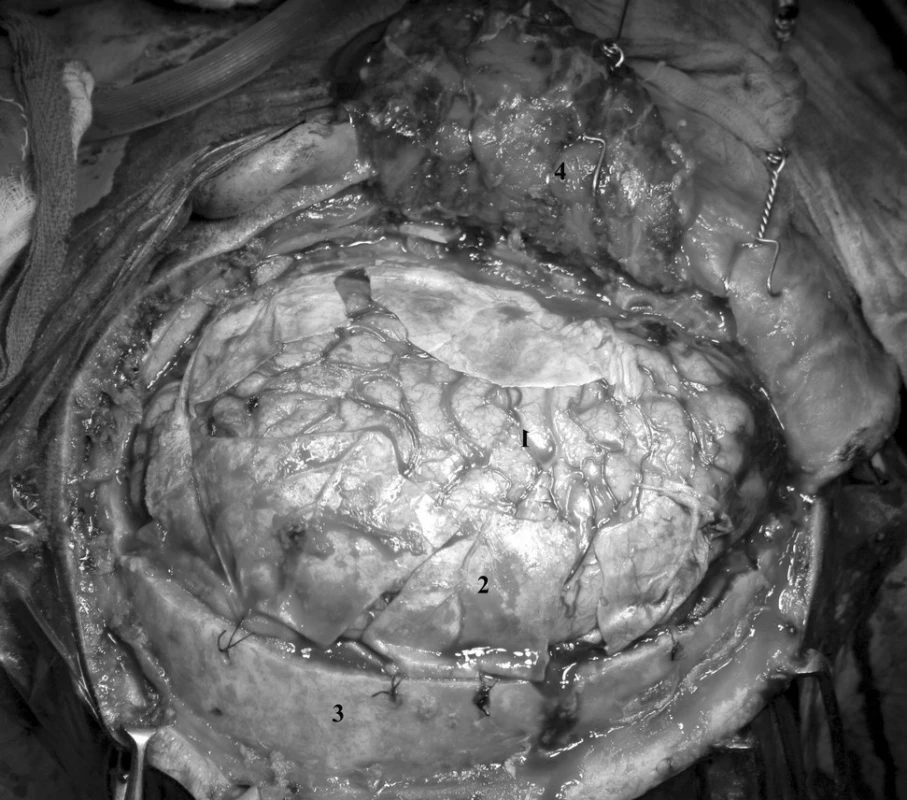
Po kontrole hemostázy je vnitřní část temporálního svalu přišita několika stehy k duře v místě křídla. Následně je temporální sval s periostem překlopen do rány a fixován stehy k cípům tvrdé pleny.
Sutura galey a kůže ukončí operaci. Redonův drén je zaveden epidurálně na malý podtlak. Po správně provedené kraniektomii má odstraněný kostní lalok velikost 100–150 cm2.
Výsledky
Vliv věku na celkový výsledek ukazuje Graf 1. Pacienti do 60 let věku mají statisticky významně lepší přežívání (Pearsonův Chí kvadrát test = 5,76, df = 1, p = 0,0164).

Pacienti s izolovaným kraniocerebrálním poraněním nevykazovali proti pacientům se sdruženými poraněními lepší výsledky (Pearsonův Chí kvadrát = 0,32195, df = 1, p = 0,8576).

Iniciální stav vědomí neměl po statistickém zhodnocení Pearsonovým Chí kvadrát testem vliv na celkový výsledek. Byly srovnány podskupiny pacientů v bezvědomí a při vědomí.(Pearsonův Chí kvadrát = 0,421729, df = 1, p = 0,516).

Časový faktor – latence mezi úrazem a operací – neměl vliv na celkový výsledek pacientů operovaných v našem souboru. (Pearsonův Chí kvadrát test = 1,23675, df = 2, p = 0,538821). Příznivé výsledky byly dosaženy v 1. skupině (operace do 6 hodin) v 43 % případů, ve 2. skupině (operace mezi 6–24 hodin) v 25 % případů a v 3. skupině ( operace po 24 hodinách) v 36 % případů.

Při hodnocení CT nálezu byly pacienti rozděleni do dvou skupin: v první skupině byl přetlak středových struktur do 10 mm, ve druhé nad 10 mm. Případná komprese bazálních cisteren nebyla do hodnocení zahrnuta. Nebyl prokázán vliv velikosti přetlaku středových struktur na výsledný stav (Pearsonův Chí kvadrát test = 0,294643, df = 1, p = 0,587262).

Diskuze
Chirurgická léčba poranění mozku je vůbec nejstarší publikovaná operace. V papyru Edwina Smithe z 17. století před Kristem jsou doporučení ošetřování mozkových poranění, včetně chirurgických [2].
Operace expanzivně se chovajících hematomů spočívá v evakuaci léze a zástavě krvácení. K zlepšení výsledků těžkých kraniocerebrálních poranění v posledních desetiletích přispělo zavedení záchranného systému do přednemocniční péče, dostupnost zobrazovacích vyšetření – zejména CT a v neposlední řadě intenzivní pooperační péče ARO. Přesto nejsou výsledky těžkých kraniotraumat uspokojivé. Nejčastější příčinou mortality u poranění mozku je nekorigovatelná nitrolební hypertenze [12]. Konzervativní prostředky terapie nitrolební hypertenze jsou: analgosedace, zvýšená poloha hlavy o 30 stupňů, antiedematózní terapie, hyperventilace a barbiturátové kóma. Derivace mozkomíšního moku zevní drenáží může též přispět ke snižení ICP do fyziologických hodnot (do 15 mmHg). Při selhání těchto technik nabízí dekompresivní kraniektomie vhodnou a poslední alternativu.
Historicky první koncept dekompresivní kraniektomie zavedl Harvey Cushing [5]. Jeho subtemporální dekompresivní kraniektomie, kdy se v maximálním rozsahu snesla šupina kosti spánkové až na bázi a po provedení nástřihů tvrdé pleny se nechal mozek vyhřeznout zevně, je dnes již opuštěna. Vzhledem k malému rozsahu dekomprese docházelo k uskřinutí mozku v okrajích dekomprese a jeho hemoragické infarzaci. Bifrontální dekompresivní kraniektomie, prováděná v 70. letech minulého století, byla považována Mračkem za obsolentní [14]. Sami jsme ji provedli ve dvou případech. Její indikace je podle našeho názoru vzácná: bifrontální kontuze, které se chovají expanzivně; s narůstající nitrolební hypertenzí, která není farmakologicky zvládnutelná. V tomto případě má podle našeho názoru tato operace opráv-nění. Klíčovou podmínkou je oboustranné snesení šupiny spánkové kosti a křídla kosti klínové (stejný princip jako u velké FTPO kraniektomie). Alternativním řešením je oboustranná velká FTPO kraniektomie. Tu jsme indikovali u bilaterálních kontuzí, které postihovaly jak frontální, tak temporální laloky. Primárně byla provedena velká jednostranná FTPO kraniektomie na straně více utlačené hemisféry. Pokud následně rostla nitrolební hypertenze na konto expanzivně se chovajících kontuzí v hemisféře kontralaterální, přistoupili jsme k velké FTPO dekompresi druhostranně. Ve shodě s Hejčlem jsme zaznamenali příznivou klinickou odezvu [6].
Technika dekompresivní kraniektomie byla v minulých desetiletích považována z hlediska výsledku za neefektivní [4]. Příčiny neúspěchu mohly být pestré. Pozdní indikaci výkonu jako příčinu selhání zdůrazňuje ve své monografii již Mraček [14]. Stejně tak je důležitá dostatečná velikost dekomprese. Compagnone uvádí, že nedostatečná velikost dekomprese byla v multicentrické studii chirurgické léčby intradurálních poúrazových expanzí až v 25 procentech. Přitom užití techniky dekompresivní kraniektomie bylo relativně časté: přibližně v jedné třetině operací [3]. V posledních letech je dekompresivní kraniektomie znovu objevena a užívána na většině neurochirurgických pracovišť. Její účinnost je přesvědčivá, přestože z hlediska medicíny evidentních dat dosud nepotvrzená. Aktuálně na toto téma probíhají dvě multicentrické prospektivní studie [7, 16].
Aarabi hodnotil efekt dekompresivní kraniektomie u maligního edému mozku po kranicerebrálním poranění u 50 pacientů. Urgentně operovali 10 pacientů, zbylých 40 indikovali k výkonu na základě nárůstu ICP. U 85 % pacientů došlo po operaci k normalizaci nitrolebního tlaku. Výsledek byl závislý na iniciálním GCS: pacienti v hlubokém bezvědomí měli příznivý výsledek v 17 procentech, pacienti s GCS 6–15 v 67 procentech. Výsledek nebyl ovlivněn přesunem středových struktur, stavem zornic, načasováním operace a ani věkem pacientů [1]!! Navrátil v souboru 110 pacientů zjistil při hodnocení v ročním odstupu jako faktory ovlivňující celkový výsledek věk pacienta, iniciální stav vědomí, šíři a reaktivitu zornic. Naproti tomu CT nález (velikost přetlaku středových struktur, komprese bazálních cisteren) neměl na výsledný klinický stav vliv [15].
Naše výsledky v souladu s Navrátilem potvrdily vliv věku na výsledný stav. U ostatních zkoumaných faktorů v našem souboru (iniciální GCS, čas od úrazu do operace a CT nález) nebylo prokázáno ovlivnění konečného výsledku. Překvapující je negativní vliv iniciálního stavu vědomí na celkový výsledek. Možné vysvětlení spočívá v potenciálně nepřesném hodnocení skóre v přednemocniční péči v složitých terénních podmínkách. Pokud následuje urgentní zákrok bez provedení „diagnostického okna“ před výkonem, může nastat zkreslení výsled-ku.
V současné době není k dispozici farmakologická terapie, která by dokázala zmírnit rozvoj posttraumatického edému mozku s následkem nitrolební hypertenze [10]. Naproti tomu dekompresivní kraniektomie dokáže, jak bylo zmíněno, efektivně snížit nitrolební tlak do normálních mezí [19]. Zároveň bylo prokázáno zlepšení průtoku krve mozkem (CBF) v místě dekompresivní kraniektomie s odpovídajícím zlepšením klinického výsledku [20]. V mozkové tkáni pod oblastí dekomprese zároveň nastává významné zvýšení parciálního tlaku kyslíku [8].
Komplikace u dekompresivní kraniektomie jsou jedním z argumentů odpůrců výkonu. Hyporesorbční hydrocefalus jsme zaznamenali ve 2 případech. Byl řešen uspokojivě ventrikuloperitoneálním shuntem. Infekci po návratu kosti jsme měli 2x. Byli jsme nuceni zasáhnout: kosti extrahovat a v odstupu provést arteficiální kraniplastiku kostním cementem.
Pooperační hygrom je relativně běžný nález, který jsme nebyli nuceni nijak řešit. Pokud byl přítomen, evakuovali jsme jej punkčně před návratem kosti.
Závěr
Dekompresivní kraniektomie představuje efektivní chirurgickou metodu kontroly nitrolební hypertenze u kraniocerebrálních poranění. Provádíme jí urgent-ně, jako doplňující výkon k evakuaci intradurálního hematomu, nebo odloženě ke kontrole narůstající nitrolební hypertenze. Velká dekompresivní kraniektomie efektivně snižuje nitrolební tlak do normálních hodnot. Takto je udržována adekvátní perfuze mozku. Mladší pacienti měli v našem souboru jednoznačně lepší klinické výsledky po dekompresivní kraniektomii. U ostatních faktorů (inciální stav vědomí, interval mezi úrazem a operací a CT nález) nebyl prokázán jednoznačný vliv na celkový výsledek.
MUDr. Vladimír Přibáň, Ph.D.
Neurochirurgické oddělení
B. Němcové 54
370 87 Č. Budějovice
Sources
1. Aarabi, B., Hesdorffer, D. C., Ahn, E. S. et al. Outcome following decompressive craniectomy for malignant swelling due to severe head injury. J Neurosurg. 2006, 104, 469–479.
2. Breasted, J. H. The Edwin Smith surgical papyrus. Chicago: University Chicago Press, 1930. 480 s.
3. Compagnone, C. H., Murray, G., Teasdle, G. et al. The management of patients with intradural post-trauamatic mass lesions: A multicenter survey of current approaches to surgical management in 729 patients coordinated by the European Brain Injury Consortium. Neurosurgery, 2005, 57, 1183–1192.
4. Cooper, P. R., Rovit, R. L., Ransohoff, J. A rappraisal. Surg Neurol. 1976, 5, 25–28.
5. Cushing, H. The establishment of cerebral hernia as a decompressive measure for inaccesible brain tumors; with the description of intramuscular methods of making the bone defect in temporal and occipital region. Surg Gynecol Obstet. 1905, 1, 297–314.
6. Hejčl, A., Bartoš, R., Humhej, I. et al. Dekopresivní kraniektomie v léčbě posttraumatického edmu mozku a přínos nových monitorovacích technik. Čas lék čes. 2007, 4, 307–312.
7. Hutchinson, P. J., Corteen, E., Czosnyka, M. et al. Decompressive craniectomy in traumatic brain injury: the randomised multicenter RESCUEicp study. Acta Neurochir Suppl. 2006, 96, 17–20.
8. Jaeger, M., Soehle M., Meixenbauer, J. Effects of decompressive craniectomy on brain tissue oxygen in patients with intracrainal hypertension. J Neurol Nerosurg Psychiatry. 2003, 74, 513–515.
9. Jennet, B., Bond, M. Assessment of outcome after severe brain damage: a. practical scale. Lancet. 1975, 1, 480–484.
10. Maas, A. I., Steyerberg, E. W., Murray, G. D. et al. Why have recent trials of neuroprotective agents in head injury failed to show convincing efficacy? A pragmatic analysis and theorethical considerations. Neurosurgery. 1999, 44, 1286–1298.
11. Marmarou, A., Anderson, R.L., Ward, J. D. et al. Impact of ICP instability and hypotension on outcome in patients with severe head trauma. J Neurosurg (Suppl.). 1991, 75, 59–66.
12. . Miller, J. D., Becker D. P., Ward J. D. Significance of intracranial hypertension in severe head injury. J. Neurosurg., 1977, 47, s. 503 – 516.
13. Mraček, Z. Význam velké dekompresivní kranitomie při edému mozku u těžkých kraniocerebrálních poranění. Rozhl chir. 1977, 56, 597–605.
14. Mraček, Z. Kraniocerebrální poranění. Praha: Avicenum, 1988. 304 s.
15. Navrátil, L. Dekompresivní kraniektomie u krniocerebrálních poranění – hodnocení přežití a jeho kvality po jednom roce od úrazu. Čes Slov Neurol Neurochir. 2007, 3, 294–301.
16. Sahuquillo, J., Arikan, F. Decompressive crniectomy for the treatment of refractory high intrcranial pressure in traumatic brain injury. Cochrane Database Syst Rev. 2006, CD003983.
17. Smrčka, M. et al. Poranění mozku. Praha: Grada, 2001. 272 s.
18. Teasdale, G., Jennett, B. Assessment of coma and impaired consciousness. A practical scale. Lacet. 2974, 2, s. 81–84.
19. Whitfield, P. C., Patel, H., Hutchinson, P. J. et al. Bifrontal decompressive craniectomy in the management of posttraumatic intracranial hypertesion. Br J Neurosurg. 200l, 15, s. 500–507.
20. Yamakami, I., Yamamura, A. Effects of dcompressive craniectomy on regional cerebral blood flow in severe head trauma patients. Neurol Med Chir. 1993, 33, s. 616–620.
Labels
Surgery Traumatology Trauma surgeryArticle was published in
Trauma Surgery

2008 Issue 2
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Spasmolytic Effect of Metamizole
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
- Metamizole vs. Tramadol in Postoperative Analgesia
Most read in this issue
- Ošetření nestabilních mandibulárních zlomenin
- Maxilofaciální poranění ve FN Ostrava
- Postavení dekompresivní kraniektomie v chirurgické léčbě mozkových poranění – zhodnocení výsledků z období 2002 – 2004