Řešení trochanterických zlomenin femuru pomocí revizního femorálního dříku s cervikokapitální protézou – koxofemorálním by-passem
Authors:
Jan Káňa
Authors‘ workplace:
Ortopedicko-traumatologické oddělení nemocnice Nový Jičín
Published in:
Úraz chir. 26., 2018, č.2
Overview
Cílem této práce je představení námi užívané metody řešení trochanterických zlomenin femuru. Fraktury trochanterického masivu jsou příčinou hospitalizace u téměř 20 pacientů přijatých na naše oddělení pro zlomeninu. Léčba je v současné době takřka výhradně operační. Výsledky však nejsou uspokojivé a fraktury proximálního femuru jsou zatíženy až 30 mortalitou do jednoho roku po úrazu. V současné době je obvykle používán proximální femurální hřeb, který umožní korektní stabilizaci zlomeniny, ale u některých pacientů není předpoklad odlehčování a je vyšší riziko selhání. Proto autoři představují svoji koncepci „paliativního“ řešení těchto zlomenin pomocí revizního dříku a náhrady hlavice femuru, kdy u biologicky starších pacientů užíváme cervikokapitální náhradu a u biologicky mladších pacientů řešíme stav pomocí revizní totální endoprotézy. Toto řešení považujeme za rychlé, efektivní a cenově přijatelné. V daném souboru pak s lepším přežitím proti standardním operacím, proto jej považujeme minimálně za plnohodnotnou alternativu k osteosyntéze.
Klíčová slova:
Trochanterické zlomeniny femuru – koxofemurální bypass – cervikokapitální protéza – revizní dřík – proximální femurální hřeb
Cíl práce
Cílem naší práce je poukázat na hraniční možnost řešení komplexních, nestabilních a patologických fraktur v trochanterické oblasti pomocí revizního femurálního dříku – v literatuře je tato technika nazývána koxofemurálním bypassem [4, 11, 12, 14] a poukazuje na výhody této techniky spočívající v možnosti časnější zátěže končetiny a ukazuje na limity této techniky.
Úvod
Zlomeniny proximálního femuru jsou celospolečenským problémem a výzvou pro traumatologii. Jejich incidence za poslední dekádu výrazně vzrostla [1, 2, 7, 9]. To souvisí se zvyšováním doby dožití a s výskytem nejen osteoporózy ve vyšším věku, ale i s horší motorikou seniorů. Jedná se o typickou zlomeninu vyššího věku.
Na našem oddělení tvoří významnou část hospitalizací pro úrazy a jejich incidence narůstá. V roce 2017 z 502 operací pro zlomeninu bylo 183 pro zlomeninu proximálního femuru – což plně koresponduje s literárními údaji [5]. V našem souboru byl věkový průměr pacientů se zlomeninou proximálního femuru 76,3 let s rozmezím 32 až 96 let. Ženy byly zastoupeny v 74 . V současné době je řešení těchto zlomenin. takřka výhradně operační, kdy obvykle používáme proximální femurální hřeb - PFN (Medin event Synthes nebo Zimmer). Zlomeniny dělíme spíše historicky v souladu se zavedenou klasifikací dle Ewanse [3] (obr. 1) a v současné době používáme AO klasifikaci [1, 7] (obr. 2), kdy trochanterické zlomeniny jsou podle této klasifikace 31-A1 až 31-A3.
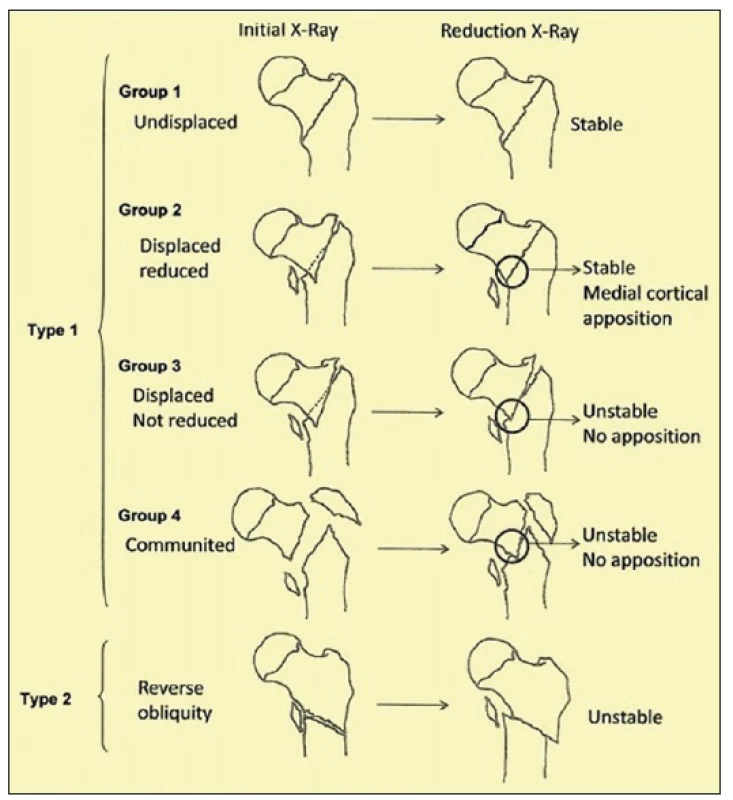
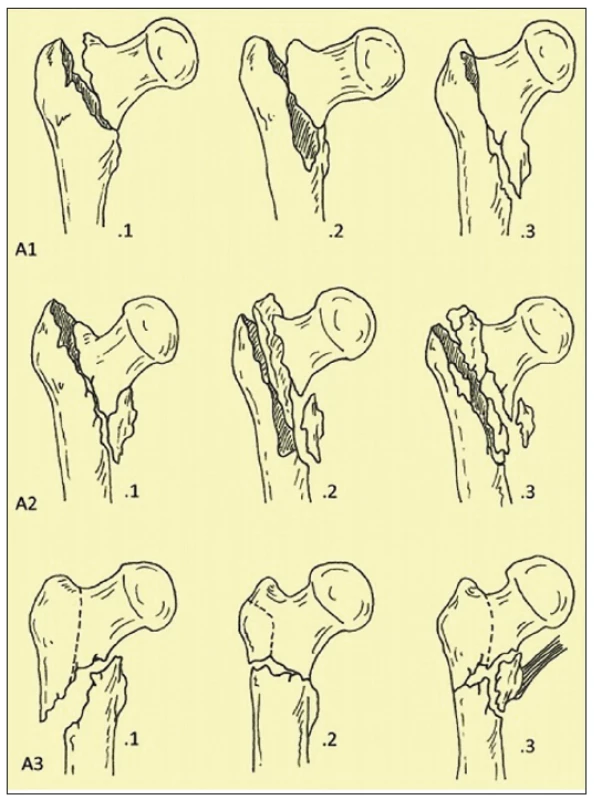
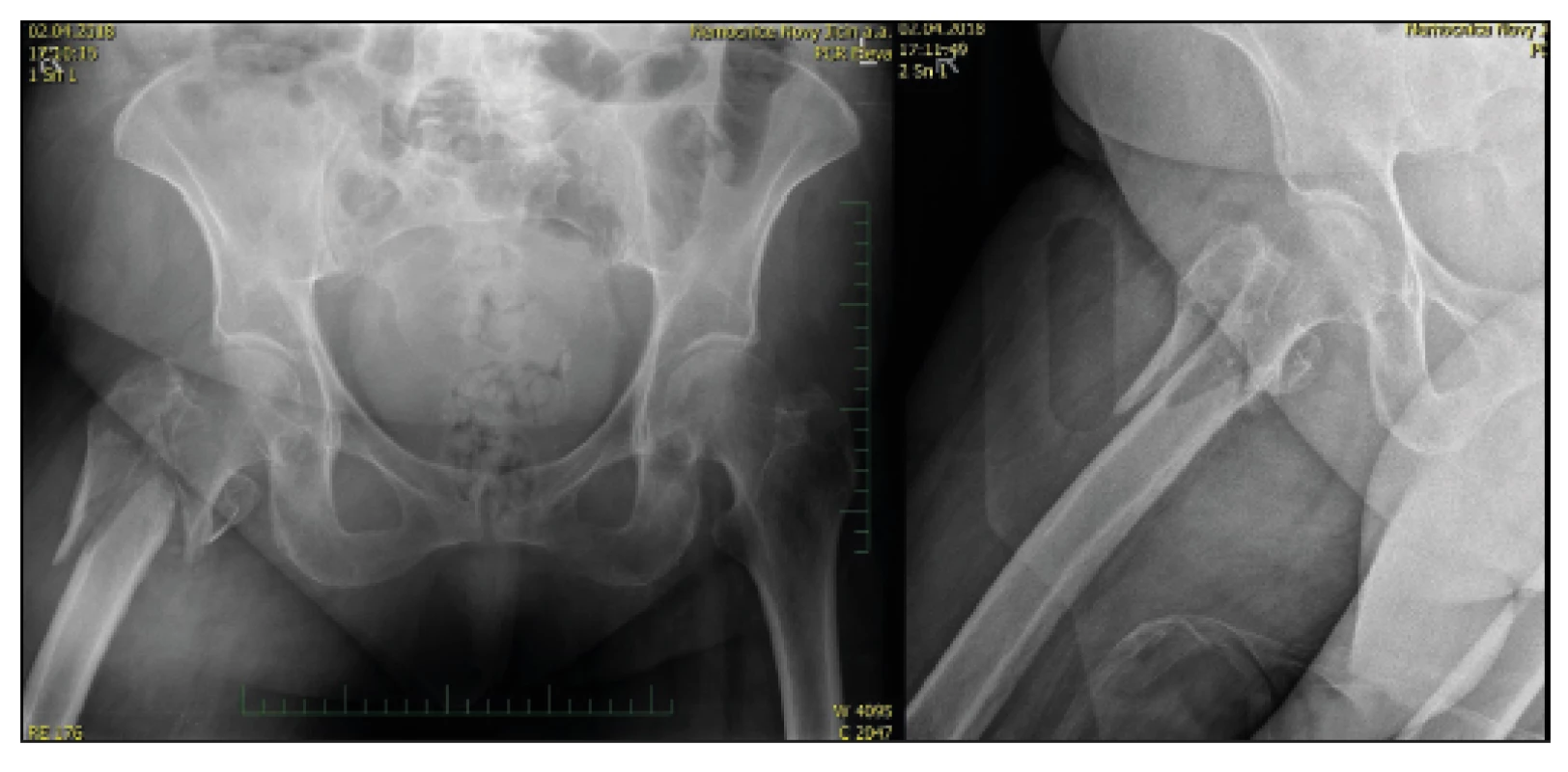
Problémem jsou především nestabilní zlomeniny (A22, A23, A33). Vycházeli jsme v naší úvaze o použití revizního femurálního dříku ze zkušeností s revizní endoprotetikou a s vědomím možnosti rychlejší mobilizace a vyšší zátěže při pooperační rehabilitaci u cervikokapitálních fraktur [11, 12, 14], a proto jsme se v případě velkých kominucí a v případě patologických fraktur nesnažili o rekonstrukci, ale provedli náhradu proximální části zlomeniny CKP s použitím dlouhého – revizního dříku Centrament firmy Aesculap (obr. 3).
Materiál a metoda
V roce 2017 jsme ošetřili 113 pacientů s trochanterickou zlomeninou pomocí proximálního femurálního hřebu. K mechanickému selhání (prořezání hřebů do hlavice, pakloub) došlo ve třech případech (2,7 %). U pěti pacientů jsme ale pro nepříznivou situaci na RTG snímku volili metodu náhrady proximálního femuru. Jednalo se o stavy s nekrózou hlavice, respektive v případě patologické fraktury v terénu osteolytického ložiska a v případě biomechanicky nevýhodné tříštivé zóny v trochanterické oblasti. Použili jsme revizní dřík Centrament, který je pevně fixován v diafýze stehenní kosti kostním cementem a oblast trochanterická, respektive svalové skupiny jsou k dříku fixovány pomocí sutury Orthocordem (obr. 4, 5), která se nám lépe osvědčila v porovnání s drátěnou kličkou.
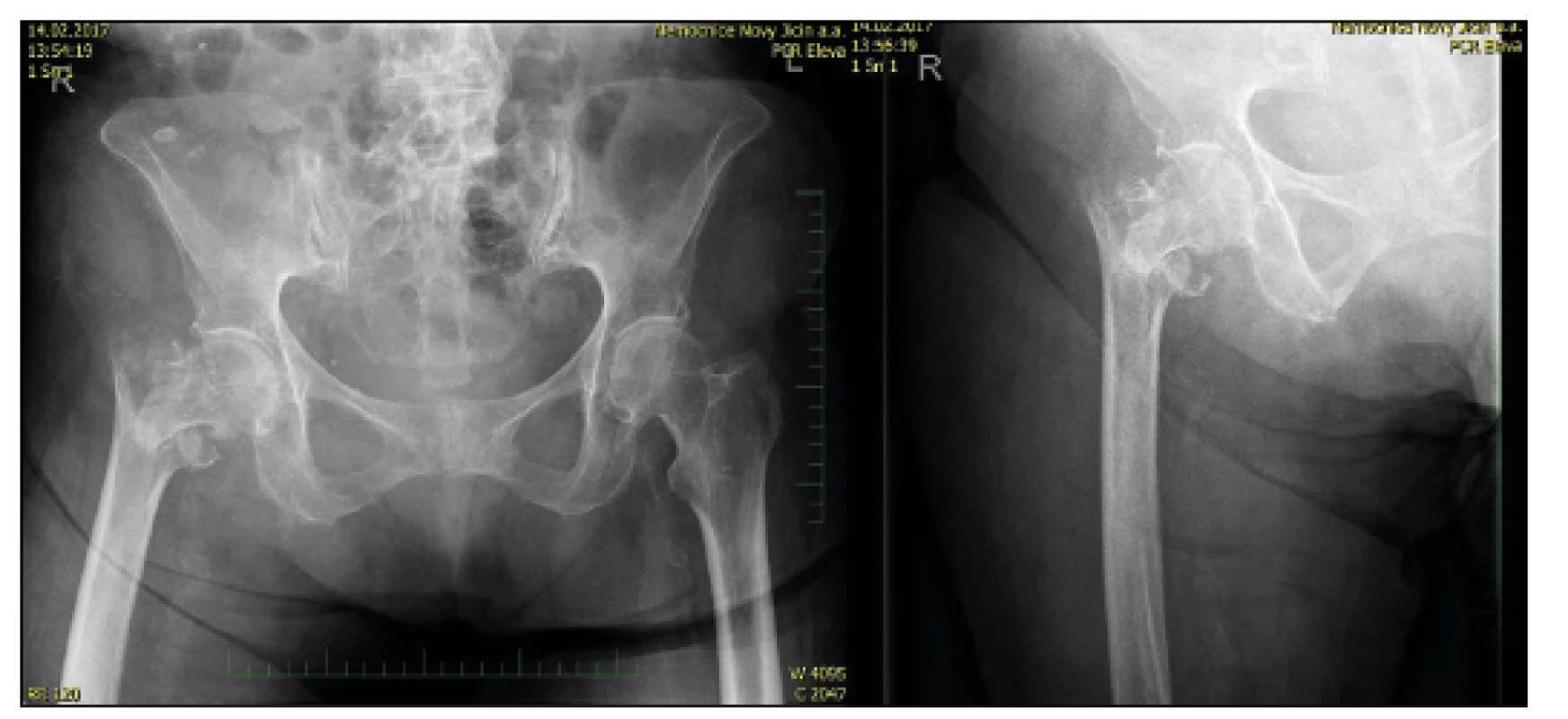
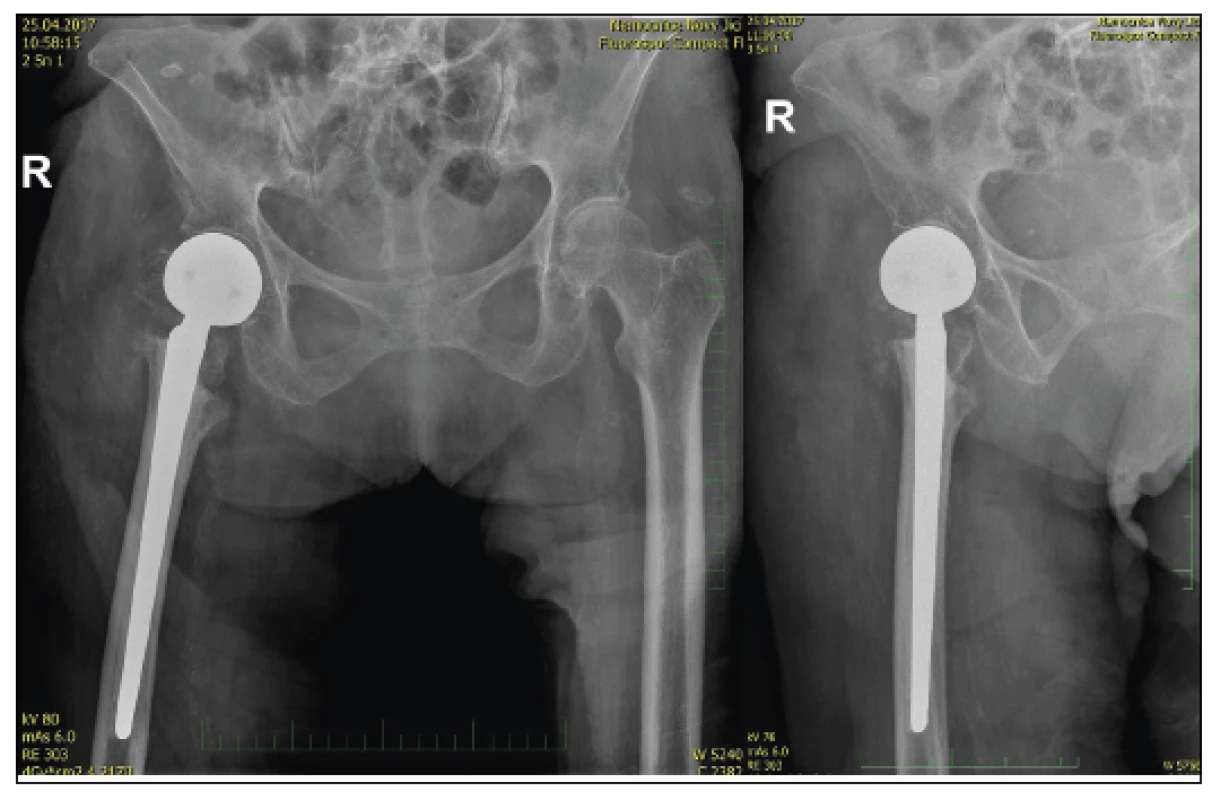
Dřík Centrament má průměr 12 m a délku 220 m. Díky našim zkušenostem z reimplantací TEP víme, že k jeho fixaci stačí dva průměry diafýzy stehenní kosti – tzn. cca sedm centimetrů. Proto jsme schopni řešit zlomeniny s linií až cca 14–15 m distálně od apexu velkého trochanteru. Jednalo se o malý soubor, kde věkový rozptyl byl od 58 let (patologická zlomenina při osteolytickém procesu v intertrochanterické oblasti) po 87 let u pacientky s tříštivou zónou a předpokladem nemožnosti odlehčení při pooperační vertikalizaci. Vyšší zastoupení žen v souboru (⅘) odpovídá obvyklému rozdělení v populaci. Průměrná doba hospitalizace byla sedm dní s následným překladem na oddělení následné péče. Za klíčovou považujeme časnou vertikalizaci, nejlépe první pooperační den. Vzhledem k poškozenému úponu gluteálního svalstva a refixaci trochanteru naopak se snažíme omezit hlubší sed, při kterém dochází k velkému namáhání fixace. RTG děláme u všech pacientů první pooperační den a pak cca za osm týdnů na ambulanci. Další sledování záleží na stavu pacienta.
Operační technika
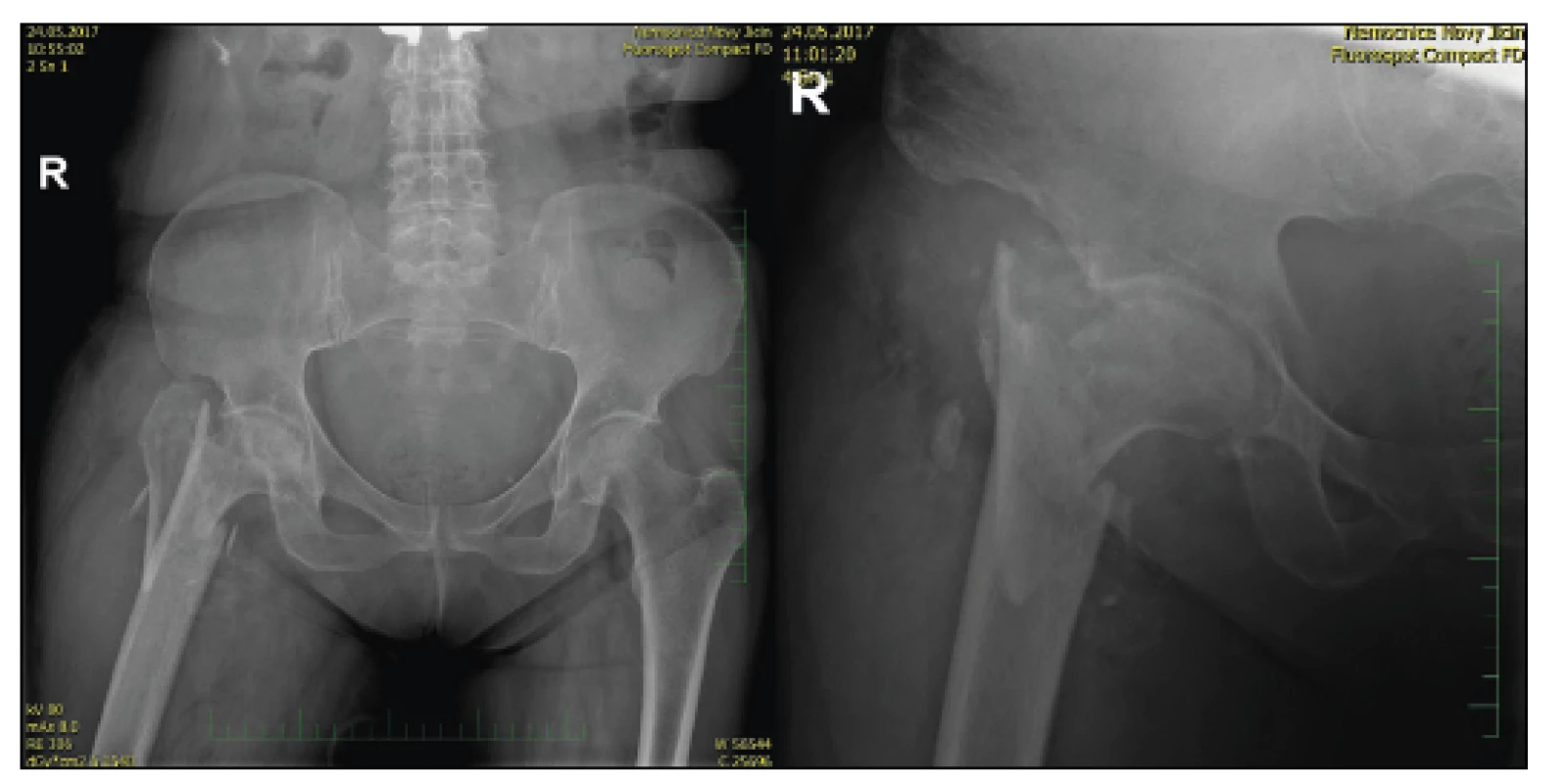
Operujeme obvykle na zdravém boku pomocí standardního, modifikovaného, laterálního (Bauerova) přístupu. Po obnažení proximálního femuru se snažíme o co největší chránění gluteálních svalů a revidujeme oblast zlomeniny, kdy je pro nás nejdůležitější stabilní fragment diafýzy a část trochanterického masivu s úponem svalů. Pokud linie zasahuje do oblasti subtrochanterické nebo máme pochybnosti o kvalitě kosti, pak dáváme pojistnou cerclage na diafýzu k jejímu zpevnění jako u reimplantací (obr. 6, 7, 8, 9).
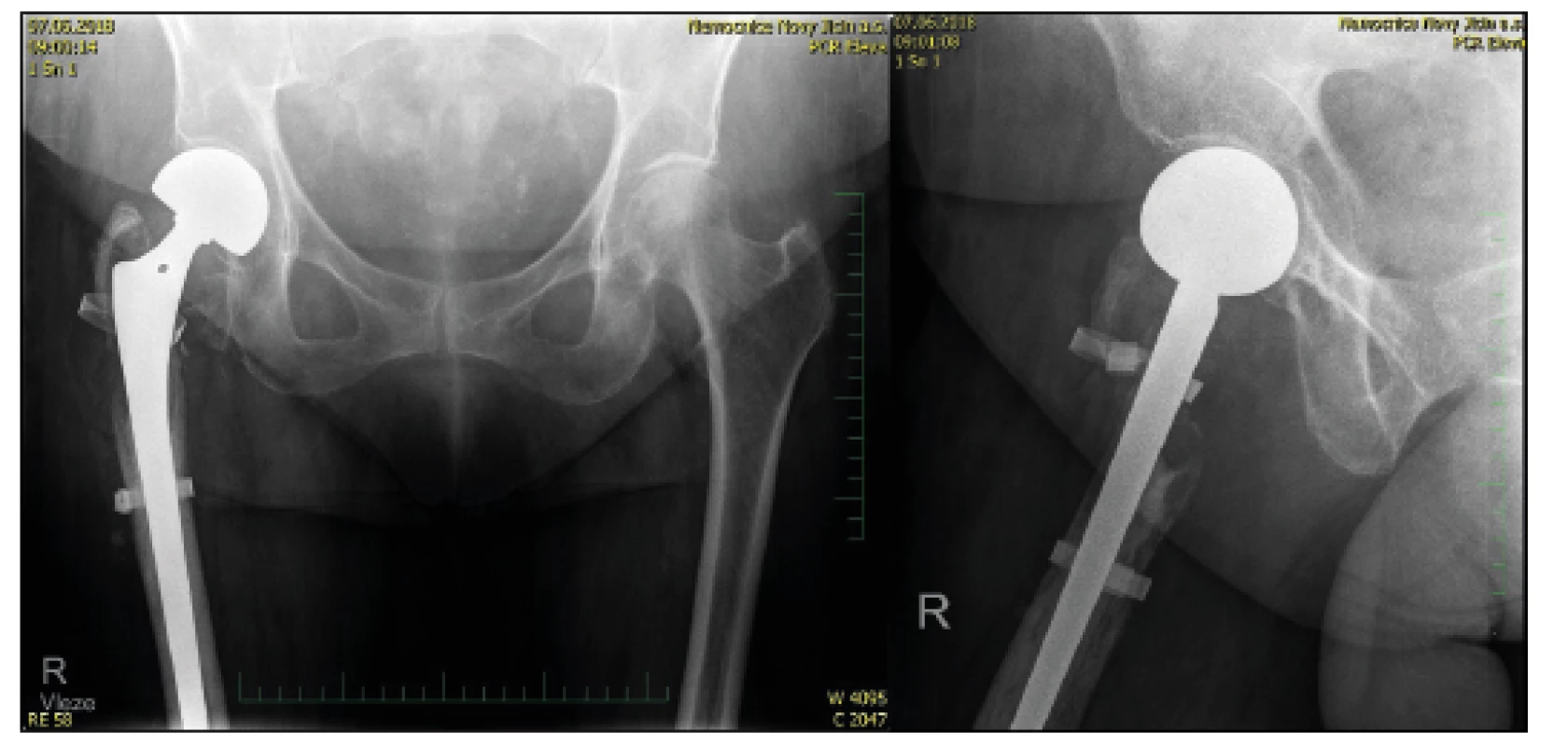
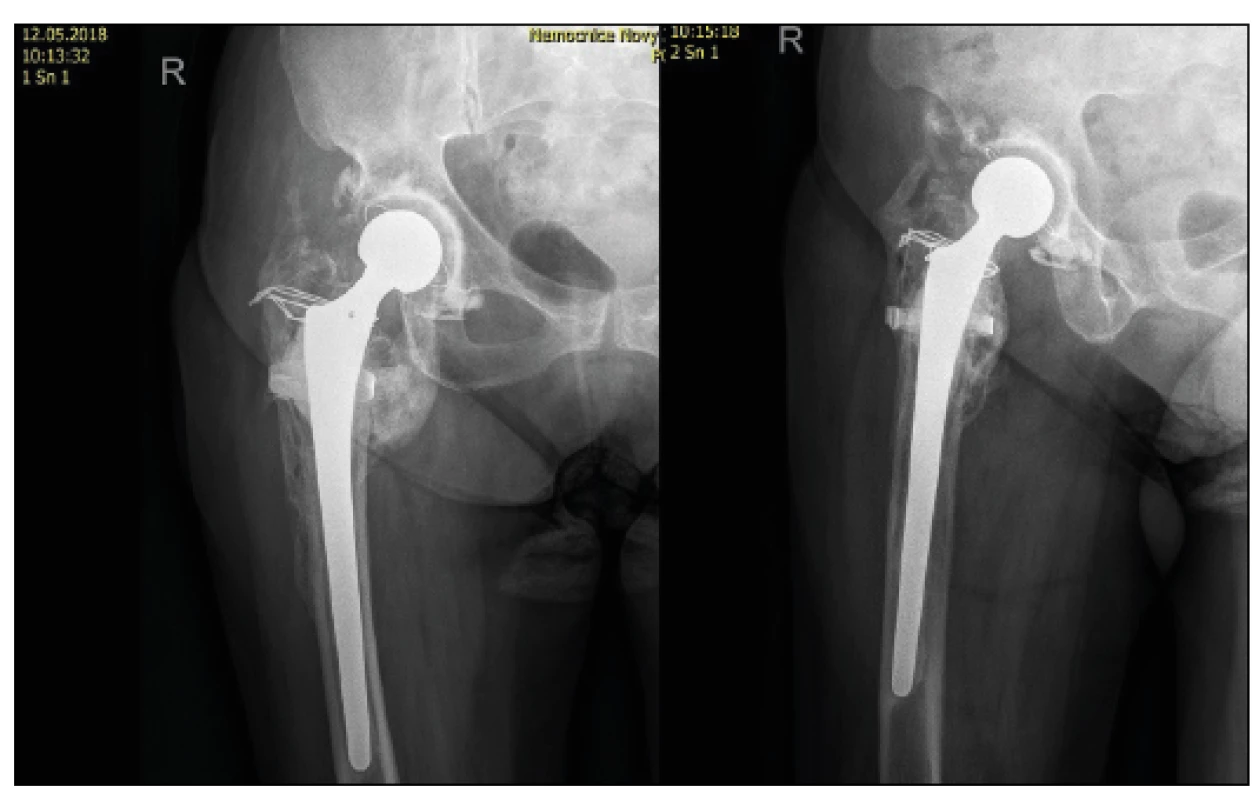
Dále extrahujeme hlavici a měříme průměr acetabula jako u implantace CKP, poté kalibrovaným vrtáky připravujeme proximální femur, dáváme při rašplování pozor, aby kostní lůžko odpovídalo budoucí potřebě zapuštění implantátu. Délku končetiny a adekvátní svalový tonus odhadujeme pomocí zkušebního zasunutí bez cementu s naznačením délky prominující části dříku – sterilní fix. Následně cementujeme originální dřík s využitím kostní zátky z hlavice a po zatuhnutí cementu nasazujeme modulární hlavici CEP a reponujeme. Je nutná pečlivá rekonstrukce – fixace trochanterické oblasti k dříku a sutura po anatomických vrstvách. Drén odstraňujeme obvykle první pooperační den, kdy začínáme s vertikalizací s odlehčením dle možností pacienta.
Výsledky
Statistické zhodnocení souboru vzhledem k malému počtu pacientů není možné, proto se zaměříme na jednotlivé případy. Z našich pacientů ošetřených touto technikou došlo ke zhojení u čtyř pacientů. U jedné pacientky bylo nedostatečné zavedení dříku jako technická chyba při operaci a následný svalový hypertonus, který vedl k opakovaným luxacím s nutností extrakce protézy a ponechání resekční artroplastiky - tato pacientka je minimálně mobilní - přesun k osobní hygieně, jinak pomocí invalidního vozíku. U zbývajících pacientů došlo ke zhojení a možnosti vertikalizace s plnou zátěží - respektive chůzí o berlích. U pacientky s patologickou frakturou při metastatickém postižení vedlo základní onemocnění k úmrtí po šesti měsících, ale ošetření patologické fraktury pomocí resekce ložiska a revizního dříku umožnilo pacientce časnou dimisi (pátý den) a bezbolestnou chůzi o holi. Povrchový ani hluboký infekt se v souboru nevyskytl.
Diskuze
Zlomeniny proximálního femuru jsou problémem současné traumatologie z několika pohledů. Jedná se o problém převážně socioekonomický, kdy pacienti jsou vyšších věkových skupin a po operaci vyžadují obvykle následnou léčbu. Zlomenina proximálního femuru vždy velmi negativně ovlivní jejích zdravotní stav a především pak kvalitu života [2, 5, 7].
Technické řešení pomocí skluzných implantátů, ať již PFN nebo DHS, ve většině případů zajistí stabilizaci zlomeniny, ale přetrvává problém s osteoporózou (implantáty s možností injektáže kostního cementu do hlavice jsou na trhu, ale na našem oddělení s nimi nemáme zkušenosti). Dále mohou být problémy se stabilitou osteosyntézy v terénu méně kvalitní kosti. Navíc možnosti odlehčení jsou výrazně omezené celkovým stavem pacientů. Proto u pacientů s vysokým rizikem selhání osteosyntézy a potřebou časné mobilizace volíme v poslední době revizní femorální dřík spolu s modulární CKP hlavicí – tzn. koxofemorální by-pass. Tato operace není technicky náročná, navíc umožňuje takřka okamžitou vertikalizaci se zátěží do pocitu bolesti. Jen je třeba pečlivě měřit délku zapuštění dříku do distálního fragmentu, aby byla obnovena délka končetiny a adekvátní tonus pelvifemorálního svalstva.
V literatuře je při osteosyntéze uváděna potřeba korektní operační techniky (valgizace proximálního fragmentu odpovídající úhlu skluzného šroubu, obnovení Adamsova oblouku, adekvátní komprese fragmentů) [3, 7, 8], ale domníváme se, že primárně nestabilní zlomeniny s kominutivní zónou jsou i při exaktní operační technice vždy rizikové. Jedná se často o polymorbidní pacienty, kdy je potřeba, aby operační řešení bylo rychlé a pokud možno jednou provždy. Proto se domníváme, že řešení pomocí cementového revizního dříku tyto podmínky splňuje. Navíc se jedná o řešení výhodné i ekonomicky, kdy cena sestavy dřík – hlavice – cement je nižší, než dovozové dříky PFN. Je jasné, že se jedná o první zkušenosti s metodou, ale naše výsledky a především krátká imobilizace pacientů se nám jeví jako velká výhoda této techniky. Evropská literatura ohledně použití revizního dříku u primárních zlomenin je poměrně chudá a srovnávat danou techniku s hřebem je problematické, protože ji používáme v případech, kdy předpokládáme možnost selhání hřebu a tudíž biomechanicky nepříznivou situaci. Přesto však 80 % zhojení považujeme za dobrý výsledek stejně jako 20 % pooperační mortalitu, která je vždy ovlivněna více celkovým stavem pacientů než operační technikou.
Závěr
Indikace strategie řešení komplexních trochanterických zlomenin závisí na předpokladu délky přežití pacienta. U relativně zdravých pacientů se vždy pokoušíme o zachování vlastního kloubu s předpokladem zhojení. U lidí polymorbidních a s těžkým postižením kyčelního kloubu dáváme přednost paliativnímu řešení – náhradou proximálního femuru revizním cementovým implantátem, která umožní brzkou mobilitu a eventuální návrat do domácího prostředí. Toto řešení však není vhodné u pacientů s delším předpokladem přežití, zde v případě potřeby náhrady proximálního femuru volíme revizní dřík spolu s náhradou i jamky – implantací TEP kyčelního kloubu s revizním/tumorózním dříkem.
MUDr. Jan Káňa
Sources
1. BARTONÍČEK, J., BARTOŠKA R. Trochanterické zlomeniny – anatomie a klasifikace. Rozhl Chir. 2013, 92, 581–588. ISSN 0035-9351
2. BURGET, F., PLEVA, L., KUDRNA, K. et al. Distribuce zlomenin horního konce stehenní kosti v závislosti na roční době a počasí. Acta Chir Orthop Traumatol Cech. 79, 2012, 140–143. ISSN 0001-5415
3. ČECH, O., STRYHAL, F. Moderní osteosyntéza v traumatologii a ortopedii. 1. vyd. Praha : Avicenum, 1972. 273 s. ISBN 80-6709.789-5
4. DAS, S., KALAMBE, H., HANDRALMATH, S. Comparative study of unstable intertrochanteric fracture treatment by trochanteric femoral nail versus hip hemiarthroplasty. International Journal of Orthopaedics Sciences. 2017, 3, 548–552. ISSN 2395-1958
5. DOKLÁDALOVÁ P., MAJERNÍČEK M., VACULÍK J. et al. Výsledky po operacích zlomenin proximálního femuru – komplikace, letalita. Acta Chir Orthop Traumatol Cech. 2017, 84, 424–430. ISSN 0001-5415
6. DOUŠA P., BARTONÍČEK J., PAVELKA T. et al. Ipsilaterální zlomeniny proximálního konce a diafýzy femuru. Acta Chir Orthop Traumatol Cech. 2010, 77, 378–388. ISSN 0001-5415
7. DOUŠA, P., ČECH, O., WEISSINGER, M. et al. Trochanterické zlomeniny femuru. Acta Chir Orthop Traumatol Cech. 2013, 80, 15–26. ISSN 0001-5415
8. FALKENSAMMER, ML., BENNINGER, E., MEIER, C. Reduction Techniques for Trochanteric and Subtrochanteric Fractures of the Femur a Practical Guide. Acta Chir Orthop Traumatol Cech. 2016, 83, 300–310. ISSN 0001-5415
9. HOZA, P., HÁLA, T. PILNÝ, J. Zlomeniny proximálního femuru a jejich řešení. Med pro Praxi. 2008, 5, 393–397. ISSN 1214-8687
10. HRUBINA, M., SKOTÁK, M., LETOCHA, J. Osteosyntéza zlomenin proximálního femuru metodou DHS v terénu koxartrózy. Acta Chir Orthop Traumatol Cech. 2015, 82, 364–368. ISSN 0001-5415
11. MEDAGAM, NR., REDDY, B. Study of Effectiveness of Coxofemoral Bypass in Comparision to Proximal Femoral Nail in the Treatment of Unstable Intertrochanteric Fractures in the Elderly. Journal of Orthopaedics, Traumatology and Rehabilitation. 2018, 10, 19–22. DOI: 10. 4103/jotr.jotr_35_16
12. NAIK, LG., BADGIRE, KS, SHARMA, GM. et al. Treatment of unstable intertrochanteric fractures with cemented bipolar prosthesis – A prospective study. Indian Journal of Orthopaedics Surgery. 2017, 3, 27–30. ISSN 0019-5413
13. PAVELKA, T., HOUČEK, P., LINHART, M. et al. Osteosyntéza zlomenin horního konce diafýzy pomocí PFN-long. Acta Chir Orthop Traumatol Cech. 2007, 74, 91–98. ISSN 0001-5415
14. SINNO, K., SAKR, M., GIRARD, J. et al. The effectiveness of primary bipolar arthroplasty in treatment of unstable intertrochnateric fractures in elderly patients. N Am J Med Sci. 2010, 12, 561–568. ISSN 0002-9629
Labels
Surgery Traumatology Trauma surgeryArticle was published in
Trauma Surgery
2018 Issue 2
- Possibilities of Using Metamizole in the Treatment of Acute Primary Headaches
- Metamizole vs. Tramadol in Postoperative Analgesia
- Metamizole at a Glance and in Practice – Effective Non-Opioid Analgesic for All Ages
- Spasmolytic Effect of Metamizole
- Metamizole in perioperative treatment in children under 14 years – results of a questionnaire survey from practice
-
All articles in this issue
- (Etiologie zadní luxace glenohumerálního kloubu a výskyt sdružených poranění. Systematický přehled). Bone Joint J 2009; 102-B: 15-21
- Řešení trochanterických zlomenin femuru pomocí revizního femorálního dříku s cervikokapitální protézou – koxofemorálním by-passem
- Úraz břicha a bloudivá slezina - kazuistika
- Komplexní odezva organizmu na trauma
- Výsledky léčby ruptury Achillovy šlachy. Klasický, otevřený přístup versus perkutánní sutura
- Trauma Surgery
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Výsledky léčby ruptury Achillovy šlachy. Klasický, otevřený přístup versus perkutánní sutura
- Komplexní odezva organizmu na trauma
- Řešení trochanterických zlomenin femuru pomocí revizního femorálního dříku s cervikokapitální protézou – koxofemorálním by-passem
- Úraz břicha a bloudivá slezina - kazuistika

