Transplantace ledvin od žijících dárců
LIVING DONORS KIDNEY TRANSPLANTATION
In this time the kidney transplantation is very successful clinical method which solves chronic renal insufficiency in the patients with the renal failure. In spite of the first success transplantation was done between relatives, in the course of time started to dominate the transplantations from the cadaveric donors. Nevertheless even the good transplant organization and modern immunosuppressive therapy this transplantation does not reach as good results as the transplantation from the relatives. And this is the reason of increasing numbers of living donors kidney transplantations.
KEY WORDS:
living donor, transplantation from the relatives, preemptive transplantation
Authors:
M. Romžová; P. Navrátil; J. Pacovsky; L. Holub
Authors‘ workplace:
Urologická klinika FN a LF UK v Hradci Králové
Published in:
Urol List 2009; 7(1): 18-20
Overview
Transplantace ledviny je v současnosti úspěšnou klinickou metodou, která řeší progredující ledvinnou nedostatečnost u jedinců s renálním selháním. Přestože první úspěšné transplantace byly provedeny mezi příbuznými, postupem času začaly převládat transplantace od dárců zemřelých. Avšak i při dobré organizaci transplantací a moderní imunosupresivní léčbě tyto transplantace nedosahují tak dobrých výsledků jako transplantace příbuzenské. To je jeden z medicínských důvodů neustále se zvyšujícího počtu transplantací ledvin od žijících dárců. Druhým důvodem je stále se zhoršující kvalita ledvin k transplantaci získaných od zemřelých dárců.
KLÍČOVÁ SLOVA:
živý dárce, příbuzenské transplantace, preemptivní transplantace
ÚVOD
Transplantace ledviny spolu s dialyzačními metodami tvoří integrovaný systém léčby u pacientů s terminálním selháním ledvin. I když obě pomáhají pacientům přežít a žít, je nesporné, že transplantace ovlivňuje kvalitu života mnohem pozitivněji v porovnání s dialyzačními technikami. Pacient může žít svůj život plnohodnotně a téměř stejně kvalitně jako člověk zdravý.
Transplantace ledviny je však limitována nabídkou vhodných orgánů k transplantaci. Jejich nedostatek vede ke snaze nalézat a využívat všechny dostupné legální možnosti k získání vhodného orgánu.
Ledvina jako orgán pro transplantaci se pro tyto účely může získat dvěma základními cestami – od živých dárců (LD – living donors) a dárců kadaverózních (cadaveric donors), kam patří dárci se smrtí mozku a dárci se zástavou srdce (NHBD – non-heart beating donors). Kvalita získaných orgánů od jednotlivých typů dárců se liší a také jejich získávání je odlišné. Jiné jsou i legislativní podmínky, jejichž dodržení je zcela nezbytné.
Transplantace ledviny od žijícího dárce (LD) umožňuje zkrátit dobu čekání na transplantaci, umožňuje i tzv. preemptivní transplantaci. Časná a plánovaná transplantace pak snižuje počet komplikací spojených s hemodialýzou a také počet komplikací vlastního výkonu.
TRANSPLANTACE LEDVINY OD ŽIJÍCÍHO DÁRCE A JEJÍ POZICE V TRANSPLANTOLOGII
Transplantace ledvin od žijících dárců se provádějí na celém světě. V některých zemích dosahují dokonce více jak 50 % všech transplantací. V USA, kde bylo tohoto výsledku dosaženo v roce 2002, se tak stalo na základě velké empatie a technokratismu společnosti. V Norsku, zemi s vyspělým zdravotnictvím, velkou empatií a tradičně nejvyšším podílem žijících dárců, se na tomto faktu podílí i geografická situace, kdy existuje pouze jedno transplantační centrum v Oslu a vzdálenosti k pacientům jsou počítány v tisících kilometrů. 100 % živých dárců je dosahováno v některých arabských zemích, kde odběr od dárců mrtvých je legislativně a nábožensky zakázán. V těchto zemích, kde rodinné klany jsou nesmírně široké, jsou také největší zkušenosti s tzv. preemptivními transplantacemi, při kterých pacient vůbec nedojde do stadia nutnosti zahájení hemodialyzační léčby.
Transplantaci od živého dárce definujeme jako odebrání ledviny od zdravého jedince, která je použitá jako náhrada za nefunkční ledviny u nemocného příjemce, přičemž v následném období mohou oba (dárce i příjemce) žít normálním plnohodnotným životem. Jestliže je dárce osobou blízkou příjemci podle § 116 a § 117 občanského zákoníku, pak se jedná o transplantaci příbuzenskou.
První příbuzenská transplantace vůbec byla ve světě provedena na Štědrý den v roce 1952 v Paříži. Přestože ledvina fungovala jen 22 dní, měla pro vědecký svět zásadní význam. O dva roky později byla provedena první úspěšná příbuzenská transplantace ledviny od žijícího dárce, a to 23. prosince 1954 v Bostonu. Dárcem a příjemcem byla jednovaječná dvojčata. Příjemce žil s transplantovanou ledvinou dalších 8 let (dle jiných zdrojů 20 let), oženil se a měl potomky.
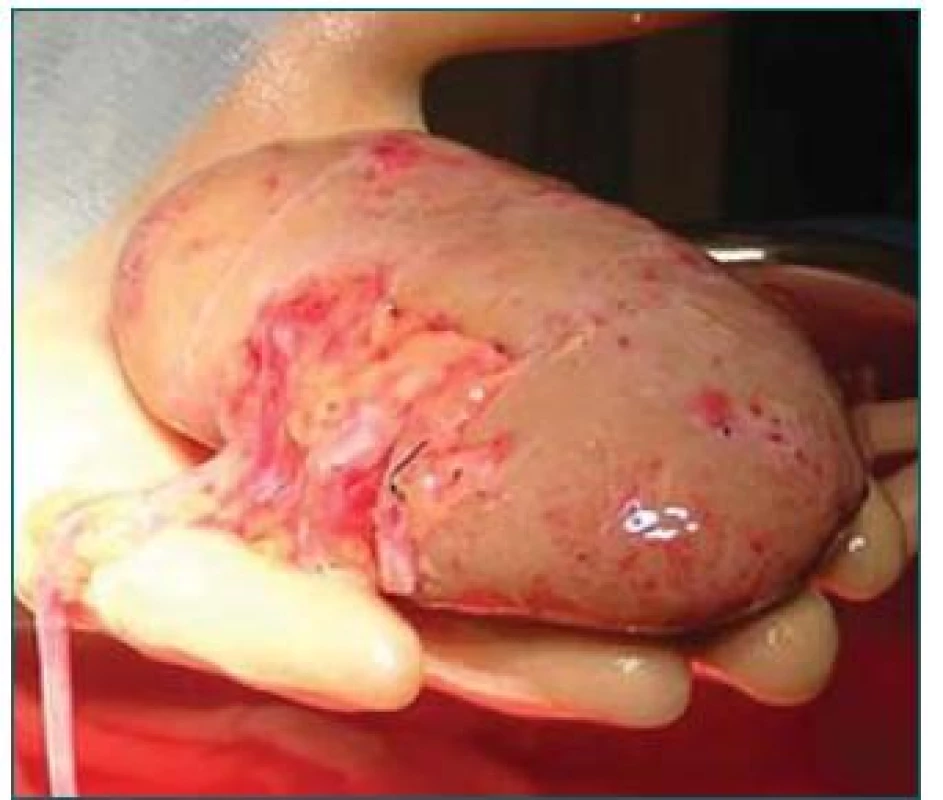
Skutečné výhody tohoto typu transplantace se však ukazují až nyní. Ledvina od žijícího dárce je považována za nejlepší variantu náhrady ledviny pro pacienta s progredující CHRI – viz níže uvedené důvody:
- zkrácení čekací doby pacienta na transplantaci v tzv. „čekacím seznamu“ (waiting list, WL) – možnost okamžité transplantace (u kadaverózního dárce je čekací doba až několik let)
- omezení možnosti úmrtí pacienta čekajícího ve WL na transplantaci ledviny. Úmrtí na komplikace HD jsou častější než úmrtí na komplikace TL.
- možnost naplánování doby operace dle podmínek, které vyhovují dárci, příjemci i transplantačnímu týmu
- možnost preemptivní transplantace – jedná se o provedení transplantace ještě před zařazením příjemce do pravidelné hemodialyzační léčby a tento postup markantně prodlužuje přežívání příjemců
- možnost zahájení imunosupresivní léčby ještě před vlastní transplantací, čímž se maximalizuje úspěšnost samotné transplantace
- delší dlouhodobé přežívání pacientů dle statistik
- kvalitnější ledvinný štěp, který je dán důkladným přešetřením před samotnou transplantací
- minimalizace doby studené ischemie
- vyšší pravděpodobnost okamžitého nástupu funkce
- lepší vlastní funkce ledvinného štěpu
- nižší riziko rejekční epizody (i v závislosti na bodu 5)
- nižší riziko komplikací po transplantaci (některé včasné i pozdní pooperační komplikace)
- delší životnost graftu (běžné je přežití i 25 let, u kadaverózního dárce funkce zaniká u 50 % transplantací za 11–12 let)
LEGISLATIVA TRANSPLANTACÍ OD ŽIJÍCÍCH DÁRCŮ
Odběr ledviny od žijícího dárce je přísně kontrolován a ve většině zemí je upraven zákonem. Detaily zákonů se různí. V České republice se řídíme zákonem č. 285/2002 Sb., o darování, odběrech a transplantacích tkání a orgánů a o změně některých zákonů (tzv. „transplantační zákon“). Lze jej aplikovat jen při splnění následujících podmínek:
- Odběr je prováděn výhradně v zájmu léčebného přínosu pro příjemce.
- V době odběru není k dispozici vhodná ledvina od zemřelého dárce a neexistuje jiná léčebná metoda léčby srovnatelného účinku.
- Dárce je osoba způsobilá dát svobodný, informovaný a konkrétní souhlas a tento souhlas skutečně vyslovil.
- Jedná se o jeden z funkčních párových orgánů.
Odběr ledviny dle výše citovaného zákona je možný i u osob, které nejsou dárci osobou blízkou (tzv. „osoba motivována“), a to v případě, že:
- Dárce prokazatelným způsobem výslovně projevil vůli darovat svůj orgán tomuto příjemci.
- Vyslovený projev své vůle musí být učiněn písemně a musí mít notářsky ověřený podpis dárce.
- S tímto darováním souhlasila etická komise ZZ, kde bude transplantace prováděna. Komise musí být ustanovená pro toto posuzování, musí mít nadpoloviční počet členů zaměstnaných mimo toto ZZ. Úkolem komise je zejména posoudit, zda motivace dárce je dána skutečnou empatií a altruismem a zda není motivována finančním darem příjemce.
Citovaný zákon dále upravuje situace, kdy odběr nelze provést, a to pokud:
- Lze důvodně předpokládat, že provedení odběru ledviny by mohlo vážným způsobem ohrozit zdraví nebo život dárce.
- Na základě posouzení zdravotní způsobilosti dárce vzniklo důvodné podezření, že dárce trpí nemocí nebo stavem, které by mohly ohrozit zdraví nebo život příjemce – výjimku tvoří případ, kdy poškození zdraví příjemce je zanedbatelné ve srovnání s život zachraňující transplantací
- Pokud se nejedná o transplantaci příbuzenskou, ale jen u osob tzv. „motivovaných“, pak kontraindikací k odběru je i situace, kdy dárcem je osoba nacházející se ve výkonu trestu odnětí svobody nebo ve vazbě nebo v ochranném léčení.
TECHNIKA A ORGANIZACE PŘÍBUZENSKÉ TRANSPLANTACE
Vlastní příprava příjemce ledviny od žijícího dárce se neliší od přípravy příjemce k transplantaci ledviny od dárce zemřelého. Nejdříve je nutné příjemce zařadit do WL (listu čekatelů na transplantaci), čemuž předchází vyšetření nefrologické, kardiologické, cévní a urologické. Z hlediska urologického je nutno vyloučit infekční ložisko, malignity a posoudit funkčnost dolních močových cest. V neposlední řadě je nutno znát i psychosociální profil příjemce. Za absolutní kontraindikaci považujeme alkoholismus, drogovou závislost, psychotické poruchy nekompenzované léčbou, těžkou mentální retardaci (IQ < 35) a neschopnost spolupráce pacienta s transplantačním týmem. Následuje posouzení kompatibility příjemce a dárce – tzv. biologické předpoklady (shoda AB0 systému, negativní cross-match, maximální shoda v HLA antigenech a minimální hladina antileukocytárních protilátek).
Příprava příbuzenského dárce je komplexnější a důkladnější než dárce nežijícího (více času na přípravu). Všem vyšetřením předchází prvotní posouzení vhodnosti výkonu u dárce a jeho poučení o všech okolnostech dárcovství – je nutno si uvědomit, že dárce je ve své podstatě člověk zdravý, a není tudíž žádný medicínský důvod podstupovat všechna rizika potenciálních pooperačních komplikací, které zde hrozí. Motivací dárce je jenom vylepšit tímto způsobem život svému nemocnému příbuznému. Pokud je dárce svobodně rozhodnut podstoupit všechna tato rizika, pak následuje vlastní lékařské vyšetření, a to:
- základní interní vyšetření (anamnestické údaje, fyzikální vyšetření, EKG…)
- laboratorní vyšetření
- a) vyšetření krve (krevní skupina, cross-match s příjemcem, HLA typizace, krevní obraz a diferenciální krevní obraz, koagulace, biochemie, sedimentace, virologie a sérologie)
- b) vyšetření moči (chemicky + sediment, kultivace moči, glomerulární filtrace za 24 hodin, odpady v moči, biochemie moči)
- zobrazovací vyšetření
- a) USG vyšetření epigastria a vlastních ledvin
- b) RTG srdce a plic
- c) angio-CT vlastních ledvin s vylučovací fází
- d) scintigrafické vyšetření funkce ledvin
- ostatní vyšetření
- a) vyšetření očního pozadí
- b) psychiatrické vyšetření (psychologický posudek)
- c) u ženy gynekologické vyšetření včetně mamografie
- d) u muže urologické vyšetření včetně PSA
- e) jiné vyšetření (vzhledem k nálezům z předchozích vyšetření)

ZÁVĚR
Příbuzenské transplantace ledvin jsou jistě léčebnou metodou, která umožňuje dosažení nejlepších výsledků u transplantací ledvin všeobecně. Pokud je odběr ledviny od dárce správně indikován a dárce je dobře vyšetřen, pak výkon nezatíží kvalitu jeho života a následný profit příjemce může být srovnatelný s jeho druhým narozením.
Každý pacient s progredující ledvinnou nedostatečností a absencí kontraindikací k transplantaci by měl být léčen transplantací ledviny. Vyšetření vedoucí k určení transplantability pacienta by měla být zahájena v dostatečném předstihu v predialyzační fázi selhání ledvin a pacienti bez absolutní kontraindikace k transplantaci by měli být vyšetřeni v transplantačním centru. Pokud je k dispozici vhodný dárce (příbuzenský nebo „motivovaný“), je léčbou první volby transplantace od živého dárce, přičemž naší snahou je výkon uskutečnit preemptivně, tedy ještě před zařazením do plné hemodialyzační léčby. To přispěje k výraznému zlepšení kvality života pacienta a délce přežití ledvinného štěpu.
MUDr. Miroslava Romžová
MUDr. Pavel Navrátil, CSc.
MUDr. Jaroslav Pacovský
MUDr. Lukáš Holub
Urologická
klinika
FN
a LF UK v Hradci Králové
Sokolská
581
500
05 Hradec Králové
romzova@fnhk.cz
Sources
1. Bradley JA, Hamilton DNH. Organ Transplantation: an Historical Perspective. In: Transplantation Surgery. London: Springer 2001 : 1–23.
2. Küss R, Burget P. An Illustrated History of Organ Transplantation. Rueil-Malmaison: Laboratoires Sandoz 1992 : 26–49.
3. Baláž P, Janoušek L. Odběr ledviny k transplantaci. In: Transplantace ledviny v klinické praxi. Praha: Grada 2008 : 97–116.
4. Kahan BD, Ponticelli C. Selection and operative approaches for cadaveric and living donors. In: Principles ad practice of renal transplantation. London: Martin Dunitz Ltd 2000 : 145–190.
5. Pacovský J, Navrátil P, Broďák M. Odběr ledviny k transplantaci od žijícího dárce. Urolog pro Praxi 2006; 7(1): 15–18.
6. Janoušek L. Chirurgická technika transplantace ledviny. In: Transplantace ledviny v klinické praxi. Praha: Grada 2008 : 121–140.
7. Kendrick EA, Winter J, Gritch HA et al. Medical and Surgical Aspects of Kidney Donation. In: Handbook of kidney transplantation. Philadelphia: Lipincott Wiliams & Wilkins 2005 : 135–168.
8. Kahan BD, Ponticelli C. Surgical principles of the operation. In: Principles ad practice of renal transplantation. London: Martin Dunitz Ltd 2000 : 191–218.
9. Pacovsky J, Navratil P. The Taguchi Technique of the Transplanted Kidney Ureter Implantation: Single Centre Experience. Upsala J Med Sci 2007; 112(1): 61–66.
10. Siddgi N, Hariharan S, Danovitch GM. Evaluation and Preparation of Renal Transplant Candidates. In: Handbook of kidney transplantation. Philadelphia: Lipincott Wiliams & Wilkins 2005 : 169–193.
11. Sahadevan M, Kasistek BL. Long term posttransplant management and complication. In: Handbook of kidney transplantation. Philadelphia: Lipincott Wiliams & Wilkins 2005 : 234–279.
12. Fuller TF, Liefeldt L, Dragun D et al. Urological evaluation and follow-up of the kidney transplant patient. Urologe A 2006; 45 : 53–59.
13. Bayat S, Drámat L, Thilly N et al. Medical and non-medical determination of access to renal transplant waiting list in a French community – based network of case. Nefrol Dial Transplantation 2006; 21 : 2900–2907.
14. Navrátil P. Praktická urologie u nemocných v dialyzační léčbě, před a po transplantaci ledviny. Hradec Králové: Olga Čermáková 2005 : 17.
Labels
Paediatric urologist UrologyArticle was published in
Urological Journal

2009 Issue 1
-
All articles in this issue
- Urologická onemocnění vedoucí k ledvinné nedostatečnosti a možné cesty prevence konečného stadia selhání ledvin
- Tři zdroje ledvin k transplantaci
- Transplantace ledvin od žijících dárců
- Urologická příprava a sledování pacienta před transplantací ledviny
- Principy transplantačního zákona
- Chirurgické techniky transplantace ledviny
- Urologické komplikácie po transplantácii obličky
- Urologické malignity u nemocných po transplantaci ledviny
- Urological Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Urologické komplikácie po transplantácii obličky
- Urologická onemocnění vedoucí k ledvinné nedostatečnosti a možné cesty prevence konečného stadia selhání ledvin
- Chirurgické techniky transplantace ledviny
- Tři zdroje ledvin k transplantaci
