Vliv radioterapie na úspěšnost operační léčby mužské inkontinence
The influence of radiation on the efficacy of surgical therapies for male incontinence
Contemporary review of the effect of radiation on the efficacy of surgical treatments for male stress urinary incontinence – slings, continence balloons and the artificial urinary sphincter.
Key words:
artificial urinary sphincter, male urethral slings, male stress urinary incontinence, radiation, salvage prostatectomy
Authors:
H. I. Ayoub; O. L. Westney
Authors‘ workplace:
MD Anderson Cancer Center
; Associate Professor
Published in:
Urol List 2014; 12(1): 49-54
Overview
Přehled nejnovějších poznatků o vlivu radioterapie na úspěšnost operační léčby mužské inkontinence –slingy, kontinenční balonky a umělý močový svěrač.
Klíčová slova:
umělý močový svěrač, mužský uretrální sling, mužská stresová močová inkontinence, ozařování, záchranná prostatektomie
Úvod
Radioterapie má své pevné místo v algoritmech pro léčbu lokalizovaného/ lokálně pokročilého karcinomu prostaty i karcinomu po biochemické recidivě [1]. Jako všechny terapeutické modality je léčba ozářením spojena s určitou morbiditou, která má přímou souvislost s okamžitým i dlouhodobým účinkem ozařování na normální tkáň. Akutní poškození uroteliálních buněk je příčinou akutních symptomů, které časem samy vymizí; pozdější vznik fibrózy je zapříčiněn poškozením endoteliálních buněk, což vyvolává obliterační endarteritidu [2,3].
Mechanizmus aplikace ozařování zevním paprskem prošel postupným vývojem od klasických až po konformní techniky (3D, radioterapie s modulovanou intenzitou (IMRT), protonový paprsek). Kombinace lineárních urychlovačů a preciznějších zobrazovacích technik umožnila zvýšit dávku ozařování a lépe cílit požadovanou oblast. V ideálním případě je ozáření omezeno výhradně na prostatickou žlázu, aniž by došlo k zasažení přilehlých struktur, čímž eliminujeme vznik symptomů v močopohlavním a gastrointestinálním systému. Přestože bezpečnější aplikace vyšších dávek radiace vedla k redukci biochemického selhání a poklesu míry recidivy, míra výskytu morbidity v močopohlavním systému zůstává prakticky beze změny [4,5]. Kombinace operační léčby a efektu radioterapie tedy má významný dopad na morbiditu v močových cestách. Bylo prokázáno, že míra výskytu močových komplikací souvisejících s otevřenou záchrannou prostatektomií je mnohem vyšší než při pouhé radikální prostatektomii – uvádí se 10 – 79% incidence inkontinence a 7 – 41% incidence striktury v anastomóze [6,7]. Příčinou vyšší morbidity je pravděpodobně kombinace strukturálních a funkčních změn na úrovni hrdla močového měchýře a membranózní uretry, které jsou vyvolány progresivním účinkem radiace a technickou náročností operační techniky.
Pacienti podstupující radioterapii nebo multimodální léčbu jsou zařazeni do studií zaměřujících se na operační léčbu mužské inkontinence. Otázkou zůstává, zda má dlouhodobý efekt radioterapie na prostatu negativní dopad na účinnost zařízení implantovaných v rámci léčby močové inkontinence na úrovni bulbární uretry, nebo nikoli. Hodnotíme nejnovější důkazy týkající se možností operační léčby mužské inkontinence: mužský bulbouretrální sling (ukotvený do skeletu, transobturatorní +/ – prepubický, modifikovatelný), modifikovatelné balonky pro léčbu inkontinence a umělý močový svěrač.
Mužský bulbouretrální sling ukotvený do skeletu
Ačkoli se mužský sling ukotvený do skeletu (InVance™, AMS, Minnetonka, MN, USA) již nevyrábí, splnil roli předchůdce dalších slingů užívaných u ozařovaných pacientů. Comiter a Castle v roce 2005 uveřejnili výsledky týkající se kontinence u pacientů po radioterapii, které se na první pohled zdají rozdílné, ale při bližším studiu vykazují významné shody [8,9]. Deset ze 44 pacientů v Comiterově studii mělo anamnézu radioterapie – v osmi případech se jednalo o adjuvantní radioterapii a ve dvou případech o primární radioterapii. U dvou pacientů podstupujících primární radioterapii léčba inkontinence selhala. U pacientů po adjuvantní radioterapii byly zaznamenány srovnatelné výsledky jako u neozařovaných pacientů, konkrétní počty zcela kontinentních pacientů a pacientů, u nichž došlo pouze ke zlepšení, však studie neuvádí. Studie Castla zahrnuje osm pacientů s anamnézou ozařování, informace o tom, zda se jednalo o primární/ adjuvantní radioterapii však autor neuvádí. Pouze u jediného pacienta byl zaznamenán úspěšný výsledek definovaný jako „užívání ≤ 1 tenké vložky denně“. Další studie uvádějí podobný pokles míry kontinence/ zlepšení u ozařovaných pacientů, a to včetně pacientů podstupujících adjuvantní radioterapii (s výjimkou Carmela). Autoři této studie připisují ekvivalentní výsledky (bez ohledu na typ radioterapie) užitému přístupu s maximální kompresí spíše než korelaci s retrográdním LPP (tlak, při kterém dochází k úniku moči) (tab. 1) [10].
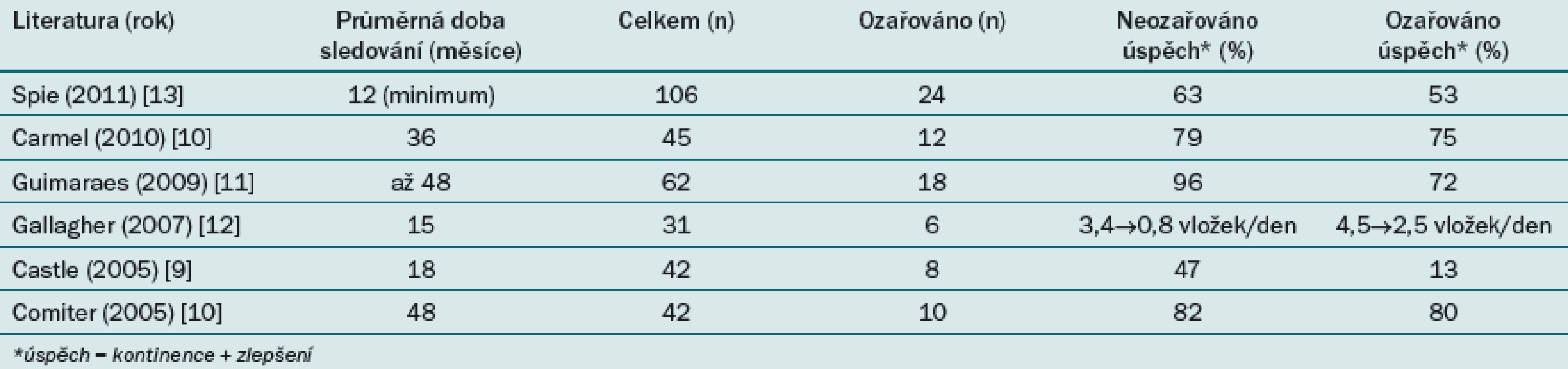
Spie et al v roce 2011 studovali 106 pacientů po implantaci slingu ukotveného do skeletu po třech, šesti a dvanácti měsících. Pacienti byli rozděleni do dvou skupin: první skupina zahrnovala 24 pacientů, kteří podstoupili ozařování pánve, druhá skupina zahrnovala 82 pacientů, kteří nebyli nikdy ozařováni. Po třech měsících bylo kontinentních 77 % pacientů, kteří nebyli ozařováni, a 62,5 % pacientů po radioterapii, po dvanácti měsících 63,2 % a 52,6 % ve stejném pořadí. Rozdíl mezi skupinami se v obou intervalech statisticky významně nelišil. U šesti pacientů byla nutná explantace (5,7 %), z nichž dva byli dříve léčeni pomocí radioterapie. Výskyt infekce úzce souvisel s délkou operace (p = 0,02) [13].
Transobturatorní slingy
Publikace zabývající se implantací mužských transobturatorních slingů vykazují velmi odlišné výsledky při uvádění radioterapie jako rizikového faktoru pro selhání léčby. Příčinou může být odlišný design slingů (2 ramena vs 4 ramena), velikost slingu, technika zavádění jehly a způsob umístění vzhledem k m. bulbospongiosus. Leruth et al uvádějí v prospektivní studii, která hodnotí implantaci dvouramenného transobturatorního slingu zevnitř ‑ ven (inside ‑ out) z polypropylenové síťky (Gynemesh PS®, Ethicon, Somerville, NJ, USA), relativní riziko selhání u pacientů, kteří podstoupili adjuvantní radioterapii, 7,94 (91 % vs 35 % úspěšných) [14]. Naopak Rehder nezaznamenal žádný rozdíl v míře vyléčení/ zlepšení při implantaci dvouramenného transobturatorního slingu (AdVance®, American Medical Systems, Minnetonka, MN) mezi pacienty s ohledem na to, zda podstoupili ozařování, nebo nikoli (tab. 2) [15]. Zuckerman et al zkoumali průběh u 27 pacientů, kteří podstoupili ozařování pánve, a následně implantaci slingu AdVance průměrně po dobu 15,3 měsíce. Autoři uvádějí 70% míru zlepšení a redukci spotřeby vložek ze 4,2/ den na 1,1/ den. U devíti pacientů (38 %) došlo ke zhoršení (po počátečním zlepšení) a 15 % z nich vyžadovalo další operační zákrok. Autoři připouštějí, že pro hodnocení rizika eroze a/ nebo infekce u ozařovaných pacientů je nezbytná delší doba sledování [16]. Berger et al srovnávali úspěch implantace slingu AdVance u ozařovaných vs neozařovaných pacientů. Autoři hodnotí 26 pacientů, z nichž pět podstoupilo ozařování pánve, po dobu 22 měsíců (medián). Vzhledem k tomu, že pro úspěšný výsledek implantace transobturatorního slingu je nezbytná mobilní močová trubice a integrita tkáně, byli všichni pacienti s jakýmikoli známkami uretrálního zjizvení ze studie vyřazeni. Vyléčení (definováno jako spotřeba 0 vložek) bylo dosaženo u 71,3 % pacientů, kteří nebyli nikdy léčeni pomocí RT. U pacientů, kteří podstoupili ozařování, byla zaznamenána redukce spotřeby vložek z 8,6/ den na 4/ den a vyléčení bylo dosaženo pouze u jediného pacienta [17].
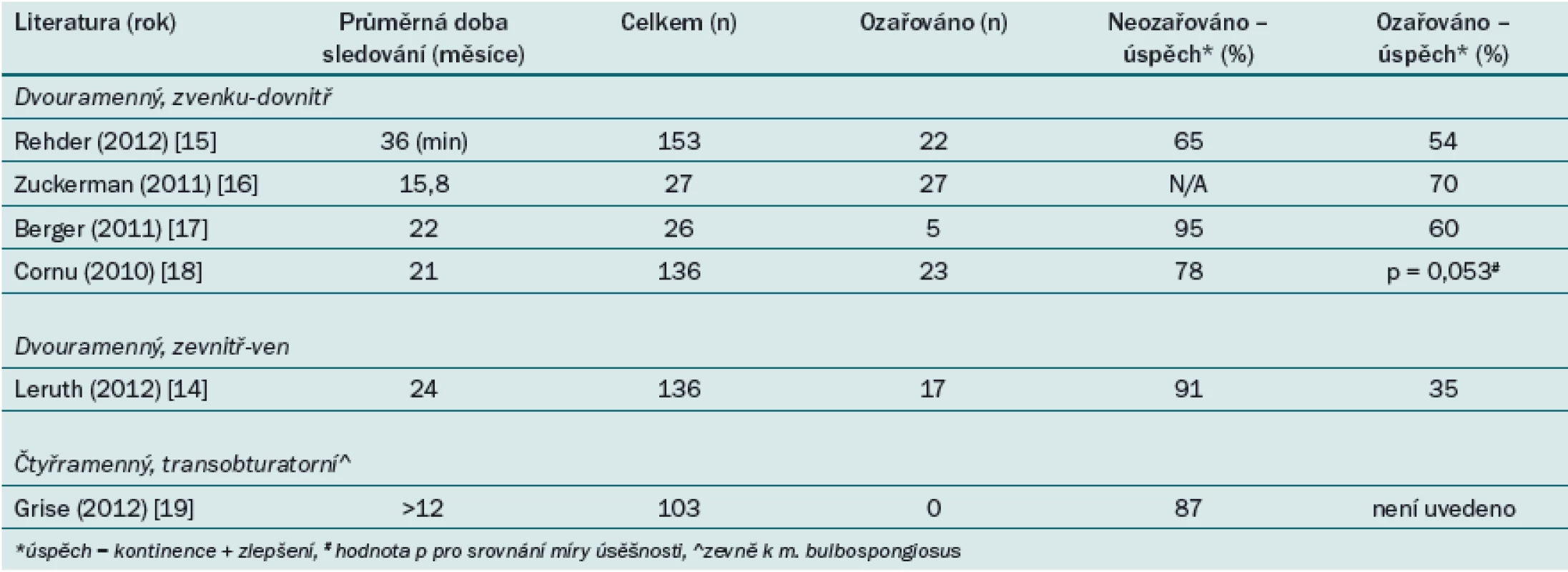
K dispozici je poměrně omezené množství informací o účinnosti čtyřramenných slingů, které jsou zaváděny zevně k m. bulbospongiosus. Grise et al ze své multicentrické prospektivní studie (2012) zabývající se účinností implantace slingu I ‑ STOP TOMS® (transobturatorní mužský sling) (CL Medical, Winchester, MA) vyloučili pacienty s anamnézou ozařování [19]. Recenzované publikace zabývající se implantací čtyřramenných transobturatorních + prepubických slingů (Virtue®, Coloplast, Humblebaek, Dánsko) se omezují na analýzy proveditelnosti a popis techniky. Nemáme tedy k dispozici žádné informace o tom, zda další ramena, větší povrch síťky nebo způsob implantace k m. bulbospongiosus přinášejí u pacientů po radioterapii konkrétní benefit, nebo nikoli.
Modifikovatelná zařízení (slingy a balonky)
Specifikem modifikovatelných zařízení je možnost zvyšování komprese pro docílení optimální kontinence. Hranice pro definici úspěšnosti léčby je tedy s ohledem na absolutní kontinenci vyšší. Uváděná míra úspěšnosti modifikovatelných slingů (ARGUS®, Promedon SA, Cordoba, Argentina; Male RemeexSystem® (MRS), Neomedic International, Barcelona, Španělsko; ATOMS®, AMI, Vídeň, Rakousko) u ozařovaných pacientů je nekonzistentní i při hodnocení naprosto identických zařízení. Kupříkladu Bochove ‑ Overgauuw uvádí 15% míru kontinence u pacientů léčených pomocí adjuvantní radioterapie, kterým byl implantován modifikovatelný sling Argus®, zatímco Hübner uvádí 90% míru kontinence [20,21]. Sousa ‑ Escandón v multicentrické studii testující zařízení Male Remeex System® (MRS) uvádí 65% míru kontinence. Autoři však nespecifikují výsledek u 10 pacientů, kteří dříve podstoupili radioterapii (tab. 3) [22].
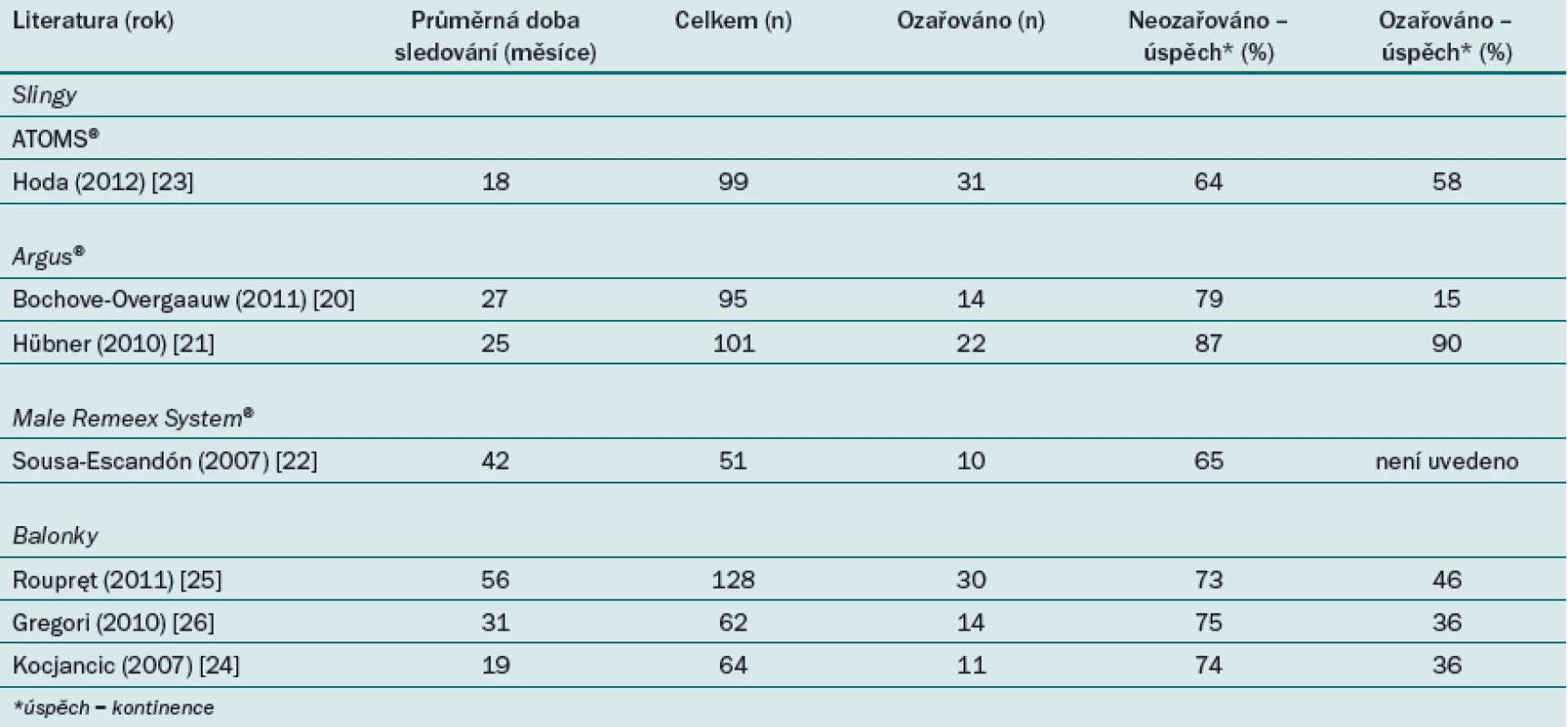
Hoda et al publikovali multicentrickou evropskou studii zahrnující 99 pacientů (92 pacientů po prostatektomii), z nichž 31 % podstoupilo v minulosti radioterapii a 32 % již podstoupilo nějakou techniku pro léčbu inkontinence. Tato studie ukazuje, že radioterapie ani předchozí operační léčba neměly žádný dopad na úspěšnost implantace modifikovatelného samoukotvovacího transobturatorního systému (ATOMS®). Po stratifikaci pacientů do kategorií na základě rizikových faktorů byl zaznamenán podobný výsledek [23].
Studie zabývající se účinností modifikovatelných balonků pro léčbu inkontinence (ProACT™, Uromedica Inc., Plymouth, MN) prokazují (ve srovnání s modifikovatelnými slingy) konzistentně horší míru kontinence u ozařovaných pacientů [24 – 26]. Studie Rouprta et al z roku 2011 uvádí statisticky významný rozdíl v míře účinnosti (p = 0,02) [25]. U pacientů po radioterapii byl také zaznamenán větší výskyt komplikací jako např. uretrální eroze, migrace balonku a peroperační perforace (tab. 3). Gregori et al ve studii z roku 2010 uvádějí při implantaci zařízení ProACT 75% míru kontinence u neozařovaných pacientů a 35% míru kontinence u pacientů po radioterapii. Všechny komplikace (perforace močového měchýře, eroze a migrace balonku) se vyskytly u ozařovaných pacientů [26]. Přestože modifikovatelný balonek lze poměrně bezpečně zavádět pomocí skiaskopie a TRUS, je tato léčba částečně kontraindikována u pacientů po radioterapii, jak uvádí Hübner [27].
Umělý močový svěrač (AUS)
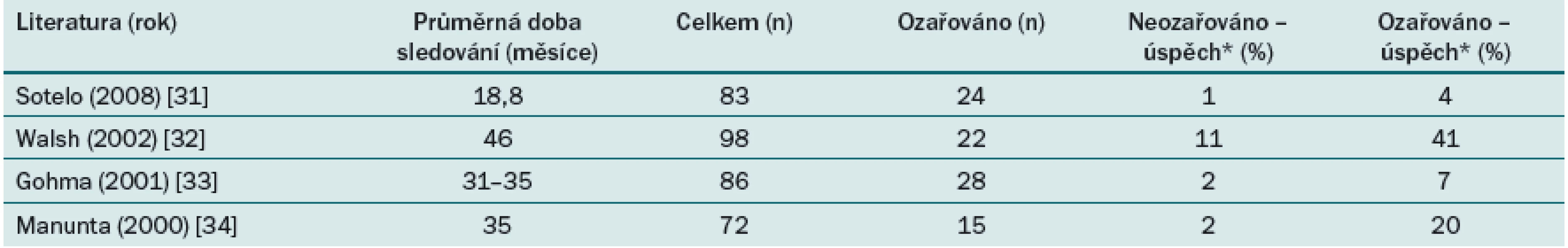
Umělý močový svěrač (AMS 800®, American Medical Systems, Minnetonka, MN), zařízení, které poprvé představili Scott el al, je považováno za zlatý standard pro léčbu močové inkontinence u mužů, zejména v případě středně závažné až závažné formy inkontinence [28]. Již dříve byly předloženy rozporuplné názory na to, zda radioterapie představuje rizikový faktor pro vznik atrofie a eroze, nebo nikoli [29,30]. Míra kontinence u pacientů po implantaci AUS, kteří byli léčeni pomocí radioterapie, se v nejnovějších studiích pohybuje v rozmezí 13 – 73 % [31 – 34]. Závěry studií zabývajících se operační léčbou se liší pravděpodobně z důvodu nedostatečné velikosti souboru i délky sledování (tab. 4). Raj ve svém článku z roku 2006 prokazuje evidentní zvýšení relativního rizika eroze (2,97; 95% CI 1,69 – 5,20) u jedinců s anamnézou radioterapie v populaci 637 pacientů, kteří byli sledováni průměrně po dobu 68 měsíců [36]. Velikost studovaného souboru umožnila identifikovat další rizikové faktory pro vznik eroze jako např. onemocnění věnčitých tepen, hypertenzi a dřívější erozi. Nabízí se vysvětlení, že pacienti s více rizikovými faktory mají predispozice k častější hospitalizaci a mají vyšší riziko, že u nich dojde k traumatu během uretrální katetrizace, což dále zvyšuje riziko eroze [35]. Wang hodnotí míru výskytu náhrady, explantace a operační revize u 149 pacientů s AUS v průběhu 25 let (průměrná doba sledování 52 měsíců), radioterapie byla v této skupině pacientů rizikovým faktorem pro vznik infekce (p = 0,03; OR 3,99; 95% CI 1,03 – 15,42). Při současném výskytu infekce a eroze byla role radioterapie zcela zřejmá (p = 0,017) [36].
Strategie pro snížení výskytu eroze/ atrofie u pacientů s AUS
Byla navržena celá řada strategií pro snížení výskytu eroze/ atrofie, a tedy prodloužení životnosti AUS u pacientů po radioterapii jako např. užívání větší manžety při implantaci, zavádění balonku o menším tlaku (51 – 60 cm H2O), prodloužení intervalu před pooperační aktivací svěrače a jeho noční deaktivace [37,38]. U žádné z těchto metod však nebylo definitivně prokázáno, že by umožňovala snížit výskyt atrofie a/ nebo eroze. Pacientům s anamnézou ozařování nebo eroze svěrače však lze doporučit preventivní deaktivaci zařízení během noci.
U pacientů s rizikem eroze se s úspěšným výsledkem užívá transkorporální přístup rozšířený díky Websterovi [39]. V poslední době se u pacientů s anamnézou eroze nebo atrofie vkládá mezi močovou trubici a manžetu AUS podložka v podobě alograftu/ xenograftu. Margreiter et al popisují umístění adhezivní houbičky potažené kolagenem kolem močové trubice u 17 pacientů, u nichž došlo k atrofii uretry. Čtrnáct pacientů již v minulosti podstoupilo jeden nebo více operačních výkonů pro léčbu inkontinence – implantaci AUS, zařízení ProACT nebo slingu. V průběhu průměrné doby sledování 38 měsíců došlo u pacienta, který v minulosti podstoupil radioterapii, po 13 měsících k erozi. 75 % pacientů uvedlo významné zlepšení kontinence na základě instrumentu PGI ‑ I (Patient Global Impression of Improvement) [40].
Rahman et al hodnotí využití submukózy tenkého střeva (SIS) pro obalení močové trubice u pěti pacientů jako alternativu přídatné manžetě (tzv. tandem) nebo transkorporální implantaci, s průměrnou dobou sledování 11 měsíců. Léčba byla úspěšná u 90 % pacientů (4/ 5) – úspěch definován jako spotřeba 0 – 1 vložka/ den. U pacienta, u něhož léčba selhala, byla nezbytná explantace svěrače z důvodu eroze [41]. Elliot v roce 2012 hodnotí využití SIS jako podložky pod AUS u osmi pacientů, kteří byli vhodnými kandidáty pro implantaci přídatné manžety (tandem), transkorporální implantaci manžety nebo zmenšení manžety. Tito pacienti měli anamnézu ozařování, eroze, atrofie uretry a/ nebo předchozí neúspěšné operační léčby inkontinence. Močová trubice byla obalena xenograftem v rozsahu 360 – 630°. Rozsah obalení uretry byl stanoven až během výkonu na základě stupně atrofie uretry; cílem bylo použít 4,5cm manžetu. Pacienti byli vyšetřeni po 12,4 měsících (medián) – 38 % (3/ 8) pacientů bylo plně kontinentních (0 vložek). U všech dříve ozařovaných pacientů (4/ 8) však byl výkon neúspěšný, u jednoho z nich došlo k selhání léčby z důvodu eroze vyžadující explantaci. Tuto míru selhání lze připisovat obtížím při léčbě pacientů s mnohačetnými rizikovými faktory. U několika pacientů došlo po operaci opět k retenci, v důsledku čehož bylo nezbytné rutinní zavádění suprapubického katetru [42].
Závěr
Bylo prokázáno (ačkoli nekonzistentně), že předchozí léčba ozářením představuje rizikový faktor pro úspěch slingové operace u mužů. Nemáme k dispozici dostatek informací, které by nám umožnily posoudit rozsah významu různých konfigurací slingu, způsobů zavádění jehly a úroveň implantace slingu s ohledem na m. bulbospongiosus. Zatímco implantace modifikovatelných slingů u ozařovaných pacientů dosahuje smíšených výsledků, při užívání balonků pro léčbu inkontinence byly konzistentně zaznamenány horší výsledky. Obecně lze říci, že pomocí modifikovatelných zařízení lze dosáhnout vyšší míry kontinence než pomocí nemodifikovatelných zařízení; větší úspěšnost však v tomto případě úzce souvisí s vyšší mírou výskytu komplikací.
Dlouhodobá analýza velkého souboru pacientů s umělým močovým svěračem ukazuje vyšší riziko eroze a infekce u ozařovaných pacientů. Stále však nemáme k dispozici dostatečné informace pro posouzení, zda se stupeň rizika liší v závislosti na velikosti dávky radiace, načasování radioterapie vzhledem k prostatektomii nebo na typu radiace. Pro minimalizaci atrofie uretry a eroze AUS se doporučují různé techniky jako např. noční deaktivace zařízení, pozdější aktivace svěrače po operaci, zvětšení velikosti manžety, transkorporální implantace a užití podložky ze SIS/ xenograftu. Pro zařazení těchto strategií do běžné klinické praxe je však nezbytný další výzkum podpořený větší velikostí souboru.
O. Lenaine Westney, MD
Associate Professor
MD Anderson Cancer Center
Department of Urology
1515 Holcombe Boulevard, Unit 1373
Houston, Texas 77030
owestney@mdanderson.org
Sources
1. Feng M, Hanlon AL, Pisansky TM et al. Predictive factors for late genitourinary and gastrointestinal toxicity in patients with prostate cancer treated with adjuvant or salvage radiotherapy. Int J Radiat Oncol Biol Phys 2007; 68(5): 1417 – 1423.
2. Marks LB, Carroll PR, Dugan TC et al. The response of the urinary bladder, urethra, and ureter to radiation and chemotherapy. Int J Radiat Oncol Biol Phys 1995; 31(5): 1257 – 1280.
3. Talcott JA, Clark JA, Stark PC et al. Long‑term treatment related complications of brachytherapy for early prostate cancer: a survey of patients previously treated. J Urol 2001; 166(2): 494 – 499.
4. Zelefsky MJ, Fuks Z, Hunt M et al. High dose radiation delivered by intensity modulated conformal radiotherapy improves the outcome of localized prostate cancer. J Urol 2001; 166(3): 876 – 881.
5. Zelefsky MJ, Chan H, Hunt M et al. Long‑term outcome of high dose intensity modulated radiation therapy for patients with clinically localized prostate cancer. J Urol 2006; 176(4 Pt 1): 1415 – 1419.
6. Gotto GT, Yunis LH, Vora K et al. Impact of prior prostate radiation on complications after radical prostatectomy. J Urol 2010; 184(1): 136 – 142. doi: 10.1016/ j.juro.2010.03.031.
7. Chade DC, Eastham J, Graefen M et al. Cancer control and functional outcomes of salvage radical prostatectomy for radiation ‑ recurrent prostate cancer: a systematic review of the literature. Eur Urol 2012; 61(5): 961 – 971. doi: 10.1016/ j.eururo.2012.01.022.
8. Comiter CV. The male perineal sling: intermediate‑term results. Neurourol Urodyn 2005; 24(7): 648 – 653.
9. Castle EP, Andrews PE, Itano N et al. The male sling for post‑prostatectomy incontinence: mean follow up of 18 months. J Urol 2005; 173(5): 1657 – 1660.
10. Carmel M, Hage B, Hanna S et al. Long‑term efficacy of the bone ‑ anchored male sling for moderate and severe stress urinary incontinence. BJU Int 2010; 106(7): 1012 – 1016. doi: 10.1111/ j.1464 – 410X.2010.09207.x.
11. Guimarães M, Oliveira R, Pinto R et al. Intermediate‑term results, up to 4 years, of a bone ‑ anchored male perineal sling for treating male stress urinary incontinence after prostate surgery: BJU Int 2009; 103(4): 500 – 504. doi: 10.1111/ j.1464 – 410X.2008.08067.x.
12. Gallagher BL, Dwyer NT, Gaynor ‑ Krupnick DM et al. Objective and quality ‑ of‑life outcomes with bone ‑ anchored male bulbourethral sling. Urology 2007, 69(6): 1090 – 1094.
13. Spie R, Claudon P, Raynal G et al. Radiotherapy influence, about results of the InVance(®) male sling in men with stress urinary incontinence. Prog Urol 2011, 21(8): 549 – 553. doi: 10.1016/ j.purol.2010.11.007.
14. Leruth J, Waltregny D, de Leval J. The inside ‑ out transobturator male sling for the surgical treatment of stress urinary incontinence after radical prostatectomy: midterm results of a single‑center prospective study. Eur Urol 2012; 61(3): 608 – 615. doi: 10.1016/ j.eururo.2011.10.036.
15. Rehder P, Mitterberger MJ, Pichler R et al. The 1 year outcome of the transobturator retroluminal repositioning sling in the treatment of male stressurinary incontinence. BJU Int 2010; 106(11): 1668 – 1672. doi: 10.1111/ j.1464 – 410X.2010.09400.x.
16. Zuckerman JM, Tisdale B, McCammon K. AdVance male sling in irradiated patients with stressurinary incontinence. Can J Urol 2011; 18(6): 6013 – 6017.
17. Berger AP, Strasak A, Seitz C et al. Single institution experience with the transobturator sling suspension system AdVance® in the treatment of male urinary incontinence: mid‑term results: Int Braz J Urol 2011; 37(4): 488 – 494.
18. Cornu JN, Sèbe P, Ciofu C et al. Mid‑term evaluation of the transobturator male sling for post‑prostatectomy incontinence: focus on prognostic factors: BJU Int 2011; 108(2): 236 – 240. doi: 10.1111/ j.1464 – 410X.2010.09765.x.
19. Grise P, Vautherin R, Njinou ‑ Ngninkeu B et al. I ‑ STOP TOMS transobturator male sling, a minimally invasive treatment for post‑prostatectomy incontinence: continence improvement and tolerability. Urol 2012; 79(2): 458 – 463. doi: 10.1016/ j.urology.2011.08.078.
20. Bochove ‑ Overgaauw DM, Schrier BP. An adjustable sling for the treatment of all degrees of male stress urinary incontinence: retrospective evaluation of efficacy and complications after a minimal follow up of 14 months. J Urol 2011; 185(4): 1363 – 1368. doi: 10.1016/ j.juro.2010.11.075.
21. Hübner WA, Gallistl H, Rutkowski M et al. Adjustable bulbourethral male sling: experience after 101 cases of moderate ‑ to ‑ severe male stress urinary incontinence. BJU Int 2011; 107(5): 777 – 782. doi: 10.1111/ j.1464 – 410X.2010.09619.x.
22. Sousa ‑ Escandón A, Cabrera J, Mantovani F et al. Adjustable suburethral sling (male remeex system) in the treatment of male stress urinary incontinence: a multicentric European study. Eur Urol 2007; 52(5): 1473 – 1479.
23. Hoda MR, Primus G, Schumann A et al. Treatment of stress urinary incontinence after radical prostatectomy: adjustable transobturator male system – results of a multicenter prospective observational study. Urologe A 2012; 51(11): 1576 – 1583. doi: 10.1007/ s00120 – 012 – 2950 – 2.
24. Kocjancic E, Crivellaro S, Ranzoni S et al. Adjustable Continence Therapy for the treatment of male stress urinary incontinence: a single‑centre study. Scand J Urol Nephrol 2007; 41(4): 324 – 328.
25. Roupret M, Misrai V, Gosseine PN et al. Management of stress urinary incontinence following prostate surgery with minimally invasive adjustable continence balloon implants: functional results from a single center pospective study. J Urol 2011; 186(1): 198 – 203. doi: 10.1016/ j.juro.2011.03.016.
26. Gregori A, Romano AL, Scieri F et al. Transrectal ultrasound ‑ guided implantation of Adjustable Continence Therapy (ProACT): surgical technique and clinical results after a mean follow‑up of 2 years. Eur Urol 2010; 57(3): 430 – 436. doi: 10.1016/ j.eururo.2009.11.031.
27. Hübner WA, Schlarp OM. Treatment of incontinence after prostatectomy using a new minimally invasive device: adjustable continence therapy. BJU Int 2005; 96(4): 587 – 594.
28. Scott FB, Bradley WE, Timm GW. Treatment of urinary incontinence by an implantable prosthetic urinary sphincter. J Urol 1974; 112(1): 75 – 80.
29. Tse V, Stone AR. Incontinence after prostatectomy: the artificial sphincter. BJU Int 2003; 92(9): 886 – 889.
30. Schaeffer AJ, Clemens JQ, Ferrari M et al. The male bulbourethral sling procedure for post‑radical prostatectomy incontinence. J Urol 1998; 159(5): 1510 – 1515.
31. Sotelo TM, Westney OL. Outcomes related to placing an artificial urinary sphincter using a single‑incision, transverse ‑ scrotal technique in high‑risk patients. BJU Int 2008; 101(9): 1124 – 1127. doi: 10.1111/ j.1464 – 410X.2008.07503.x.
32. Walsh IK, Williams SG, Mahendra V et al. Artificial urinary sphincter implantation in the irradiated patient: safety, efficacy and satisfaction. BJU Int 2002; 89(4): 364 – 368.
33. Gomha MA, Boone TB. Artificial urinary sphincter for post‑prostatectomy incontinence in men who had prior radiotherapy: a risk and outcome analysis. J Urol 2002; 167(2 Pt 1): 591 – 596.
34. Manunta A, Guillé F, Patard JJ et al. Artificial sphincter insertion after radiotherapy: is it worthwhile? BJU Int 2000; 85(4): 490 – 492.
35. Raj GV, Peterson AC, Toh KL et al. Outcomes following revisions and secondary implantation of the artificial urinary sphincter. J Urol 2005; 173(4): 1242 – 1245.
36. Wang R, McGuire EJ, He C et al. Long‑term outcomes after primary failures of artificial urinary sphincter implantation. Urology 2012; 79(4): 922 – 928. doi: 10.1016/ j.urology.2011.11.051.
37. Webster GD, Sherman ND. Management of male incontinence following artificial urinary sphincter failure. Curr Opin Urol 2005; 15(6): 386 – 390.
38. Elliott DS, Barrett DM, Gohma M et al. Does nocturnal deactivation of the artificial urinary sphincter lessen the risk of urethral atrophy? Urology 2001; 57(6): 1051 – 1054.
39. Guralnick ML, Miller E, Toh KL et al. Transcorporal artificial urinary sphincter cuff placement in cases requiring revision for erosion and urethral atrophy. J Urol 2002; 167(5): 2075 – 2078.
40. Margreiter M, Farr A, Sharma V et al. Urethral buttressing in patients undergoing artificial urinary sphincter surgery. J Urol 2013; 189(5): 1777 – 1781. doi: 10.1016/ j.juro.2012.11.152.
41. Rahman NU, Minor TX, Deng D et al. Combined external urethral bulking and artificial urinary sphincter for urethral atrophy and stress urinary incontinence. BJU Int 2005; 95(6): 824 – 826.
42. Trost L, Elliott D. Small intestinal submucosa urethral wrap at the time of artificial urinary sphincter placement as a salvage treatment option for patients with persistent/ recurrent incontinence following multiple prior sphincter failures and erosions. Urology 2012; 79(4): 933 – 938. doi: 10.1016/ j.urology.2011.09.003.
Labels
Paediatric urologist UrologyArticle was published in
Urological Journal

2014 Issue 1
-
All articles in this issue
- Erektilní dysfunkce – patofyziologické mechanizmy vzniku
- Erektilní dysfunkce jako první signál kardiovaskulárního onemocnění a význam diagnostiky
- Erektilní dysfunkce jako důsledek somatických onemocnění a její léčba
- Vývoj medikamentózní terapie ED – minulost, současnost, budoucnost
- Možnosti chirurgické léčby erektilní dysfunkce – dosavadní vývoj a současné možnosti
- Zlepšování kvality operační léčby
- Robotika v urologii: začínáme
- Lokalizace tumoru pomocí technologie fluorescenčního záření blízkého infračervenému záření při roboticky asistované parciální resekci ledviny
- Cílená terapie při léčbě karcinomu z renálních buněk – posun od molekulárních agens ke specifické imunoterapii
- Praktický přístup k léčbě mikční dysfunkce u pacientů obou pohlaví
- Vliv radioterapie na úspěšnost operační léčby mužské inkontinence
- Urological Journal
- Journal archive
- Current issue
- About the journal
Most read in this issue
- Praktický přístup k léčbě mikční dysfunkce u pacientů obou pohlaví
- Možnosti chirurgické léčby erektilní dysfunkce – dosavadní vývoj a současné možnosti
- Vývoj medikamentózní terapie ED – minulost, současnost, budoucnost
- Erektilní dysfunkce – patofyziologické mechanizmy vzniku
