-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Historie dětské anesteziologie v Praze – anesteziologické postupy v dětské stomatologii
The history of paediatric anaesthesiology in Prague: Anaesthesiological procedures in paediatric stomatology
In 1970, the new University Children’s Hospital was opened in Prague-Motol. The 12-bed Department of Maxillofacial and Dental Surgery for children was the first one to be opened in the former Czechoslovakia. Prof. Jaroslav Komínek, the head of the department, organised an internship programme with the Department of Anaesthesiology for his physician. The head of the anaesthetic department Miloslav Drapka was the founder of paediatric anaesthesiology in Czechoslovakia.
The initial attempts at anaesthesia for dental surgery were not very successful. Operations in the buccal cavity without tracheal intubation were very hazardous. The author describes the transition of the intubation technique from orotracheal to nasotracheal with packing of the oropharynx. The author also describes a breathing circuit with a low resistance water valve, premedication, parenteral analgesic sedation for inpatients and oral analgesic sedation for outpatients.
Ketamine anaesthesia without intubation enabled the dental surgeons to treat large numbers of children. Information abou the mandatory pre-anaesthetic visit and examination, pre-operative preparation and special anaesthetic procedures is presented.Keywords:
Paediatric Hospital – paediatric dental surgery – orotracheal intubation – nasotracheal intubation – breathing system – laryngotracheitis – ketamine – ambulatory anaesthesia – premedication – pre-operative assessment
Autoři: Klíma Karel
Působiště autorů: Fakultní nemocnice v Motole, Praha
Vyšlo v časopise: Anest. intenziv. Med., 21, 2010, č. 1, s. 50-57
Kategorie: Historie oboru
Souhrn
V roce 1970 byla otevřena nová dětská nemocnice v Praze-Motole. Jako první bylo uvedeno do provozu Dětské stomatologické oddělení s dvanácti lůžky. Prof. Jaroslav Komínek, přednosta kliniky, zajistil svému lékaři stáž na ARO. Vedoucí tohoto oddělení prim. Miloslav Drapka byl zakladatelem dětské anesteziologie v Československu. První pokusy s celkovou anestezií v oboru dětské stomatologie nebyly příliš úspěšné. Výkony v dutině ústní bez zajištění dýchacích cest intubací představovaly značné riziko. Autor uvádí vývoj postupů od orotracheálních po nazotracheální intubační techniky s tamponádou orofaryngu. Popisuje vhodný dýchací systém s vodním ventilem s malým odporem, formy parenterální premedikace, analgosedace a perorální premedikace před ambulantními operacemi. Ketaminová anestezie umožnila plošné provádění sanací chrupu u hospitalizovaných a ambulantních dětských pacientů. V závěru jsou podány informace o požadovaných předoperačních vyšetřeních, předoperační přípravě a speciálních zvláštnostech v anesteziologických postupech v dětské stomatologii.
Klíčová slova:
dětská nemocnice – dětská stomatologie – dětská anesteziologie – orotracheální intubace – nazotracheální intubace – dýchací systém – laryngotracheitis – ketamin – ambulantní anestezie – premedikace – předoperační vyšetřeníÚvod
V roce 1970 byla slavnostně otevřena dětská část nové fakultní nemocnice v Praze-Motole a v prosinci bylo uvedeno do provozu několik lůžkových stanic (obr. 1). Stomatologické oddělení začalo svoji činnost jako jedno z prvních. Po 1. lednu 1971 se postupně stěhovaly z Karlova další kliniky a oddělení, jak to stavba dovolovala. Dostupnost Motolské nemocnice byla velmi špatná, pěšky od tramvaje buď z Plzeňské, nebo z Vypichu. Dokončovací práce se táhly, chodilo se po prknech přes staveniště. Celá akce byla poplatná tehdejšímu režimu a byla by se asi prodlužovala ještě déle, nebýt stranického příkazu k rychlému dokončení prací. Politickým úkolem číslo jedna bylo totiž zahájení první linky metra. Tomu dosud bránila Dětská fakultní nemocnice, jež stála na úpatí téměř dokončeného Nuselského mostu. Byla to budova v romantickém duchu, s věžičkami, ne příliš vhodná pro účely nemocnice a fakulty (obr. 2). Leč přesto mnozí z nás jí litovali, že musela ustoupit nové komunikaci. Součástí koncepce bylo svedení veškeré dopravy centrem města a dodnes sousedí Dětská klinika 1. LF UK přímo s magistrálou (obr. 3).
Obr. 1. Dětská část nové fakultní nemocnice v Praze-Motole 
Obr. 2. Budova Fakulty dětského lékařství UK a části Dětské fakultní nemocnice na Karlově 
Obr. 3. Budova bývalého Nalezince V této budově sídlilo mj. anesteziologické oddělení. Dnes jsou v ní dětské kliniky 2. LF UK, z druhé strany sousedí s pražskou magistrálou. 
V roce 1968 došlo k některým změnám v plánech DFN v Motole. Mnohá oddělení byla původně navrhována ad personam, jak to tehdy bývalo. V podlaží SP-B měla být vybudována dětská kožní klinika, protože však její budoucí přednosta emigroval, byly tyto prostory nabídnuty prof. Komínkovi (obr. 4) jako lůžkové stomatologické oddělení. Pro stomatologii se původně počítalo jen s ambulantním provozem na poliklinice (byla otevřená až v roce 1978). Znamenalo to rychle vkomponovat do hrubé stavby dva operační sály a přehodnotit dosavadní obsah oboru. Prof. Komínek prozřetelně umožnil profilaci jednoho lékaře v anesteziologii tím, že umožnil jeho dlouhodobou stáž na dětském ARO. V průběhu roku 1971 bylo Stomatologické oddělení FN Motol přeměněno na Dětskou stomatologickou kliniku FDL UK [1].
Obr. 4. Prof. MUDr. Jaroslav Komínek, DrSc., zakladatel oboru dětské stomatologie a Dětské stomatologické kliniky v Praze 
Zakladatelem disciplíny dětské anesteziologie byl prim. Miloslav Drapka (obr. 5), který odmítal aplikovat vcelku již zažité metody běžné v anesteziologii dospělých, neboť vnímal dítě v jeho specificitě vyvíjejícího se organismu a nikoliv jako zmenšeninu dospělého. Měl skvělým způsobem rozpracované dávkování léků podle hmotnosti a jeho největším přínosem bylo zavedení premedikace neuroplegika a opiátu. Děti usínaly ještě na lůžku, nebyly stresované, na operačním sále mnohdy ani nevnímaly venepunkci, ale přitom reagovaly na oslovení a měly všechny obranné reflexy. Periferní vazodilatační účinek premedikace umožňoval pohodlný vstup do oběhu a v době úzkého sortimentu anestetik stačila na běžné výkony inhalační monoanestezie, po eventuálním úvodu thiopentalem. Po operaci bylo volatilní anestetikum relativně rychle exspirováno a pacient mohl být odvezen na standardní lůžko. Děti dospávaly ve stabilizované poloze, měly obranné reflexy a byly oslovitelné. Bezprostřední pooperační stav tak překonávaly bez bolestí a anxiózních stavů. Vyšetření krevních plynů bylo v té době novou metodou a Drapka se jí okamžitě chopil, aby doložil bezpečnost tohoto typu premedikací ve všech časových stadiích po podání před výkonem a po něm.
Obr. 5. Prim. MUDr. Miloslav Drapka, zakladatel dětské anesteziologie v Čechách 
Podobné úspěchy měly Drapkovy analgetické koktejly nazývané M1, M2, MK. Byly to směsi petidinu, chlorpromazinu a prometazinu, eventuálně DH-ergotoxinu, podávané frakcionovaně v nitrosvalové aplikaci po osmi hodinách po závažnějších operacích.
Drapka měl výtečně zvládnutou problematiku inhalační anestezie při spontánní ventilaci. Byl si vědom toho, že pro nejnižší věkovou kategorii je nejšetrnější otevřený způsob, tedy Ayreovo T (obr. 6). V době, kdy se nedalo počítat s odsáváním plynů nebo účinnou vzduchotechnikou na operačních sálech, byla tato metoda spojená s dlouhodobou expozicí personálu anestetickými plyny. Výsledkem jeho pokusů a výzkumů byl pak jednocestný polozavřený způsob. Modifikoval Watersův systém s pohlcovačem CO2 s tím, že z něho vyvedl přebytečné plyny hadičkou pod vodní hladinu. Vložil tak do výdechu ventil a jeho odpor mohl nastavovat výší vodního sloupce. Zjistil blahodárné působení režimu CPAP na ventilační poměry u malých dětí. Toto lze pokládat za jeden z jeho hlavních příspěvků k rozvoji dětské anesteziologie (obr. 7.).
Obr. 6. Ayreovo T Jednocestný otevřený ventilační systém zcela bez ventilů a zpětného vdechování předpokládal velký příkon plynů. 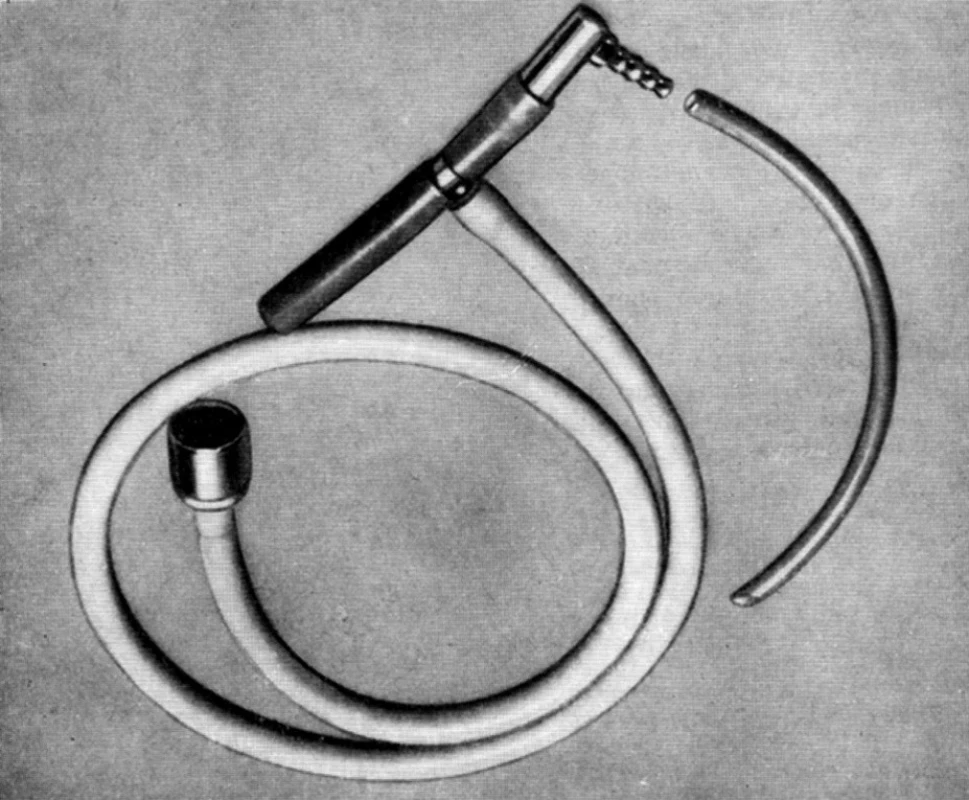
Obr. 7. Jednocestný systém s částečným zpětným vdechováním podle Waterse modifikovaný Drapkou 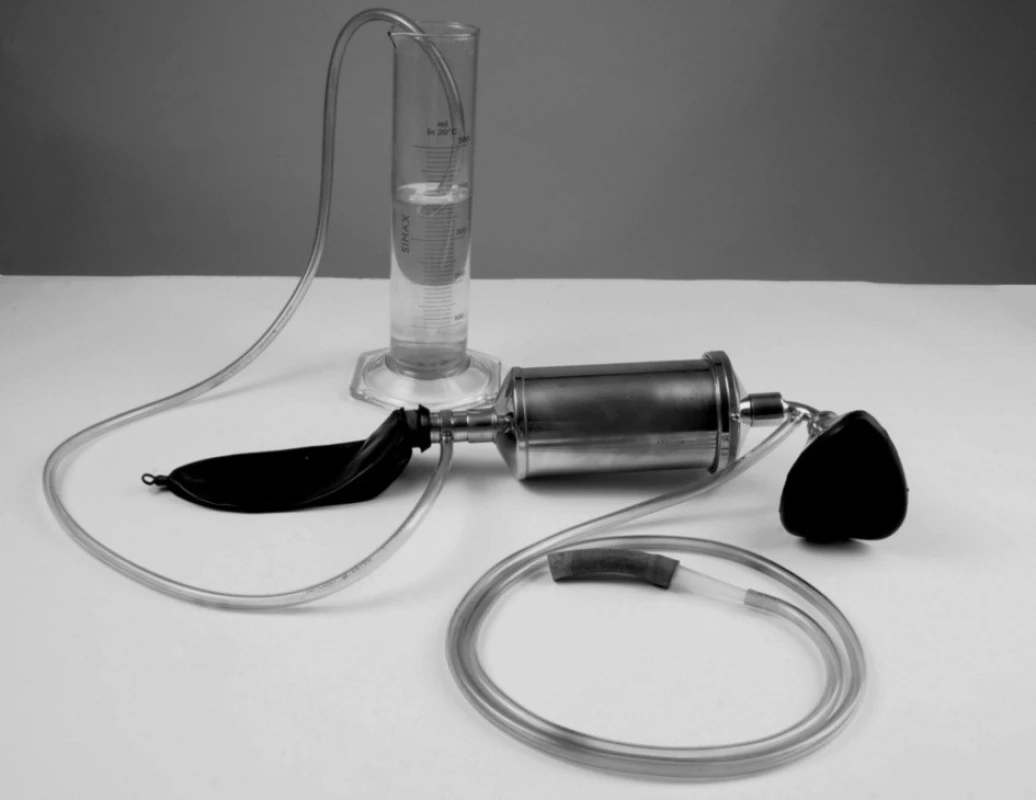
Součástí jeho metodiky byl postup při úvodu před intubací. Standardní kombinace byla tehdy thiopental a sukcinylcholinjodid a podle Drapky se podávala nejprve polovina dávky thiopentalu, pak sukcinylcholinjodid a nakonec druhá dávka thiopentalu. Účelem bylo ztlumit fascikulace a omezit pooperační svalové bolesti.
Obrovskou zásluhou Drapky bylo, že se mu podařilo vytvořit jednotnou školu komplexní anesteziologické péče o dětského pacienta. Její součástí bylo zajištění vnitřního prostředí, hydratace, udržování tělesné teploty apod. Z jeho školy se vycházelo při vypracování postupů vhodných pro dětskou stomatologii.
Průkopnické začátky
Počátkem roku 1971 byla většina dětí operována na Stomatologickém oddělení FN Motol v lokální anestezii. První pokusy s drobnými výkony v celkové anestezii nebyly příliš úspěšné a omezovaly se pouze na jednotlivé rychle provedené extrakce. Podán byl většinou přímo na stomatologickém křesle nitrožilně thiopental (Thiopental, 5,0 mg . kg-1 t. hm., max. 250 mg) a za současného sušení a odsátí krve byly při otevřených ústech uvolňovány dýchací cesty pouze polohou. Problém operací v dutině ústní se dal řešit pouze zajištěním průchodnosti dýchacích cest v poloze vleže naznak. V té době přetrvával názor, podložený v písemnictví, že u dětí je intubace nosem přísně kontraindikována. Jako důvod se uvádělo možné zavlečení infekce z horních do dolních cest dýchacích, poranění nebo stržení vegetací a následné krvácení a nutnost užití výrazně užšího průsvitu rourky, který může negativně ovlivňovat spontánní ventilaci.
Intubační technika
Všechny děti jsme tedy intubovali ústy, tracheální rourka, vyčnívající z úst překážela a její fixace byla obtížná. Docházelo k nechtěné extubaci během výkonu, vždy však bez dalších příhod. Nedostatek vhodného materiálu nás nutil k různým improvizacím. Nechali jsme si vyrobit v technických dílnách nemocnice pravoúhlé spojky z kovu a posléze z umělé hmoty.
Tracheální rourka se zkrátila tak, aby po řádné intubaci končila ve výši ústního koutku a byla vložena do štěrbiny mezi čelistí a pod laterální hranou jazyka. Na ni byla pevně fixovaná pravoúhlá spojka (obr. 8), vyvedená koutkem, a na ni nasazená hadička byla pak přilepená náplastí k tváři a napojena již zcela mimo operační pole na jednocestný dýchací systém (obr. 9a a 9b). Tracheální rourka takto příliš nepřekážela, nemohla se ani komprimovat, či dislokovat. Naložením tamponády do orofaryngu bylo operační pole zcela odděleno od dýchacího systému a tím prakticky zabráněno zatékání tekutin. Při intubaci se doporučovalo před zavedením tracheální rourky instilovat 1 ml hyaluronidázy (Hyasa) [2] mezi hlasové vazy jako prevence proti vzniku edému. Následná laryngitida však většinou nebyla traumatického původu, ale byla způsobena pouze dezinfikovanou rourkou, a proto nebyl ani tento postup příliš úspěšný.
Obr. 8. Zkrácená tracheální rourka, napojená přespravoúhlou spojku z rigidního materiálu na ventilační systém 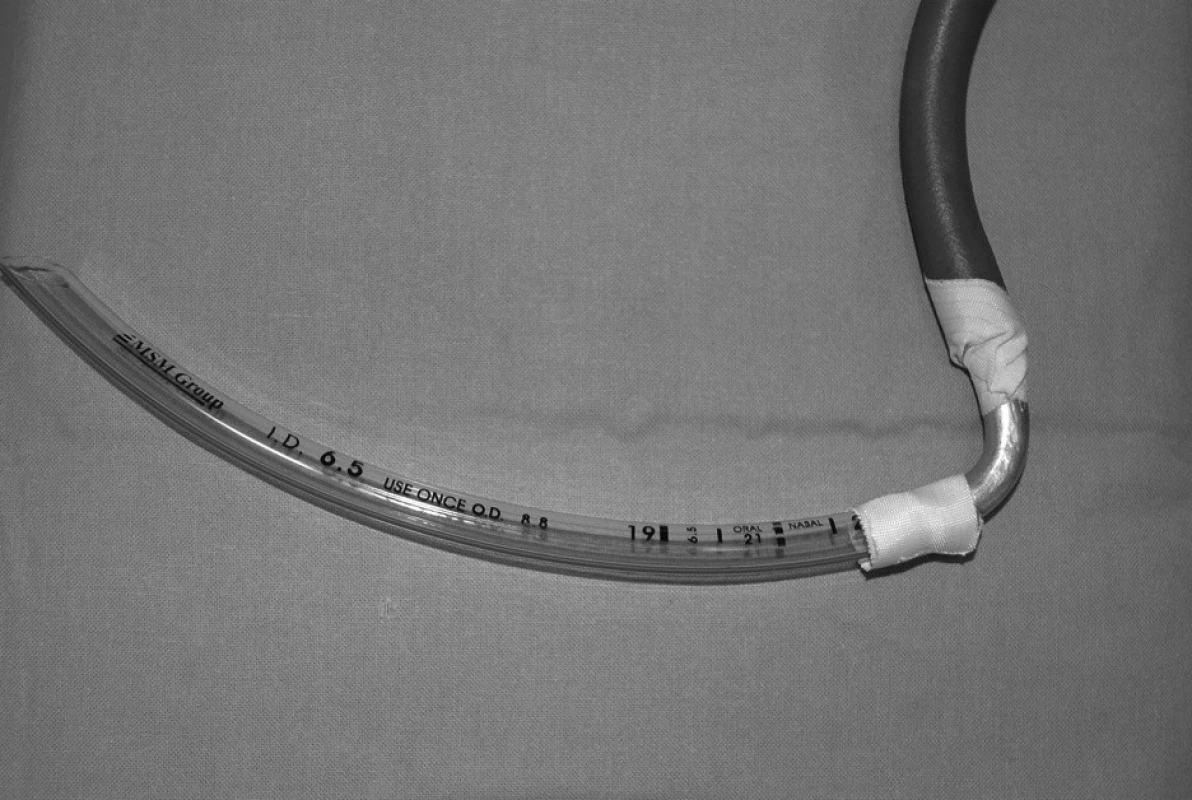
Obr. 9a, 9b. Ukázka vyvedení tracheální rourky s tuhou pravoúhlou spojkou ústním koutkem při operaci 
Rourka vyvedená ústy se musela během výkonu přemisťovat ze strany na stranu, podle požadavků operatéra, aby nebránila provedení výkonu. V roce 1971 mohly být nevyhovující pryžové tracheální rourky nahrazeny moderními plastikovými výrobky firmy Portex z dovozu, proto jsme se rozhodli, přes negativní literární zprávy, intubovat naše pacienty nosem. Zkušenosti ukázaly, že u dětí bylo možno námitky proti tomuto postupu zcela vyloučit [3]. Většinou nebylo nutné omezovat se na rourky menších průměrů a jejich velikost téměř odpovídala kalibru, kterého by se užilo při orotracheálním postupu. Navíc se podle potřeby mohlo kdykoliv přistoupit k podpůrné nebo řízené umělé plicní ventilaci. Pokud došlo ke krvácení nebo odtržení vegetace byl obsah z trachey odsát bez dalšího krvácení, neboť rourka tamponovala poraněnou tkáň. Podobně jsme nezjistili žádné škody z nějakého zavlečení infekce do dolních dýchacích cest. Jak známo, infekce z horních cest se do dolních dostává zpravidla zatékáním. Prakticky vymizely pointubační komplikace ve smyslu edému laryngu a následných dechových obtíží. Souvislost s rutinním zavedením jednorázových sterilních rourek byla zřejmá.
Ventilační systém
Doplněním tamponádou jsme získali úplné oddělení operačního pole od ventilačního systému. Podmínkou bezpečného vedení anestezie byla dobrá fixace tracheální rourky, kterou však ztěžoval používaný rozměrný jednocestný dýchací systém podle Drapky-Waterse, jehož pohlcovač musí být umístěn co nejblíže k tracheální rource. To nás vedlo k vytvoření modifikovaného okruhu z hadic o průměru 1,3 cm, kde mechanický výdechový ventil byl na přístroji nahrazen ventilem vodním, tedy hadicí ponořenou pod hladinu vody s jednoduše nastavitelným odporem (obr. 10). Pouze u nejnižších věkových kategorií jsme zůstávali u systému Drapka-Waters [4]. Jako monoanestetikum byl používán halotan (Narkotan) [5], k úvodu thiopental a ke krátkodobé relaxaci suxametonium (Succinylcholinjodid 2,0 mg . kg-1 t. hm., max. 100 mg). Anesteziologický přístroj N5 nebyl vybaven odpařovačem halotanu, byl osazen pouze odpařovačem dietyléteru (Aether pro narcosi), ale pro nedostatek novějšího zařízení byl jím podáván halotan. Jeho dávkování bylo tudíž velmi zrádné, především při řízené ventilaci. Poměrně brzy byla tato technika nahrazena novými aparáty N6, které již měly kvantitativní odpařovače halotanu Fluotec.
Obr. 9. Modifikovaný okruh V okruhu byl mechanický výdechový ventil nahrazen vodním ventilem. 
Monitorování
Peroperační monitorování spočívalo pouze ve sledování křivky EKG nízké kvality, neboť přístroj jinou funkci nenabízel. Nejdokonalejším monitorem zůstávalo ucho lékaře. Pomocí prodlouženého fonendoskopu s pelotou nalepenou prekordiálně měl anastezilog k dispozici dokonalý poslechový nález srdeční činnosti a plicní ventilace. Další a poslední měřitelnou hodnotou byl systémový tlak krevní měřený neinvazivně. Závažným problémem u malých dětí ventilovaných řízeně, zpočátku i u delších výkonů rukou, byla výrazná centralizace krevního oběhu. Při absenci měření koncentrace CO2 ve výdechu (etCO2) a saturace O2se nastavovaly ventilační parametry jen podle hmotnosti a věku. Při déle trvajících výkonech byly občas zaznamenávány výrazné změny na akrech ve smyslu vazokonstrikce, nebo až lehce cyanotického zbarvení. Pro obavy z hypoxie to vedlo mnohdy k dalšímu zvyšování ventilace a pak k neblahým důsledkům. Zjišťování „saturace kyslíkem“ se provádělo pomocí baterky a sledováním rychlosti obnovení prokrvení lůžka nehtu po stisknutí prstu ruky a též podlebarvy krve v ráně.
Ketaminové anestezie
Již v roce 1971 byl v Československu registrován preparát Ketalar, později Ketanest, Narkamon (ketamin hydrochlorid, na úvod 2,0 mg . kg-1 t. hm.), pro jehož zajímavé vlastnosti a odlišnost od dosud užívaných anestetik byl zaveden pojem disociační anestezie. Při silných analgetických účincích nedocházelo k úplnému útlumu vědomí, látka nerelaxovala, významně neovlivňovala dechovou aktivitu a oběhové parametry, ponechávala aktivní laryngo-faryngeální reflexy, dítě bylo v anestezii schopné polknout i zakašlat. Čtyřnásobnou dávkou bylo možné uvést pacienta do celkové anestezie nitrosvalovou injekcí. To otevíralo obrovské možnosti pro drobné výkony, především v ambulantním provozu. Indukovanému jedinci bylo pak snadné zavést vstup do periferní žíly a doplnit anestezii, nejlépe benzodiazepinem k potlačení senzoria. Opiáty jsme vyloučili úplně, inhibovaly polykací a kašlací reflex a vyvolávaly přespávání, které nebylo žádoucí u ambulantních výkonů. Na dospělé jedince nepůsobil ketamin dobře a vyvolával řadu nepříjemných pocitů, u adolescentů nad 15 let jsme jej neužívali.
Postup vyžadoval přísnou souhru stomatologa a anesteziologa. Dítě bylo uloženo do polohy na zádech s podloženými rameny a záklonem hlavy, s ústy fixovanými Whiteheadovým kruhovým rozvěračem, který při stabilizaci dolní čelisti zajišťoval zároveň otevřené dýchací cesty. Nápad použít tuto pomůcku vlastně vyřešil situaci a umožnil tuto metodiku (obr. 11). Asistent trvale odstraňoval tekutiny odsávačkou s vysokým účinkem, nepatrné množství tekutin mohlo zatéci pouze do nazofaryngu a odtud bylo sondou odstraněno. Operatér před preparací nebo extrakcí vkládal mulové pruhy do dutiny ústní pod ošetřovaný zub jako bezpečnostní pojistku. Nemocný byl trvale poslechově monitorován anesteziologem. Maximální délka takových výkonů byla 60 minut [7].
Obr. 10. Whiteheadův rozvěrač úst Při práci bez intubace pomáhal fixovat mandibulu, aby nedocházelo k mechanickému uzavření dýchacích cest. 
Z dnešního pohledu se jeví riskantní operovat v otevřených ústech bez zajištění dýchacích cest, ale v té době – při velmi úzkém výběru anestetik – to znamenalo úsporu času i prostředků a u jinak neošetřitelných dětí mnohdy jedinou možnost, jak provést bolestivý a nepříjemný výkon, odstranit příčinu ohrožující zdraví nebo vyřešit následky menšího úrazu. Na obhajobu je nutno uvést, že během prvních pěti let bylo na Dětské stomatologické klinice (DSK) provedeno 986 výkonů touto metodou bez jediné aspirační příhody. Lze říci, že ani dnes nelze tento postup zcela zavrhnout a vyloučit z používání.
Krátkodobé anestezie u ambulantních výkonů
Při nutnosti provést rychlý jednotlivý výkon, většinou extrakci, ambulantně zpravidla při ústavní pohotovostní službě, bylo výhodné používání inhalačního anestetika divinyléteru (Vinesthene, Vinydan) [8]. Nevyžadovalo to žádnou přípravu, dítě sedělo na křesle, na přiloženou obličejovou masku podle Schimmelbusche (obr. 12) se nakapal obsah jedné ampule. Většinou bránící se a křičící dítě dosáhlo občasnými hlubokými vdechy snadno náležité hladiny. Nástup byl velmi rychlý, jakmile došlo ke stáčení bulbů, byla maska sejmuta, provedena extrakce a rána ihned komprimována. Ústa bylo nutné někdy otevřít pomocí rozvěrače, preparát vyvolával trismus. Návrat k vědomí byl bezprostřední, dítě bez jakýchkoliv známek útlumu mohlo být odesláno do domácího ošetření.
Obr. 11. Schimmelbuschova maska Na mul vložený do drátěné formy se kapalo anestetikum. 
U adolescentů, kteří jevili určitý stupeň spolupráce, ale stomatologického výkonu se obávali, se užíval propanidid (Epontol, Sombrevin, 10 mg . kg-1 těl. hmotnosti, max. 500 mg) [9]. Podala se venózně celá dávka v poloze polosedě na křesle, došlo k rychlé indukci, zřetelné hyperventilaci, po které se mohla provést zpravidla extrakce. Nevýhodou propanididu byl rychlý pokles TK po úvodu.
Triky
Halotan má vazodilatační účinek a ve tkáni již primárně hyperemické, jakou je sliznice dutiny ústní, způsoboval při výkonech špatně stavitelné krvácení. Často byla proto celková anestezie doplňována lokálním anestetikem s vazokonstrikční přísadou. Bylo však nutné zcela vyloučit jinak rutinně užívaný adrenalin, protože ve spojení s halotanem vyvolával arytmie a byl považován za kontraindikovaný. Byl nahrazován ornipresinem (Por 8), ovšem s mnohem menším vazokonstrikčním účinkem [6].
K venepunkcím sloužily pouze tzv. venózní celokovové jehly s tupějšími úkosy, plastové kanyly přišly až v dalších letech. Fixace jehly v žíle nebyla dokonalá, u dětí nejnižších věkových kategorií se muselo sáhnout i k zasádrování jehly ke kůži, většinou na hlavě. U náročnějších výkonů se přistupovalo i k fleboklýze.
Před krevním převodem se prováděl křížový pokus – kapky krve dárce a příjemce smíchané na sklíčku, které se zespodu prosvěcovalo baterkou, sangvitesty neexistovaly.
Na prodýchnutí maskou byla krátkodobě relaxovanému dítěti podkládána ramena a před vlastní orotracheální intubací se pak ještě vkládala pod hlavu podložka. Vycházelo to z Drapkovy zkušenosti, že v této poloze je u dítěte intubace nejsnazší. Tlakem dlaně na hrudník mohlo být v případě potřeby dosaženo otevření hlasových vazů laryngu.
Před nazotracheální intubací se naopak odstraňovalo podložení ramen a podkládala se hlava. Takto lze docílit snadného zavedení rourky, mnohdy bez použití Magillových kleští.
Při nutnosti intubace poslepu u čelistních kontraktur z různých příčin se nejlépe osvědčil ketamin, podaný zásadně jako monoanestetikum. Anestezie doplněná jinými farmaky včetně opiátů nezaručovala udržení průchodnosti dýchacích cest pouze polohou během celého poměrně riskantního manévru. Při opakovaných pokusech nedošlo ani v jednom případě k laryngospasmu. To lze vysvětlit tím, že nemocný s tímto postižením si vytvořil vysoký práh pro spuštění takového reflexu, neboť při nemožnosti otvírat ústa překonal v životě řadu příhod jako aspiraci, regurgitaci apod., které vždy zvládl.
Při absenci monitorování zůstával anesteziologovi pouze fonendoskop a náramkové hodinky. K rychlému zjištění tepové frekvence se podle Drapky zaznamenal poslechově počet pulsů mezi dvěma hodinovými čísly – tedy za pět vteřin. Výpočet pak byl rychlý: (naměřená hodnota – 1) x 12. K měření systémového tlaku krevního se používaly upravené fonendoskopy s malou pelotou a mnohdy muselo anesteziologovi stačit odečíst pouze systolický tlak palpačně.
Jako součást anesteziologické kultury vyžadoval Drapka (obr. 13), aby byl každý pacient po skončení anestezie řádně upraven a zbaven všech nečistot vzniklých při výkonu. K tomu sloužila mokrá rouška, kterou musela mít sestra připravenou a podat ji na pokyn lékaře. Mělo to i své označení, neboť to zapadalo jako samý závěr do systému péče o anestezované dítě. Říkalo se tomu „drapkolín“ a rozlišoval se drapkolín studený, který měl i významný probouzecí efekt a drapkolín teplý, vyhrazený jen dětem po ketaminové anestezii, po které nebylo přílišné dráždění žádoucí, protože mohlo vyvolávat nepříjemné pocity.
Obr. 12. Primář MUDr. Drapka u operačního stolu 
Premedikace a analgosedace
U hospitalizovaných dětí se večer podávala perorální kombinace: chlorpromazin (Plegomazin 1,0 mg . kg-1 těl. hmotnosti, max. 25 mg), prometazin (Prothazin, Phenergan 0,5 mg . kg-1 těl. hmotnosti, max. 25 mg), pentobarbital (Pentobarbital 2–3 mg . kg-1 těl. hmotnosti, max. 100 mg). Ráno před výkonem byla používána nitrosvalová premedikace Benarcos (kombinovaný preparát, v 1,0 ml obsahoval 10,0 mg oxykodonu, 0,5 mg skopolaminu a 25,0 mg efedrinu v dávce 0,1 ml . 5 kg-1 těl. hmotnosti, max. 1 ml) a chlorpromazin (Plegomazin 1,0 mg . kg-1 těl. hmotnosti, max. 25 mg), nebo méně často petidin (Dolsin 1,0 mg . kg-1těl. hmotnosti, max. 50 mg, podle potřeby se tatáž dávka opakovala po 30 minutách) a atropin (Atropin 0,02 mg . kg-1 těl. hmotnosti, max. 0,5 mg).
U dětí do hmotnosti 5 kg se večer aplikoval pouze chlorpromazin a fenobarbital a ráno muskulárně chlorpromazin a atropin.
Ambulantním pacientům se podával pouze atropin a diazepam (Diazepam, Faustan, Valium, Seduxen, Apaurin 1 mg . 5 kg-1 těl. hmotnosti, max. 10 mg) i. m. Posléze bývala stále častěji volena aplikace diazepamu perorální, s ohledem na popisovanou špatnou vstřebatelnost a občasné komplikace, anebo se od něho upouštělo.
K analgosedaci pacientů na lůžku se používalo Benarcosu a chlorpromazinu s lokálním anestetikem anebo výše uvedených kombinací, neboť v té době nebyla nabídka farmak příliš štědrá. Benarcos a chlorpromazin vedl k velmi dobrému útlumu, děti většinou spaly, ale měly výbavné obranné reflexy, a dokonce byly oslovitelné. Téměř vždy měly amnézii na celou dobu výkonu. Operace se musela provádět zásadně vleže, protože při této kombinaci farmak docházelo u sedícího nemocného k ortostatickému kolapsu.
Velmi úspěšná byla perorální premedikace před ambulantními operacemi prováděnými v lokální anestezii u spolupracujících jedinců, vypracovaná na Dětské stomatologické klinice. Snahou bylo doplňovat sedativní účinek účinkem analgetickým, antihistaminovým a parasympatolytickým. Nejvíce se osvědčila kombinace – diazepam (eventuálně fenobarbital), Spasmoveralgin (eventuálně Alnagon, oba léky obsahovaly kodein jako analgetikum), prometazin (eventuálně Analergin) a atropin ke snížení salivace. Směs vyžadovala bez výjimky doprovod. To se týkalo především adolescentů, u dětí jsme většinou volili celkovou anestezii. Dávkování nebylo tak přísné jako u venózní aplikace. Vycházelo se z běžného dózování, např. diazepam 1,0 mg . 5 kg-1 těl. hmotnosti, max. 10,0 mg, fenobarbital 1–2 mg . kg-1 těl. hmotnosti, max. 100,0 mg, prometazin 0,5 mg . kg-1 těl. hmotnosti, max. 25,0 mg. Tablety se půlily i čtvrtily, podle potřeby.
Příprava pacienta
Před výkony v celkové anestezii jsme vyžadovali, aby bylo dítě alespoň čtyři hodiny bez perorálního příjmu potravy a tekutin, u úrazů jsme pátrali, jak dlouho před úrazem dítě jedlo nebo pilo kvůli možnému omezení peristaltiky. U elektivních výkonů jsme tolerovali lehkou večeři a pití do půlnoci předchozího dne, ráno 4 hodiny před výkonem se dávalo dětem podle hmotnosti 50–200 ml sladkého čaje a hodinu před začátkem operace se jim aplikovala premedikace. Pacienti nebyli hypoglykemičtí a nevznikaly komplikace s odložením výkonu pro febrilii z dehydratace, která mnohdy snadno imitovala nástup akutního respiračního infektu.
Podobný postup jsme doporučovali i u ambulantních pacientů, i když se tyto operace prováděly jen v místním znecitlivění.
Operace v celkové anestezii byly podmíněny pediatrickým vyšetřením, z laboratorních postupů byl třeba pouze krevní obraz, RTG snímek plic nebyl nutný. Předpokládalo se, že obvodní pediatr zná svého pacienta, a pokud dítě není zatíženo jinou komplikující chorobou, nejsou nutná další vyšetření. V nejistých případech jsme si prováděli předoperační vyšetření sami, mnohokrát s větší výtěžností, neboť zaměření běžného pediatra nemuselo vždy odpovídat našim úzce speciálním požadavkům. U hospitalizovaných nemocných prováděli tato vyšetření zkušení kliničtí pediatři, kteří měli praxi s chirurgickými pacienty.
Závěr
V prvních pěti letech existence Dětské stomatologické kliniky se zázemím dvanácti lůžek bylo podáno celkem 1256 celkových anestezií pro sanace chrupu, intraorální operační výkony i operace na čelistech a obličeji.
Význam Drapkových postupů spočívá v tom, že ve své době znamenaly ucelenou školu, která byla svého druhu jedinečná. Její vznik umožnilo unikátní soustředění dětských pacientů v Dětské fakultní nemocnici spojené s významným výukovým centrem, které představovala Fakulta dětského lékařství UK. Její pokračovatelkou je 2. LF UK spolu s FN v Motole, kde je nadále rozvíjeno působení v oblasti léčby, pregraduálního i postgraduálního studia, vědy a výzkumu. V dětské části nemocnice jsou rozvíjeny nové operační postupy ve všech chirurgických oborech včetně stomatologie a tomu odpovídající náročná problematika anesteziologické péče.
V současné době probíhá spíše odklon od klasických Drapkových postupů plegujících farmak a je dávána přednost benzodiazepinům bez použití parasympatolytik v premedikacích. Dokonce je před některými výkony premedikace vynechávána úplně. Je otázkou, je-li to vždy k užitku dětského pacienta. Nové názory přinesly změněné společenské vztahy. Obava z možných forenzních důsledků vede k vyloučení takových farmak, která prodlužují vyvedení z anestezie a způsobují přespávání dětí, za cenu mnohdy nepříjemné excitační fáze při probouzení. Je třeba si ovšem uvědomit, že dětský pláč mnohdy vystupňovaný v hysterický křik a těžko zvládnutelnou hyperaktivitu, může být zdrojem zranění a nepříjemných zážitků a způsobovat do budoucnosti strach ze zdravotnického prostředí. Ani to nemusí vždy uniknout pozornosti laiků, eventuálně právníků, kteří se zabývají medicínskou problematikou.
Velké počty anestezií bez příhod z popsaného typu premedikací dokazují, že tyto postupy byly promyšlené, bezpečné a tedy funkční. Navíc je třeba poukázat na množství výkonů úspěšně anestezovaných v ostatních oborech, kterých bylo prováděno průměrně 5 000 ročně. Je na místě položit si otázku, zda by nebylo vhodné pokračovat v této linii a vyzkoušet podobné postupy s novými moderními preparáty, které by přinášely kvalitní útlum nemocného dítěte s blahodárnou amnézií. Může to být výzva pro mladou generaci lékařů-anesteziologů, jak pokračovat v započatém díle a dále je kultivovat.
Došlo dne 21. 10. 2009.
Přijato dne 1. 11. 2009.
Adresa pro korespondenci:
MUDr. Karel Klíma
Fakultní nemocnice v Motole
V Úvalu 84
150 00 Praha 5
e-mail: karel.klima@lfmotol.cuni.cz
Zdroje
1. Kazimour, I. Zahájení výstavby dětské nemocnice. In: 100 let od otevření České dětské nemocnice 1902–2002. Samostatné oddělení. Public Relation: Praha, 2002.
2. Pavelka, K. Léčiva používaná k terapii nemocí pohybového ústrojí. In Suchopár, J., Valentová, Š., Buršík, J. Remedia Compendium. Nakladatelství a vydavatelství Panax: Praha, 1997, s. 464–465.
3. Klíma, K. Užití anesteziologických postupů v dětské stomatologii. Čs. Pediatrie, 1979, 34, 9, s. 526–527.
4. Minář, J. Celkové znecitlivění. In Keszler, H., Minář, J., Pokorný, J. et al. Anestesiologie. I. vydání. Státní zdravotnické nakladatelství: Praha, 1965, s. 196–214.
5. Knotz, F., Kadlic, T. Farmakologie léků používaných v klinické anestesiologii. In Keszler, H., Minář, J., Pokorný, J. et al. Anestesiologie. I. vydání. Státní zdravotnické nakladatelství: Praha, 1965, s. 135.
6. Marek, J. Hypotalamické a hypofyzární hormony. In Suchopár, J., Valentová, Š., Buršík, J. Remedia Compendium. Nakladatelství a vydavatelství Panax: Praha, 1997, s. 588.
7. Klíma, K. Užití celkové anestézie Ketalarem v dětské stomatologii. Referátový výběr Anesteziologie a resuscitace, 1972.
8. Knotz,, Kadlic, cit. 3, s. 133
9. Drábková, J. Celková anestetika. In Suchopár, J., Valentová, Š., Buršík, J. Remedia Compendium. Nakladatelství a vydavatelství Panax: Praha, 1997, s. 588.
10. Miloschewsky, D. Analgetika. In Suchopár, J., Valentová, Š., Buršík, J. Remedia Compendium. Nakladatelství a vydavatelství Panax: Praha, 1997, s. 201.
11. Špičák, V. Antihistaminika, hyposenzibilizační alergeny a léčiva používaná ke zvládnutí akutních alergických stavů. In Suchopár, J., Valentová, Š., Buršík, J. Remedia Compendium. Nakladatelství a vydavatelství Panax: Praha, 1997, s. 123.
Štítky
Anestéziológia a resuscitácia Intenzívna medicína
Článek Imunoterapie sepseČlánek Dětská anestezie 2009Článek KALENDÁŘ AKCÍČlánek Vzpomínka na Viléma Ganze
Článok vyšiel v časopiseAnesteziologie a intenzivní medicína
Najčítanejšie tento týždeň
2010 Číslo 1- Realita liečby bolesti v paliatívnej starostlivosti v Nemecku
- MUDr. Lenka Klimešová: Multiodborová vizita je kľúč k efektívnejšej perioperačnej liečbe chronickej bolesti
- Metamizol v liečbe pooperačnej bolesti u opioid-tolerantnej pacientky – kazuistika
- e-Konzilium.cz — Masivní plicní embolie při tromboembolické nemoci
- DESATORO PRE PRAX: Aktuálne odporúčanie ESPEN pre nutričný manažment u pacientov s COVID-19
-
Všetky články tohto čísla
- Kardiogenní šok se systémovou zánětlivou odpovědí – komplikace akutního infarktu myokardu
- Osmoterapie v neurochirurgii – manitol nebo chlorid sodný?
- Imunoterapie sepse
- Po stopách ztracené rezistence
- Invazivní mykotické onemocnění: terminologie, definice, léčebné přístupy – aktualizace 2009
- Vývoj dětské anesteziologie a resuscitace v Praze
- Vzpomínky na pražskou dětskou anesteziologii 50. let
- Dětská anestezie 2009
- Historie dětské anesteziologie v Praze – anesteziologické postupy v dětské stomatologii
- KALENDÁŘ AKCÍ
- Udělení cen na XVI. kongresu ČSARIM, České Budějovice, 1.–3. 10. 2009
- ESPA – nová podoba společnosti dětských anesteziologů Evropy (29. 9. 2009)
- Vzpomínka na Viléma Ganze
- Přednášky ke stažení na www.csim.cz (přednášky z kongresu ČSIM 2009, Hradec Králové)
- Kontakty na odborné společnosti
- Zápis z jednání výboru č. 3/2009
- Využití ultrazvuku v regionální anestezii a intervenční léčbě bolesti
- Anesteziologie a intenzivní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Osmoterapie v neurochirurgii – manitol nebo chlorid sodný?
- Využití ultrazvuku v regionální anestezii a intervenční léčbě bolesti
- Po stopách ztracené rezistence
- Vývoj dětské anesteziologie a resuscitace v Praze
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




