-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
XIX. sympozium o morfologiia funkci střeva
Vyšlo v časopise: Čas. Lék. čes. 2013; 152: 278-287
Kategorie: Abstrakta
Staré Splavy u Máchova jezera, 25. až 27. dubna 2013
Ve dnech 25. až 27. dubna 2013 proběhla ve Starých Splavech u Máchova jezera tradiční akce – již 19. ročník Sympozia o morfologii a funkci střeva. Přestože tentokrát do tohoto tradičního termínu bylo naplánováno mnoho dalších akcí – např. Hradecké gastroenterologické dny, mezinárodní kurz Domácí parenterální výživy a další – našlo si mnoho lékařů i sester cestu i tentokrát právě do Starých Splavů. Odměnou jim byl jak zajímavý odborný program, tak program doprovodný, své místo měla i rozšiřující se posterová a sesterská sekce.
Hned v první sekci mohli lékaři nahlédnout do fyzikální podstaty jednotlivých gastroenterologických vyšetření a rozdílů, které nastaly v technice jednotlivých metod (jako např. RTG vyšetření, CT vyšetření, ultrasonografické vyšetření, endoskopie a další) v průběhu let. Profesor Jiří Beneš je již tradičním přednášejícím bravurně ovládajícím jak fyzikální podstatu, tak medicínské aspekty. Asistent Jiří Drábek seznámil přítomné s technikou a využitím nových instrumentárií – OTSC klipů, profesor Josef Sýkora s nejnovějšími poznatky o využití probiotik v gastroenterologické pediatrii. Poslední byla přednáška docenta Pavla Drasticha o nové metodě – fekální transplantaci – a jejímu potencionálnímu využití, v koreferátu docent Pavel Kohout zmínil praktické aspekty a zkušenosti z jejího prvního provedení v Praze u pacientky s recidivující klostridiovou postantibiotickou kolitidou.
Sekci Racionální a sporné diagnostické a léčebné postupy u idiopatických střevních zánětů a celiakie měl na starosti docent Vladimír Zbořil a byla rozdělena do 2 dnů. V úvodní přednášce rozebral racionální podklad provádění endoskopických metod v diagnostice Crohnovy choroby a ulcerózní kolitidy, ve druhé skórovací systémy a jejich využití. Docent Pavel Kohout se věnoval problematice diety a umělé výživy u idiopatických střevních zánětů a docent Jiří Bronský ozřejmil rozdíly využití exkluzivní enterální výživy u dětských pacientů s Crohnovou chorobou.
Další den rozebral doktor Hustý podobným způsobem radiologickou diagnostiku, problematiku CT a MR vyšetření a jejich využití, asistentka Zuzana Šerclová přítomným gastroenterologům zdůraznila správný timing indikace operačního řešení idiopatických střevních zánětů a nutnost operačního řešení v centrech zabývajících se touto problematikou. Poslední dvě přednášky této sekce se věnovaly problematice osteopatií – doktorka Dujsíková z hlediska gastroenterologa u idiopatických střevních zánětů a doktorka Lenka Franeková z hlediska osteologa u pacientů s celiakií.
Asistent Petr Kocna a asistentka Zdislava Vaníčková prezentovali ve svých sděleních problematiku laboratorního screeningu u gastroenterologických chorob a zvláště u malabsorpce. Dr. O. Daum seznámil účastníky s nástupem morfologické diagnostiky u Lynchova syndromu a dr. M. Dušek seznámil přítomné s hodnocením uzlin v resekátech střeva s kolorektálním karcinomem.
Po odborné stránce měly všechny sekce bohatou diskuzi, na kterou je na tomto sympoziu již tradičně velký prostor a která navazuje na odkaz prof. Zdeňka Mařatky, tradičního účastníka této akce.
V posterové sekci byla probrána nutričně onkologická problematika – nutriční podpora u pacientů s karcinomem tenkého střeva a u pacientů s karcinomem jícnu, kterou připravily a v diskuzi odprezentovaly dr. J. Hornová a dr. D. Čermáková. Další dva postery byly připraveny kolegy doc. Janem Pánkem a as. D. Chrpovou z Potravinářské fakulty Vysoké školy chemicko-technologické a hodnotily vznik rizikových látek při smažení olejů a možnosti ovlivnění.
Tradičně úspěšná byla i sesterská sekce, kterou měla na starosti Petra Soukupová a připravila bohatý program z deseti přednášek s bohatou diskuzí.
Tato tradiční akce se v příštím roce dočká svého 20. pokračování a již nyní je možné pozvat zájemce o gastroenterologii a výživu jak na odborný, tak na doprovodný program.
doc. MUDr. Pavel Kohout, Ph.D.
e-mail: kohoupav@seznam.cz
LÉKAŘSKÁ SEKCE
Využití techniky v gastroenterologii
J. Beneš
Ústav biofyziky a informatiky a IV. interní klinika1. LF UK, Praha
Technika poskytuje nové možnosti a lékař již není pasivním příjemcem, ale volbou parametrů se na terapii či diagnostice aktivně podílí.
První aplikace techniky v gastroenterologii bylo využití rentgenu. Kontrastní vyšetření trávicí trubice zavedené více než před 40 lety je dosud nezastupitelné. Endoskopie měla čtyři posuny: vynález zdroje světla (1879), vláknové optiky (1957), provedení papilotomie (1972) a zavedení CCD čipu (1974). Přes odlišnost posunů každá tato změna představovala klinické zlepšení. Endoskopie diagnostická ustupuje a narůstá terapeutických výkonů.
Diagnostiku GIT doplňují endoskopické kapsle, manometrie, pH-metrie, vyšetření motility magnetickými tabletami a zobrazení izotopová. Dominantní je především ultrazvukové vyšetření umožňující cílené biopsie. Endoskopická sonografie (endosonografie) zobrazuje vrstvy stěny trávicího traktu.
U CT přístrojů se zrychlilo zpracování dat a objevila se změna snímání, že jsou možná třírozměrná zobrazení, nebo CT kolografie, která má prezentaci již podobnou endoskopii. Nevýhodou spirálních CT je radiační zátěž (až 5 mSv). Pokrok by se zde mohl očekávat od magnetické rezonanční kolografie, která poskytuje tři různé obrazy bez ionizačního záření. Tyto nové diagnostické metody však nenahradí například polypektomii při koloskopii nebo chirurgický výkon. Technika tedy na jedné straně rozšiřuje možnosti, na straně druhé ubývá některých výkonů, ve kterých pak klesá erudice lékařů. I zde pomáhá technika vývojem trenažérů a prostorového 3D zobrazení endoskopického přístroje. Zvláštní význam má vyšetření PET/CT, které je v některých indikacích přesnější než dosud prezentované techniky.
Technika v gastroenterologii radikálně zlepšila diagnostiku a umožňuje i provádět terapeutické výkony. Přesto nesmí vymizet a být opomíjen osobní přístup k nemocnému, který je na lůžku a ne v datovém médiu či v trojrozměrné datové matici, jak nám jej technika může nabízet.
Využití OTSC klipů k řešení píštělí a perforací GIT – soubor pacientů
J. Drábek, R. Keil, J. Šťovíček, J. Lochmannová
Interní klinika FN Motol, Praha
Úvod: Systém OTSC klipů (Over-The-Scope-Clip), byť původně vyvinutý pro NOTES jako metoda k uzávěru transluminálního přístupu, se postupně prosazuje do běžnější endoskopické praxe. Byla publikována již celá řada prací popisujících použití OTSC v různých indikacích: k uzávěru traumatických a iatrogenních perforací, dehiscencí anastomóz, píštělí, krvácení do GIT i označení patologické léze před operací.
Cíl: Cílem sdělení je prezentovat vlastní dosavadní zkušenosti s tímto systémem v klinické praxi, včetně popisu možných indikací, přínosů OTSC i možných komplikací této metody a jejich řešení.
Výsledky: OTSC klip by v období od dubna do září 2012 použit na našem pracovišti u šesti pacientů v těchto indikacích: dehiscence anastomózy (3krát), iatrogenní perforace (2krát), píštěl tlustého střeva (1krát). V pěti případech se podařilo úspěšně klip založit a perforaci, respektive dehiscenci uzavřít – v případě řešení píštěle tlustého střeva však uzávěr nebyl dostatečný a ve druhé době musel být pacient operován. V případě iatrogenní perforace jícnu v terénu benigní stenózy jícnu se nepodařilo OTSC klip založit, řešením pak bylo zavedení pokrytého metalického self-expandibilního stentu.
Ve většině případů dojde po čase k odloučení klipu. Nevyřešený zůstává problém eventuálního odstranění perzistujícího OTSC klipu, pokud působí mechanickou překážku. Hypoteticky je zde možnost rozrušení a uvolnění klipu pomocí APC koagulace, které se však na animálním modelu ukázalo jako komplikované. V našem souboru v jednom případě perzistuje klip v jícnu, kde pacientovi ovšem nepůsobí zásadní obtíže.
Závěr: OTSC klip je novým a efektivním nástrojem výrazně rozšiřujícím možnosti terapeutické endoskopie. V řadě případů může být alternativou chirurgického řešení. Metoda s sebou přináší i rizika komplikací – proto je vhodná pro centra s návazností na chirurgická pracoviště vyššího typu a vyžaduje erudovaný personál. Výcvik na animálním modelu je v tomto případě velmi vhodný.
Probiotika – současný pohled dětské gastroenterologie
J. Sýkora
Univerzita Karlova v Praze, Lékařská fakulta v Plzni, Dětská klinika FN, Plzeň
Výživa je nejdůležitější faktor vývoje dětského organismu jak po stránce kvantitativní (energie), tak kvalitativní (makronutrienty, mikronutrienty). Vliv výživy na vyvíjející se dětský organismus se uplatňuje v různých oblastech s řadou odlišností od dospělých. Hlavní úlohou výživy je zajistit metabolické potřeby a růst. V posledních desetiletích je snaha zajistit výživou nejen nutriční nároky, ale pomocí výživy ovlivnit také vývoj dětského organismu, snížit riziko vzniku a/nebo také ovlivnit léčbu chorob dětského věku. Potenciálně zdraví prospěšné účinky a vliv probiotik na dětský organismus v dětské gastroenterologii v prevenci a léčbě byl zkoumán v různých situacích, ale pouze některé byly studovány v prospektivních, randomizovaných kontrolovaných studiích. V současnosti nejsou k dispozici studie o vztahu mezi definovanou dávkou probiotik a jejich účinkem u chorob trávicího traktu, vzhledem k tomu, že u probiotik chybí farmakokinetické studie. Dávky používané v prevenci a léčbě se proto velmi liší. Denní dávka 106 a 109 CFU se považuje za minimální účinnou dávku pro terapeutické účely. Preventivní nebo léčebný účinek probiotik byl prokázán v současnosti jen u několika onemocnění (rotavirové infekce, průjmové choroby spojené s podáváním ATB, alergické choroby), v ostatních případech nejsou dosud závěry jednotné a příznivý účinek dosud nebyl jasně prokázán. Existuje řada metodicky různých studií (zvířecí model, studie in vitro, nekontrolované studie, jednotlivé klinické případy atd.) s ohledem na příznivý efekt. Účinek však nelze považovat za jednoznačně prokázaný u řady chorob v dětské gastroenterologii. V tomto sdělení jsou uvedeny choroby a problematika dětské gastroenterologie, kde informace o účinku jsou založeny alespoň na jedné publikované randomizované, dvojitě slepé, kontrolované studii. Účinek probiotik byl objektivně u dětí u akutních infekčních průjmů, v prevenci průjmů po podání antibiotik, nekrotizující enetrokolitidy, infekce Helicobacter pylori a pouchitida. Aktuálně jsou nevyřešené otázky jaké druhy a kmeny probiotik používat, účinnost kombinace probiotik, jaká probiotika a u jakých stavů podávat, dávkování, doba aplikace, vedlejší účinky a ekonomická stránka. Současné závěry výboru Evropské společnosti pro dětskou gastroenterologii, hepatologii a výživu (ESPGHAN) pro výživu a podání probiotik jsou zatím opatrné a shrnují, že dosud máme jen nedostatečné publikované informace, omezené údaje o bezpečnosti a klinické účinnosti a dlouhodobém prospěchu preparátů obsahující probiotické bakterie ve výživě dětí a jejich použití v dětské gastroenterologii.
Fekální transplantace v léčbě klostridiové kolitidy
P. Drastich
IKEM, Praha
V poslední době se v literatuře objevily nové studie zabývající se fekální transplantací. Bylo prokázáno, že tento způsob léčby je v případě rekurentní infekce Clostridium difficile mnohem účinnější než běžně užívaná antibiotická léčba. Navíc se otevírají velké možnosti tohoto nekonvenčního přístupu v léčbě obezity, metabolického syndromu nebo i potravinové alergie, dráždivého tračníku a mnoha dalších. První zmínky o „ léčbě stolicí“ pochází ze 4. století z čínské medicíny. I když není dosud znám přesný mechanismus, který vede k vyléčení nemocného, má se za to, že hlavní princip spočívá v obnovení mikrobiální diverzity. Stolice ze zdravých dárců obsahuje bohatý a komplexní sortiment mikroorganismů, které vyvinuly prospěšný, symbiotický vztah s lidským organismem během milionů let evoluce. Tyto bakterie ovlivňují lidský metabolismus, imunitní systém, svalové funkce, ale i náladu. Fekální transplantace je jednoduchá metoda, kdy filtrovaný koktejl stolice dárce je vpraven do těla příjemce nazogastrickou sondou nebo kanylou při kolonoskopickém vyšetření. Dárce, (nejlépe partner, nebo rodinný příslušník) je vyšetřen s cílem zábrany přenosu některých onemocnění. Metoda je šetrná s minimem nežádoucích účinků.
Endoskopické metody v racionální diagnostice a terapii idiopatických střevních zánětů
V. Zbořil
Interní gastroenterologická klinika FN, Brno-Bohunice
Endoskopie patří k souboru objektivních morfologických metod, kterých můžeme využít v diagnostice terapii idiopatických střevních zánětů (ISZ) vedle histomorfologie, radiologických metod a scintigrafie značenými leukocyty. Racionální a efektivní využití endoskopie spočívá ve třech oblastech:
- primární diagnostika ISZ,
- hodnocení léčebné efektivity ISZ,
- terapeutická endoskopie.
Primární diagnostika ISZ
Kvalitní primární diagnostika Crohnovy nemoci (CN) a ulcerózní kolitidy (UC) představuje úplné a dostatečnévyšetření trávicí trubice tak, aby mohla být provedena správná klasifikace obou chorob. V případě UC je to montrealská klasifikace (1), uvedená v tabulce 1 a její podmínkou je úplná koloskopie, optimálně se zavedením přístroje to terminálního ilea.
Tab. 1. Klasifikace ulcerózní kolitidy podle lokalizace nemoci 
Při prvotní diagnostice CN využíváme klasifikace vídeňské (2) nebo montrealské (1), které se liší pouze v detailech (tab. 2). V případě CN je nezbytná úplná koloskopie, podle technické dostupnosti spojená s intubací terminálního ilea a dále gastrofibroskopie. Orální lokalizace CN je sice relativně vzácná a uvádí se od 0,5 do 3,0 %, nicméně nezbytná pro kvalitní terapii a podle některých informací zásadní z hlediska prognostického (3). Primodiagnostika CN v lokalizaci tenkého střeva dává přednost radiodiagnostickým postupům (ultrasonografie střev, CT enterografie, MR enterografie, enteroklýza) a doplňujeme ji enteroskopií až cíleně na základě výsledků radiologických metod. Hlavním důvodem tohoto postupu je náročnost techniky enteroskopie, její nižší dostupnost zvlášť v případě dvoubalonové metody a v neposlední řadě zátěž, kterou toto vyšetření představuje pro pacienta. Alternativou je využití kapslové enteroskopie, kterému opět musí předcházet kvalitní radiologická diagnostika vylučující významnou stenózu lačníku. V opačném případě hrozí komplikace v podobě uváznutí endoskopické kapsle orálně od stenózy. V diagnostice perianální CN je důležité využití rektální endosonografie, korelované s výsledky magnetické rezonance, eventuálně CT pánve. Cílem je co nejpřesnější morfologický popis perianálního postižení, který v případě píštělí má využít Parksovy klasifikace.
Tab. 2. Klasifikace Crohnovy nemoci 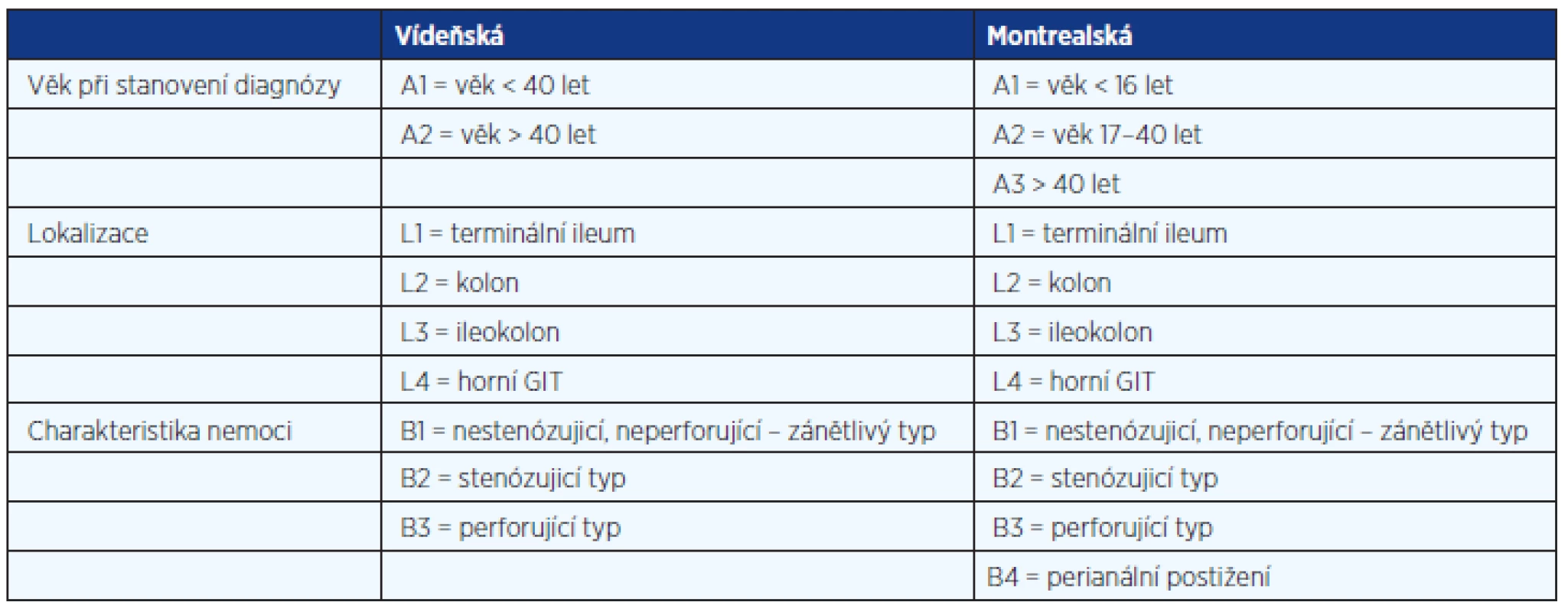
Součástí primární diagnostiky ISZ je histomorfologické vyšetření vzorků sliznice odebraných v průběhu endoskopických vyšetření a dále vyhodnocení slizničních změn podle určitých klasifikačních schémat (4–6). Nejčastěji používané v klinické praxi jsou při CN klasifikace Blackstoneova (tab. 3), Mayo subscore a SES-CD (tab. 4). Poměrně složitý pro klinické praxi je index CDEIS (tab. 5).
Tab. 3. Blackstoneova endoskopická klasifikace CN 
Tab. 4. SES-CD Simple Endoscopic Score – Crohn's Disease 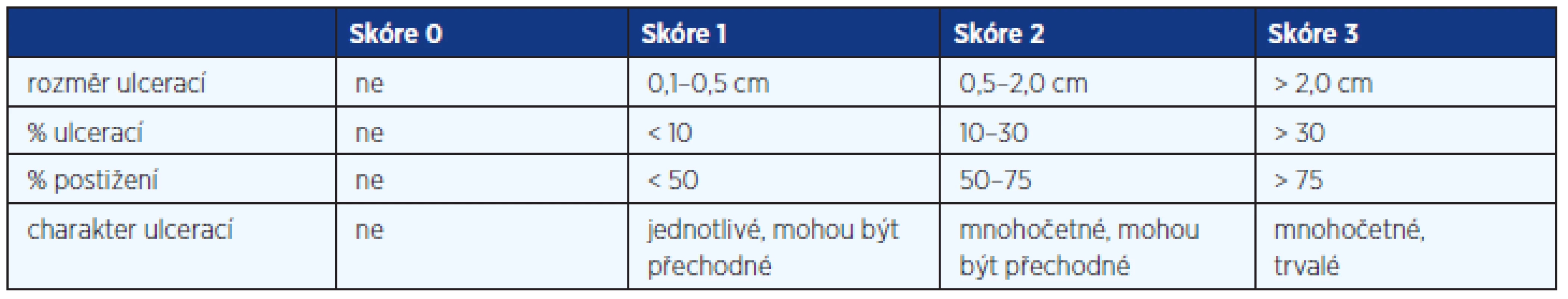
Tab. 5. CDEIS – Crohn's Disease Endoscopic Index of Severity 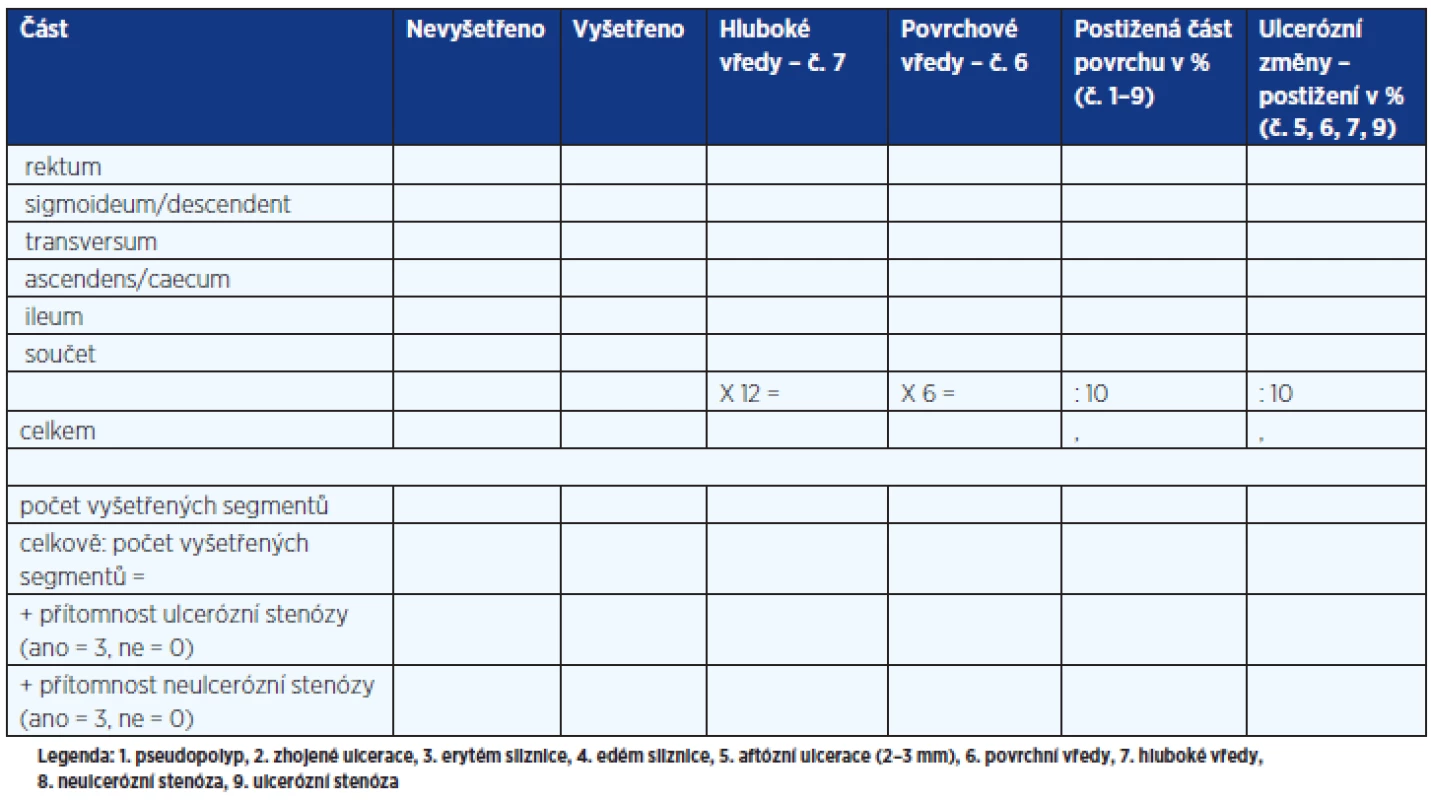
Při hodnocení endoskopického obrazu UC se využívání obvykle Blackstoneovy klasifikace (tab. 6), Mayo subscore nebo Mařatkova klasifikace (tab. 7).
Tab. 6. Blackstonova klasifikace endoskopického obrazu ulcerózní kolitidy 
Tab. 7. Mařatkova klasifikace endoskopického obrazu ulcerózní kolitidy 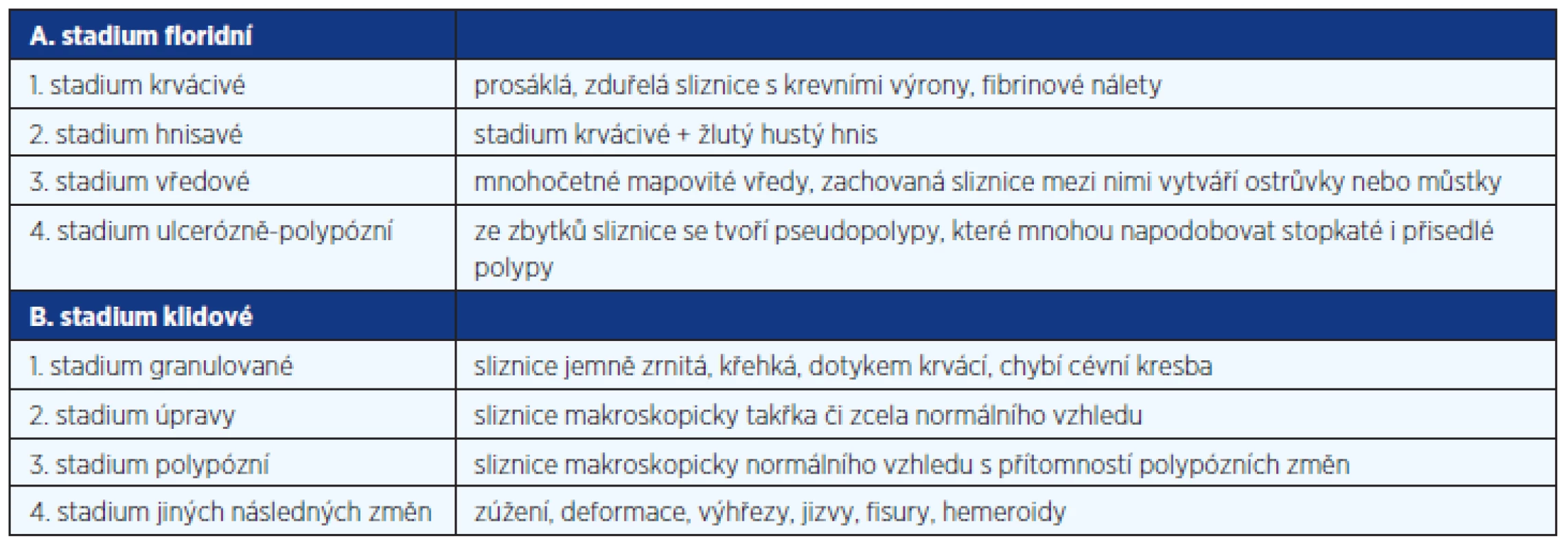
Hodnocení léčebné efektivity ISZ
Hodnocení léčebné efektivity zvolené terapie ISZ je nejpodstatnějším bodem léčebné strategie. Při hodnocení výsledků farmakoterapie (včetně nutriční) je podstatné vycházet z různé doby nástupu účinku jednotlivých léčebných modalit. Vlastní hodnocení má část klinickou, při které můžeme využívat různých indexů aktivity, laboratorní a konečně morfologickou. Její součástí je také hodnocení vývoje endoskopického nálezu. V posledních letech se do popředí nejen endoskopického hodnocení dostává problematika slizničního hojení, o němž dnes víme, že u ISZ:
- Snižuje riziko hospitalizací, chirurgických intervencí, riziko neoplastických změn (7, 8).
- Ovlivňuje příznivě dobu trvání remise nemoci (9, 10).
Zároveň však nesmíme význam slizničního hojení přeceňovat z následujících důvodů:
- Není k dispozici platná definice slizničního hojení (11, 12).
- Je nedostatek korelace mezi výsledky klinických metod a slizničního hojení (13).
- Hojení není při CN stejné ve všech úsecích trávicí trubice (14, 15).
Naše vlastní zkušenosti nás vedou ke střízlivému hodnocení významu slizničního hojení při CN vzhledem ke skutečnosti, že při srovnání s výsledky radiologických metod jsme registrovali neshodu až v 29 %.
Při sledování pooperační rekurence CN po resekčních výkonech je vhodné využít Rutgeertsovy klasifikace z roku 1990 (tab. 8).
Tab. 8. Endoskopická klasifikace rekurence CN podle Rutgeertse 
Terapeutická endoskopie ISZ
K základům terapeutické endoskopie ISZ patří zejména dilatace stenóz a eventuálně zavádění stentů, zejména bio-degradabilních (4, 5). Dominantní využití této techniky se soustředí na pooperační stenózy v anastomozách, je však aplikovatelná i na jiné úseky trávicí trubice (3).
Obtížnou součástí terapeutické endoskopie je přístup k polypóze trávicí trubice, zejména kolon v terénu ISZ. Podle různých autorů jsou adenomy v terénu ISZ vzácné, přičemž jsou častější v zánětem nepostiženém úseku, zatímco při lokalizaci v terénu zánětu je obtížné jejich odlišení od DALM lézí. Kitiyakarova sestava (16) prokázala výskyt polypů v terénu UC až u 40 % postižených, nicméně adenomy byly registrovány pouze v 1,3 %. Postup při zejména masivní polypóze v terénu ISZ je součástí ožehavé diferenciální diagnostiky rizika vzniku dysplazií a neoplazií v terénu ISZ, zejména UC. Jako rizikové skupiny, u nichž je proto vhodné obzvlášť pečlivé endoskopické sledování jsou označeny:
- vznik UC v dětském věku,
- extenzivní tvar UC,
- trvání ISZ 10 a více let; riziko dysplazie/neoplazie se odhaduje v závislosti na době trvání nemoci následovně: 10 let = 2 %, 20 let = 8 %, 30 let = 18 %,
- přítomnost primární sklerózující cholangitidy; podle našich vlastních zkušeností je tento faktor prakticky nejzávažnější,
- familiární forma výskytu ISZ, kde se odhaduje interval rizika kratší o 1–2 decenia.
Z praktického hlediska je při koloskopii s nálezem polyploidních lézí důležité rozlišení mezi tzv. DALM a ALM lézí. Zatímco ALM je možné řešit polypektomií, v případě závažné DALM léze v terénu UC je vhodné zvážit kolektomii.
Dieta a umělá výživa v primární a podpůrné léčbě dospělých s idiopatickými střevními záněty
P. Kohout, D. Čermáková
Interní oddělení TN, Praha
Zvýšení incidence idiopatických střevních zánětů ve druhé polovině 20. století je mimo jiné vysvětlována změnou výživových zvyklostí a způsobu života. Z dietních změn je nejčastěji obviňován zvýšený přísun volných cukrů, především rafinovaného řepného cukru, dále zvýšený přísun tuků a jejich nevhodná skladba na úkor vlákniny. Další podstatnou změnou se zdá být snížená diverzita střevního mikrobiomu v souvislosti se sníženým přísunem bakterií, konzumací sterilovaných a konzervovaných potravin namísto potravin čerstvých, sušených či zakysaných. Problematický je i kojení a režim dítěte v 1. roce života, kdy se rozhoduje o toleranci jak potravinových, tak bakteriálních antigenů a typu reakce na ně v celém dalším životě jednotlivce. U geneticky disponovaných může proto strava s nízkým množstvím stimulů v 1. roce života vést následně k porušení způsobu reakce na tyto běžné bakterie a potravinové antigeny.
Změna dietních opatření je také první léčebnou modalitou, kterou sami pacienti při obtížích zvolí. Výsledkem jsou často bizarní kombinace potravin s odstraňováním potravin, které jim skutečně nebo domněle působí obtíže. Na internetových fórech si potom zkušenosti předávají, výsledkem jsou často výrazně karenční diety s nedostatkem základních živin i mikronutrientů. Také doporučení lékařů velmi často nejsou dostatečně kompetentní. U pacientů v klidovém stadiu obou chorob je doporučována racionální dieta s minimálním omezením potravin a postupů, které danému pacientovi působí obtíže. Tak zvaná šetřící dieta, ve které je odstraněna pouze hrubá (tedy nerozpustná) vláknina, nadýmavé potraviny, technologie jako smažení či grilování, je určena pouze pro floridní stadia obou chorob (jak Crohnovy choroby, tak ulcerózní kolitidy) a pro Crohnovu chorobu se stenózujícím postižením střeva. Vždy je vhodné konzultovat s nutričními terapeuty zastoupení hlavních živin a dalších makro - i mikronutrientů v dietě tak, aby nedocházelo k malnutrici, jiným karencím či hypovitaminózám. Sestavení takového jídelníčku rozhodně nepatří do rukou výživových poradců nebo jiných laiků.
U pacientů ve floridním stadiu ISZ je častá malnutrice, kterou je třeba řešit úpravou diety, její fortifikací nebo nějakou z forem umělé výživy – sippingem či jiným způsobem aplikace enterální výživy. Parenterální výživa je určena pouze pro pacienty, kteří z jakýchkoliv důvodů netolerují výživu do střeva nebo ji nemohou dostat.
Bowel rest, tedy vyloučení perorálního příjmu běžné stravy a její nahrazení enterální nebo parenterální výživou je modalita, která je užívána v indukční léčbě u dětí a u mladých dospělých. Mezi jednotlivými druhy arteficiální výživy prakticky není rozdíl, je účinná jak parenterální, tak enterální polymerní či elementární výživa. Při indukci remise zlepšuje jakákoliv forma umělé výživy rychlost nástupu remise a snižuje množství kortikoidů a délku jejich podávání.
Enterální výživa v indukci remise Crohnovy nemoci u dětí
J. Bronský, K. Zárubová, J. Ohem
Pediatrická klinika 2. LF UK a FN Motol, Praha
K indukci remise Crohnovy nemoci u dětí lze užít exkluzivní enterální výživu, kortikosteroidy nebo biologickou léčbu. Dle doporučení Pracovní skupiny pro dětskou gastroenterologii a výživu ČPS je metodou volby při indukční léčbě všech forem Crohnovy nemoci u dětí enterální výživa včetně léčby relapsů. Na rozdíl od dospělých pacientů byla u dětí v této indikaci prokázána účinnost exkluzivní enterální výživy, která je srovnatelná s kortikosteroidy při minimálních nežádoucích účincích. Exkluzivní enterální výživa působí pozitivně nejen na zánětlivě změněnou střevní sliznici, ale také celkově podporuje zlepšení nutričního stavu pacienta s Crohnovou nemocí a obnovení lineárního růstu. Exkluzivní enterální výživa se podává perorálně (ve formě sippingu) nebo nazogastrickou sondou (u dětí, které p.o. podávání netolerují). Sondovou enterální výživu lze podávat bolusově (stříkačkou do nazogastrické sondy) nebo kontinuálně (gravitačním enterálním setem nebo pumpou pro enterální výživu). Není rozdíl v účinnosti při použití polymerní, oligomerní nebo elementární enterální výživy. Doporučená délka podávání exkluzivní enterální výživy je 6–8 týdnů, avšak nejsou-li známky odpovědi po 2–3 týdnech, je třeba zvážit jiný druh terapie (obvykle kortikosteroidy). Podává se 120 % kalorií vypočtených na ideální hmotnost pacienta k výšce pro umožnění růstu a hmotnostních přírůstků. K prodloužení efektu enterální výživy i v době remise onemocnění (jako prevence relapsů) lze použít i doplňkovou cyklickou enterální výživu. Výživa je dětmi obvykle velmi dobře tolerována. Přednáška podává přehled odborné literatury prokazující účinnost enterální výživy u dětských pacientů s Crohnovou nemocí a také popisuje zkušenosti našeho pracoviště z období posledních několika let, kdy je tato léčebná modalita u nás používána.
Podpořeno VZ FNM 64203/6001.
Úloha a význam laboratorního screeningu v gastroenterologii
P. Kocna, Z. Vaníčková
Ústav lékařské biochemie a laboratorní diagnostiky 1. LF UK, Praha
Význam screeningu v gastroenterologii se mění s ohledem na technologický vývoj metodik v laboratorní diagnostice. Screening kolorektálního karcinomu, který je druhou nejčastější malignitou v Evropě je nyní umožněn kvantitativní imunochemickou analýzou hemoglobinu ve stolici (FIT) s téměř 95% přesností. Celiakie ovlivňuje téměř 1 % populace, ale zůstává velmi často nediagnostikována. Doporučenou metodou pro cílený screening je nyní kombinace protilátek IgA tTGA a IgG DGP. Diskutována je nyní otázka screeningu atrofické gastritidy při infekci Helicobacter pylori s rizikem rozvoje karcinomu žaludku. Specifickými markery stavu žaludeční sliznice jsou především pepsinogeny I a II, resp. jejich vzájemný poměr. Detekce stabilního izotopu uhlíku 13C v dechovém testu 13C-UBT se značenou močovinou je při spolehlivosti nad 95 % považována za zlatý standard v diagnostice infekce Helicobacterem pylori. Stanovení calprotectinu ve stolici je dalším screeningovým testem, který je nyní zvažován pro specifický screening v indikaci kolonoskopií při podezření na IBD, především u dětských pacientů.
Technologický rozvoj laboratorní techniky umožňuje již nyní stanovení několika analytů, markerů ve stolici na automatických analyzátorech, např. kombinace hemoglobinu, haptoglobinu, transferrrinu, calprotectinu nebo Helicobacter pylori specifického antigenu. Vzorek stolice z pohledu primárního vzorku pro analyzátory je pro screening v gastroenterologii ideální, neinvazivní variantou.
Laboratorní screening a potvrzení malabsorpce
Z. Vaníčková, P. Kocna
ÚLBLD VFN a 1. LF UK, Praha
Malabsorpce je patologický stav, který se týká poruch transportu živin, trávení a/nebo vstřebávání především v tenkém střevě. Nejčastějšími příznaky jsou průjem, steatorea a malnutrice.
Malabsorpce může být způsobena buď poškozením střevní mukózy, nebo změnami v trávení základních živin. Některé mechanismy vedou k narušení vstřebávání všech živin, jiné jsou více selektivní. V zásadě v patofyziologii malabsorpce hrají roli tři základní skupiny mechanismů: premukózní, mukózní a postmukózní. Premukózní mechanismy vedou k maldigesci, mukózní a postmukózní k malabsorpci v užším smyslu slova.
Nejčastější onemocnění spojená s malabsorpcí jsou: celiakie, Crohnova choroba, laktózová intolerance, lymfom tenkého střeva, žaludeční a jaterní onemocnění, chronická pankreatitida a systémová onemocnění.
V diagnostice se kombinují zobrazovací metody a laboratorní vyšetření.
Z nich se uplatňují především testy globální, screeningové, testy zaměřené na poruchy trávení jednotlivých makronutrientů a specifické diagnostické testy.
Nástup morfologické diagnostiky Lynchova syndromu
O. Daum
Bioptická laboratoř, Plzeň
Lynchův syndrom (dříve hereditární nepolypózní kolorektální karcinom) je nejčastější příčinou familiárního výskytu kolorektálního karcinomu se známým molekulárně genetickým podkladem. Tradičně se jeho frekvence odhaduje na 2 % všech kolorektálních karcinomů, v současné době však odhady dosahují až 5 %. Vzhledem k této poměrně vysoké četnosti, absenci premorbidního fenotypu a průměrné věkové prezentaci spadající do produktivního věku se z jeho diagnostiky stává problém nejen medicínský, ale i socioekonomický. Bohužel, Bethesda guidelines, natož Amsterdamská kritéria nejsou dostatečně senzitivní. Ukázalo se, že vyšší senzitivitu vykazuje morfologická detekce karcinomů se znaky nestability mikrosatelitů (MSI). Jedna pětina těchto případů by měla být podmíněna Lynchovým syndromem. Pacienti s tímto podezřením vysloveným na základě patologického vyšetření by měli být klinikem dále vyšetřeni na možnost germinální mutace způsobující tento syndrom. Bohužel tato klíčová fáze celého diagnostického procesu se v současné době ukazuje jako kritická a obtížně splnitelná.
Hodnocení lymfatických uzlin v resekátech tlustého střeva s kolorektálním karcinomem
M. Dušek, A. Chlumská, P. Mukenšnabl, M. Zámečník
Šiklův anatomický ústav FN a LF UK v Plzní,Bioptická laboratoř, Plzeň
Optimální staging kolorektálního karcinomu má zásadní význam pro odhad prognózy a adekvátní léčbu nemocných. Kromě velikosti karcinomu a hloubky nádorové invaze ve stěně střevní je pro určení stagingu rozhodující stav lymfatických uzlin. Z tohoto důvodu se při histologickém vyšetřování resekátů tlustého střeva s kolorektálním karcinomem klade důraz na detekci a vyšetření maximálního počtu lymfatických uzlin. Jejich počet je závislý na mnoha okolnostech. Ve 120 resekátech tlustého střeva s kolorektálním karcinomem jsme se zaměřili na faktory, které mohou množství perikolických lymfatických uzlin ovlivňovat. Kromě individuálních rozdílů ovlivňuje množství perikolických lymfatických uzlin lokalizace karcinomu v tlustém střevě, rozsah resekované perikolické tukové tkáně, věk nemocných, délka resekovaného tlustého střeva a u nemocných s karcinomem rekta předoperační aktinochemoterapie.
Metabolické osteopatie při idiopatických střevních zánětech – od diagnostiky k terapii
H. Dujsíková, V. Zbořil, L. Prokopová, M. Mišejková
Interní gastroenterologická klinika FN Brno a LF MU, Brno
Mezi nejčastější metabolické osteopatie ve vztahu ke gastrointestinálnímu traktu patří osteopenie, resp. osteoporóza a osteomalacie. Osteoporóza je progresivní systémové onemocnění skeletu charakterizované úbytkem kostní hmoty a poruchami mikroarchitektury kostní tkáně s následným zvýšením fragility kostí a tendencí ke zlomeninám. Vzniká důsledkem nerovnováhy mezi kostní formací a resorpcí. Osteomalacie je defektní mineralizace kostní matrix, což vede k hromadění špatně nebo málo mineralizovaného osteoidu na površích jak kortikální, tak trabekulární kosti.
Výskyt osteoporózy u pacientů s IBD je 20–50 %, vyšší riziko osteoporotických fraktur mají pacienti s Crohnovou chorobou. Osteomalacie se vyskytuje spíše u pacientů s rozsáhlým postižením lačníku či po rozsáhlých resekčních výkonech na lačníku, jež jsou spojeny s projevy malabsorpce a porušeným vstřebáváním vitaminu D a kalcia.
Mezi rizikové faktory pro vznik kostní demineralizace patří věk pacienta, kouření, lokalizace choroby a v neposlední řadě také kortikoidní terapie a proinflamatorní cytokiny při protrahovaném chronickém průběhu střevního zánětu.
V diagnostice kostních změn používáme zobrazovací metody (denzitometrie, která poskytuje informace o kostní denzitě – BMD) a základní biochemické vyšetření séra – stanovení hladiny vápníku, hořčíku, fosforu, vitaminu D a moči se stanovením odpadů vápníku, hořčíku a fosforu za 24 hodin. V rámci diferenciální diagnostiky osteopatií pak rozšiřujeme vyšetření o stanovení specifických parametrů.
Osteopenie je dle WHO hodnocena jako skelet s nízkou kostní denzitou, a tedy hodnota BMD je mezi –1 až –2,5 SD ve srovnání s mladými jedinci. Osteoporóza je WHO hodnocena jako snížení kostní denzity pod –2,5 SD ve srovnání s mladými jedinci.
Základními medikamenty v léčbě kostních změn jsou vitamin D a kalcium. Doporučený denní příjem kalcia činí 1–1,5 g/den, u vitaminu D pak 800–1200 IU. Další terapie – hormonální léčba, bisfosfonáty, stroncium ranelát, parathormon, denosumab – je podávána po individuálním posouzení každého pacienta.
Zvláštní terapeutickou skupinou jsou pacienti s Crohnovou chorobou a rozsáhlým postižením tenkých kliček, četnými resekčními výkony s plastickými změnami v dutině břišní a pacienti se syndromem krátkého střeva po četných resekcích. U těchto skupin je vlivem omezené absorpční plochy velmi obtížná substituce vitaminem D i kalciem a efekt další terapie bývá mnohdy minimální.
Osteoporóza při celiakii
L. Franeková
Revmatologické a rehabilitační oddělení, Osteocentrum Thomayerovy nemocnice, Praha
Snížení denzity kostního minerálu (osteopenie a osteoporóza) je častým nálezem u pacientů s neléčenou celiakií (až u 70 %), které vystavuje pacienty zvýšenému riziku zlomenin při minimálním traumatu. V patogenezi úbytku kostní hmoty (a tedy i kostního minerálu měřitelného DXA denzitometrií) se uplatňuje malabsorpce kalcia a vitaminů rozpustných v tuku (D a K), chronický zánět s uvolňováním prozánětlivých cytokinů (IFN-γ,IL-6,...) aktivujících osteoklastickou resorpci, pokles hladiny leptinu, pohlavních a růstových hormonů, u některých pacientů i laktózová intolerance. Nepotvrdil se nález protilátek proti osteoprotegerinu v séru pacientů s celiakií. Po zavedení bezlepkové diety se v optimálním případě do 1 roku normalizuje vstřebávání kalcia a vitaminu D a do 2 let se normalizují hodnoty denzity kostního minerálu (BMD). Tento průběh lze očekávat u dětských pacientů, proto u dětí s nekomplikovanou celiakií diagnostikovanou před nástupem puberty není potřeba BMD měřit. Pokud je diagnostikována celiakie v adolescentním věku, ve kterém klade rostoucí skelet největší nároky na příjem vápníku, vzniká obava, že tito jedinci do 30 let nedosáhnou své maximální vrcholové kostní denzity (peak bone mass), což u nich zvyšuje pravděpodobnost osteoporózy v období těhotenství, laktace a postmenopauzálním období u žen a ve věku nad 65 let u mužů. U celiakie diagnostikované v dospělém věku po zavedení bezlepkové diety dochází k rychlému nárůstu BMD, často však nedojde k úplné normalizaci. Zatím nejsou k dispozici doporučené postupy ohledně měření BMD, intervalu opakování a ani suplementace kalcia a vitaminu D. Racionální postup u dospělých je proto následující: provést denzitometrii, stanovit kalcémii, ALP a hladinu 25-OH vitaminu D v době stanovení diagnózy celiakie.
Někteří autoři doporučují vyšetření pouze vysoce rizikových pacientů pro vznik osteoporózy, tj. s laktózovou intolerancí, nízkým BMI, postmenopauzálních žen, mužů nad 65 let věku a pacientů s přetrvávajícími symptomy či sérologickou aktivitou i přes dodržování bezlepkové diety. Osteomalacie se v dnešní době vyskytuje jen zřídka. V případě zjištěného deficitu vitaminu D (pod 50 nmol/l) je vhodné suplementovat vitamin D a u pacientů s osteoporózou či hlubší osteopenií suplementovat kalcium (1000 mg /den) současně s vitaminem D (800–2000 IU, při průjmech i 3000 IU), po roce zopakovat odběry (kalcium, 25-OH vitamin D, cílem je dosažení hladiny 75–100 nmol/l) a za 2 roky opakovat denzitometrii i s odběry. Součástí sdělení je návod jak provádět suplementaci a monitorovat její účinnost a bezpečnost. Pokud i přes suplementaci klesá BMD či dojde ke vzniku zlomeniny při minimálním traumatu, měl by být pacient odeslán do osteologické ambulance k důkladnější diferenciální diagnostice snížené denzity kostního minerálu a eventuálnímu nasazení antiresorpční léčby.
POSTEROVÁ SEKCE
Nutritional support during chemotherapy treatment in a patient with small intestine cancer
J. Hornová1, D. Čermáková2, P. Kubánková1, P. Kohout2, Z. Beneš2, T.Büchler1, J. Abrahámová1
1Department of Oncology, Thomayer Hospital and First Faculty of Medicine, Charles University, Prague
22nd Department of Internal Medicine, Thomayer Hospital, Prague
Introduction: The incidence of malignant diseases in the Czech Republic has been increasing over the past years and in 2009 more than 78.000 patients were newly diagnosed with cancer. Many patients with malignancy present with malnutrition at diagnosis or become malnourished during intensive cancer treatments such as chemotherapy, biological therapy, or radiation therapy.
Malnutrition not only has an adverse effect on the survival, but also compromises the quality of life and increases the incidence of complications related to cancer therapy. Maintaining the nutritional status is an important part of complex oncological care. It includes dietary counseling, enteral nutrition such as oral nutritional supplements or enteral tube feeding, and parenteral nutrition. Nausea, vomiting, diarrhea, constipation, and mucositis are common side effects of chemotherapy and can influence the nutritional status. Several retrospective analyses have shown an increased rate of toxicity from chemotherapy in patients with reduced calorie intake.
Case report: A 37-year old female patient with no significant past medical history developed upper abdominal pain and back pain during her last three months of pregnancy. After the delivery the pain temporarily resolved but six weeks later the patient presented again with abdominal pain and vomiting. She was referred to an internal medicine unit. During subsequent work-up, enteroclysis and enteroscopy showed a tumor of the small intestine, with luminal stenosis. Diagnosis of locally advanced adenocarcinoma of jejunum was made following biopsy and staging. A nasogastric feeding tube was inserted to prepare the patient for surgery but was poorly tolerated and parenteral nutritional support had to be started. The patient underwent surgery followed by 12 cycles of chemotherapy with 5-fluorouracil and oxaliplatin. Restaging was carried out after the 1st line of chemotherapy showing a local relapse. Another surgical intervention was planned. Due to the weight loss and anorexia, a nutritional intervention was carried out to optimally prepare the patient for the surgery.
Unfortunately, the tumor was found unresectable during the surgery. The recovery after the operation was slow and the patient developed pressure sores on her heels with poor healing progress. She continued to be monitored closely by the nutritional specialist team. Daily food intake was planned by a nutrition specialist, with the total energy intake of 1620–2400 kcal/day and 55–84 g/day of protein. At this stage, the patient was taking oral nutrition supplements. There was an improvement in the healing of the pressure sores and a second-line biochemotherapy was started. However, the systemic treatment was poorly tolerated with profound nausea and vomiting, and poor nutritional intake despite high doses of antiemetic drugs. The patient was indicated for parenteral nutritional support that was usually given for 4-5 days between the cycles of chemotherapy until the restoration of full oral intake.
The parental nutrition helped the patient to maintain her nutritional status after each cycle of chemotherapy and was crucial for maintaining the targeted dose-intensity of the treatment.
Conclusion: Patients with nausea and vomiting refractory to combination antiemetic therapy may benefit from short term application of parenteral nutrition between the cycles of chemotherapy. Maintaining good nutritional status leads to better tolerance of multimodal cancer treatment, helps to maintain the desired dose-intensity of chemotherapy as well as good performance status and quality of life. These patients should be sent early for a nutritional intervention. In the Czech Republic in 2010 there were 139 adult patients on home parenteral nutrition, 37% of them had an oncological diagnosis.
We gratefully acknowledge grant no. GA AV KAN208130801for financial support to this work.
This poster was created with the support of Operational program Entrepreneurship and Innovations within the program Potential and the project VIK RADANAL, project no. 4.2 PT03/126.
Nutriční podpora u pacientů s karcinomem jícnu
D. Čermáková, J. Hornová, M. Pokorná, P. Kohout, Z. Beneš,T. Büchler, J. Abrahámová
Thomayerova nemocnice, Praha
Incidence karcinomu jícnu v České republice v roce 2010 byla 5,6/100 tisíc osob při mortalitě 4,4/100 tisíc osob. Dysfágie je poměrně pozdním příznakem ezofageálních nádorů a objeví se až při 80–90% obstrukci lumen jícnu karcinomem – nicméně často právě tento symptom spolu s nevysvětleným hubnutím přivádí nemocného poprvé k lékaři. Výběr terapeutické strategie nádorů distálního jícnu se řídí stadiem onemocnění. U stadia T1 N0 M0 je léčbou první volby resekce. V případě pokročilejšího onemocnění (stadium T2 nebo vyšší, jakékoliv N) je indikována předoperační terapie – chemoradioterapie nebo (jen u adenokarcinomu) perioperační (neoadjuvantní a adjuvantní) chemoterapie. Protože předoperační léčba trvá obvykle 2–3 měsíce a pacienti často již vstupně nejsou v optimálním nutričním stavu, je podpůrná nutriční terapie nezbytnou částí multimodální léčby. V našem souboru bylo 37 pacientů s tumorem jícnu a kardie za rok 2011–2012, 30 mužů, sedm žen, průměrný věk mužů 64,6 let, průměrný věk žen 61,7 let.
Celkem dva pacienti s tumorem proximální části jícnu – řešeno chirurgicky, RCHT, nutričně pouze úprava stravy, sipping dva pacienti s tumorem střední třetiny jícnu – nutričně řešeno úpravou stravy. Tumory distální části jícnu a kardie – 33 pacientů, v době diagnostiky sedm pacientů indikováno k zavedení stentu a paliativní léčbě, nutričně úprava stravy a sipping, dva pacienti indikovaní k zavedení PEG před plánovanou RCHT a chirurgickým řešením, dva pacienti indikovaní k zavedení NJS před RCHT, nenásledovalo chirurgické řešení pro progresi nálezu, 22 pacientů se sipingem během RCHT a přípravě na operační řešení.Všichni pacienti s tumorem jícnu byli během léčby nutričně zajištěni.
Rizikové látky vznikající při oxidaci smažicích olejů
J. Pánek, M. Sabolová, I. Roubíčková, D. Chrpová
Ústav analýzy potravin a výživy, VŠCHT, Praha
Zvýšený příjem smažených pokrmů s sebou přináší několik potenciálních výživových rizik:
- a) zvýšený příjem tuků, jejichž kvalita není vždy optimální;
- b) zvýšený příjem chloridu sodného (většina spotřebitelů solí smažené pokrmy poněkud více než pokrmy ostatní);
- c) příjem látek, které vznikají při reakcích samotného tuku nebo reakcích degradačních produktů tuku se smaženou potravinou.
Těkavé reakční produkty se do smažené potraviny dostávají v minimálním množství a pro konzumenta nepředstavují významné zdravotní riziko. V určitých případech ale mohou být rizikové pro obsluhu. Netěkavé reakční produkty zůstávají částečně ve smažicím mediu, částečně jsou ale inkorporovány do smažené potraviny (spolu s nedegradovaným tukem) a v některých případech mohou představovat zdravotní riziko pro konzumenta. Nejvýznamnější z těchto produktů jsou karbonylové sloučeniny, oxidované polymery a oxidační produkty sterolů. Tyto látky mohou významným způsobem zvyšovat riziko oxidačního a karbonylového stresu v organismu, zejména ve střevě. Kromě toho mohou být smažené potraviny významným zdrojem karcinogenního akrylamidu.
Použití některých aromatických bylin ke stabilizaci smažicích olejů
D. Chrpová1, 2, I. Roubíčková1, M. Sabolová1, J. Pánek1
1Ústav analýzy potravin a výživy VŠCHT, Praha
2Vyšší odborná škola zdravotnická a Střední zdravotnická škola (VOŠZ a SZŠ) 5. května, Praha
Schopnost listů vybraných bylin čeledi Lamiaceae – dobromysli obecné (Origanum vulgare L.), šalvěje lékařské (Salvia officinalis L.), tymiánu obecného (Thymus vulgaris L.) a saturejky horské (Satureja montana L.) a čeledi Apiaceae – kopru vonného (Anethum graveolens L.) a koriandru setého (Coriandrum sativum L., var. Cilantro) inhibovat oxidaci řepkového a slunečnicového oleje při jejich skladování po smažení se sledovala pomocí Schaalova testu při teplotě 60 °C. Podmínky pokusu v podstatě imitují běžný způsob použití smažicích a fritovacích olejů v domácnosti. Pro porovnání byly použity syntetické antioxidanty BHT a propylgallát. Tymián a šalvěj velmi významně zvýšily oxidační stabilitu smažicích olejů během jejich následného skladování. Jejich účinnost byla srovnatelná jako účinnost propylgallátu. Aktivita saturejky, kopru a koriandru byla slabší, ale ještě významná. Oregano a BHT byly v ochraně proti oxidaci smažicích olejů neúčinné.
Některé z těchto bylin (zejména saturejka) současně zvyšují intenzitu senzorického vnímání slané chuti. Toto umožňuje snížení množství soli použité do pokrmu, což může být významné zejména u stravování seniorů.
Štítky
Adiktológia Alergológia a imunológia Angiológia Audiológia a foniatria Biochémia Dermatológia Detská gastroenterológia Detská chirurgia Detská kardiológia Detská neurológia Detská otorinolaryngológia Detská psychiatria Detská reumatológia Diabetológia Farmácia Chirurgia cievna Algeziológia Dentální hygienistka
Článok vyšiel v časopiseČasopis lékařů českých
Najčítanejšie tento týždeň
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- Zdraví a obchodní společnosti
- Perspektivy mužské antikoncepce
- Odložené rekonstrukce prsu – chirurgie duše?
- XXXIV. imunoanalytické dny, XIII. mezinárodní konference CECHTUMA (Central EuropeanTumor Markers) a IV. workshop prediktivní, preventivní a personalizované medicíny
- První zkušenosti s personalizovaným posuzováním stupně závislosti pro účely příspěvku na péči
- XIX. sympozium o morfologiia funkci střeva
- Stárnutí, omlazování a chemotaxiny
- Mezinárodní konference AWHP 2013
- Setkání lékařů seniorů členů ČLS JEP v Lékařském domě
- O činnosti Spolku českých lékařů v Praze
- Za prof. MUDr. Radanou Königovou, CSc.(31. 7. 1930 – 20. 9. 2013)
- Rejstříky
- ANKETA ČTENÁŘŮ ČASOPISU LÉKAŘŮ ČESKÝCH
- Plánované akce složek ČLS JEP
- Encyklopedie sociální práce
- Časopis lékařů českých
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Odložené rekonstrukce prsu – chirurgie duše?
- Perspektivy mužské antikoncepce
- Encyklopedie sociální práce
- První zkušenosti s personalizovaným posuzováním stupně závislosti pro účely příspěvku na péči
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



