-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Endovaskulární léčba u akutní mozkové ischemie – trombolýza a mechanická embolektomie
Endovascular tre atment in acute stroke – thrombolysis and mechanical embolectomy
Thrombolytic stroke therapy is based on the “recanalizati on hypothesis,“ i.e, that re opening of occluded vessels improves clinical o utcome in acute ischemic stroke thro ugh regi onal reperfusi on and salvage of thre atened tissues. Thrombus within large vessels is relatively resistant to dissoluti on from plasminogen activators delivered intraveno usly providing a re ason to pursue direct endovascular technique to open a vessel.
Keywords:
acute stroke – thrombolysis – mechanical embolectomy
Autoři: Miroslav Lojík 1
; D. Krajíčková 2; A. Krajina 1; J. Ra upach 1; V. Chovanec 1; Z. Špriňar 1; P. Ryška 1
Působiště autorů: Radi ologická klinika FN a LF Hradec Králové 1; Ne urologická klinika LF a FN Hradec Králové 2
Vyšlo v časopise: Čes Ger Rev 2009; 7(2): 63-67
Souhrn
Trombolytická léčba ischemické cévní mozkové příhody je založena na „rekanalizační hypotéze“, že obnovení průtoku mozkovo u tepno u vede k reperfuzi ischemické tkáně a ke zlepšení klinického stavu. Limitací intravenózního podání trombolytika jso u časová kritéri a a uzávěry velkých cév. Cílem endovaskulární léčby je snaha dosáhno ut účinější rekanalizace uzavřených mozkových tepen.
Klíčová slova:
akutní cévní mozková příhoda – trombolýza – mechanická embolektomi eÚvod
Cévní mozková příhoda (CMP) je třetí nejčastější příčinou úmrtí (za onemocněním srdce a zhoubnými nádory), ale současně patří k nejčastější příčině těžké invalidizace nemocného. Roční výskyt ischemického iktu se v České Republice pohybuje v rozmezí 550 – 570/ 100 000 obyvatel, roční úmrtnost je 70 – 80/ 100 000 obyvatel. V roce 2007 bylo v ČR provedeno 582 intravenózních trombolýz pomocí tkáňového aktivátoru plazminogenu (tissue Plasminogen Activator – tPA) (cca 1 % všech CMP) a pouze 20 intraarteriálních intervenčních rekanalizací.
Základní podmínkou klinického zlepšení je u ischemické cévní mozkové příhody (ICMP) úspěšná rekanalizace uzavřené tepny. Intravenózní podání tPA se pro rekanalizaci velkých tepen (např. M1 úseku a. cerebri media nebo a. basilaris) ukázalo jako nedostatečné, proto se v uvažování o dalším zlepšení efektu léčby ICMP nabízela kombinace intravenózního a intraarteriálního podání trombolytika (vysoká koncentrace, rozmělnění trombu), ale i použití instrumentária pro mechanickou rekanalizaci mozkových tepen (balónky, stenty a extrakční zařízení).
Intervenční radiologie se v rámci prevence CMP významně podílí na léčbě stenóz tepen zásobujících mozek pomocí perkutánní transluminální angioplastiky se zavedením stentu. V oblasti léčby akutní ICMP ovlivňuje pouze velmi úzkou skupinu pacientů (zhruba 0,05 % nemocných s CMP). Cílem tohoto sdělení je poukázat na terapeutické možnosti endovaskulární léčby akutní CMP a některé diagnostické, logistické a terapeutické problémy.
Indikace, diagnostika
Hlavním koordinátorem léčby akutní ischemické CMP je specializovaný neurolog, který spolupracuje s lékaři RZP, akutního příjmu, diagnostického zobrazování, event. neurochirurgie, ARO a intervenční radiologie. Po základním neurologickém vyšetření, stanovení závažnosti klinického stavu pomocí NIHSS [1] a laboratorních odběrech se provádí nativní CT vyšetření mozku k vyloučení mozkového krvácení. U nemocných nesplňující časová kritéria pro intravenózní trombolýzu [2] je nutné stanovit rozsah poškození mozkové tkáně, tzn. určit rozsah ireverzibilní mozkové nekrózy a oblast s hraničně uchovanou metabolickou aktivitou a perfuzí – tzv. penumbru – ischemický polostín. K tomu se využívají CT a MRI vyšetření, v našich podmínkách, ale i ve světě nejčastěji perfuzní CT s navazujícím CT vyšetřením tepen zásobujících mozek. Při středně těžkém neurologickém deficitu, malé nebo žádné nekróze a dostatečném polostínu lze u nemocných nesplňujících časová kritéria i. v. trombolýzy provést mechanickou extrakci embolu – buď samostatně, nebo spojenou s lokální i. a. trombolýzou. Další indikací k endovaskulární léčbě jsou uzávěry velkých tepen (kromě obliterace celé a. carotis interna), nezlepšení klinického stavu v prvních hodinách po i. v. trombolýze, nebo ischemie v zadní cirkulaci, kde jsou k endovaskulární léčbě indikováni i nemocní v těžkém klinickém stavu nebo s časovým oknem přesahujícím limity pro přední cirkulaci.
Obr. 1. 55letá žena s akutní levostrannou hemiparézou. CT vyšetření 4 hod od vzniku příznaků vyloučilo krvácení, na perfuzním CT prokázána penumbra (není na obrázku). a) Angiogram pravé karotické tepny zobrazil emboligenní „T“ uzávěr terminálního úseku a. carotis interna dx. b) Kontrolní angiogram po opakované extrakci embolu Merci zařízením ukázal úplnou rekanalizaci s průchodnými mozkovými tepnami. c) Vytažený Merci katétr se zachyceným embolem. Nemocná tři měsíce po léčbě bez neurologického deficitu (mRS 0). 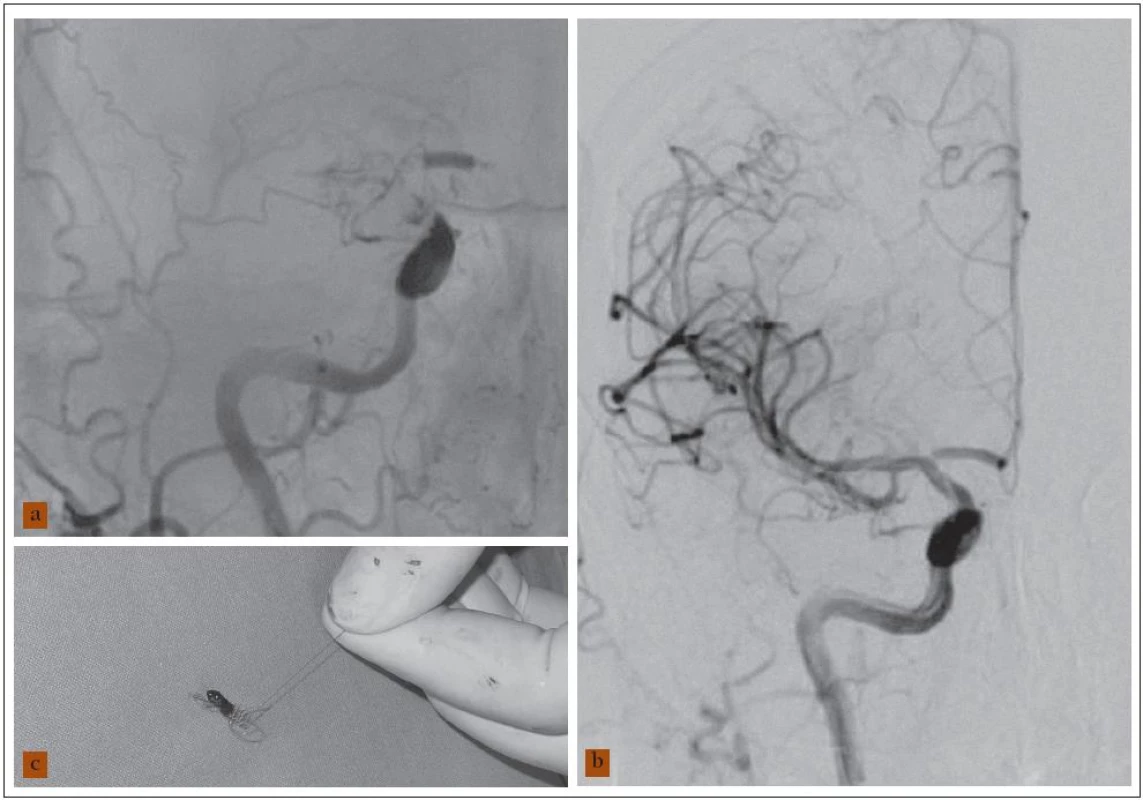
Postupy při rekanalizaci ve vertebrobazilárním řečišti se poněkud liší od postupu v přední cirkulaci. Lze zde rozeznat dvě různé klinické manifestace. První je náhlý nástup neurologických příznaků spojených obvykle s poruchou vědomí. Druhou možností je postupně progredující symptomatologie, a to dokonce i během dnů. Časové okno pro trombolytickou léčbu je delší než u uzávěrů v karotické cirkulaci a u prvního typu může být i 12 hod, u druhého až 48 hod (postup je však individu ální, výsledky po 12 hod od příznaků jsou horší). Celkově platí, že čím dříve je léčba provedena, tím je větší naděje na lepší neurologický výsledek.
Důvody pro intervenční rekanalizaci
Trombolytická léčba CMP je založena na „rekanalizační hypotéze“, že obnovení průtoku mozkovou tepnou vede ke zlepšení klinického stavu u akutní mozkové mrtvice. Limitací intravenózního podání trombolytika jsou arbitrážně stanovené časové kritérium 4,5 hod od vzniku příznaků a uzávěr velkých cév. Tento fakt podporuje skutečnost, že pouze 1 % nemocných s ICMP v ČR dostane i. v. terapii. Důvodem jsou informační, technické i organizační nedostatky. U uzávěrů velkých cév (a. cerebri media – ACM, a. basilaris, terminální konec a. carotis interna) je pravděpodobnost rekanalizace významně nižší, než u obliterace větví M2 ACM [3]. Rovněž příznak syté tepny na CT při uzávěru M1 ACM, který bývá často spojen s horším klinickým stavem a vyšším NIHSS, je predikátorem špatného klinického i grafického výsledku po i. v. trombolýze [4]. Při sledování procesu rekanalizace v průběhu intravenózní trombolýzy pomocí transkraniálního dopplerovského ultrazvuku (Transcranial Doppler – TCD) bylo zjištěno, že většina rekanalizací nastane během první hodiny podávání trombolytika [5], proto je na zvážení, zda neindikovat intervenční techniky, pokud není zlepšení toku po nitrožilním podání tkáňového aktivátoru plazminogenu.
Obr. 2. 58letý muž a akutní vertebrobazilární ischemií, kvadruparézou, deviací bulbů, arteficiálně ventilován. a) Angiogram levé vertebrální tepny ukázal uzávěr jejího intrakraniálního úseku a neplnění a. basilaris (a. vertebralis dx. intrakraniálně uzavřena – není na obrázku). b) Angiogram levé karotické tepny zobrazil plnění distálního úseku a. basilaris, aa. cerebri post. a aa. cerebelli post. přes a. comm. posterior. c) Rozvinutá spirálka Merci zařízení v oblasti embolu a. basilaris. d) Angiogram levé vertebrální tepny po extrakci embolu ukázal průchodné vertebrobazilární řečiště. Nemocný tři měsíce po léčbě mRS 2. 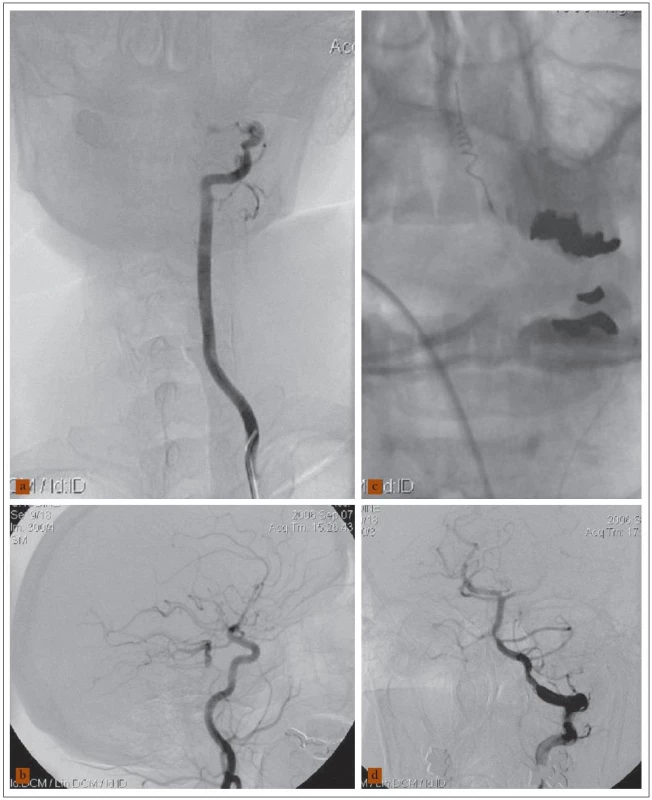
Intraarteriální trombolýza
Snahou o dosažení vyššího stupně rekanalizace a rozšíření časového okna pro podání trombolytika bylo přímé podání léku do trombu, čímž lze dosáhnout vyšší koncentrace při celkově nižší dávce trombolytika. Podmínkou je angiografické zobrazení místa uzávěru a katetrizace příslušné tepny mikrokatétrem, které jsou technicky, časově i organizačně náročnější. Výsledky randomizované, multicentrické studie PROACT II [6] prokázaly při i. a. trombolýze dosažení lepšího stupně rekanalizace – TIMI 3 a 2 [7] u 66 % nemocných než při použití samotného heparinu (18 %). Mortalita byla v obou skupinách srovnatelná, 25 % vs 27 %. I přes vyšší frekvenci krvácivých komplikací v trombolyzované skupině (10 % vs 2 %) bylo dosaženo signifikantně lepšího klinického výsledku 90. den po léčbě (podle modifikované Rankinovy škály (mRS) mělo skóre 2 a lepší 40 % vs 25 % nemocných v kontrolní skupině) [8].
Kombinované přístupy
V uvažování o dalším zlepšení efektu léčby ischemických CMP se logicky nabízelo kombinovat intravenózní a intraarteriální léčbu s optimalizací lokálního účinku trombolytika (vysoká koncentrace, rozmělnění trombu a tím zvětšení jeho povrchu), ale i použití mechanické rekanalizace (balónky, stenty a extrakce embolu). Použití tohoto kombinovaného podání tPA při uzávěru M1 a M2 ve 3 hodinách prokázalo lepší rekanalizaci než použití pouze intraarteriální trombolýzy, ale tento lepší anatomický výsledek nebyl spojen s lepším neurologickým výsledkem [9]. Kombinované i. v. podávání tPA do tří hodin s následným intraarteriálním podáním během dalších dvou hodin [10] prokázalo významně lepší klinické výsledky ve třech měsících ve srovnání se skupinou nemocných léčených placebem ve studii NINDS [11]. Byly publikovány kazuistiky úspěšné léčby nemocných, kde se podařilo extrahovat embolus z intrakraniálního řečiště pomocí zařízení na vytahování cizích těles z koronárního nebo mozkového řečiště [12,13]. Tento trend vyústil ve vývoj zařízení MERCI.
Mechanická embolektomie, MERCI
Nejpoužívanější a v současnosti nepropracovanější metodou mechanického odstranění embolu z mozkových cév u akutní ischemie mozku je použití speciálního zařízení MERCI (Mechanical Embolus Removal in Cerebral Ischemia – MERCI, Concentric Medical Inc, Mountain View, CA), které je v České republice používáno od roku 2006. Použití tohoto zařízení předpokládá mozkovou panangiografii k zobrazení místa uzávěru, zavedení vodícího katétru s okluzním balónkem do extrakraniálního úseku karotické nebo vertebrální tepny, katetrizaci intrakraniálních tepen pomocí mikrokatetru, zachycení embolu do pružné spirály, vytažení embolu z mozkové tepny a jeho vtažení do pracovního katétru. K prevenci uvolnění zachyceného embolu krevním proudem, je tok krve po dobu stahování zastaven balónkem upevněným na konci pracovního katétru. Při neúspěšném odstranění embolu lze tuto extrakci v průběhu výkonu několikrát opakovat nebo kombinovat s lokální trombolýzou. Během vlastního zákroku je nemocnému podán bolus 2 000 – 3 000 jednotek heparinu. Endovaskulární výkon je nutné provádět za dohledu anesteziologa, většinou v celkové anestézii. Po výkonu provádíme kontrolní CT vyšetření k vyloučení krvácení a zjištění rozsahu event. ischemie.
Ve studii Multi MERCI Trial [14], kde byli léčeni nemocní do 8 hod od počátku vzniku CMP, s uzávěrem velkých cév, bez věkového limitu a s průměrným NIHSS 19, bylo částečné nebo úplné rekanalizace dosaženou pomocí MERCI zařízení v 55 %, s použitím adjuvantní trombolytické léčby u 66 % nemocných. Příznivého klinického výsledku (modifikovaná Rankinova škála 0 – 2) bylo dosaženo ve 36 %, symptomatická intracerebrální hemorhagie se vyskytla v 9,8 %, do 90 dnů zemřelo celkem 34 % nemocných. Ve skupině nemocných s úspěšnou rekanalizací došlo ke klinickému zlepšení ve 49 %, u nerekanalizovaných pouze v 9,6 % (mortalita 25 % vs 52 %).
V České Republice je toto zařízení používáno zhruba tři roky, počty výkonů a výsledky jsou registrovány Pracovní skupinou intervenční neuroradiologie (PSINR, http://www.intervencnineuroradiologie.cz). První zkušenosti s mechanickou embolektomií pomocí MERCI v české republice publikoval Charvát a kolektiv [15].
Závěr
Cílem léčby u akutní mozkové ischemie je zprůchodnění uzavřené mozkové tepny dříve než dojde ke smrti mozkových buněk a trvalému neurologickému deficitu. I přes některé limitace rekanalizační léčby (perzistující distální embolizace při rekanalizaci velké tepny, reperfuzní poranění, excesivní edém mozku, hemorhagická transformace) je časná rekanalizace tepny úzce spojena s lepším konečným klinickým výsledkem [16].
Výhodo u intravenózní trombolýzy je relativní jednoduchost a možnost provádění tam, kde je CT přístroj a neurologická JIP. Limitacemi jsou časová kritéria a obliterace velkých cév. Při využití perfuzního vyšetření mozku s ozřejmením minimální nebo žádné nekrózy a dostatečné penumbry lze pomocí endovaskulárních technik rozšířit časová okna v přední cirkulaci na 8 hod, ve vertebrobazilárním řečišti i déle. Intraarteriální trombolýzu s mechanickou embolektomií z mozkových tepen je nutné a možné provádět pouze v centrech, protože vyžaduje nepřetržitou dostupnost zkušeného intervenčního neuroradiologa. Nevýhodou je relativní finanční náročnost a časová prodleva mezi diagnostikovaným uzávěrem mozkové tepny na CT a její katetrizací na angiografickém sále. Možným řešením je kombinovaný přístup i. v. trombolýzy s následnou angiografií a event. rekanalizací (zejména u uzávěru velkých cév – M1, distální konec karotické tepny, vertebrobazilární řečiště).
V so učasnosti lze mechanickou embolektomii považovat za účinnou metodu v rekanalizaci velkých mozkových tepen u akutních CMP, zvláště u nemocných nevhodných k trombolýze, nebo u nemocných, kde tato léčba selhala. Hodnocení dalších klinických výsledků mechanické embolektomie je předmětem probíhajících randomizovaných studií MR RESCUE a IMS - III.
Doručeno do redakce 18. 3. 2009
Schváleno k publikování 15. 4. 2009MU Dr. Miroslav Lojík1
MU Dr. Dagmar Krajíčková, CSc.2
prof. MUDr. Antonín Krajina, CSc.1
MUDr. Jan Raupach, Ph.D.1
MUDr. Vendelín Chovanec, Ph.D.1
MUDr. Zdeněk Špriňar1
MUDr. Pavel Ryška, Ph.D.11 Radi ologická klinika FN a LF Hradec Králové
2 Ne urologická klinika LF a FN Hradec KrálovéMU Dr. Miroslav Lojík (1965)
V letech 1983 až 1991 absolvoval Fakultu všeobecného lékařství v Hradci Králové. Atestaci I. stupně z oboru radiodiagnostika složil v roce 1994, atestaci II. stupně z téhož oboru v roce 1998. V roce 1994 absolvoval měsíční stáž ve Stanford Hospital, Sao Palo, California. V roce 2003 mu bylo uděleno oprávnění zvláštní odborné způsobilosti k vykonávání činností zvláště důležitých z hlediska radiační ochrany. V roce 2007 atestoval z oboru intervenční radiologie. Je členem České radiologické společnosti JEP a výboru CSIR při ČLS JEP. Je autorem nebo spoluautorem 10 publikací v odborných periodicích. Oblasti jeho hlavního zájmu jsou endovaskulární léčba onemocnění hrudní a břišní aorty pomocí stentgraftů, léčba portální hypertenze pomocí transjugulární intrahepatické portosystémové spojky – TIPS, PTA stenóz karotických tepen s použitím protektivních filtrů, léčba mozkových aneuryzmat spirálkami, revaskularizace u akutní ischemie mozku.
Zdroje
1. Brott T, Adams HP Jr, Olinger CP et al. Me asurements of acute cerebral infarcti on: a clinical examinati on scale. Stroke 1989; 20 (70): 864 – 870.
2. Školo udík D, Bar M, Mikulík R et al. Standard pro podání systémové trombolýzy paci entům s akutním mozkovým infarktem. Ne urol pro praxi 2006; 1 : 53 – 56.
3. Saqqur M, Uchino K, Demchuk AM et al. Site of arteri al occlusi on identifi ed by transcrani al Doppler predicts the response to intraveno us thrombolysis for stroke. Stroke 2007; 38 (3): 948 – 954.
4. Tomsick T, Brott T, Barsan W et al. Prognostic value of the hyperdense middle cerebral artery sign and stroke scale score before ultrae arly thrombolytic therapy. Am J Ne uroradi ol 1996; 17 (1): 79 – 85.
5. Ribo M, Alvarez - Sabín J, Montaner J et al. Temporal profile of recanalizati on after intraveno us tissue plasminogen activator: selecting pati ents for rescue reperfusi on techniques. Stroke 2006; 37 (4): 100 – 1004.
6. Furlan A, Higashida R, Wechsler L et al. Intra - arteri al pro urokinase for acute ischemic stroke. The PROACT II study: a randomized controlled tri al. Prolyse in Acute Cerebral Thromboembolism. JAMA 1999; 282 (21): 2003 – 2011.
7. TIMI Study Gro up. Speci al Report: the Thrombolysis in Myocardi al Infarcti on (TIMI) tri al. N Engl J Med 1985; 312 : 932 – 936.
8. van Swi eten JC, Ko udstaal PJ, Visser MC et al. Interobserver agreement for the assessment of handicap in stroke pati ents. Stroke 1988; 19 (5): 604 – 607.
9. Lewandowski CA, Frankel M, Tomsick TA et al. Combined intraveno us and intra - arteri al r - TPA versus intra - arteri al therapy of acute ischemic stroke. Emergency Management of Stroke (EMS) bridging tri al. Stroke 1999; 30 (12): 2598 – 2605.
10. IMS Study Investigators. Combined intraveno us and intra - arteri al recanalizati on for acute ischemic stroke: the Interventi onal Management of Stroke Study. Stroke 2004; 35(4): 904 – 911.
11. The NINDS t - PA Stroke Study Gro up. Tissue plasminogen activator for acute ischemic stroke. N Engl J Med 1995; 333 : 1581 – 1587.
12. Krajina A, Krajíčková D, Špriňar Z et al. Mechanická perkutánní extrakce embolu při akutní cévní mozkové příhodě: kazuistika a přehled literatury. Čes a Slov Ne urol N 2005; 68/ 101 (1): 51 – 57.
13. Chopko BW, Kerber CH, Wong W et al. Transcatheter snare removal of acute middle cerebral artery thrombembolism: technical case report. Ne urosurgery 2000; 46 (6): 1529 – 1531.
14. Smith WS, Sung G, Saver JL et al. Mechanical thrombectomy for acute ischemic stroke: final results of the Multi MERCI tri al. Stroke 2008; 39 (4): 1205 – 1212.
15. Charvát F, Lacman J, Mašková J. Mechanická embolektomi e pomocí Merci katétru u nemocných s akutním uzávěrem mozkových tepen. Čes a Slov Ne urol Ne urochir 2008; 71/ 107 (1): 69 – 74.
16. Rha JH, Saver JL. The impact of recanalizati on on ischemic stroke o utcome: a meta‑analysis. Stroke 2007; 38 (3): 967 – 973.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých
Článek Úvodní slovo
Článok vyšiel v časopiseČeská geriatrická revue
Najčítanejšie tento týždeň
2009 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Projekt Moje lékárna a gerontologi e
- Úvodní slovo
- Indikace a možnosti rekanalizační léčby akutní mozkové ischemi e, intravenózní trombolýza
- Endovaskulární léčba u akutní mozkové ischemie – trombolýza a mechanická embolektomie
- Po operační zmatenost na JIP – zásadní perioperační komplikace u starších pacientů
- Strategi e v prevenci demence
- MOBID-2 – praktická škála bolesti vhodná nejen u lidí s demencí
-
Jako u péči poskytujeme pacientům s inkontinencí v rezidenčních zařízeních a v domácí péči?
II. Diagnostické, léčebné a ošetřovatelské postupy u inkontinentních pacientů - Nová klasifikace nemoci a zdraví
- Dekubity z pohledu Evropského poradního panelu (EPUAP)
- Česká geriatrická revue
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Po operační zmatenost na JIP – zásadní perioperační komplikace u starších pacientů
- Dekubity z pohledu Evropského poradního panelu (EPUAP)
- Nová klasifikace nemoci a zdraví
- MOBID-2 – praktická škála bolesti vhodná nejen u lidí s demencí
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




