-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Chronická radiačná proktitída – rieši argón plazma koagulácia tento terapeutický problém?
Chronic radiation proctitis – does argon plasma coagulation (APC) resolve this therapeutic problem?
Chronic radiation proctitis (ChRP) is a serious complication of pelvic radiotherapy. Its leading symptom is rectal bleeding which can be difficult to control. Medicamentous therapy has controversial or very short effect, endoscopic therapy is either very expensive (laser) or it has very frequent and substantial complication (formalin).
Aim of study:
In this prospective study we have evaluated the efficiency of argon plasma coagulation in treatment of chronic radiation proctitis as well as safety of this method and longterm outcomes.Material and methods:
Thirty one consecutive patients with chronic radiation proctitis were treated with argon plasma coagulation with standart protocol from September 2002 to July 2007. They didn´t undergo other types of endoscopic therapy in the past. We monitored each patient’s hemorrhage intensity, hemoglobin level, number of defecations, tenesmus and rectum pain intensity before, during and after the treatment by means of evaluation scores. After treatment control endoscopy was performed.Results:
75 therapeutic APC session were performed (mean 2,4 per patient). Rectal bleeding severity score was reduced from 3,29 to 0,10 (p < 0,001). In correlation with the treatment ChRP mean hemoglobin level was rising from 118 g/l to 134 g/l (p < 0,001). Also other symptoms of CRP were decreased by APC. There was no hemorrhage recurrence during the median follow-up of 17 months (1–42 months). None of patients experienced any significant side effect or complication during the treatment and endoscopic monitoring.Conclusion:
Argon plasma coagulation is an efective and safe treatment for pacients with chronic radiation proctitis.Key words:
chronic radiation proctitis – rectal bleeding – therapeutic endoscopy – argon plasma coagulation
Autoři: J. Záň 1; I. Katuščák 2; I. Minčík 1; D. Bestvina 1
Působiště autorů: Interná klinika – gastroenterologické pracovisko, ÚVN SNP – FN Ružomberok 1; Martinské centrum gastroenterológie, Martin 2
Vyšlo v časopise: Gastroent Hepatol 2011; 65(6): 316-324
Kategorie: Klinická a experimentální gastroenterologie: původní práce
Souhrn
Chronická radiačná proktitída (ChRP) je závažná komplikácia rádioterapie orgánov malej panvy. Jej dominantným príznakom je enterorhágia, ktorej liečba je problematická. Efekt medikamentóznej liečby je neuspokojivý alebo len prechodný, endoskopická liečba je buď nákladná (laser), alebo spojená s veľkým množstvom závažných nežiaducich účinkov (formalín).
Cieľ práce:
V našej prospektívnej štúdii sme sa pokúsili zhodnotiť úspešnosť argón plazma koagulácie v liečbe chronickej radiačnej proktitídy, ako i jej bezpečnosť a trvácnosť dosiahnutých výsledkov.Materiál a metódy:
Od septembra 2002 do júla 2007 sme na našom pracovisku ošetrili argón plazma koaguláciou 31 pacientov s chronickou radiačnou proktitídou. Žiadny z nich predtým nepodstúpil inú endoskopickú liečbu. Pomocou hodnotiacich kritérií sme zaznamenávali u každého pacienta pred, počas a po liečbe závažnosť krvácania, hladinu hemoglobínu, počet stolíc, tenezmy a bolesti rekta. Po ukončení liečby APC sme vykonávali pravidelné endoskopické kontroly.Výsledky:
Celkovo sme vykonali 75 APC sedení (priemerne 2,4 na pacienta). Pri liečbe došlo k poklesu intenzity enterorhágie z 3,29 na 0,10 (p < 0,001). V koreláte s liečbou ChRP dochádzalo i k vzostupu hladiny hemoglobínu priemerne z 118 na 134 g/l (p < 0,001). Taktiež došlo k vymiznutiu ostatných sledovaných symptómov. Počas priemerného endoskopického sledovania 17 mesiacov (1–42 mesiacov) sme nezaznamenali žiadnu rekurenciu enterorhágie. Taktiež sme za celé sledované obdobie nezaznamenali žiadnu komplikáciu.Záver:
Argón plazma koagulácia je efektívna a bezpečná metóda pre pacientov s chronickou radiačnou proktitídou.Klúčové slová:
chronická radiačná proktitída – enterorhágia – endoskopická liečba – argón plazma koaguláciaChronická radiačná proktitída (CHRP) je definovaná ako chronické poškodenie sliznice a submukózy rekta radiačným žiarením po ožarovaní malígnych ochorení orgánov malej panvy. K vzniku ochorenia môže dôjsť od 3 mesiacov až po niekoľko desiatok rokov od rádioterapie, najčastejšie však v rozptyle od 8–13 mesiacov. Skutočná incidencia je neznáma, podľa literárnych prameňov značne kolíše medzi 2 a 25 % [1,2]. Jej výška závisí na jednej strane od dávky žiarenia, techniky ožarovania a konkomitantnej chemoterapie a na strane druhej od faktorov pacienta, ako sú vek a pridružené ochorenia [3]. Dominantným klinickým prejavom CHRP je enterorhágia. K nej dochádza najčastejšie na podklade krvácania z teleangiektázií, ktoré sú patognomické pre toto ochorenie (obr. 1). Enterorhágia može byť rôzneho stupňa, od miernej až po závažnú, spojenú so zmenami hladiny hemoglobínu charakteru ťažkej sideropenickej anémie. Podľa literárnych prameňov asi 6–8 % pacientov so závažnou CHRP vyžaduje v priebehu trvania ochorenia aspoň jedenkrát podanie transfúzie [4]. Okrem enterorhágie patria medzi klinické prejavy CHRP tenezmy, urgentné defekácie, zvýšený počet stolíc a fekálna inkontinencia vznikajúca na podklade poškodenia motoricko-senzorických funkcií rekta. Menej často dochádza k vzniku bolestivých ulcerácií s možným prechodom u imunosuprimovaných pacientov do pararektálnej alebo parakolickej flegmóny, alebo abscesu. Po prevalení abscesu do dutých orgánov alebo na povrch kože vznikajú fistuly. Zriedkavo dochádza k vzniku striktúr alebo perforácií [5].
Obr. 1. Teleangiektázie sliznice rekta – detail. Fig. 1. Telangiectasia of the rectum mucosa – detail. 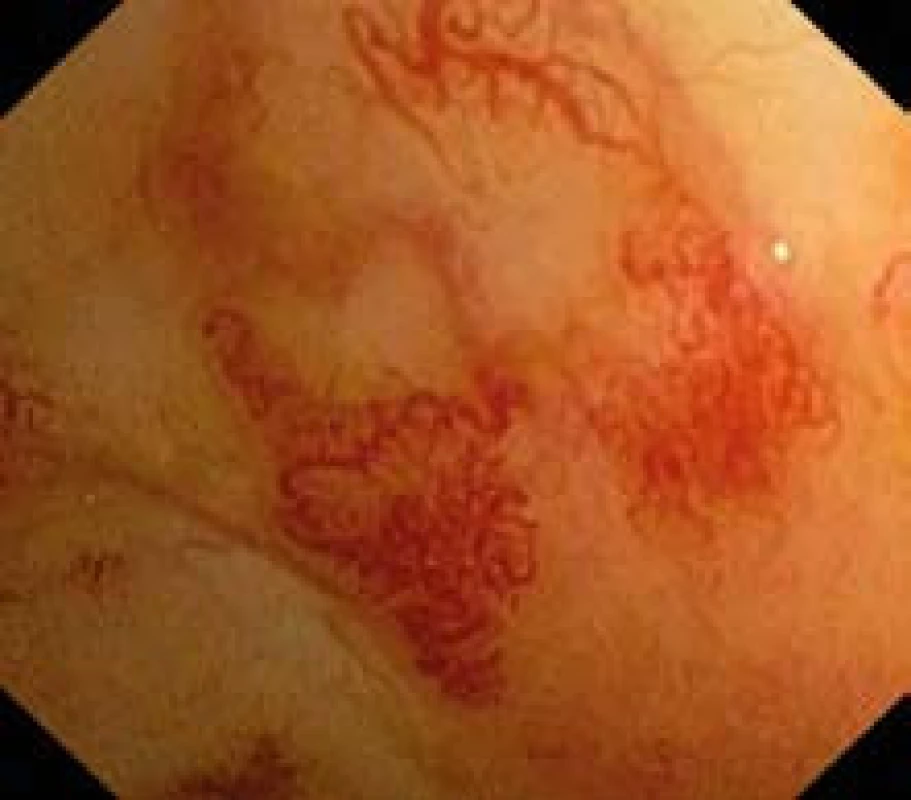
Argón plazma koagulácia (APC) je nekontaktná monopolárna elektrokoagulačná metóda, ktorá bola do endoskopickej praxe zavedená prof. Grundom v roku 1991. Je vhodná na odstraňovanie plošných mnohopočetných lézií, ako sú napríklad teleangiektázie. Limitovaná hĺbka koagulácie 2–3 mm výrazne znižuje percento výskytu komplikácií [6–8]. Navyše nižšia zriaďovacia cena, ako aj jednoduchšia obsluha favorizujú APC na liečbu CHRP.
Cieľom našej práce bolo zhodnotiť úspešnosť argón plazma koagulácie v liečbe chronickej radiačnej proktitídy. Zamerali sme sa nielen na hlavný symptóm CHRP, a to enterorhágiu, ale aj na ovplyvnenie počtu stolíc, tenezmov a pálenia konečníka, čo doposiaľ nebolo v literatúre popisované. Taktiež sme sa zamerali na posúdenie bezpečnosti a trvácnosti efektu liečby.
Pacienti a metódy
Od septembra 2002 do júla 2007 sme sledovali a liečili pacientov s enterorhágiou na podklade chronickej radiačnej proktitídy. Diagnóza CHRP bola stanovená na základe jednoznačného endoskopického nálezu rektálnych teleangiektázií na fragilnej bledej sliznici u pacientov s anamnézou radiačnej liečby v oblasti malej panvy (obr. 2). Každý pacient mal vykonané vstupné pankolonoskopické vyšetrenie na vylúčenie iných zdrojov krvácania, ako sú napríklad polypy, kolitída, divertikulitída, ako aj recidíva alebo prerastenie karcinómu v rekte. V prípade takéhoto nálezu bol pacient zo štúdie vylúčený. Podobne medzi exklúzne kritériá patrili i prítomnosť ulcerácie na sliznici rekta alebo fistuly pred začatím liečby argón plazma koagulátorom. Navyše v predchorobí nesmel byť pacient liečený iným typom endoskopickej liečby.
Obr. 2. Chronická radiačná proktitída. Fig. 2. Chronic radiation proctitis. 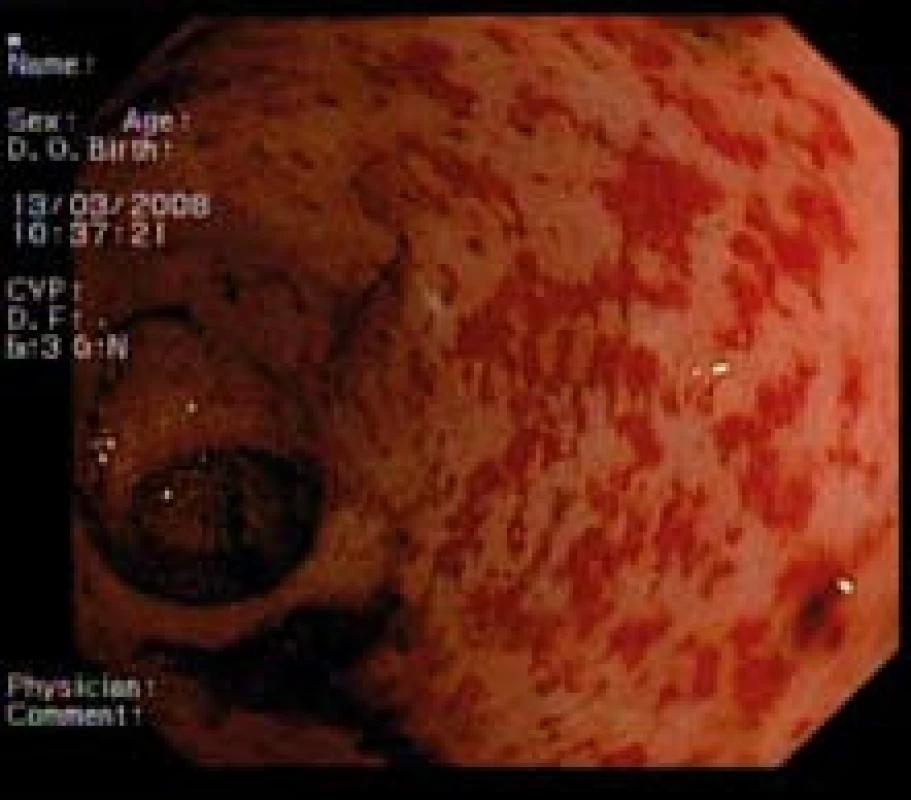
Za uvedené obdobie bolo do práce zaradených 31 pacientov (24 žien a 7 mužov) s priemerným vekom 64,6 roka. Priemerný vek žien bol 64,0 rokov (46–82 rokov) a priemerný vek mužov bol 66,5 roka (61–71 rokov). Nádorové ochorenie, pre ktoré boli pacienti ožarovaní, bolo lokalizované u 13 pacientok v tele maternice, u 7 pacientok v krčku maternice, u 6 pacientov v prostate a u 5 pacientov v oblasti rektosigmy.
Čas od ukončenia rádioterapie do vzniku jednotlivých príznakov chronickej radiačnej proktitídy, dominantne však enterorhágie, sa pohyboval od 1 do 17 mesiacov (priemerne 8,41 ± 3,84). Čas od nástupu prvých príznakov CHRP až do začiatku liečby argón plazma koaguláciou na našom pracovisku bol v rozmedzí od 0 po 63 mesiacov (priemerne 13,13 ± 16,16). Počas uvedeného obdobia boli pacienti buď neliečení vôbec, alebo boli liečení rôznymi druhmi medikamentóznej liečby vrátane sukralfátu, mesalazínu, kortikoidov, antioxidanciami a i., avšak bez výraznejšieho efektu. Ani jeden z pacientov nebol pred začatím liečby argón plazma koaguláciou liečený inou endoskopickou metódou (laser, formalín, tepelná alebo bipolárna sonda a iné).
Na zhodnotenie závažnosti enterorhágie sa v literatúre používa v polovici prác skóre podľa Chutkana et al [4] a v druhej polovici je závažnosť krvácania nehodnotená – nekvantifikovaná. V našej práci sme použili nami modifikované Chutkanove kritériá, ktoré sme rozšírili o častosť výskytu enterorhágie, nakoľko tak lepšie vystihovali závažnosť enterorhágie a boli jednoduchšie reprodukovateľné medzi pacientmi, ktorí mali s pôvodným Chutkanovým skórovacím systémom značné problémy. Náš klasifikačný systém bol v rozsahu 0–4, kde 0 = neprítomnosť enterorhágie, 1 = enterorhágia 1–2× za mesiac, 2 = 1–2× za týždeň, 3 = takmer denne a 4 = viackrát denne i v noci.
Podobne, na kvantifikáciu jednotlivých príznakov chronickej radiačnej proktitídy, ako sú tenezmy a pálenie konečníka, sme používali stupnicu 0–4, kde 0 = neprítomnosť daného príznaku, 1 = mierna intenzita, 2 = stredná intenzita, 3 = závažná intenzita a 4 = veľmi závažná intenzita sledovaného symptómu. Uvedené nálezy a ostatné sledované parametre, ako je vstupná a výstupná hladina hemoglobínu, počet stolíc, komplikácie, vstupné a výstupné hodnotenie pacienta (v rozsahu 1 = výborný až 5 = nedostatočný) sme zaznamenávali do protokolu pri každej kúre argón plazma koagulácie alebo každom kontrolnom endoskopickom vyšetrení.
Na argón plazma koaguláciu sme používali APC systém firmy Erbe (Erbe Elektromedizin, Tubingen, Germany), pozostávajúci z vysokofrekvenčného elektrochirurgického generátora ICC 200 a z argón plazma koagulátora APC 300. Videoendoskopický systém firmy Olympus (Tokyo, Japonsko) pozostával z monitora, videoendoskopickej zostavy (procesor a svetelný zdroj) Exera rada 160, odsávačky KV-5 a terapeutického jednokanálového kolonoskopu Olympus CF-Q160L so šírkou pracovného kanála 3,7 mm, do ktorého sme zavádzali sondy na APC 2200 A, hrúbky 3,2 mm (9,6 Fr) a dĺžky 2,2 metra firmy Erbe (Erbe Elektromedizin, Tubingen, Germany).
Absolútna väčšina jednotlivých kúr argón plazma koagulácie bola realizovaná ambulantnou formou. Každý pacient mal pred samotným výkonom očistu čreva osmotickými laxatívami, najčastejšie 20% síranom horečnatým. Po lokalizácii jednotlivých teleangiektázií sme vykonávali ich koaguláciu argón plazma koagulátorom krátkymi 0,5-sekundovými aplikáciami pri nastavení výkonu na 50 W a prietoku argónového plynu 2 l/min (obr. 3,4). Dĺžka výkonu sa pohybovala od 15–25 minút. Potrebu dlhšej koagulácie sme riešili radšej ďalším sedením z dôvodu obavy z distenzie čreva pacienta nadmerným prívodom plynu. Z podobného dôvodu sme u niektorých pacientov používali v priebehu výkonu zavedenú rektálnu rúrku.
Obr. 3. Argón plazma koagulácia teleangiektázií – detail. Fig. 3. Argon plasma coagulation of telangiectasia – detail. 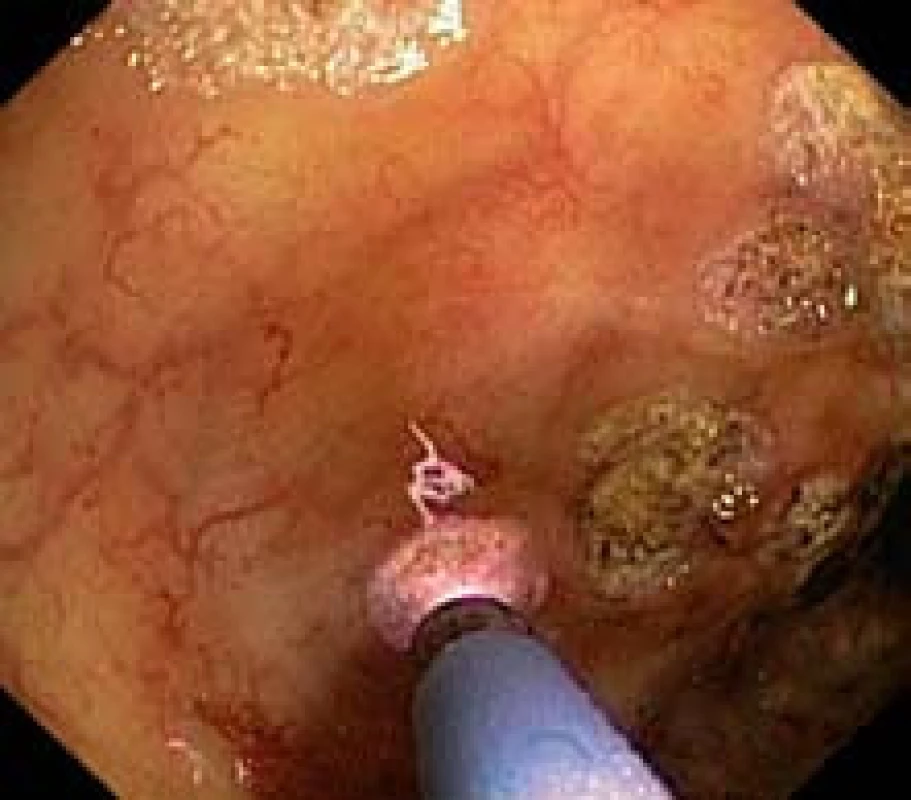
Obr. 4. Bezkontaktnosť APC – viditeľný elektrický oblúk. Fig. 4. Contactless APC – visible electric arc. 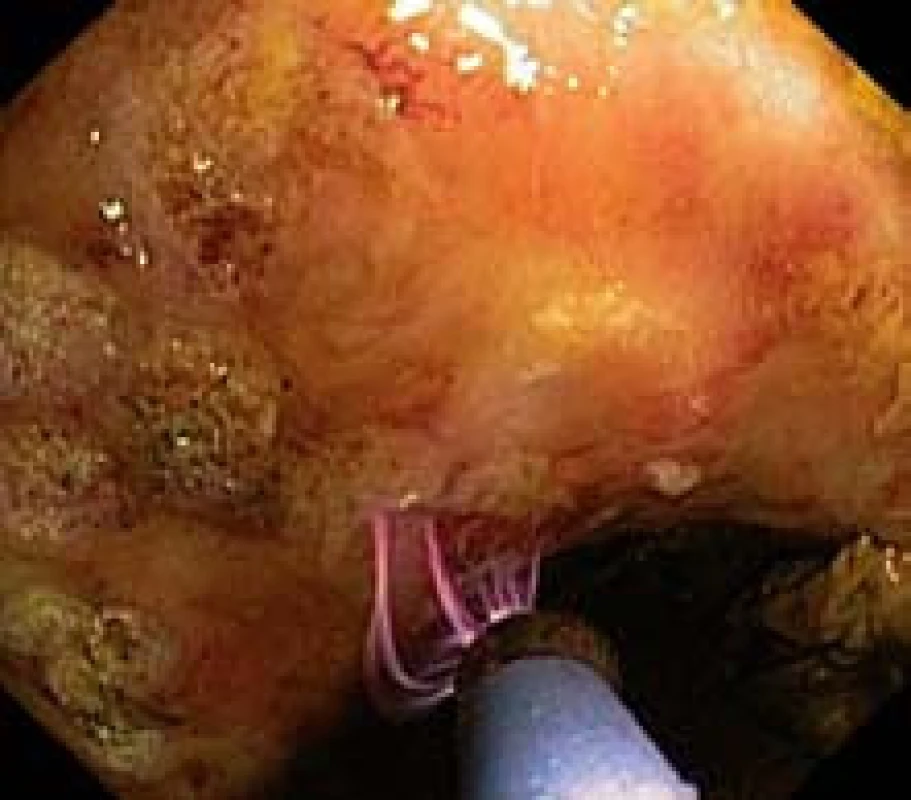
Samotná liečba prebiehala formou jednotlivých sedení – kúr argón plazma koagulácie s odstupom 4–6 týždňov až do eradikácie viditeľných teleangiektázií alebo do zástavy krvácania. Následne sme vykonávali endoskopické kontroly s odstupom 3, 6, 12, 24, 36 a 48 mesiacov za účelom sledovania recidívy teleangiektázií, krvácania alebo vzniku komplikácií. Medzi jednotlivými kúrami APC aj počas endoskopického sledovania pacienti nedostávali žiadnu inú medikamentóznu či endoskopickú liečbu za účelom terapie chronickej radiačnej proktitídy. Svoj súhlas s uvedeným terapeutickým protokolom pacienti potvrdili podpisovaním informovaného súhlasu. Všetky kúry APC, ako i endoskopické kontroly vykonával jeden lekár z dôvodu čo najmenšieho skreslenia výsledkov.
Na zhodnotenie štatistickej významnosti jednotlivých sledovaných parametrov, t. j. hladiny hemoglobínu, stupeň enterorhágie, počet stolíc, závažnosť tenezmov a pálenia konečníka pred zahájením liečby APC a po jej ukončení, sme používali párový T-test pre závislé výbery. Hodnoty p < 0,05 sme považovali za štatisticky významné.
Výsledky
Celkovo sme u všetkých pacientov vykonali spolu 75 sedení (kúr) argón plazma koagulácie. Priemerný počet kúr na jedného pacienta bol 2,42 ± 1,26 (1–6) (graf 1).
Graf 1. Počet pacientov vyžadujúcich 1–6 sedení argón plazma koagulácie. Graph 1. Number of patients requiring 1–6 sessions of argon plasma coagulation. 
Všetci pacienti sa vstupne prezentovali rôznym stupňom enterorhágie od intermitentnej 1–2× za týždeň (stupeň 2) až po opakované denné, ale i nočné krvácanie (stupeň 4). U všetkých sme dosiahli podstatné zlepšenie a zmiernenie enterorhágie. Vstupné priemerné skóre enterorhágie 3,29 ±± 0,74 pokleslo po liečbe na 0,10 ± 0,30 (t = 22; p < 0,001), čo je veľmi vysoko štatisticky signifikantné. Z 31 pacientov sme u 28 dosiahli úplnú zástavu krvácania (90,3 %) a u troch pacientov sme docielili obmedzenie krvácania na 1–2× mesačne (stupeň 1). Z nich dvaja pacienti mali pred liečbou opakované denné krvácanie s ťažkým endoskopickým nálezom a nutnosťou 4 sedení APC, a tretí mal po dvoch sedeniach APC eradikované všetky viditeľné teleangiektázie, avšak i napriek tomu pozoroval prímes krvi na papieri cca jedenkrát mesačne. U neho sme však predpokladali skôr enterorhágiu pri incipientných hemoroidoch. U väčšiny pacientov došlo k podstatnému zlepšeniu už po prvej kúre APC (graf 2).
Graf 2. Úprava stupňa enterorhágie po liečbe argón plazma koagulátorom. Graph 2. Enterorrhagia extent reduced by previous treatment with argon plasma coagulator. 
V koreláte s liečbou a úpravou enterorhágie dochádzalo i k vzostupu hladiny hemoglobínu. Priemerná vstupná hladina hemoglobínu bola 118,10 ± 18,42 g/l (81–144 g/l). Po ukončení liečby došlo k jej vzostupu na 134,00 ± 10,34 g/l (108–150 g/l), (t = 5,4569; p < 0,001), čo je veľmi vysoko štatisticky signifikantné. Priemerný vzostup hladiny hemoglobínu bol 15,90 ± 16,77 g/l (0–65 g/l). Vstupne bolo 14 pacientov anemických (46,16 % ) s hladinou hemoglobínu pod 120 g/l, po ukončení liečby ostali pod touto hladinou len 4 pacienti (12,90 %). Z celkového počtu 31 pacientov dostali traja pred začatím liečby minimálne jednu transfúziu (pacientka č. 8 dostala dokonca 6 TU Ery masy), po realizácii prvej kúry APC už ďalšie transfúzie Ery masy neboli potrebné (graf 3).
Graf 3. Vzostup hemoglobínu po APC liečbe u jednotlivých pacientov. Graph 3. Haemoglobin increase following APC treatment in individual patients. 
Z hľadiska ostatných symptómov sme sa zamerali na počet stolíc, tenezmy a pálenie konečníka. Priemerný vstupný počet stolíc 3,00 ± 1,67 (1–7) poklesol po liečbe argón plazma koaguláciou na 1,06 ± 0,25 (1–2) (t = 7,3529; p < 0,001). Z hľadiska tenezmov, ktoré sa vyskytovali u 26 pacientov z celkového počtu 31 (83,87 %), došlo ku kompletnej úprave a vymiznutiu symptómu u všetkých pacientov. Z priemerného stupňa pred liečbou 1,54 ± 0,99 (0–4) došlo po liečbe k poklesu na 0 (t = 8,4239; p < 0,001). Podobne i pálenie konečníka, ktoré sa však vyskytovalo podstatne zriedkavejšie, len u 14 pacientov z 31 (45,16 %), a to rôznej intenzity od 1–3, zareagovalo na liečbu veľmi priaznivo. U všetkých pacientov, u ktorých sa vstupne prezentoval určitý stupeň pálenia konečníka, došlo k jeho úplnému vymiznutiu. Priemerný vstupný stupeň tohto symptómu 0,74 ± 0,96 poklesol po liečbe APC na 0 (t = 4,2775; p < 0,001).
Po ukončení liečby argón plazma koaguláciou sme následne u každého pacienta vykonávali kontrolné endoskopické (najčastejšie sigmoideoskopické) vyšetrenie. Celkovo sme vykonali 83 kontrol (1–6), čo je priemerne 2,68 ± 1,37 kontroly na jedného pacienta. Kontroly sme vykonávali s odstupom 3, 6, 12, 24, 36 a 42 mesiacov od ukončenia liečby. Priemerná dĺžka sledovania pacienta po ukončení APC liečby bola 16,97 ± 10,49 mesiaca (1–42 mesiacov). Počas uvedeného sledovania nedošlo k žiadnej rekurencii krvácania, ani u jedného pacienta sme nemuseli dodatočne pridávať ďalšiu kúru argón plazma koagulácie.
V priebehu celej liečby, ako i počas následného endoskopického sledovania sme nezaznamenali žiadnu komplikáciu. Liečba bola zo strany pacientov veľmi dobre tolerovaná. U časti pacientov sa síce prechodne vyskytli nešpecifické senzácie v oblasti konečníka, charakteru mierneho štípania alebo pálenia, možno i mierne zhoršenie enterorhágie bezprostredne po výkone, tieto však v priebehu 1–2 dní ustúpili. Drobné slizničné defekty, vznikajúce po odlúčení koagulovanej sliznice sa vždy do najbližšej kontroly preepitelizovali, u žiadneho pacienta sme nepozorovali vznik typického vredu. U všetkých pacientov bolo záverečné hodnotenie 1 = výborný (obr. 5).
Obr. 5. Sliznica rekta 24 mesiacov po ukončení liečby argón plazma koaguláciou. Fig. 5. Rectum mucosa 24 months after termination of argon plasma coagulation treatment. 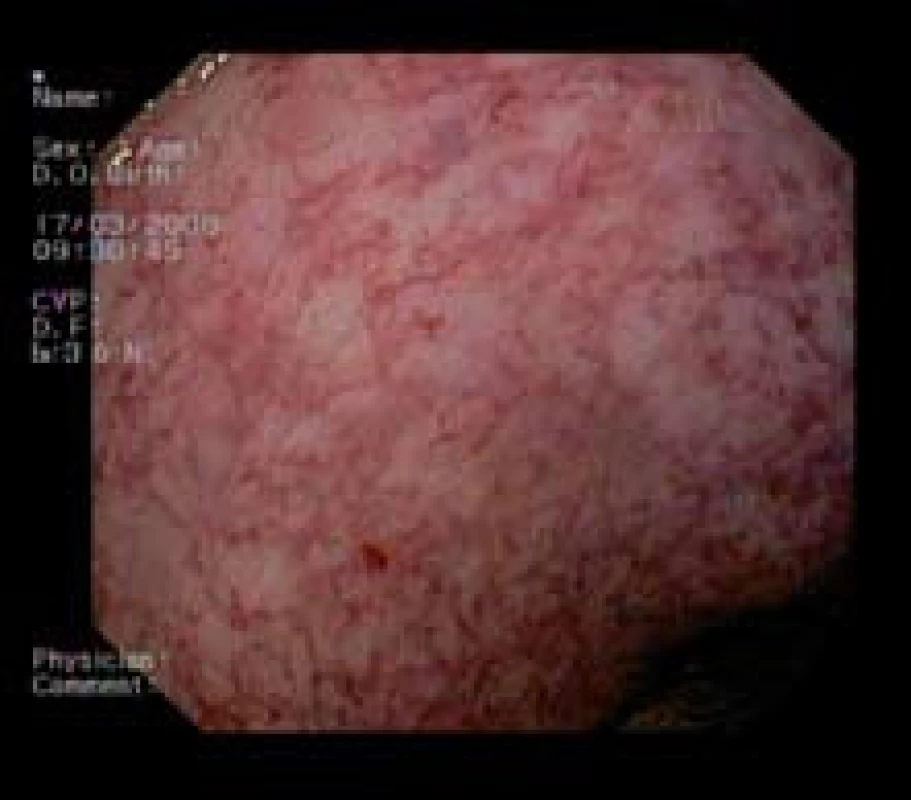
Diskusia
Liečba chronickej radiačnej proktitídy predstavuje značný problém. V literatúre nachádzame len málo prác, väčšinou kazuistiky alebo práce s malým počtom pacientov. Efekt medikamentóznej liečby je neuspokojivý. Mesalazín, kortikoidy, sukralfát, mastné kyseliny s krátkym reťazcom, antioxidanciá, misoprostol alebo pentosan polysulfát zaznamenávajú sporný, veľakrát len prechodný minimálny účinok s častými relapsami [9–11]. Chirurgická intervencia je zase zaťažená vysokým percentom perioperačnej a pooperačnej morbidity a mortality. Navyše veľmi častá prítomnosť intraabdominálnych zrastov, neovaskularizácie, ako i pooperačne zmenených anatomických pomerov ešte viacej sťažujú chirurgovi už i tak dosť náročnú situáciu. Taktiež vysoká pravdepodobnosť vzniku pooperačného leaku z anastomózy s eventuálnym vznikom fistuly završuje charakter tohto mimoriadne náročného úsilia. Z toho dôvodu je chirurgická liečba rezervovaná len ako krajné riešenie po zlyhaní ostatných terapeutických modalít. Jej doménou zostávajú endoskopicky neriešiteľné striktúry alebo fistuly [12].
Endoskopická liečba získava v poslednej dobe na popularite. Princípom endoskopickej liečby je obliterácia teleangiektázií s následným ústupom krvácania a ostatných sprievodných príznakov. Elektrokoagulácia pomocou bipolárnej alebo tepelnej sondy je pomerne jednoduchý, lacnejší a dostupný spôsob liečby CHRP, jej nevýhodou je však nekontrolovateľná hĺbka koagulácie s vyšším rizikom vzniku perforácie alebo striktúry. Navyše ide o kontaktnú metódu, pri ktorej dochádza k adhézii sondy na koagulované tkanivo s následným krvácaním po jej odtrhnutí [13]. Topická liečba formalínom je založená na chemickej kauterizácii rektálnej sliznice. Jej veľkú úspešnosť v liečbe CHRP (59–100 %), hlavne s postihnutím kratších úsekov rekta, podporujú ešte argumenty o jej jednoduchosti a nízkej cene. Na druhej strane však od tohto spôsobu liečby odrádzajú veľmi nepríjemné a dosť bolestivé komplikácie, ako je perianálna dermatitída, bolestivé ulcerácie a análne fisúry alebo vznik striktúr [14–17]. V literatúre sa uvádza aj vyššie riziko relapsov krvácania po liečbe formalínom [4]. Autori, ktorí túto liečbu používajú, referujú o jej výborných výsledkoch pri minimálnych komplikáciách. Castano et al 2007 porovnával dve (26 vs 21), vstupnými charakteristikami podobné, skupiny pacientov, ktoré liečil 4% for-malínom vs APC. V obidvoch skupinách dosiahli zástavu krvácania bez významnejších komplikácií. Ide však o ojedinelú porovnávaciu štúdiu dvoch terapeutických modalít v liečbe CHRP [18]. Podobne i laseroterapia dosahuje v liečbe chronickej radiačnej proktitídy veľmi dobré výsledky s úspešnosťou až do 90 %. Jej nespornou výhodou je to, že ide o nekontaktnú a veľmi presnú endoskopickú metódu, ktorá je veľmi dobre tolerovaná zo strany pacienta. Jej nevýhodou je nekontrolovateľná hĺbka koagulácie, ktorá výrazne zvyšuje riziko perofácií, vzniku striktúr alebo fistúl. Priemerný výskyt komplikácií je udávaný od 5–15 %. Navyše je potrebné dodržiavanie zvýšených bezpečnostných opatrení pri práci s laserom na ochranu nielen pacienta, ale i personálu. Čo však výrazne limituje použitie laseru v liečbe CHRP, je hlavne jeho veľmi vysoká cena, ktorá výrazne obmedzuje jeho dostupnosť [19,20]. V súčasnosti sa začínajú objavovať práce o úspešnom využití rádiofrekvenčnej ablácie v liečbe CHRP, avšak ide o sporadické prípady s minimálnym počtom pacientov pri dosť vysokých cenách za používané Hallo sondy [21,22].
Argón plazma koagulácia je endoskopická metóda, ktorá vďaka svojej cenovej dostupnosti, jednoduchej ovládateľnosti, ako i bezpečnosti veľmi rýchlo našla uplatnenie v liečbe rozličných ochorení gastrointestinálneho traktu [23]. Argón plazma koagulácia má oproti ostatným endoskopickým metodikám množstvo výhod. Je to nekontaktná metóda so samolimitovateľnou hĺbkou koagulácie, čím výrazne obmedzuje riziko perforácie čreva. Jej schopnosť nielen axiálneho (ako je to pri laseri), ale i tangenciálneho a laterálneho pôsobenia umožňuje ošetriť teleangiektázie na endoskopicky horšie dostupných miestach. Navyše, pri jej použití nedochádza ku karbonizácii tkaniva, čím sa výrazne redukuje množstvo dymu, čo má za následok lepšiu vizualizáciu ošetrovanej plochy [24]. Uvedené výhody výrazne znižujú riziko komplikácií pri zachovalej vysokej úspešnosti, čím favorizujú APC na použitie pri chronickej radiačnej proktitíde [25].
Prvá publikovaná práca Chutkana et al, ktorá sledovala účinnosť APC v liečbe CHRP, pochádza z roku 1997. Odvtedy bolo do roku 2007 publikovaných ďalších 16 prác [2,4,26–39]. Ide o malé súbory pacientov a takmer polovica prác je retrospektívnych. I napriek tomu jednotlivé výsledky svedčia o vysokej úspešnosti a bezpečnosti použitia argón plazma koagulácie v liečbe CHRP (tab. 1).
Tab. 1. Literárny prehľad prác APC v liečbe chronickej radiačnej proktitídy. Tab. 1. Bibliography of APC in the treatment of chronic radiation proctitis. 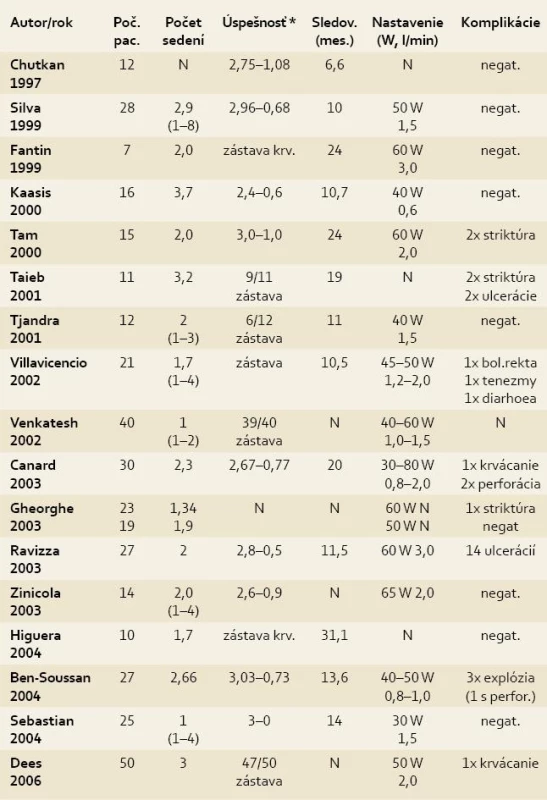
N – neuvedené *skóre podľa Chutkana et al.: 0 (bez krvácania), 1 krv na toaletnom papieri alebo na stolici, 2 krv v toaletnej mise, 3 ťažké krvácanie so stolicou, 4 krvácanie vyžadujúce transfúziu [42] V našej práci bolo zaradených a liečených 31 pacientov s priemerným sledovaním 17 mesiacov, čo našu prácu zaraďuje medzi najväčšie publikované štúdie s najdlhším sledovaním. U našich pacientov sme APC liečbou dosiahli pokles priemerného vstupného skóre 3,73 na 0,10. V praxi to znamenalo, že sme dosiahli u 28 pacientov úplnú zástavu enterorhágie a u zvyšných troch výraznú redukciu s výskytom enterorhágie cca 1–2× za mesiac, čo odpovedá skóre 1. Podľa percentuálneho vyjadrenia úspešnosti liečby používaného v literatúre sme sa teda dostali na hladinu 100 %! Navyše počas celého obdobia sledovania, t. j. priemerne 17 mesiacov (1–42), sme nezaznamenali žiadny relaps enterorhágie, čo svedčí pre dlhotrvajúci efekt našej liečby. Tjandra, u ktorého sa vyskytla rekurencia enterorhágie s odstupom času po liečbe, riešil tento stav ďalšou kúrou APC s výborným efektom a zástavou krvácania. Úspešnosť zástavy enterorhágie súvisela so vzostupom hladiny hemoglobínu. Priemerný počet APC sedení bol v našej práci 2,42, čo je porovnateľné s ostatnými publikovanými prácami. Aj keď šesť APC sedení, ktoré sme potrebovali na dosiahnutie terapeutického cieľa u jednej pacientky, je dosť vysoký počet, tak musíme pripomenúť, že sa nám na ňom podpísala okrem ťažkého endoskopického nálezu i opakovaná nedostatočná príprava čreva. Vo svojej práci mal však aj Silva et al 1999 počet sedení v rozptyle 1–8 [28]. U všetkých pacientov, podobne ako je uvádzané v literatúre, sme pozorovali zlepšenie stavu a zmiernenie enterorhágie už po prvej kúre. Úspešnosť liečby chronickej radiačnej proktitídy argón plazma koagulátorom sa prejavila v našom súbore pacientov i v ústupe ostat-ných symptómov. Počet stolíc poklesol zo vstupných priemerných 3 stolíc za deň na 1 stolicu denne, tenezmy a pálenie konečníka po liečbe APC vymizli u všetkých liečených pacientov. Podobné terapeutické úspechy mali i autori ostatných publikovaných prác. Presné zdôvodnenie, prečo pri eradikácii teleangiektázií v rámci liečby CHRP dochádza k ústupu i ostatných symptómov nie je jasné, ale predpokladá sa korelát s redukciou slizničnej inflamácie. Určitú úlohu tu môže hrať i redukcia reperfúzneho poškodenia zapríčineného reaktívnymi kyslíkovými metabolitmi [38].
Po ukončení liečby argón plazma koaguláciou sme všetkých pacientov endoskopicky sledovali ešte priemerne 17 mesiacov (1–42). Počas uvedeného obdobia sme nezaznamenali rekurenciu enterorhágie ani ostatných symptómov chronickej radiačnej kolitídy. I napriek tomu, že naša práca patrí medzi práce s najdlhším trvaním (59 mesiacov, t. j. takmer 5 rokov) a priemerný čas endoskopických kontrol patrí tiež medzi tie najdlhšie, počas uvedeného obdobia sme nezaznamenali žiadnu komplikáciu! Podobne bez komplikácií boli i ďalšie práce [4,27–30,36,38]. Na druhej strane, u ostatných autorov sa komplikácie pohybovali od 2–14 %. Išlo hlavne o výskyt ulcerácií, striktúr, explózie črevných plynov či už bez perforácie alebo s perforáciou, diarhoey, tenezmov alebo krvácania. Mierne vyššie percento komplikácií udáva vo svojej práci Taieb 2001 [2], ktorý popisoval výskyt 36 % komplikácií (2 ulcerácie a 2 striktúry u 11 pacientov). Tu sa však na relatívne vysokom percente komplikácií mohol podpísať i malý súbor pacientov. Veľmi veľké percento komplikácií popisuje Ravizza 2003 [35], ktorý z 27 pacientov pozoroval výskyt asymptomatických ulcerácií u 14 z nich, t. j. u 52 %. Uvedený nález vysoko prevyšuje všetky ostatné literárne odkazy. Priemerne sa u všetkých sledovaných pacientov z ostatných prác vyskytovali ulcerácie u 0,5 % (dvaja z 360 pacientov). Ak berieme do úvahy možnosť patogenetického vzťahu medzi ulceráciami a striktúrami, pričom ich zahrnieme pod jednu komplikáciu, tak sa dostaneme na 2,5 % výskytu (8 pacientov z 360). Ravizza však nepopisoval v celom sledovanom období ani jednu striktúru alebo inú možnú komplikáciu argón plazma koagulácie. Je pravda, že koagulovaná sliznica sa hojí plytkými slizničnými defektmi, ktoré sa však veľmi rýchlo hoja. Pri mesačnom intervale medzi jednotlivými APC sedeniami býva však už sliznica zhojená po predchádzajúcom ošetrení, niekedy krytá fibrínom (exudátom). Len zriedkavo sú prítomné reziduálne drobné ulcerácie, ktoré sa však do najbližšej kúry APC alebo endoskopickej kontroly o mesiac vždy zhoja. Pri pátraní po prediktívnych faktoroch vzniku komplikácií dominuje v literatúre množstvo úvah. Sebastian 2004 [38] odporúča používať dvojkanálový terapeutický kolonoskop, ktorý umožní lepšie odsávanie insuflovaného plynu, a tým zníženie možnosti nadmernej distenzie hrubého čreva. Taktiež navrhuje používať nižšie nastavenie výkonu, konkrétne 30 W, pri ktorých je možné dosiahnuť terapeutický úspech a redukovať množstvo komplikácií. Naproti tomu Taieb 2001 [2] nenašiel súvislosť medzi nastavením argón plazma koagulátora (Watty a prietok plynu) a množstvom komplikácií. Vo svojej práci sa odvoláva na vysoké percento komplikácií, hoci použil to isté nastavenie, aké mal Silva [28]. Ten však nezaznamenal žiadne komplikácie. Jediná práca v literatúre, publikovaná Gheorgeom et al 2003 [34], ktorá porovnáva výskyt komplikácií u dvoch skupín pacientov s rozličným nastavením výkonu (50 vs 60 Wattov), nezaznamenala štatisticky významný rozdiel vo výskyte komplikácií medzi týmito skupinami. Zachytili však kratší čas trvania jednotlivých procedúr (17 min pri 50 W vs 15 min pri 60 W) a štatisticky významný rozdiel medzi počtom sedení v jednotlivých skupinách (1,9 vs 1,34). Ravizza 2003, ktorý zaznamenal také vysoké percento vzniku ulcerácií, použil štandardné nastavenie prietoku a výkonu koagulátora. Na druhej strane však používal dlhšie trvajúce impulzy jednotlivých koagulácií (do 2 sekúnd) oproti štandardnej dĺžke 0,5–1 sekunda používanej veľkou väčšinou autorov. Tento záver by podporovala i práca Chino et al 2005, ktorý popisuje vyšší výskyt komplikácií pri dlhšie trvajúcich impulzoch (5–10 sekúnd vs 1–2 sekundy) [40].
Všetci pacienti hodnotili dosiahnutý terapeutický cieľ najvyšším skóre. Veľmi dobre znášali endoskopickú liečbu. Analgosedáciu (midazolam 2,5–5 mg i. v.) sme používali len výnimočne, a to v prípade koagulácie v oblasti linea dentata. Výkony sme realizovali u väčšiny pacientov ambulantnou formou. Bezprostredne po výkone sme v zhode s ostatnými autormi pozorovali prechodné cca 1–2 dni trvajúce mierne bolesti v oblasti anorekta. Tie však neboli závažné, nevyžadovali si terapeutickú intervenciu, v prípade potreby dobre reagovali na bežné analgetiká. Žiadneho pacienta sme nemuseli odporučiť na chirurgickú intervenciu alebo na iný druh liečby.
Podľa literárnych prác sa argón plazma koagulácia ukázala ako vysoko účinná metóda aj tam, kde ostatné terapeutické modality zlyhali. Tam et al 2000 [31] dosiahli terapeutický úspech APC v liečbe CHRP u 15 pacientov, z ktorých 10 malo v anamnéze neúspešnú liečbu topickými steroidmi, tepelnou sondou alebo formalínom. Podobne pacienti Tjandru 2001 [4] boli liečení po predchádzajúcom neúspechu liečby formalínom. Venkatech 2002 [26] liečil v rokoch 1994–1998 17 pacientov Nd:YAG laserom, kde u 10 z nich liečba zlyhala, následne v rokoch 1998–2000 liečil 40 pacientov argón plazma koaguláciou, kde u 39 z nich (97,5 %) dosiahol kompletnú zástavu krvácania. Každá metóda má aj svojich oponentov. Andrejev 2007 [41] považuje argón plazma koaguláciu za metódu krajného riešenia, vzhľadom na vysoký výskyt komplikácií, až u 8 % pacientov (tu je ale zaradená i štúdia Ravizzu s 52% výskytom ulcerácií). Vychádza z predpokladu, že rádioterapiou indukované teleangiektázie sa môžu spontánne zlepšiť a ostatné symptómy CHRP sú aj tak neliečiteľné endoskopickými metódami. Podľa neho však pacienti s miernym krvácaním nezhoršujúcim kvalitu života, po vylúčení iných príčin enterorhágie nevyžadujú endoskopickú intervenciu, nakoľko každá z endoskopických metód je pre pacienta nebezpečná.
Záver a odporúčanie pre prax
Výsledky doteraz publikovaných štúdií nasvedčujú, že argón plazma koagulácia je vysoko efektívna, bezpečná a veľmi dobre tolerovaná endoskopická modalita v liečbe chronickej radiačnej proktitídy. Navyše je cenovo dostupná a ľahko ovládateľná. Uvedené vlastnosti ju favorizujú na metódu voľby v liečbe CHRP, k čomu sa prikláňajú autori všetkých 17 publikovaných prác, vrátane Ravizzu, ktorý popisoval tak vysoké percento výskytu ulcerácií.
Do budúcna by však bolo vhodné zaviesť štandardný terapeutický protokol s presne definovaným nastavením argón plazma koagulátorom a tiež techniky výkonu. Umožnilo by to zvýšiť efektívnosť liečby a znížiť množstvo nežiaducich komplikácií, ako aj umožniť vznik veľkých multicentrických randomizovaných porovnávacích štúdií argón plazma koagulácie s ostatnými endoskopickými modalitami v liečbe CHRP, ktorých je v literatúre tak žalostne málo.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Doručeno/Submitted: 30. 7. 2011
Příjato/Accepted: 20. 9. 2011
MUDr. Jozef Záň, Ph.D.
Interná klinika – gastroenterologické pracovisko ÚVN SNP – FN Ružomberok
Gen. Miloša Vesela 21, 034 26 Ružomberok
zan.endo@gmail.com
Zdroje
1. Ginsberg GG, Kochman ML, Norton I et al. Clinical gastrointestinal endoscopy. Elsevier Saunders 2005 : 185–194, 213–237, 311–332.
2. Taieb S, Rolachon A, Cenni JC et al. Effective use of Argon plasma coagulation in the treatment of severe radiation proctitis. Dis Colon Rectum 2001; 44(12): 1766–1771.
3. Urban O, Chalupa J, Vítek P et al. Léčba chronické postradiační proktitídy argonovou plazmakoagulací. Vnitř lék 2004; 50(3): 218–221.
4. Tjandra JJ, Sengupta S. Argon plasma coagulation is an effective treatment for refractory hemorrhagic radiation proctitis. Dis Colon Rectum 2001; 44(12): 1759–1765.
5. Johnston MJ, Robertson GM, Frizelle FA. Management of late complications of pelvic radiation in the rectum and anus: a review. Dis Colon Rectum 2003; 46(2): 247–259.
6. Postgate A, Saunders B, Tjandra J. Argon plasma coagulation in chronic radiation proctitis. Endoscopy 2007; 39(4): 361–365.
7. Olmos JA, Marcolongo M, Pogorelsky V et al. Argon plasma coagulation for prevention of recurrent bleeding from GI angiodysplasias. Gastrointest Endosc 2004; 60(4): 881–886.
8. Grund KE, Zindel C, Farin G. Argon plasma coagulation through flexible endoscope. Evaluation of a new therapeutic method after 1606 uses. Dtsch Med Wochenschr 1997; 122(14): 432–438.
9. Hong JJ, Park W, Ehrenpreis ED. Review article: current therapeutic options for radiation proctopathy. Aliment Pharmacol Ther 2001; 15(9): 1253–1262.
10. Cotti G, Seid V, Araujo S et al. Conservative therapies for hemorrhagic radiation proctitis: a review. Revista do Hospital das Clinicas 2003; 58(5): 284–292.
11. Kennedy M, Bruninga K, Mutlu EA et al. Successful and sustained treatment of chronic radiation proctitis with antioxidant vitamins E and C. Am J Gastroenterol 2001; 96(4): 1080–1084.
12. Tagkalidis PP, Tjandra JJ. Chronic radiation proctitis. ANZ J Surg 2001; 71(4): 230–237.
13. Dulai GS, Jensen DM, Cortina G et al. Randomized trial of argon plasma coagulation vs. multipolar elektrocoagulation for ablation of Barrett´s esophagus. Gastrointest Endosc 2005; 61(2): 232–240.
14. Chautems RC, Delgadillo X, Rubbia--Brant L et al. Formaldehyde application for haemorrhagic radiation-induced proctitis: a clinical and histological study. Colorectal Dis 2003; 5(1): 24–28.
15. Pikarsky AJ, Belin B, Efron J et al. Complications following formalin instilation in the treatment of radiation induced proctitis. Int J Colorectal Dis 2000; 15(2): 96–99.
16. Tsujinaka S, Baig MK, Gornev R et al. Formalin instilation for hemorrhagic radiation proctitis. Surg Innov 2005; 12(2): 123–128.
17. Cullen SN, Frenz M, Mee A. Treatment of haemorrhagic radiation-induced proctopathy usin small volume topical formalin instillation. Aliment Pharmacol Ther 2006; 23(11): 1575–1579.
18. Castano R, Puerta JD, Sanin E et al. Argon plasma coagulation versus aplication of 4 percent formalin for the treatment of radiation induced hemorrhagic proctitis. Gastrointest Endosc 2007; 65(5): 255.
19. Alexander TJ, Dwyer RM. Endoscopic Nd:YAG laser treatment of severe radiation injury of the lower gastrointestinal tract: Long term follow up. Gastrointest Endosc 1988; 34(5): 407–411.
20. Canard JM, Vedrenne B. Clinical aplication of argon plasma coagulation in gastrointestinal endoscopy: Has the time come to replace the laser? Endoscopy 2001; 33(4): 353–357.
21. Zhou C, Adler DC, Becker L et al. Effective treatment of chronic radiation proctitis using radiofrequency ablation. Therap Adv Gastroenterol 2009; 2(3): 149–156.
22. Nikfarjam M, Faulx A, Laughinghouse M et al. Feasibility of Radiofrequency Ablation for the Treatment of Chronic Radiation Proctitis. Surg Innov 2010; 17(2): 92–94.
23. Záň J, Minčík I, Bestvina D. Argón plazma koagulácia – prínos v terapeutickej digestívnej endoskopii.Čes a Slov Gastroent a Hepatol 2004; 58(4): 136–140.
24. Kopáčová M, Rejchrt S, Bureš J. Využití argonové plasmakoagulace v digestivní endoskopii. In: Zavoral M, Dítě P, Špičák J et al. Nové trendy v digestivní endoskopické diagnostice a léčbě. Praha: Grada 2000: 255–275.
25. Wilson SA, Rex DK. Endoscopic treatment of chronic radiation proctopathy (Review). Curr Opin Gastroenterol 2006; 22(5): 536–540.
26. Venkatesh KS, Ramanujam P. Endoscopic therapy for radiation proctitis-induced hemorrhage in patients with prostatic carcinoma using Argon Plasma Coagulator application. Surg Endosc 2002; 16(4): 707–710.
27. Zinicola R, Rutter MD, Falasco G et al. Haemorrhagic radiation proctitis: endoscopic severity may be useful to guide therapy. Int J Colorectal Dis 2003; 18(5): 439–444.
28. Silva RA, Correia AJ, Dias LM et al. Argon plasma coagulation therapy for hemorragic radiation proctosigmoiditis. Gastrointest Endosc 1999; 50(2): 221–224.
29. Fantin AC, Binek J, Suter WR et al. Argon beam coagulation for treatment of symptomatic radiation-induced proctitis. Gastrointest Endosc 1999; 49 (4 Pt 1): 515–519.
30. Kaasis M, Oberi F, Burtin P et al. Argon plasma coagulation for the treatment of hemorrhagic radiation proctitis. Endoscopy 2000; 32(9): 673–676.
31. Tam W, Moore J, Schoeman M. Treatment of radiation proctitis with argon plasma coagulation. Endoscopy 2000; 32(9): 667–672.
32. Villavicencio RT, Rex DK, Rahmani E. Efficacy and complications of argon plasma coagulation for hematochezia related to radiation proctopathy. Gastrointest Endosc 2002; 55(1): 70–74.
33. Canard JM, Vedrenne M, Bors G et al. Résultats á long terme du traitement des rectites hémorrhagiques par la coagulation au plama d´argon (full text in English on www.e2.med.com/gcb). Gastroenterol Clin Biol 2003; 27(5): 455–459.
34. Gheorghe C, Gheorghe L, Iacob S et al. Argon plasma coagulation for radiation proctitis. Rom J Gastroenterol 2003; 12(2): 107–112.
35. Ravizza D, Fiori G, Trovato C et al. Frequency and outcomes of rectal ulcers during argonplasma coagulation for chronic radiation-induced proctopathy. Gastrointest Endosc 2003; 57(4): 519–525.
36. Higuera SC, Arribas MM, Gomes RS et al. Efficacy and safety of argon plasma coagulation for the treatment of hemorrhagic radiation proctitis. Rev Esp Enferm Dig 2004; 96(11): 758–764.
37. Ben-Soussan E, Antonietti M, Savoye G et al. Argon plasma coagulation in the treatment of hemorrhagic radiation proctitis is efficient but requires perfect colonic cleansing to be safe. Eur J Gastroenterol Hepatol 2004; 16(12): 1315–1318.
38. Sebastian S, O´Connor H, O´Morain C et al. Argon plasma coagulation as fist-line for chronic radiation proctopathy. J Gastroenterol Hepatol 2004; 19(10): 1169–1173.
39. Dees J, Meijseen MA, Kuipers EJ. Argon plasma coagulation for radiation proctitis. Scand J Gastroenterol 2006; Suppl 243: 175–178.
40. Chino A, Uragami N, Hosaka H et al. Therapeutic strategy for hemorrhagic radiation proctitis – the optimum condition of argon plasma coagulation (APC) (abstract). The Japanese journal of gastroenterology 2005; 102(11): 1405–1411.
41. Andrejev HJ. Letters to the editor. To: Posgate et al.: Argon plasma coagulation in chronic radiation proctitis. Endoscopy 2007; 39(8): 751–752.
42. Chutkan R, Lipp A, Waye J. The argon plasma coagulator: a new and effective modality for treatment of radiation proctitis (abstract) Gastrointest Endosc 1997; 45: AB27.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2011 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
-
Všetky články tohto čísla
- November 17th 1989 and today
- Erratum
-
Prof. MUDr. Petr Dítě, DrSc., jubilující
Prof. MUDr. Petr Dítě, DrSc., celebrant -
Rozhovor s prof. MUDr. Juliem Špičákem, CSc.,
předsedou České gastroenterologické společnosti o 32. českém a slovenském gastrontereologickém kongresu v Brně (3.–5. 11. 2011) - Kvíz – Neobvyklý případ z klinické praxe
- Chronická radiačná proktitída – rieši argón plazma koagulácia tento terapeutický problém?
-
Elektrogastrografie u pokusných prasat
Analýza amplitud - Inhibitory protonové pumpy – up to date
- Od drenáže cystoidu po karcinom pankreatu
- Virtuální simulátor pro digestivní endoskopii
- 20th Congress of the Gastroenterology Society of Central Germany in Magdeburg from 12 to 14 May 2011
- Odpověď na kvíz
- Mladý český výzkumník, hepatolog MUDr. Jan Petrášek, Ph.D., obdržel za mimořádné vědecké objevy prestižní ocenění Česká hlava
- S lítostí oznamujeme, že dne 29. 11. 2011 zemřel ve věku 66 let pan doc. MUDr. Milan Kaláb, CSc.
- Rejstřík 65. ročníku 2011
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Chronická radiačná proktitída – rieši argón plazma koagulácia tento terapeutický problém?
-
Prof. MUDr. Petr Dítě, DrSc., jubilující
Prof. MUDr. Petr Dítě, DrSc., celebrant - Inhibitory protonové pumpy – up to date
- Od drenáže cystoidu po karcinom pankreatu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



