-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Populární sleeve gastrectomy – tubulizace žaludku v chirurgické léčbě těžké obezity a cukrovky 2. typu
Sleeve gastrectomy – a popular bariatric method to treat severe obesity and type 2 diabetes
Introduction:
Bariatric and metabolic surgeries are safe and effective methods to treat severe obesity and type 2 diabetes mellitus in morbidly obese patients, resp. Morbidly obese patients have been treated using sleeve gastrectomy (SG) as a single bariatric/metabolic (B/M) procedure since 2003 in other countries and since 2006 in the Czech Republic. Laparoscopic sleeve gastrectomy (LSG) is an effective and feasible B/M procedure with a low rate of complications. This article concerns the use of SG as a bariatric method.Method:
The main principle of SG is vertical resection of the greater curvature of the stomach. SG is a restrictive method with neurohumoral effects and is usually performed via a laparoscopic minimally invasive approach.Conclusion:
LSG is a safe bariatric procedure with good long-term results in terms of weight loss and improvement of metabolic co-morbidities as well a low rate of complications, which can be managed laparoscopically. SG is currently the most widely used B/M procedure in the Czech Republic and most other countries.Key words:
bariatric surgery – sleeve gastrectomy – morbid obesity – diabetes mellitus
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for biomedical papers.Submitted:
19. 12. 2017Accepted:
20. 1. 2018
Autori: M. Kasalický 1,2; E. Koblihová 1; J. Pažin 1
Pôsobisko autorov: Chirurgická klinika 2. LF UK a ÚVN – VFN Praha 1; Fakulta zdravotníctva a sociálnej práce, Trnavská univerzita v Trnave 2
Vyšlo v časopise: Gastroent Hepatol 2018; 72(2): 158-163
Kategória: Bariatrie: přehledová práce
doi: https://doi.org/10.14735/amgh2018158Súhrn
Úvod:
Bariatrická, resp. metabolická chirurgie je v současnosti prezentována jako efektivní metoda léčby těžké obezity a cukrovky 2. typu u morbidně obézních pacientů. Tubulizace žaludku (SG – sleeve gastrectomy) je jako samostatná bariatricko-metabolická operace ve světě používána od roku 2003, přitom v České republice od ledna 2006. Laparoskopicky provedená SG je efektivní bariatricko-metabolická operace s malým procentem komplikací. Cílem sdělení je shrnout problematiku SG z pohledu operační metody.Metoda:
Principem SG je vertikální resekce větší části velkého zakřivení žaludku. Řadíme ji k restriktivním bariatricko-metabolickým metodám, i když nelze pominout její neurohumorální efekt na gastrointestinální systém. V současnosti je SG prováděna především laparoskopickou miniinvazivní metodou.Závěr:
Tubulizace žaludku je bezpečná bariatricko-metabolická metoda s velmi dobrým dlouhodobým efektem na redukci hmotnosti a zlepšení či vyléčení cukrovky 2. typu. Tato operace má velmi nízké procento komplikací, většinu z nich je možno vyřešit laparoskopicky. Tubulizace žaludku je, stejně jako ve většině zemí, i v České republice v současnosti nejpoužívanější bariatricko-metabolickou operací. Je to metoda bezpečná a efektivní v léčbě těžké obezity a cukrovky 2. typu.Klíčová slova:
bariatrie – sleeve gastrectomy – morbidní obezita – cukrovka 2. typuÚvod
Podle údajů Světové zdravotnické organizace není současná pandemie obezity a cukrovky 2. typu na ústupu, ale je tomu právě naopak a nelze v krátké době očekávat její oslabení. ČR se řadí na jedno z předních míst v prevalenci obezity v Evropě. Těžká, neboli morbidní, obezita je chronické onemocnění, které se většinou spolupodílí na výskytu dalších nemocí, jako je diabetes mellitus 2. typu (DM2T), dyslipidemie, hypertenze, poruchy fertility, srdeční selhávání, syndrom spánkové apnoe, některé druhy malignit, deprese a další. Těžká obezita však s sebou nenese jen riziko zmíněných onemocnění, ale má významné a závažné sociální, psychologické a ekonomické dopady na jednotlivce i na celou společnost. Například v případě nutnosti abdominální operace je u těchto nemocných daleko větší riziko výskytu závažných peroperačních i pooperačních komplikací [1,2].
Z obezitologické nebo diabetologické praxe je známo, že významné dlouhodobé redukce hmotnosti u morbidně obézních nemocných lze dosáhnout neoperační léčbou jen ve výjimečných případech a je velmi obtížné tento úbytek na hmotnosti udržet. Konzervativní léčbou obezity se většinou daří redukovat nadváhu průměrně o 10–15 %. Při selhání konzervativní léčby obezity je zde již mnoho let možnost chirurgie. Chirurgická léčba obezity, bariatricko-metabolická (B/M) chirurgie (bariatrie), je zvláště vhodná u morbidně obézních jedinců s body mass indexem – BMI > 40 kg/m2, resp. 35 kg/m2.
V posledních 20 letech zaznamenává bariatrie dynamický rozvoj se stále se zvyšujícím počtem ročně provedených operací a se stoupajícím podílem léčby těžkých stupňů obezity. Tento trend byl mimo jiné ovlivněn velmi rychlým rozvojem laparoskopické chirurgické metody, která znatelně snížila peroperační i pooperační komplikace a umožnila rychlou rekonvalescenci primárně velmi rizikových morbidně obézních pacientů.
Současná B/M chirurgie používá metody restriktivní, malabsorpční nebo kombinované. Mezi čistě restriktivní operace lze zařadit adjustabilní žaludeční (gastrickou) bandáž (AGB) a nověji také vertikální gastrickou plikaci (VGP). U sleeve gastrectomy (SG) však byl kromě restrikce a zrychleného vyprazdňování tubulizovaného žaludku dále do duodena prokázán i efekt hormonální. Za čistě malabsorpční operaci je dnes považována biliopankreatická diverze typu Scopinaro, biliopankreatická diverze typu duodenálního switche (BPD/DS) nebo relativně nová metoda SADIS (single anastomosis duodeno ilealis sleeve gastrectomy). Různé typy gastrických bypassů (GBP) jsou většinou autorů považovány za restriktivně malabsorpční metodu.
Vzhledem k tomu, že zatím neexistuje ideální B/M operační metoda, dochází v průběhu vývoje bariatrie k zavádění nových metod a opouštění metod neefektivních. Že se metabolická chirurgie dynamicky rozvíjí, je patrné z narůstajícího počtu ročně provedených operací. V roce 1997 bylo na celém světě provedeno přibližně 60 tis. B/M operací, kdežto v roce 2015 jich bylo téměř 600 tis. [3]. Vývoj bariatrie lze pozorovat i v počtu a typu prováděných operací. Metoda žaludeční bandáže, která byla nejpoužívanější metodou kolem roku 2005, je v současnosti opouštěna pro dlouhodobou neefektivnost. Oproti tomu SG, která se začala používat jako samostatná metoda až v roce 2003, byla v roce 2015, ve více než 51 %, celosvětově nejčastěji používanou B/M operací. Na druhé místo, s necelými 30 %, odsunula metodu GBP, která před tím na vedoucí pozici nahradila již zmiňovanou gastrickou bandáž. Ostatní B/M metody zmiňované výše jsou z tohoto hlediska používány zanedbatelně [3,4].
Metoda
Morbidně obézní nemocný je už svou podstatou vysoce rizikový, proto by měla být indikace k bariatrické operaci věcí multidisciplinárního týmu odborníků vysoce erudovaných v problematice léčby obezity. Základní indikaci k provedení B/M operace v současnosti provádí konsenzuálně ošetřující obezitolog, resp. diabetolog, psycholog zabývající se problematikou kognitivně-behaviorální intervence u obézních nemocných a bariatrický chirurg. Nemocní by měli být operováni na chirurgickém pracovišti, které provádí min. 50 B/M operací za rok a je schopno nemocným zajistit komplexní péči vč. řešení event. komplikací [5,6].
Pro SG jsou obdobná indikační nebo kontraindikační kritéria jako pro ostatní bariatrické metody, jako příklad lze uvést poruchu příjmu potravy typu bulimia nervosa nebo typu „sweet-eaters“ a „binge-eaters“, drogovou závislost, kardiopulmonální selhávání a další. Mezi specifické, resp. relativní kontraindikace SG patří symptomatická hiátová hernie (nad 3−4 cm). Je-li velikost hiátové hernie do 2 cm, není endoskopicky prokázaná refluxní choroba jícnu a nemocný neudává obtíže, může být SG provedena. V případě větší hiátové kýly je třeba provést plastiku ezofageálního hiátu ve stejné době jako SG. Zásadní kontraindikací SG je přítomnost Barrettova jícnu [7,8]. V tomto případě se morbidně nemocným doporučuje metoda GBP (obr. 1) [8].
Obr. 1. Roux-Y gastrický bypass. Fig. 1. Roux-Y gastric bypass. 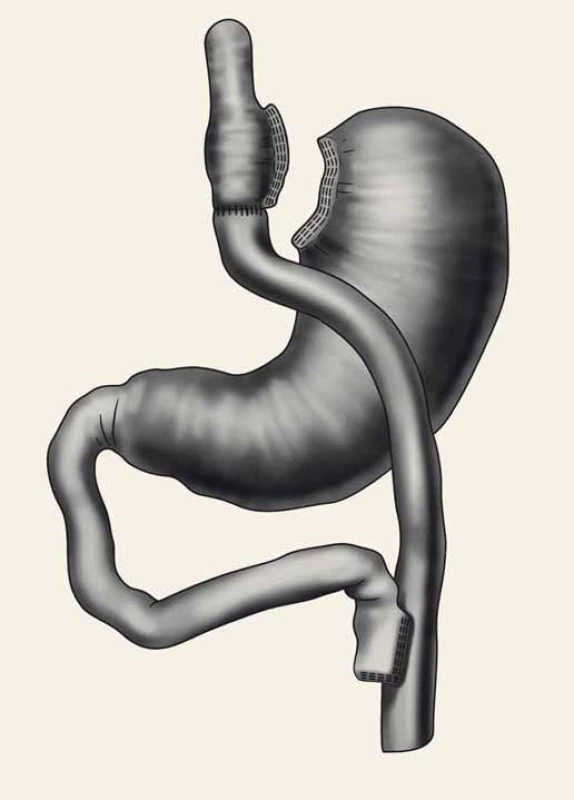
Tubulizace žaludku (obr. 2) [8] byla původně prováděna jen jako první krok při BPD/DS u vysoce rizikových nemocných s BMI ≥ 60, aby se tím snížilo operační riziko. S odstupem 6–18 měsíců po částečné iniciální redukci hmotnosti a zlepšení klinického stavu obézních nemocných se provedl druhý krok, tedy dokončení BPD/DS bypassem orální části tenkého střeva (obr. 3) [8]. U více než 2/3 morbidně obézních pacientů po SG došlo k uspokojivému poklesu hmotnosti s výrazným zlepšením metabolických parametrů, takže druhý krok BPD/DS – vytvoření malabsorpce vyřazením části tenkého střeva z pasáže stravy – nebyl již nutný [9,10].
Obr. 2. Sleeve gastrectomy. Fig. 2. Sleeve gastrectomy. 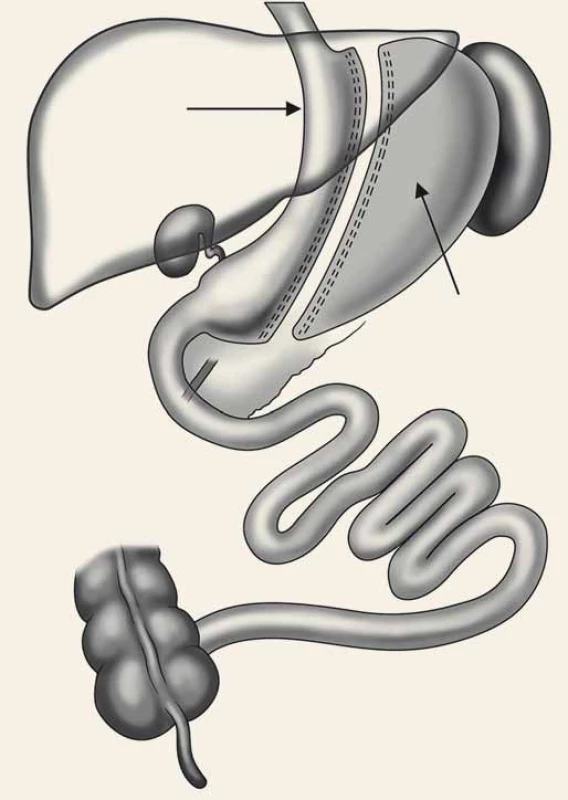
Obr. 3. Duodenal switch. Fig. 3. Duodenal switch. 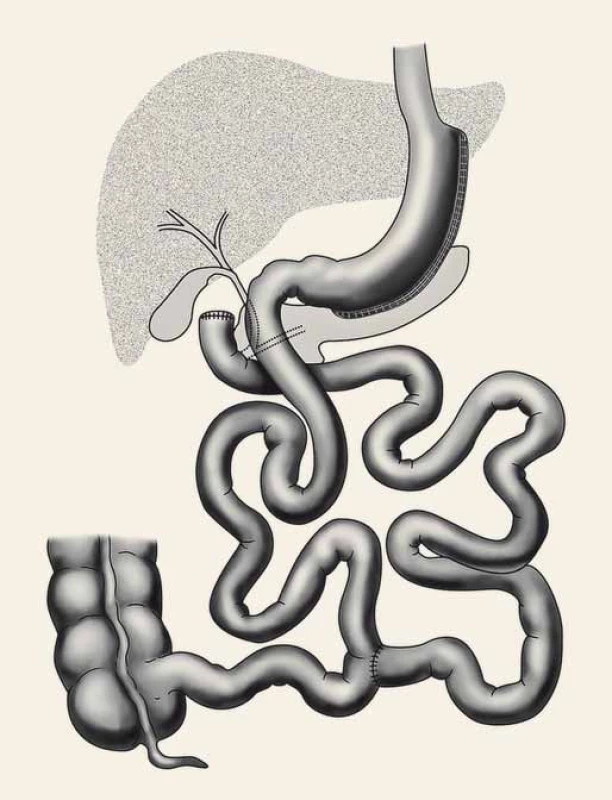
Principem SG je vertikální resekce větší části velkého zakřivení žaludku. Nejprve se provede disekce cév podél celého velkého zakřivení žaludku od antra po Hissův úhel. Pak se podél malého zakřivení zavede do žaludku kalibrační sonda široká nejčastěji 36–42 F (12–14 mm) a poté se lineárním staplerem dokončí resekce žaludku, která začíná 3−4 cm od pyloru a končí 1,5 cm od Hissova úhlu. Po resekci má reziduální žaludek tvar rukávu (sleeve) s reziduálním objemem 120–150 ml. Tato metoda je ireverzibilní (obr. 4) [8].
Obr. 4. Sleeve gastrectomy. Fig. 4. Sleeve gastrectomy. 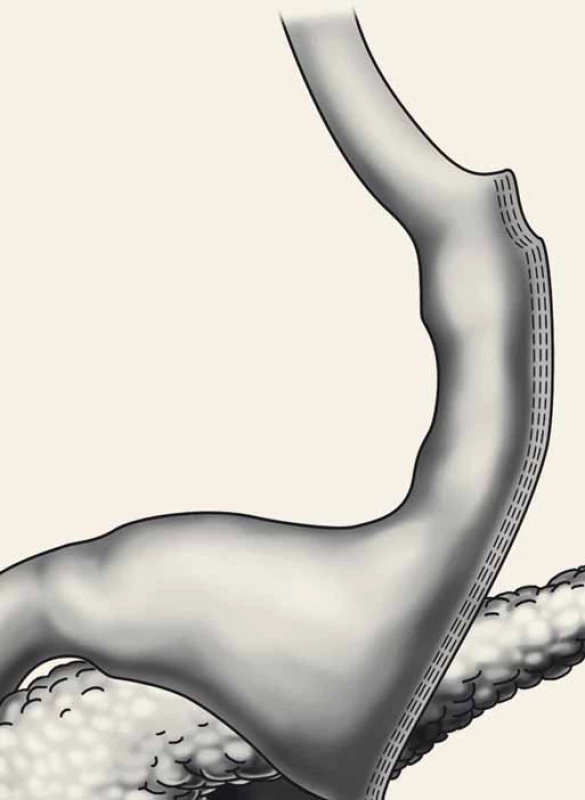
Po SG dlouhodobě klesá plazmatická hladina aktivního ghrelinu. Ghrelin je peptidový hormon složený z 28 aminokyselinových zbytků. Je tvořen především v neuroendokrinních buňkách žaludeční sliznice. V menší míře je také tvořen ve sliznici tenkého a tlustého střeva, pankreatu, ledvinách, placentě, štítné žláze, hypothalamu a hypofýze. Tubulizace žaludku vede k dlouhodobému snížení plazmatických hladin ghrelinu o 40–70 %. Ghrelin plní v organizmu řadu fyziologických funkcí, kromě výrazné schopnosti stimulovat vyplavování růstového hormonu, prolaktinu a adrenokortikotropního hormonu (ACTH) mezi ně patří orexigenní aktivita (zvýšení příjmu potravy), vliv na cyklus spánku a bdění, na žaludeční motilitu a sekreci, na kardiovaskulární funkce, regulace endokrinní funkce pankreatu a metabolizmu glukózy a antiproliferativní efekt. Ghrelin je významným regulačním prvkem metabolické rovnováhy organizmu, který vyvažuje neuroendokrinní a metabolickou odpověď organizmu na stav hladovění a je v tomto smyslu považován za komplementární prvek k leptinu. Jeho vysoká hladina navozuje pocit hladu, naopak jeho nízká hladina tento pocit potlačuje.
Resekcí se odstraní větší část těla a téměř celý fundus žaludku, a tím se mimo jiné sníží sekrece ghrelinu o více než 1/2. Resekovaná část žaludku se z dutiny břišní odstraní dilatovanou incizí po trokaru.
Po laparoskopické operaci jsou nemocní velmi rychle mobilizováni a většinou 2. nebo 3. pooperační den bývají propuštěni do domácího ošetřování. Dva týdny po operaci je třeba dodržovat tekutou, 3. týden kašovitou dietu a 4. týden lze přejít na dietu racionální s omezením vysokoenergetických potravin. Nemocným je doporučeno jíst 6× denně, malé porce, dobře žvýkat a nepřeplňovat zmenšený žaludek. Někteří autoři doporučují ke stravě přidat vitaminy, minerály a stopové prvky [8].
Diskuze
Metoda SG byla původně zamýšlena jen jako první krok dvoudobé operace BPD/DS. Nicméně následující studie prokázaly velice uspokojivý efekt poklesu hmotnosti a zlepšení či vyléčení obezitou podmíněných komorbidit. Proto od roku 2003 začala být metoda SG používána jako samostatná operace. Tato metoda byla v roce 2016 celosvětově nejpoužívanější B/M operací [2,7,11,12].
Jakým způsobem dochází po SG k pozitivnímu ovlivnění, nebo dokonce k vyléčení DM2T, není ještě zcela plně vysvětleno. Jedním z možných mechanizmů by mohlo být zrychlené vyprazdňování tubulizovaného žaludku a odchod nenatráveného chymu dále do tenkého střeva, kde tato málo natrávená strava stimuluje v duodenu a orálním jejunu enterocyty ke zvýšené tvorbě inkretinů, především GLP-1 s jeho pozitivním efektem na β-buňky pankreatu.
Krátkodobé až střednědobé studie reportující výsledky SG při léčbě metabolického syndromu uvádějí, že u 66,2–70,1 % nemocných dochází k vyléčení DM2T [13,14].
Jiná studie uvádí, že v průběhu 2–5 let po SG bývá průměrný pokles BMI 15,5–33,2 kg/m2 a DM2T bývá vyléčen v 60–72 %. Jsou však popisovány jak rekurence hmotnosti, tak i cukrovky [2].
Při porovnání efektivity jednotlivých bariatrických metod v léčbě DM2T je nejefektivnější metodou DS, u této metody udávají studie vyléčení nebo zlepšení v intervalu 76,7–98,9 %. Druhou nejúspěšnější metodou v léčbě DM2T je Roux-Y GBP s vyléčením nebo zlepšením DM2T v intervalu 83,7–93,2 % v horizontu 1 roku od operace [15]. V případě dlouhodobého efektu to znamená více než 2 roky, jak uvádí Puzziferi ve svém systematickém přehledu vyléčení DM2T po Roux-Y GBP v 66,7 %, což je ve svém důsledku srovnatelné s dlouhodobým efektem SG [16,17].
Schauer et al v prospektivní randomizované 5leté studii STAMPEDE porovnávali intenzivní konzervativní terapii DM2T s terapií bariatrickou typu SG a GBP. Z původních 150 pacientů s DM2T a s BMI mezi 27 a 43 kg/m2 bylo po 5 letech nakonec vyhodnoceno 38 pacientů léčených konzervativně, 47 po SG a 49 po GBP. Hlavním cílem studie bylo vyléčení nebo zlepšení DM2T. Po 5 letech studie prokázala, že bariatrie a intenzivní konzervativní terapie je výrazně efektivnější než jen intenzivní konzervativní terapie (graf 1) [18].
Graf 1. Hlavní změny hodnot léčby cukrovky v průběhu 5 let v porovnání mezi konzervativní a bariatrickou terapií. Převzato z [19]. Graph 1. Main changes in measures of diabetes control from baseline to year 5 comparing conservative vs. bariatric therapy. Adapted from [19]. ![Hlavní změny hodnot léčby cukrovky v průběhu 5 let v porovnání mezi konzervativní a bariatrickou terapií. Převzato z [19].
Graph 1. Main changes in measures of diabetes control from baseline to year 5 comparing conservative vs. bariatric therapy. Adapted from [19].](https://pl-master.mdcdn.cz/media/image/a7b40c56202fddcd7c82deaa36e86188.jpg?version=1537795784)
Při porovnání účinnosti GBP nebo SG v léčbě obézních pacientů s DM2T je z dlouhodobého hlediska metoda GBP nesignifikantně efektivnější [18]. Na druhé straně SG má výhodu v jednodušším technickém provedení, v zachování kontinuity zažívacího traktu s ponecháním antra žaludku. Po SG je uváděn menší výskyt pooperačních malabsorpcí než po bypassových operacích [12,17].
Opětovné přibírání na hmotnosti se vyskytuje v různém procentu po všech bariatrických operacích. Většinou během 2. roku po operaci přibere po SG kolem 20 % pacientů a z toho 5–10 % přibere natolik, že je u většiny z nich provedena další metabolická operace [7,19].
Vliv SG na redukci hmotnosti a zlepšení či vyléčení DM2T je multifaktoriální. Jednak tato metoda vede k restrikci objemu přijímané stravy, jednak dochází i ke změnám v hladinách hormonů ovlivňujících více či méně gastrointestinální trakt. Pokles hladiny ghrelinu, zvýšení hladiny GLP-1, peptidu YY a cholecystokininu má pravděpodobně pozitivní efekt na zlepšení produkce endogenního inzulinu a snížení inzulinorezistence, a tím vyléčení nebo zlepšení DM2T. Pooperační změnou hladin gastrointestinálních hormonů a jejich vlivem na metabolizmus lze vysvětlit, proč dochází k významnému zlepšení DM2T, i když zatím nedošlo k podstatné redukci hmotnosti nemocných [7]. Nejlepší efekt má metabolická chirurgie, tedy i SG, u morbidně obézních nemocných, kteří mají DM2T krátký čas a jsou léčeni jen perorálními antidiabetiky, resp. v kombinaci s nízkými dávkami inzulinu, a jejich BMI je nižší než 40 kg/m2 [18]. Wang et al ve své metaanalýze uvádí, že u starších pacientů s dlouhou dobou trvání DM2T při léčbě inzulinem s těžko kompenzovatelnou hladinou glykemie je úspěšnost metabolické chirurgie nízká [20].
V roce 2009 bylo v ČR provedeno celkem 1 324 B/M operací, z tohoto počtu byla celkem u 866 nemocných použita metoda AGB a SG byla provedena jen u 377 nemocných. Oproti tomu v roce 2015 bylo v ČR celkem provedeno 1 543 B/M operací hrazených z prostředků veřejného zdravotního pojištění. Z tohoto počtu bylo 681 SG, 635 VGP, 134 GBP, 62 AGB a 31 SADIS/BPD. Z těchto údajů vyplývá, že i v ČR je SG současnou nejčastěji používanou B/M operací [12].
V ČR i v oblasti B/M chirurgie probíhá tzv. zdravotní turistika, proto se autoři ve spolupráci s Bariatrickou sekcí České chirurgické společnosti a České obezitologické společnosti ČLS JEP domnívají, že je u nás prováděno B/M operací více [12].
Přestože stále stoupá prevalence těžké obezity a DM2T u obézních jedinců, došlo v ČR k navýšení počtu B/M operací za 5 let jen o 219, tedy o 16,5 %. Autoři se domnívají, že téměř stejný počet B/M operací v průběhu 5 let je způsoben mimo jiné i přetrvávající nedůvěrou diabetologů, obezitologů, praktických lékařů a další odborné veřejnosti k bariatrii.
Závěr
Bariatrická, resp. metabolická chirurgie je v současnosti prezentována jako efektivní metoda léčby těžké obezity a cukrovky 2. typu u morbidně obézních pacientů. K bariatrii jsou dnes nemocní indikováni multioborovým týmem, ve kterém by neměl chybět chirurg, obezitolog, diabetolog, psycholog nebo nutriční specialista. Mezi nejzákladnější indikační kritéria pro B/M chirurgii u nemocných ve věku 18−60 let je BMI ≥ 40 kg/m2, resp. ≥ 35 kg/m2 při výskytu komorbidit s obezitou souvisejících. U těchto nemocných se po operaci předpokládá zlepšení metabolického stavu a dlouhodobá redukce hmotnosti.
Tubulizace žaludku je některými autory stále vnímána jako restriktivní bariatrická operace. Budoucí studie dlouhodobého efektu SG na průběh, zlepšení nebo vyléčení DM2T pravděpodobně změní nahlížení na SG jako na primárně metabolickou operaci.
Na závěr je třeba poznamenat, že zatím opravdu neexistuje jediná nejvýhodnější B/M operační metoda. Jak již bylo napsáno, je v současnosti nejpopulárnější metodou SG, na druhém místě pak GBP. Gastrická bandáž je v současnosti na ústupu. Jaká bude nejpoužívanější B/M operace za 10 let, to lze nyní těžko odhadnout.
odpořeno MO1012.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Doručeno: 19. 12. 2017
Přijato: 20. 1. 2018
prof. MUDr. Mojmír Kasalický, CSc.
Chirurgická klinika 2. LF UK a ÚVN – VFN Praha
U Vojenské nemocnice 1200
169 02 Praha 6
Zdroje
1. Frühbeck G. Bariatric and metabolic surgery: a shift in eligibility and success criteria. Nat Rev Endocrinol 2015; 11 (8): 465–477. doi: 10.1038/nrendo.2015.84.
2. Li F, Sheng Ch, Song K et al. Preventative sleeve gastrectomy contributes to maintaining β cell function in db/db diabetic mouse. Obes Surg 2016; 26 (10): 2402–2410. doi: 10.1007/s11695-016-2112-5.
3. Angrisani L. Bariatric surgery worldwide 2014. Obes Surg 2015; 25 (10): 1822–1832. doi: 10.1007/s11695-015-1657-z.
4. Kasalický M. Česká bariatrie v roce 2010. Rozhl Chir 2011; 90 (4): 222–225.
5. Gagner M, Hutchinson C, Rosenthal R. Fifth International Consensus Conference: current status of sleeve gastrectomy. Surg Obes Relat Dis 2016; 12 (4): 750–756. doi: 10.1016/j.soard.2016. 01.022.
6. Kasalicky M, Michalsky D, Housova J et al. Laparoscopic sleeve gastrectomy without an over-sewing of the staple line. Obes Surg 2008; 18 (10): 1257−1262. doi: 10.1007/s11695-008-9635-3.
7. Switzer NJ, Prasad S, Debru E et al. Sleeve gastrectomy and type 2 diabetes mellitus: a systematic review of long-term outcomes. Obes Surg 2016; 26 (7): 1616–1621. doi: 10.1007/ s11695-016-2188-y.
8. Kasalický M. Tubulizace žaludku chirurgická léčba obezity. Praha: Triton 2007.
9. Fried M, Gryga A, Herlesová J et al. Obecné indikace a kontraindikace k bariatrii. Rozhl Chir 2013; 92 (1): 41–44.
10. Fried M, Hainer V, Basdevand A et al. Interdisciplinary European guidelines for surgery of severe (morbid) obesity. Obes Surg 2007; 17 (2): 260–270.
11. Alvarenga ES, Lo Menzo E, Szomstein S et al. Safety and efficacy of 1020 consecutive laparoscopic sleeve gastrectomies performed as a primary treatment modality for morbid obesity. A single-center experience from the metabolic and bariatric surgical accreditation quality and improvement program. Surg Endosc 2016; 30 (7): 2673–2678. doi: 10.1007/s00464-015-4548-4.
12. Kasalický M, Bařinka A, Čierny M et al. 10 let sleeve gastrectomy – tubulizace žaludku v České republice z hlediska operačního výkonu. Rozhl Chir 2016; 95 (12): 425–431.
13. Brethauer SA, Hammel JP, Schauer PR. Systematic review of sleeve gastrectomy as staging and primary bariatric procedure. Surg Obes Relat Dis 2009; 5 (4): 469–475. doi: 10.1016/j.soard.2009.05.011.
14. Gill RS, Birch DW, Shi X et al. Sleeve gastrectomy and type 2 diabetes mellitus: a systematic review. Surg Obes Relat Dis 2010; 6 (6): 707–713. doi: 10.1016/j.soard.2010.07.011.
15. Buchwald H, Avidor Y, Braunwald E et al. Bariatric surgery: a systematic review and meta-analysis. JAMA 2004; 292 (14): 1724–1737.
16. Puzziferri N, Roshek 3rd TB, Mayo HG et al. Long-term follow-up after bariatric surgery: a systematic review. JAMA 2014; 312 (9): 934–942. doi: 10.1001/jama.2014.10706.
17. Li J, Lai D, Wu D. Laparoscopic Roux-en-Y gastric bypass versus laparoscopic sleeve gastrectomy to treat morbid obesity-related comorbidities: a systematic review and meta-analysis. Obes Surg 2016; 26 (2): 429–442. doi: 10.1007/s11695-015-1996-9.
18. Schauer PR, Bhatt DL, Kirwan JP et al. Bariatric surgery versus intensive medical therapy for diabetes – 5-year outcomes. N Engl J Med 2017; 376 (7): 641–651. doi: 10.1056/NEJMoa1600 869.
19. Bohdjalian A, Langer FB, Shakeri-Leidenmühler S et al. Sleeve gastrectomy as sole and definitive bariatric procedure: 5-year results for weight loss and ghrelin. Obes Surg 2010; 20 (5): 535–540. doi: 10.1007/s11695-009-00 66-6.
20. Wang GF, Yan YX, Xu N et al. Predictive factors of type 2 diabetes mellitus remission following bariatric surgery: a meta-analysis. Obes Surg 2015; 25 (2): 199–208. doi: 10.1007/ s11695-014-1391-y.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článek Správná odpověď na kvízČlánek Hepatologie
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2018 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Neobvyklá příčina zvětšování břicha
- Infekce jaterní cysty při polycystóze jater jako zdroj sepse
- Terlipresin – stále nepostradatelný ve dvou indikacích
- Akutní poškození ledvin u pacientů s akutní pankreatitidou
- Léčba komplikované Crohnovy choroby vedolizumabem
- Kombinace endoskopické slizniční resekce a „full-thickness“ resekce v léčbě adenomu ascendens s příznakem „non-liftingu“
- Gastrointestinálne prejavy familiárnej stredomorskej horúčky – problém aj v strednej Európe?
- Populární sleeve gastrectomy – tubulizace žaludku v chirurgické léčbě těžké obezity a cukrovky 2. typu
- Životní jubileum prof. Zdeňka Marečka
- Pohľad na XXIII. Gastrofórum, Štrbské Pleso, 2018
- 6th Conference of Central European Hepatologic Col laboration
- Výběr z mezinárodních časopisů
- Správná odpověď na kvíz
- Kreditovaný autodidaktický test: hepatologie
- Esomeprazol – S-izomer omeprazolu s výhodnějšími farmakologickými vlastnostmi a silnějším farmakodynamickým účinkem
- Hepatologie
- „Distální“ ulcerózní kolitida u seniora – jaký terapeutický postup zvolit?
- Hepatocelulárny karcinóm na strednom Slovensku – analýza kohorty 207 pacientov v nemocnici 3. stupňa
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Terlipresin – stále nepostradatelný ve dvou indikacích
- Infekce jaterní cysty při polycystóze jater jako zdroj sepse
- Neobvyklá příčina zvětšování břicha
- Akutní poškození ledvin u pacientů s akutní pankreatitidou
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



