-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Vliv současné léčby na populační data dlouhodobého přežívání nemocných s karcinomem pankreatu
Effect of current treatment on long-term population survival data of pancreatic cancer patients
Pancreatic cancer (PC) is the second most common cancer of the gastrointestinal tract and the sixth most common cancer in the Czech Republic. Late diagnosis means that more than 70% of patients are diagnosed in stage IV. The only chance for long-term survival of patients is multimodal treatment, in which radical resection plays a crucial role. It is clear from the population data of the CR in the period 1995–2016 that the number of patients treated in stages I and II of the disease has significantly increased: by three-fold in stage I and by two-fold in stage II. On the other hand, overall relative survival has increased from 3.5 to 5.4 % in the last 20 years, meaning that overall relative survival has increased by less than 2%.
Keywords:
Pancreatic cancer – multimodal therapy – population data
Autoři: Ryska M.
Působiště autorů: Chirurgická klinika 2. LF UK a ÚVN – VFN Praha
Vyšlo v časopise: Gastroent Hepatol 2019; 73(5): 409-412
Kategorie: Gastrointestinální onkologie: přehledová práce
prolekare.web.journal.doi_sk: https://doi.org/10.14735/amgh2019409Souhrn
Karcinom pankreatu představuje v České republice druhé nejčastější nádorové onemocnění zažívacího traktu a šesté nejčastější nádorové onemocnění vůbec. Pozdní stanovení diagnózy znamená, že ve stadiu onemocnění IV je diagnostikováno více než 70 % pacientů. Jedinou šancí na dlouhodobé přežívání pacientů je multimodální léčba, ve které hraje zásadní roli radikální resekce. Z populačních dat ČR v období 1995–2016 je zřejmé, že se podařilo výrazně zvýšit počet ošetřených nemocných v prvních dvou stadiích onemocnění: ve stadiu onemocnění I se zvýšilo procento 5letého přežití 3×, ve stadiu II 2×. Na straně druhé je možné konstatovat, že za posledních 20 let se celkové relativní přežití zvýšilo z 3,5 na 5,4 %, tj. o necelá 2 %.
Klíčová slova:
karcinom pankreatu – multimodální terapie – populační data
Karcinom pankreatu (PC – pancreatic cancer) vykazuje v hospodářsky rozvinutých zemích od roku 1950 narůstající incidenci a s tím i spojenou mortalitu. Ve více než 80 % se jedná o duktální adenokarcinom s výraznou stromální reakcí, o koloidní nebo medulární karcinom, ve významném procentu nediferencovaný, nebo o nádor s neuroendokrinní složkou. Méně než 20 % tak připadá na cystická neoplazmata, vzácné primární tumory a na sekundární metastatická postižení. U 90 % nemocných jde o karcinom sporadický, pouze v 10 % o familiární.
Jedinou šancí na dlouhodobé přežívání pacientů s PC je multimodální léčba, ve které hraje zásadní roli radikální resekce. Ta znamená odstranit postiženou část slinivky s provedením standardní lymfadenektomie [1,2]. Při lokalizaci v hlavě pankreatu provádíme proximální pankreatoduodenektomii, při lokalizaci v těle a v kaudě levostrannou pankreatektomii se splenektomií. Podmínkou radikality je průkaz negativních okrajů resekátu a absence pozitivních lymfatických uzlin N3. Totální pankreatektomie není v současné době považována u PC za standardní výkon a je racionální u cca 10−12 % resekovaných [3,4]. Odstranění jaterních metastáz není v rámci standardní terapie indikováno. Adjuvantní chemoterapie u radikálně resekovaných představuje signifikantní prodloužení života [5].
Cílem příspěvku je odpovědět na otázku, zda můžeme současným diagnosticko-terapeutickým přístupem výrazně pozitivně ovlivnit populační data vyjadřující velmi nepříznivý vývoj způsobený narůstající incidencí a pouze mírně snižující se relativní celkovou mortalitu.
Populační data České republiky
Je odhadováno, že v roce 2030 bude PC na druhé příčce příčin úmrtí na zhoubné onemocnění v USA. PC představuje v ČR po kolorektálním karcinomu druhé nejčastější nádorové onemocnění zažívacího traktu a šesté nejčastější nádorové onemocnění vůbec. S celkovou incidencí 10 nových případů na 100 tisíc obyvatel/rok (u věkových kategorií nad 60 let však s incidencí několikanásobně vyšší) je ČR na druhém místě ve světě, těsně za Japonskem. V absolutních číslech to pro ČR představuje cca 2 200 nových případů s ročním nárůstem > 1 % [6].
Současné celkové 1leté přežití u nemocných s PC je 28,3 % a 5leté přežití pacientů všech stadií PC v posledním desetiletí dosahuje pouze 7 %. Nízké přežití dělá z PC celosvětově čtvrtou nejčastější nádorovou příčinu úmrtí, kdy mortalita je téměř totožná s incidencí a roční počet úmrtí téměř dosahuje počet úmrtí na nádory s několikanásobně vyšší incidencí (např. prostata u mužů a kolorektální karcinom u žen).
Pozdní stanovení diagnózy potvrzuje zastoupení jednotlivých klinických stadií PC v ČR, kdy převažuje IV. stadium (v 70 %) s rostoucím meziročním trendem a malé počty pacientů v ostatních stadiích onemocnění bez významnějších změn [6].
Pokročilost onemocnění, tj. stadium, ve kterém je nádor zjištěn, patří mezi hlavní faktory ovlivňující přežití u nemocných s malignitou. Zatímco u I. stadia pozorujeme u většiny diagnóz přežití pacientů téměř srovnatelné s běžnou populací, u nejpokročilejších onemocnění ve IV. stadiu je naděje na delší přežití velmi malá. Pětileté relativní přežití u nemocných s PC ukazuje graf 1, přitom relativní přežití je poměr celkového přežití a tzv. očekávaného přežití vyjadřující mortalitu v obecné populaci odpovídající sledované skupině pacientů věkem a pohlavím. Cílem výpočtu je odfiltrovat mortalitu spojenou s dalšími diagnózami.
Graf 1. 5leté relativní přežití pacientů se zhoubnými novotvary v ČR podle stadií. Zdroj: Národní onkologický registr, ÚZIS ČR.
Graph 1. 5-year relative survival of patients with malignant neoplasms in the Czech Republic by stages. Source: National Cancer Registry, IHIS CR.
Uváděné hodnoty 5letého přežití jsou věkově standardizovány. Výsledky přežití podle stadií mohou být ovlivněny změnami v definici stadií mezi jednotlivými obdobími podle platných TNM klasifikací (TNM 4 1995–2000, TNM 5 2001–2004, TNM 6 2005–2010, TNM 7 od 2011). Z tab. 1 je zřejmé, že v I. a II. stadiu onemocnění PC má pacient šanci na 5leté přežití 36, resp. 13 %. Ve III. a IV. stadiu se šance blíží 0. Celkové relativní 5leté přežití u nemocných s PC nedosahuje 6 %.
Tab. 1. Kohortní analýza 5tiletého přežívání podle stádií onemocnění v uvedených obdobích s uvedením celkového přežívání.
Tab. 1. Cohort analysis of 5-year survival by disease stages in the indicated ‚ periods, indicating overall survival.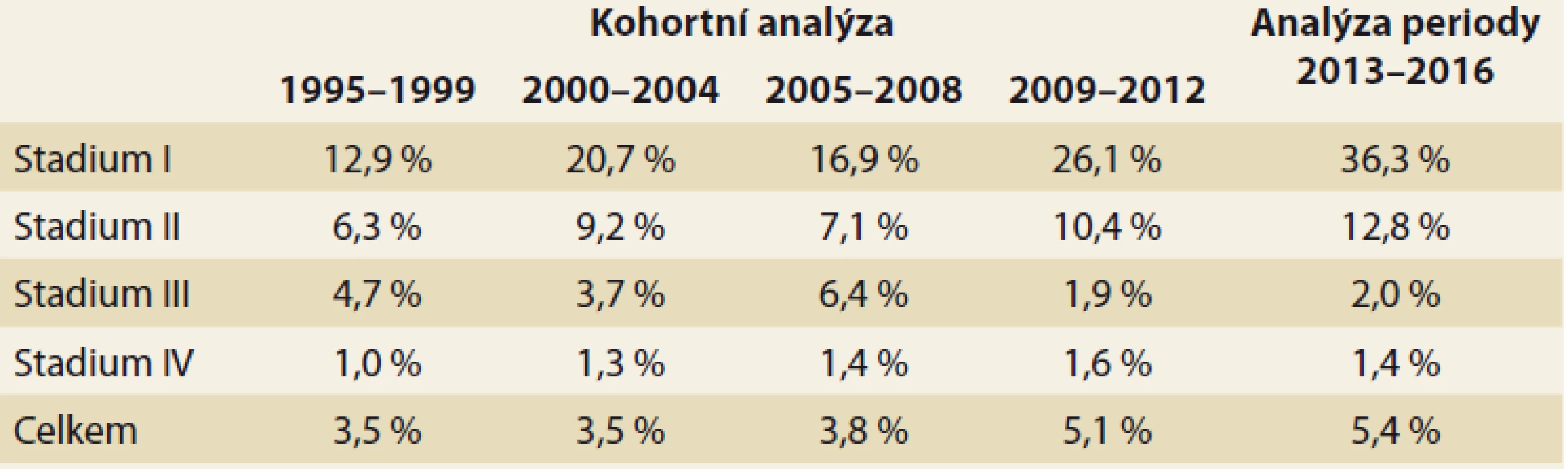
Srovnáme-li tyto údaje s přežíváním v jednotlivých stadiích u pacientů s jinými solidními tumory, je zřejmé, že žádná malignita neznamená tak tristní osud pacienta jako onemocnění karcinomem pankreatu.
V tab. 1 je ukázáno nejen přežití podle stadií v uvedených období od roku 1995, ale je zřejmý i trend zvyšujícího se přežití, a to jak podle stadií, tak i celkově. Z uvedených procent 5letého přežívání můžeme odvodit, že výrazně zvyšující se přežívání ve stadiu I a II od roku 1995 (12,9–36,3 %, resp. 6,3–12,8 %) díky narůstajícímu počtu indikací k resekci a jejímu provedení v důsledku zlepšení chirurgické techniky a perioperační péče k výraznému pozitivnímu posunu v celkovém přežití nedošlo (3,5–5,4 %).
Diskuze
PC se vyvíjí relativně pomalu v průběhu přibližně 10 let a my jej léčíme až v jeho terminální fázi. Onemocnění je třeba chápat jako systémové, nikoli pouze jako lokoregionální [7]. Nádor se navíc nešíří jen lymfatickými cévami, ale také perineurálně. Nehledě na skutečnost, že ačkoli známe rizikové faktory, symptomy, subtyp diabetu T3cDM provázející PC [8], nebyly doposud stanoveny vhodné markery onemocnění. Opakované a kombinované použití zobrazovacích vyšetření s vysokou rozlišovací schopností lze provádět pouze u vysoce rizikových skupin.
Proto rychlé určení stagingu zjištěného onemocnění je klíčové jak pro pacienta, tak pro stanovení optimální léčby v rámci multioborového týmu. Klíčové pro zhodnocení nálezu a resekability je CT dle standardního protokolu (max. 1mm řezy, 3 kontrastní fáze: parenchymatózní, arteriální, portální) bez použití orálně podané kontrastní látky. Zatímco vyslovení podezření či primární stanovení diagnózy se odehrává většinou mimo centrum, co nejpřesnější staging je úkolem tzv. high-volume center (H-V).
I tak medián přežití pacientů podstupujících resekční výkon s kurativním záměrem, doplněný adjuvantní chemoterapií, dosahuje 20−24 měsíců, 5leté přežívání 20 %, zatímco medián přežití lokálně pokročilého karcinomu pankreatu pouze 9−13 měsíců [9]. Porovnání mediánu přežívání u neresekovaných s radikálně resekovanými nemocnými proto jednoznačně hovoří ve prospěch radikálně resekovaných. Nepříznivým faktem zůstává, že resekabilních je pouze < 20 % nemocných. Nález hodnocený jako lokálně pokročilý bez vzdálených metastáz, ale primárně neresekabilní, očekávejme u 30 % pacientů. Více než 50 % tvoří pacienti s generalizovaným onemocněním [1].
Na problematiku léčby PC z hlediska dopadu na populační data a na cenu této léčby zásadně upozornil v roce 1987 Gudjonsson [10] s poukazem na jím uvedené 5leté kumulativní přežívání 3,4 %, kdy z celkového počtu 37 000 pacientů bylo resekováno 4 100 s 5letým přežitím u 154 pacientů. Stalo se tak 50 let po uznání radikální resekce hlavy pankreatu metodou podle Whippla [11], byť před ním provedli tuto operaci v jiných modifikacích Codivilla a Kausch na začátku 20. století. Ve své druhé práci stejný autor po dalších 30 letech přichází k podobnému závěru [12], a to vědomí, že klinické obory (chirurgie, anesteziologie a gastroenterologie) udělaly v posledních 30 letech krok dopředu a máme řadu uznávaných doporučených postupů [13].
Z populačních dat ČR v období 1995–2016 je jednoznačně zřejmé, že se podařilo výrazně zvýšit počet ošetřených nemocných v prvních dvou stadiích onemocnění: ve stadiu onemocnění I se zvýšilo procento 5letého přežití 3×, ve stadiu II 2×. Na straně druhé je možné konstatovat, že za posledních 20 let se celkové relativní přežití zvýšilo z 3,5 na 5,4 %, tj. o necelá 2 %.
Závěr
Příznivý vývoj v léčbě pacientů klasifikovaných v prvních dvou stadiích onemocnění za posledních 20 let málo ovlivnil šanci na dlouhodobé přežití u nemocných s nově diagnostikovaným karcinomem pankreatu v ČR. Tyto údaje korespondují s daty Gudjonssona, a to jak z roku 1987, tak i z roku 2016.
Jednoznačným závěrem z těchto zjištění je potřeba včasného záchytu onemocnění pro zajištění dobré prognózy a úspěšné léčby. Nadále zůstává pozdní diagnóza karcinomu pankreatu klíčovým problémem současnosti.
Autor nemůže při této příležitosti nezmínit, že omezené možnosti prevence a časné diagnostiky vedoucí k nálezu pokročilých stadií onemocnění při prvním kontaktu s lékařem, rekurence po radikálním resekčním výkonu, malá efektivita současné systémové protinádorové léčby a krátké přežívání (např. ve srovnání s kolorektálním karcinomem) často vedou u lékařské veřejnosti k přetrvávajícímu pocitu terapeutické beznaděje. Ta finálně vede nejen k podceňování současných terapeutických možností, ale mnohdy i ke špatné klinické praxi. Řada nemocných je dlouze vyšetřována, a tím je promarněna doba provedení resekčního výkonu [14]. Mnohdy nejsou respektovány poznatky týkající se kvality života v závislosti na zvolené léčebné metodě [15]. Z těchto důvodů nemalé procento nemocných z poskytované terapie v naší republice neprofituje. Část nemocných navíc krátký úsek zbývajícího života stráví ve zdravotnickém zařízení, ať již s komplikací málo efektivní léčby, či v marné naději na vyléčení. Neuspokojivé výsledky a ekonomická neefektivita takového postupu jsou zřejmé [16]. Na tomto místě je nutné zdůraznit, že se nejedná pouze o ČR, ale o problém celosvětový [17–19].
Poděkování prof. RNDr. L. Duškovi, Ph.D., řediteli Ústavu zdravotnických informací a statistiky ČR, za poskytnutí populačních dat.
Doručeno/Submitted: 9. 10. 2019
Přijato/Accepted: 14. 10. 2019
prof. MUDr. Miroslav Ryska, CSc.
Chirurgická klinika 2. LF UK, Praha
U vojenské nemocnice 1200
160 00 Praha 6
Zdroje
1. Hidalgo M. Pancreatic cancer. N Engl J Med 2010; 362 (17): 1605−1617. doi: 10.1056/NEJMra0901557.
2. Nimura Y, Nagino M, Takao S et al. Standard versus extended lymphadenectomy in radical pancreatoduodenectomy for ductal adenocarcinoma of the head of the pancreas. long-term results of a Japanese multicenter randomized controlled trial. J Hepatobiliary Pancreat Sci 2012; 19 (3): 230−241. doi: 10.1007/s00534-011-0466-6.
3. Büchler MW, Wagner M, Schmied BM et al. Changes in morbidity after pancreatic resection. toward the end of completion pancreatectomy. Arch Surg 2003; 138 (12): 1310−1314. doi: 10.1001/archsurg.138.12.1310.
4. Ryska M, Rudiš J. Total pancreatectomy for pancreatic malignancy – from history to the present day. Rozhl Chir 2016; 95 (10): 345−349.
5. Kagedan DJ, Raju RS, Dixon ME et al. The association of adjuvant therapy with survival at the population level following pancreatic adenocarcinoma resection. HPB 2016; 18 (4): 339–347. doi: 10.1016/j.hpb.2015.12.005.
6. Dušek L, Mužík L, Kubásek J et al. Epidemiologie zhoubných nádorů v České republice. [online]. Dostupné z: http: //www. svod.cz.
7. Yachida S, Jones S, Bozic I et al. Distant metastasis occurs late during the genetic evolution of pancreatic cancer. Nature 2010; 467 (7319): 1114−1117. doi: 10.1038/nature09515.
8. Cui Y, Andersen DK. Diabetes and pancreatic cancer. Endocr Relat Cancer 2012; 19 (5): F9−F26. doi: 10.1530/ERC-12-0105.
9. Seufferlein T, Bachet JB, Van Cutsem E et al. Pancreatic adenocarcinoma: ESMO–ESDO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Ann Oncol 2012; 23 (Suppl 7): vii33–vii40. doi: 10.1093/annonc/mds224.
10. Gudjonsson B. Cancer of the pancreas. 50 years of surgery. Cancer 1987; 60 (9): 2284–2303. doi: 10.1002/1097-0142 (19871101) 60 : 9<2284:: aid-cncr2820600930>3.0.co; 2-v.
11. Whipple AO, Parsons WB, Mullins CR. Treatment of carcinoma of the ampulla of Vater. Ann Surg 1935; 102 (4): 763–776. doi: 10.1097/00000658-193510000-00023.
12. Gudjonsson B. Pancreatic cancer: 80 years of surgery – percentage and repetitions. HPB Surgery 2016. 6839687. doi: 10.1155/2016/6839 687.
13. Ducreux M, Cuhna AS, Caramella V et al. Cancer of the pancreas: ESMO clinical practice guidelines for diagnosis, treatment and follow-up. Ann Oncol 2015; 26 (Suppl 5): v56−v68. doi: 10.1093/annonc/mdv295.
14. Cooper M, Newman NA, Ibrahim AM et al. Unnecessary tests and procedures in patiens presenting with solid tumors of the pancreas. J Gastrointest Surg 2013; 17 (7): 1218−1223. doi: 10.1007/s11605-013-2213-6.
15. Ryska M, Dušek L, Pohnán R et al. Kvalita života je důležitým faktorem indikační rozvahy u nemocných s karcinomem pankreatu. Multicentrická prospektivní studie. Rozhl Chir 2012; 91 (4): 199−208.
16. Tittelbach-Helmrich D, Abegg L, Wellner U et al. Insurance costs in pancreatic surgery: does the pecuniary aspect indicate formation of centers? Chirurg 2011; 82 (2): 154–159. doi: 10.1007/s00104-010-1953-z.
17. Yeo TP. Demographics, epidemiology, and inheritance of pancreatic ductal adenocarcinoma. Semin Oncol 2015; 42 (1): 8−18. doi: 10.1053/j.seminoncol.2014.12.002.
18. Jemal A, Bray F, Center MM et al. Global cancer statistics. CA Cancer J Clin 2011; 61 (2): 69−90. doi: 10.3322/caac.20107.
19. Loveček M, Skalický P, Ryska M et al. Aktuální stav chirurgické léčby karcinomu pankreatu v České Republice. Rozhl Chir 2016; 95 (4): 151−155.
Štítky
Detská gastroenterológia Gastroenterológia a hepatológia Chirurgia všeobecná
Článok vyšiel v časopiseGastroenterologie a hepatologie
Najčítanejšie tento týždeň
2019 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Sekundární prevence kolorektálního karcinomu v České republice
- Gastrointestinální onkologie
- Kvíz z klinické praxe
- Doporučené postupy České gastroenterologické společnosti ČLS JEP pro kapslovou endoskopii
- Aktuální výsledky screeningu kolorektálního karcinomu v České republice a potenciální význam kolonické kapslové endoskopie
- Střevní příprava před koloskopií – existuje optimální příprava?
- Porovnání účinnosti kolonické kapslové endoskopie a optické koloskopie u osob s pozitivním imunochemickým testem na okultní krvácení do stolice – multicentrická, prospektivní studie
- Papilárny adenokarcinóm žalúdka
- Vliv současné léčby na populační data dlouhodobého přežívání nemocných s karcinomem pankreatu
- Divertikulární choroba tlustého střeva – nový pohled na klasifikaci a léčbu
- Mikrobiota v etiopatogenéze a liečbe symptomatickej divertikulovej choroby hrubého čreva
- Nutriční diety u gastroenterologických nemocných vyššího věku s chronickým onemocněním ledvin
- Díl V. – Příčiny úmrtí pacientů s idiopatickými střevními záněty a související časové trendy
- XXXIII. Hildebrandove bardejovské gastroenterologické dni
- Opustil nás profesor Meinhard Classen
- Výběr z mezinárodních časopisů
- Správná odpověď na kvíz
- Kreditovaný autodidaktický test: Gastrointestinální onkologie
- Asacol 1,6 g využívá nový technologický koncept OPTICORE™
- Gastroenterologie a hepatologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Střevní příprava před koloskopií – existuje optimální příprava?
- Divertikulární choroba tlustého střeva – nový pohled na klasifikaci a léčbu
- Doporučené postupy České gastroenterologické společnosti ČLS JEP pro kapslovou endoskopii
- Aktuální výsledky screeningu kolorektálního karcinomu v České republice a potenciální význam kolonické kapslové endoskopie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



