-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Kombinované poranění atlasu a čepovce
Combined Injury of the Atlas and Axis Vertebrae
Objective of study:
The article presents the authors’ retrospective assessment of a sample of patients with a finding of combined injury of the atlas and axis vertebrae and their experience in treating this type of combined injury.Methods:
In the years 1999–2006 we treated 35 patients in our clinic for combined injury of the atlas and axis vertebrae. Patients’ ages ranged from 13 to 94 years with an average of 49.4 years. The sample included 21 men and 14 women. The most frequent cause of injury was a car/motorcycle accident (16 cases in total), a fall while walking in 9 cases, a fall from a height in 6 cases and jumping into shallow water in 4 cases. Fractures were classified according to Aebi and Nazarian. The breakdown of types of injuries was as follows: type C1.2 20 cases, type C1.3 5 cases, type C1.1 4 cases, type C2.3 3 cases, type C3.1 2 cases and type C2.1 1 case. The neurological condition of 32 patients received was assessed as Frankel E, two patients were classified as Frankel A and one patient as Frankel B. The dominant therapeutic approach was conservative, in 28 cases. We operated on seven patients. We carried out compression osteosynthesis of the axis vertebra in two cases and in two cases we used the Gallie technique. Magerl’s rear transarticular stabilization technique was used in the treatment of three patients.Results:
The monitoring period for patients is at least six months to four years. We categorised all patients’ wounds as healed six months after injury. X‑ray pictures, functional x-ray pictures and the scope of movement of the cervical spinal column were assessed. Two patients with a neurological deficit improved; one patient with a neurological Frankel A damage died without a direct causal relationship to the injury or its treatment. We did not observe any complications in relation to the treatment of patients.Conclusion:
Combined injury of the atlas and axis vertebrae is relatively frequent. It is always necessary to look for a simultaneous injury of the other vertebra when a fracture of one of these vertebrae is identified. In our sample, patients experienced neurological handicaps in the event of combined ligament and bone‑ligament injuries type C1–C2. Treatment is guided by an assessment of the instability of the injury. Treatment strategy is dominated by the aim of achieving stable osteosynthesis in unstable injuries if the patient’s health condition permits this.Key words:
atlas – axis – combined injury of the atlas and axis
Autori: J. Kočiš; P. Wendsche; V. Mužík; R. Veselý; I. Černohousová
Pôsobisko autorov: Klinika traumatologie LF MU, Úrazová nemocnice v Brně
Vyšlo v časopise: Cesk Slov Neurol N 2008; 71/104(5): 576-582
Kategória: Krátké sdělení
Súhrn
Cíl práce:
Autoři ve své práci retrospektivně vyhodnocují soubor pacientů s nálezem kombinovaného poranění atlasu a čepovce a prezentují své zkušenosti při ošetřování tohoto typu kombinovaného poranění.Metody:
V letech 1999–2006 jsme na našem pracovišti ošetřili 35 pacientů s kombinovaným poraněním atlasu a čepovce. Věkové rozložení pacientů bylo od 13 do 94 let, s průměrem 49,4 roku. V souboru bylo 21 mužů a 14 žen. Nejčastěji byla příčinou úrazu auto/moto havárie (celkem 16krát), pád chodce devětkrát, pád z výšky šestkrát a skok do mělké vody čtyřikrát. Zlomeniny byly klasifikovány podle Aebiho a Nazariana. Rozložení typů poranění bylo následovné: typ C1.2 20krát, typ C1.3 pětkrát, typ C1.1 čtyřikrát, typ C2.3 třikrát, typ C3.1 dvakrát a typ C2.1 jedenkrát. Neurologický obraz byl u 32 přijatých pacientů vyhodnocen jako Frankel E, u dvou pacientů jako Frankel A, u jedné pacientky jako Frankel B. Dominantním způsobem ošetření byl postup konzervativní u 28 pacientů. Operovali jsme sedm pacientů. Kompresní osteosyntézu dens axis jsme provedli ve dvou případech a Gallieho technikou jsme ošetřili dva pacienty. Technikou zadní transartikulární stabilizace podle Magerla jsme ošetřili tři pacienty.Výsledky:
Doba sledování pacientů je minimálně šest měsíců až čtyři roky. U všech pacientů jsme poranění vyhodnotili jako zhojené za šest měsíců od poranění. Vyhodnocen byl RTG snímek, funkční RTG snímky a rozsah pohybu krční páteře. Dva pacienti s neurologickým deficitem se zlepšili, jeden pacient s neurologickým postižením Frankel A zemřel bez přímé souvislosti s poraněním nebo jeho ošetřováním. Komplikace v souvislosti s ošetřováním pacientů jsme nezaznamenali.Závěr:
Kombinované poranění atlasu a čepovce je poměrně časté. Vždy je nutné při zjištění zlomeniny jednoho z těchto obratlů pátrat po současném poranění i druhého obratle. Neurologické postižení pacientů bylo v našem souboru zaznamenáno při kombinovaném vazivovém a kostně‑vazivovém poranění C1–C2. Ošetření se řídí posouzením nestability poranění. Ve strategii ošetření dominuje snaha o provedení stabilní osteosyntézy u nestabilního poranění, pokud to zdravotní stav pacienta dovoluje.Klíčová slova:
atlas – čepovec – kombinované poranění atlasu a čepovceÚvod
V roce 1920 Geoffrey Jefferson [1] referoval o 46 případech zlomeniny atlasu. Jeho článek je znám zejména popisem čtyřúlomkové tříštivé zlomeniny atlasu jako tzv. Jefferson fracture. Soubor obsahoval 19 pacientů s kombinací poranění C1–C2. Popsal vyšší morbiditu právě při kombinovaném poranění na rozdíl od izolovaného poranění atlasu. Až 12 pacientů z těchto 19 mělo neurologický deficit. Levine a Edwards [2] upozorňují na fakt, že při nálezu zlomeniny atlasu je nutné pátrat i po poranění C2 a opačně.
Cílem práce je vyhodnotit soubor pacientů s kombinovaným poraněním atlasu a čepovce s ohledem na současné trendy v ošetření tohoto poranění.
Materiál
V Úrazové nemocnici v Brně jsme v letech 1999–2006 ošetřili celkem 564 pacientů s poraněním krční páteře. Z 564 ošetřených pacientů mělo 35 pacientů komplexní kombinované poranění atlasu a čepovce. V souboru bylo 21 mužů a 14 žen. Věkové rozložení bylo 13–94 let s průměrným věkem 49,4 roku. Mechanizmus úrazu byl v 16 případech auto/moto, dále pád chodce (devět případů), pád z výšky (šest případů) a skok do mělké vody (čtyři pacienti). Neurologický deficit při příjmu jsme zjistili u třech pacientů v sledovaném souboru. Věk pacienta, neurologická symptomatologie při příjmu, mechanizmus poranění, typ poranění, způsob ošetření a výsledek ošetření jsou uvedeny v tab. 1. Poranění klasifikujeme podle Aebiho a Nazariana [3].
Oba pacienty ze souboru neurologicky postižených pacientů popisujeme vzhledem k průběhu neurologického vývoje podrobněji.
Kazuistika 1
13letá pacientka s vícečetným poraněním byla přeložena z jiného pracoviště v den úrazu po automobilové nehodě na naše pracoviště. Pacientka byla při příjmu při vědomí, na transport tlumená, zornice izokorické, reagující, krk fixován límcem Philadelphia. Pravá dolní končetina na vysoké sádrové dlaze, prsty citlivé i pohyblivé, levá dolní končetina na krátké sádrové dlaze, prsty cítí, ale nepohne. Neurologické vyšetření se závěrem: Inkompletní léze míšní s kvadruparézou s akcentací levostrannou, kde hemiplegie při poranění horní krční páteře. Podle CT vyšetření v den překladu se jedná o vazivové poranění C1–C2. Rozestup dentu a předním obloukem atlasu je 1 cm (obr. 1a, b). Pacientka byla dočasně ošetřena aplikací halo tahu.
Obr. 1a. CT obraz dislokovaného dens axis od předního oblouku atlasu. 
Obr. 1b. RTG nález u stejné pacientky s dislokací dens axis při poranění typu C3.1. 
Obr. 1c. Po operační RTG projekce po stabilizaci C1– C2 Gallieho technikou. Patrné kostní zhojení. 
Devátý den od překladu byla provedena operace zadním přístupem. Stabilizace oblouků C1–C2 drátěnou kličkou dle Gallieho a autologním štěpem vloženým mezi oblouky C1–C2.
Pacientka byla postupně vertikalizována pomocí chodítka a přeložena do rehabilitačního ústavu po dvou měsících od přijetí.
Pooperační průběh u pacientky byl příznivý a čtyři měsíce od úrazu je konstatováno zlepšení neurologického stavu. Přetrvává pouze porucha čití tepla a chladu pravé poloviny těla, potí se jen na pravé polovině obličeje. Motoricky svalová síla všech segmentů HK a DK st. 5. Pohyb krční páteře omezen v rotaci doleva o 40º a doprava o 20º. Na RTG snímcích patrné kostní zhojení (obr. 1c). Nyní, čtyři roky od úrazu, je stav pacientky setrvalý s výše popsaným senzitivním deficitem.
Kazuistika 2
Druhý ze dvou zlepšených pacientů byl při příjmu neurologem vyhodnocen jako transverzální léze míšní při poranění předního a zadního oblouku atlasu s dislokací. Poranění bylo posouzeno jako nestabilní a provedli jsme zadní transartikulární stabilizaci podle Magerla. Pacient se neurologicky asymetricky zlepšoval už v průběhu hospitalizace.
Pacient je v současné době, čtyři roky po úrazu, schopen chůze bez ortopedických pomůcek. Neurologicky je hodnocen jako kvadruparesis s větším hybným postižením pravostranným a typ disociované poruchy čití, hemisyndrom míšní.
Metoda
U všech pacientů s podezřením na poranění krční páteře jsme prováděli standardní RTG a CT vyšetření. Klasické RTG snímky jsme prováděli v AP, bočné a transorální projekci. Následně jsme indikovali CT vyšetření od Co 0 po C3 při zjištění poranění atlasu nebo čepovce. Dynamické vyšetření krční páteře v akutní době po úraze neděláme pro vysoký výskyt falešně negativních vyšetření z důvodů neschopnosti pacienta spolupracovat kvůli bolesti krční páteře.
MRI je v současné době indikováno u všech poranění páteře, zvláště horní krční páteře. Vyšetření není u všech případů nevyhnutelné k diagnostické a terapeutické rozvaze. Vzhledem k tomu, že dostupnost akutního MRI je na našem pracovišti omezená, indikujeme MRI jenom v případech neurologického postižení, kde nenajdeme vysvětlení stavu na RTG a CT vyšetření.
V případě pozitivního klinického nálezu u spolupracujícího pacienta (palpační bolest krční páteře, bolest při pohybu, neurologický nález) je nutné myslet i na kombinaci s poraněním dolní krční páteře a vyšetřujeme celou krční páteř, tedy i segment C7–T1 pomocí RTG a CT. V případě pacienta v bezvědomí, pacienta nespolupracujícího nebo intoxikovaného indikujeme spirální CT od C0 po T2. Operační postup volíme u poranění vazivového, tedy u všech typů C3 podle Aebiho a Nazariana [3]. Dále u nestabilních zlomenin zubu čepovce. Jsou to zlomeniny dentu typu II a III s dislokací 5 mm a víc, dále typ IIa (tříštivá zóna) a u zlomenin, kde je vyšší předpoklad vzniku pakloubu. Operační terapii indikujeme u nestabilních zlomenin atlasu, kde je zřejmá ruptura ligamentum transversum atlantis, podle LDM (Lateral Mass Displacement – posun postranních částí atlasu), tedy zlomeniny typu IIIb podle Gehweilera [4]. Na druhé straně s operačním zákrokem musí pacient po vysvětlení problematiky souhlasit a stav pacienta musí dovolovat tento operační zákrok uskutečnit. V opačném případě musíme postupovat konzervativně.
Konzervativně jsme léčili 28 pacientů, z toho 19krát jsme použili halo fixační aparát a devětkrát jsme aplikovali límec Philadelphia (obr. 3). Operační postup jsme zvolili u pacientů s komplexním poraněním atlasu a čepovce celkem sedmkrát. Ve dvou případech jsme použili kompresní osteosyntézu dens axis (obr. 2a–c). Ve třech případech jsme zvolili techniku transartikulární stabilizace podle Magerla. Jednalo se v jednom případě o poranění typu C3.1 a ve dvou případech typu C2.3.
Obr. 1. RTG bočná projekce poranění typu C 1.1 postup konzervativní terapie, zhojeno s límcem Philadelphia. 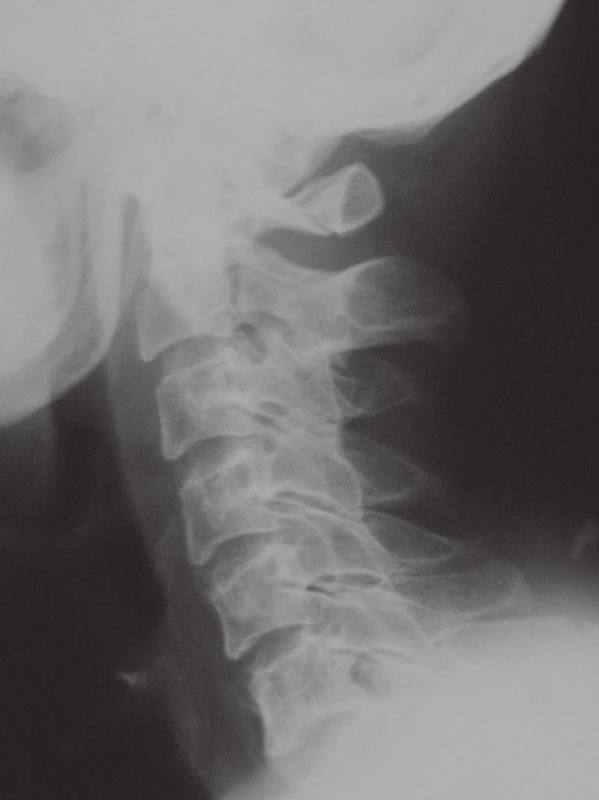
Obr. 2a. Kombinované kostní poranění C1/ 2 typu C1.3. 
Obr. 2b. RTG po operační se stabilizací kompresní osteosyntézou dvěma šrouby. 
Obr. 2c. RTG bočná projekce stabilizace instrumentáriem Dens AccessTM Synthes. 
U dvou pacientů jsme použili Gallieho techniku. U jednoho pacienta nebylo možné použít Magerlovu transartikulární stabilizaci, neboť pacient trpěl M. Bechtěrev a technicky se nedařilo aplikovat šrouby v požadovaném sklonu. U druhé takto ošetřené pacientky se jednalo o vazivové poranění typu C3.1.
Ve dvou případech bylo poranění kombinované se zlomeninou kondylu okciputu. Postupovali jsme v obou případech konzervativně aplikací halo fixačního aparátu. Pacienty rentgenologicky kontrolujeme vždy po 6 a 12 týdnech a následně po třech měsících po operaci. Hodnotili jsme RTG obraz se zaměřením na kostní zhojení a neurologický vývoj pacientů. Dále sledujeme rozsah pohybu krční páteře po skončení rehabilitace. Pacienty s naloženým halo fixačním aparátem kontrolujeme jednou týdně. Dotahujeme šrouby do hlavy a aktivně pátráme po možných komplikacích. Pacient si kůži v okolí šroubů denně čistí a dezinfikuje.
Výsledky
U všech operovaných pacientů jsme zaznamenali zhojení do šesti měsíců. Podobně u všech pacientů, u kterých se postupovalo konzervativně, se poranění zhojilo do šesti měsíců. Omezení pohybu krční páteře jsme pozorovali u 12 z 19 pacientů léčených halo fixačním aparátem. Omezení pohybu bylo lehké a týkalo se zejména rotací v krajních pozicích. Léčbu halo fixačním aparátem nebylo nutné přerušit z důvodů intolerance, infekce kolem šroubů nebo pro selhání korekce. U dvou operovaných pacientů s kompresní osteosyntézou dens axis nebyl omezen pohyb krční páteře. U obou se jednalo o kombinaci zlomeniny zadního oblouku atlasu a zlomeniny krčku dentu.
V čase příjmu jsme měli tři pacienty neurologicky postižené. Dva pacienty s neurologickým nálezem se neurologicky zlepšili na Frankel D a Frankel E. U obou se jednalo o asymetrické neurologické postižení. Třetí pacient s poraněním C3.1 byl v čase příjmu neurologicky vyhodnocen jako Frankel A, zemřel čtvrtý pooperační den pro kardiopulmonální selhání při rozvoji septického šoku, bez přímé souvislosti s operačním zákrokem.
Diskuze
Samotný výskyt kombinovaného poranění atlasu a čepovce představuje 3 % všech zlomenin krční páteře [5]. Kombinace poranění atlasu a čepovce je poměrně častá. Podle literatury se výskyt liší od 5 do 53 % v kombinaci zlomenina atlasu se zlomeninou dens axis II. nebo III. typu [6–9].
Řada autorů konstatuje vyšší morbiditu a mortalitu u pacientů při kombinaci poranění C1–C2 ve srovnání s izolovaným postižením atlasu nebo čepovce [7,8,10,11]. Na rozdíl od našich zkušeností Fujimura et al [10,12] pozorovali neurologický nález až u 34 % pacientů z 247 pacientů s poraněním C1–C2. Pacienti s neurologickým deficitem utrpěli tříštivou zlomeninu atlasu nebo zlomeninu zadního oblouku atlasu v kombinaci se zlomeninou zubu čepovce nebo traumatickou spondylolistézu čepovce. Jiní autoři také popisují vyšší mortalitu zejména při kombinaci C1 se zlomeninou zubu čepovce II. typu [8,13–15]. Fowler et al [8] zjistili, že šest (86 %) ze sedmi pacientů zemřelo v první fázi při ošetřování v případě nálezu kombinace fraktury C1 a zlomeniny zubu II. typu. Podobně Hansen a Cabanela [14] popisovali úmrtí v prvních 40 dnech u pěti (83 %) z šesti pacientů při stejné kombinaci poranění. Naproti tomu u jiných autorů není přítomnost neurologického deficitu tak významná. V roce 1989 publikovali Dickman et al [7] práci, ve které uvádějí výskyt 25 pacientů s kombinací C1–C2 z 860 pacientů s poraněním krční páteře. V uvedeném souboru se nachází 12 % pacientů s neurologickým nálezem při kombinovaném C1–C2 poranění ve srovnání s 0 % (0 z 32) při izolovaném postižení atlasu nebo 2 % (2 ze 125) při izolovaném postižení čepovce. Příčinou poranění byla autohavárie u 60 % pacientů a pád ve 28 %. Z těchto 25 pacientů bylo 18 pacientů léčeno halo fixačním aparátem a dva pacienti dostali plastový límec. Doba imobilizace trvala průměrně 12 týdnů. Chirurgická intervence u ostatních pacientů spočívala v zadní stabilizaci C1–C2 a v jednom případě byla nutná fúze Co–C2 při tříštivé zlomenině zadního oblouku C1. Autoři popisovali jednou selhání konzervativní terapie u pacienta při poranění C1 se zlomeninou zubu čepovce, kde atlantoaxiální interval byl 5 mm. Pacient byl následně léčen zadní fúzí C1–C2. Všichni pacienti léčeni primárně zadní stabilizací dosáhli kostní zhojení.
Při kombinaci fraktury C1 se zlomeninou zubu čepovce je většinou dominantní poranění C2. Lepším řešením pro komfort pacienta je stabilizace kompresní osteosyntézou ve srovnání s imobilizací halo fixačním aparátem [16]. Někteří autoři preferují i v této kombinaci konzervativní řešení [9,17–21]. Na druhé straně chirurgická intervence je možná ze zadního nebo předního přístupu. Při poranění zadního oblouku atlasu nebylo v minulosti možné použít Gallieho techniku, proto řada autorů vyčkávala na zhojení zadního oblouku a pak teprve využili zadní oblouk ke stabilizaci C1–C2, nebo vkládali inlay štěp mezi C1 a C2 a poranění zhojili pomocí halo fixačního aparátu [2,16,22]. Ze zadních přístupů převažuje v současné době technika transartikulární stabilizace C1–C2 podle Magerla [23–25], Gallieho technika [26] nebo stabilizace C1–C2 podle Harmse [27,28]. Za krajní řešení lze považovat okcipitocervikální stabilizaci při poranění zadního oblouku C1 nebo při velké nestabilitě C1–C2 [7,12,29–32]. Z předních technik je dominantní kompresní osteosyntéza zubu čepovce [6,33,34].
Apostolides et al [35] a před ním Vaccaro et al [36] popsali případy, kdy použili tři šrouby z předního přístupu. Jedním šroubem fixovali zub čepovce a dva šrouby použili k transartikulární stabilizaci C1–C2.
Při kombinaci fraktury C1 a zlomeniny zubu čepovce III. typu je schopnost hojení zubu C2 vyšší, proto při této kombinaci řada autorů preferuje konzervativní postup s použitím halo fixačního aparátu [7,37]. Guiot a Fessler popsali kombinaci zlomeniny C1 a zubu čepovce typu III a traumatickou spondylolistézu čepovce řešenou přední kompresní osteosyntézou zubu čepovce a zadní transpedikulární stabilizací C2 [33].
Kombinace fraktury C1 a traumatické spondylolistézy čepovce je úspěšně řešena konzervativně imobilizací límcem Philadelphia nebo halo fixačním aparátem [7,15,18,21,38–40]. Fielding et al [41] doporučují při nestabilním poranění charakteru traumatické spondylolistézy postupovat operačně. Podle těchto autorů je při nestabilním poranění zadních struktur C2 až 85% riziko nezhojení při konzervativním postupu.
Při kombinaci fraktury C1 s různými zlomeninami těla C2 je možné postupovat konzervativně, pokud je poranění C1 stabilní [7,10,20,40,42,43].
Závěr
Kombinace poranění C1–C2 je poměrně frekventovaná. Vyšší morbidita a výskyt neurologického deficitu uváděná v literatuře u některých autorů, ve srovnání s izolovaným poraněním atlasu a čepovce, nás nutí u těchto pacientů k aktivnímu přístupu v diagnostice a terapii. Většinu pacientů s kombinovaným kostním poraněním C1–C2, u kterých je možné dosáhnout korektní repozici a podaří se nám udržet optimální postavení fragmentů pomocí zevní fixace, je možné doléčit rigidní zevní imobilizací. Při kombinaci C1 nestabilní poranění zubu čepovce II. typu, C1 nestabilní traumatická spondylolistéza II. a III. typu a při nálezu nestabilního poranění atlasu je vhodné postupovat operačně. Kombinované vazivové nebo kostně‑vazivové poranění C1–C2 je nutné ošetřit rovněž vnitřní stabilizací a spongioplastikou, aby se vytvořila spondylodéza C1–C2.
MUDr. Ján Kočiš, Ph.D.
Úrazová nemocnice
Ponávka 6
662 50 Brno
e-mail: jankocis@seznam.cz
Přijato k recenzi: 15. 11. 2007
Přijato do tisku: 15. 4. 2008
Zdroje
1. Jefferson G. Fractures of the atlas vertebra: Report of four cases and a review of those previously recorded. Br J Surg 1920; 7 : 407–422.
2. Levine AM, Edwards CC. Treatment of Injuries in the C1–C2 complex. Orthop Clin North Am 1986; 17(1): 31–44.
3. Aebi M, Nazarian S. Classification of injuries of the cervical spine. Orthopade 1987; 16(1): 27–36.
4. Gehweiler JA jr, Duff DE, Martinez S, Miller MD, Clark WM. Fractures of the atlas vertebra. Skeletal Radiology 1976, 1 : 97–102.
5. Gleizes V, Jacquot FP, Signoret F, Feron JM. Combined injuries in the upper cervical spine: clinical and epidemiological data over a 14–year period. Eur Spine J 2000; 9(5): 386–392.
6. Berlemann U, Schwarzenbach O. Dens fractures in the elderly. Results of anterior screw fixation in 19 elderly patients. Acta Orthop Scand 1997; 68(4): 319–324.
7. Dickman CA, Hadley MN, Browner C, Sonntag VKH. Neurosurgical management of acute atlas–axis combination fractures: A review of 25 cases. J Neurosurg 1989; 70(1): 45–49.
8. Fowler JL, Sandhu A, Fraser RD. A review of fractures of the atlas vertebra. J Spinal Disord 1990; 3(1): 19–24.
9. McGuire RA jr, Harkey HL. Modification of technique and results of atlantoaxial transfacet stabilization. Orthopedics 1995; 18(10): 1029–1032.
10. Fujimura Y, Nishi Y, Chiba K, Kobayashi K. Prognosis of neurological deficits associated with upper cervical spine injuries. Paraplegia 1995; 33(4): 195–202.
11. Kesterson L, Benzel EC, Orrison W, Coleman J. Evaluation and treatment of atlas burst fractures (Jefferson fractures). J Neurosurg 1991; 75(2): 213–220.
12. Fujimura Y, Nishi Y, Kobayashi K. Classification and treatment of axis body fractures. J Orthop Trauma 1996; 10(8): 536–540.
13. Hanigan WC, Powell FC, Elwood PW, Henderson JP. Odontoid fractures in elderly patients. J Neurosurg 1993; 78(1): 32–35.
14. Hanssen AD, Cabanela ME. Fractures of the dens in adult patients. J Trauma 1987; 27(8): 928–934.
15. Zavanone M, Guerra P, Rampini P, Crotti F, Vaccari U. Traumatic fractures of the craniovertebral junction: Management of 23 cases. J Neurosurg Sci 1991; 35(1): 17–22.
16. Jeanneret B, Magerl F. Primary posterior fusion C1/2 in odontoid fractures: indications, technique, and results of transarticular screw fixation. J Spinal Disord 1992; 5(4): 464–475.
17. Castillo M, Mukherji SK. Vertical fractures of the dens. AJNR Am J Neuroradiol 1996; 17(9): 1627–1630.
18. Coric D, Wilson JA, Kelly DL jr. Treatment of traumatic spondylolisthesis of the axis with nonrigid immobilization: a review of 64 cases. J Neurosurg 1996; 85(4): 550–554.
19. Lind B, Nordwall A, Sihlbom H. Odontoid fractures treated with halo-vest. Spine 1987; 12(2): 173–177.
20. Polin RS, Szabo T, Bogaev CA, Replogle RE, Jane JA. Nonoperative management of types II and III odontoid fractures: the Philadelphia collar versus the halo vest. Neurosurgery 1996; 38(3): 450–457.
21. Segal LS, Grimm JO, Stauffer ES. Non-union of fractures of the atlas. J Bone Joint Surg Am 1987; 69(9): 1423–1434.
22. Lipson SJ. Fractures of the atlas associated with fractures of the odontoid process and transverse ligament ruptures. J Bone Joint Surg Am 1977; 59(7): 940–943.
23. Grob D, Magerl F. Operative Stabilisierung bei Frakturen von C1 und C2. Orthopade 1987; 16(1): 46–54.
24. Magerl F, Seemann PS. Stable Posterior Vision of the Atlas and Axis by Transarticular Screw Fixation. In: Kehr P, Weidner A(eds). Cervical Spine I. Berlin: Springer Verlag1986 : 322–327.
25. Suchomel P, Štulík J, Klézl Z, Chrobok J, Lukáš R, Krbec M, Magerl F. Magerlova fixace C1–2. Multicentrická retrospektivní studie. Acta Chir Orthop Traumatol Čech 2004; 71(1): 6–12.
26. Coyne TJ, Fehlings MG, Wallace MC, Bernstein M, Tator CH. C1–C2 posterior cervical fusion: long‑term evaluation of results and efficacy. Neurosurgery 1995; 37(4): 688–693.
27. Harms J, Melcher PR. Posterior C1–C2 fusion with polyaxial screw and rod fixation. Spine 2001; 26(22): 2467–2471.
28. Štulík J, Vyskočil T, Šebesta P, Kryl J. Komplexní atlantoaxiální zlomeniny. Acta Chir Orthop Traumatol Čech 2005; 72 : 105–110.
29. Anderson LD, D‘Alonzo RT. Fractures of the odontoid process of the axis. J Bone Joint Surg Am 1974; 56(8): 1663–1674.
30. Andersson S, Rodrigues M, Olerud C. Odontoid fractures: high complication rate associated with anterior screw fixation in the elderly. Eur Spine J 2000; 9(1): 56–59.
31. Hays MB, Bernhang AM. Fractures of the atlas vertebra. A three-part fracture not previously classified. Spine 1992; 17(2): 240–242.
32. Pedersen AK, Kostuik JP. Complete fracture‑dislocation of the atlantoaxial complex: case report and recommendations for a new classification of dens fractures. J Spinal Disord 1994; 7(4): 350–355.
33. Guiot B, Fessler RG. Complex atlantoaxial fractures. J Neurosurg 1999; 91 (Suppl 2): 139–143.
34. Montesano PX, Anderson PA, Schlehr F,Thalgott JS, Lowrey G. Odontoid fractures treated by anterior odontoid screw fixation. Spine 1991; 16 (Suppl 3): S33–S37.
35. Apostolides PJ, Theodore N, Karahalios DG, Sonntag VKH. Triple anterior screw fixation of an acute combination atlas-axis fracture. Case report. J Neurosurg 1997; 87(1): 96–99.
36. Vaccaro AR, Lehman AP, Ahlgren BD, Garfin SR. Anterior C1–C2 screw fixation and bony fusion through an anterior retropharyngeal approach. Orthopedics 1999; 22(12): 1165–1170.
37. Ekong CE, Schwartz ML, Tator CH, Rowed DW, Edmonds VE. Odontoid fracture: management with early mobilization using the halo device. Neurosurgery 1981; 9(6): 631–637.
38. Brashear R jr, Venters G, Preston ET. Fractures of the neural arch of the axis. A report of twenty-nine cases. J Bone Joint Surg Am 1975; 57(7): 879–887.
39. Elliott JM jr, Rogers LF, Wissinger JP, Lee JF. The hangman‘s fracture. Fractures of the neural arch of the axis. Radiology 1972; 104(2): 303–307.
40. Lee TT, Green BA, Petrin DR. Treatment of stable burst fracture of the atlas (Jefferson fracture) with rigid cervical collar. Spine 1998; 23(18): 1963–1967.
41. Fielding JW, Francis WR jr, Hawkins RJ, Pepin J, Hensinger R. Traumatic spondylolisthesis of the axis. Clin Orthop Relat Res 1989; 239 : 47–52.
42. Bohay D, Gosselin RA, Contreras DM. The vertical axis fracture: a report on three cases. J Orthop Trauma 1992; 6(4): 416–419.
43. Craig JB, Hodgson BF. Superior facet fractures of the axis vertebra. Spine 1991; 16(8): 875–877.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2008 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Neurologické poruchy v rámci kritického stavu
- Matrixové metaloproteinázy v patogenezi roztroušené sklerózy
- Současná diagnostika a léčba oligodendrogliomů
- Význam monitorování mozkové aktivity pomocí integrované amplitudy EEG aktivity u novorozenců s časným asfyktickým syndromem
- Pravo/levorukost a preference druhostranné dolní končetiny. Testování laterality a mozečkové dominance
- Traumatické poranění mozku a zlomeniny obličejového skeletu
- Radiochirurgická léčba kraniofaryngeomů v kombinaci s ostatními stereotaktickými metodami
- Kombinované poranění atlasu a čepovce
- Míšní metastáza adenokarcinomu – kazuistika
- Neurosarkoidóza: zriedkavý prípad sarkoidózy krčnej miechy – kazuistika
-
Komentář k práci Mraček J. Intradurální výhřez bederní meziobratlové ploténky manifestující se syndromem kaudy – kazuistika
Věčné téma: výhřez meziobratlové ploténky, tentokrát intradurální - Intradurální výhřez bederní meziobratlové ploténky manifestující se syndromem kaudy – kazuistika
- Mozková gliomatóza – kazuistika
- Webové okénko
-
Analýza dat v neurologii XI.
Úvod do statistického usuzování – velikost účinku - Recenze
- Ne uromuskulární kongres v Brně
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Intradurální výhřez bederní meziobratlové ploténky manifestující se syndromem kaudy – kazuistika
- Současná diagnostika a léčba oligodendrogliomů
- Neurologické poruchy v rámci kritického stavu
- Neurosarkoidóza: zriedkavý prípad sarkoidózy krčnej miechy – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy