-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Eti ologi e a epidemi ologi e purulentní meningitidy u dospělých paci entů
Eti ology and Epidemi ology of Bacterial Meningitis in Adults
Objectives:
The aim of the presented part of study was to describe epidemi ological characteristics of adult bacteri al meningitis and detect the prognostic significance of selected pathogens for the risk of fatal o utcome and sequelae. Materi al and methods: Prospective observati onal longitudinal study of adult pati ents tre ated for bacteri al meningitis at a speci alized unit. Anamnestic, clinical and laboratory data, complicati ons and o utcomes were recorded. Eti ological agent was identifi ed in the cerebrospinal fluid and blo od by me ans of culture, polymerase chain re acti on and latexagglutinati on. Results: From 1997 – 2006, 296 adult pati ents (128 women, 168 men) with acute bacteri al meningitis, age range 16 – 85 ye ars and medi an age 51 ye ars, were hospitalized. The most frequent pathogens were Streptococcus pne umoni ae in 27.7% and Neisseri a meningitidis in 25.4% of pati ents. Listeri a monocytogenes was the pathogen in 7.1%, staphylococci in 6.1% and gramnegative rods in 5.4% of pati ents. Eti ology was not identifi ed in 24% of pati ents. Pne umococci and gramnegative rods carri ed the highest case fatality rati o. Fifty - nine pati ents di ed (20%) and 54 pati ents (18%) survived with permanent sequelae. Gramnegative rods proved to be a predictor of risk of de ath and meningococci were conversely predictor of low risk of de ath. Multivari ant analysis did not confirm any pathogen as predictive for risk of sequelae; meningococci and unidentifi ed eti ology were associ ated with less sequelae. Conclusi on: Bacteri al meningitis remains to carry significant morbidity and case fatality rati o. S. pne umoni ae and N. meningitidis were the most frequent pathogens in the current study altho ugh many other bacteri al speci es were identifi ed. It is advisable to incre ase the eti ology identificati on rate by me ans of rigoro us sending of cerebrospinal fluid and blo od for culture and enhanced availability of molecular di agnostic techniques for detecti on of all potenti al agents of meningitis.Key words:
bacterial meningitis – etiological agent – fatal outcome – sequelae
Autoři: O. Džupová 1; S. Polívková 1; D. Smíšková 2; A. Gabrielová 3; J. Beneš 1
Působiště autorů: FN Na Bulovce, Praha Univerzita Karlova, 3. lékařská fakulta, II. infekční klinika, 2Univerzita Karlova, 2. lékařská fakulta, I. infekční klinika, 3Oddělení klinické mikrobiologie 1
Vyšlo v časopise: Cesk Slov Neurol N 2009; 72/105(4): 331-335
Kategorie: Původní práce
Souhrn
Cíl práce:
Cílem předkládané části studi e bylo popsat epidemi ologické charakteristiky purulentní meningitidy u dospělých a zjistit prognostický význam vybraných eti ologických agens pro riziko úmrtí a následků. Materi ál a metody: Prospektivní observační longitudinální studi e dospělých paci entů léčených pro purulentní meningitidu na speci alizovaném pracovišti. Byla zaznamenána anamnestická, klinická a laboratorní data, komplikace a výsledek léčby. Eti ologická agens byla identifikována v likvoru a krvi pomocí klasické kultivace, polymerázové řetězové re akce a latexové aglutinace. Výsledky: V letech 1997 – 2006 bylo hospitalizováno 296 dospělých paci entů (128 žen, 168 mužů) s purulentní meningitido u, ve věku 16 – 85 let s medi ánem 51 let. Nejčastějšími původci byly Streptococcus pne umoni ae u 27,7 % a Neisseri a meningitidis u 25,4 % paci entů. Listeri a monocytogenes byla původcem meningitidy u 7,1 %, stafylokoky u 6,1 % a gramnegativní tyčky u 5,4 % paci entů. Eti ologické agens nebylo identifikováno u 24 % paci entů. Nejvyšší specifická smrtnost byla zaznamenána u meningitid vyvolaných pne umokoky a gramnegativními tyčkami. Zemřelo celkem 59 paci entů (20 %) a u 54 paci entů (18 %) zůstaly trvalé následky. Gramnegativní tyčky byly prediktorem vyššího rizika úmrtí a meningokoky naopak prediktorem nižšího rizika úmrtí. Pro vyšší riziko trvalých následků nebyl v multivari antní analýze zjištěn eti ologický prediktor, meningokoky a nezjištěná eti ologi e byly spojeny s nižším výskytem následků. Závěr: Purulentní meningitida zůstává nadále spojena s významno u morbidito u a letalito u. V popsaném so uboru dospělých byly nejčastějšími původci S. pne umoni ae a N. meningitidis, ale byla identifikována i řada dalších bakteri álních druhů. Je žádo ucí zvýšit eti ologicko u objasněnost purulentní meningitidy cesto u důsledného odesílání likvoru a krve na kultivační vyšetření a zvýšením dostupnosti molekulárně genetických metod na vyšetření všech potenci álních patogenů.Klíčová slova:
purulentní meningitida – etiologická agens – úmrtí – následkyÚvod
Purulentní meningitida je akutní život ohrožující infekční onemocnění centrálního nervového systému. Incidence nemoci je odhadovaná na 2–6 případů na 100 000 obyvatel za rok v rozvinutých zemích a až 10krát více v rozvojových zemích [1–2]. Přestože není častou infekční diagnózou, patří do první desítky příčin úmrtí na infekční nemoci ve světě [3]. V České republice se incidence hlášených onemocnění v posledních 12 letech pohybuje mezi 1,4–2,7 případů na 100 000 obyvatel za rok [4].
Spektrum původců hnisavé meningitidy závisí především na věku pacienta a také na přítomnosti predisponujících klinicko‑epidemiologických faktorů. Nejčastější vyvolavatelé komunitních hnisavých meningitid u dětí i dospělých jsou Streptococcus pneumoniae a Neisseria meningitidis. Nejvyšší věkově specifická incidence invazivních meningokokových onemocnění včetně hnisavé meningitidy je u malých dětí do 4 let věku (vyjma novorozenců) a u adolescentů ve věku 15–19 let [5]. Dříve nejčastější vyvolavatel hnisavých meningitid u dětí od 2 měsíců do 5 let věku Haemophilus influenzae typ b se po zavedení celoplošné vakcinace kojenců před pěti a více lety v příslušných zemích vyskytuje zcela ojediněle. Meningitidy novorozenců vyvolávají především betahemolytické streptokoky skupiny B – Streptococcus agalactiae, dále Escherichia coli a další gramnegativní střevní tyčky, méně často také Listeria monocytogenes. U seniorů se uplatňují především Streptococcus pneumoniae, Listeria monocytogenes, Streptococcus agalactiae a gramnegativní tyčky, například Escherichia coli a Klebsiella pneumoniae. Listeriové meningitidy postihují také osoby s buněčným imunodeficitem přítomným nejčastěji při hematologických malignitách nebo chronické kortikoterapii.
V etiologii nozokomiálních meningitid po neurochirurgických výkonech a jiných procedurách spojených s invazí do epidurálního nebo subdurálního prostoru (epidurální anestezie, perimyelografie, likvorová drenáž) jsou nejvýznamnější Staphylococcus aureus, koaguláza-negativní stafylokoky a gramnegativní tyčky, především Pseudomonas aeruginosa. Velmi podobné je spektrum vyvolavatelů posttraumatických meningitid po otevřených kraniotraumatech. Naopak po zavřených, nepenetrujících úrazech hlavy, kdy může dojít ke zlomenině lební báze a vzniku intra-extrakraniální komunikace, bývá vyvolavatelem meningitidy nejčastěji Streptococcus pneumoniae.
Vzácně, u osob s deficitem buněčné imunity, se můžeme setkat s mykotickou meningitidou; vyvolavatelem bývá nejčastěji Cryptococcus neoformans. Tuberkulózní meningitida je rovněž vzácné onemocnění, postihující hlavně osoby zanedbané, nu-tričně strádající, případně s buněčným imunodeficitem, exponované recentně nebo v minulosti tuberkulózní infekci. Naprostou vzácností jsou protozoární hnisavé meningitidy vyvolané volně žijícími amébami Naegleria fowleri.
V předantibiotické éře měla hnisavá meningitida stoprocentní smrtnost, která dramaticky poklesla s objevem antibiotik a jejich zavedením do léčebné praxe v 30. až50. letech minulého století [6]. V posledních desetiletích však procento zemřelých znatelně neklesá, přestože nemocní jsou léčeni vysoce účinnými antibiotiky a je jim poskytována intenzivní péče na vysoké úrovni. Smrtnost purulentní meningitidy v dospělém věku se pohybuje v rozmezí 15–30 % [7–16] a přibližně stejný podíl pacientů je postižen trvalými následky.
Infekční klinika FN Na Bulovce v Praze poskytuje diagnostickou a léčebnou péči pacientům s infekcemi centrálního nervového systému již několik desítek let. Cílem rozsáhlé studie byl detailní popis epidemiologických, klinických a laboratorních charakteristik purulentní meningitidy u dospělých a rozbor prognostických faktorů rizika úmrtí a následků. Epidemiologická data jsou zpracována v předkládaném článku.
Materiál a metody
Longitudinální prospektivní studie probíhala na Infekční klinice FN Na Bulovce v letech 1997–2006. V části studie zaměřené na etiologii a klinický a laboratorní obraz jsme hodnotili kompletní soubor pacientů zahrnující komunitní i nozokomiální meningitidy. Do studie byli zařazeni pacienti ve věku 16 a více let s klinickým obrazem akutní meningitidy a nálezem purulentní zánětlivé formule v likvoru, to znamená přítomnosti alespoň dvou ze tří kritérií:
- pleocytóza > 500 leukocytů v 1 mm3 s převahou polymorfonukleárů,
- koncentrace bílkoviny > 1 g/l,
- poměr koncentrace glukózy v likvoru a séru < 0,5.
Zařadili jsme pacienty s meningitidou mikrobiologicky potvrzenou i nepotvrzenou. Za mikrobiologické potvrzení jsme považovali pozitivitu alespoň jedné metody průkazu:
- kultivační průkaz agens v likvoru nebo v hemokultuře,
- průkaz bakteriální deoxyribonukleové kyseliny (DNA) metodou polymerázové řetězové reakce (PCR) v likvoru nebo v séru,
- průkaz bakteriálního antigenu v likvoru pomocí latexové aglutinace.
U pacientů s pozitivním mikroskopickým nálezem v likvoru a negativními ostatními mikrobiologickými nálezy byla etiologie hodnocena jako nezjištěná. Pacienti s dodatečně potvrzenou tuberkulózní nebo mykotickou etiologií nebyli do souboru zařazeni.
U pacientů byla zaznamenána základní demografická data (věk, pohlaví), anamnesticky uváděné predisponující onemocnění,komorbidita, podání antibiotika v posledních sedmi dnech před onemocněním, subjektivní příznaky a doba jejich začátku (bolest hlavy, zvracení, závratě), pozorované objektivní příznaky (porucha vědomí, meningeální příznaky, horečka, křeče a respirační insuficience v prvních 48 hod), likvorové ukazatele zjištěné při prvním diagnostickém vyšetření (počet polymorfonukleárních leukocytů, koncentrace bílkoviny a glukózový poměr), identifikované etiologické agens, komplikace, léčebný výsledek (úmrtí nebo přežití, následky u přeživších).
Studie byla provedena v souladu s Helsinskou deklarací (verze 1996).
Vybrané ukazatele byly hodnoceny ve vztahu k léčebnému výsledku (úmrtí – přežití, přežití bez následků – s následky) pomocí univariantní analýzy. Pro univariantní analýzu kvalitativních dat byla použita analýza kontingenční tabulky χ2 test a v případě malých počtů Fisherův faktoriálový test. Dále byly multivariantní analýzou vyhodnoceny nezávislé prediktory úmrtí a vzniku následků. Jako ukazatel vazby kategoriální veličiny bylo použito odds ratio (OR). Statistické testy byly vypočteny na 5 % hladině významnosti. Pro výpočty byl použit statistický program SPSS for win v. 15.
Výsledky
V průběhu 10 let (1997–2006) bylo léčeno a sledováno 296 pacientů s 297 epizodami purulentní meningitidy, 128 žen (43 %) a 168 mužů (57 %), ve věkovém rozmezí 16–85 let, s průměrným věkem 48 let a mediánem 51 let. Jeden pacient měl recidivující meningitidu. Komunitní meningitidu mělo 278 pacientů, nozokomiální meningitidu 18 pacientů. Ve 100 případech se jednalo o primární příjem pacienta z domova, 196 pacientů bylo sekundárně přijato překladem z jiného oddělení nebo z jiného zdravotnického zařízení. Intenzivní nebo resuscitační péče byla poskytnuta 245 pacientům (83 %). Žádný pacient nebyl v minulosti očkován pneumokokovou, meningokokovou nebo hemofilovou vakcínou.
Etiologie purulentní meningitidy byla prokázána u 76 % pacientů sledovaného souboru. Nejčastějšími vyvolavateli byly Streptococcus pneumoniae (27,7 %) a Neisseria meningitidis (25,4 %). Průměrný věk pacientů s pneumokokovou meningitidou byl 55 let, pacientů s meningokokovou meningitidou 29 let. Listeria monocytogenes byla etiologickým agens meningitidy u 21 pacientů (7,1 %), stafylokoky u 18 pacientů (6,1 %). Gramnegativní střevní tyčky, v našem souboru Escherichia coli, Klebsiella pneumoniae a Pseudomonas aeruginosa, byly vyvolavateli u 16 pacientů (5,4 %) s průměrným věkem 61 let. Ve 24 % případů se nepodařilo identifikovat vyvolávající agens. Tab. 1 uvádí přehled a četnost etiologických agens, odpovídající počty zemřelých a specifickou smrtnost meningitidy vyvolané jednotlivými patogeny.
Tab. 1. Etiologická agens purulentní meningitidy, počty zemřelých a specifická smrtnost (n = 296). 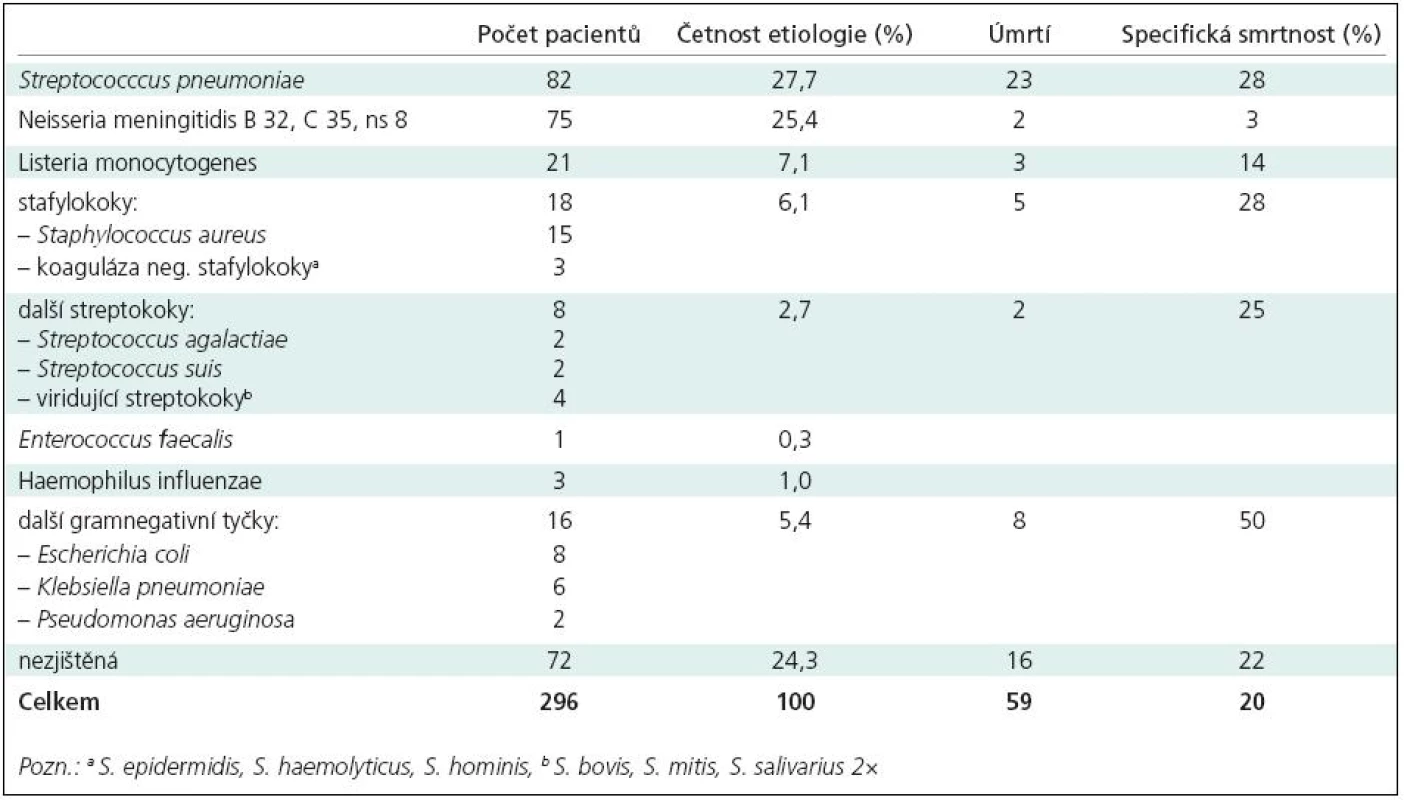
Během primární hospitalizace zemřelo 53 pacientů (18 %), domů bylo propuštěno 177 pacientů (60 %) a 66 pacientů (22 %) bylo přeloženo do jiného zdravotnického zařízení. V rozmezí 1–40 dní po překladu zemřelo dalších šest pacientů, kteří byli přeloženi do jiných zařízení k další péči. Příčinou jejich úmrtí byly neurologické nebo systémové komplikace související s prodělanou meningitidou: jeden pacient zemřel v den překladu několik hodin po operaci spondylodiscitidy a paravertebrálního abscesu za příznaků nezvladatelného edému mozku a následné mozkové smrti, jeden pacient na rozsáhlé nitrolební krvácení rovněž v den překladu, dva pacienti zemřeli za 1 a 2 dny po překladu na plicní embolii a dva pacienti za 30 a 40 dní po překladu na terminální bronchopneumonii. Celkový počet zemřelých byl 59 a nemocniční letalita tak činila 20 %. Bez následků se uzdravilo 183 pacientů (62 %), zbývajících 54 pacientů (18 %) přežilo onemocnění s následky. Nejčastějším trvalým následkem byla porucha sluchu u 23 pacientů (10 % z přeživších).
Při statistické analýze prognostických faktorů rizika úmrtí a trvalých následků byly hodnoceny následující patogeny: S. pneumoniae, N. meningitidis, gramnegativní střevní tyčky a nezjištěná etiologie. V univariantní analýze prediktorů úmrtí byly gramnegativní tyčky významně sdruženy s vyšším rizikem úmrtí (p = 0,002) a naopak meningokoková meningitida měla významně nižší letalitu (p < 0,001). Pneumokok byl sice častěji původcem meningitidy u zemřelých (36 %) oproti přeživším (23 %), avšak rozdíl nebyl statisticky významný (p = 0,062). V multivariantní analýze nedosáhl žádný z patogenů statistické významnosti. Při hodnocení prediktorů následků byla pneumokoková etiologie (p = 0,047) významná pouze v univariantní analýze. Meningokoková etiologie (p = 0,021) a nezjištěná etiologie (p = 0,011) byly signifikantně méně často spojeny se vznikem následků v univariantní i multivariantní analýze.
Diskuze
Ve světovém písemnictví je možné v posledních 30 letech najít desítky studií zabývajících se purulentní meningitidou. Jejich vzájemné porovnání je komplikováno různými parametry vymezujícími studii. Studie zahrnující dětské i dospělé pacienty poskytují obvykle odlišné výsledky od studií oddělujících tyto dvě věkové skupiny. Purulentní meningitida v dětském věku má některé odlišné rysy – lehčí průběh, méně časté a méně závažné komplikace, méně následků vyjma novorozenecký věk a částečně odlišnou etiologii. Soubor pacientů v naší studii obsahuje pouze dospělé pacienty, resp. od dokončeného 16. roku věku, bez rozdílu etiologie. Věkové rozmezí a průměrný věk pacientů v souboru se blíží údajům srovnatelných zahraničních studií [7,9–15].
Ve sledovaném období bylo v České republice hlášeno 145–270 případů purulentní meningitidy ročně a roční incidence se pohybovala mezi 2,7 případu na 100 000 osob v roce 1997 a 1,4 případu na 100 000 osob v roce 2006 [4]. Incidence meningitid u dětí činila 40–80 případů ročně. Předkládaný soubor tedy zahrnuje přibližně 20–25 % všech pacientů nad 16 let věku s purulentní meningitidou v republice.
Streptococcus pneumoniae je celosvětově nejčastějším etiologickým agens purulentní meningitidy dospělých a ve studiích bývá diagnostikován u 25–51 % pacientů [7,10–12,15,17–20]. Následuje Neisseria meningitidis, která je v některých studiích častějším vyvolavatelem meningitidy než pneumokoky. Dominantním původcem purulentních meningitid jsou meningokoky v nejznámější epidemické oblasti – „African meningitis belt“ v subsaharské Africe, a stejně tomu bylo při rozsáhlých epidemiích v různých jiných oblastech v posledních 25 letech – v Číně, Nepálu, Mongolsku, Indii a Saudské Arábii. V neendemických oblastech meningokoky převažují nad pneumokoky ve studiích, které buď zahrnují děti, nebo větší podíl mladých jedinců (věkově specifická incidence invazivních meningokokových onemocnění je nejvyšší ve věku 0–4 a 15–19 let) nebo zahrnují nejen meningokokové meningitidy, ale i sepse s negativním likvorovým nálezem [13]. Takový postup může zkreslit výslednou letalitu směrem nahoru i dolů, proto jsme pacienty s meningokokovou sepsí bez známek meningitidy do souboru nezařadili. Zastoupení pneumokokové (27,7 %) a meningokokové (25,4 %) etiologie bylo v našem souboru velmi podobné. Specifická smrtnost pneumokokové meningitidy 28 % v našem souboru je podstatně vyšší než 13,7 % smrtnost uvedená ve studii invazivních pneumokokových onemocnění za stejné časové období [21], kde soubor zahrnoval i dětské pacienty, u nichž je smrtnost tradičně daleko nižší než u dospělých.
Vzhledem k velikosti souboru není překvapením poměrně velké spektrum izolovaných původců. Staphylococcus aureus byl vyvolavatelem sekundární meningitidy nejčastěji při současné spondylodiscitidě, případně při sepsi ze vzdáleného zdroje. Pouze v jednom případě byla zdrojem infekční endokarditida. Pacientů s abnormálním likvorovým nálezem v důsledku embolizace do CNS při levostranné endokarditidě je podstatně více, avšak v likvoru nacházíme obvykle jen reaktivní nález, který nesplňuje stanovená kritéria pro purulentní meningitidu. Na druhou stranu lumbální punkce se neprovádí u všech pacientů s infekční endokarditidou, pouze u těch s klinickými projevy meningitidy, a proto nemusí být zachyceni všichni pacienti se sekundární meningitidou při endokarditidě. Nutno dodat, že léčebný postup by byl v obou případech stejný.
Hemofilová meningitida byla prokázána u tří pacientů, typ b byl v jednom případě vyvolavatelem otogenní meningitidy, netypovatelný kmen byl původcem meningitidy u pacientky s prokázanou nazální likvoreou. Za zmínku stojí dva izoláty poměrně vzácného agens Streptococcus suis; oba pacienti několik dní před začátkem onemocnění porcovali maso divočáka. Escherichia coli a Klebsiella pneumoniae byly nejčastěji příčinou meningitidy vzniklé při současné sepsi ze vzdáleného zdroje, Pseudomonas aeruginosa byla v obou případech vyvolavatelem nozokomiální meningitidy shuntové a postoperační. Nejvyšší specifickou smrtnost jsme zaznamenali u gramnegativních tyček, jednalo se však o hodnocení velmi malých čísel. Pacienti s meningitidou vyvolanou těmito agens byli také zřetelně starší než nemocní s jinou etiologií.
V letech 1997–2005 byl každoročně na klinice hospitalizován jeden, výjimečně dva pacienti s listeriovou meningitidou. V roce 2006 jsme hospitalizovali celkem sedm pacientů. Počet nemocných se zvýšil v souvislosti s několika epidemiemi listeriové infekce v České republice. K šíření patogenu docházelo prostřednictvím zrajících sýrů a lahůdkových salátů v důsledku nedostatečných hygienických opatření při jejich výrobě [22].
Tuberkulózní a mykotická meningitida mají odlišný klinický obraz, likvorový nález a kauzální terapii než ostatní bakteriální meningitidy. Vyskytují se poměrně vzácně; ve sledovaném období byli hospitalizováni čtyři pacienti s tuberkulózní meningitidou a dva pacienti s mykotickou meningitidou. Tito pacienti nebyli do souboru zařazeni.
Etiologická objasněnost meningitidy 74 % v našem souboru je srovnatelná s některými zahraničním studiemi [12,18–20], avšak nízká v porovnání s jinými [7,11,13]. Hlavní příčinou je předchozí léčba antibiotikem v posledních dnech před rozvojem meningitidy nebo zahájení antibiotické léčby již probíhající meningitidy bez odběru likvoru a hemokultury. Antibiotikum bylo podáno z různých důvodů buď ještě před přijetím do nemocnice, nebo již za hospitalizace 91 pacientům (31 %) v našem souboru, vždy u pacientů, které jsme převzali z jiných pracovišť. Další příčinou kultivační negativity bývá neodeslání likvoru do mikrobiologické laboratoře. V takových případech mohou v identifikaci původce pomoci bezkultivační diagnostické metody, především polymerázová řetězová reakce. Tyto metody však neposkytují možnost stanovit citlivost na antibiotika. Antibiotická léčba je pak pouze empirická na základě předpokládané citlivosti vyvolavatele.
Závěr
Purulentní meningitida zůstává nadále spojena s významnou morbiditou a letalitou. Nejčastějšími vyvolavateli onemocnění u dospělých jsou S. pneumoniae a N. meningitidis, dále pak L. monocytogenes, S. aureus, gramnegativní tyčky a řada dalších bakteriálních druhů. Je nutné dále zvyšovat etiologickou objasněnost purulentní meningitidy cestou důsledného odesílání likvoru a krve na kultivační vyšetření a také zvýšením dostupnosti molekulárně genetických metod na vyšetření všech patogenů, které mohou být vyvolavateli purulentní meningitidy. Péče o pacienty s purulentní meningitidou by měla být soustředěna do specializovaných center s dostupností nejen resuscitační péče, zobrazovacích metod a školeného personálu, ale i kvalitního mikrobiologického zázemí.
Práce byla částečně podporována grantem IGA MZ ČR NR/ 8291 - 3.
Autoři děkují RNDr. Bohumíru Procházkovi, CSc., za provedení statistické analýzy výsledků studie.
MUDr. Olga Džupová, Ph.D.
Infekční klinika 3. LF UK a FN Na Bulovce
Budínova 2
180 81 Praha 8
e-mail: olga.dzupova@lf3.cuni.cz
Zdroje
1. van de Beek D, de Gans J, Tunkel AR, Wijdicks EF. Community - acquired bacteri al meningitis in adults. N Engl J Med 2006; 354(1): 44 – 53.
2. Weisfelt M, van de Beek D, Spanjaard L, Reitsma JB, de Gans J. Community-acquired bacteri al meningitis in older pe ople. J Am Geri atr Soc 2006; 54(10): 1500 – 1507.
3. Grimwo od K, Nolan TM, Bond L, Anderson VA, Catroppa C, Keir EH. Risk factors for adverse o utcome of bacteri al meningitis. J Paedi atr Child He alth 1996; 32(5): 457 – 462.
4. Epidat, Národní referenční centrum pro analýzu epidemi ologických dat. Dostupné z URL: http:/ / www.szu.cz/ data/ infekce - v - cr.
5. Kriz P. Surveillance of invasive meningococcal dise ase in the Czech Republic. Euro Surveill 2004; 9(11): 37 – 39.
6. Swartz MN. Bacteri al meningitis: a vi ew of the past 90 ye ars. N Engl J Med 2004; 351(18): 1826 – 1828.
7. Durand ML, Calderwo od SB, Weber DJ, Miller SI, So uthwick FS, Caviness VS jr et al. Acute bacteri al meningitis in adults. A revi ew of 493 episodes. N Engl J Med 1993; 328(1): 21 – 28.
8. Kastenba uer S, Pfister HW. Pne umococcal meningitis in adults. Spectrum of complicati ons and prognostic factors in a seri es of 87 cases. Brain 2003; 126(5): 1015 – 1025.
9. Lu CH, Hu ang CR, Chang WN, Chang CJ, Cheng BC, Lee PY et al. Community - acquired bacteri al meningitis in adults: the epidemi ology, timing of appropri ate antimicrobi al therapy, and prognostic factors. Clin Ne urol Ne urosurg 2002; 104(4): 352 – 358.
10. McMillan DA, Lin CY, Aronin SI, Qu agli arello VJ. Community - acquired bacteri al meningitis in adults: categorizati on of ca uses and timing of de ath. Clin Infect Dis 2001; 33(7): 969 – 975.
11. Miner JR, Heegaard W, Mapes A, Biros M. Presentati on, time to antibi otics, and mortality of pati ents with bacteri al meningitis at an urban co unty medical center. J Emerg Med 2001; 21(4): 387 – 392.
12. Pfister HW, Feiden W, Einhäupl KM. Spectrum of complicati ons during bacteri al meningitis in adults: results of a prospective clinical study. Arch Ne urol 1993; 50(6): 575 – 581.
13. Sigurdardóttir B, Björnsson OM, Jónsdóttir KE, Erlendsdóttir H, Gudmundsson S. Acute bacteri al meningitis in adults. A 20 - ye ar overvi ew. Arch Intern Med 1997; 157(4): 425 – 430.
14. Tang LM, Chen ST, Hsu WC, Lyu RK. Acute bacteri al meningitis in adults: a hospital‑based epidemi ological study. QJM 1999; 92(12): 719 – 725.
15. van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Verme ulen M. Clinical fe atures and prognostic factors in adults with bacteri al meningitis. N Engl J Med 2004; 351(18): 1849 – 1859.
16. Weiss W, Figuero a W, Shapiro WH, Flippin HF. Prognostic factors in pne umococcal meningitis. Arch Intern Med 1967; 120(5): 517 – 524.
17. Aronin SI, Peduzzi P, Qu agli arello VJ. Community - acquired bacteri al meningitis: risk stratificati on for adverse clinical o utcome and effect of antibi otic timing. Ann Intern Med 1998; 129(11): 862 – 869.
18. Flores - Cordero JM, Amaya - Villar R, Rincón - Ferrari MD, Le al - Noval SR, Garnacho - Montero J, Llanos - Rodríguez AC et al. Acute community - acquired bacteri al meningitis in adults admitted to the intensive care unit: clinical manifestati ons, management and prognostic factors. Intensive Care Med 2003; 29(11): 1967 – 1973.
19. Hussein AS, Shafran SD. Acute bacteri al meningitis in adults. A 12 ye ar revi ew. Medicine (Baltimore) 2000; 79(6): 360 – 368.
20. Meyer CN, Samuelsson IS, Galle M, Bangsborg JM. Adult bacteri al meningitis: aeti ology, penicillin susceptibility, risk factors, prognostic factors and guidelines for empirical antibi otic tre atment. Clin Microbi ol Infect 2004; 10(8): 709 – 717.
21. Motlová J, Beneš Č, Křížová P. Invazivní pneumokokové onemocnění v České republice v letech 2000–2006. Epidemiol Mikrobiol Imunol 2008; 57(1): 14–21.
22. Vít M, Olejník R, Dlhý J, Karpíšková R, Částková J, Príkazský V et al. Předběžná zpráva o výskytu listeriózy v České republice v roce 2006. Zprávy CEM 2007; 16(1): 26–27.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2009 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Editori al
- Nádory tretej mozgovej komory
- Botulotoxin v léčbě spasticity
- Po užití metod magnetické rezonance pro poso uzení cerebrovaskulární rezervní kapacity
- Přání k významnému životnímu jubileu
- Eti ologi e a epidemi ologi e purulentní meningitidy u dospělých paci entů
- Změny parametrů páteře po implantaci bederní interspinózní rozpěrky DIAM
- Analýza psychologického profilu a spánkových vide o- EEG u dětí s vývojovo u dysfázi í
- Bimanu ální sekvenční motorická úloha u roztro ušené sklerózy mozkomíšní v obraze funkční magnetické rezonance: vliv fyzioterapeutických technik – pilotní studie
- Hodnocení cerebrovaskulární rezervní kapacity po EC- IC bypassu pomocí TCD
- Elektrotaktilní stimulace jazyka: nová možnost rehabilitace posturální stability – kazuistika
- Paroxysmální kinezigenní dyskineze: případ mladé ženy s alternující hemidystoni í – kazuistika
- Získaná neuromyotonie s nevelkými centrálními příznaky s průkazem protilátek proti napěťově řízeným kaliovým kanálům – kazuistika
- Zlepšení sledovacích pohybů očí a fonace po selektivní dorzální rizotomii
- Multimodální monitorování mozku u pacientů s těžkým kraniocerebrálním traumatem a subarachnoidálním krvácením v neuro intenzivní péči
- Webové okénko
-
Analýza dat v neurologii
XVI. Zlatý standard statistického testování: t‑test
- Zpráva z kurzu mikrodialýzy v Praze
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Nádory tretej mozgovej komory
- Získaná neuromyotonie s nevelkými centrálními příznaky s průkazem protilátek proti napěťově řízeným kaliovým kanálům – kazuistika
- Botulotoxin v léčbě spasticity
- Paroxysmální kinezigenní dyskineze: případ mladé ženy s alternující hemidystoni í – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



