-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Endovaskulární rekanalizace při léčbě akutních uzávěrů mozkových tepen
Endovascular Recanalization in the Treatment of Acute Occlusion of the Brain Arteries
Purpose:
The purpose of this study was to assess the role of mechanical endovascular recanalization techniques in the treatment of acute occlusions of the brain arteries in a single-centre group of consecutive patients treated between September 2006 and September 2009. Methods: This is a retrospective analysis of 33 patients (18 women, 15 men) of average age 58.2 years (range 31–80) suffering from acute ischemic stroke (mean NIHSS 16.3; range 7–25). The main inclusion criterion was proven penumbra on perfusion CT. Occlusion in the anterior circulation appeared in 22 patients (67%), and occlusion in the vertebrobasilar circulation in 11 patients (33%). The procedure started within 5.3 hours on average. The following therapies were used: mechanical clot retrieval alone (12 cases), and combined with intra-arterial thrombolysis (17 cases). Angioplasty aspiration and intravascular stents were used in the remaining non-embolic cases. A subgroup analysis comparing functionally good and poor patients and anterior and posterior stroke was performed. Results: Eighteen patients (54.5%) had a mRS of 2 or less at 3 months. The TIMI 3 and 2 recanalization rate was 66%. Three patients (9%) had symptomatic intracranial hemorrhage, and the 90-day mortality was 18%. Conclusion: Using a dedicated mechanical recanalization device has become a primary approach to the treatment of acute embolic ischemic stroke.Key words:
stroke – mechanical thrombectomy – cerebral revascularization – thrombolytic therapy
Autoři: A. Krajina 1; D. Krajíčková 2; Miroslav Lojík 1
; V. Chovanec 1; J. Raupach 1; M. Kubíková 2; M. Vališ 2; Z. Špriňar 1; R. Taláb 2; P. Ryška 1; J. Schreiberová 3; J. Holubová 2; J. Šimko 2; O. Renc 1
; Eva Čermáková 4
; S. Řehák 5
Působiště autorů: LF UK a FN Hradec Králové Radiologická klinika 1; LF UK a FN Hradec Králové Neurologická klinika 2; LF UK a FN Hradec Králové Klinika anesteziologie, resuscitace a intenzivní medicíny 3; LF UK a FN Hradec Králové Ústav lékařské biofyziky 4; LF UK a FN Hradec Králové Neurochirurgická klinika 5
Vyšlo v časopise: Cesk Slov Neurol N 2010; 73/106(6): 678-684
Kategorie: Původní práce
Souhrn
Cíl:
Účelem studie bylo zhodnocení role mechanických endovaskulárních rekanalizačních technik v léčbě akutních uzávěrů mozkových tepen ve skupině všech nemocných takto léčených v jednom centru od září 2006 do září 2009. Souhrn a metodika: Studie je retrospektivní analýzou 33 nemocných (18 žen, 15 mužů) průměrného věku 58,2 roku (rozptyl 31–80), kteří byli léčeni pro akutní ischemickou cévní mozkovou příhodu (průměrný NIHSS 16,3; 7–25). K léčbě byli indikováni nemocní s prokázaným ischemickým polostínem na perfuzním CT. Dvacet dva nemocných (67 %) mělo uzávěr v přední cirkulaci a 11 (33 %) v zadní cirkulaci. Výkon byl zahájen v průměru 5,3 hodin od vzniku příznaků. Byly použity následující metodiky: mechanická extrakce embolu (12 nemocných), v kombinaci s intraarteriální trombolýzou (17 nemocných). Angioplastika, aspirace a intravaskulární stenty byly použity u zbývajících (neemboligenních) uzávěrů. Bylo provedeno porovnání mezi funkčně dobrými a špatnými nemocnými, a mezi nemocnými s uzávěry v přední a zadní cirkulaci. Výsledky: Ve třech měsících bylo mRS ≤ 2 u 18 nemocných (54,5 %). Rekanalizace TIMI 3 a 2 bylo dosaženo v 66 %. Tři nemocní (9 %) měli symptomatický intrakraniální hematom a 90denní mortalita byla 18 %. Závěr: Použití dedikovaného zařízení pro mechanickou rekanalizaci se stalo první metodou při endovaskulární léčbě emboligenních uzávěrů mozkových tepen.Klíčová slova:
akutní cévní mozková příhoda – mechanická trombektomie – mozková revaskularizace – trombolytická léčbaÚvod
Včasná rekanalizace uzavřených mozkových tepen je příčinnou terapií ischemických cévních mozkových příhod (CMP). I přes pokroky v intenzivní konzervativní léčbě a následné rehabilitace po CMP se zájem soustředil na nepřímé i přímé rekanalizační metody při léčbě ischemických CMP podobně, jako tomu bylo u léčby akutních infarktů myokardu [1]. Vedle otázky, kteří nemocní mají ještě přínos z rekanalizační léčby v závislostech na čase a stupni neurologického postižení [2,3], zůstává další otázka, které rekanalizační metody a v jakých anatomických podmínkách jsou pro daného nemocného v dané situaci nejúčinnější [4,5].
Endovaskulární metody mohou být technicky náročné a jejich provedení trvá déle (nutný transport do centra a příprava nemocného a čas nutný ke katetrizaci). Podání trombolytik včetně lokálního [6,7] vede prokazatelně ke zvýšení četnosti symptomatických cerebrálních hemoragií, proto byly hledány cesty uplatnění pouze mechanických prostředků k rekanalizaci (zařízení k endovaskulární extrakci embolů, rekanalizace pomocí balónků pro angioplastiku či stentu) [8–12].
Endovaskulární léčba je nyní preferována tam, kde se předpokládá malý efekt léčby intravenózní. To je při uzávěrech velkých mozkových tepen, tedy v blízkosti Willisova okruhu [13,14]. Rovněž v případech, kdy intravenózní léčba nevedla po jedné hodině ke zlepšení [15]. Mechanická rekanalizace může být též indikována v těch případech, kde je intravenózní trombolýza kontraindikována [16].
Nicméně čas od začátku ischemie mozkové tkáně do obnovy perfuze se jeví být nadále zásadním faktorem ovlivňujícím klinický výsledek a mortalitu, s čímž úzce souvisí logistika nemocných a zkušenost dostupných intervenčních radiologů v daném centru [17,18].
Cílem naší studie je retrospektivní analýza všech nemocných s akutní ischemickou CMP léčených endovaskulárně ve FN Hradec Králové od zavedení mechanické embolektomie pomocí Merci zařízení (Concentric Medical, Mountain View, USA) v České republice v červenci 2006. Autoři chtěli především zhodnotit podíl této metody na úspěšnosti komplexu endovaskulárních rekanalizačních metod při akutním uzávěru mozkových tepen.
Materiál, metodika
V období od září 2006 do září 2009 bylo léčeno celkem 33 nemocných (18 žen, 15 mužů) průměrného věku 58,2 roku (31–80 let) pro akutní ischemickou CMP (průměrné NIHSS 16,3; v rozmezí 7–25). Z toho za 4 měsíce roku 2006 čtyři nemocní, za celý rok 2007 tři nemocní, v roce 2008 14 nemocných a v roce 2009 (za 9 měsíců) 12 nemocných (tab. 1).
Tab. 1. Charakteristika souboru. 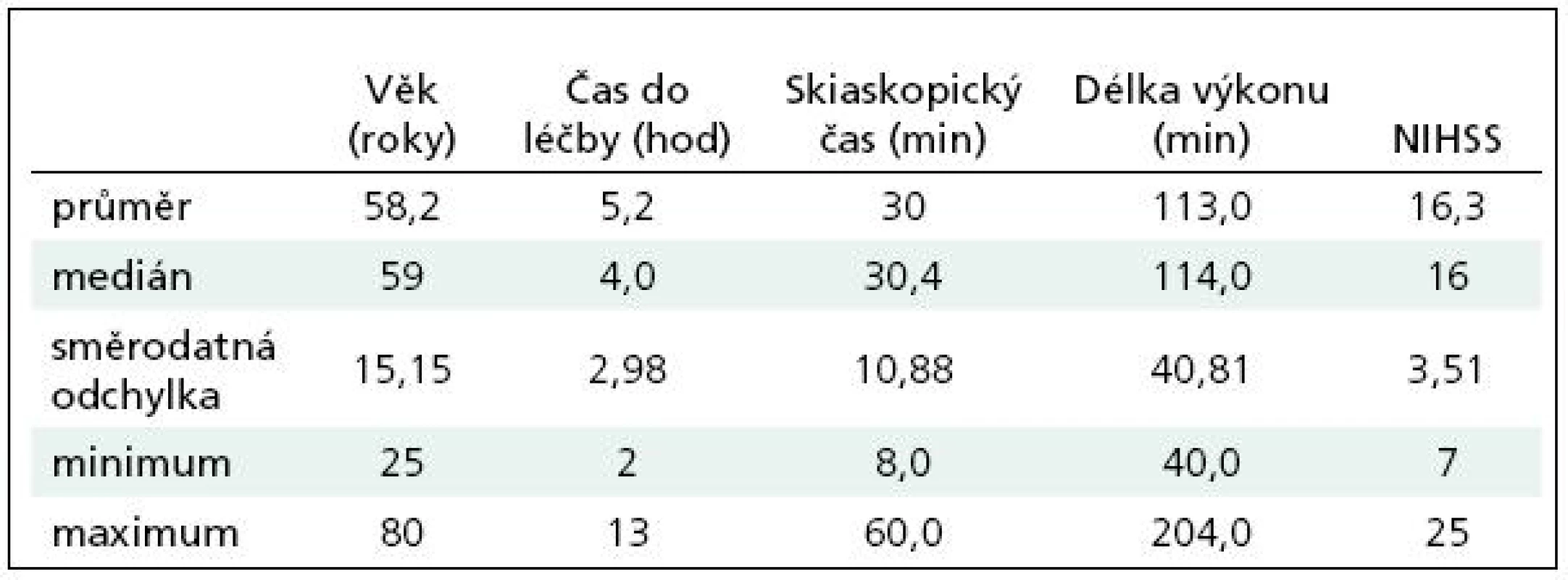
Tab. 2. Průměrné sledování hodnot v podskupinách. 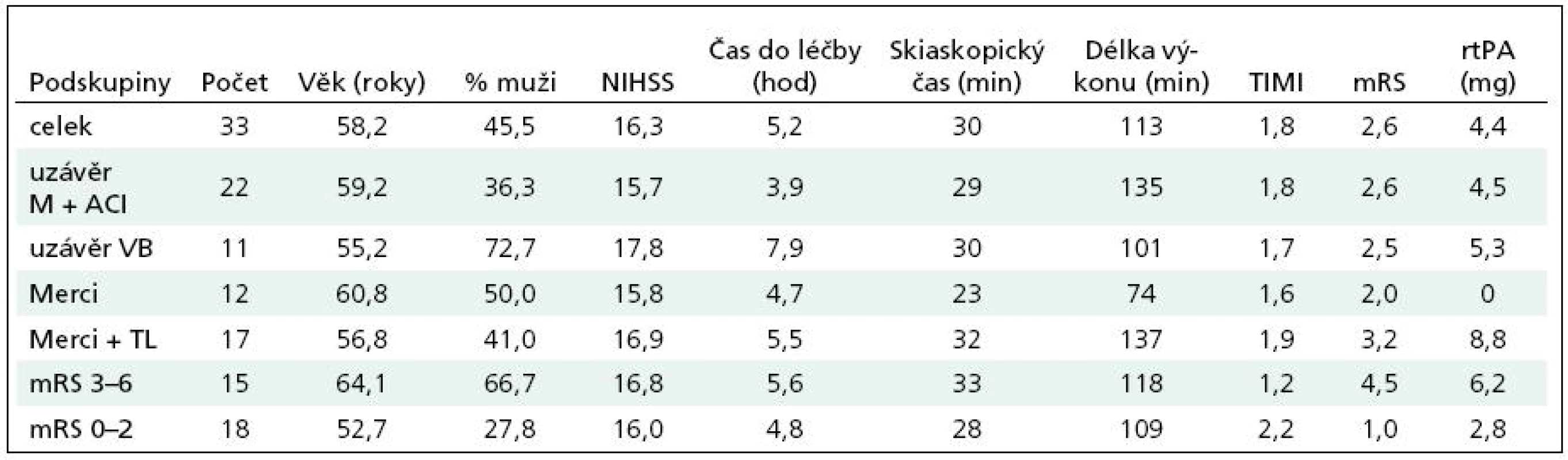
Indikace k endovaskulární léčbě byla stanovena na základě neurologického obrazu vyjádřeného pomocí NIHSS [19], CT vyšetření s vyloučením krvácení, rozsáhlého cytotoxického edému více než poloviny povodí a. cerebri media a perfuzního CT vyšetření (6řadé CT Somatom 6, Siemens, Německo). U části nemocných byla provedena i CT angiografie. K MR vyšetření bylo přistoupeno zcela výjimečně. Indikace k provedení léčby byla u většiny nemocných telefonicky konzultována s prvními dvěma autory této práce, a byla tak respektována kritéria časová, fyziologická a anatomická. Mechanická rekanalizace byla uskutečňována do 8 hod od začátku příznaků v karotickém povodí, ve vertebrobazilárním byly výkony prováděny do 12 hod, výjimečně později. Dále byl hodnocen vývoj stavu nemocného, spontánní zlepšení vedlo ke konzervativní léčbě. Rovněž nepřítomnost uzávěru tepen na angiografii, přítomnost jiné arteriopatie, uzávěr a. carotis interna od bifurkace vedly v kontextu s dalšími kritérii ke konzervativní léčbě. Angiografie bez průkazu uzávěru byla zaznamenána 3krát, a to na počátku studie. Tito nemocní neměli provedenu CT angiografii a jejich perfuzní CT bylo nediagnostické. U všech se neurologický deficit upravil.
Endovaskulární výkony se uskutečnily na angiografickém sále (Axiom Artis Siemens, Německo) v celkové intubační anestezii a při heparinizaci max. 2 000 j. heparinu podaného na počátku výkonu [7]. Úvodní angiografické vyšetření se sestávalo z mozkové panangiografie se zobrazením krčních přístupových tepen zvláště k ozřejmění stenóz či kliček extrakraniálních úseků, které by znemožňovaly či významně znesnadňovaly zavedení pracovních katétrů. U širokých a přímých krčních úseků vnitřních karotických a vertebrálních tepen byl použit pracovní katétr s balónkem na konci, který umožňuje zástavu krevního toku v tepně při stahování zachyceného embolu (8–9 F Balloon Guide Catheter, Concentric Medical, USA). Pokud tyto přístupové tepny byly úzké nebo s ohyby, byl zaveden běžný 6F/90 cm pracovní katétr obvykle používaný při intrakraniálních intervencích (Envoy, Cordis, USA).
Byl-li uzávěr emboligenní v přední cirkulaci do úrovně M2 úseku a. cerebri media nebo byl uzávěr v bazilárních či vertebrálních tepen, jako první byl proveden pokus o zachycení a stažení embolu pomocí Merci zařízení při zástavě toků v přístupové tepně dočasně naplněným balónkem k prevenci reembolizace. Princip a technický popis zařízení byly již česky publikovány jinde [10]. V případě, že 2–3 pokusy byly neúspěšné, použili jsme jiné metody rekanalizace, a to lokální intraarteriální trombolýzu (až 16 mg rtPA, Actilyse, Boehringer Ingelheim Německo) v ředění 1 mg rtPA na 1 ml roztoku podaného mikrokatétrem v 5–10 minutách přímo do trombu. Pokud nebylo dosaženo obnovy toku, byl opět proveden pokus o extrakci embolu. V jednom případě byl použit dočasný stent (Solitaire, ev3, USA) s obnovením perfuze a. cerebri media a ve dvou případech byla provedena balónková angioplastika (Gateway, Boston Scientific, Natick USA). Z toho jednou v kombinaci s lokální intraarteriální TL a v jednom případě byla použita primárně pouze lokální intraarteriální TL.
Stupeň rekanalizace byl hodnocen škálou dle studie TIMI [20]. Výkon měl být plánovitě ukončen do dvou hodin od uložení nemocného na sále, a nebo pokud bylo dosaženo plné (TIMI 3) rekanalizace. Zpětně byla zaznamenána délka skiaskopického času a délka výkonu ze záznamu z nemocničního informačního systému (tab. 1).
Nemocní byli pak následně léčeni na neurologické JIP, část na lůžkovém oddělení kliniky anesteziologie. Všichni nemocní měli CT vyšetření mozku do 48 hod po výkonu. Výsledek byl posuzován dle modifikované Rankinovy škály ve třech měsících neurologem [21] a případné krvácení dle klasifikace studie ECASS [22].
Výsledky byly testovány ve statistickém programu NCSS (Number Cruncher Statistical System) 2007. K hodnocení byly použity následující testy: χ2 (chí kvadrát) test, Fisherův přesný test, dvouvýběrový t-test, neparametrické testy Mann-Whitney, Kolmogorov-Smirnov.
Uzávěr karotického povodí byl u 22 nemocných (67 %). Z toho u 17 nemocných (51,5 %) byl uzávěr M1 ve 13 případech (39,4 %) a M2 úseku a. cerebri media ve čtyřech případech (12 %). U pěti nemocných (15 %) byl tzv. T uzávěr a. carotis interna. Dalších 11 nemocných (33 %) bylo léčeno pro uzávěr vertebrobazilárního povodí. Průměrný čas od počátku symptomů do začátku endovaskulární léčby byl 5,2 hod (v rozmezí 2,5–13 hod). Ve 29 případech (88 %) bylo primárně použito Merci zařízení. U čtyřech nemocných byly primárně použity jiné endovaskulární techniky. Ve dvou případech to byla balónková angioplastika, z toho jednou úspěšně k dilataci stenózy V4 úseku vertebrální tepny při akutním uzávěru druhostranné vertebrální tepny a jednou neúspěšně při neemboligenním uzávěru a. basilaris v kombinaci s lokální TL. V jednom případě byla použita aspirace pomocí 5F katétru (Envoy, Cordis, USA) zavedeným přes 8F pracovní katétr u uzávěru krčního (C1) a petrózního (C2) úseku a. carotis interna. V posledním případě byla úspěšně použita pouze lokální TL při izolovaném uzávěru větve M2.
Výsledky
V hlavní skupině 29 nemocných, kde bylo primárně použito Merci zařízení, jsme zvlášť analyzovali nemocné, u kterých bylo použito pouze Merci (12 nemocných; 36,4 %, n = 33), a na skupinu 17 nemocných (51,5 %; n = 33), kde bylo použití Merci kombinováno s lokální trombolýzou.
Ve skupině, kde bylo použito pouze Merci, bylo dosaženo úspěšné rekanalizace (TIMI 3 a 2) v 50 % případů. Ve dvou případech nebylo Merci zařízení zavedeno, a to jednou pro nemožnost dosažení M1 uzávěru pro extrémní vinutost a. carotis interna i při použití podpůrného katétru Outreach (Concentric Medical, USA) a jednou pro nemožnost posunout mikrovodič přes tuhý uzávěr. U obou těchto nemocných byl další vývoj nepříznivý (mRS 5 a 6). U pacientů po neúspěšné rekanalizaci pomocí Merci nebyla provedena lokální TL z následujících důvodů: maligní onemocnění, čas 7 hod od počátku příznaků, již provedena neúspěšná i.v. TL, v jednom případě extrémní vazospazmy. Čtyři tito nemocní byli léčeni pro tzv. T uzávěr (v celém souboru bylo celkem 5 T uzávěrů). Pouze 2 z 6 neúspěšně rekanalizovaných nemocných byli ve 3 měsících mRS 0 a 2. Ostatní neúspěšně rekanalizovaní v této skupině vč. všech T uzávěrů byli mRS 3 a 6.
Ve skupině, kde po neúspěšné rekanalizaci byla použita lokální TL (celkem 17 nemocných), bylo dosaženo úspěšné rekanalizace (TIMI 3 a 2) u 12 nemocných (70 %) a u pěti nemocných (30 %) pak TIMI 0 a 1. V této skupině byla klasifikace stavu po třech měsících mRS v průměru 3,2. Bylo použito průměrně 8,8 mg rtPA na jednoho nemocného (v rozmezí 3–16 mg). V jednom případě po neúspěchu Merci a lokální TL bylo úspěšně dosaženo obnovy toku při uzávěru M1 implantací upoutaného stentu Solitaire AB 4 × 20 mm (ev3, USA). Po podání 3 mg rtPA a zhruba s 15minutovým časovým odstupem byl stent stažen z 50 % zpět do mikrokatétru a vytažen spolu se zachyceným embolem. M1 úsek byl tak zcela rekanalizován. Nemocná byla mRS 1 ve třech měsících (obr. 1–6).
Obr. 1. 39letá žena s negativním předchorobím. V 8.30 hod ráno náhle vzniklá levostranná hemiparéza, pro neklid a nespolupráci ventilována. CT prokázalo uzávěr M1 vpravo s rozsáhlým polostínem. Angiografie v 11.40 hod. prokazuje uzávěr distální M1 s relativně dobrým plněním periferních větví a.cerebri media přes piální kolaterály z a. cerebri anterior. 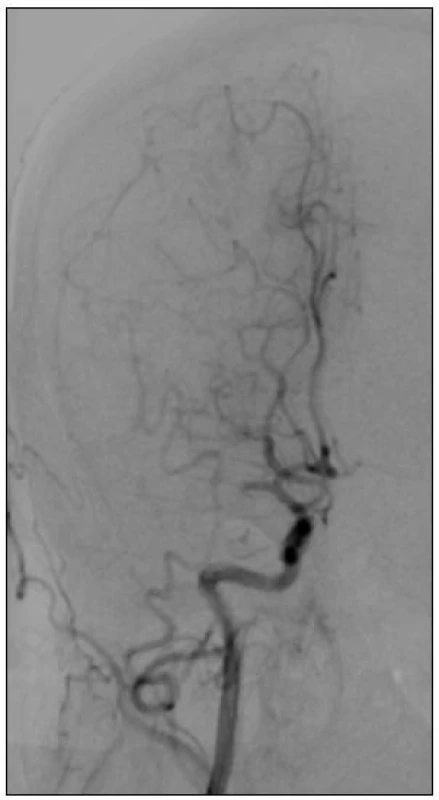
Obr. 2. Boční projekce prokazuje absenci plnění celého povodí a. cerebri media. 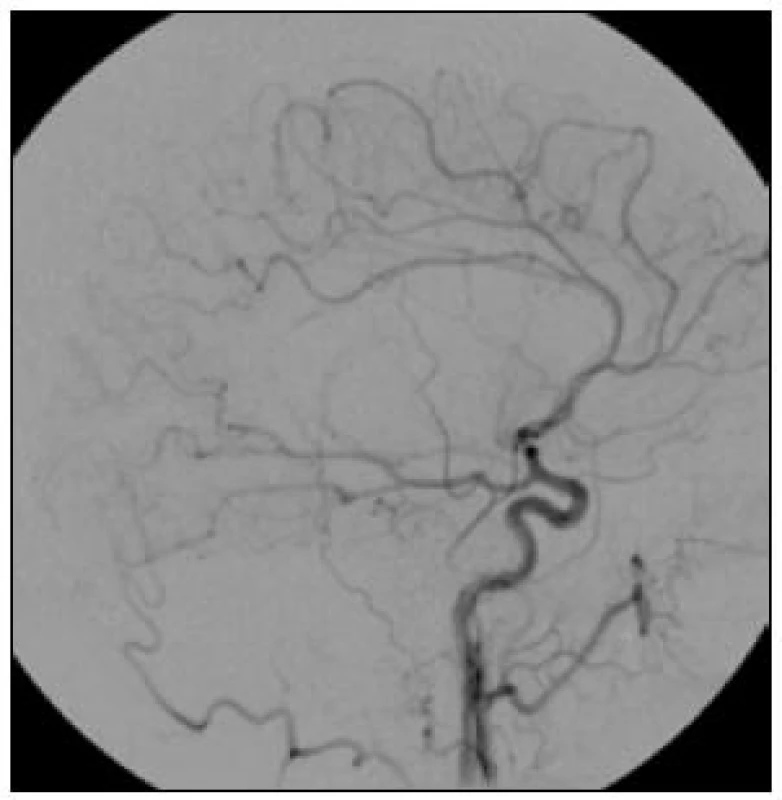
Obr. 3. Po dvou pokusech o extrakci pomocí Merci V2.0 firm došlo k posunutí embolu proximálně a ke vzniku méně příznivého uzávěru celého úseku M1. Na extrakraniálním úseku a. carotis interna jsou patrny spazmy. Po podání 5 mg rtPA lokálně během 30 min bylo bez efektu. 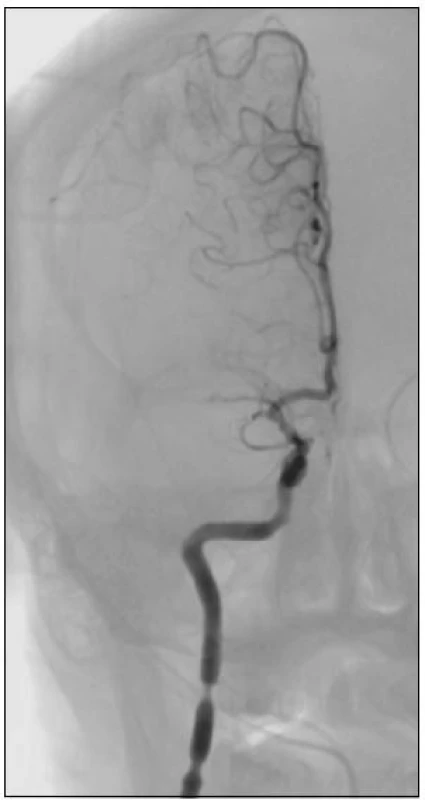
Obr. 4. Po zavedení upoutaného samoexpandibilního stentu Solitaire 20 × 4 mm bylo dosaženo perfuze frontoparietálních větví. Pak podáno 3 mg rtPA a stent z 50 % retrahovaný do mikrokatétru byl stažen při zástavě toku s balónkovým katétrem na extrakraniálním úseku a. carotis interna. 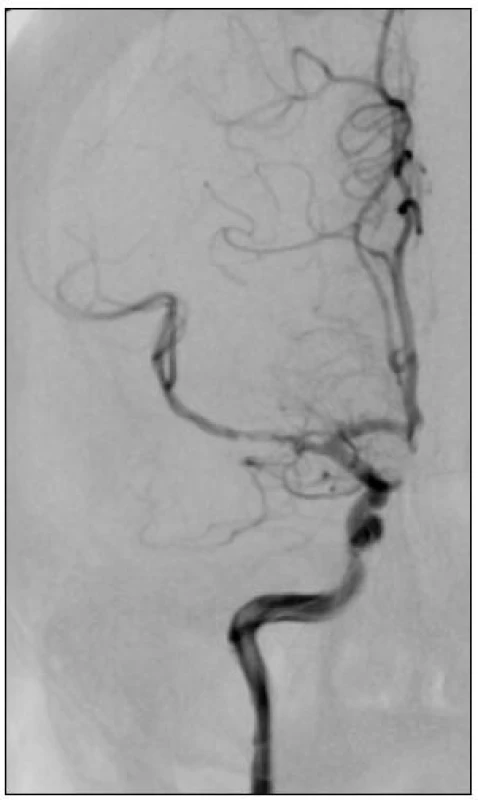
Obr. 5. Kontrolní angiografie s obnovením průtoku lentikulostriátních tepen a parietookcipitální větve cerebri media. V úrovni M2 je patrný vazospazmus vzniklý po manipulaci se stentem. 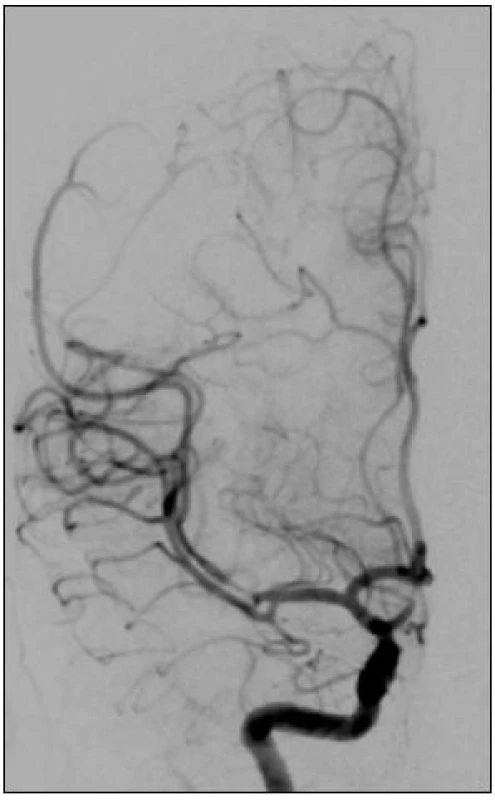
Obr. 6. V boční projekci jsou patrny ojedinělé uzávěry větví v úrovni M4, většina povodí cerebri media je průchodná. Nemocná s odstupem tří měsíců mRS 1. 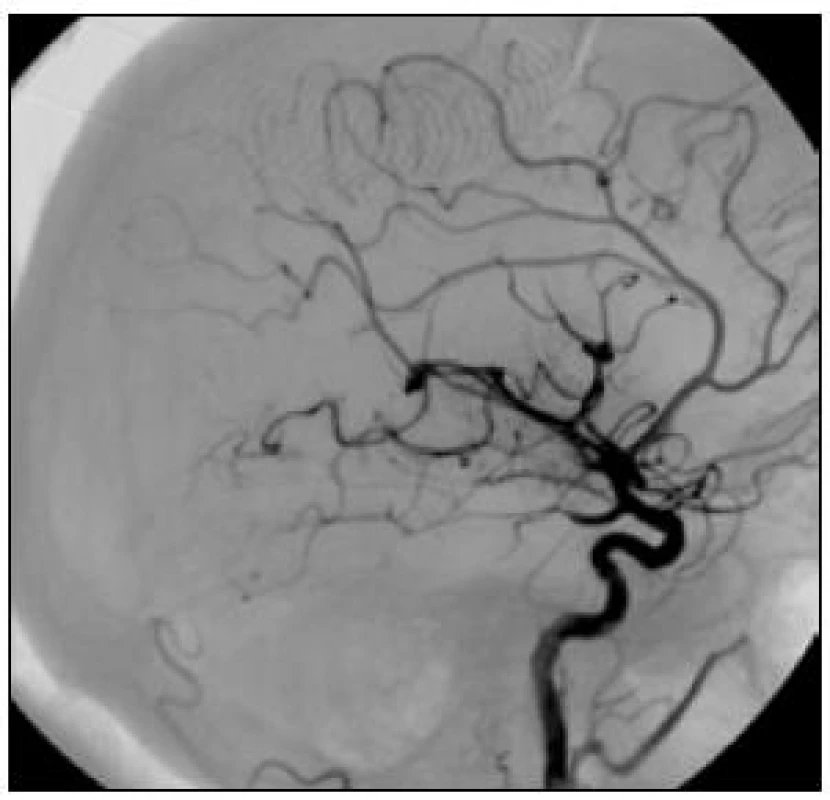
Porovnáním výsledků rekanalizace u nemocných ze skupiny s použitím pouze mechanické extrakce, kde podání trombolytika v případě neúspěchu bylo kontraindikovano anebo nebylo nutné jej podat, protože již použitím mechanické extrakce došlo k plné rekanalizaci, se skupinou nemocných, kde mechanická rekanalizace byla neúspěšná nebo úspěšná jen zčásti a bylo nutno ještě podat lokálně trombolytikum, tak ve 2. skupině s podaným trombolytikem se stupeň úspěšné rekanalizace zvýšil z 50 na 70 %. Zdánlivým paradoxem však je výrazně horší průměrný klinický výsledek ve třech měsících s TL (mRS 3,2 oproti 2 ve skupině, kde bylo použito, převážně úspěšně, Merci). Tento rozdíl svědčí pro vyšší pravděpodobnost vzniku trvalého neurologického deficitu při dodatečném použití TL po neúspěšné mechanické extrakci a naopak o dobrém klinickém výsledku u nemocných, u nichž extrakce embolu byla snadná. Porovnáním skupiny pacientů léčených pouze Merci se skupinou pacientů léčenou navíc ještě pomocí trombolýzy není statisticky významný rozdíl v klinických výsledcích (mRS) (p = 0,176). Ve skupině s podanou TL byl však nalezen statisticky významný delší čas jak skiaskopie (p = 0,003), tak i výkonu (p = 0,00001).
Dále byla porovnána skupina nemocných s ischemií v přední cirkulaci se skupinou nemocných s ischemií v zadní cirkulaci. V přední cirkulaci bylo 14 žen a 8 mužů průměrného věku 59,3 let s NIHSS 15,7 (v rozmezí 7–25). Tito nemocní byli léčeni v průměru za 3,9 hod (v rozmezí 2–7 hod). Bylo dosaženo úspěšné rekanalizace TIMI 3 a 2 v 59 % a ve třech měsících v průměru mRS 2,6. Průměrně byla podána dávka 4,5 mg (0–16 mg) rtPA na pacienta.
Ve vertebrobazilárním povodí byla rekanalizace provedena u 11 nemocných (3 ženy a 8 mužů) průměrného věku 55,2 let, s NIHSS v průměru 17,8 (14–21). Byli léčeni v průměru 7,7 hod (3–13 hod) od začátku příznaků a bylo dosaženo úspěšné rekanalizace TIMI 3 a 2 v 64 %. Ve 3 měsících dosáhli nemocní mRS v průměru 2,5. Při výkonech bylo v průměru podáno 5,3 mg rtPA (0–12 mg).
Porovnáním těchto dvou skupin byl nalezen rozdíl v době do léčby, která byla výrazně delší (7,7 oproti 3,9 hod) (p = 0,003) ve skupině s ischemií v zadním povodí, v této skupině též převládali muži (8 : 3). Žen bylo více ve skupině s ischemií v předním povodí.
Nejzajímavější se jeví porovnání skupiny nemocných, kteří byli po třech měsících nezávislí (mRS 0–2), s ostatními léčenými, kteří měli významný deficit či zemřeli (mRS 3–6). Vcelku očekávaně bylo ve skupině s žádným nebo malým deficitem dosaženo průměrně vyššího stupně rekanalizace (TIMI 3 a 2 v 78 % oproti 48 %). Dalším významným rozdílem bylo, že tato skupina měla průměrný věk o 12 let nižší (p = 0,012) a byly to ze 73 % ženy, které měly celkový klinický výsledek statisticky významně lepší oproti mužům (p = 0,03) (dodatečným porovnáním věku žen a mužů bylo zřejmé, že skupina žen je významně mladší – 53,2 let oproti mužům, kteří byli starší – v průměru 62,2 let). V celé skupině ve třech měsících bylo 13 žen mRS ≤ 2 a pouze 5 žen mRS ≥ 3, zatímco pouze 5 z 15 mužů bylo ve třech měsících mRS ≤ 2. Průměrný čas do léčby klinicky lepších nemocných byl kratší o 50 min (4,8 oproti 5,6 hod). Tíže počátečního neurologického deficitu se v těchto indikovaných skupinách podílela jen minimálně (v neurologicky lepší skupině po třech měsících bylo NIHSS před léčbou 16 oproti 16,8 ve skupině s trvalým závažným deficitem).
Komplikace
Technické komplikace často prodloužily délku výkonu a byly nejčastěji způsobeny vinutostí a spazmy přístupových tepen. Byly také příčinou selhání mechanické embolektomie. Lokální TL, pokud nebyla kontraindikována, byla pak další použitou metodou. Stažení zachyceného embolu přístupovou tepnou do pracovního katétru nese riziko jeho rozmělnění a reembolizace. Proto ve většině případů byla použita zástava toku balónkovým katétrem po dobu stahování. Tento katétr (8–9F) má široké lumen a je rovný. U vinutých přístupových tepen jsme pozorovali významné spazmy v šesti případech a 2krát došlo k disekci vertebrální tepny. V obou případech však disekovaná tepna zůstala bez další léčby průchodná. Ve dvou případech byl použit ke stažení embolu 6F katétr Envoy (bez balónku) (Cordis, USA).
Ve třech případech byla zaznamenána významná reembolizace, a to do a. cerebri anterior, která byla úspěšně léčena lokální TL, do periferie a. cerebri media a do a. cerebri posterior. Všichni tito tři nemocní však skončili s těžkým deficitem či zemřeli.
Ve třech případech (9 %; n = 33) byl diagnostikován symptomatický parenchymový hematom, z toho jednou typ PH2 v oblasti kmene a dvakrát v bazálních gangliích PH2 nevyžadující neurochirurgickou intervenci. Všechny hematomy vznikly v ischemii. Celkově byla hemoragie zaznamenána u osmi nemocných (24 %; n = 33). (Vedle jedné kmenové hemoragie bylo zaznamenáno šest hemoragií v bazálních gangliích a. capsula interna a jedna hemoragie na okraji velké hemisferální ischemie).
Diskuze
Naší studii se protokolem nejvíce podobala studie Multi MERCI [26], která zahrnula nemocné léčené primárně pomocí Merci zařízení, v případě neúspěchu s doplněním intraarteriální TL, dále nemocné s kontraindikací intravenózní TL a nemocné, u kterých intravenózní TL selhala. V Multi MERCI studii bylo dosaženo rekanalizace TIMI 3 a 2 s doplňkovým použitím lokální TL v 69,5 %, v naší studii v 66 %. Dobrého klinického výsledku ve 30 dnech (mRS ≤ 2) bylo dosaženo ve 36 % ve studii Multi MERCI, v naší studii v 54,5 %. Mortalita v Multi MERCI studii byla 34 %, v naší 18 %. Lepší výsledky v našem souboru lze vysvětlit lepším neurologickým stavem našich nemocných před léčbou (NIHSS bylo v průměru 19 v Multi MERCI a 16,3 v naší studii). Dále průměrný věk nemocných byl v Multi MERCI studii o deset let vyšší. Rovněž anatomická lokalizace uzávěru byla rozdílná, nejvíce se uplatnilo prognosticky nepříznivé zastoupení tzv. T uzávěru a. carotis interna, kterých bylo v Multi MERCI studii 32 % a v naší studii pouze 15 % [26].
Mezi nejčastější peroperační komplikace uváděné v literatuře [16] patří spazmy tepen, disekce tepen, jejich perforace, reembolizace rozmělněného embolu při stahování, posunutí embolu proximálně a např. způsobení prognosticky horšího uzávěru M1 namísto M2 uzávěru (obr. 3).
Mezi nejčastější případy selhání patří nemožnost uvolnit embolus z místa uzávěru. Tento stav jsme se pokoušeli řešit lokálním podáním rtPA a pak extrakci opakovat. V jednom případě jsme zavedli upoutaný stent, který jsme po následné neúspěšné pokračující lokální trombolýze vytáhli napůl zatažený do mikrokatétru a M1 úsek tepny jsme taky zcela nekanalizovali (obr. 5, 6). Embolus byl vytažen nabalený na zbytek stentu.
Mezi další příčiny selhání patří nemožnost nasondovat uzavřené tepny pro jejich extrémně vinuté krční úseky. V těchto případech je možné využít další koaxiální katétr k podpoře mikrokatétru (18L Merci Microcatheter, Concentric Medical, USA), který je zaveden pracovním katétrem až do úrovně terminálního úseku vnitřní karotické tepny či do M1. Tento další koaxiální mikrokatétr (Outreach Distal Access catheter 130 cm, 4,3F Concentric Medical, USA) byl zaveden do praxe až v roce 2009. Použili jsme jej jednou, ale při extrémní vinutosti tepen a na konci časového limitu jsme nakonec od dalších pokusů o nasondování uzavřené M1 upustili.
Myšlenka na mechanickou extrakci embolu vznikla po neúspěšné intraarteriální TL již v roce 1995 a po devíti letech experimentů a klinických studií vedla ke schválení zařízení Merci ve Spojených státech v roce 2004. Toto zařízení tak zahájilo dnes všeobecně přijatou a používanou metodu perkutánní mechanické embolektomie v tepnách mozku. V současnosti je jeho přesné použití definováno jako „obnovení krevního toku v cévách mozku vytažením trombu u nemocných trpících cévní mozkovou ischemií“. Nemocní, kteří nejsou vhodní pro léčbu intravenózní TL pomocí rtPA anebo u kterých léčba pomocí intravenózní rtPA selhala, jsou rovněž kandidáty této léčby. Vyloučení TL použitím mechanické trombektomie umožnilo indikovat rekanalizační léčbu u nemocných, kde lokální či celková TL jsou hodnoceny jako rizikové. U nemocných se sníženou krevní koagulací (INR 1,8–4,9; trombocytopenie pod 100 000/µl) byly při použití mechanické trombektomie velké symptomatické hemoragie, úspěšná revaskularizace a mortalita téměř stejné jako v kontrolní skupině nemocných s normální koagulací. Nicméně úspěšná revaskularizace u nemocných se sníženou koagulací byla spojena s významně lepším klinickým výsledkem a významným snížením mortality [27]. V červenci 2006 bylo toto zařízení registrováno v České republice. Do té doby se k mechanické extrakci embolu z intrakraniálního řečiště používala mikrolasa na vytahování cizích těles [8,9] nebo jiná zařízení [28]. Tato zařízení prokázala různý stupeň úspěšnosti v experimentu, ale i závislost úspěšnosti rekanalizace na délce uzávěru [29]. Pouze zařízení Penumbra získalo v roce 2007 schválení ke klinickému použití k této indikaci v USA. Toto zařízení pracuje na podkladě aspirace rozmělněného trombu speciálním vodičem, tzv. separátorem. Části trombu jsou aspirovány mikrokatétrem, který lze obvykle snadno zavést i do vinutých a vzdálených úseků mozkových tepen [30].
Dále byl popsán a je i klinicky využíván účinek ultrazvuku k potenciaci celkové, ale i spontánní TL [31]. Ultrazvuk je aplikován lokálně, ale i pomocí intraarteriální ultrazvukové mikrosondy.
Zavedení stentu do místa akutního uzávěru mozkových tepen nabízí rychlou obnovu toku odtlačením trombu ke stěně tepny. S obnovením toku se zvýší pravděpodobnost úplného odbourání nástěnného trombu, a to buď podaným trombolytikem, či přirozenou TL [32]. Samoexpandibilní stenty při rekanalizaci akutních uzávěrů mozkových tepen prokázaly v experimentu nižší riziko uzávěru postranních větví oproti balónexpandibilním stentům [33]. Samoexpandibilní stenty se tak jeví výhodnějšími v intrakraniálním řečišti, což je zdánlivě v rozporu s použitím stentů při akutní rekanalizaci koronárních tepen, kde dominuje použití balónexpandibilních stentů. Na rozdíl od koronárních tepen, kde příčina akutního uzávěru je komplikace ateromatózního plátu, v mozkových tepnách jsou to nejčastěji kardiogenní emboly (zvláště u žen) většinou bez ateromatózního postižení. Trvalé zavedení stentu do intrakraniálního řečiště může sice vést k okamžité obnově průtoku krve tepnou, ale na druhé straně je známo, že plná heparinizace nestačí k prevenci vzniku trombózy ve stentu. Je tedy nutno podávat po implantaci stentu vedle antikoagulační i antiagregační léčbu. Tato léčba zvyšuje riziko krvácení do ischemické nekrózy. Řešením může být dočasné zavedení upoutaného stentu. Byly takto použity stenty s tzv. uzavřenými buňkami, tato konstrukce umožňuje jejich zpětné vtažení zpět do katétru, a to po částečném rozepětí (Enterprise, Cordis, USA) [34] nebo po plném rozepětí, jak to bylo provedeno v našem případě po selhání Merci i intrakraniální TL (Solitaire AB, ev3, USA). Upoutaný stent tak v sobě nese možnost provedení dočasného endovaskulárního bypassu [35], ale i následné mechanické extrakce.
Závěr
Naše retrospektivní analýza invazivní léčby akutní ischemické CMP zahrnuje období tří let jednoho geografického centra se spádem sedmi neurologických oddělení, kde je prováděna intravenózní TL. Během tohoto období mechanická rekanalizace plánovitě na podkladě výsledků předchozích publikovaných studií [16] zcela převládla jako metoda u emboligenních uzávěrů mozkových tepen.
Zařazením mechanické embolektomie před lokální TL (intrakraniálně byly zavedeny stejné mikrokatétry jako např. pro mechanickou trombektomii či zavedení stentu pro lokální TL) jsme dosáhli u 33 nemocných v rozmezí tří let dobré rekanalizace (TIMI 3 a 2) v 67 % případů. Výkony začaly v průměrném čase od začátku příznaků 5,3 hod. I přes významné časové zpoždění nástupu léčby ve skupině s uzávěry tepen vertebrobazilárního povodí bylo v této skupině nemocných dosaženo zhruba stejného stupně rekanalizace, ale i klinického výsledku ve třech měsících. Plného vymizení neurologického deficitu či nevýznamného trvalého deficitu (bez závislosti na okolí – mRS max. 2) bylo dosaženo u 54,5 % léčených (hodnoceno ve třech měsících od léčby). Příznivé prognostické faktory byly vedle úspěšné rekanalizace i nižší věk (též pohlaví, ale ženy v celé skupině byly významně mladší než muži ve skupině) [23,24]. Použití Merci je však technicky náročné a při nepříznivých anatomických podmínkách (vinuté přístupové tepny, ohyby tepen) může být efektivní použití tohoto zařízení až nemožné. Pokud jsou však tepny s přímým průběhem a jedná se o trombózou nekomplikovaný emboligenní uzávěr, může být mechanická embolektomie s rychlou obnovou perfuze celkem jednoduchá. Důležitou podmínkou zabránění druhotné embolizace zde je dočasný proximální uzávěr toku v tepně, kterou se embolus stahuje [35]. Dodatečné použití lokální TL zvýšilo počet úspěšných rekanalizací, ale s menším dopadem na klinický výsledek, a to nejspíše díky téměř zdvojnásobení průměrné doby výkonů. Při použití průměrně 4,4 mg rtPA na nemocného byly pozorovány tři symptomatické hematomy (9 %).
prof. MUDr. Antonín Krajina, CSc.
Radiologická klinika
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: krajina@fnhk.czPřijato k recenzi: 23. 3. 2010
Přijato do tisku: 27. 8. 2010
Zdroje
1. Widimsky P, Budesinsky T, Vorác D, Groch L, Zelízko M, Aschermann M et al. Long distance transport for primary angioplasty vs immediate thrombolysis in acute myocardial infarction. Final results of randomized national multicentre trial – Prague-2. Eur Heart J 2003; 24(1): 94–104.
2. Tomycz ND, Holm MB, Horowitz MB, Wechsler LR, Raina K, Gusta R et al. Extensive brainstem ischemia on neuroimaging does not preclude meaningful recovery from locked-in syndrome: two cases of endovascularly managed basilar thrombosis. J Neuroimaging 2008; 18(1): 15–17.
3. Rha JH, Saver JL. The impact of recanalization on ischemic stroke outcome. Stroke 2007; 38(3): 967–973.
4. Nogueira RG, Schvamm LH, Hirsch JA. Endovascular approaches to acute stroke, part 1: drugs, device, and data. Am J Neuroradiol 2009; 30(4): 649–661.
5. Liebig T, Reinartz J, Cannes R, Miloslavski E, Henkes H. Comparative in vitro study of five mechanical embolectomy systems: effectiveness of clot removal and risk of distal embolization. Neuroradiology 2008; 50(1): 43–52.
6. National Institute of Neurological Disorders and Stroke: rt-PA Stroke Study Group (NINDS). Tissue plasminogen activator for acute ischemic stroke. N Engl J Med 1995; 333(23): 1581–1587.
7. Furlan A, Higashida R, Wechsler L, Gent M, Rowley H, Kase C et al. Intra-arterial prourokinase for acute ischemic stroke. The PROACT II study: a randomized controlled trial. JAMA 1999; 282(21): 2003–2011.
8. Chopko BW, Kerber CH, Wong W, Georgy B. Transcatheter snare removal of acute middle cerebral artery thromboembolism: technical case report. Neurosurgery 2000; 46(6): 1529–1531.
9. Krajina A, Krajíčková D, Špriňar Z, Nikolov DH, Pařízková R, Lojík M et al. Mechanická perkutánní extrakce embolu při akutní cévní mozkové příhodě: kasuistika a přehled literatury. Cesk Slov Neurol N 2005; 68/101(1): 51–57.
10. Charvát F, Lacman J, Mašková J, Elis J, Beneš V. Mechanická embolektomie pomocí MERCI katétru u nemocných s akutním uzávěrem mozkových tepen. Cesk Slov Neurol N 2008; 68/103(1): 69–75.
11. Levy EI, Ecker RD, Horowitz MB, Gupta R, Hanel RA, Sauvageau E et al. Stent-assisted intracranial recanalization for acute stroke: early results. Neurosurgery 2006; 58(3): 458–463.
12. Nakano S, Iseda T, Yoneyama T, Kawano H, Wakisaka S. Direct percutaneous transluminal angioplasty for acute middle cerebral artery trunk occlusion: an alternative option to intra-arterial thrombolysis. Stroke 2002; 33(12): 2872–2876.
13. Tomsick T, Brott T, Barsan W, Broderic J, Haley EC, Spilker J et al. Prognostic value of the hyperdense middle cerebral artery sign and stroke scale score before ultraearly thrombolytic therapy. Am J Neuroradiol 1996; 17(1): 79–85.
14. Saqqur M, Uchimo K, Demchuk AM, Molina CA, Garami Z, Calleja S et al. Site of arterial occlusion identified by transcranial doppler predicts the response to intravenous thrombolysis for stroke. Stroke 2007; 38(3): 948–954.
15. Ribo M, Alvarez-Sabín J, Montaner J, Romero F, Delgado P, Rubiera M et al. Temporal profile of recanalization after intravenous tissue plasminogen activator. Selecting patients for rescue reperfusion techniques. Stroke 2006; 37(4): 1000–1004.
16. Smith WS, Sung G, Starkman S, Saver JL, Kidwell CS, Gobin YP et al. Safety and efficacy of mechanical embolectomy in acute ischemic stroke: results of the MERCI trial. Stroke 2005; 36(7): 1432–1440.
17. Cloft HJ, Rabinstein A, Lanzino G, Kallmes DF. Intra-arterial stroke therapy: an assessment of demand and available work force. Am J Neuroradiol 2009; 30(3): 453–458.
18. Heuschmann PU, Berger K, Misselwitz B, Hermanek P, Leffmann C, Adelmann M et al. Frequency of thrombolytic therapy in patiens with acute ischemic stroke and the risk of in-hospital mortality. Stroke 2003; 34(5): 1106–1113.
19. Meyer BC, Hemmen TM, Jackson CM, Lyden PD. Modified National Institutes of Health Stroke Scale for use in stroke clinical trials. Stroke 2002; 33(5): 1261–1266.
20. The TIMI Study Group. Special Report. The thrombolysis in myocardial infarction (TIMI) trial. N Engl J Med 1985; 312 : 932–936.
21. Rankin J. Cerebral vascular accidents in patiens over the age of 60. II. Prognosis. Scot Med J 1957; 2(6): 200–215.
22. Hacke W, Kaste M, Fieschi C, Toni D, Lesaffre E, von Kummer R et al. Intravenous thrombolysis with recombinant tissue plasminogen activator for acute hemispheric stroke. JAMA 1995; 274(13): 1017–1025.
23. Hill MD, Kent DM, Hinchey J, Rowley H, Buchan AM, Wechsler LR et al. Sex-based differences in the effect of intra-arterial treatment of stroke. Analysis of the PROACT-2 study. Stroke 2006; 37(9): 2322–2325.
24. Meseguer E, Mazighi M, Labreuche J, Arnaiz C, Cabrejo L, Slaoui T et al. Outcomes of intravenous recombinant tissue plasminogen activator therapy according to gender. A clinical registry study and systematic review. Stroke 2009; 40(6): 2104–2110.
25. Smith WS, Sung G, Saver J, Budzi R, Duckwiler G, Liebeskind DS et al. Mechanical thrombectomy for acute ischemic stroke: final results of the Multi MERCI trial. Stroke 2008; 39(4): 1205–1212.
26. Nogueira RG, Liebeskind DS, Sung G, Duckwiler G, Smith WS. Predictors of good clinical outcomes, mortality, and successful revascularization in patients with acute ischemic stroke undergoing thrombectomy. Pooled analysis of the mechanical embolus removal in cerebral ischemia (MERCI) and Multi MERCI Trials. Stroke 2009; 40(12): 3777–3783.
27. Nogueira RG, Smith WD. Safety and efficacy of endovascular thrombectomy in patients with abnormal hemostasis. Pooled analysis of the MERCI and Multi MERCI trials. Stroke 2009; 40(2): 516–522.
28. Brekenfeld C, Schroth G, El-Koussy M, Nedeltchev K, Reinert M, Slotboom J et al. Mechanical thromboembolectomy for acute ischemic stroke. Comparison of the Catch thromboectomy device and the Merci Retriever in vivo. Stroke 2008; 39(4): 1213–1219.
29. Gralla J, Burkhardt M, Schroth G, El-Koussy M, Reinert M, Nedeltchev K et al. Occlusion length is a crucial determinant of efficiency and complication rate in thrombectomy for acute ischemic stroke. Am J Neuroradiol 2008; 29(2) 247–252.
30. The Penumbra Pivotal Stroke Trial Investigators. The Penumbra pivotal stroke trial: safety and effectiveness of a new generation of mechanical devices for clot removal in intracranial large vessel occlusive disease. Stroke 2009; 40(8): 2761–2768.
31. Školoudík D, Fadrná T, Bar M, Zapletalová O, Zapletal O, Blatný et al. Ovlivnění fibrinolytického systému pomocí kontinuálního dopplerovského monitoringu u zdravých dobrovolníků. Cesk Slov Neurol N 2009; 72/105(5): 446–452.
32. Lin DD, Gailloud P, Beauchamp NJ, Aldrich EM, Wityk RJ, Murphy KJ. Combined stent placement and thrombolysis in acute vertebrobasilar ischemic stroke. Am J Neuroradiol 2003; 24(9): 1827–1833.
33. Hauck EF, Mocco J, Snyder KV, Levy EI. Temporary endovascular bypass: a novel treatment for acute stroke. Am J Neuroradiol 2009; 30(8): 1532–1533.
34. Hacke W, Kaste M, Bluhmki E, Brozman M, Dávalos A, Guidetti D et al. Thrombolysis with alteplase 3 to 4,5 hours after acute ischemic stroke. N Engl J Med 2008; 359(13): 1317–1329.
35. Imai K, Mori T, Izumoto H, Takabatake N, Kunieda T, Shimizu H et al. Clot removal therapy by aspiration and extraction for acute embolic carotid occlusion. Am J Neuroradiol 2006; 27(7): 1521–1527.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2010 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- CIDP: epidemiológia, klinický obraz a diagnostika v kocke
-
Všetky články tohto čísla
- Autizmy
- Mechanizmy neurodegenerácie pri Parkinsonovej chorobe
- Syndrom obstrukční spánkové apnoe a kardiovaskulární komplikace – úloha mezioborové spolupráce
- Poruchy metabolizmu biogenních aminů v dětském věku a možnosti jejich diagnostiky
- Spektrální analýza variability srdeční frekvence – normativní data
- Dotazník Bristolská škála aktivit denního života BADLS-CZ pro hodnocení pacientů s demencí
- Endovaskulární rekanalizace při léčbě akutních uzávěrů mozkových tepen
- Srovnání přínosu lumbálního infuzního testu a lumbální drenáže v indikaci léčby hydrocefalu
- Validita mezinárodní škály pro pacienty s ataxií
- Monitoring ptiO2 a změny frakce kyslíku ve vdechované směsi u pacientů po těžkém subarachnoidálním krvácení
- Léze radiálního nervu a možnosti pozdní rekonstrukce funkce šlachovým transferem
- Kraniálne defekty neurálnej rúry
- Využití kontinuálního monitoringu průtoku krve mozkem po těžkém mozkovém poranění
- Naše zkušenosti s MR monitorováním pacientů s roztroušenou sklerózou v klinické praxi
- Spontánní regrese sekvestru při lumbální herniaci disku – soubor tří kazuistik
- Lymfomatózní neuropatie (neurolymfomatóza) – kazuistika
- Posuzování zdravotního stavu a pracovní schopnosti osob po cévní mozkové příhodě – kazuistiky
- Fibrózní dysplazie žeber a páteře: multioborové řešení – kazuistika
- Novinky ve farmakoterapii neuropatické bolesti a současná doporučení
- Webové okénko
-
Analýza dat v neurologii
XXIV. Vybrané příklady hodnocení kategoriálních dat - Profesor Zdeněk Ambler – 70 let
-
MUDr. Vladimír Přibáň.
Atlas chirurgické léčby mozkové ischemie
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Spontánní regrese sekvestru při lumbální herniaci disku – soubor tří kazuistik
- Posuzování zdravotního stavu a pracovní schopnosti osob po cévní mozkové příhodě – kazuistiky
- Dotazník Bristolská škála aktivit denního života BADLS-CZ pro hodnocení pacientů s demencí
- Autizmy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



