-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Srovnání přínosu lumbálního infuzního testu a lumbální drenáže v indikaci léčby hydrocefalu
Comparison of the Benefits of the Lumbar Infusion Test and Lumbar Drainage in the Treatment of Hydrocephalus
The authors present the results of a prospective study comparing the benefits of the lumbar infusion test and external lumbar drainage in the diagnosis of normal-pressure hydrocephalus. Over a period of 24 months, 60 patients (age 29–83, average 66.5) were examined. The main symptom was gait impairment (53 patients), while disturbances of memory were noted in 44 subjects and incontinence in 36 individuals. All three were present in 28 subjects. A lumbar infusion test was performed on all patients, with a resistance to outflow >12 mmHg/ml/min or more considered as the level of cerebrospinal fluid resorption impairment. A lumbar infusion test followed immediately after the lumbar infusion test procedure and the effect of cerebrospinal fluid derivation was evaluated after 120 hours. The lumbar infusion test was positive in 23 subjects and 19 individuals in this group showed significant improvement after external lumbar drainage, while no significant improvement was observed in 4 of them. In the group with negative lumbar infusion test, an improvement was noted in 12 of the 37 subjects. The lumbar infusion test is a simple and effective method of diagnostic evaluation in patients in whom a diagnosis of normal-pressure hydrocephalus is suspected. Due to lower sensitivity, the diagnostic algorithm should also include lumbar drainage test in the event of negative or borderline results.
Key words:
normal pressure hydrocephalus – lumbar infusion test – external lumbar drainage
Autoři: M. Mohapl 1; P. Vaněk 1; O. Bradáč 1; D. Hořínek 1; K. Saur 1; M. Mohaplová 2
Působiště autorů: Neurochirurgická klinika 1. LF UK a IPVZ, ÚVN Praha 1; Dětská psychiatrická klinika 2. LF UK a FN v Motole, Praha 2
Vyšlo v časopise: Cesk Slov Neurol N 2010; 73/106(6): 685-688
Kategorie: Původní práce
Souhrn
Autoři prezentují výsledky prospektivní studie srovnávající přínos lumbálního infuzního testu a zevní lumbální drenáže při indikaci léčby normotenzního hydrocefalu. Během 24 měsíců bylo vyšetřeno 60 nemocných ve věku 29–83 let (průměr 66,5 roku). Dominujícím příznakem byla porucha chůze – 53 nemocných, poruchy paměti byly zaznamenány u 44 nemocných a sfinkterové poruchy u 36 nemocných – kompletně vyjádřená trias byla u 28 nemocných. Všem nemocným byl proveden lumbální infuzní test, výsledek výtokový odpor 12 mmHg/ml/min a více byl považován za poruchu resorpce. Bezprostředně po LIT byla zavedena zevní lumbální drenáž, efekt derivace likvoru byl hodnocen po 120 hodinách. LIT byl hodnocen jako pozitivní u 23 nemocných – u 19 z nich došlo ke zlepšení stavu po zevní lumbální drenáži, u 4 nebylo zaznamenáno žádné zlepšení, ve skupině s negativním výsledkem lumbálního infuzního testu bylo zaznamenáno zlepšení u 12 z 37 nemocných. Lumbální infuzní test je jednoduchá a přínosná metoda predikce přínosu zkratové operace u nemocných s podezřením na normotenzní hydrocefalus. Vzhledem k nižší citlivosti je u negativních nebo hraničních výsledků vhodné vyšetřovací algoritmus doplnit o zevní lumbální drenáž.
Klíčová slova:
normotenzní hydrocefalus – zevní lumbální drenáž – lumbální infuzní testPráce podpořena grantem IGA MZ ČR NR 9436-3.
Úvod
Normotenzní hydrocefalus jako triáda klinických symptomů – poruchy chůze, paměti a inkontinence – byl poprvé popsán Hakimem a Adamsem v roce 1965 [1,2]. Velice často bývá tento stav zaměněn za jiný typ demence, zejména pak u nemocných ve vyšším věku. Na rozdíl od jiných typů demencí jsou však příznaky u komunikujícího hydrocefalu potenciálně reverzibilní. Chirurgický zákrok zajišťující drenáž nadbytečného mozkomíšního moku do peritoneální dutiny může vést k částečné nebo úplné úpravě zdravotního stavu nemocného s jeho návratem do premorbidního sociálního a zdravotního stavu.
K úvaze o provedení zkratové operace u pacientů s klinicky vyjádřenou symptomatologií je nález rozšíření komorového systému na grafickém vyšetření mozku (CT a MR). Tyto techniky jsou vhodné k záchytu hydrocefalu, nevypovídají však o případné příčině poruchy pasáže likvoru ani o resorpční kapacitě nervového systému. Finanční náročnost zkratové operace a nezbytnost doživotního sledování nemocného po operaci ve specializovaných centrech nutně vyžaduje vysokou pozitivní prediktivní hodnotu předoperačních testů [3,4]. Cílem práce je posoudit přínos dvou vyšetřovacích metod – lumbálního infuzního testu (LIT) a zevní lumbální drenáže (LD) a jejich postavení při indikaci zkratové operace.
Materiál a metodika
V průběhu 24 měsíců bylo vyšetřeno 60 nemocných s podezřením na normotenzní hydrocefalus. Jednalo se o 36 mužů a 24 žen ve věku 29–83 let (průměr 66,5 roku). Klinické příznaky vedoucí k vyšetření byly poruchy chůze u 53 nemocných, poruchy paměti u 44 nemocných a sfinkterové poruchy u 36 nemocných. Kompletně vyjádřenou trias normotenzního hydrocefalu (NPH z „normal pressure hydrocephalus“) jsme zaznamenali u 28 nemocných. Všichni nemocní podstoupili grafické vyšetření mozku – výpočetní tomografií (CT) nebo magnetickou rezonancí (MR), vyšetření chůze a neuropsychologické vyšetření. Vyšetření chůze bylo prováděno pomocí videonahrávky – hodnotil se počet kroků na desetimetrovém úseku (průměr ze dvou měření), rychlost chůze a otáčení o 360 stupňů v obou směrech. Poruchy paměti, pozornosti a učení byly hodnoceny neuropsychologem sestavenou baterií testů obsahující subtest Orientace z Wechsler memory scale III, Paměťový test učení – pokusy I–V a vybavení po interferenci, kreslení Rey-Osterriethovy figury – kopie a reprodukci po 3 minutách, Beckovu sebeposuzovací škálu depresivity, Test verbální fluence a Trail making test.
Vyšetření resorpční kapacity mozkomíšního moku bylo provedeno kombinací lumbálního infuzního testu a zevní lumbální drenáže. Nejprve nemocní podstoupili lumbální infuzní test – tzv. modifikovaný Katzmannův test – v mírné analgosedaci midazolamem v poloze na boku v klidné místnosti byla provedena lumbální punkce a jehla byla napojena na systém zajišťující kontinuální měření tlaku a infuzi roztoku. Samotný test byl prováděn infuzí Ringerova roztoku ohřátého na tělesnou teplotu rychlostí 1,5 ml/min do dosažení tzv. steady state, kdy byl tlak v mokovém systému při infuzi konstantní. Z rozdílu konečného a iniciálního tlaku byla vypočtena hodnota výtokového odporu Rout (resistance to outflow v anglosaské literatuře) podle vzorce Rout = Pmax – P – Ps/1,5 kde Pmax je finální hodnota tlaku, P iniciální hodnota a Ps je odpor systému měřený při průtoku tekutiny naprázdno celým systémem. Výsledek je krácen hodnotou 1,5; protože je použito infuze 1,5 ml/min. Hodnota Rout nad 12 mm Hg/ml/min byla považována za pozitivní pro poruchu vstřebávání mozkomíšního moku.
Po ukončení LIT byl stejnou jehlou zaveden katétr zevní lumbální drenáže a napojen na uzavřený drenážní systém. Přepad systému byl nastaven na 0–5 cm nad úrovní zevního zvukovodu (dle tolerance nemocným) a objem odváděného moku nebyl omezen. Zevní lumbální drenáž byla ponechána po dobu 120 hodin, následně byla zrušena a bylo opakováno vyšetření chůze a zhodnocen celkový stav vigility v porovnání se stavem před drenáží.
Všem nemocným s pozitivní odpovědí na zevní lumbální drenáž, danou zlepšením o alespoň 15 % v průměrném počtu kroků nutných k překonání vzdálenosti 10 m a otočky o 360 stupňů, byla navržena a posléze provedena zkratová operace – ventrikuloperitoneální shunt s použitím systému OSV II Smart valve (Integra Neurosciences®). Do 48 hod po operaci bylo provedeno kontrolní CT pro ověření polohy ventrikulárního konce zkratu. Nemocní byli po propuštění ambulantně kontrolováni v intervalu 1, 3, 6 a 12 měsíců po operaci.
Výsledky
Výsledek lumbálního infuzního testu svědčící pro poruchu vstřebávání byl u 23 ze 60 vyšetřovaných, u 19 z nich vedlo použití LD ke zlepšení stavu – těm byla posléze nabídnuta a provedena zkratová operace. Ve skupině 37 vyšetřovaných s negativním výsledkem LIT byla u 12 zaznamenána pozitivní odpověď na zevní lumbální drenáž, tito nemocní rovněž podstoupili operační výkon. Celkem tak bylo operováno 31 nemocných, zbývající nemocní byli pouze neurologicky sledováni, u čtyř z nich s hraničním nálezem na LIT byl s odstupem proveden opakovaný test – u všech s negativním výsledkem. V době hodnocení souboru byl jeden nemocný přijat k revizi pro malfunkci zkratu, z celkového hodnocení byl vyřazen a hodnotíme tak 30 nemocných. S odstupem minimálně 12 měsíců po operaci byl stav hodnocen jako stejný u osmi nemocných, u žádného nedošlo ke zhoršení. Zlepšení alespoň v jednom parametru bylo zaznamenáno u 22 nemocných – ve všech případech šlo o zlepšení chůze. Neuropsychologické vyšetření před operací i po ní bylo možno provést u osmi nemocných – věkový průměr 63,9 let, čtyři ženy a čtyři muži, VŠ vzdělání mají tři, SŠ jeden a vyučeni byli čtyři. Pouze nejmladší žena pracovala, ostatní byli v dlouhodobé pracovní neschopnosti, invalidním nebo starobním důchodu. U dvou pacientů došlo k výraznému zlepšení, u dvou pacientů byl naznačen trend ke zvýšení výkonnosti alespoň v některých subtestech, u dalších čtyř zůstaly výsledky na stejné úrovni. Čtyři nemocní uváděli částečnou úpravu sfinkterové poruchy.
Přínos operace ve vztahu k výsledkům LIT a LD shrnuje tab. 1 – pozitivní efekt operace byl u 15 z 18 nemocných (83,3 %) s pozitivním výsledkem LIT i LD. Ve skupině negativní LIT a pozitivní LD byla operace hodnocena jako přínosná u 7 z 12 nemocných (58,3 %).
Tab. 1. Přínos operace ve vztahu k výsledkům lumbálního infuzního testu a lumbální drenáže. 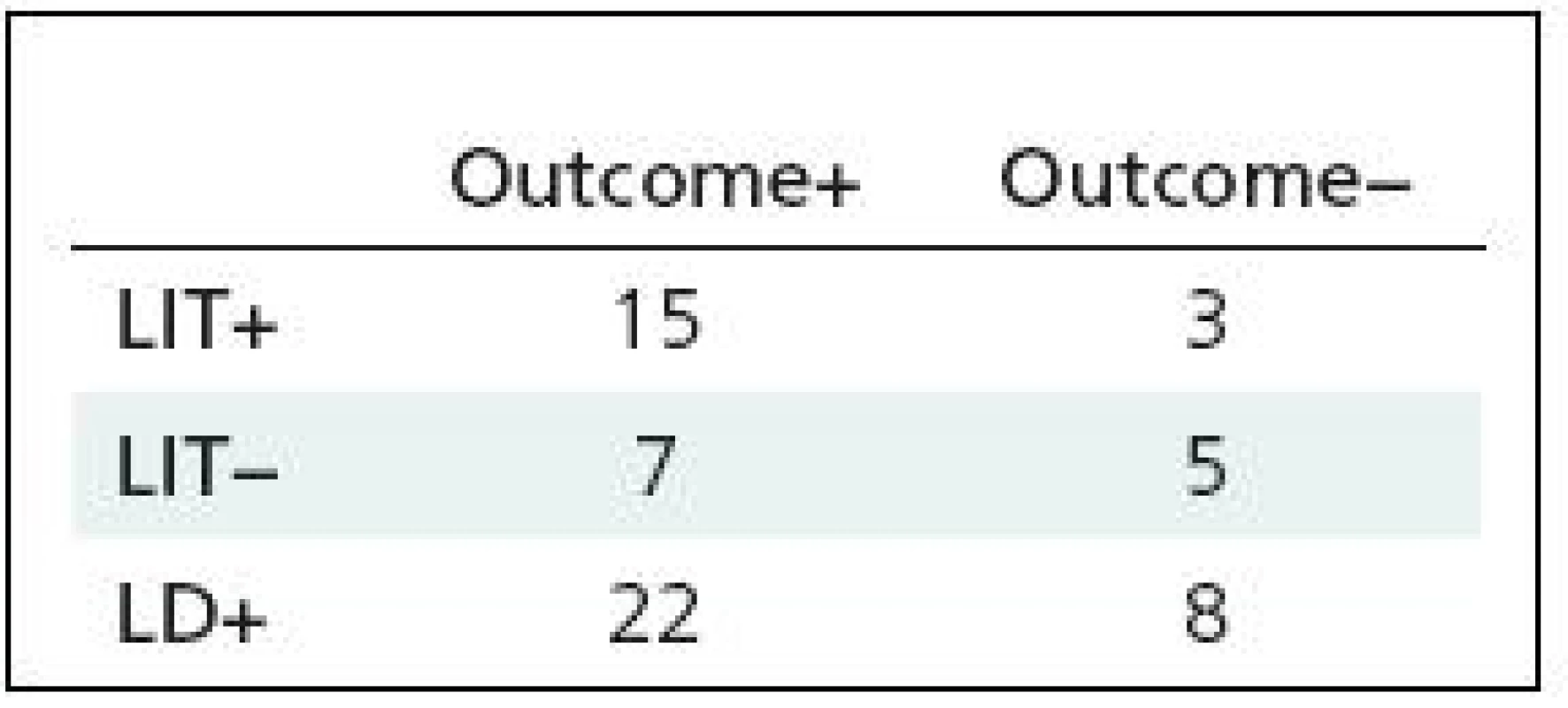
Při použití zevní lumbální drenáže u 60 nemocných jsme zaznamenali 2krát kořenové dráždění katétrem, 4krát bylo nutno opakovat zavedení katétru po jeho neplánované extrakci, zánětlivá formule moku byla nalezena u sedmi nemocných, jen jednou ve spojení s meningeálním drážděním vyžadujícím antibiotickou léčbu, u ostatních bez klinického korelátu a bez potřeby léčby.
Diskuze
Hydrocefalem rozumíme „nadměrné nahromadění mozkomíšního moku v nitrolebním prostoru při poruše jeho tvorby, průtoku nebo vstřebávání“. Patofyziologické mechanizmy jsou velmi rozmanité, a proto je výskyt hydrocefalu hodnocen jako patologický stav a ne jako specifické onemocnění a etiopatogenetická jednotka. Během historie bylo navrženo mnoho klasifikačních schémat, pro potřeby klinické praxe a volbu terapeutické metody se hodí dělení podle hydrodynamiky [5,6]. Podle tohoto schématu existují dvě skupiny – akutní a chronický hydrocefalus. Akutní hydrocefalus je způsoben náhlou obstrukcí pasáže mozkomíšního moku, vyvolává příznaky intrakraniální hypertenze, nástup příznaků je rychlý a progresivní. Zde je indikace k operaci poměrně jednoznačná. Naproti tomu je nástup příznaků chronického hydrocefalu plíživý: dochází k pomalé ztrátě kognitivních schopností, poruše chůze a inkontinenci – triádě typické pro normotenzní hydrocefalus.
Incidence NPH se pohybuje kolem 5,5 na 100 000 obyvatel s prevalencí 21,9 na 100 000 s výraznou závislostí na věku [7] – od 3,3 v šesté dekádě po 181,7 na 100 000 v dekádě osmé. V našem souboru vyšetřovaných bylo věkové rozpětí od 29 do 83 let s maximem v sedmé dekádě.
Nejčastějším klinickým příznakem jsou poruchy chůze – ta je popisována jako „apraktická“, „magnetická“, „bradykinetická“, o široké bázi, bývá přirovnávána k chůzi parkinsoniků [8,9]. Přednostní postižení dolních končetin bývá vysvětlováno uspořádáním motorických drah, kdy dráhy pro dolní končetiny jsou situovány blízko dilatovaného komorového systému, zatímco axony inervující horní končetiny jsou uloženy laterálně. Porucha chůze je příznak natolik dominující, že někteří autoři ji považují za „conditio sine qua non“. S lepší diagnostikou bývá porucha vstřebávání často odhalena dříve, než dojde ke klinicky patrnému vyjádření poruchy, ta bývá často jen negativně vnímána pacienty jako určitá nejistota a omezení při chůzi. V našem souboru byla porucha chůze zaznamenána u 53 ze 60 nemocných, zbytek na cílený dotaz připouštěl drobnou nejistotu při chůzi, indikací k vyšetření byl jiný symptom klinické trias spolu s typickým nálezem ventrikulomegalie. Pouze u jednoho z těchto sedmi nemocných byla prokázána porucha vstřebávání, po zkratové operaci došlo k úpravě inkontinence a zlepšení kognitivních funkcí.
Kognitivní poruchy u nemocných s NPH připomínají subkortikální demenci včetně zpomaleného psychomotorického tempa, poruch pozornosti, apatie a zhoršené výbavnosti. Za místo postižení je označován frontostriatální systém, některé prameny poukazují na poškození subkortikálních struktur, zejména projekčních drah ležících v těsné blízkosti komorového systému [10–12].
V našem souboru jsme kognitivní poruchy zaznamenali u 44 ze 60 nemocných (73,3 %). K vyšetřování kognitivního stavu jsme používali pro tento účel sestavenou baterii neuropsychologických testů, ověřenou na pilotním souboru nemocných s hydrocefalem různé etiologie včetně posthemoragických a pooperačních stavů. Vzhledem k výrazným změnám u pokročilých stavů bylo možno provést validní vyšetření jen u malé části pacientů – ve skupině 30 nemocných indikovaných k operaci podstoupilo komplexní testování osm pacientů. Porovnávány byly vstupní předoperační protokoly a dále protokoly s odstupem více než jednoho roku od operace. Výsledky jsou i u malého souboru v celkovém souhrnu ve shodě s předpokládaným pozitivním vlivem zkratové operace na kognitivní funkce [11]. Pozitivním vlivem rozumíme nejen statisticky významné zlepšení výsledků, ale i stabilizaci poklesu kognitivní výkonnosti.
Tyto výsledky korespondují s výsledky tzv. Dutch study [13–15]. Zahrnuje 101 pacientů, kteří podstoupili předoperační a do půl roku pooperační neuropsychologické vyšetření. Autoři sestavili tzv. škálu demence ze čtyř psychologických zkoušek: Digit span forward and backward (opakování čísel), 10 word test, Trail making test a Finger tapping test. Výsledky všech čtyř testů jsou shrnuty do jednoho číselného výsledku, jehož hodnota se může pohybovat od 0 do 40 bodů – čím nižší skóre, tím lepší výsledek. Posun výkonů byl zaznamenán také v procentech. Autoři Dutch study udávají zlepšení měřených kognitivních funkcí po operačním výkonu o 18,9 % oproti předoperačnímu stavu – toto číslo zahrnuje vyhodnocení celé baterie. V České republice existuje jediná uzavřená studie na téma neuropsychologie u normotenzního hydrocefalu [16]. K hodnocení kognitivních změn zde byla lékaři vytvořena pětistupňová škála. Často je v praxi využíván Mini mental state examination, většinou je úroveň kognitivních funkcí hodnocena orientačně na základě subjektivní výpovědi pacienta a posouzení lékařem [17,18].
Nejhůře hodnotitelným symptomem NPH triády jsou sfinkterové poruchy. V časných stadiích choroby nemusí jít o pravou inkontinenci, pouze o zvýšenou frekvenci a urgenci močení. S postupujícím onemocněním může včasnému dosažení toalety bránit i omezení vyplývající z motorické apraxie. Situace je komplikována častými komorbiditami, jako jsou benigní hyperplazie prostaty u můžů, gynekologická onemocnění a recidivující močové infekce u žen. Některé urodynamické studie poukazují na hyperaktivitu močového měchýře u nemocných s NPH, jejich použití v rutinní diagnostice dosud nebylo referováno. V našem souboru jsme zaznamenali sfinkterovou poruchu u 36 z 60 nemocných (60 %). V hodnocení sfinkterových poruch a změn po terapii jsme užívali anamnestických dat a hodnocení nemocným a příbuznými, do budoucna plánujeme užívat Incontinence score [7].
Nemocní jsou doporučováni k vyšetření na základě klinické symptomatologie a morfologického nálezu na CT nebo MR. To má za úkol vyloučit jinou strukturální lézi a posoudit velikost a tvar komorového systému. V případě MR vyšetření lze z přítomnosti flow-void fenoménu v T2 váženém obraze usuzovat na zvýšené proudění mozkomíšního moku v oblasti III. komor a mokovodu, což je dle některých pramenů známkou svědčící pro NPH [19,20]. Je třeba zdůraznit, že úroveň dilatace komorového systému nijak nekoresponduje s tíží klinické symptomatologie – opakovaně jsme se setkali s výraznou klinikou při malé dilataci a naopak výrazná dilatace může být projevem atrofie mozku bez šance na úpravu po zkratové operaci – té by proto vždy měl předcházet test resorpční kapacity likvorového systému [21]. Mezi nejčastěji používané patří tzv. tap test, bolus injekční test dle Marmaroua, lumbální infuzní test a lumbální drenáž.
V naší studii jsme použili kombinaci lumbálního infuzního testu a zevní lumbální drenáže navazující na provedený test. Na základě LIT jsme prokázali poruchu resorpce u 23 nemocných – u čtyř z nich nedošlo ke zlepšení stavu po zevní lumbální drenáži, proto nebyli k operaci indikováni, 19 nemocných operaci podstoupilo (jeden nemocný vyřazen vzhledem k revizi pro malfunkci zkratu v době hodnocení souboru). Pokud bychom použili LIT jako jedinou metodu, operaci bychom indikovali u 23 nemocných – s ohledem na výsledek LD u čtyř pravděpodobně zbytečně, u dalších tří byla operace nepřínosná, i přes pozitivní výsledek obou metodik – LIT by byl tak falešně pozitivní u 7 z 23 nemocných. Tyto výsledky odpovídají literárním – Malm et al nalezli shodu mezi pozitivním výsledkem LIT a odpovědí na zkratovou operaci u 15 z 26 nemocných (senzitivita 58 %). Takeushi et al udávají senzitivitu 100 %, Boon et al 46 % [13–15,22].
Výsledky zevní lumbální drenáže nasvědčovaly resorpční poruše u 12 nemocných s negativním lumbálním infuzním testem, tito nemocní rovněž podstoupili operaci, kterou jsme s odstupem hodnotili jako přínosnou u sedmi z nich. Lumbální infuzní test tak byl falešně negativní u 7 z 12 nemocných (58,3 %), naměřená Rout se u těchto nemocných pohybovala mezi 5,0–11,3 mmHg/ml/min. Dobré výsledky zevní lumbální drenáže odpovídají literárním údajům – senzitivita je udávána 50–100 %, specifita se pohybuje od 60 do 100 % [13–15,22].
Lumbální infuzní test je technicky nenáročný a snadno proveditelný během krátké hospitalizace, jeho výsledek však může být zkreslen při vícenásobné perforaci durálního vaku, nedostatečnou spoluprací a neklidem pacienta. Pokud probíhá jako jediné vyšetření, jsou používany lumbální jehly poměrně tenké a představují odpor v systému, se kterým je třeba při interpretaci výsledků počítat [22–24].
Zavedení zevní lumbální drenáže vyžaduje použití jehly většího průměru, pro větší komfort pacienta jsme při zavádění použili mírnou analgosedaci midazolamem – to se ukázalo být výhodou i během lumbálního infuzního testu – pacienti dobře spolupracovali a test nebyl zatížen neklidem a pohybovými artefakty, větší průměr jehly se pak projevil v minimalizaci odporu celého systému [25–29].
Procento infekčních komplikací při použití zevní lumbální drenáže bylo poměrně nízké i přesto, že po celou dobu lumbální drenáže nebylo používáno antibiotické profylaxe – zánětlivá formule moku byla nalezena u sedmi nemocných, jen jednou ve spojení s meningeálním drážděním vyžadujícím antibiotickou léčbu. Změny složení mozkomíšního moku jsou často pozorovány i po malých zásazích do mokových cest – lymfocytární pleocytóza se vyskytuje i po neuroendoskopických výkonech po rozsáhlé irigaci komorového systému a neodráží infekční komplikaci [30].
Závěr
Lumbální infuzní test je jednoduchá a přínosná metoda predikce přínosu zkratové operace u nemocných s podezřením na normotenzní hydrocefalus. Vzhledem k nižší citlivosti je alespoň u negativních nebo hraničních výsledků vhodné vyšetřovací algoritmus doplnit o zevní lumbální drenáž, která dokáže dále identifikovat ty nemocné, kteří mohou ze zkratové operace profitovat.
MUDr. Milan Mohapl, Ph.D.
Neurochirurgická klinika
1. LF UK a IPVZ, ÚVN Praha
U vojenské nemocnice 1 200
169 02 Praha
e-mail: milan.mohapl@gmail.comPřijato k recenzi: 8. 4. 2010
Přijato do tisku: 24. 6. 2010
Zdroje
1. Adams R, Fisher C, Hakim S, Ojemann R, Sweet W. Symptomatic occult hydrocephalus with “normal” cerebrospinal-fluid pressure.a treatable syndrome. N Engl J Med 1965; 273 : 117–126.
2. Hakim S, Adams R. The special clinical problem of symptomatic hydrocephalus with normal cerebrospinal fluid pressure. Observations on cerebrospinal fluid hydrodynamics. J Neurol Sci 1965; 2(4): 307–327.
3. Kiefer M, Meier U, Eymann R. Does idiopathic normal pressure hydrocephalus always mean a poor prognosis? Acta Neurochir Suppl 2010; 106: 101–106.
4. Pujari S, Kharkar S, Metellus P, Shuck J, Williams MA, Rigamonti D. Normal pressure hydrocephalus: long-term outcome after shunt surgery. J Neurol Neurosurg Psychiatry 2008; 79(11): 1282–1286.
5. Hebb A, Cusimano M. Idiopathic normal pressure hydrocephalus: a systematic review of diagnosis and outcome. Neurosurgery 2001; 49(5): 1166–1184.
6. Greitz D. Radiological assessment of hydrocephalus: new theories and implications for therapy. Neurosurg Rev 2004; 27(3): 145–165.
7. Marmarou A, Bergsneider M, Klinge P, Relkin N, Black P. The value of supplemental prognostic tests for the preoperative assessment of idiopathic normal-pressure hydrocephalus. Neurosurgery 2005; 57 (Suppl 3): S17–S28.
8. Stolze H, Kuhtz-Buschbeck J, Drücke H, Jöhnk K, Diercks C, Palmié S et al. Gait analysis in idiopathic normal pressure hydrocephalus – which parameters respond to the CSF tap test? Clin Neurophysiol 2000; 111(9): 1678–1686.
9. Bech-Azeddine R, Høgh P, Juhler M, Gjerris F, Waldemar G. Idiopathic normal-pressure hydrocephalus: clinical comorbidity correlated with cerebral biopsy findings and outcome of cerebrospinal fluid shunting. J Neurol Neurosurg Psychiatry 2007; 78(2): 157–161.
10. Raftopoulos C, Deleval J, Chaskis C, Leonard A, Cantraine F, Desmyttere F et al. Cognitive recovery in idiopathic normal pressure hydrocephalus: a prospective study. Neurosurgery 1994; 35(3): 397–404.
11. Aho TR, Karis PJ. Normal pressure hydrocephalus: Diagnostic imaging and prognostic assessment. BNI Quarterly 2003; 19(2): 16–22.
12. Lezak M. Neuropsychological Assessment. 4th ed. New York: Oxford University Press 2003.
13. Boon A, Tans J, Delwel E, Egeler-Peerdeman SM, Hanlo PW, Wurzer HA et al. The Dutch normal-pressure hydrocephalus study. How to select patients for shunting? An analysis of four diagnostic criteria. Surg Neurol 2000; 53(3): 201–207.
14. Boon A, Tans J, Delwel E, Egeler-Peerdeman S, Hanlo P, Wurzer H et al. Dutch Normal-Pressure Hydrocephalus Study: the role of cerebrovascular disease. J Neurosurg 1999; 90(2): 221–226.
15. Boon A, Tans J, Delwel E, Egeler-Peerdeman S, Hanlo P, Wurzer H et al. Dutch normal-pressure hydrocephalus study: prediction of outcome after shunting by resistance to outflow of cerebrospinal fluid. J Neurosurg 1997; 87(5): 687–693.
16. Vaněk P, Sameš M. Normotenzní hydrocefalus – význam lumbálního infuzního testu pro diagnostiku a efekt zkratové operace (analýza souboru pacientů z let 1992–1999). Cesk Slov Neurol N 2002; 65/98(4): 250–256.
17. Savolainen S, Hurskainen H, Paljärvi L, Alafuzoff I, Vapalahti M. Five-year outcome of normal pressure hydrocephalus with or without a shunt: predictive value of the clinical signs, neuropsychological evaluation and infusion test. Acta Neurochir 2002; 144(6): 515–523.
18. Meier U, Lemcke J. Co-morbidity as a predictor of outcome in patients with idiopathic normal-pressure hydrocephalus. Acta Neurochir Suppl 2010; 106 : 127–130.
19. Scollato A, Gallina P, Gautam B, Pellicanò G, Cavallini C, Tenenbaum R et al. Changes in aqueductal CSF stroke volume in shunted patients with idiopathic normal-pressure hydrocephalus. ANJR Am J Neuroradiol 2009; 30(8): 1580–1586.
20. Ng SE, Low AM, Tang KK, Chan YH, Kwok RK. Value of quantitative MRI biomarkers (Evans’ index, aqueductal flow rate, and apparent diffusion coefficient) in idiopathic normal pressure hydrocephalus. J Magn Reson Imaging 2009; 30(4): 708–715.
21. Williams M, Razumovsky A, Hanley D. Comparison of Pcsf monitoring and controlled CSF drainage diagnose normal pressure hydrocephalus. Acta Neurochir Suppl 1998; 71 : 328–330.
22. Takeuchi T, Kasahara E, Iwasaki M, Mima T, Mori K. Indications for shunting in patients with idiopathic normal pressure hydrocephalus presenting with dementia and brain atrophy (atypical idiopathic normal pressure hydrocephalus). Neurol Med Chir 2000; 40(1): 38–46.
23. Walchenbach R, Geiger E, Thomeer R, Vanneste J. The value of temporary external lumbar CSF drainage in predicting the outcome of shunting on normal pressure hydrocephalus. J Neurol Neurosurg Psychiatry 2002; 72(4): 503–506.
24. Malm J, Kristensen B, Karlsson T, Fagerlund M, Elfverson J, Ekstedt J. The predictive value of cerebrospinal fluid dynamic tests in patients with th idiopathic adult hydrocephalus syndrome. Arch Neurol 1995; 52(8): 783–789.
25. Haan J, Thomeer R. Predictive value of temporary external lumbar drainage in normal pressure hydrocephalus. Neurosurgery 1988; 22(2): 388–391.
26. Katzman R, Hussey F. A simple constant-infusion manometric test for measurement of CSF absorption. I. Rationale and method. Neurology 1970; 20(6): 534–544.
27. Razay G, Vreugdenhil A, Liddell J. A prospective study of ventriculo-peritoneal shunting for idiopathic normal pressure hydrocephalus. J Clin Neurosci 2009; 16(9): 1180–1183.
28. Kahlon B, Sundbärg G, Rehncrona S. Comparison between the lumbar infusion and CSF tap tests to predict outcome after shunt surgery in suspected normal pressure hydrocephalus. J Neurol Neurosurg Psychiatry 2002; 73(6): 721–726.
29. Kahlon B, Sundbärg G, Rehncrona S. Lumbar infusion test in normal pressure hydrocephalus. Acta Neurol Scand 2005; 111(6): 379–384.
30. Dufková E, Dufek M, Chrastina J. Nálezy likvorové cytologie po implantacích stentů po endoskopických operacích. Cesk Slov Neurol N 2002; 65/98(5): 347–349.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2010 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Autizmy
- Mechanizmy neurodegenerácie pri Parkinsonovej chorobe
- Syndrom obstrukční spánkové apnoe a kardiovaskulární komplikace – úloha mezioborové spolupráce
- Poruchy metabolizmu biogenních aminů v dětském věku a možnosti jejich diagnostiky
- Spektrální analýza variability srdeční frekvence – normativní data
- Dotazník Bristolská škála aktivit denního života BADLS-CZ pro hodnocení pacientů s demencí
- Endovaskulární rekanalizace při léčbě akutních uzávěrů mozkových tepen
- Srovnání přínosu lumbálního infuzního testu a lumbální drenáže v indikaci léčby hydrocefalu
- Validita mezinárodní škály pro pacienty s ataxií
- Monitoring ptiO2 a změny frakce kyslíku ve vdechované směsi u pacientů po těžkém subarachnoidálním krvácení
- Léze radiálního nervu a možnosti pozdní rekonstrukce funkce šlachovým transferem
- Kraniálne defekty neurálnej rúry
- Využití kontinuálního monitoringu průtoku krve mozkem po těžkém mozkovém poranění
- Naše zkušenosti s MR monitorováním pacientů s roztroušenou sklerózou v klinické praxi
- Spontánní regrese sekvestru při lumbální herniaci disku – soubor tří kazuistik
- Lymfomatózní neuropatie (neurolymfomatóza) – kazuistika
- Posuzování zdravotního stavu a pracovní schopnosti osob po cévní mozkové příhodě – kazuistiky
- Fibrózní dysplazie žeber a páteře: multioborové řešení – kazuistika
- Novinky ve farmakoterapii neuropatické bolesti a současná doporučení
- Webové okénko
-
Analýza dat v neurologii
XXIV. Vybrané příklady hodnocení kategoriálních dat - Profesor Zdeněk Ambler – 70 let
-
MUDr. Vladimír Přibáň.
Atlas chirurgické léčby mozkové ischemie
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Spontánní regrese sekvestru při lumbální herniaci disku – soubor tří kazuistik
- Posuzování zdravotního stavu a pracovní schopnosti osob po cévní mozkové příhodě – kazuistiky
- Dotazník Bristolská škála aktivit denního života BADLS-CZ pro hodnocení pacientů s demencí
- Autizmy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



