-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Prevence žilní trombózy a plicní embolizace v neurochirurgii
The Prevention of Venous Thrombosis and Pulmonary Embolism in Neurosurgery
The authors apply guidelines for the prevention of deep venous thrombosis in neurosurgery. These guidelines are based on the recommendations of section of thrombosis and haemostasis, of the Hematology Society and the recommendations of the American and Canadian Society of Haematology.
Key words:
venous thrombosis – pulmonary embolism – prevention – neurosurgery
Autoři: D. Krahulík 1
; V. Krčová 2; M. Vaverka 1; L. Hrabálek 1
Působiště autorů: FN a LF UP Olomouc Neurochirurgická klinika 1; FN a LF UP Olomouc Hemato-onkologická klinika 2
Vyšlo v časopise: Cesk Slov Neurol N 2011; 74/107(5): 560-563
Kategorie: Krátké sdělení
Souhrn
V následujícím sdělení autoři aplikují doporučení pro prevenci žilní trombózy a plicní embolizace pro neurochirurgii. Vycházejí z doporučení pro klinickou praxi sekce pro trombózu a hemostázu při hematologické společnosti a doporučení americké a kanadské hematologické společnosti. Doporučený postup profylaxe používají na svém pracovišti a demonstrují jeho účinnost na souboru pacientů.
Klíčová slova:
žilní trombóza – plicní embolie – prevence – neurochirurgieHluboká žilní trombóza s následnou plicní embolizací je hlavní příčina zvýšené morbidity a mortality u hospitalizovaných pacientů. Předpokládá se, že až sto tisíc pacientů zemře na fatální plicní embolii každý rok v USA. U většiny těchto pacientů nebyla plicní embolie očekávána, což podporuje teorii, že fatální plicní embolizace může být první příčinou nerozpoznané hluboké žilní trombózy [1]. Autoři v článku shrnují literární data v souvislosti s rizikem tromboembolické nemoci (TEN) a její prevencí aplikované na neurochirurgii. Hlavním zdrojem jsou doporučení amerických lékařů se zaměřením na hlubokou žilní trombózu [1], doporučení centra pro trombózu a hemostázu v ČR [2] a doporučení konference amerických lékařů pro antitrombotickou a trombolytickou terapii [3]. Indikace profylaxe vychází jak z ověřených poznatků, tak ze zkušeností lékařů [4]. Prevalence hluboké žilní trombózy (HŽT) je vysoká vzhledem k výskytu a kombinaci mnohých rizikových faktorů. Aktivní předcházení žilní TEN je nejlepší postup vedoucí ke snížení výskytu HŽT, jejích komplikací a následků. Všechny společnosti respektují rozdělení pacientů dle stupně rizika žilní trombózy na mírné, střední, vysoké a velmi vysoké (tab. 1). Každé skupině jsou doporučeny adekvátní profylaktické režimy s přihlédnutím k neurochirurgickým specifikům. Pro tromboprofylaxi se doporučuje podávat nízkomolekulární heparin (LMWH), minidávky nefrakciovaného heparinu (LDUH), fondaparin, dodržovat dostatečnou hydrataci, dále je vhodná časná mobilizace, elastické antitrombotické punčochy a pokud možno intermitentní pneumatická komprese [5–7].
Venografické studie ukázaly, že incidence výskytu HŽT u neurochirurgických pacientů kolísá mezi 24–33 % při použití profylaxe elastickými punčochami, ale bez medikamentózní profylaxe [8]. Intermitentní pneumatická komprese redukuje výskyt HŽT z 23 na 6 %. Ve studii srovnávající LMWH nebo LDUH a elastické bandáže s elastickými bandážemi bez medikamentózní profylaxe došlo ke snížení HŽT z 33 na 13 %, resp. proximální HŽT z 17 na 5 % [8]. Dále bylo prokázáno, že u pacientů operovaných pro maligní mozkový tumor mělo z 264 pacientů 31 % symptomatickou (otok či embolizace plicní) venograficky prokázanou trombózu vzniklou během pooperačního období [9]. V prospektivní studii [10] zaměřené na peroperační podání LDUH nebylo prokázáno zvýšení rizika krvácení u neurochirurgických pacientů. Tyto studie využívaly pouze LDUH, v menší, nezaslepené studii zaměřující se na předoperační použití LMWH naopak došlo u 13 % pacientů k intrakraniálnímu krvácení. Goldhaber et al se ve své studii [11] zaměřili na profylaxi žilní trombózy po operaci mozkových tumorů. Sledoval účinnost 40 mg enoxaparinu za den nebo 5 000 jednotek nefrakciovaného heparinu v kombinaci s kompresivními metodami. V souboru 150 pacientů nezaznamenal symptomatickou HŽT. Zaznamenali tři krvácivé příhody, dvě ve skupině s enoxaparinem a jednu s heparinem. Metaanalýzou prevence HŽT v neurochirurgii se zabývali Iorio et al, kteří zaznamenali 187 tromboembolických příhod u 827 pacientů (22,6 %). V souboru 1 022 pacientů se vyskytlo 19 krvácivých příhod, žádná z nich nebyla fatální. Profylaktická léčba rezultovala ve 45% snížení relativního rizika HŽT [12]. Specifickou skupinou pacientů ve vysokém riziku HŽT se zabývali Simanek et al [13], kteří dlouhodobě sledovali výskyt HŽT a jeho dopad na délku přežívání po operaci HGG mozku. Jednalo se o soubor 63 pacientů s high-grade gliomy, kteří všichni měli v časném pooperačním období po dobu 10 dnů profylaktickou léčbu. Během pooperačního období nebyla zaznamenána výraznější krvácivá příhoda. Celý soubor byl sledován v průměru 348 dnů a ve 24 % (15 pacientů) se objevila symptomatická HŽT. U devíti pacientů z 15členné skupiny s HŽT byla zaznamenána plicní embolie. Ta byla ve dvou případech fatální.
Rizikové faktory pro výskyt HŽT v neurochirurgii
- věk pacienta nad 60 let
- malignita, obezita, předchozí HŽT, dlouhodobá imobilizace, ochrnutí, hormonální antikoncepce, varixy dolních končetin
- typ a trvání operace
- typ anestezie
- rizikové faktory, jako deficience proteinu C, proteinu S, aktivovaná rezistence na protein C (Leidenská mutace), antifosfolipidový syndrom, myeloproliferativní onemocnění, vrozená či získaná trombofilie, nefrotický syndrom.
Možnosti profylaktické léčby
Z dostupných informací jednoznačně vyplývá doporučení rutinní tromboprofylaxe u všech větších operačních výkonů [14,15]. Profylaktické dávky LMWH a LDUH vedou k významnému snížení výskytu symptomatické i asymptomatické žilní TEN.
Nízkomolekulární hepariny (LMWH) se v profylaktických režimech podávají většinou jednou denně ve fixní dávce dle rizika pacienta a typu výkonu (tab. 1). Hranicí mezi nižší a vyšší dávkou profylaktickou dávkou je 3 400 anti-Xa IU.
- dávkování dle anti-Xa jednotek (méně nebo více než 3 400 anti-Xa/den)
- Fraxiparine
(Nadroparin) 0,3 ml/2 850 anti-Xa
0,4 ml/3 800 anti-Xa
0,6 ml/5 700 anti-Xa - Clexane (Enoxaparin)
0,2 ml/2 000 anti-Xa
0,4 ml/4 000 anti-Xa
0,6 ml/6 000 anti-Xa.
Tab. 1. Rizikové skupiny u neurochirurgických pacientů (výskyt HŽT nebo PE bez profylaxe). 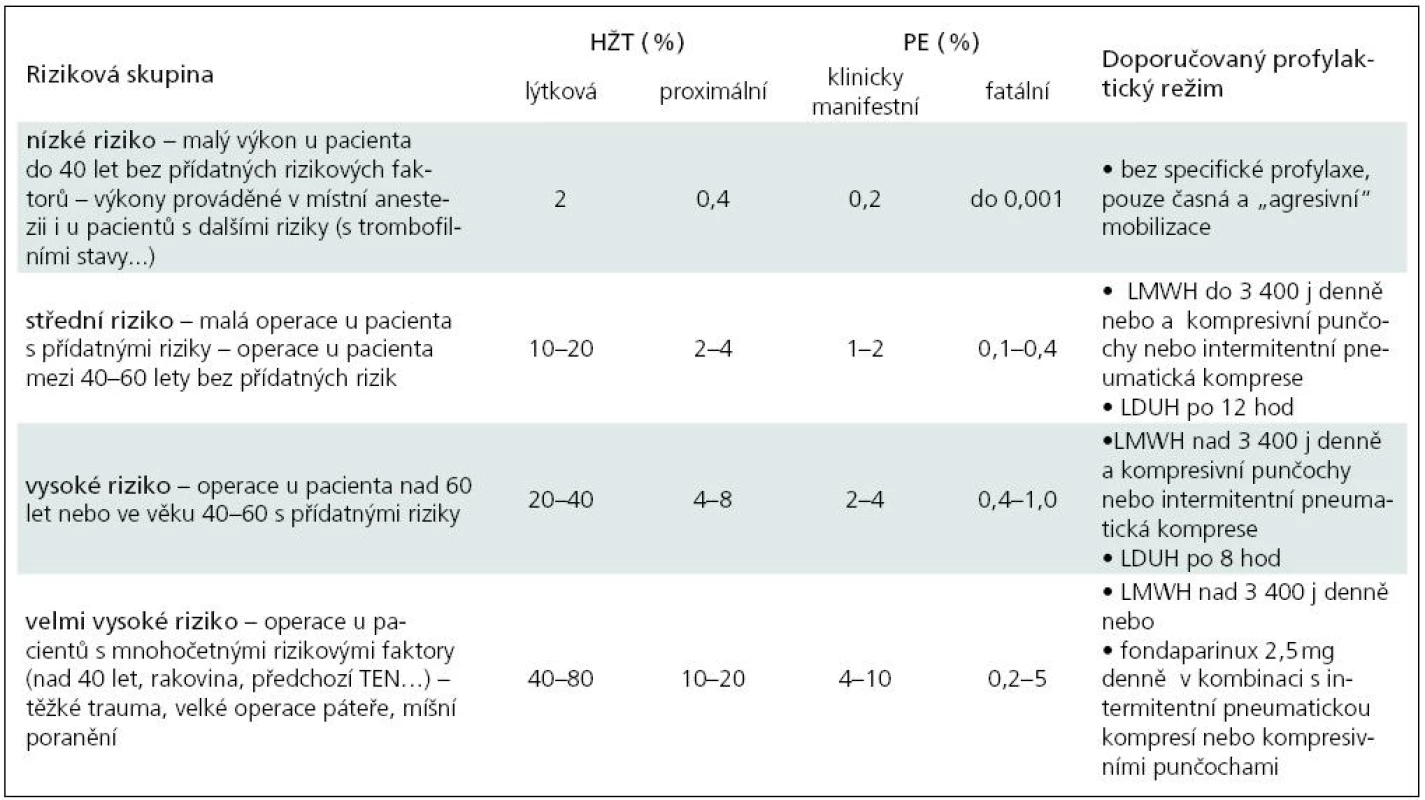
Profylaktický režim s podáváním minidávek LDUH popsal Kakkar [16] a v neurochirurgii se používá pouze minimálně.
Arixtra (fondaparinux) byl srovnáván v abdominální chirurgii v jedné dávce 2,5 mg s dalteparinem ve studii Pegasus [17]. Nebyl zjištěn rozdíl v účinnosti obou preparátů, a proto 2,5 mg fondaparinuxu denně jsou alternativou dávky nad 3 400 anti-Xa. Nebyla publikována studie srovnávající účinnost fondaparinuxu v neurochirurgii.
Profylaxe u neurochirurgických pacientů dle typu operačního výkonu požívaného na Neurochirurgické klinice FN Olomouc
Menší výkony – jednodenní operace, výkony v lokální anestezii (sy karpálního tunelu, kubitálního tunelu a další)
U těchto pacientů kromě kompresivních bandáží, dostatečné hydratace a časné vertikalizace neprovádíme specifickou medikamentózní profylaxi.
Středně velké operační výkony (výhřez disku, operace C páteře a další)
U mladších pacientů bez komplikujících onemocnění lze postupovat identicky jako u menších výkonů. Záleží na individuálním posouzení každého případu. Na NCH klinice v Olomouci jsme i u těchto pacientů zvyklí kombinovat použití elastických punčoch s podáváním LMWH v dávce menší než 3 400 anti-Xa j denně (Fraxiparine 0,3 ml; Clexane 0,2 ml). První dávka se podá 2 hod po operačním výkonu. Jedná-li se o mladší pacienty bez výraznějších rizikových faktorů, lze profylaxi ukončit 3.–4. pooperační den s pokračující další aktivní mobilizací pacienta. U pacientů s riziky podáváme LMWH v dávce do 3 400 anti-Xa po celou dobu hospitalizace. Pacienti jsou propouštěni do domácího léčení bez doporučení antiagregační terapie.
Rozsáhlejší stabilizační spinální výkony (TP fixace, artroplastiky, PLIF, ALIF a další)
U pacientů bez výraznějších rizik doporučujeme podávat dávky do 3 400 anti Xa (Fraxiparine 0,3 ml; Clexane 0,2 ml) po celou dobu hospitalizace za dodržení výše uvedených zásad. Pokud jsou u pacienta přítomny rizikové faktory je vhodné podávat vyšší dávky nad 3 400 anti-Xa denně po celou dobu hospitalizace. U většiny pacientů není podávána antiagregační léčba v domácím prostředí. Pouze u nemocných s rizikovými faktory individuálně nasazujeme antiagregační léčbu Anopyrinem či jiným preparátem.
Cerebrovaskulární operační výkony (tumory mozku, mozkové výdutě a další výkony)
Pacienti s nízkým rizikem profylaxe – do 3 400 anti-Xa po dobu hospitalizace a u pacientů s vícečetnými riziky dávka více než 3 400 anti-Xa po dobu hospitalizace. První dávku u intrakraniálních výkonů podáváme 4–6 hod po výkonu obzvláště při operacích tumorů, které jsou vyšším rizikem pro vznik trombózy. U ostatních typů intrakraniálních výkonů lze dle peroperačního nálezu, stavu pacienta a hemokoagulačních poměrů individuálně posoudit začátek podání profylaktické léčby. Také u této skupiny pacientů je nasazována dlouhodobá antiagregační léčba individuálně často ve spolupráci s hematologem.
Pacienti po poranění míchy
Tito pacienti mají nejvyšší riziko vzniku HŽT a EP ze všech pacientů. Frekvence symptomatické HŽT a EP je 15, resp. 5 % [5]. Je doporučována dlouhodobá profylaxe LMWH v dávce více než 3 400 anti-Xa u všech pacientů bez rizikových faktorů nebo s nimi. Alternativa je antikoagulační léčba warfarinem s cílovým INR 2,0–3,0. Vždy užíváme kompresivní elastické punčochy nebo intermitentní pneumatickou kompresi.
Soubor pacientů Neurochirurgické kliniky FN Olomouc
Výše uvedený algoritmus profylaxe byl použit u následujícího souboru pacientů operovaných na NCH klinice. U pacientů byla při příjmu stanovena rizika a dle doporučení poté naplánována profylaktická léčba. Celkem bylo v první a druhé skupině vyhodnoceno 500 operačních zákroků za námi používaného algoritmu, kde nebyla po dobu hospitalizace shledána symptomatická HŽT a nebylo zaznamenáno komplikující krvácení.
Ve skupině intrakraniálních výkonů se u 80 pacientů objevila ve 4 % HŽT, přičemž ve dvou případech byla fatální. Jednalo se o pacienta po operaci LGG, který na následky plicní embolie zemřel 6. pooperační den. Druhý pacient zemřel náhle před překladem do spádového zařízení 7. pooperační den. U obou byla pitvou prokázána masivní plicní embolizace. Všichni pacienti po intrakraniálním výkonu podstoupili kontrolní zobrazovací vyšetření CT či MR. U osmi pacientů jsme zaznamenali pooperační krvácení, které si ve dvou případech vyžádalo operační revizi, a tím zhoršení pooperační morbidity.
Závěr
Předkládaný způsob profylaxe používaný u pacientů operovaných na NCH klinice v Olomouci je bezpečný a zdá se být účinný v prevenci žilní trombózy. V našem souboru i při časnější a agresivnější profylaktické léčbě,nebyly v prvních dvou skupinách pacientů zaznamenány komplikace způsobené pooperačním krvácením v důsledku profylaxe. Ve skupině pacientů s intrakraniálním výkonem se HŽT vyskytla v menším procentu než v publikovaných souborech a procento krvácivých komplikací se nezvýšilo, náš soubor měl ale kratší dobu sledování. Dle průběhu operačního výkonu a při nekomplikované hemostáze lze dle našich zkušeností podat pooperační tromboprofylaktické dávky v časném pooperačním období. Výše uvedená doporučení jsou převzata z příbuzných chirurgických oborů, doporučení zahraničních pracovišť a zkušeností autorského pracoviště. Je potřeba uvést, že náš algoritmus je pouze doporučující a u části pacientů bude vždy záležet na individuálním posouzení rizikových faktorů a na zkušenosti neurochirurga ve způsobu podání profylaktické léčby.
MUDr. David Krahulík, Ph.D.
Neurochirurgická klinika
LF UP a FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
e-mail: david.krahulik@fnol.czPřijato k recenzi: 24. 11. 2009
Přijato do tisku: 27. 1. 2011
Zdroje
1. Geerts WH, Bergqvist D, Pineo GF, Heit JA, Samama CM, Lassen MR et al. Prevention of venous thromboembolism. Chest 2008; 133 (Suppl 6): 381S–453S.
2. Gumulec J, Penka M, Bezděk R. Prevence žilní trombózy a plicní embolizace v chirurgii, v cévní chirurgii a v urologické chirurgii [online]. Dostupné z URL: http://www.thrombosis.cz/sources/Guidelines-Chirurgie-prevence-TEN-STH-V06.pdf.
3. Geerts WH, Pineo GF, Heit JA, Bergqvist D, Lassen MR, Colwell CW et al. Prevention of venous thromboembolism. the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest 2004; 126 (Suppl 3): 338S–400S.
4. Sullivan SD, Kahn SR, Davidson BL, Borris L, Bossuyt P, Raskob G. Measuring the outcomes and pharmacoeconomic consequences of venous thromboembolism prophylaxis in major orthopedic surgery. Pharmacoeconomics 2003; 21(7): 477–496.
5. Geerts WH, Heit JA, Clagett GP, Pineo CF, Colwell CW, Anderson FA jr et al. Prevention of venous thromboembolism. Chest 2001; 119 (Suppl 1): 132S–175S.
6. Heit JA. Venous thromboembolism prophylaxis. Hematology 1999; 10 : 223–230.
7. Malý J, Widimský J. Prevence plicní embolie a žilní trombózy. In: Widimský J, Malý J et al (eds). Akutní plicní embolie a žilní trombóza. Patogeneze, diagnostika a prevence. 2nd ed. Praha: Triton 2005 : 289–302.
8. Mismetti P, Laporte S, Darmon JY, Buchmüller A, Decousus H. Meta-analysis of low molecular weight heparin in the prevention of venous thromboembolism in general surgery. Br J Surg 2001; 88(7): 913–930.
9. Ruff RL, Posner JB. Incidence and treatment of peripheral venous thrombosis in patients with glioma. Ann Neurol 1983; 13(3): 334–336.
10. Wen DY, Hall WA. Complications of subcutaneou slow-dose heparin therapy in neurosurgical patients. Surg Neurol 1998; 50(6): 521–525.
11. Goldhaber SZ, Dunn K, Gerhard-Herman M, Park JK, Black PM. Low rate of venous thromboembolism after craniotomy for brain tumor using multimodality prophylaxis. Chest 2002; 122(6): 1933–1937.
12. Iorio A, Agnelli G. Low-molecular-weight and unfractionated heparin for prevention of venous tromboembolism in neurosurgery: a meta-analysis. Arch Intern Med 2000; 160(15): 2327–2332.
13. Simanek R, Vormittag R, Hassler M, Roessler K, Schwarz M, Zielinski C, Pabinger I et al. Venous thromboembolism and survival in patients with high-grade glioma. Neuro Oncol 2007; 9(2): 89–95.
14. Clagett GP, Reisch JS. Prevention of venous thromboembolism in general surgical patients: results of meta-analysis. Ann Surg 1988; 208(2): 227–240.
15. Nicolaides A, Irving D, Pretzell M, Dupont P, Lewis J, Denai S et al. The risk of deep-vein thrombosis in surgical patients. Br J Surg 1973; 60(4): 312.
16. Kakkar VV. Low dose heparin in the prevention of venous thromboembolism. Thromb Diath Haemorrh 1974; 33(1): 87–96.
17. Agnelli G, Bergqvist D, Cohen AT. Randomized clinical trial of postoperative fondaparinux versus perioperative dalteparin for prevention of venoust hromboembolism in high-risk abdominal surgery. Br J Surg 2005; 92(10): 1212–1220.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článek Webové okénko
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2011 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Kognitivní evokované potenciály
- Vyšetření očních pohybů v neurologické praxi
- Agregometrie v sekundární prevenci cévních mozkových příhod. Aspirinová rezistence
- Vývojová porucha koordinace – vývojová dyspraxie
- „Awake“ resekcia supratentoriálnych low-grade gliómov lokalizovaných vo vnútri alebo v priamom kontakte s elokventnými oblasťami
- Jaroslav Opavský. Bolest v ambulantní praxi
- Kognitivní dysfunkce u pacientů s klinickým izolovaným syndromem a roztroušenou sklerózou
- Zkušenosti s evakuací chronického subdurálního hematomu z návrtu kalvy
- Prevence žilní trombózy a plicní embolizace v neurochirurgii
- Kvalita života po hluboké mozkové stimulaci u pacientů s pokročilou Parkinsonovou nemocí
- Hereditární časná forma Alzheimerovy nemoci v důsledku zárodečné mutace p.M139V v genu PSEN1 – kazuistika
- Oboustranná ischemická retinopatie a neuropatie optiku jako izolovaný oční projev vysokohorské nemoci – kazuistika
- Progredující spasticita, kognitivní deficit a nevýbavné kortikální motorické evokované potenciály jako klinické příznaky pravděpodobné primární laterální sklerózy – kazuistika
- Kalcifikující pseudoneoplazma nervového systému – tři kazuistiky
- Vysoké štátne vyznamenanie prof. Danielovi Bartkovi
- Přímý inhibitor trombinu dabigatran etexilát schválen v Evropě pro prevenci cévních mozkových příhod u pacientů s fibrilací síní
- Webové okénko
- Analýza dat v neurologii XXIX. - Spolehlivost (reliabilita) klinických testů
- 7. olomoucké neuroimunologické sympozium s mezinárodní účastí - Olomouc, 22.–23. září 2011
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vývojová porucha koordinace – vývojová dyspraxie
- Kognitivní evokované potenciály
- Progredující spasticita, kognitivní deficit a nevýbavné kortikální motorické evokované potenciály jako klinické příznaky pravděpodobné primární laterální sklerózy – kazuistika
- Zkušenosti s evakuací chronického subdurálního hematomu z návrtu kalvy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



