-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Loketní nerv
Ulnar Nerve
Ulnar nerve, together with median nerve, innervates the volar group of forearm muscles, hand and fingers. Ulnar nerve is more important for innervation of muscles and weakness, clumsiness of fingers and hand occure in case of the nerve lesion; ulnar claw hand developes in advanced cases. According to the length of the nerve and to the exposed course in regions of elbow and hand, the nerve is frequently overstretched and damaged. The nerve traumatization occurs only rarely in the axilla and arm regions. The ulnar nerve is very often damaged in the elbow, where the nerve is located in a differently deep ulnar nerve grove and then in the cubital tunnel. The ulnar nerve is protected in the forearm course by a layer of flexor muscles. The nerve appears more superficially at the wrist and in the palm, where the ulnar nerve is exposed to chronic traumatization. An ulnar nerve lesion manifests with characteristic weakness of movements and sensitivity disturbances with respect to localization and severity of the lesion. At present, electrodiagnostic methods are the most useful in the diagnostics of the ulnar nerve lesions but neuroimaging (especially ultrasonography) is increasingly more often indicated. Chronic overburden with a damage of the ulnar nerve in the elbow is the second most frequent occupational mononeuropathy. This is why precise methodology for determination of ulnar nerve lesions in the elbow due to occupational cause was developed. Variable approaches are used for surgical treatment of ulnar nerve lesions in the elbow or in the wrist and hand and the surgery is the appropriate and effective therapy in the majority of cases.
Key words:
ulnar nerve – electrodiagnostic methods – ultrasonography – occupational mononeuropathy
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři: E. Ehler 1; P. Ridzoň 2
Působiště autorů: Neurologická klinika FZS UP a Pardubické krajské nemocnice, a. s. 1; Neurologické oddělení, Thomayerova nemocnice, Praha 2
Vyšlo v časopise: Cesk Slov Neurol N 2017; 80/113(2): 130-141
Kategorie: Minimonografie
prolekare.web.journal.doi_sk: https://doi.org/10.14735/amcsnn2017130Souhrn
Loketní nerv spolu se středním nervem inervují volární skupinu svalů předloktí, ruku i prsty. Má větší význam pro motorickou inervaci a při jeho poruše vzniká oslabení, neobratnost prstů i ruky a v pokročilých případech atrofie svalů s rozvojem ulnární drápovité ruky. Vzhledem k délce i k exponovanému průběhu v oblasti lokte i ruky je nerv často mechanicky přetěžován i poškozován. V oblasti axily a paže se poranění nervu vyskytuje vzácně. Velmi často je loketní nerv poškozen v oblasti lokte, kde nerv probíhá v různě hlubokém loketním žlábku a pak v kubitálním tunelu. Na předloktí je chráněn vrstvou flexorů. Nerv vystupuje k povrchu na zápěstí a v dlani, kde je vystaven chronické traumatizaci. Léze loketního nervu se projeví charakteristickými poruchami hybnosti a senzitivity, a to na podkladě lokalizace i tíže léze. V diagnostice poškození nervu se používají elektrodiagnostické metody i stále více zobrazovací vyšetření (zejména ultrasonografie). Chronické přetížení s poškozením n. ulnaris v oblasti lokte je druhá nejčastější profesionální mononeuropatie. Proto byla vytvořena přesná metodika stanovení léze n. ulnaris v loketním úseku profesionálního původu. Chirurgická léčba léze loketního nervu v oblasti lokte i v oblasti ruky a zápěstí má různé přístupy a bývá ve většině případů úspěšná.
Klíčová slova:
loketní nerv – elektrodiagnostické metody – ultrasonografie – profesionální mononeuropatieAnatomie
Loketní nerv obsahuje vlákna kořenů C8 a Th1 a nekonstantně C7. V průběhu plexus brachialis vlákna procházejí dolním trunkem, pak mediálním fasciklem a po jeho rozdělení (mediální část n. medianus – pouze motorická vlákna a n. cutaneus antebrachii medialis) je formován loketní nerv (obr. 1). Nejprve sleduje laterální stěnu axilly a poté probíhá po mediální ploše horní části paže. V proximální části paže je v těsné blízkosti a. brachialis a středního i vřetenního nervu. Asi uprostřed horní poloviny paže nerv prostupuje skrze mediální intermuskulární septum, které odděluje flexory a extenzory. Pak loketní nerv probíhá v těsné blízkosti humeru a mediální hlavy m. triceps. Za vnitřním epikondylem humeru nerv vstupuje do sulcus retrocondylaris a dále se zanořuje pod aponeurotický začátek m. flexor carpi ulnaris. Tento tuhý vazivový pruh – ligamentum humeroulnare – je napnut mezi olekranem a mediálním epikondylem humeru. Většinou se nachází 1 cm distálně od spojnice těchto bodů a tuhost ligamenta bývá velmi variabilní. Po prostupu pod ligamentem se loketní nerv nachází v kubitálním tunelu, jehož stěny jsou tvořeny m. fle-xor carpi ulnaris, spodinu tvoří mediální kolaterální ligamentum mezi pažní kostí a ulnou a shora je pevný kryt ligamentum humeroulnare (obr. 2). Loketní nerv dále probíhá pod m. flexor carpi ulnaris až na zápěstí. Při flexi v lokti se zvětší vzdálenost mezi olekranem a vnitřním epikondylem o 1 cm, což vede k výraznému napnutí ligamenta, které komprimuje n. ulnaris v kubitálním kanálu [1]. Přitom se napne i kolaterální mediální vaz, který začne prominovat, a tím oploští i vlastní spodinu kubitálního kanálu (obr. 3). Mediální hlava m. triceps tlačí na n. ulnaris zezadu [2].
Obr. 1. N. ulnaris – průběh a místa zevní komprese : 1 – v axile, 2 – v širší oblasti lokte, 3 – na zápěstí a v dlani. Fig. 1. The ulnar nerve – course and sites of external compressions: 1 – in the axilla, 2 – in a broader elbow region, 3 – in the wrist and in the palm. 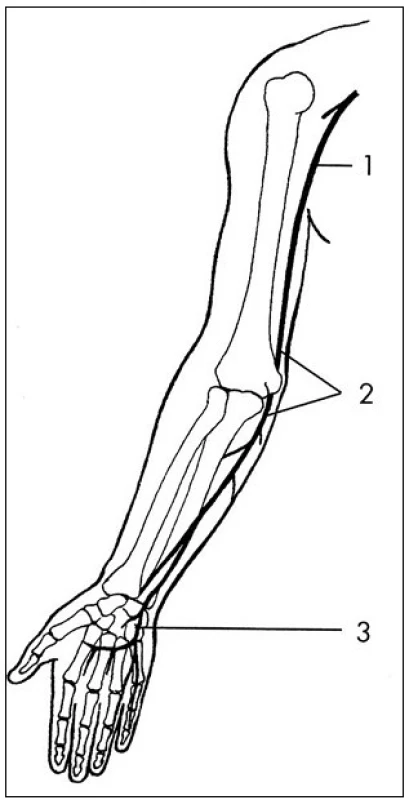
Obr. 2. Průběh n. ulnaris v oblasti lokte [1]. Fig. 2. The course of the ulnar nerve at the elbow [1]. ![Průběh n. ulnaris v oblasti lokte [1].
Fig. 2. The course of the ulnar nerve at the elbow [1].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/cc5f45ce418dd37937ca16b9e2bfb2d9.png)
Obr. 3. N. ulnaris v lokti při extenzi (A) a jeho komprese při flexi v lokti (B). Fig 3. The ulnar nerve at the elbow during extension (A) and its compression during the flexion in the elbow (B). 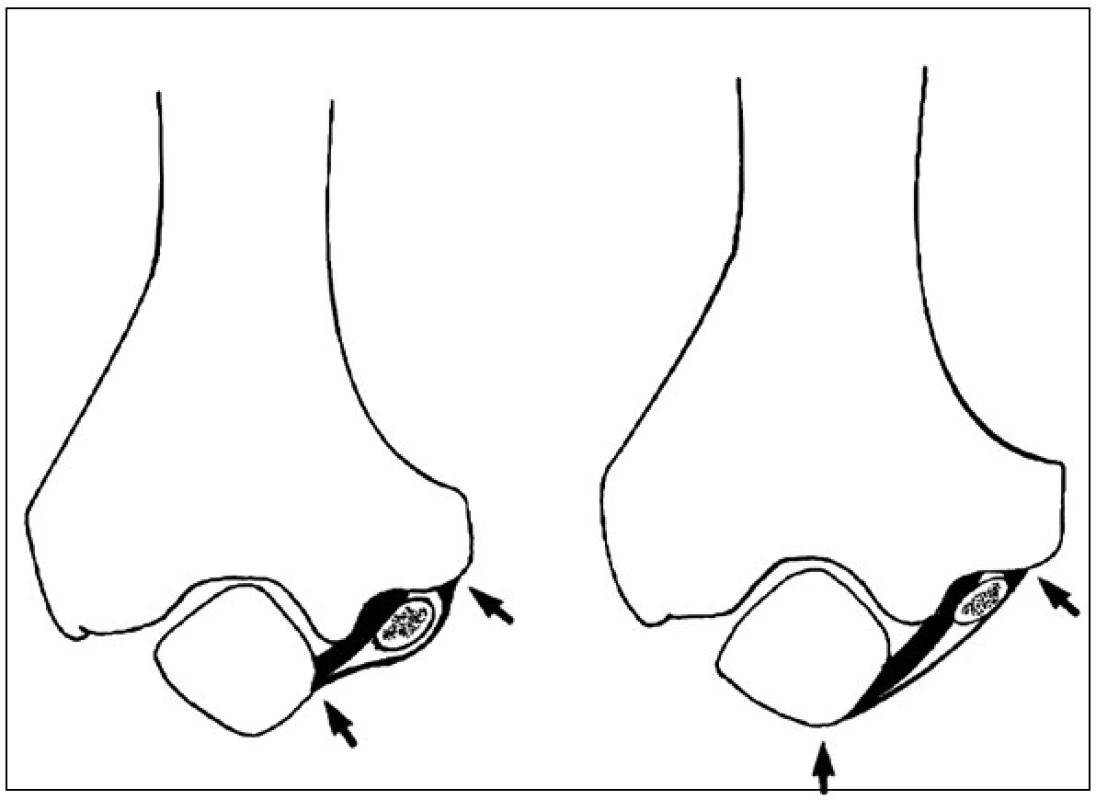
Na zápěstí prochází loketní nerv Guyonovým kanálem mezi os pisiforme a hamulus ossis hamati (obr. 4). Spodinu kanálu tvoří ligamentum carpi transversum a ligamentum pisohamatum. Kanál je shora kryt palmární fascií a zčásti m. palmaris brevis. V Guyonově kanálu probíhá kromě loketního nervu také a. ulnaris. V kanálu je tuk, ale – na rozdíl od karpálního tunelu – v něm neprocházejí žádné šlachy. Po výstupu z kanálu se n. ulnaris dělí na povrchovou větev (senzitivní, motorická vlákna pro m. palmaris brevis) a na hlubokou čistě motorickou větev [3].
Obr. 4. Průběh n. ulnaris v oblasti zápěstí a ruky [1]. Fig. 4. The course of the ulnar nerve in the region of the wrist and hand [1]. ![Průběh n. ulnaris v oblasti zápěstí a ruky [1].
Fig. 4. The course of the ulnar nerve in the region of the wrist and hand [1].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/b7c959fad0898d6fdfeec030df2dce3f.jpg)
V průběhu loketního nervu se vyskytují anatomické anomálie, které mohou být podkladem ke vzniku léze nervu. Processus entepicondylicus je lokalizován na distální paži a může být příčinou parciální léze loketního nervu, a to buď přímo tlakem kostěného výběžku či kompresí nervu pod ligamentem, které je někdy napjato mezi vrcholem výběžku a pažní kostí (Struthersův kanál) [4].
M. anconeus epitrochlearis je abnormní sval, který vychází z tricepsu a upíná se na mediální plochu olekranu a mediální epikondyl. Přitom kříží n. ulnaris a vede k jeho kompresi v sulcus retroepicondylicus. Tento sval je přítomen asi v 10 % a je často oboustranný (studie na kadáverech).
Loketní nerv má důležité spojky s okolními nervy – n. medianus, n. radialis (obr. 5) [3,5].
Obr. 5. Anastomózy mezi n. ulnaris a n. medianus. Fig. 5. Anastomoses between the ulnar nerve and the median nerve. 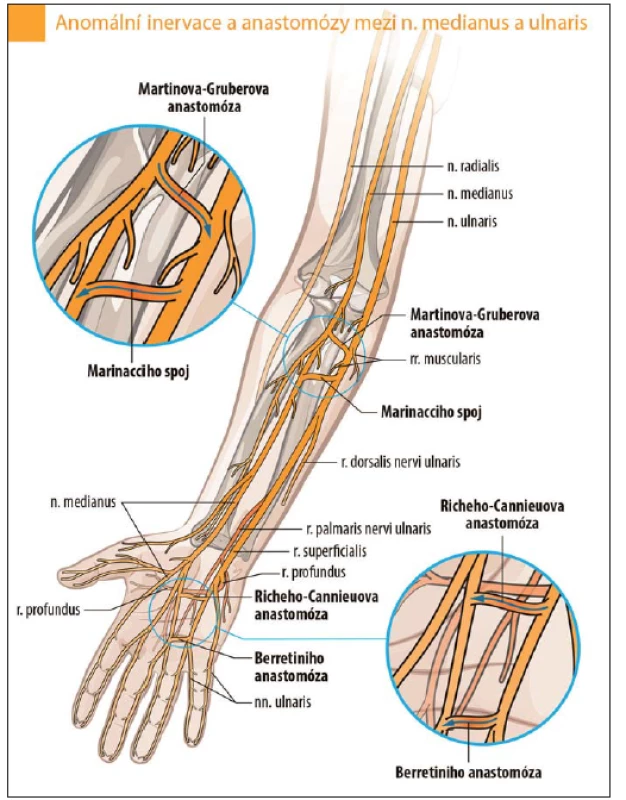
Martinova-Gruberova anastomóza (MGA). Anomální inervace z n. medianus do n. ulnaris byla prvně popsána Martinem v roce 1763 a později Gruberem v roce 1870. Spojky mezi oběma nervy jdoucí přes n. interosseus anterior či větvemi k m. flexor digitorum profundus byly potvrzeny studiemi na kadáverech. MGA má svou důležitost v klinice, neboť při lézi n. medianus může přítomnost této spojky imitovat lézi (částečnou) i n. ulnaris. Při elektrofyziologickém vyšetření se vyskytuje větší počet abnormních parametrů, které mohou vést k diagnostice bloku vedení či chybné diagnóze syndromu karpálního tunelu. Existují tři typy MGA. U prvního typu se jedná o inervaci m. abductor digiti minimi – svalů hypotenaru spojkou z n. medianus, u druhého typu je takto inervován m. interosseus dorsalis primus a u třetího typu m. adductor pollicis a caput profundum m. flexoris pollicis brevis (svaly tenaru). Incidence všech tří typů MGA je přibližně 17 % (15 – 30 %). Nejvyšší výskyt má MGA-II (12,5 %), pak MGA-I (6,6 %) a nejnižší MGA-III (4,8 %). Jednotlivé typy se často u jedné osoby kombinují, avšak ne příliš hojně se vyskytují oboustranně (obr. 6 – 8).
Obr. 6. MGA typu I – vlákna n. medianus inervují hypotenar – m. abductor digiti minimi (ADM). Fig. 6. MGA type I – fibers of the median nerve innervate hypotenar – m. abductor digiti minimi (ADM). 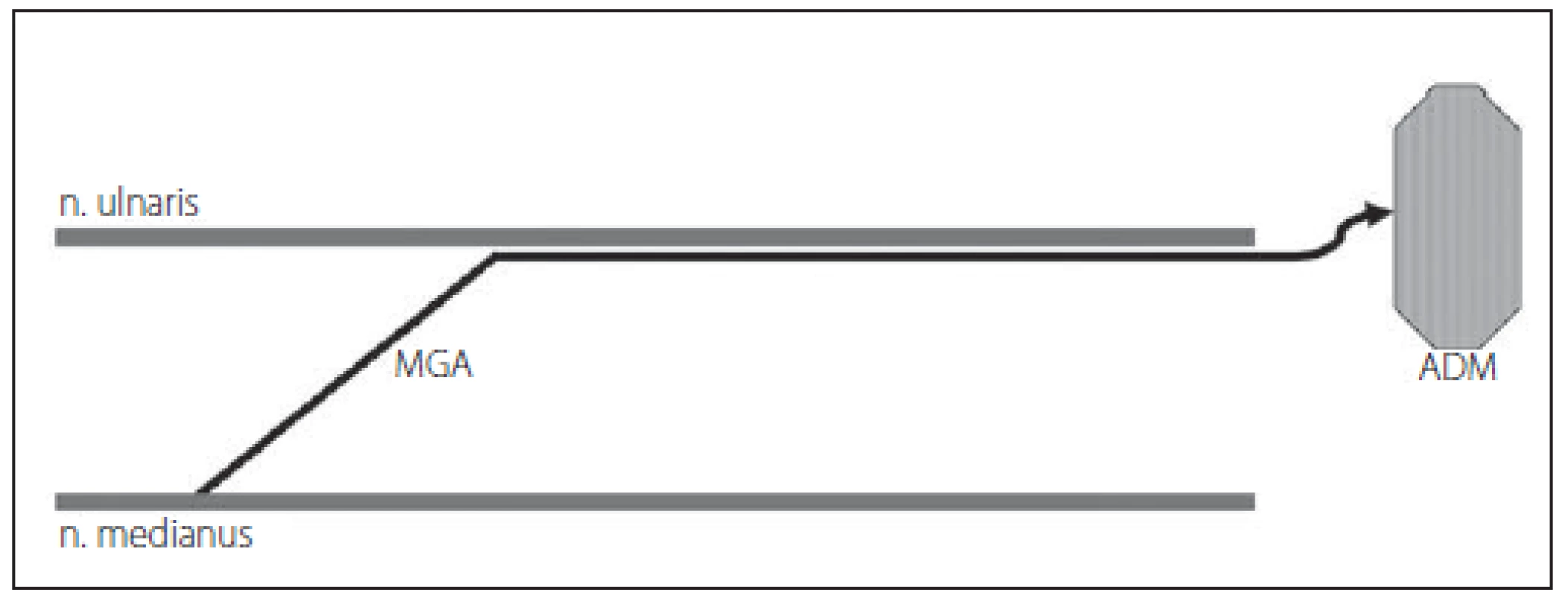
Obr. 7. MGA typu II – vlákna n. medianus inervují m. interosseus dorsalis primus (FDI). Fig. 7. MGA type II – fibers of the median nerve innervate m. interosseus dorsalis primus (FDI). 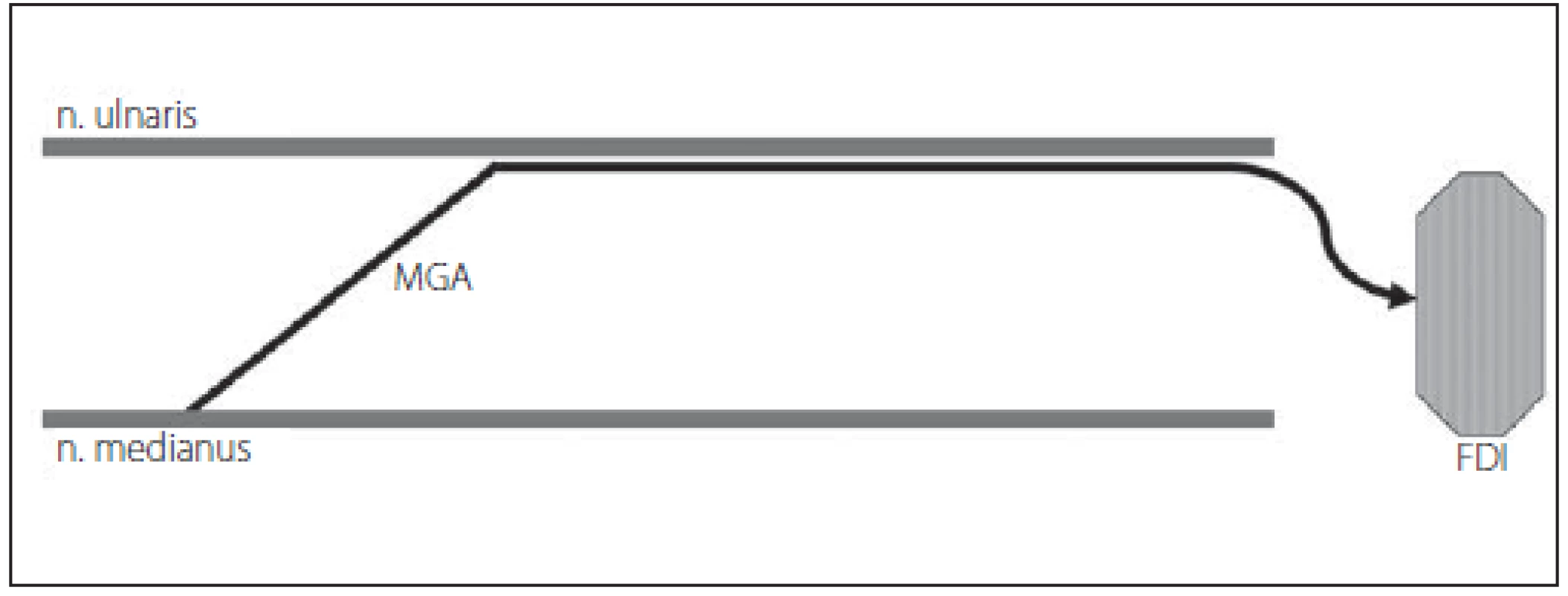
Obr. 8. MGA typu III – vlákna n. medianus inervují mediální tenar (m. adductor pollicis – ADP – a caput profundum m. flexor pollicis brevis). Fig. 8. MGA type III – fibers of the median nerve innervate medial tenar (m. adductor pollicis – ADP and caput profundum m. flexor pollicis brevis). 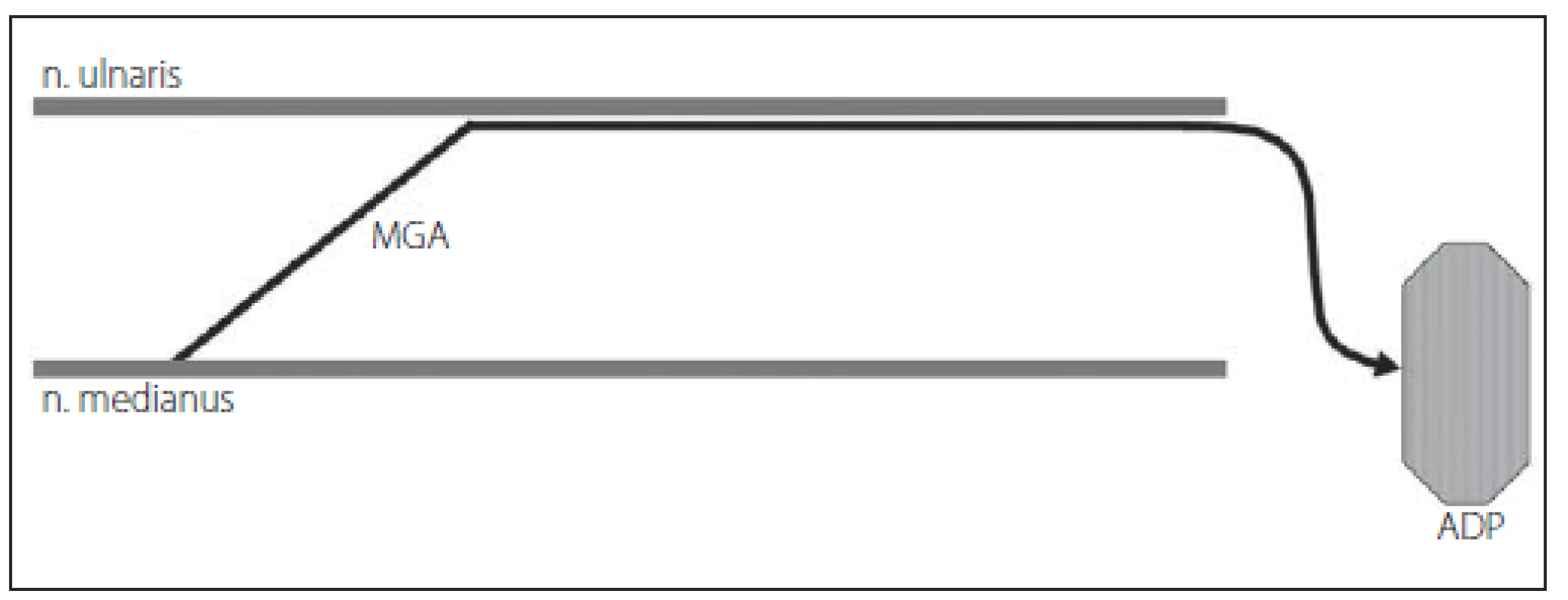
Marinnacciho anastomóza je spojka mezi loketním a středním nervem na předloktí. Je to vlastně obrácená MGA. Obsahuje motorická vlákna inervující tenar. Při lézi n. medianus v oblast paže až středního předloktí pak nedochází k denervační lézi svalstva tenaru, motorická vlákna jdou ulnárním nervem. Anastomóza někdy obsahuje i senzitivní vlákna. Její prevalence kolísá od 1,3 % (Kimura) až po 16,7 % (Golovchinsky) [3].
Anastomóza Riche-Cannieu je spojka v dlani – mezi hlubokou větví loketního nervu a rekurentní (motorickou) větví n. medianus pro svalstvo tenaru.
Berretiniho anastomóza je spojka mezi digitálními nervy (pro IV. a III. prst) v dlani. Je důležitá jak pro hodnocení poranění nervů ruky, tak i pro možnost iatrogenní léze při operaci v dlani [1].
Existuje ještě celá řada dalších velmi zřídka se vyskytujících anomálií. Leis et el popsali dva případy inervace ulnární části dorza ruky z n. radialis a se současným výskytem MGA [5].
Větve loketního nervu
Loketní nerv na paži nevydává žádné větve. Až v oblasti lokte je první větví r. muscularis pro m. flexor carpi ulnaris. Obvykle se odděluje z kmene loketního nervu od 2 do 10 cm pod vnitřním epikondylem, i když vzácně může vycházet i proximálně od epikondylu. Ramus muscularis pro m. flexor digitorum profundus vychází až pod odstupem větví pro m. flexor carpi ulnaris. Kožní větev – r. cutaneus palmaris – vystupuje z kmene nervu asi v polovině předloktí, prochází volárně na předloktí až na bazi dlaně, a to bez průchodu Guyonovým kanálem. Inervuje ulnární část proximální třetiny dlaně. Ramus cutaneus dorsalis odstupuje distálně, asi 5 cm nad zápěstím, otáčí se kolem ulny a inervuje dorzální část ruky a V. a poloviny IV. a nepravidelně i baze III. prstu. Tento nerv může anomálně začínat z r. superficialis n. radialis. Loketní nerv ve dlani vydává malou větev pro inervaci m. palmaris brevis a poměrně silný r. superficialis, který inervuje distální ulnární část dlaně a volární plochu V. a polovinu IV. prstu (obr. 9).
Obr. 9. Kožní inervační oblasti n. ulnaris – r. dorsalis (světle modrá barva), r. palmaris (červená), r. superficialis (tmavě modrá). Fig. 9. Cutaneous innervation regions of the ulnar nerve – r. dorsalis (bright blue colour), r. palmaris (red), r. superficialis (dark blue). 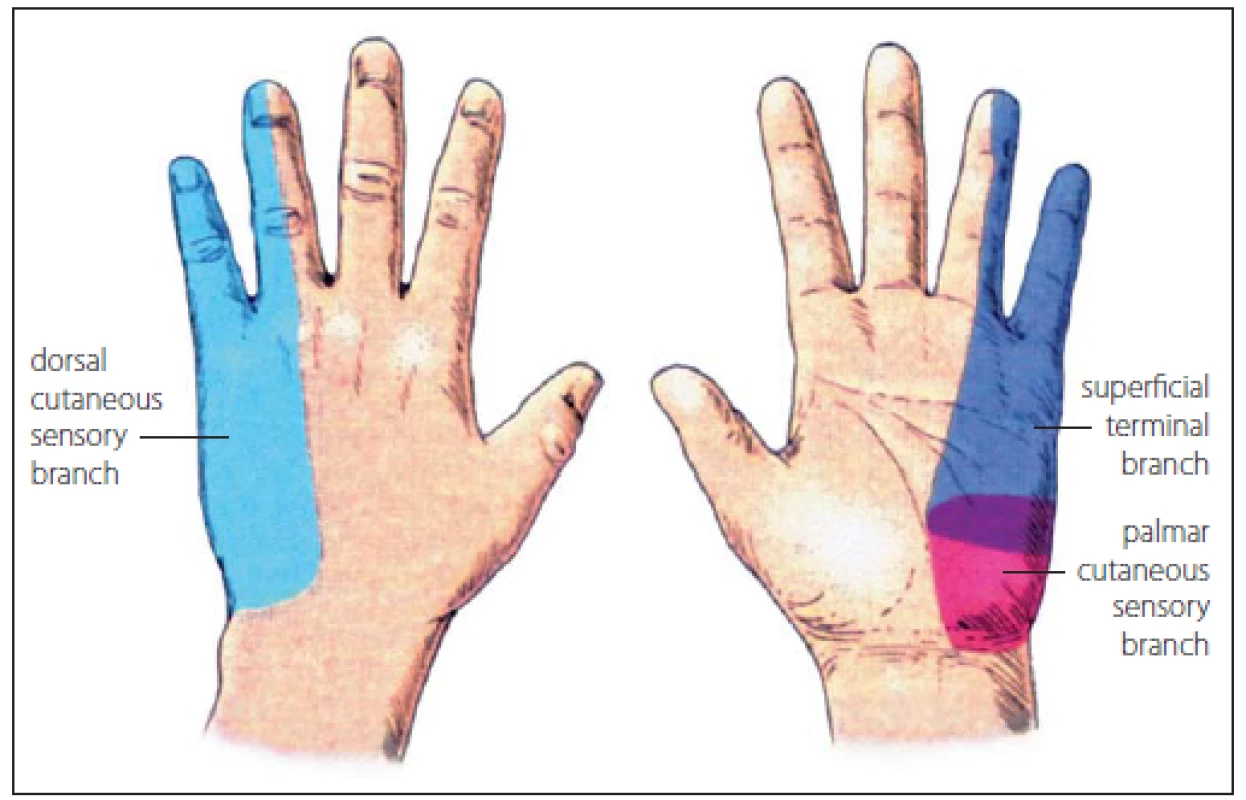
Hluboká větev proniká skrze m. opponens dig. V a dále se stáčí pod šlachy flexorů prstů. První odstupující větev r. profundus inervuje svalstvo hypotenaru. Dále v dlani pak ramus profundus vydává větev pro mm. interossei a pro III. a IV. lumbricalis. Mm. interossei palmares [4] svírají vějíř prstů a mm. interossei dorsales [3] rozvíjejí vějíř prstů. Mm. lumbricales flektují v metakarpofalangeálních kloubech, extendují prsty v interfalangeálních kloubech a uklánějí prsty radiálně. Končí až v tenaru, kde zásobuje m. adductor pollicis a hlubokou hlavu m. flexor pollicis brevis. R. profundus má pouze motorická vlákna.
Léze loketního nervu
Léze loketního nervu v oblasti axily a paže
V této oblasti se léze loketního nervu vyskytují jen zřídka. Pokud se vyskytne, je často provázena současnou lézí n. medianus a případně i n. radialis. Někdy se pro tuto kombinovanou lézi všech tří nervů používá výraz triad neuropathy [2]. K poškození n. ulnaris může dojít za těchto okolností:
- v hlubokém spánku či v průběhu kómatu, kdy paže visí přes ostrou hranu;
- při chybném používání podpažních berlí s tvrdým okrajem (léze v oblasti axily);
- při podložení paže pod hlavu spícího partnera dochází ke kompresi nervu proti humeru;
- při stažení horní paže turniketem dochází (někdy je současně poškozen i n. medianus či n. radialis);
- prorůstající tumory v oblasti axily a metastázy do axilárních uzlin s postižením okolních struktur;
- iatrogenní postižení při exenteraci nebo radioterapii uzlin;
- hematomy a traumatická aneuryzmata, která mohou způsobit kompresi plexus brachialis a větví z něj vycházejících;
- compartment syndrom v oblasti proximální paže s průvodní lézí loketního nervu;
- chybná aplikace injekce do zadní porce m. deltoideus může vést k iatrogenní lézi n. ulnaris;
- schwannomy v oblasti axily a paže;
- multifokální motorická neuropatie s bloky vedení (MMN) může být příčinou léze n. ulnaris v tomto segmentu;
- neuropatie demyelinizačního typu (chronická zánětlivá demyelinizační polyneuropatie; Chronic Inflammatory Demyelin-ating Polyneuropathy; CIDP) či akutní plexopatie („bolestivá amyotrofie ramene“);
- suprakondylické fraktury humeru u dětí i dospělých (nerv může být poškozen přímo úrazem, jindy při ošetření nebo zavádění fixačního materiálu);
- posttraumatické deformity distálního humeru mohou být příčinou pozdního vzniku léze n. ulnaris.
Léze loketního nervu v oblasti lokte
Vzhledem ke komplikovanému průběhu nervu v oblasti lokte s výraznými změnami anatomických struktur při flexi a extenzi je loketní oblast nejčastějším místem poškození loketního nervu. Pro tuto lokalizaci se užívá širší název (Ulnar Neuropathies at the Elbow; UNE). Naopak používání termínu „pozdní obrna n. ulnaris“ či „syndrom kubitálního tunelu“ se užívají často a nesprávně. Mohou vést k chybnému léčebnému postupu (např. operační revizi – i když se o žádný syndrom kubitálního tunelu nejedná). V oblasti lokte jsou dvě nejčastější místa, ve kterých je loketní nerv poškozen. Jednak je to sulcus n. ulnaris (hluboký či úzký, anebo s možnou subluxací při mělkém žlábku a frikčním mechanizmem poškození nervu). Další místem je kubitální kanál, kde může být loketní nerv komprimován při vstupu do kanálu, v průběhu i při výstupu z něj [6].
K poškození loketního nervu v oblasti lokte dochází za těchto okolností:
- staré posttraumatické deformity loketního kloubu (zvláště abrupce epikondylu, zlomeniny olecranu a ankylózy kloubu) mohou i po mnoha letech vést k rozvoji neuropatie n. ulnaris, a to distenzí nervu (přes hranu, kalus, při abnormním úhlu), vysunutím ze žlábku, zevní kompresí při povrchním průběhu nervu, nebo vazivovou strikturou – dříve nazývaná Panasova obrna [7];
- při Pagetově chorobě, osteoartritidě či revmatoidní artritidě dochází k výrazným změnám v oblasti loketního kloubu (často je žlábek loketního nervu mělký a nerv je ze žlábku vysunut a následně poškozen zevní kompresí);
- nárazy do lokte mohou vést k laceraci nervu, jeho dislokaci, zejména pokud dojde k fraktuře (následkem může být fibróza nervu);
- mnohočetná traumata mohou vést k tvorbě jizev, které pak nerv utlačují; při zevní kompresi je zraňován především nerv, který je již vytlačen ze žlábku – např. při úzkém sulcus n. ulnaris; opakované komprese vedou k trvalému poškození nervu; tyto situace přicházejí v úvahu u osob upoutaných na sedačku, u řidičů (mají flektovaný loket vysunutý z okénka), při dlouhém telefonování (s flexí v lokti), při spánku s flexí v lokti podloženém pod hlavu;
- v průběhu operací s celkovou anestezií (v USA je to nejčastější iatrogenní léze způsobená anesteziology); jedná se o dlouhodobou polohu se supinací v lokti, kdy dochází k otlakové lézi n. ulnaris při nedostatečném podložení lokte; prolongovaná flexe v lokti může být dalším přitěžujícím faktorem; perioperační léze n. ulnaris přetrvávají dlouho; ještě po roce má 20 % senzitivní a 65 % senzitivní i motorické příznaky [8];
- protrahovaná či repetitivní flexe v lokti přichází jak po úrazech (fixace po frakturách a luxacích), tak v rámci pracovní zátěže;
- subluxace loketního nervu ze sulcus n. ulnaris se vyskytuje v rámci následků – deformitě – po úrazech lokte (samotná subluxace však většinou nevede k žádnému poškození nervu; nerv je však více exponován zevní kompresi; avšak opakované subluxace nervu mohou vést k traumatizaci nervu);
- změny měkkých tkání – ganglion, lipom, fibrolipom či epidermoidní cysta mohou vést ke kompresi loketního nervu, zejména pokud leží v sulcus n. ulnaris či v kubitálního tunelu;
- změny loketního kloubu – v rámci revmatoidní artritidy, synoviální cysty – vedou k poškození nervu, tumory nervu – neurofibromy, schwannomy, intraneurální ganglia – se vyskytují zřídka, ale jsou provázeny poškozením loketního nervu;
- komprese loketního nervu v kubitálním tunelu, zejména při vstupu pod tuhou aponeurózou začátku m. flexor carpi ulnaris je běžnou příčinou neuropatie n. ulnaris (aponeuróza může být příliš silná či fibrotická, flexe v lokti je přitěžujícím faktorem, který vede ke kompresi nervu; mechanizmus komprese v kubitálním tunelu je však chybně zvažován příliš často);
- u diabetiků se léze n. ulnaris v lokti vyskytuje častěji než u nediabetiků. Častěji se vyskytují motorické příznaky vč. atrofií svalů; někdy se léze n. ulnaris z oblasti lokte vyvine velmi rychle – a tehdy je možno zvažovat ischemii loketního nervu s možnosti rozvoje infarktu nervu.
Léze n. ulnaris v oblasti lokte nejasného původu
Existuje celá řada příčin postižení n. ulnaris v lokti – trauma, zevní komprese, úzký sulcus n. ulnaris, subluxace, prolongovaná flexe v lokti ve spánku, kubitální syndrom – avšak u části nemocných není příčina zřejmá. Tehdy je nutná přesná výšková lokalizace léze pomocí elektrofyziologie (proximálně od lokte či distálně v kubitálním tunelu) a pomocí zobrazovacích vyšetření (ultrasonografické vyšetření (UZ), magnetická rezonance (MR)) vyloučit strukturální příčinu (např. kompresi).
Klinický nález – léze n. ulnaris v lokti
V iniciálním stadiu jsou největší potíží u nemocných s lézí n. ulnaris v oblasti lokte poruchy senzitivity – bolesti i hypestezie – v inervační oblasti n. ulnaris (všech tří oblastí – r. superficialis, r. dorsalis i r. palmaris). Bývají rovněž bolesti v oblasti mediálního epikondylu a lokální palpační citlivost této oblasti. Pouze někdy lze vybavit Tinelův příznak – provokace parestezií při palpaci n. ulnaris.
Test flexe v lokti – po dobu 5 min s akcentací senzitivních příznaků – je vhodným podpůrným testem, i když je nezbytné prokázat jeho validitu.
Rozvoj motorických příznaků přichází později. Při jejich plném rozvoji jsou atrofie interosseů, hypotenaru, mediálního tenaru i ulnární části volární skupiny svalů předloktí. Je oslaben stisk ruky a nemocný udává typické potíže – neotevře PET láhev, neotočí klíčem v zámku, nestiskne dostatečně držadlo (zahradnické nástroje či udice). Pro testování oslabených svalů existuje celá řada klinických testů. V rámci atrofií svalů s insuficiencí interosseů a mm. lumbricales pro IV. a V. prst se může vyvinout až „ulnární drápovitá ruka“ (se semiflexí IV. a V. prstu) [6].
Diferenciální diagnostika
Vzhledem k významu loketního nervu s jeho převážně motorickou funkcí ovládající úchop a drobné pohyby prstů je často v diferenciální diagnostice amyotrofická laterální skleróza (ALS). Při podrobném vyšetření je ALS širší postižení svalů s atrofiemi, fascikulacemi a nejsou poruchy čití.
Benigní (juvenilní) monomelická amyotrofie (Hirayama) je nemoc postihující přední rohy míšní. Vyskytuje se zejména u mladých, jinak zdravých mužů. V průběhu 2 – 3 let se rozvíjejí parézy a atrofie svalů ruky a předloktí na jedné končetině a pak se celá progrese zastaví. Nezřídka jsou atrofie lokalizovány zvláště v oblasti loketního nervu, subklinické postižení inervační oblasti dalších nervů je pak důležité pro diferenciální diagnostiku.
U MMN (motorické neuropatie s kondukčními bloky) může dojít k výraznému postižení n. ulnaris. Nejsou poruchy čití. V EMG se nacházejí bloky motorického vedení, ale senzitivní neurografie je normální. Bloky vedení a postižení i dalších motorických nervů mají význam v diferenciální diagnostice proti jiným demyelinizačním polyneuropatiím.
U syringomyelie dochází k rozvoji těžkých paréz a atrofií svalů na akru HK. Pro diferenciální diagnostiku proti lézi n. ulnaris je typická porucha čití (postižena jsou vlákna vedoucí termické podněty a bolest) i distribuce paréz (vč. n. medianus).
Cervikální spondylogenní myelopatie je charakterizována jak parézami a atrofiemi svalů, tak i poruchou čití. Léze periferních motoneuronů cervikální intumescence je však širší, poruchy čití mají jinou distribuci a dále se vyskytují poruchy pyramidových drah (spasticita DK) i sfinkterové poruchy.
Léze plexus brachialis, zejména dolního trunku a mediálního fasciklu, je nutno zvažovat v diferenciální diagnostice. Jedná se o pravý neurogenní thoracic outlet syndrom, nádorovou infiltraci plexu, postradiační plexopatii a idiopatickou brachiální plexitidu (synonyma – bolestivá amyotrofie ramene, amyotrofická neuralgie brachiálního plexu, syndrom Parsonageův-Turnerův). Motorické postižení bývá širší než pouhé postižení svalů inervační oblasti loketního nervu. Jedná se o svaly inervované n. medianus (m. abductor pollicis brevis, mm. lumbricales I a II, m. flexor pollicis longus, radiální část m. flexor digitorum profundus) a svaly inervované n. radialis (m. extensor indicis proprius, m. extensor digitorum communis, m. extensor carpi ulnaris). Poruchy čití přesahují kožní oblast inervovanou loketním nervem. Při lézi dolního trunku se vyskytuje Hornerův syndrom (zejména při infiltraci tumorem – Pancoastův syndrom).
Pomocná vyšetření
Pomocí elektrodiagnostických metod (neurografie, jehlová EMG) lze potvrdit lézi n. ulnaris a je možno stanovit její tíži a lokalizaci. Jedná se o základní vyšetření, které určí směr dalšího postupu.
Při motorické neurografii se registruje elektrický signál povrchovými elektrodami z m. abductor digiti minimi či z m. interosseus dorsalis primus. Stimulace na zápěstí je 8 cm proximálně od registrační elektrody, dále 4 cm distálně od středu spojnice olekranon-mediální epikondyl a 6 cm proximálně od této spojnice, a to při 90stupňové flexi v lokti. Hodnotí se distální motorická latence, rychlosti vedení (na předloktí, přes loket), amplituda a area CMAP (sumačního svalového akčního potenciálu), disperze signálu při proximální stimulaci (prodloužení CMAP o více než 30 %), bloky vedení (parciální – snížení arey CMAP nejméně o 50 %) i trvání distálního CMAP (6,7 ms je horní limit). Pomocí těchto parametrů je možno stanovit přítomnost léze, její typ a stupeň (obr. 10, 11). Pokud se uvažuje o případném operačním řešení, je vhodné vyšetřit vedení motorickými vlákny přes loketní úsek tzv. krátkými segmenty - inchingem (použít segmenty dlouhé 2 cm). Pomocí inchingu se přesněji identifikuje místo léze – proximálně či distálně od středu lokte [9].
Obr. 10. Technika vyšetření n. ulnaris. Fig. 10. The technique for the ulnar nerve examination. 
Pravoúhlá flexe v lokti, stimulace 6 cm proximálně od středu spojnice mediální epikondyl – olekranon a 4 cm distálně, 8 cm proximálně od registrační elektrody umístěné uprostřed m. abductor digiti minimi. Rectangular flexion in the elbow, stimulation 6 cm proximally from the centre of the connection line medial epikondyle-olecranon and 4 cm distally, 8 cm proximally from the registration electrode placed in the middle of m. abduktor digiti minimi. Obr. 11. Metodika vyšetření motorických vláken – pro m. interosseus dorsalis primus. Fig. 11. The methods for motor fibers examination – for m. interosseus dorsalis primus. 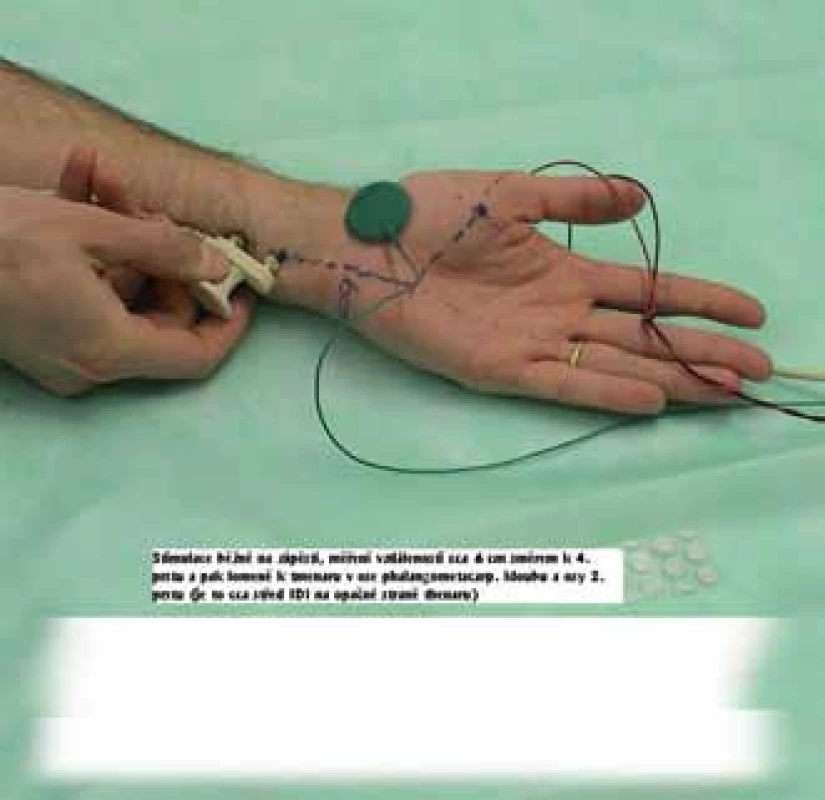
Při senzitivní neurografii snímáme SNAP (senzitivní nervový akční potenciál), a to při antidromní neurografii z V. prstu prstýnkovými elektrodami při stimulaci na zápěstí (14 cm vzdálenost katody stimulační elektrody od registrační aktivní elektrody na malíku). Hodnotíme distální senzitivní latenci, rychlost vedení senzitivními vlákny (těmi nejrychleji vedoucími), latenci začátku SNAP (onset) i vrcholu SNAP (peak), rise time, amplitudu SNAP, trvání SNAP a desynchronizaci signálu při proximální stimulaci (obr. 12). Výsledky se porovnají s normálními hodnotami. Senzitivní neurografie r. cutaneus dorsalis mívá patologický nález u lézí z oblasti lokte a paže a naopak je normální při distální lézi.
Obr. 12. Metodika vyšetření senzitivních vláken n. ulnaris – vzdálenost katody stimulační elektrody na zápěstí a registrační prstýnkové elektrody (proximální) na malíku je 14 cm. Fig. 12. The methods used for the ulnar nerve sensory fibers examination – the distance between the cathode of the stimulation electrode at the wrist and the registration ring electrode (proximal) on the little finger is 14 cm. 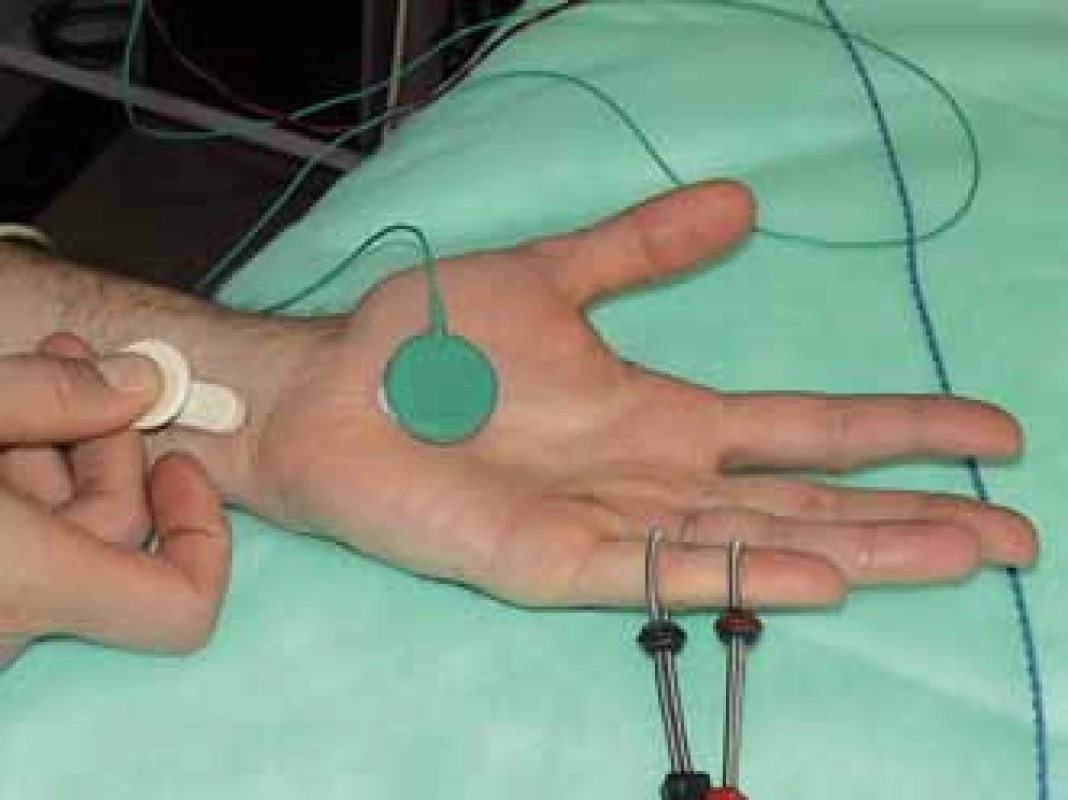
Pomocí jehlové EMG můžeme prokázat denervační syndrom akutní – s výskytem fibrilací, pozitivních vln, repetitivních polyfázických potenciálů a s redukcí akčních potenciálů motorických jednotek (MUP) či chronické změny s nálezem neurogenních reinervačních MUP (delší, polyfázické, vyšší amplitudy, redukovaná četnost MUP). Jehlová EMG je velmi přínosná i pro diferenciální diagnostiku – je možno prokázat částečný denervační syndrom i ve svalech klinicky nepostižených [10].
Zobrazovací vyšetření
V současnosti dochází k širokému využití UZ loketního nervu, a to zejména pro loketní segment. Při pozitivním EMG nálezu je možno pomocí UZ prokázat ztluštění nervu, edém, kompresi nervu ve žlábku, útvary v okolí. UZ vyšetření je velmi vhodné již v rámci předoperačního vyšetření a rovněž u nelepšících se lézí loketního nervu po operaci.
Použití MR pro vyšetření loketního segmentu nervu je zdrojem dalších informací o průběhu nervu i útvarech v okolí. MR je však nezastupitelná pro diagnostiku lézí n. ulnaris v axile, na předloktí či v dlani.
Léčba lézí loketního nervu v oblasti lokte
Stanovit léčebný postup je možno po pečlivém rozboru anamnézy, klinického nálezu i pomocných vyšetření. U velké většiny nemocných je příznivý efekt konzervativního postupu. Nejprve je nutno vyloučit či ovlivnit rizikové faktory (např. kompenzaci diabetu, hypertenze) a vyvarovat se provokujících situací – práce s opřením o flektovaný loket, v chladu, s delší nevhodnou fixací lokte. V případě průkazu lokálního abnormního anatomického nálezu – Struthersův kanál, komprese nervu mediálního hlavou tricepsu, příliš hluboký a úzký sulcus n. ulnaris, těsný vstup pod ligamentum humeroulnare, abnormní céva či přemosťující vaz – pak je nutno zvažovat chirurgický přístup. U anatomických abnormit je nutno uvolnit n. ulnaris a znovuobnovit jeho mobilitu i protažitelnost. Při hypermobilitě nervu – opakované luxace n. ulnaris při flexi v lokti – je třeba zafixovat polohu nervu ventrálně od vnitřního epikondylu a tím zabránit opakovanému frikčnímu poškození nervu. Rovněž je možno provést epikondylektomii a tím zamezit traumatizaci nervu. U dvou nejběžnějších příčin – léze v oblasti sulcus n. ulnaris a při vstupu do kubitálního kanálu – se v současné době dává přednost prostému uvolnění nervu, a to bez antepozice nervu či nervově-cévního svazku. U těžkých lézí n. ulnaris s denervačním syndromem můžeme použít jak přemostění defektu štěpem, tak i Oberlinovu techniku (reinervace distální skupiny svalů ruky pomocí fasciklu z n. medianus).
Léze loketního nervu v oblasti lokte profesionálního původu
Poškození loketního nervu v oblasti lokte je druhá nejčastější profesionální mononeuropatie. Vzhledem ke stanovení klinických i elektrofyziologických parametrů a rovněž ke sjednocení metodiky EMG v různých laboratořích byla tato problematika řešena v rámci grantu IGA. Klinická i elektrofyziologická kritéria středního stupně léze loketního nervu v oblasti lokte profesionálního původu byla zveřejněna ve vyhlášce „Metodické opatření č. 114/ 2011 Sb.“ a jsou pro Centra pracovního lékařství a spolupracující neurology a zejména EMG laboratoře závazná (obr. 13).
Obr. 13. Protokol EMG vyšetření. Fig. 13. The protocol for EMG investigation. 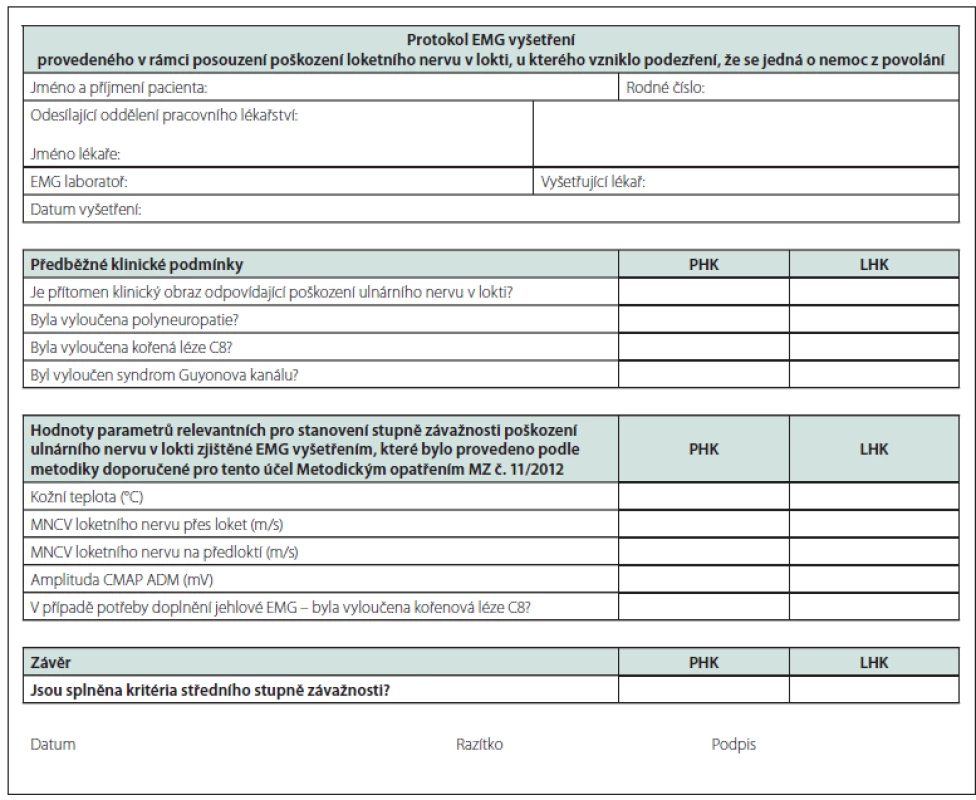
Metodické opatření ke stanovení středního stupně závažnosti poškození loketního nervu v oblasti lokte za pomocí elektrofyziologických kritérií. Dle Věstníku MZ ČR částka 11, ze dne 29. prosince 2011. The guidelines for determination of the moderate degree of damage of the ulnar nerve at the elbow based on electrophysiological criteria. According to the Bulletin of the Ministry of Health of the Czech Republic, part 11 of 29th December 2011. Typ zátěže (povolání, expozice)
Léze n. ulnaris v oblasti lokte se vyskytují u pracovníků, kteří se opírají o flektovaný loket (dříve – kuliči skla), mají zátěž s extenzí flektovaného lokte (komprese svaly – např. mediální hlavou tricepsu či aponeurózou m. flexor carpi ulnaris), provádějí opakované flexe/extenze v lokti (často s pronací nebo supinací), jsou vystaveni chladu. Podílejí se i vibrace přenášené na horní končetinu.
Klinická kritéria
V počátečních stadiích léze loketního nervu v lokti to bývají bolesti v lokti, zejména mediálního epikondylu, pak nastupuje brnění a poruchy čití s maximem pro malík a hypotenar. U středního stupně poškození nervu již obvykle bývají oslabeny dukce prstů i flexe malíku. U těžkých profesionálních lézí se vyskytují atrofie interosseálních svalů, hypotenaru, oslabení stisku ruky, výjimečně i semiflekční postavení IV. a V. prstu.
EMG kritéria
Pro hodnocení EMG nálezu pro účely pracovního lékařství (tedy posudkové účely) je nezbytné pečlivě dodržovat metodiku vyšetření. Loketní nerv se stimuluje 8 cm proximálně od snímací elektrody na m. abduktor digiti minimi, loket je v pravém úhlu, stimulace pod loktem 4 cm od středu spojnice mediální epikondyl a olekranon a 6 cm proximální od tohoto bodu. Senzitivní neurografie má podstatně menší posudkový význam – je doporučena antidromní metoda se snímáním SNAP pomocí prstýnkových elektrod z malíku a vzdálenost katody stimulační elektrody je 13 cm od registrační prstýnkové elektrody. V případě klinicky přítomného oslabení svalů či atrofie svalů v inervační oblasti loketního nervu a při snížení CMAP pod dolní hranici normy je indikováno vyšetření svalu jehlovou elektrodou. Hodnocena je jak přítomnost spontánní aktivity (fibrilace, pozitivní vlny, repetitivně polyfázické výboje), tak případné reinervační změny MUP s redukcí četnosti i změnou náboru MUP.
Kritéria léze loketního nervu středního stupně
Snížení rychlosti motorického vedení (MCV) přes loket pod 39 m/ s, snížení MCV přes loket o více než 30 % při srovnání s MCV na předloktí, snížení amplitudy CMAP (distální stimulace – na zápěstí) pod 4,8 mV či o více než 50 % při srovnání se zdravou stranou (Vyhláška – obr. 14) [8,10].
Obr. 14. Diagram postupu dle Metodického opatření ke stanovení středního stupně postižení loketního nervu v oblasti lokte. Fig. 14. Procedure diagram according to the Guidelines for determination of the moderate degree of damage of the ulnar nerve at the elbow. 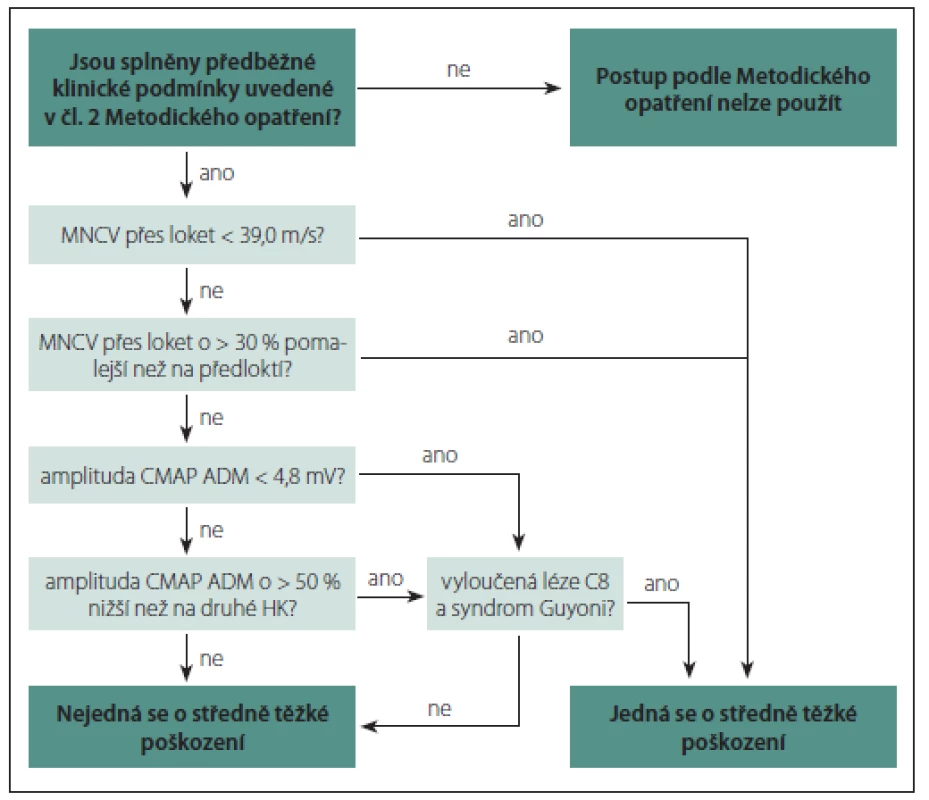
Situace v České republice
Po zavedení závazných norem metodiky EMG vyšetření i norem pro uznání lézí loketního nervu v oblasti lokte středního stupně nedošlo k podstatnějšímu nárůstu počtu této nemoci z povolání. V letech 2006 – 2011 byly uznány tyto počty případů: 22, 14, 31, 16, 19, 21. Po zavedení vyhlášky pak v roce 2012 bylo přiznáno 25 a v roce 2013 18 nových případů.
Léze loketního nervu na předloktí
Poškození loketního nervu na předloktí není časté a představuje asi 1 % všech ulnárních neuropatií, zatímco léze v oblasti lokte tvoří 87 % a na zápěstí a v dlani 12 % [7]. Klinicky se léze loketního nervu téměř neliší od lézí v oblasti lokte. Je sice ušetřen m. flexor carpi ulnaris a m. flexor digitorum profundus pro IV. a V. prst, ale tyto svaly bývají často ušetřeny také při lézích v oblasti lokte, protože rami musculares odstupují až distálně od typických míst kompresí v oblasti lokte – od sulcus n. ulnaris i od vstupu do kubitálního kanálu. Proto je odlišení klinického nálezu svízelné. U léze v oblasti lokte bývá však často místní bolestivost či příznaky iritace loketního nervu (Tinel), což je diferenciálně diagnostickým příznakem proti lézi v oblasti předloktí.
Příčiny léze loketního nervu na předloktí
Komprese nervu může nastat vazivovým pruhem vycházejícím z m. flexor carpi ulnaris či fibrovaskulárním vazem, tlakem při fraktuře ulny, při kompartment syndromu na předloktí, krvácením při hemofilii. Obě senzitivní větve mohou být poškozeny kompresí při průchodu tuhou fascií na předloktí. Léze r. palmaris je opakovaně popisována při dlouhodobé iritaci při práci s myší počítače. Poškození r. dorsalis bylo popsáno při práci s opakovanou flexí a extenzí ruky – komprese senzitivního nervu při průchodu fascií. Senzitivní větve loketního nervu mohou být poškozeny při zevní kompresí – např. těsnými pouty. I když právě při „handcuffs compression“ je častěji a výrazněji poškozen r. superficialis n. radialis (proti tuhému processus styloides radii) [4].
Léze loketního nervu na zápěstí a v dlani
Na zápěstí a v dlani se popisuje pět míst poškození nervu, a to v různých anatomických lokalizacích [6]:
- Komprese kmene nervu v Guyonově kanálu. Jsou poškozena vlákna pro povrchní i hlubokou větev a léze se projeví jak poruchou čití na palmární ploše V. a ulnární poloviny IV. prstu, tak i parézou a atrofií hypotenaru (vč. m. palmaris brevis – chybí zřasení kůže hypotenaru při abdukci malíku), parézou a atrofiemi interosseů, mediální poloviny tenaru, mm. lumbricales pro IV. a V. prst. Jsou tedy atrofie svalů, vč. interosseálních prostor (při lehčí lézi jsou jen nápadně prominující šlachy extenzorů na dorzu ruky), nejsou možné dukce prstů, addukce palce, IV. a V. prstu jsou v semiflekčním („drápovitém“) postavení.
- Léze pouze hluboké větve, a to nejčastěji na úrovni os pisiforme, ale může se jednat o lokalizaci léze od distálního ohraničení Guyonova kanálu až do místa, kde se hluboká větev otáčí kolem hamulus ossis hamati a směřuje transverzálně do dlaně. V tomto úseku hluboká větev vysílá motorické větve k hypotenaru. Léze tohoto úseku n. ulnaris se projeví pouze motorickou poruchou – s parézou a atrofií hypotenaru, interosseů, mediálního tenaru. Není postižen pouze m. palmaris brevis (zřasení kůže na bazi hypotenaru při pokusu o abdukci malíku) a není porucha čití. Léze této časti r. profundus se nazývá Ramsayův-Huntův syndrom.
- Léze hluboké větve v oblasti hamulus ossis hamati a distálně, již za odstupem motorických větví pro hypotenar, se projevuje parézou a atrofií interosseů, lumbrikálních svalů pro IV. a V. prst, mediálního tenaru. Markantní je rozdíl mezi intaktní inervací svalů hypotenaru a nemožností dukcí prstů, addukce palce i semiflekčního drápovitého postavení IV. a V. prstu.
- Léze povrchové větve n. ulnaris se projeví poruchou čití na volární ploše V. a ulnární polovině volární plochy IV. prstu. Dále je přítomna léze m. palmaris brevis.
- Léze konečné části hluboké větve s postižením zásobení m. adductor pollicis a caput profundum m. flexoris pollicis brevis s atrofií mediálního tenaru a omezení addukce palce. Někdy je postižen i m. interosseus dorsalis I s výraznou atrofií prvého interosseálního prostoru a nemožností laterální dukce ukazováku. Další interosseální svaly i mm. lumbricales mají normální funkci (tab. 1).
Tab. 1. Příčiny léze loketního nervu na zápěstí a ve dlani. 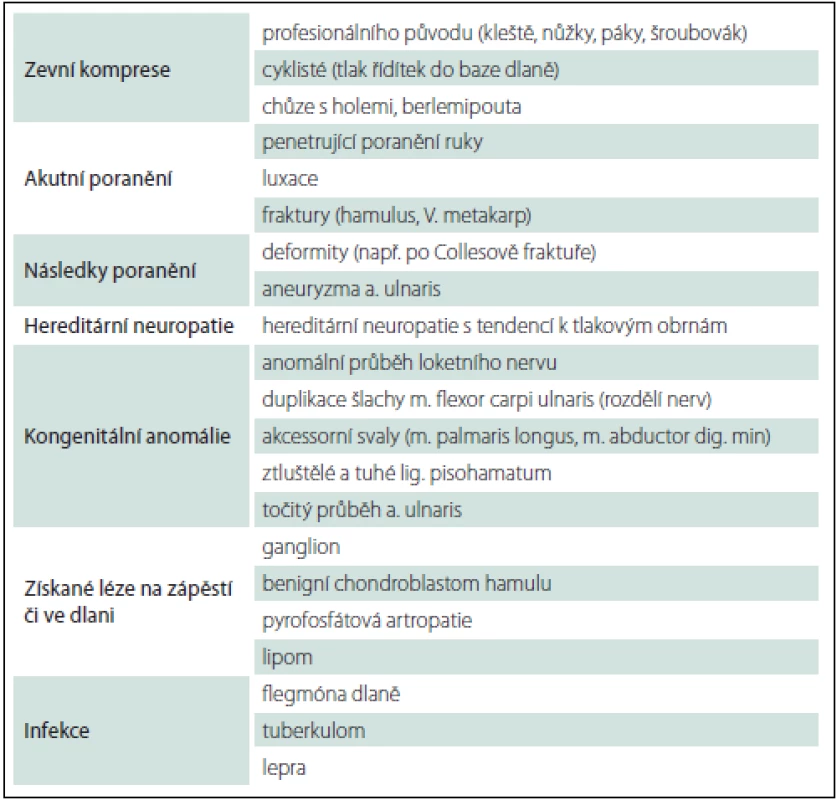
Z pomocných vyšetření se k diagnostice distálních lézí loketního nervu stále častěji využívají jak elektrofyziologické metody, tak i metody zobrazovací (tab. 2).
Tab. 2. Nálezy v závislosti na lokalizaci léze nervus ulnaris. 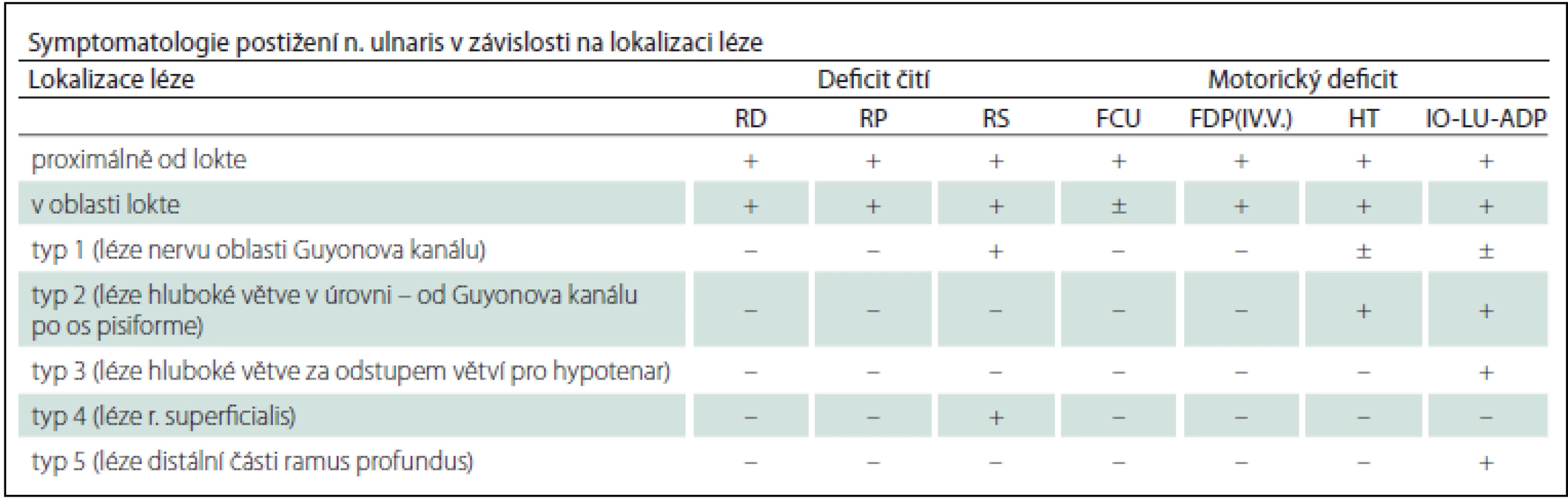
+ znamená postižení, – znamená zachovalou funkci, ± znamená nekonstantní postižení. RD – ramus dorsalis, RP – ramus palmaris, RS – ramus superficialis, FCU – m. flexor carpi ulnaris, FDP(IV.V.) – m. flexor digitorum profundus část pro IV. a V. prst, HT – svaly hypotenaru, IO-LU-ADP – svaly interosseální, lumbricales pro IV a V. prst a m. adductor pollicis. Léze distální části n. ulnaris s periferní parézou svalů se v motorické neurografii projeví nízkou amplitudou (plochou) CMAP či nevýbavností CMAP a dále prodloužením distální motorické latence (DML) i CMAP. Při stimulaci n. ulnaris ve dvou bodech (na zápěstí a distálně od ligamentum pisomatum) při registraci z m. interosseus dorsalis primus se často vyskytuje kondukční blok. Dle Serora je blok vedení 2,5× častější než v oblasti lokte [11]. Senzitivní neurografie má nízkou amplitudu SNAP či SNAP je nevýbavný při lézi senzitivních vláken a naopak bude normální senzitivní neurogram při lézi hluboké (čistě motorické) větve. Pro lehčí lézi hluboké větve je charakteristické prodloužení DML o více než 1 ms (srovnání při snímání CMAP z hypotenaru či z m. interosseus dorsalis I). Pomocí jehlové EMG je možno diagnostikovat denervační syndrom – prokázat fibrilace, pozitivní ostré vlny nebo fascikulace, myokymie, či rozvoj reinervačních změn MUP [3,11].
Loketní nerv na zápěstí a ve dlani je dobře přístupný UZ vyšetření. Diagnostika cyst, ganglií, benigních tumorů, přemosťujících tuhých ligament (např. ligamentum pisohamatum), abnormních svalů, točitých cév je tedy rychlá a poměrně spolehlivá. Vyšetření MR neurografií je sice dostupné, ale vzhledem ke značné přesnosti UZ vyšetření se indikuje jen zřídka, a to snad jen před plánovaným operačním zákrokem.
Diferenciální diagnostika
Vzhledem k čistě motorické lézi distální části n. ulnaris s parézami a atrofiemi drobných svalů přichází do diferenciálně diagnostických úvah ALS (Motor Neurone Disease; MND), zvláště její monomelické varianty. Většinou se léze distální části loketního nervu liší již anamnézou (tlak nástroje do dlaně, bolesti v dlani), zatímco MND se manifestuje plíživě a průběhem bez remisí. MND však nemá postižení omezena na loketní nerv, ale naopak postihuje i tenar (oblast n. medianus). Poměrně často se vyskytuje výraznější postižení svalů na laterální polovině ruky s relativním ušetřením mediální poloviny – split hand. M. interosseus dorsalis primus je podstatně více postižen než m. abductor digiti minimi.
U syringomyelie nebývají jen atrofie drobných svalů ruky, ale také disociované poruchy čití (pro bolest, teplo, chlad). Při rozvoji paréz a atrofií svalů ruky již bývá přítomna areflexie a často rovněž poruchy pyramidových drah. Podobný nález mají také tumory v páteřním kanále v cervikální úrovni či cervikální spondylogenní myelopatie (vč. radikulární poruchy čití, centrální spastické parézy DK i sfinkterových poruch).
Léze dolní části brachiální plexu (Th1, C8) např. při kompresi krčním žebrem či abnormním vazem, tumorem (Pancoast) je vždy spojena s poruchami čití, které jsou v podstatně širší oblasti, než je kožní inervační zona n. ulnaris – tedy na vnitřní ploše celého předloktí a často i části paže. Jsou však postiženy drobné svaly ruky, ale kromě svalů intervovaných loketním nervem jsou postiženy i další svaly – např. m. abductor pollicis brevis (n. medianus) či m. extensor indicis proprius (n. radialis). Při elektrofyziologickém vyšetření – zejména jehlové EMG – se prokáže periferní neurogenní postižení i v těchto svalech.
Cervikální radikulopatie C8 či Th1 může napodobovat parciální lézi n. ulnaris. Rozsah poruchy čití je však větší a parézy a atrofie postihují také svaly, které nejsou intervovány loketním nervem. Jehlová EMG je v těchto případech rozhodujícím vyšetřením (vč. vyšetření paraspinální svalů). Průkaz komprese kořene či n. spinalis je dobře hodnotitelný na MR krční páteře [6].
Terapie léze loketního nervu na zápěstí a ve dlani
Vzhledem k anatomickým změnám, které jsou nejčastější příčinou lézí (ganglia, cysty, benigní tumory, abnormní struktura, zevní tlak – nástroje), se řídí léčba podle diagnostikované příčiny – punkce, obstřik, změna práce – vyřazení již tlačícího nástroje. Některé struktury však je nutno odstranit chirurgicky – cysty, ganglia, tumory. Při lézi hluboké a povrchové větve v oblasti Guyonova kanálu se doporučuje dekomprese nervu v tomto úseku, i když se na zobrazovacím vyšetření neprokázala žádná organická příčina.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
doc. MUDr. Edvard Ehler, CSc.
Neurologická klinika
FZS UP a Pardubické krajské nemocnice, a.s.
Kyjevská 44
530 03 Pardubice
e-mail: edvard.ehler@nempk.cz
Přijato k recenzi: 13. 12. 2016
Přijato do tisku: 7. 2. 2017
Recenzenti
prof. MUDr. Zdeněk Kadaňka, CSc.
prof. MUDr. Egon Kurča, Ph.D.
MUDr. Radim Mazanec, Ph.D.
doc. MUDr. Edvard Ehler, CSc.
Edvard Ehler promoval na Lékařské fakultě Univerzity Jana Evangelisty Purkyně v Brně v roce 1972. Poté nastoupil na Neurologické oddělení Městské nemocnice v Ostravě. V roce 1975 přešel na Neurologické oddělení do Pardubic a tam pracoval jako sekundární lékař, pak zástupce primáře, od roku 1990 jako primář neurologického oddělení. V období 2008–2016 vedl nově ustavenou Neurologickou kliniku v Pardubické krajské nemocnici a nyní je zástupcem pro vědu, výzkum a pedagogiku. V roce 1988 obhájil kandidátskou práci na téma „Proximální diabetická neuropatie“ a v roce 2002 habilitační práci „Mononeuropatie“ a byl jmenován docentem pro obor neurologie. Absolvoval celou řadu kratších stáží a kurzů (Rostock, Uppsala, Bochum), publikoval přes 240 prací, je autorem tří monografií a podílel se na dalších osmi knižních publikacích. Věnuje se zejména neuromuskulární problematice a neurofyziologickým metodám. Podílí se na výuce studentů medicíny v rámci LF UK Hradec Králové, studentů Fakulty zdravotnických studií Univerzity Pardubice, je vedoucím Katedry neurologie IPVZ Praha. Přednáší na kongresech a konferencích doma i v zahraničí. Je dlouholetým členem výboru České neurologické společnosti. S tím je spojena jak funkce národního delegáta EAN (Evropské neurologické akademie), tak i práce zástupce šéfredaktora časopisu Česká a slovenská neurologie a neurochirurgie.
Zdroje
1. Ambler Z. Poruchy periferních nervů. Praha: Triton 2013.
2. Stewart JD. Focal peripheral neuropathies. 3rd ed. Philadelphia: Lippincott Williams & Wilkins 2000.
3. Unver Dogan N, Uysal II, Seker M. The communication between ulnar and median nerves in upper limb. Neuroanatomy 2009;8 : 15–9.
4. Staal A, van Gijn J, Spaans F. Mononeuropathies: examination, diagnosis and treatment. London: W.B. Saunders 1999.
5. Leis AA, Štětkářová I, Wells KJ. Martin-Gruber anastomosis with anomalous superficial radial innervation to ulnar dorsum hand: a pitfall when common variants coexist. Muscle Nerve 2010;41(3):313 – 7. doi: 10.1002/ mus.21510.
6. Ehler E, Ambler Z. Mononeuropatie. Praha: Galén 2002 : 82 – 4.
7. Mumenthaler M, Stöhr M, Müller-Vahl H. Läsionen peripherer Nerven und radikuläre Syndrome. 9. Auflage. Stuttgart: Georg Thieme Verlag 2007.
8. Ridzoň P. Útlakové léze loketního nervu profesionálního původu. Neurol Praxi 2014;15(4):260 – 2.
9. Ehler E, Ridzoň P, Urban P, et al. Ulnar nerve at the elbow – normative nerve conduction study. J Brachial Plex Peripher Nerve Inj 2013;8(1):2 – 7. doi: 10.1186/ 1749-7221-8-2.
10. Ehler E, Ridzoň P, Nakládalová M, et al. Neurofyziologická diagnostika poškození loketního nervu v oblasti lokte. Cesk Slov Neurol N 2014;77/ 110(2):210 – 5.
11. Seror P. Electrophysiological pattern of 53 cases of ulnar nerve lesion at the wrist. Clin Neurophys 2013;43(2):95 – 103. doi: 10.1016/ j.neucli.2012.11.037.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2017 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
-
Všetky články tohto čísla
- Loketní nerv
- Antitrombotická terapia u pacientov so spontánnou krčnou disekciou
- Disekce karotid neantikoagulujeme
-
Komentář ke kontroverzím
Kontroverze volby antikoagulační léčby u disekce karotid? - Nastupující tonus u předčasně narozených dětí jako projev vývoje nervové soustavy a možnosti jeho hodnocení
- Možnosti aktivování plastických a adaptačních procesů v centrálním nervovém systému pomocí fyzioterapie u nemocných s roztroušenou sklerózou mozkomíšní
- Transkraniální magnetická stimulace ve výzkumu kortikální inhibice u depresivní poruchy a schizofrenie, efekt antipsychotik
- Toxické účinky pesticidů
- Role specifické buněčné imunity v patogenezi roztroušené sklerózy se zaměřením na Th17 a Treg lymfocyty
- Dopis redakci
- Incidence cévní mozkové příhody v Evropě – systematická review
- Okulárna myasténia gravis v Slovenskej republike
- Emoční uvědomění u adolescentů – pilotní studie ověřující základní psychometrické vlastnosti české verze Škály úrovně emočního uvědomění pro děti LEAS-C
- Přesnost uložení elektrod pro hlubokou mozkovou stimulaci pomocí bezrámového systému NexFrame©
- Fingolimod v reálné klinické praxi
- „Awake“ resekce gliomu v poloze pacienta v polosedě – kazuistika
- Anti-NMDAR encefalitida v dětském věku – kazuistika
- Febrilní křeče – doporučený postup pro vyšetření dítěte s nekomplikovanými febrilními křečemi, adaptovaný doporučený postup American Academy of Pediatrics
- Doporučení pro diagnostiku a léčbu symptomů dolních močových cest u pacientů s roztroušenou sklerózou v České republice – mezioborový konsenzus expertů dle metodiky DELPHI
- Komentář k článku Krhut et al
-
Analýza dat v neurologii
LXII. Pozor na interpretaci ekologických (korelačních) studií – I. - K 80. narozeninám prof. MU Dr. Eduarda Zvěřiny, DrSc., FCMA, (plk. v. v.)
- Recenze knihy
- Dopis redakci k problematice meningitid
- 7. mezinárodní neurochirurgický zimní kongres (INWC) společně s kongresem Centrální Evropské neurochirurgické společnosti (CENS) v Innsbrucku-Seefeldu 11.– 14. 1. 2017
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Loketní nerv
- Incidence cévní mozkové příhody v Evropě – systematická review
- Anti-NMDAR encefalitida v dětském věku – kazuistika
- Febrilní křeče – doporučený postup pro vyšetření dítěte s nekomplikovanými febrilními křečemi, adaptovaný doporučený postup American Academy of Pediatrics
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




