-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Kompresivní neuropatie jako nemoc z povolání
Compressive neuropathies as an occupational disease
Some lesions of the peripheral nerves caused by physical factors can, under certain conditions, be acknowledged as an occupational disease. The decision whether it is an occupational disease or not is authorized by the “Centre of occupational diseases”. Neurological consultants have a very important role in the process of acknowledgement of an occupational disease. During the last 20 years, disorders of neurological character represented 29.6% of all occupational diseases. At the same time, the lesions of the peripheral nerves due to overload or vibration constituted 98.5%. Carpal tunnel syndrome is most frequent, followed less often by an ulnar nerve lesion in the elbow, and rarely by an ulnar nerve lesion in the wrist and hand – the Guyon’s channel. In the development of occupational compressive neuropathies, various mechanisms take place: mechanical pressure, hand overload, transmission of vibration on the upper extremity, cold, inappropriate position during work, and other factors. For acknowledgement of occupational origin of such a lesion, it is essential to determine clinical signs and symptoms, and EMG examination corresponding to at least the moderately severe lesion. Anamnestic, clinical, and EMG characteristics including electrophysiological parameters of a moderately severe lesion for the median and ulnar nerves were defined.
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Keywords:
median nerve – occupational diseases – ulnar nerve – entrapment syndromes
Autoři: E. Ehler 1; P. Ridzoň 2; Z. Fenclová 3,4; P. Urban 3,4
Působiště autorů: Neurologická klinika FZS UP a Nemocnice Pardubického kraje, a. s. 1; Neurologická klinika 3. LF UK a Fakultní Thomayerova nemocnice, Praha 2; Státní zdravotní ústav, Praha 3; Klinika pracovního lékařství 1. LF UK a VFN, Praha 4
Vyšlo v časopise: Cesk Slov Neurol N 2019; 82(5): 478-489
Kategorie: Minimonografie
prolekare.web.journal.doi_sk: https://doi.org/10.14735/amcsnn2019478Souhrn
Některé případy poškození periferních nervů z přetěžování či vibrací mohou být za určitých okolností uznány jako nemoc z povolání (NZP). Rozhodnutí o uznání či neuznání NZP je v kompetenci věcně i místně příslušného „Střediska nemocí z povolání“. V procesu uznání NZP připadá významné místo neurologickému konziliáři. V průběhu minulých 20 let tvořila onemocnění neurologického charakteru 29,6 % všech NZP. Přitom profesionální poškození z přetěžování či vibrací představovala 98,5 %. V prvé řadě se jedná o syndrom karpálního tunelu, méně často o lézi n. ulnaris (NU) v lokti a výjimečně o lézi NU v oblasti ruky – Guyonova kanálu. Na vzniku profesionálních poškození periferních nervů z fyzikálních příčin se podílí mechanický tlak, přetížení ruky, přenos vibrací na horní končetinu, chlad, nevýhodná poloha při práci a další faktory. Pro uznání profesionálního původu je nezbytné zjistit přítomnost odpovídajících klinických příznaků a nález na EMG vyšetření odpovídající nejméně středně těžké poruše. V práci jsou uvedeny anamnestické, klinické i EMG charakteristiky, včetně definice elektrofyziologických parametrů středního stupně postižení pro n. medianus i NU.
Klíčová slova:
nervus medianus – nemoci z povolání – nervus ulnaris – úžinové syndromy
Úvod
Některé kompresivní neuropatie mohou být za určitých okolností uznány jako nemoc z povolání (NZP). To má velký význam jak pro postiženého pacienta, tak pro jeho zaměstnavatele. Mimo jiné vzniká pacientovi nárok na odškodnění a zaměstnavateli povinnost toto odškodnění poskytnout. Rozhodnutí o uznání či neuznání NZP je v kompetenci věcně a místně příslušného pracovnělékařského pracoviště („Středisko nemocí z povolání“). Jedním z podkladů pro toto rozhodnutí jsou výsledky neurologického a EMG vyšetření. V procesu posouzení konkrétního případu tak připadá významné místo neurologickému konziliáři. Je proto žádoucí, aby každý neurolog byl s touto problematikou blíže seznámen.
Principy posuzování a uznávání NZP
Pojem NZP bývá častým zdrojem nedorozumění. V různých kontextech je totiž používán v různém významu. V obecné řeči se jím rozumí jakékoli poškození zdraví, které souvisí s vykonávanou prací. Uznání NZP však má významné ekonomické dopady, a proto si realita vynucuje jejich regulaci. Obsah pojmu NZP se zužuje tak, aby se rozsah subjektů, jichž se bude týkat odškodnění, zmenšil na únosnou míru. Definice NZP se pak odchyluje od obecného jazykového úzu, ztrácí čistě medicínský ráz a nabývá charakter spíše právního institutu.
Nemoc z povolání jako medicínsko-právní pojem je definována v nařízení vlády č. 290/ 1995 Sb [1]. Podle tohoto nařízení se za NZP považují nemoci vznikající nepříznivým působením chemických, fyzikálních, biologických nebo jiných škodlivých vlivů, pokud vznikly za podmínek uvedených v seznamu NZP. Přílohu nařízení vlády tvoří seznam NZP. Jako určitou zvláštnost zná český systém ještě kategorii „ohrožení nemocí z povolání“. To je definováno v § 347 zákona č. 262/ 2006 Sb., Zákoníku práce [2]: „Ohrožením nemocí z povolání se rozumí takové změny zdravotního stavu, jež vznikly při výkonu práce nepříznivým působením podmínek, za nichž vznikají NZP, avšak nedosahují takového stupně poškození zdravotního stavu, který lze posoudit jako NZP, a další výkon práce za stejných podmínek by vedl ke vzniku „Nemoci z povolání“. (Pro naše účely budeme termínem „Nemoci z povolání“ rozumět NZP včetně ohrožení NZP. V tomto kontextu se jako zastřešující označení někdy užívá termín „Profesionální onemocnění“. Jde však o název neoficiální.)
Seznam NZP se člení na 6 kapitol, které obsahují různý počet položek.
- Kapitola I: Nemoci z povolání způsobené chemickými látkami
- Kapitola II: Nemoci z povolání způsobené fyzikálními faktory
- Kapitola III: Nemoci z povolání týkající se dýchacích cest, plic, pohrudnice a pobřišnice
- Kapitola IV: Nemoci z povolání kožní
- Kapitola V: Nemoci z povolání přenosné a parazitární
- Kapitola VI: Nemoci z povolání způsobené ostatními faktory a činiteli
Posuzování a uznávání NZP upravuje zákon č. 373/ 2011 Sb., o specifických zdravotních službách [3], a vyhláška MZ a MPSV č. 104/ 2012 Sb., vyhláška o posuzování nemoci z povolání [4]. „Posuzováním“ se rozumí komplexní zhodnocení zdravotního stavu pacienta a jeho pracovních podmínek. „Uznávání“ pak představuje formální akt prohlášení dané nemoci pacienta za NZP s příslušnými právními konsekvencemi.
Jestliže u pacienta vznikne důvodné podezření na NZP, je ošetřující lékař povinen ho odeslat k poskytovateli pracovnělékařských služeb k posouzení tohoto onemocnění (podle § 63 odst. 1 zákona č. 373/ 2011 Sb., o specifických zdravotních službách [3]). Tato povinnost se samozřejmě týká i neurologa. Na pracovnělékařské služby se nevztahuje svobodná volba poskytovatele (podle § 29 odst. 2 písm. b) zákona č. 372/ 2011 Sb., o zdravotních službách [5]). K uznávání NZP jsou oprávněni pouze ti poskytovatelé v oboru pracovní lékařství, kteří získali povolení ministerstva zdravotnictví (podle § 61 odst. 2 zákona č. 373/ 2011 Sb., o specifických zdravotních službách) [3,6]. V povolení je mj. vymezeno území, pro které se tato služba poskytuje.
Uznání NZP se děje na základě zjištění zdravotního stavu před vznikem onemocnění, výsledků lékařských vyšetření a dále na základě ověření, zda pacient pracoval za podmínek, za kterých může předmětné onemocnění vzniknout. Zákon stanoví, kdo je k ověření podmínek vzniku nemoci kompetentní. Ve většině případů je to příslušný orgán ochrany veřejného zdraví (Krajská hygienická stanice). Po získání všech nutných podkladů vydá příslušný poskytovatel lékařský posudek, kterým se daná nemoc uznává, resp. neuznává za NZP. Obecný algoritmus procesu posuzování a uznávání NZP znázorňuje obr. 1.
Obr. 1. Obecný algoritmus uznávání nemocí z povolání.
Fig. 1. Common algorithm of acknowledgement of occupational diseases.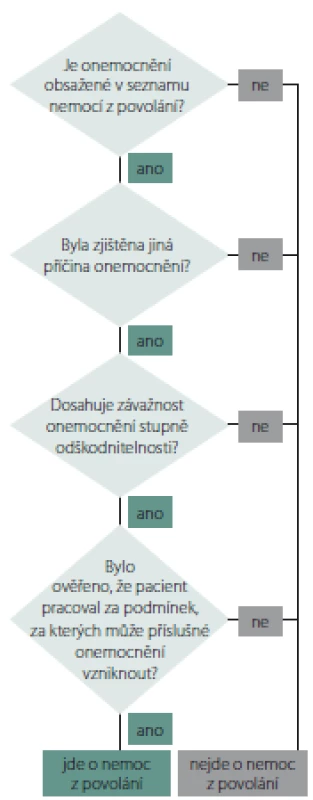
Pacientovi s uznanou NZP vzniká nárok na odškodnění bolestného a ztížení společenského uplatnění. Hodnocení se provádí podle Nařízení vlády č. 276/ 2015 Sb., o odškodňování bolesti a ztížení společenského uplatnění způsobené pracovním úrazem nebo NZP, příloha 2, 4 [7].
Informace o každé uznané NZP se povinně hlásí do Národního zdravotního registru nemocí z povolání (vyhláška č. 373/ 2016 Sb., o předávání údajů do Národního zdravotního informačního systému [8]).
Pokud jde konkrétně o poškození periferních nervů z fyzikálních příčin, ty mohou být uznány za NZP podle Seznamu nemocí z povolání, kapitoly II (Nemoci způsobené fyzikálními faktory), položky II.7 (Nemoci periferních nervů horních končetin charakteru ischemických nebo úžinových neuropatií při práci s vibrujícími nástroji a zařízeními), resp. položky II.10 (Nemoci periferních nervů končetin charakteru úžinového syndromu s klinickými příznaky a s patologických nálezem v EMG vyšetření odpovídajícími nejméně středně těžké poruše). V řadě případů se na vzniku onemocnění podílely obě noxy (tj. přetěžování i vibrace), klinik se však při uznání rozhodl pro tu převažující.
V obou případech je podmínkou uznání za NZP, aby závažnost postižení odpovídala „nejméně středně těžké poruše“. Na základě konsenzu odborníků se jako míra závažnosti používají parametry EMG vyšetření. Standardní způsob vyšetření EMG pro tento konkrétní účel a kritéria „středního stupně“ závažnosti jsou stanoveny v metodických opatřeních ministerstva zdravotnictví – pro syndrom karpálního tunelu (SKT) ve Věstníku MZ, částka 10/ 2003 [9] a pro poškození loketního nervu (n. ulnaris; NU) v lokti ve Věstníku MZ, částka 11/ 2011 [10].
Epidemiologie profesionálních neuropatií z fyzikálních příčin
Tabulka 1 uvádí absolutní počty NZP hlášených v ČR v letech 1996 – 2018 (počáteční rok 1996 byl zvolen z toho důvodu, že od roku 1996 je v platnosti současný seznam nemocí z povolání, který je přílohou nařízení vlády č. 290/ 1995 Sb., ve znění pozdějších předpisů). Zvlášť jsou v ní uvedena onemocnění neurologického charakteru, kterých bylo celkem 10 212 případů. To představovalo 29,6 % všech NZP. Nejčastěji šlo nemoci periferních nervů končetin typu kompresivních či ischemických neuropatií – celkem 10 057, tj. 98,5 % případů všech neurologických profesionálních onemocnění. Kromě kompresivních neuropatií se vyskytlo 150 případů neurologických infekčních onemocnění, z toho 130 případů klíšťové encefalitidy.
Tab. 1. Počty případů nemocí z povolání hlášených v letech 1996–2018. 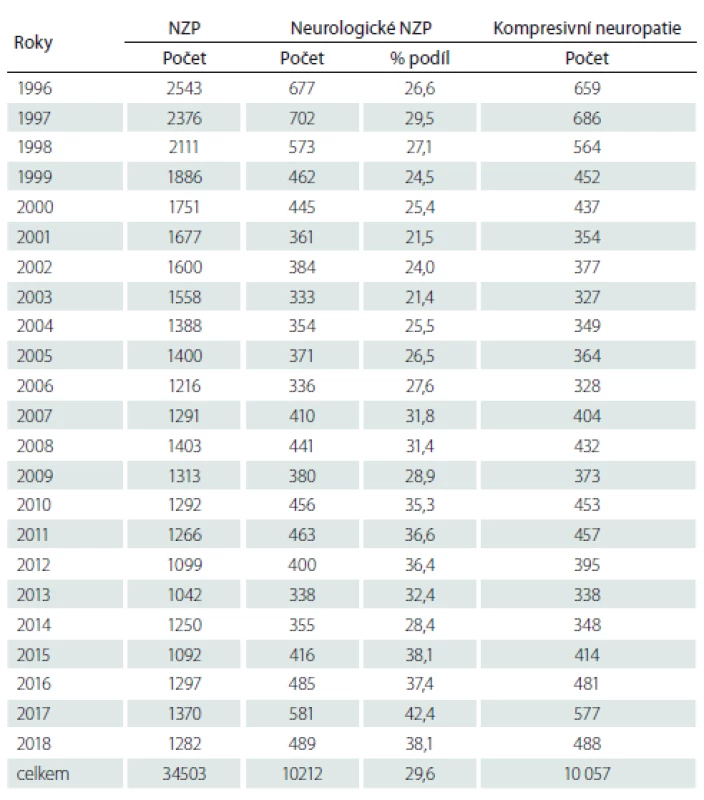
NZP – nemoc z povolání Tabulka 2 uvádí zastoupení jednotlivých diagnóz. Tab. 3 uvádí složení těchto případů podle vyvolávající noxy (přetěžování nebo vibrace) a podle pohlaví. Na prvním místě v pořadí podle četnosti byl syndrom karpálního tunelu – celkem 9 375 případů, z toho 57 % případů vzniklo z přetěžování končetin fyzickou prací a 43 % případů vzniklo při práci s vibrujícími nástroji či zařízeními. Léze NU v oblasti lokte byla hlášena celkem 654×, z toho v 52 % případů ji způsobilo přetěžování končetin a ve 48 % případů působení vibrací. Onemocnění NU v oblasti Guyonova kanálu se vyskytlo celkem 20 případů (9 z přetěžování končetin a 11 z vibrací). Léze n. fibularis byla zaznamenána pouze v pěti případech. Postižení n. radialis (supinátorový syndrom) se vyskytly 2 případy a postižení n. suprascapularis 1 případ.
Tab. 2. Kompresivní neuropatie hlášené jako nemoc z povolání v letech 1996–2018. 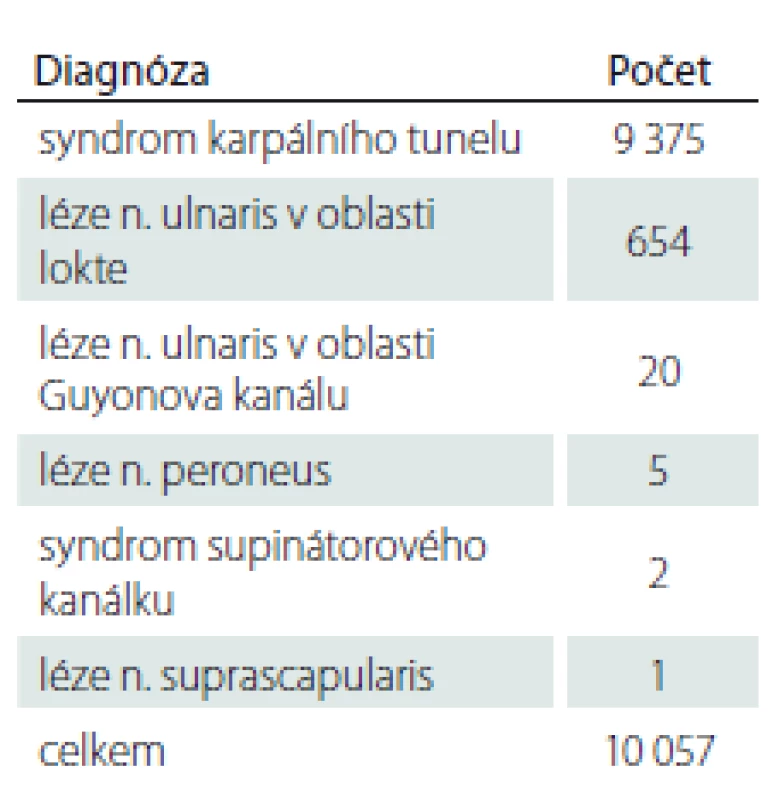
Tab. 3. Nemoci periferních nervů hlášené v ČR v letech 1996–2018. Složení podle vyvolávající příčiny a podle pohlaví. 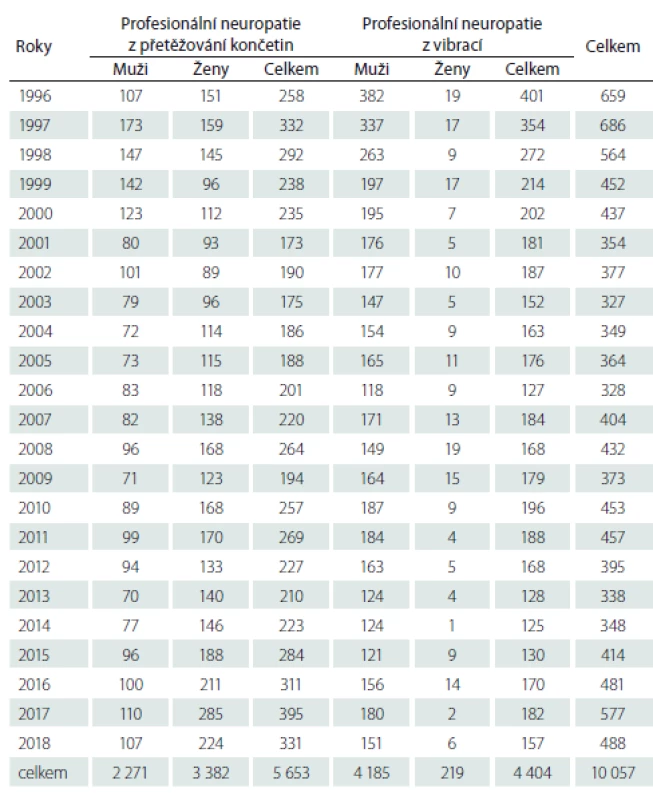
Zatímco kompresivní neuropatie z přetěžování končetin postihovaly častěji ženy než muže (60 % případů u žen) kompresivní či ischemické neuropatie z vibrací vznikaly zejména u mužů (95 % případů). Nejvíce případů vzniklo při těžbě a úpravě uhlí (odvětví ekonomické činnosti CZ NACE B5), dále při výrobě kovových konstrukcí a kovodělných výrobků, kromě strojů a zařízení (CZ NACE C25) a při výrobě motorových vozidel, přívěsů a návěsů (CZ NACE C29).
Syndrom karpálního tunelu
Syndrom karpálního tunelu je nejčastější mononeuropatií obecně, a daleko nejčastější profesionální mononeuropatií. Jedná se o kompresi n. medianus v karpálním tunelu. Přitom dochází ke kompresi jednotlivých axonů (myelinové pochvy i vlastních nervových vláken) i cévního zásobení (vasa nervorum a odvodných žil). SKT je úžinový syndrom, kdy spodinu a stěny tunelu tvoří zápěstní kůstky a strop tuhé ligamentum carpi transversum, které sahá od distálního zápěstí až do dvou třetin tenarového valu. N. medianus, tvořený senzitivními, motorickými i autonomními vlákny, probíhá spolu s devíti šlachami flexorů prstů a palce skrze tento tunel. Karpální tunel se zmenšuje při flexi v zápěstí [11]. V oblasti karpálního tunelu existují četné anomálie svalů, cév i odstupu motorického r. recurrens n. mediani pro tenarové svaly. Nejčastěji odstupuje distálně od ligamentum carpi transversum, avšak asi u čtvrtiny populace odstupuje cca 6 mm proximálně od distálního ohraničení tunelu [12] (obr. 2).
Obr. 2. Schéma karpálního tunelu: 1,2,3 – úžiny v různých místech pod ligamentu carpi transversum; e – m. abduktor pollicis brevis; f – m. opponens pollicis [11].
Fig. 2. Scheme of carpal tunnel syndrome: 1,2,3 – places of entrapment under ligamentum carpi transversum; e – m. abductor pollicis brevis; f – m. opponens pollicis [11].![Schéma karpálního tunelu: 1,2,3 – úžiny v různých místech pod ligamentu carpi
transversum; e – m. abduktor pollicis brevis; f – m. opponens pollicis [11].<br>
Fig. 2. Scheme of carpal tunnel syndrome: 1,2,3 – places of entrapment under ligamentum
carpi transversum; e – m. abductor pollicis brevis; f – m. opponens pollicis [11].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/9c5165c6c9bee5edd2bd3096b9bdb86b.png)
Anamnéza
V popředí stesků nemocných s SKT jsou parestézie prstů, a to často všech, vč. malíku a dlaně, v pokročilých stadiích také hřbetu ruky i celého předloktí. Brnění se objevuje v klidu, často v noci, někdy při tlaku na bázi dlaně – typické jsou parestézie při jízdě na kole či při pevném stisku volantu u řidiče-začátečníka. Potíže se dají kvantifikovat – kolikrát se budí v průběhu noci a protřepává či spouští ruku, za jak dlouho začne ruka brnět při jízdě na kole. Při progresi potíží je nutno provádět úlevové manévry častěji a po delší dobu. Nemocní mívají pocit otoku prstů i ruky a při jemných pohybech zjišťují neobratnost prstů – při šití, zvednutí drobné mince, psaní na klávesnici. Bolesti se vyskytují u SKT velmi často, a to jak bolestivé parestezie, tak i bolesti z průvodních vazomotorických změn či v důsledku přetížení ruky při neobratných pohybech a změně pohybového stereotypu. Bolesti vyzařují do lokte a nezřídka i do paže a ramene [13]. Na rozdíl od parestezií a poruch čití (potíže primární) bývají bolesti označovány jako potíže následné (sekundární). Výskyt bolestí – ať je jakéhokoliv původu – nemá pro diagnostiku SKT větší význam [14].
Klinický nález
Poruchy čití se objevují na špičkách 1.–3. prstu. Vyšetření pomocí chomáče vaty či špejlí nebývá vždy jasně pozitivní. Pokud vyšetřující vlastními prsty pohladí špičky prstů nemocného, pak při srovnání s normální citlivostí malíku nemocný jasně pocítí rozdíl. Vyšetření čití diskriminačního či vibračního nevede ke zvýšení senzitivity vyšetření. Na kůži špiček prstů mnohdy bývá hyperestezie [14].
Úbytek svalové síly se rozvíjí pomalu, nepozorovaně, a nemocný bývá na oslabení tenaru a na atrofii svalů tenaru často upozorněn až vyšetřujícím lékařem. Nemocní s pokročilými atrofiemi a parézami trpí oslabením volární abdukce a opozice palce (pacient není schopen zvednout extendovaný palec kolmo nad rovinu dlaně). Citlivým testem je spojení špičky palce a malíku, kdy palec málo rotuje – je „defektní pronace palce“ [12]. U nemocných s pokročilými parézami a atrofiemi svalů bývají postiženy mm. lumbricales I a II, což se projeví semiflekčním postavením ukazováku a prostředníku. V této fázi již nemocní nemívají výraznější parestezie.
Poruchy autonomních vláken n. mediani se mohou projevit rozvojem načervenalých trofických kožních změn na dlani a o něco častěji na špičkách prstů. Vyskytuje se cyanóza prstů a někdy i Raynaudův fenomén (až ve třetině případů) s bělením prstů a nutností postupně prsty prohřívat (nejčastěji ve vodě). Kůže na dlani či prstech je často suchá (u 35 %). Někdy se naopak objeví hyperhidróza dlaně i prstů, což je pro nemocného velmi nepříjemné (zejména ze společenského hlediska) [15,16].
K průkazu postižení n. medianus v karpálním tunelu se používají různé manévry provokující parestezie v průběhu vláken nervu. Pokud lékař provede pasivní flexi ruky v zápěstí v trvání 30 s, mohou se provokovat parestezie v prstech. Při Phalenově zkoušce sám nemocný provede flexi v zápěstí obou rukou tím, že přiloží hřbety obou rukou na sebe. Zkouška je pozitivní při provokaci brnění prstů a měří se počet sekund do začátku parestezií. K provokaci parestezií se zkouší i přímá komprese karpálního tunelu prsty lékaře. Při hyperextenzi ruky se zkouší přítomnost parestezií poklepem špičkou prstů na karpální tunel. Stažením paže manžetou tonometru se navodí ischemie ruky a hodnotí se provokace parestezií prstů. Žádný z těchto testů však nemá dostatečnou specificitu pro SKT, a proto i přes jejich pozitivní výskyt se diagnóza potvrdí až elektrofyziologickým vyšetřením.
Pomocná vyšetření
Největší význam pro stanovení diagnózy SKT má vyšetření elektrofyziologické a je nezbytné, aby korelovalo s klinickým nálezem [11,14].
V počátečním období rozvoje SKT se jedná o lézi myelinové pochvy – o fokální demyelinizační lézi. Nejprve bývají postižena senzitivní vlákna. Rozhodující úlohu mají kondukční studie senzitivních a motorických vláken. Fokální demyelinizace se projeví prodloužením distální motorické latence (DML), později i snížením amplitudy sumárního motorického akčního potenciálu (compound motor action potential; CMAP) a jeho prodloužením. Při senzitivní neurografii se zjistí snížení rychlosti vedení senzitivními vlákny (sensory conduction velocity; SCV), prodloužení senzitivního nervového akčního potenciálu a jeho snížení.
Při progresi komprese vláken n. mediani se postupně vyvíjí i axonální léze. U takto pokročilých SKT se nalézá další prodloužení DML, další snížení amplitudy a také arey CMAP, další snížení senzitivního nervového akčního potenciálu (SNAP) i SCV a mnohdy již u středně výrazných SKT dojde k nevýbavnosti SNAP. Při vyšetření jehlovou EMG se již nacházejí fibrilace a pozitivní ostré vlny (známky denervačního syndromu) i rozvoj neurogenních změn motorických jednotek – delší a vyšší potenciály motorických jednotek (motor unit potential; MUP).
U těžkých SKT již nebývá výbavný CMAP a pomocí EMG jehly se prokáže úplný denervační syndrom v oblasti laterálního tenaru. V té době však ještě bývá zachována inervace mm. lumbricales z n. medianus (tlak na tato nejhlouběji uložená motorická vlákna ještě není tak velký) a pomocí metody 2LIO (druhý lumbricalis – interosseus) je možno prokázat parciální kompresi motorických vláken n. medianus (rozdíl amplitudy CMAP a latence – DML při srovnání inervace n. medianus s normálními hodnotami NU). Vždy je nutno změřit teplotu na kůži nad karpálním tunelem před EMG vyšetřením. Teplota musí být vyšší než 32 °C a tuto teplotu je třeba udržovat v průběhu vyšetření. Je výhodné, když vyšetřovaný čeká delší dobu v dostatečně teplé čekárně [11,14].
Stále častěji se u nemocných se SKT používá UZ vyšetření karpálního tunelu. N. medianus se identifikuje spolehlivě a je možno zjistit změny nervu – zvětšení příčného průřezu nervu s edémem či změnami struktury nervu a abnormity nervu. Důležitá je možnost identifikace dalších změn, které vedou ke kompresi n. medianus. Bývají to změny šlach (9 flexorů prstů), zmnožení vaziva, abnormní svaly (např. mm. lumbricales začínající již v oblasti karpálního tunelu), hypertrofické změny karpálních kůstek, kloubní změny, cysty a další). Identifikace těchto změn je důležitá pro stanovení patogenetických momentů rozvoje SKT i léčby. U nemocných s neúspěchem operační léčby je identifikace struktur v karpálním tunelu předpokladem dalšího postupu. Ještě podrobnějším zobrazovacím vyšetřením je MR SKT.
Profesionální syndrom karpálního tunelu
K rozvoji profesionálního SKT dochází na podkladě přetížení, v důsledku vibrací přenášených na horní končetiny (HK) či kombinací obou mechanizmů. Pracovní zátěž vede k hypertrofii svalů (předloktí i ruky), k nárůstu degenerativních změn v oblasti ruky (klouby, kosti, vazy), ke zvýšení tlaku v karpálním tunelu (více ve flexi ruky, při dlouhotrvajícím stisku – úchopu), k poruchám prokrvení tkání vč. n. medianus (zvýšení intrakarpálního tlaku, na podkladě vibrací se spazmy arteriol). Při repetitivních pohybech (např. při práci na počítači) dochází k přetížení a k hypertrofii šlach, svalů, zmnožení vaziva a tímto způsobem k SKT [15].
V klinickém nálezu jsou důležité poruchy čití na špičkách 1.–3. prstu, parestezie až bolesti (noční, při práci – úchopu), iritační fenomény (testy Phalenův, Tinelův, tlakový) ztráta jemné obratnosti ruky, pak hypotrofie tenaru a nakonec i insuficience mm. lumbricales I a II [17].
V EMG vyšetření je dána jasná definice profesionálního SKT středního stupně: DML > 5,3 ms, SCV < 38 m/ s, při jehlové EMG může být nález fibrilací a pozitivních vln i chronických neurogenních změny MUP. Menší důležitost mají další EMG parametry: amplituda CMAP < 5 mV, amplituda SNAP < 10 µV. Tyto hodnoty platí pro vzdálenost mezi stimulační a snímací elektrodou 8 cm. Při použití jiné vzdálenosti je nutno provést přepočet [12,18].
Ukázky typických případů SKT
U 54letého kameníka se expozicí přetížení i vibrací po dobu 20 let se 7 let rozvíjí brnění prstů obou rukou, více vlevo, vč. nočního brnění i rychlé promrzání prstů. Elektrofyziologické vyšetření svědčilo pro středně výrazný SKT vlevo (DML > 5,30 ms) (obr. 3, 4).
Obr. 3. N. medianus vlevo – motorická neurografie: distální motorická latence 5,55 ms; amplituda sumárního motorického akčního potenciálu 5,0 mV.
Fig. 3. Left median nerve – motor neurography: distal motor latency 5.55 ms; amplitude of compound muscle action potential 5.0 mV.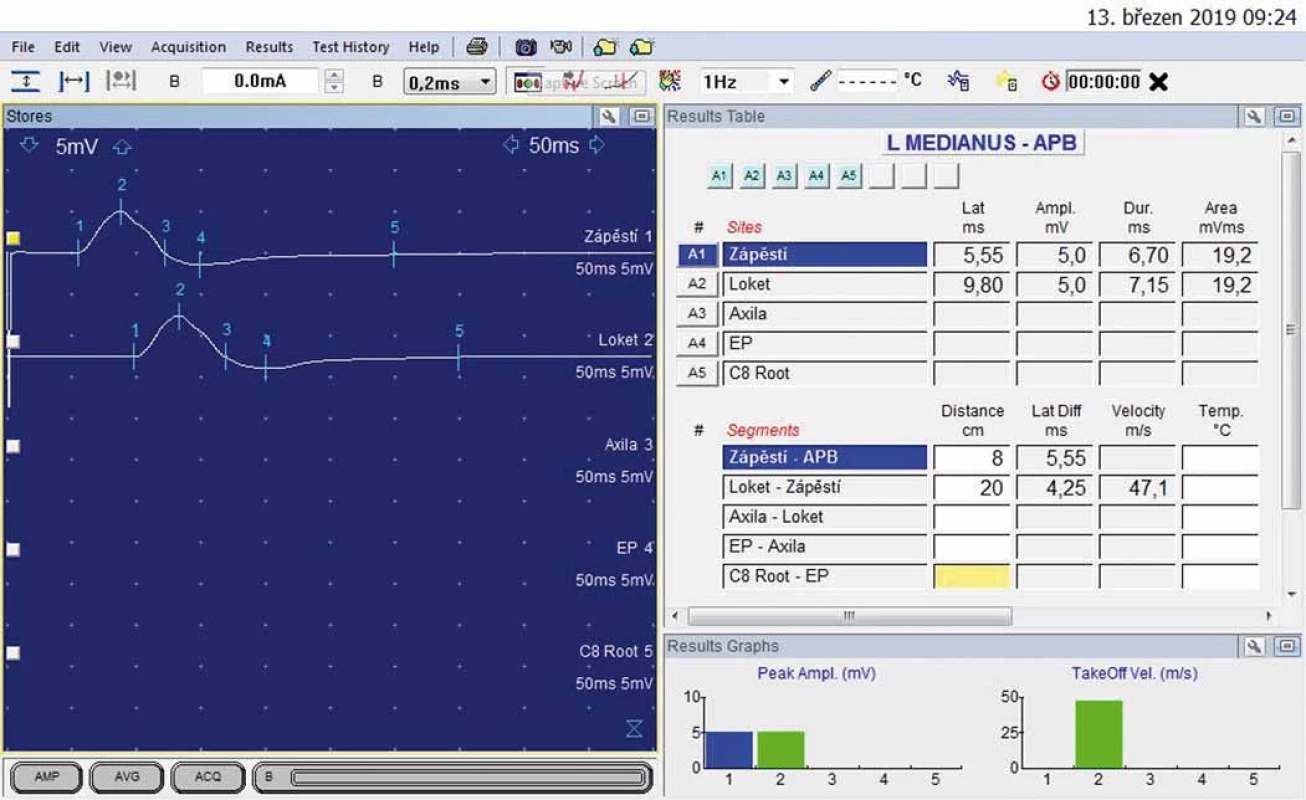
Obr. 4. Druhý prst vlevo – antidromní senzitivní neurografie: amplituda senzitivního nervového akčního potenciálu 11,6 uV; rychlosti vedení senzitivními vlákny 41,6 m/s.
Fig. 4. Left index finger – antidromic sensory neurography: amplitude of sensory nerve action potential 11.6 uV; sensory conduction velocity 41.6 m/s.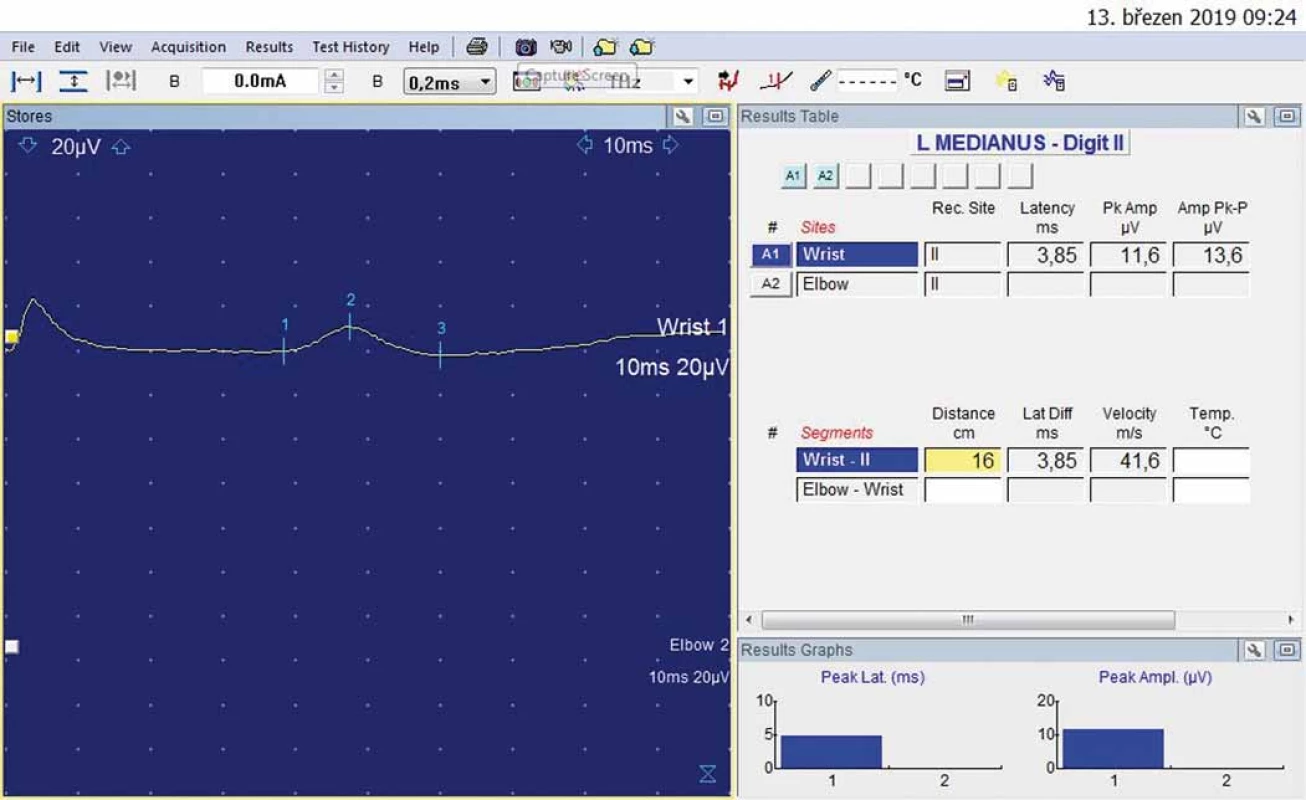
U 40letého muže, který 20 let pracoval jako poříčný (vč. expozice vibracím), se 8 let rozvíjelo brnění obou HK vč. nočního buzení, v chladném počasí blednutí prstů (zejména 2. prst pravé ruky). Musel prsty prohřívat ve vodě. Elektrofyziologické vyšetření svědčilo pro středně těžký SKT vpravo (DML podstatně delší než 5,3 ms) (obr. 5, 6).
Obr. 5. N. medianus vpravo – motorická neurografie: distální motorická latence 9,35 ms; amplituda sumárního motorického akčního potenciálu 6,5 mV.
Fig. 5. Right median nerve –motor neurography: distal motor latency 9.35 ms; amplitude of compound muscle action potential 6.5 mV.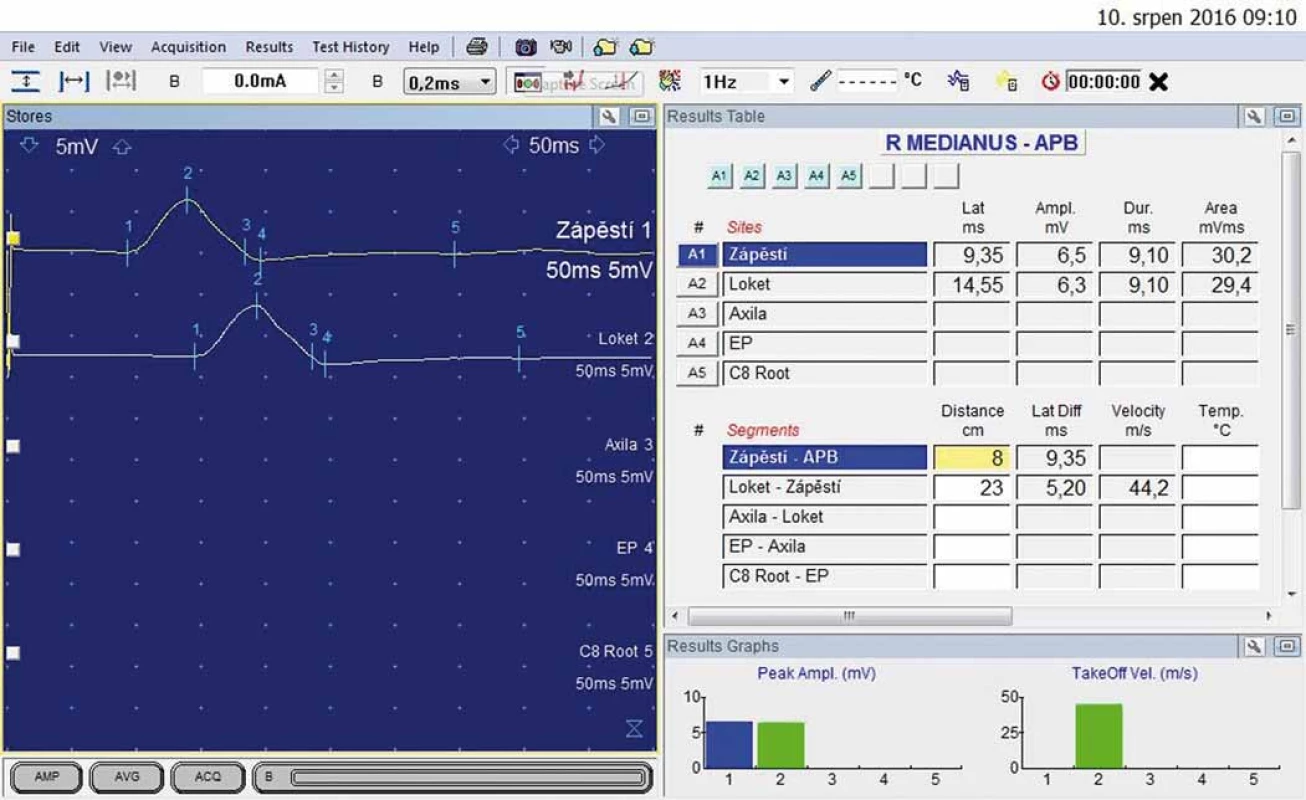
Obr. 6. Druhý prst vpravo – antidromní senzitivní neurografie: amplituda senzitivního nervového akčního potenciálu 9,4 uV; rychlosti vedení senzitivními vlákny 31,1 m/s.
Fig. 6. Right index finger – antidromic sensory neurography: amplitude of sensory nerve action potential 9.4 uV; sensory conduction velocity 31.1 m/s.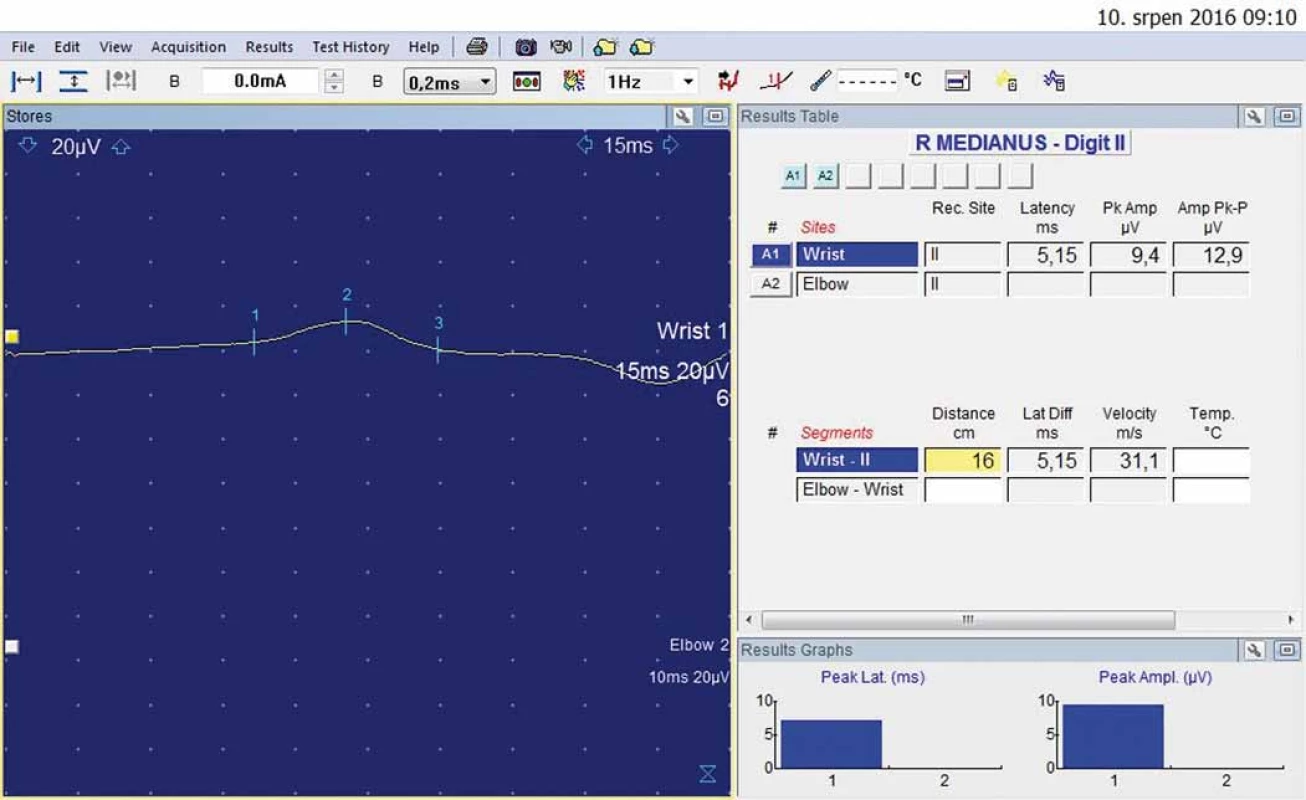
Terapie
V první fázi je nutno snížit přetížení ruky – vč. mimopracovní zátěže (zahrada, chata, rodinný domek, sportování). Často již úprava pracovní polohy, držení nástroje, dostatečné uvolnění mezi opakovanou zátěží vede k částečně úlevě. Dalším krokem bývá imobilizace ruky v mírné extenzi (30°) pomocí extenční ortézy na noc. Pokud tato opatření nevedou k ústupu nočních parestezií, je indikována injekce kortikosteroidů do karpálního tunelu. Ta velmi často vede k podstatné úlevě, avšak recidivy jsou běžné. Tyto obstřiky mívají řadu nežádoucích vedlejších účinků, zejména při opakované aplikaci. Příznivý efekt s ústupem parestezií mívá i perorální léčba kortikoidy. Doporučuje se podávat prednizon v dávce 20 mg na den po dobu jednoho týdne a další týden pak 10 mg. Fyzikální procedury směrované na karpální tunel mívají pouze nekonstantní a přechodný efekt [11].
Pokud není konzervativní postup účinný a elektrofyziologické vyšetření (případně i ultrasonografické vyšetření) svědčí pro SKT, je indikováno operační řešení. Klasický operační přístup spočívá v podélném protětí kůže a pak ligamentum carpi transversum v celé jeho délce. Je nutno přetnout i další možné struktury (vazivové pruhy, abnormálně probíhající sval) utlačující n. medianus. Neurolýza či epineurotomie prováděné při revizi neměly statisticky potvrzený vliv na výsledek operace. Výhodou tohoto přístupu je velmi dobrá přehlednost operačního pole s kompletním uvolněním n. medianus. Nevýhodou je zejména delší hojení, delší pracovní neschopnost i mnohdy přetrvávající bolest jizvy. Při endoskopickém přístupu (jeden či dva vstupy) je podstatně horší přehled operačního pole s možností poškození abnormně probíhajícího r. muscularis recurrens pro svalstvo tenaru. Výhodou je esteticky důležitá nepřítomnost jizvy i kratší pracovní neschopnost [15].
I když operace SKT mívá na mnoha pracovištích velmi příznivý výsledek u více než 90 % nemocných, přesto jsou reoperace karpálního tunelu časté. Příčinou neúspěchu bývá nedostatečná revize a dekomprese n. medianus, jizvení, chybná diagnóza, poškození n. medianus a jeho větví v průběhu operace. U více než 70 % reoperovaných se zjišťuje atypický kožní řez a atypický přístup při prvé operaci. Před reoperací SKT je nutno pečlivé klinické i EMG vyšetření a zobrazovací vyšetření (ultrasonografie či MR). Ne zcela vzácně se po operaci SKT objevuje bolestivost šlach a kostí, vazivové i sudomotorické změny, které jsou součástí komplexního reflexního bolestivého syndromu [11].
Útlakové léze loketního nervu profesionálního původu
Úvod
Loketní nerv inervuje motoricky a senzitivně velkou část ruky a při jeho poškození vznikají těžké poruchy hybnosti svalů na ruce a čití na ulnární straně ruky. Vzhledem k jeho délce a průchodu několika úžinovými prostory může být nerv v oblasti lokte i ruky mechanicky poškozován přetěžováním končetiny s následným rozvojem příslušné symptomatologie. Léze NU v oblasti lokte je po SKT druhou nejčastější fokální mononeuropatií. U některých manuálních profesí dochází k přetížení a tlaku na NU, který je chronicky traumatizován. Poškození nervu může být při splnění hygienických a elektrofyziologických kritérií uznáno jako NZP a odškodněno [10,19,20]. V posledních letech se pohybuje počet hlášených NZP pro NU v řádu desítek případů ročně.
Anatomické a topografické vztahy
Loketní nerv obsahuje vlákna míšních kořenů C8 a Th1, nepravidelně i C7. Nerv se odděluje z mediálního fasciklu pažní pleteně a probíhá na paži v sulcus bicipitalis medialis. V druhé polovině paže proráží intermuskulární septum (Struthersova arkáda) a podél mediální hlavy tricepsu se dostává do sulcus NU [21,22]. Zde nerv prochází těsně pod kůží a je ohrožen vnějším tlakem při opření končetiny, nebo protažením při flexi v lokti. Asi 2–4 cm distálně od mediálního epikondylu se nerv zanořuje pod aponeurózu m. flexor carpi ulnaris (FCU), která vytváří vstup do kubitálního tunelu. Na předloktí již nerv probíhá relativně dobře chráněn pod flexory. Na zápěstí vstupuje do Guyonova kanálu, který tvoří poslední úžinový prostor. V dlani, po výstupu z kanálu, se větví na jednotlivé svalové a kožní větvičky (obr. 7).
Obr. 7. Anatomické poměry n. ulnaris na předkloktí a v dlani.
Fig. 7. Anatomic conditions of the ulnar nerve on the forearm and on the hand.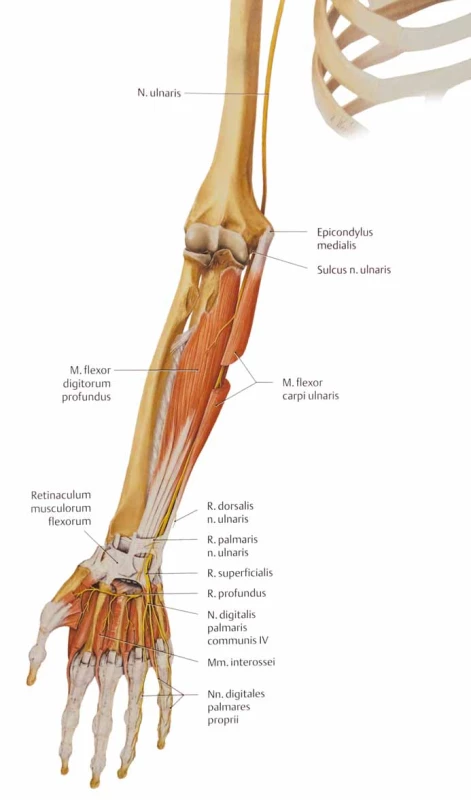
Inervace
Na předloktí NU inervuje FCU, někdy ale větve pro tento sval odstupují proximálně od vstupu nervu do kubitálního kanálu nebo i do ulnárního sulku. Další motorická větev na předloktí je pro m. flexor digitorum profundus (pro 4.–5. prst). Na ruce inervuje skrze ramus profundus svalstvo hypotenaru, dorzální a volární interosseální svaly, mm. lumbricales (pro 4. a 5. prst) a m. adductor pollicis.
První odstupující senzitivní větev je ramus dorsalis, s odstupem 5–8 cm proximálně od zápěstní rýhy. Další větví je ramus palmaris před Guyonovým kanálem a ramus superficialis v kanále, nebo ihned distálně od něj (obr. 7). Kromě uvedeného inervačního schématu může mít NU i časté inervační abnormity. Nejčastější je Martin-Gruberova anastomóza. Jedná se o spojku motorických vláken na předloktí jdoucích z n. medianus k NU. Tato anastomóza, která má tři subtypy, se vyskytuje asi u 20 % populace. Typ I vede motorická vlákna pro svaly hypotenaru – zejména m. abductor digiti minimi, typ II pro m. interosseus dorsalis I. (IDI) (je nejčastější) a typ III pro m. adductor pollicis.
Příčiny, typy lézí
Útlakové léze jsou nejčastější příčinou poškození NU, a to hlavně z oblasti úžin, které predisponují k poškození nervu vnějším tlakem (oblast lokte, Guyonův kanál). K poškození nervu může dojít i mimo úžiny – např. v axile častým používáním podpažní berle nebo při frakturách humeru či ulny.
Přibližné místo postižení nervu a příčinu lze většinou dobře zjistit z dokonalé anamnézy. U pracovní anamnézy je nutné se zeptat na způsob používání nástrojů, zvláště vibrujících nebo s nárazy (kladiva, sekyry), pevné úchopy, tlak nástrojů v zápěstí (sbíječky, brusky, vrtačky) či v lokti – tradičně kuliči (brusiči) uměleckých předmětů ze skla. Obecně jde o práce s pevným úchopem a tlakem v dlani. U sedavých zaměstnání je možné opírání lokte v autě nebo o stůl.
Důležitý je alespoň hrubý odhad časové denní nálože – jistě bude rozdíl v následcích mezi občasným použitím a dlouhodobým zatížením vibrujícím nástrojem.
K oddiferencování mimopracovní etiologie je nutné se ptát na zvyky pacienta – podkládání ruky pod a za hlavu při spaní, nošení berlí, opírání loktů, na sportovní aktivity s pevným držením sportovního náčiní (hole, rakety, řídítka).
Klinické nálezy
Podle symptomatologie lze rozdělit léze na lokalizované proximálně od lokte a léze v oblasti lokte, které mají identické projevy; dále léze v oblasti Guyonova kanálu a distálně od Guyonova kanálu. Pro léze proximálně od lokte a v oblasti lokte jsou charakteristické poruchy čití v celé inervační oblasti na dlani, zápěstí a dorzu ruky, motoricky slabost a případné atrofie distálních svalů, FCU a m. flexor digitorum profundus (pro 4.–5. prst) (obr. 7). Jelikož odstup větve pro FCU není konstantní, funkce FCU může v případě proximálního odstupu nad kubitálním kanálem být zachována. Léze z oblasti axily mohou být kombinované s lézí dalších nervů dolní části brachiálního plexu (zvláště n. medianus).
Při lézi nervu v oblasti Guyonova kanálu je vždy zachováno čití na dorzu ruky v inervační oblasti ramus dorsalis. Tento nález je typický a pomůže odlišit léze nervu z oblasti lokte. Zároveň může i nemusí být postižena větev ramus palmaris, která zásobuje kůži na dlani nad proximální části hypotenaru a nad zápěstní rýhou.
Léze nervu v dlani nebo digitálních větví je vzácnější a je způsobena útlakem pevně drženými nástroji (nůžky, pracovní rukavice, opření o tvrdá řidítka) a symptomy jsou variabilní úměrně lokalizaci.
Typické lokalizace lézí
Z pracovního hlediska jsou nejčastější útlakové léze NU v oblasti lokte, naopak léze v oblasti Guyonova kanálu, nebo dokonce ve dlani, je vzácná. Postižení, a to zvláště profesionální, z jiných oblastí (axila, paže, dlaň a předloktí) jsou raritní a vyskytují se spíše při chronickém útlaku nervu podpažními berlemi nebo jako traumatické při frakturách humeru a nervově cévního svazku v axile.
Z pracovního hlediska jsou v oblasti lokte možná dvě místa poškození – v oblasti sulcus NU, anebo v kubitálním tunelu. Klinicky je nelze odlišit, pomocí může být palpační citlivost nervu v sulku při lézích v tomto místě. Přesné místo určíme EMG vyšetřením s inchingem [23]. Upřesnění místa léze má větší význam pro neurochirurga, který se tak může zaměřit na prokázaný úsek. Menší význam má tento údaj pro pracovní lékařství a nezvažuje se jako samostatný údaj pro uznání NZP.
Léze v oblasti Guyonova kanálu se liší od lézí z oblasti lokte zachovaným čitím v dorzální senzitivní větvi a zachovalou funkcí FCU a FDP pro 4. a 5. prst. Léze z oblasti Guyonova kanálu je variabilní, jelikož může dojít ke čtyřem typům postižení. Při lézi typu I (dle Shea a McClaina) jsou postižena motorická a senzitivní vlákna v dlani, zůstává zachováno čití na dorzu ruky. Nejčastější je léze typu II, při které je postižena celá motorická větev se zachovaným čitím v dlani. Typ III postihuje motorická vlákna nervu po odstupu vláken svalů hypotenaru, který zůstává nepostižen, oslabení je ve zbylých ulnárních svalech ruky. U IV. typu jsou postižena senzitivní vlákna ramus superficialis s poruchou čití nad distální ulnární polovinou dlaně, na 5. prstu a polovině 4. prstu [12,24].
Pomocná vyšetření
K průkazu, upřesnění rozsahu a lokalizace léze se standardně používá EMG, nově se ale prosazují sonografické vyšetření a vyšetření MR.
Zlatým standardem a zatím z pracovního hlediska jedinou uznávanou metodou je vyšetření vedení v motorických vláknech nervu se standardizovaným měřením přes loket dle Metodického opatření MZ [10]. Umístění registračních elektrod je nad m. abductor digiti minimi, nebo nad IDI – zde bývá patologie z důvodu větší vulnerability fasciklu motorických vláken pro interosseální svaly výraznější. Měřený úsek přes loket je sumárně 10 cm, stimulace pod loktem je 4 cm distálně od mediálního epikondylu, stimulace nad loktem 6 cm proximálně a měření probíhá při zachování pravého úhlu v lokti. Technika vyšetření byla detailně popsána [19,25] a její dodržení je doporučeno i pro posudkové účely. Přesnou lokalizaci léze je možné doplnit inchingem [23]. Vyšetření senzitivních vláken se obvykle provádí k 5. prstu, jestliže je potřeba prokázat axonální motorickou ztrátu, doplní se vyšetření jehlovou EMG svalů hypotenaru, IDI, event. FCU. Jehlovou EMG se snažíme prokázat patologickou spontánní aktivitu (fibrilace a pozitivní ostré vlny) jako známku (sub)akutní axonální léze anebo chronický regenerační nález jako známku chronické axonální léze a následné reinervace. Jako referenční nerv/ sval k vyloučení kořenové léze C8 dále vyšetřujeme n. medianus a svaly tenaru [26].
Do diagnostického schématu a použitých metod patří rovněž RTG vyšetření lokte, zápěstí, a zvláště při anamnéze revmatologických onemocněních kloubů a traumat.
Posuzování
Poškození NU se vyskytuje nejčastěji u pracovníků, kteří zatěžují oblast lokte, a to buď opřením nebo opřením se zátěží (kuliči-brusiči skla), anebo provádějí opakované flexe a extenze v lokti v kombinaci s pronací a supinací. Chlad a vibrace potencují postižení.
Podle definice příslušných položek v seznamu NZP lze poškození NU uznat jako NZP za předpokladu přítomnosti klinických příznaků a patologického EMG nálezu, které odpovídají nejméně středně těžké poruše.
Posuzování odškodnitelného stupně postižení určuje „Metodické opatření ke stanovení středního stupně závažnosti poškození NU v oblasti lokte za pomocí elektrofyziologických kritérií“ ve Věstníku MZ, částka 11/ 2011 [10]. Vyšetření se provádí za standardních podmínek a metodou popsanou výše. „Za lézi středního stupně se považuje nález snížení rychlosti motorického vedení v NU přes loket pod 39 m/ s, nebo snížení rychlosti přes loket o více než 30 % při srovnání s rychlostí vedení na předloktí. Za lézi středního stupně lze uznat i stav snížení amplitudy motorického sumačního potenciálu při distální stimulaci (na zápěstí) pod 4,8 mV či o více než 50 % při srovnání se zdravou stranou.“ Zde je ale potřeba vyloučit jehlovou elektrodou lézi z oblasti kořene C8, nebo dolní části brachiálního plexu (obr. 8).
Obr. 8. Algoritmus uznání léze n. ulnaris v lokti jako nemoc z povolání.
Fig. 8. Algorithm of acknowledgement of a lesion of the ulnar nerve at the elbow as an occupational disease.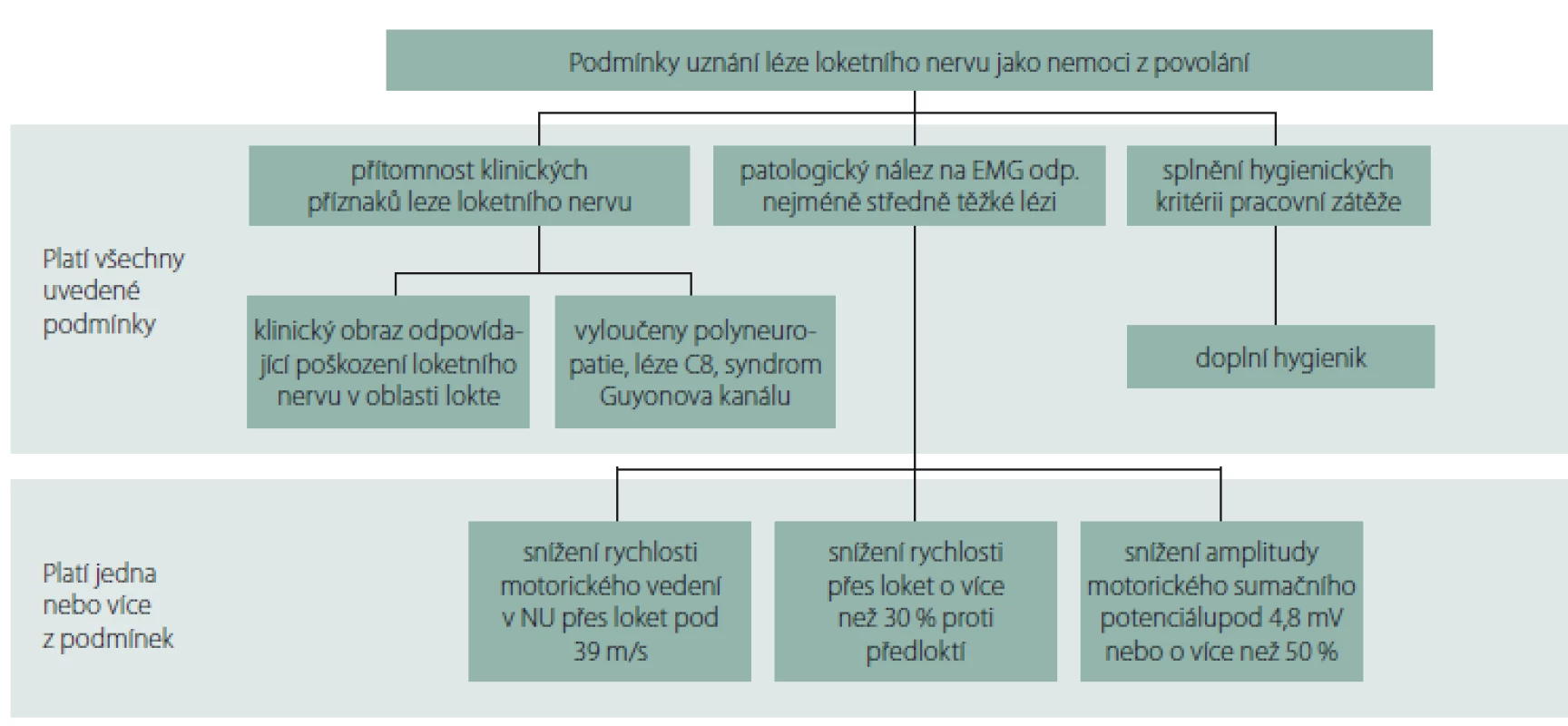
Léčba a prognóza
Z hlediska pracovního lékařství i neurologie je nejvhodnější a nejúčinnější terapií odstranění příčiny – zátěže končetiny, profesionální nebo sportovní. U profesionálních lézí tedy je vysoce smysluplné vyřazení ze zátěže a prozkoumání, zda jde o chorobu z povolání, s kterou souvisí také odškodnění poškozeného. V případě, že i po vyřazení zátěže nebo při trofických změnách v oblasti lokte či zápěstí dochází k progresi axonální léze (atrofie ulnárních svalů ruky s oslabením funkce, poruchami čití, nálezy na EMG), je nález nutné řešit operačně na neurochirurgii. Proti operacím karpálních tunelů mají ale operace NU menší úspěšnost (jen 60 – 90 %) [27]. V případě axonální ztráty je remise vždy jen částečná. V závislosti na patogenezi a lokalizaci léze se používá několik operačních technik a řešení (např. pro UNE je to prostá dekomprese v sulku, transpozice subkutánní, intramuskulární nebo submuskulární, epikondylektomie). Operace je tedy vhodné provádět na pracovišti s větší zkušeností a četností výkonů na NU.
Prognóza útlakových lézí NU je určena včasností zahájení léčby a možností prevence a odstranění příčiny poškození.
Závěr
Poškození periferních nervů z fyzikálních příčin profesionálního původu tvoří téměř 30 % všech uznaných NZP. V průběhu posledních dvou dekád se výskyt těchto poškození nesnižuje. Na vzniku neuropatií se podílí jak mechanický tlak na periferní nervy (a ten je při stereotypní práci se zatížením HK stále výrazný), tak i přenos vibrací na HK, chlad, nevýhodná poloha při práci a další momenty profesionální pracovní zátěže. Daleko nejčastější je profesionální SKT. Na vzniku této neuropatie n. medianus se podílí jak zátěž ruky s tlakem na karpální tunel, tak rovněž repetitivně pohyby (klávesnice), pevný úchop po delší dobu, vibrace. Podstatně méně častá je profesionální léze NU v lokti. Přes preventivní opatření v exponovaných pracovištích (např. skláři) je počet uznaných případů bez podstatnější změny. Pro uznání kompresivní či ischemické neuropatie jako NZP je nutný průkaz odpovídající pracovní zátěže (hygienik práce, ergonomický rozbor), posouzení potíží a klinického nálezu a rozhodující význam má EMG vyšetření. Pro lézi n. medianus v oblasti karpálního tunelu i pro lézi NU v oblasti lokte jsou vypracována velmi přesná kritéria.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
doc. MUDr. Edvard Ehler, CSc., FEAN
Neurologická klinika FZS UP
a Pardubické krajské nemocnice, a. s.
Kyjevská 44
532 03 Pardubice
e-mail: edvard.ehler@nempk.cz
Přijato k recenzi: 12. 5. 2019
Přijato do tisku: 20. 8. 2019
doc. MUDr. Edvard Ehler, CSc., FEAN
Edvard Ehler promoval na Lékařské fakultě Univerzity Jana Evangelisty Purkyně v Brně v roce 1972. Poté nastoupil na Neurologické oddělení Městské nemocnice v Ostravě. V roce 1975 přešel na Neurologické oddělení do Pardubic a tam pracoval jako sekundární lékař, pak zástupce primáře, od roku 1990 jako primář neurologického oddělení. V období 2008–2016 vedl nově ustavenou Neurologickou kliniku v Pardubické krajské nemocnici a nyní je zástupcem pro vědu, výzkum a pedagogiku. V roce 1988 obhájil kandidátskou práci na téma „Proximální diabetická neuropatie“ a v roce 2002 habilitační práci „Mononeuropatie“ a byl jmenován docentem pro obor neurologie. Absolvoval celou řadu kratších stáží a kurzů (Rostock, Uppsala, Bochum), publikoval přes 252 prací, je autorem tří monografi í a podílel se na dalších osmi knižních publikacích. Věnuje se zejména neuromuskulární problematice a neurofyziologickým metodám. Podílí se na výuce studentů medicíny v rámci LF UK v Hradci Králové, studentů Fakulty zdravotnických studií Univerzity Pardubice, je vedoucím Katedry neurologie IPVZ Praha. Přednáší na kongresech a konferencích doma i v zahraničí. Je dlouholetým členem výboru České neurologické společnosti. S tím je spojena jak funkce národního delegáta EAN (Evropské neurologické akademie), tak i práce zástupce vedoucího redaktora časopisu Česká a slovenská neurologie a neurochirurgie.
Zdroje
1. Nařízení vlády č. 290/ 1995 Sb. Nařízení vlády, kterým se stanoví seznam nemocí z povolání. [online]. Dostupné z URL: https:/ / www.psp.cz/ sqw/ sbirka.sqw?cz=290&r=1995.
2. Zákon 262/ 2006 Sb., Zákoníku práce. [online]. Dostupné z URL: https:/ / www.mpsv.cz/ files/ clanky/ 2919/ 262-2006.pdf.
3. Zákon 373/ 2011 Sb., o specifických zdravotních službách. [online]. Dostupné z URL: https:/ / www.psp.cz/ sqw/ sbirka.sqw?cz=373&r=2011.
4. Vyhláška 104/ 2012 Sb., vyhláška o stanovení bližších požadavků na postup při posuzování a uznávání nemocí z povolání a okruh osob, kterým se předává lékařský posudek o nemoci z povolání, podmínky, za nichž nemoc nelze nadále uznat za nemoc z povolání, a náležitosti lékařského posudku (vyhláška o posuzování nemocí z povolání). [online]. Dostupné z URL: https:/ / www.psp.cz/ sqw/ sbirka.sqw?cz=104&r=2012.
5. Zákon 372/ 2011 Sb., o zdravotních službách a podmínkách jejich poskytování (zákon o zdravotních službách). [online]. Dostupné z URL: https:/ / www.psp.cz/ sqw/ sbirka.sqw?cz=372&r=2011.
6. Ministerstvo zdravotnictví České republiky. Poskytovatelé k uznávání nemocí z povolání. [online]. Dostupné z URL: https:/ / www.mzcr.cz/ Verejne/ obsah/ poskytovatele-k-uznavani-nemoci-z-povolani_3706_5.html.
7. Nařízení vlády č. 276/ 2015 Sb., o odškodňování bolesti a ztížení společenského uplatnění způsobené pracovním úrazem nebo nemocí z povolání. [online]. Dostupné z URL: https:/ / www.psp.cz/ sqw/ sbirka.sqw?cz=276&r=2015.
8. Vyhláška č. 373/ 2016 Sb., o předávání údajů do Národního zdravotního informačního systému. [online]. Dostupné z URL: https:/ / www.psp.cz/ sqw/ sbirka.sqw?cz=373&r=2016.
9. Metodické opatření MZ č. 9: Stanovení nejméně středního stupně závažnosti izolovaného syndromu karpálního tunelu. Věstník MZ částka 10/ 2003. [online]. Dostupné z URL: http:/ / www.mzcr.cz/ Legislativa/ dokumenty/ vestnik_3661_1782_11.html.
10. Metodické opatření MZ ke stanovení středního stupně závažnosti poškození loketního nervu v oblasti lokte za pomoci elektrofyziologických kritérií. Věstník MZ, částka 11/ 2011 : 46-50. [online]. Dostupné z URL: https:/ / www.mzcr.cz/ Legislativa/ dokumenty/ vestnik-c11/ 2011_5731_2162_11.html.
11. Ehler E, Ambler Z. Mononeuropatie. Praha: Galén 2002.
12. Ambler Z. Poruchy periferních nervů. Praha: Triton 2013.
13. Muzikářová S, Kryštofová S, Ďuriš K et al. Vztah mezi epidemiologií a subjektivním vnímáním bolesti u pa-cientů se syndromem karpálního tunelu. Cesk Slov Neurol N 2018; 81/ 114(5): 570 – 575. doi: 10.14735/ amcsnn 2018570.
14. Stewart JD. Focal peripheral neuropathies. 3rd ed. Philadelphia: Lippincott Williams and Wilkins 2000.
15. Mumenthaler M, Stöhr M, Müller-Vahl H. Läsionen peripherer Nerven und radikuläre Syndrome. Stuttgart: Georg Thieme Verlag 2007.
16. Poděbradská R, Máchová L. Syndrom karpálního tunelu v kontextu poruch pohybového systému. Cesk Slov Neurol N 2018; 81/ 114(2): 174 – 179. doi: 10.14735/ amcsnn2018174.
17. Bleecker ML. Occupational neurology and clinical neurotoxicologxy. Baltimore: Williams and Willkins 1994.
18. Dufek J. Profesionální syndrom karpálního tunelu. Neurol praxi 2006; 5 : 254 – 256.
19. Ehler E, Ridzoň P, Nakládalová M et al. Neurofyziologická diagnostika poškození loketního nervu v oblasti lokte. Cesk Slov Neurol N 2012; 75/ 108(3): 320 – 325.
20. Ridzoň P. Útlakové léze loketního nervu profesionálního původu Neurol praxi 2014; 15(5): 240 – 242.
21. Čihák R, Druga R, Grim M. Anatomie 3. 3. vyd. Praha: Grada 2016 : 522.
22. Duke University Medical School. Available from URL: https:/ / web.duke.edu/ anatomy/ mbs/ mbs.html.
23. Minks E, Husárová I, Streitová H et al. 2cm segmentová studie motorických vláken nervus ulnaris přes oblast lokte – elektromyografická technika. Neurol praxi 2012; 13(1): 32 – 37.
24. Shea JD, McClain EJ. Ulnar nerve compression syndromes at and bellow the wrist. J Bone Joint Surg Am 1969; 51(6): 1095 – 1103.
25. Ridzoň P, Ehler E, Urban P et al. Normativní hodnoty parametrů vedení pro nervus ulnaris a nervus medianus měřené standardizovaným způsobem. Cesk Slov Neurol N 2014; 77/ 110(2): 210 – 215.
26. Ehler E, Ridzoň P. Loketní nerv. Cesk Slov Neurol N 2017; 80/ 113(2): 130 – 141. doi: 10.14735/ amcsnn2017130.
27. Kanta M, Ehler E, Hlatký R et al. Reoperace pro úžinové syndromy ulnárního nervu v oblasti lokte. Neurol praxi 2002; 3(6): 333 – 336.
Štítky
Detská neurológia Neurochirurgia Neurológia
Článok vyšiel v časopiseČeská a slovenská neurologie a neurochirurgie
Najčítanejšie tento týždeň
2019 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Kompresivní neuropatie jako nemoc z povolání
- Refrakterní myastenia gravis – klinická charakteristika a možnosti biologické léčby
- Úloha pohybovej aktivity v liečbe pacientov s Parkinsonovou chorobou
- Změna struktury paraspinálních svalů u pacientů s chronickými nespecifickými bolestmi dolní části zad
- Léčba nespavosti při neuropatické bolesti
- Význam kolaterální cirkulace u akutní okluze arteria basilaris
- Jiný pohled na inhibitor agregace krevních destiček klopidogrel – vhodné antiedematikum v předklinickém modelu poranění mozku?
- Možnosti stanovení likvorového tripletu tau proteinů a β-amyloidu 42 metodami ELISA a orientační normativní vodítka
- Endoskopické operace výhřezu bederních meziobratlových plotének – první zkušenosti
- CRP stanovený vysoce senzitivní metodou u pacientů s ichemickou cévní mozkovou příhodou – od rizikových faktorů po vývoj
- Pegylovaný interferon beta 1-a v klinické praxi
- Kongenitální fibróza zevních okohybných svalů u české rodiny a její molekulárně genetická příčina
- Rozsáhlý cervikální hematom po minimálním traumatu
- Perinatální paréza brachiálního plexu na podkladě avulze, řešená konzervativně
- Plicní arteriovenózní malformace jako vzácná příčina ischemické cévní mozkové příhody
- Akutní amnestický syndrom při bilaterální lézi hipokampů jako raritní projev CMP
- Perforace jícnu způsobená dislokovanou krční dlahou pět let po operaci krční páteře – vzácná komplikace
- Závažné vaskulopatie u neurofibromatózy typu 1
- Simultánní vícečetné intracerebrální hemoragie
- Analýza dat v neurologii LXXVII. Korelační analýza vícerozměrných souborů kvantitativních dat – příklady
- Recenze knih
- Česká a slovenská neurologie a neurochirurgie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Léčba nespavosti při neuropatické bolesti
- Kompresivní neuropatie jako nemoc z povolání
- Změna struktury paraspinálních svalů u pacientů s chronickými nespecifickými bolestmi dolní části zad
- Endoskopické operace výhřezu bederních meziobratlových plotének – první zkušenosti
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




