-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Design implantátu
Implant Design
The long-term success of dental implants depend on a number of factors such as a design of implant and method of insertion. Key factors that influence the design must be in concert with anatomy, physiology and biomaterials. The implant design has a great influence on initial stability and subsequent function. The main design parameters are: implant length, implant diameter, implant shape and surface characteristic.
Key words:
implant design - titanium - surface topography - implant shape
Autoři: L. Dzan
Působiště autorů: Oddělení ústní, čelistní a obličejové chirurgie KN Liberec, a. s.
Vyšlo v časopise: Česká stomatologie / Praktické zubní lékařství, ročník 109, 2009, 2, s. 21-25
Kategorie: Souborný referát
Souhrn
Dlouhodobé správné fungování zubních implantátů ovlivňuje řada faktorů, mezi které patří design implantátu a chirurgický postup implantace. Design implantátu musí být v souladu s anatomií, fyziologií a s nejnovějšími poznatky o vztahu mezi materiálem a organismem. Má hlavní vliv na primární stabilitu implantátu a jeho následnou funkci. Mezi designové parametry patří délka, průměr, tvar a povrch implantátu.
Klíčová slova:
design implantátu - titan - povrchová úprava - tvar implantátuÚVOD
Implantologie významně změnila stomatologii a v jejím rámci se v posledním desetiletí velmi výrazně rozvíjí. Dnes se na trhu vyskytuje kolem 220 obchodních značek a s rozvojem vědeckých poznatků a zkušeností se objevují stále nové typy implantátů lišící se podle použitého materiálu a podle svých makroskopických i mikroskopických tvarů s různou povrchovou úpravou, přičemž je již mnohdy velice obtížné se v této problematice orientovat.
Podle Mezinárodní organizace pro standardizaci (ISO) je implantát „zařízení (přístroj) navržený pro umístění do kosti a zajišťující odolnost proti posunutí zubní protetické náhrady“ (ISO 1942-5). V souladu s tím je pak i definice implantačního systému, což jsou „dentální komponenty navržené k vzájemnému spojení a sestávající se z nezbytných dílů a nástrojů potřebných k vytvoření tohoto spojení“ (ISO 10451). Implantáty umožňují nahradit ztrátu jednoho, dvou a více nebo všech zubů. Poskytují oporu ortodontickým zařízením a částečným nebo celkovým zubním protézám a uplatňují se rovněž při distrakčních technikách.
Úspěch implantace souvisí s principem osseointegrace. Podle Albrektssona a kol. se jedná o bezprostřední funkční a strukturální spojení mezi živou kostí a povrchem zatíženého implantátu. Steineman a kol. zase nahlížejí na osseointegraci jako na kostní spojení s odolností vůči tahové a smykové síle. Zarb a Albrektsson popisují osseointegraci jako proces, při kterém je dosaženo klinicky asymptomatické pevné fixace alloplastického materiálu s kostí a toto spojení je udrženo během zatěžování implantátu [3].
Má se za prokázané, že primární stabilita závisí na chirurgickém postupu, denzitě kosti a designu implantátu, zejména na délce a průměru [10, 11]. Pečlivá chirurgická fáze je nezbytná pro dokonalé vhojení implantátu (zejména v časné postimplantační fázi). Avšak neméně důležité pro dokonalou osseointegraci jsou specifické charakteristiky implantátu, a to zejména použitý materiál a design implantátu [10, 12, 15].
Bez ohledu na různé definice je nesporné, že musí být docíleno pevného spojení implantátu s kostí a že bez udržení tohoto stavu při zatížení suprakonstrukcí není možno hovořit o úspěšném vhojení implantátu.
HISTORICKÝ PŘEHLED POUŽITÉHO MATERIÁLU
K výrobě implantátů se používalo (a ještě se v omezené míře používá) celá řada materiálů – kovy, keramika, uhlík, polymery a jejich kombinace. Všechny materiály musí splňovat požadavky na biokompatibilitu (čili jsou po chemické a biologické stránce slučitelné s živou kostí a umožňují její novotvorbu na svém povrchu) a biofunkčnost (jeví specifické fyzikální vlastnosti, které dovolují implantátu fungovat pod zátěží bez poškození okolních tkání).
Jedním z prvních designů zubních implantátů byl návrh Edwina J. Greenfielda (USA) z roku 1901, který patentoval „mounting for artificial teeth“, čili „připevnění umělých zubů“. Ve svém návrhu vycházel z tvaru zubu a použitým materiálem byl iridioplatinový drát (obr. 1).
Obr. 1. Implantát s použitím iridioplatinového drátu. 
V roce 1930 přišli bratři Alvin E. Stock a Moses Stock (USA) se šroubovým tvarem implantátu odvozeným z designu ortopedických šroubů používaných při řešení zlomenin kostí. K výrobě implantátů používali chromkobaltmolybden. Posunem vpřed bylo od roku 1947 využití bioinertního materiálu tantalu k výrobě implantátů (Manlio S. Formiggini, Itálie), zpočátku ve formě jednoduché a následně dvojité spirály. Tantal byl objeven roku 1802 švédským chemikem Andersem G. Ekebergem. Jedná se o velmi pevný kovový prvek, vysoce odolný proti kyselinám a chemicky inertní. Svými fyzikálními charakteristikami je velice podobný titanu, který byl objeven roku 1791 anglickým chemikem Williamem Gregorem. Izolován však byl až v roce 1910 A. Hunterem. Od roku 1965 je titan používán v dentální implantologii. Díky své vysoké chemické netečnosti se titan v okolním prostředí nevyskytuje v takové formě, která by mohla být metabolizována živými organismy, a tudíž není známo žádné zapojení titanu do enzymatických reakcí nebo jeho jiné biologické uplatnění.
TITAN A JEHO SLITINY
Většina dnešních implantátů je vyráběna z čistého (commercially pure = c.p.) titanu nebo titanových slitin. Dá se říci, že procentuální zastoupení vzdušných plynů (zejména kyslíku), určuje kvalitu c.p. titanu [14]. Podle amerického standardu (ASTM F67) má c.p.titan 4 stupně, přičemž první je nejčistší ve srovnání se čtvrtým, který obsahuje více vzdušných plynů a železa. C.p. titan 1.stupně používá na výrobu svých implantátů např. f. Nobel Biocare (Švédsko), zatímco f. Straumann (Švýcarsko) vyrábí své implantáty z c.p. titanu 4. stupně.
Titanové slitiny jsou označovány podle ASTM od stupně čistoty 5 až 29. Některé firmy (např. Sargon Enterprises, USA) vyrábějí implantáty ze slitiny 5. stupně (jedná se chemicky o známé Ti-6Al-4V).
Obecně se dá shrnout, že c.p. 1. stupně představuje nejvyšší odolnost vůči korozi a nejmenší pevnost, zatímco c.p. 4. stupně a titanová slitina 5. stupně představují větší odolnost působícím silám. Jestliže odolnost vůči korozi je závislá zejména na obsahu železa, tak některé firmy (např. Astra Tech, Švédsko) používají c.p. 4. stupně, ale obsah železa v něm snižují až pod úroveň maxima pro c.p. 1.stupně [7]. Ovšem přímé důsledky těchto relativně malých rozdílů v materiálech na fungování implantátů (a vznik možných mechanických komplikací) jsou nejisté a nepodařilo se jednoznačně pomocí evidence based medicine prokázat opak [5].
DESIGN IMPLANTÁTU – POVRCH
Povrchové makroskopické úpravy jsou navrhovány s cílem zvětšit plochu kontaktu s kostí, a tím i spojení s ní [4]. Na mikroskopické úrovni dochází k zachycování fibrinové sítě na mikronerovnostech, a tím se zajišťuje udržení procesu hojení na povrchu implantátu. Je předpoklad (zejména na základě studií na zvířatech), že se toto jako výhoda projevuje hlavně v časných fázích hojení ve srovnání se soustruženým povrchem.
Existují rozličné metody k úpravě povrchu implantátů [16]. Některé z nich jsou používány k vytvoření buď izotropního povrchu (drsnosti jsou nepravidelně rozmístěny tak, že povrch je identický ve všech směrech), nebo anizotropního povrchu (povrch se směrovým vzorem). Kromě strojově opracovaných hladkých povrchů (machined) jsou ještě k dispozici povrchy upravené tryskováním (blasted), resp. pískováním (sand blasted). Volba materiálu použitého k tryskování není až tak důležitá, rozhoduje jeho zrnitost. Touto technikou se dá docílit zvětšení povrchu asi 10x. Další technikou je plazmové nanášení nejčastěji titanového prášku (titanium plasma sprayed). Tyto dvě metody se podílejí zejména na makroskopických morfologických změnách povrchu implantátu. Mikroskopických změn můžeme dosáhnout leptáním pomocí kyseliny chlorovodíkové a sírové (acid etched). Tato technika se užívá buď samostatně na hladký povrch nebo v kombinaci s pískováním (blasted plus acid etched). Další používané techniky spočívají v úpravě povrchů za pomoci anodické oxidace ve vodných roztocích minerálních kyselin (oxidised), kdy díky průchodu proudu narůstá povrchová oxidová vrstva a současně vznikají mikropóry (porous). Metodou, která se snaží nejen zvětšit makro a mikropovrch implantátu, ale řeší i bioaktivitu povrchu, je povlakování (coating). Nejčastěji používaným materiálem je syntetický hydroxyapatit [8, 9,14].
V poslední době je snaha o vznik bioaktivity povrchu titanu chemickou cestou, čehož se dosahuje hlavně ošetřením titanu v alkalickém prostředí (tab. 1).
Tab. 1. Přehled metod k úpravě povrchu implantátu. 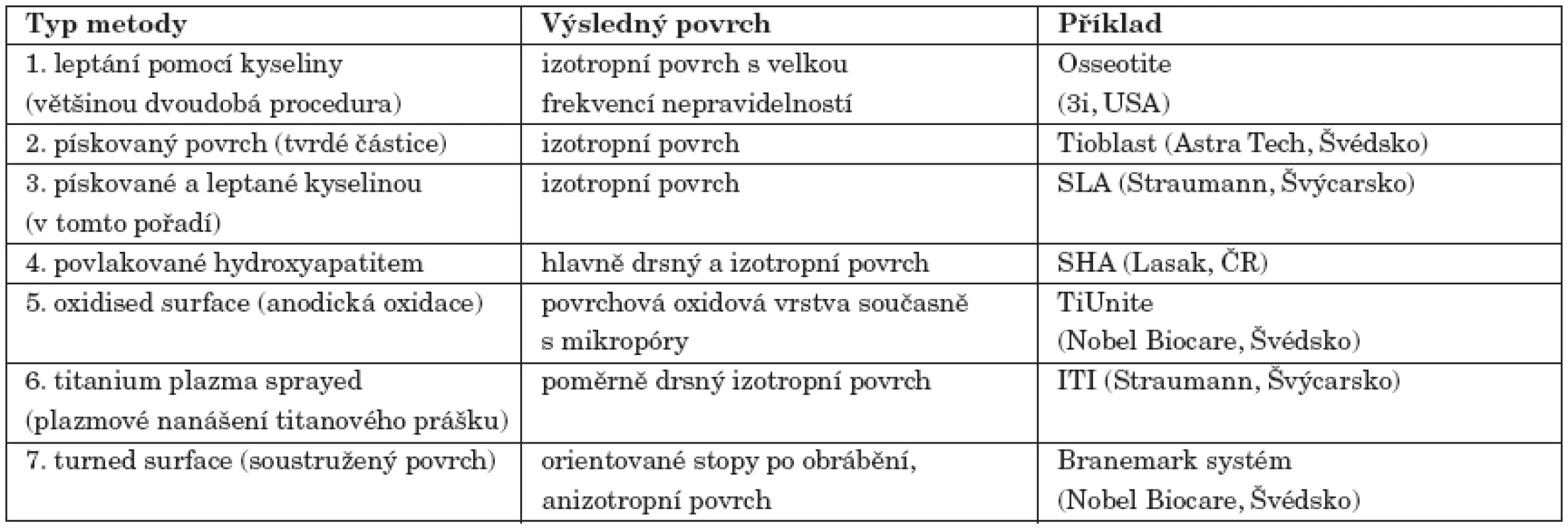
DESIGN IMPLANTÁTU – PRŮMĚR A DÉLKA
Délky běžně vyráběných implantátů jsou v rozmezí od 6 mm do 20 mm, výjimečně delší (např. zygoma implantáty). Nejčastěji užívané rozměry jsou pak mezi 10 a 16 mm. Průměr implantátů bývá od 3,7 mm do 6 mm, výjimečně menší (např. miniimplantáty). Podle klinických výzkumů však průměr implantátu pod 3,25 mm již nezajišťuje jeho dostatečnou pevnost. Při srovnání stejných délek je nespornou výhodou, že větší průměr má větší celkový povrch implantátu.
Jedním z hlavních faktorů ovlivňujících přenos vnějších sil na okolní kost je velikost implantátu. Za pomoci 2D matematických modelů toto potvrdili Holmgren a kol. (1998) zjištěním, že průměr implantátu je zásadní pro rozložení působícího tlaku na okolí. Použitím 3D matematických modelů a srovnáním vlivu délky a průměru implantátu Himmlova a kol. (2004) dospěli k závěru, že průměr má důležitější roli v distribuci působících sil než délka implantátu [13].
DESIGN IMPLANTÁTU – TVAR
Za 80 let hledání nejlepšího tvaru (od patentu Greenfielda v roce 1901 až do oficiálního přijetí šroubového implantátu v roce 1982 na kongresu v Torontu) se postupně objevila celá řada různých více či méně úspěšných designů, z nichž se jen některé (a to ještě ve specifických indikacích) udržely do dnešní doby. Patří sem např. čepelkové implantáty (blades), subperiostální implantáty, dále transmandibulární a bikortikální implantáty. Z těch novějších designů se jedná o tuberální a pterygoidní implantáty, dále o zygoma implantáty, provizorní implantáty, miniimplantáty a kotevní implantáty používané v ortodontii [1, 2].
Válcové (root-form) implantáty dnes dominují. Poprvé je zavedl v roce 1965 prof. Branemark a postupně byly navrhovány jako šrouby, cylindry nebo duté válce. Dnes se používají pouze první 2 skupiny, přičemž rozdíl mezi šroubovým typem a cylindrickým není ostrý. Někdy se používají názvy jako závitové a bezzávitové implantáty. Dalšími variantami doplňujícími již tak pestrou škálu variet geometrie jsou různé doplňkové otvory, rýhy, drážky a stupínky. Existují i implantáty, jež se mají po implantaci roztáhnout ve své apikální části do okolní kosti.
Při studiu designu válcového implantátu si jej pro zjednodušení můžeme rozdělit na:
- 1. obecný a
- 2. detailní,
který si můžeme ještě rozdělit na:
- a) oblast spojení implantátu a abutmentu,
- b) patková část
- c) krčková část
- d) tělo implantátu
- e) apikální část.
Do obecné části patří tvar implantátu. Ten může být přímý (straight), zužující se (tapered) (obr. 2), konický (conical), vejcoidní (ovoid), trapezoidní (trapezoidal) a stupňovitý (stepped).
Obr. 2. Zužující se implantát, tzv. tapered. 
Oblast spojení implantátu a abutmentu může být s externím (zevním) nebo interním (vnitřním) spojením, které je buď hexagonální, octogonální nebo kuželovité, čili může být rotační nebo antirotační. U každého typu pak mohou být rozdíly ve výšce a šířce jednotlivých charakteristik. Spojení může být pružné (resilience) nebo nepružné (nonresilience) a je umožněno zasunutím jako do sudu (butt joint) nebo po skosených hranách (bevel point). Usazení abutmentu je buď na principu vklouznutí (slip-fit joint) nebo na principu tření (friction-fit joint) [11].
Patková část (the implant flance) bývá rozšiřující se (wider), přímá (straight) nebo nálevkovitá (flared flance) a liší se různou výškou. Bývá leštěná (polished) nebo závitovaná (threads on flance).
Krčková část společně s tělem implantátu může být se závitem nebo bez závitu (threaded vs non-threaded) [6].
Apikální část někdy bývá rovněž závitovaná a její zakončení může být do „V“ („V“ shaped) nebo rovné (flat) nebo oblé (curved apex). Někdy je vzhled doplněn jamkami a otvory, přímo ve vrcholu se může nacházet dutina (apical chamber).
ZÁVĚR
Mezi základní charakteristiky designu implantátu patří délka a průměr implantátu, dále jeho povrch a tvar. Pochopení jejich vlivu na proces osseointegrace je nezbytnou znalostí každého, kdo s implantáty pracuje nebo hodlá pracovat. Vhodně zvolený design a současná pečlivě provedená chirurgická fáze jsou základními postuláty každého úspěšného implantologa. Bez jejich implementace do každodenní praxe není možno dosáhnout dlouhodobého správného fungování implantátu.
Věnováno prof. MUDr. Jiřímu Vaňkovi, CSc., k jeho významnému životnímu jubileu a též jako dík za jeho velký podíl na vědecké práci v oboru dentální implantologie.
Poděkování
Děkuji Ing. arch. Tomáši Myslivcovi za zhotovení obrázku.
Prim. MUDr. Ladislav Dzan
Odd. ÚČOCH KN Liberec, a.s.,
Husova 10
460 63 Liberec 1
e-mail: ladislav.dzan@seznam.cz
Zdroje
1. Abrahamsson, I., Cardapoli, G.: Peri-implant hard and soft tissue integration to dental implants made of titanium and gold. Clin. Oral Impl. Res., 18, 2007, s. 269-274.
2. Akkocaoglu, M., Uysal, S., Tekdemir, I., Akca, K., Cehreli, M. C.: Implant design and intraosseous stability of immediately placed implants: a human cadaver study. Clin.Oral Impl. Res., 16, 2005, s. 202-209.
3. Albrektsson, T., Jansson, T., Lekholm, U.: Osseointegrated dental implants. Dent. Clin. North. Am., 30, 1986, s. 151-174.
4. Brink, J., Meraw, S. J., Sarment, D. P.: Influence of implant diameter on surrounding bone. Clin. Oral Impl. Res., 18, 2007, s. 563-568.
5. Eckert, S. E., Choi, Y. G., Sanchez, A. R, Koka, S.: Comparison of dental implant systems: Quality of clinical evidence and prediction of 5-year surfoval. Int. J. Oral Maxillofac. Implants, 2005, 20, s. 406-415.
6. Jokstad, A., Braegger, U., Brunski, J., Carr, A., Naert, I., Wennerberg, A.: Duality of dental implants. Int. J. Prosthodont., 6, 2004, s. 607-612.
7. Jokstad, A., Braegger, U., Brunski, J. B., Carr, A. B., Naert, I., Wennerberg, A.: Quality of dental implants. Int. J. Prosthodont., 17, 2004, s. 637-641.
8. Machtei, E. E., Oved-Peleg, E., Peled, M.: Comparison of clinical, radiographic and immunological parameters of teeth and different dental implant platforms. Clin. Oral Impl. Res., 17, 2006, s. 658-665.
9. Marchetti, C., Pieri, F., Trasanti, S., Corinaldesi, G., Degidi, M.: Impact of implant surface and grafting protocol on clinical outcomes of endosseous implants. Int. J. Oral Maxillofac. Implants, 2007, 22, s. 399-407.
10. Meredith, N.: Assessment of implant stability as a prognostic determinant. Int. J. Prosthodont., 11, 1998, s. 491-501.
11. O´Sullivan, D., Sennerby, L., Meredith, N.: Measurements comparing the initial stability of five design of dental implants: a human cadaver study. Clin. Implants. Dent. Rel. Res., 2, 2002, s. 85-92.
12. Palmer, R.: Introduction to dental implants. BDJ 187, 1999, s. 127-132.
13. Petrie, C., Williams, J.: Comparative evaluation of implant designs: Influence of diameter, length, and taper on strains in the alveolar crest: A three-dimensional finite-element analysis. Clin. Oral Implants Res., 16, 2005, s. 486-494.
14. Šimůnek, A. a kol.: Dentální implantologie. 2. přepracované a doplněné vydání, Hradec Králové: Nukleus HK, 2008, s. 29-31, s. 36-41.
15. Triplett, R., Frohberg, U., Sykaras, N., Woody, R.: Implant materials, design, and surface topographies: Their influence on osseointegration of dental implants. J. Long.-Term. Eff. Med. Impl., 6, 2003, s. 486-493.
16. Weiss, C. M., Weis, A.: Implant materials, design, and fabrication in principles and praktice. In: Weis, C. M., Weis, A., editors: Principles and praktice of implant dentistry. St. Louis, Mosby, 2001, s. 28-46.
Štítky
Chirurgia maxilofaciálna Ortodoncia Stomatológia
Článek Křest knihy „Stomatologie“
Článok vyšiel v časopiseČeská stomatologie / Praktické zubní lékařství
Najčítanejšie tento týždeň
2009 Číslo 2
-
Všetky články tohto čísla
- K životnímu jubileu prof. MUDr. Jiřího Vaňka, CSc.
- Design implantátu
- Ultrazvukové vyšetření krčních uzlin při léčbě karcinomu ústní dutiny
- Přírůstek kazu v dočasném chrupu a některé korelace v longitudinální studii
- Orální piercing a jeho komplikace
- Vliv peroxidových bělicích systémů na stabilitu okrajového uzávěru a povrchovou odolnost kompozitních výplní
- Křest knihy „Stomatologie“
- Česká stomatologie / Praktické zubní lékařství
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Orální piercing a jeho komplikace
- Ultrazvukové vyšetření krčních uzlin při léčbě karcinomu ústní dutiny
- Vliv peroxidových bělicích systémů na stabilitu okrajového uzávěru a povrchovou odolnost kompozitních výplní
- Design implantátu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



