ASYNCHRONNÍ BILATERÁLNÍ SEMINOM NA PODKLADĚ INTRATUBULÁRNÍ GERMINÁLNÍ NEOPLAZIE – NEKLASIFIKOVATELNÝ TYP
ASYNCHRONOUS BILATERAL SEMINOMA BASED ON INTRATUBULAR GERM CELL NEOPLASIA UNCLASSIFIED TYPE
Objective:
We are presenting a case report of young man who developed an asynchronous bilateral seminoma based on an intratubular germ cell neoplasia of unclassified type (IGCNU).
Case report:
A patient, with history of a stage I seminoma of the left testis, based on an IGCNU of the left testis, after a radical orchidectomy and adjuvant radiotherapy, was referred to the urology clinic with a suspected tumor of the right testis. A testicular biopsy was made and the histological examination showed an IGCNU. A radical orchidectomy was performed and a seminoma was found.
Conclusion:
IGCNU is a precursor lesion of germ cell testicular tumors. Treatment of the IGCNU includes radiotherapy or chemotherapy with cisplatin. Surveillance remains an option for those with a solitary testicle who wish to preserve fertility and endocrine function.
A contralateral testicular biopsy, in patients with a history of germ cell tumors, should be made in cases of cryptorchidism, poor spermatogenesis, and testicular atrophy with a testicular volume of less than 12 ml. Biopsy is also recommended in patients with testicular microlithiasis and history of ITGCNU.
Key words:
Intratubular germ cell neoplasia unclassified – ITGCNU, seminoma, radical orchidectomy, testicular microlithiasis.
Autoři:
Jakub Musil; Daniel Bulíř; Jan Jandejsek
Působiště autorů:
Urologické oddělení, Oblastní nemocnice Kolín a. s.
Vyšlo v časopise:
Ces Urol 2015; 19(2): 157-162
Kategorie:
Kazuistika
Souhrn
Cíl práce:
Prezentujeme kazuistiku pacienta, u kterého došlo k rozvoji oboustranného seminomu na podkladě intratubulární germinální neoplazie – neklasifikovatelný typ (IGCNU – intratubular germ cell neoplasia unclassified type).
Kazuistika:
Pacient s anamnézou seminomu levého varlete klinického stadia I a IGCNU po radikální orchiektomii a adjuvantní radioterapii byl odeslán k urologickému vyšetření pro suspektní tumor solitárního pravého varlete dle sonografického vyšetření. Indikovali jsme 3biopsii varlete, která prokázala přítomnost IGCNU. Následovala radikální orchiektomie, kde byl histologicky verifikován klasický seminom.
Závěr:
Intratubulární germinální neoplazie představuje vysoké riziko rozvoje invazivního germinálního tumoru varlete. Léčba zahrnuje radioterapii či chemoterapii cisplatinou. Alternativou je pečlivá dispenzarizace a pravidelné sonografické kontroly, zejména u pacientů se solitárním varletem, kteří chtějí zachovat fertilitu a endokrinní funkci.
Biopsie kontralaterálního varlete u pacientů s germinálním tumorem k vyloučení IGCNU by měla být provedena v případě kryptorchizmu, poruchy spermiogeneze a atrofií varlete s objemem pod 12 ml, vhodná je rovněž u pacientů s mikrolitiázou varlete a předchozím výskytem IGCNU.
Klíčová slova:
Intratubulární germinální neoplazie, klasický seminom, radikální orchiektomie, mikrolitiáza varlete.
ÚVOD
Germinální nádory varlete představují nejčastější malignitu u mladých mužů, maximum jejich výskytu je mezi 25–34 lety věku. V roce 2011 činila incidence nádorů varlat 9,05/100 000, u seminomů byla incidence 5,33/100 000 (ÚZIS ČR). Intratubulární germinální neoplazie – neklasifikovatelný typ je společnou prekancerózou pro všechny germinální tumory varlete s výjimkou spermatocytárního seminomu. Je charakterizována vysokým rizikem progrese v invazivní tumor – 50 % do 5 let (1, 2).
Diagnostika IGCNU (IGCNU – intratubular germ cell neoplasia unclassified type) se opírá o bioptické vyšetření, sonografický nález na varleti bývá zpravidla normální. Při biopsii se doporučuje odběr dvou vzorků z různých částí varlete, přesto však zůstává cca 0,5 % falešně negativních nálezů. Terapie IGCNU není některými autory považována za nezbytnou, možná je zde pečlivá dispenzarizace pacientů spočívající v samovyšetřování a pravidelných sonografických kontrolách. Argumentem pro tento postup je vysoká míra komplikací po radioterapii a časný záchyt nádorů nízkého stagingu.
V této kazuistice prezentujeme případ pacienta, u kterého došlo na podkladě IGCNU k rozvoji bilaterálního klasického seminomu.
KAZUISTIKA
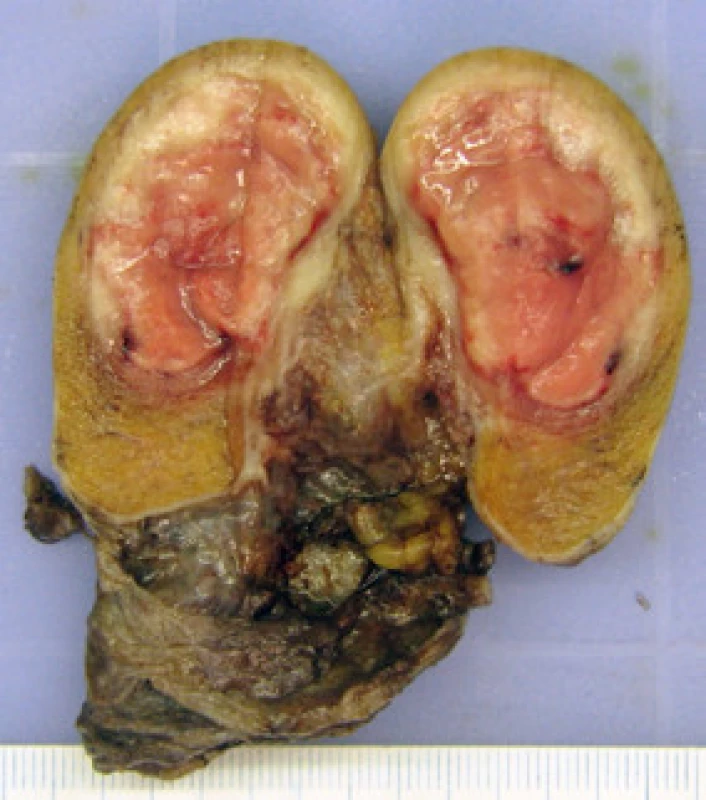
Pacient nar. 1986 poprvé navštívil urologickou ambulanci začátkem listopadu 2011 pro zvětšení levého varlete, dle sonografického vyšetření byl verifikován tumor levého varlete o vel. 35 x 25 mm, v pravém varleti jsme zachytili mikrolitiázu v horním pólu varlete (obr. 1). Laboratorní výsledky: AFP 1,00 IU/ml, CEA 1,38 μg/l, free beta hCG pod 2,00 mIU/ml, LD 3,71 μkat/l. Osobní anamnéza byla bez pozoruhodností, pacient dosud zdráv, nekuřák, varlata měl sestouplá normálně. Pacient byl indikován k radikální orchiektomii vlevo. Histologické vyšetření prokázalo klasický seminom, v okolí nádoru projevy intratubulární germinální neoplazie, uzavřeno jako pT1, klinické stadium I (obr. 2). Na základě rozhodnutí onkologického semináře následovala adjuvantní radioterapie 23,4 Gy zaměřená na paraaortální lymfatické uzliny. Restagingová vyšetření neprokázala recidivu či generalizaci onemocnění.
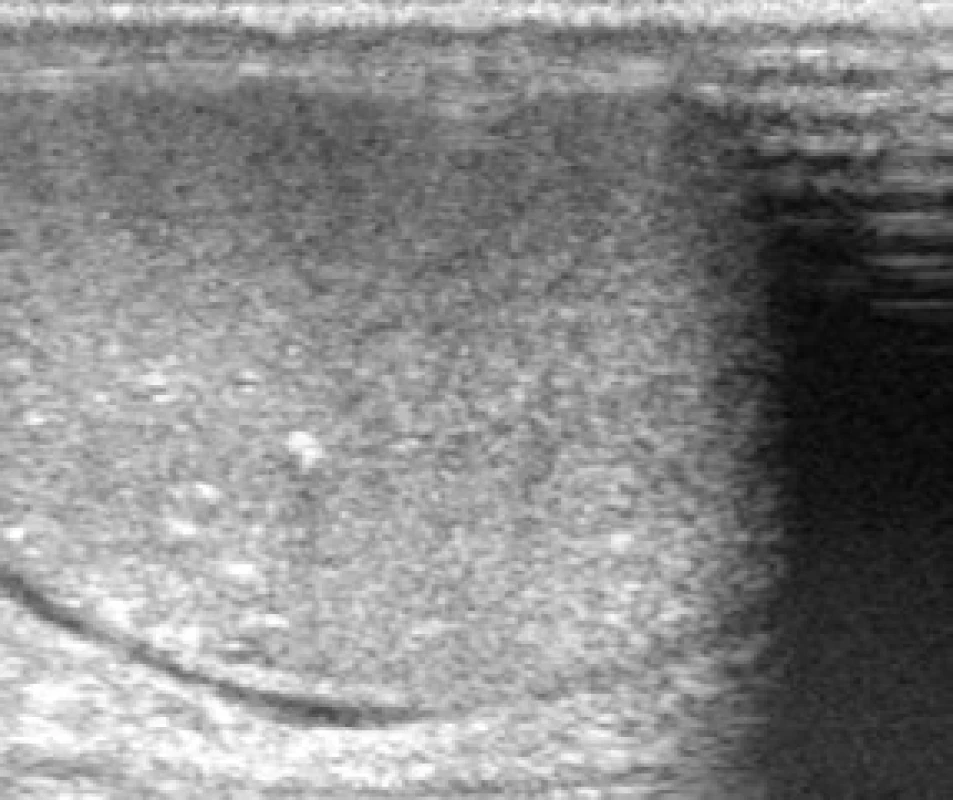
Vzhledem k mikrolitiáze kontralaterálního varlete a anamnéze seminomu byl pacient pravidelně sonograficky kontrolován v tříměsíčních intervalech, opakovaně bez průkazu ložiskových změn charakteru tumoru pravého varlete, mikrolitiáza zůstávala omezena na horní pól varlete. Sérové hladiny nádorových markerů se po ukončení léčby pohybovaly ve fyziologickém rozmezí.
Koncem dubna 2014 byl pacient odeslán onkologem pro suspektní tumor solitárního pravého varlete dle sonografického vyšetření. Sonograficky bylo zjištěno drobné, cca 5mm hypoechogenní ložisko v dolním pólu varlete (obr. 3), palpační nález na varleti byl normální. Laboratorní výsledky: AFP 1,40 IU/ ml, CEA 1,37 μg/l, free beta hCG pod 2,00 mIU/ml, LD 3,09 μkat/l. Vzhledem k nejasnému sonografickému nálezu a solitárnímu varleti jsme indikovali pacienta k biopsii varlete. Peroperační ultrasonografie však již zmíněné ložisko neprokázala, byla odebrána biopsie varlete – dva vzorky 4 x 3 mm a 6 x 3 mm. Histologické vyšetření prokázalo intratubulární germinální neoplazii, neklasifikovatelný typ.
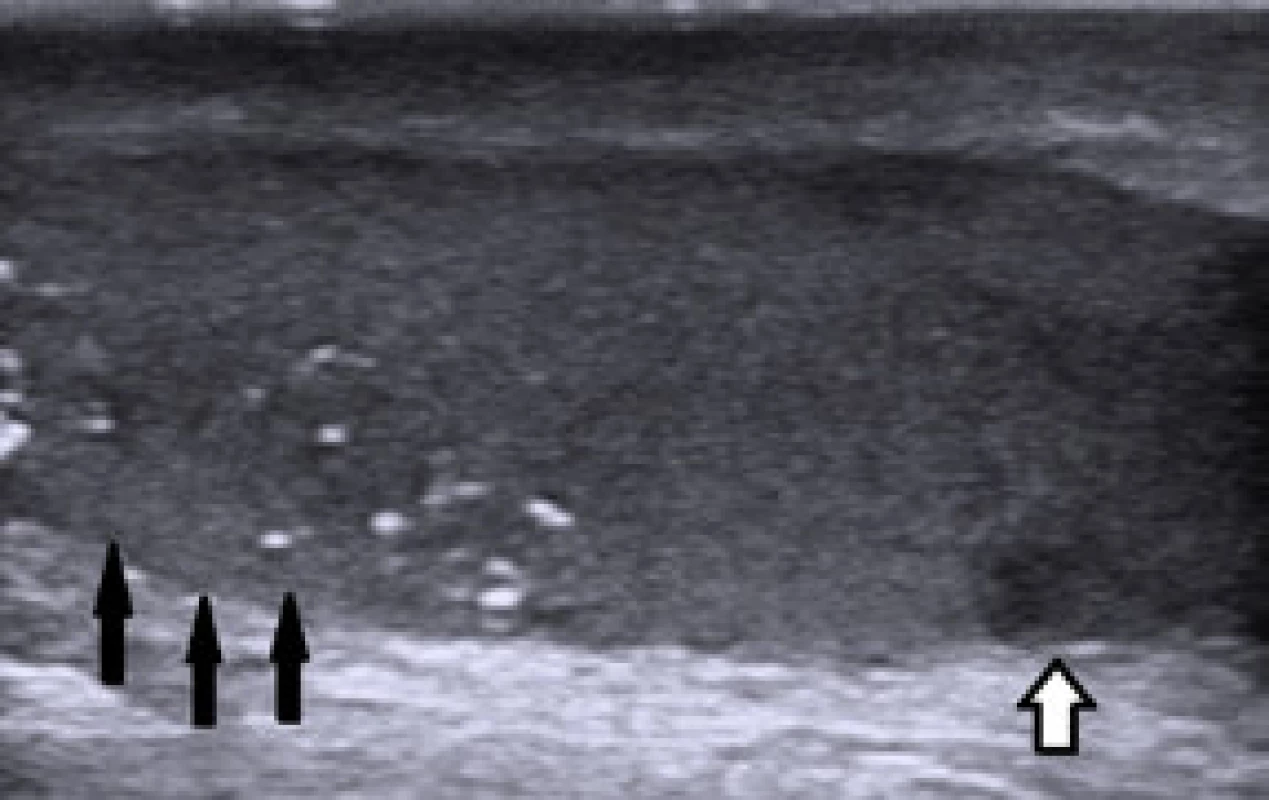
Pacient byl řádně poučen o riziku progrese onemocnění do invazivního nádoru pravého varlete a o terapeutických možnostech – radikální orchiektomii, chemoterapii či pravidelných UZ kontrolách a samovyšetřováním. Radioterapie nebyla indikována vzhledem k již proběhlé radioterapii před třemi lety. Po konzultaci s onkologem přistoupil na provedení radikální orchiektomie vpravo, před výkonem byla provedena kryokonzervace spermatu. Histologické vyšetření přineslo překvapující výsledek – makroskopicky varle v převaze nenápadné, v dolním pólu neostře ohraničený našedlý okrsek 5 x 7 mm. Mikroskopicky ve varleti prakticky v celém rozsahu dominuje intratubulární germinální neoplazie, neklasifikovatelný typ, našedlý okrsek v dolním pólu je klasický seminom bez lymfovaskulární propagace, pT1 + pTis (obr. 4, 5). Pacient podstoupil tři série adjuvantní chemoterapie karboplatinou AUC 7 (AUC – area under curve – plocha pod koncentrační křivkou), v současné době je bez známek generalizace onemocnění, trvá kompletní remise. Pro rozvoj hypogonadizmu jsme nasadili substituci testosteron undecanoátem 1 000 mg intramuskulárně v intervalu tří měsíců. DISKUZE Intratubulární germinální neoplazie neklasifikovatelného typu (IGCNU – intratubular germ cell neoplasia unclassified type) představuje společnou prekurzorovou lézi pro všechny typy germinálních tumorů s výjimkou spermatocytárního seminomu. Jako první IGCNU popsal Skakkebaek v roce 1972 na biopsiích dvou infertilních pacientů, u kterých se vyvinul germinální tumor varlete. Etiologie IGCNU je předmětem výzkumu, v současné době se uvažuje o 2 možných mechanizmech vzniku: regrese spermatogonií směrem k fenotypu primordiálních buněk nebo abnormální perzistence gonocytů po neonatálním období. Progrese IGCNU v invazivní tumor bývá spojena se ztrátou PTEN genu a expresí p18. Zisk (gain) chromozomu 12p umožňuje buňkám IGCNU přežití bez interakce se Sertoliho buňkami a je již znakem invazivního nádoru (3).
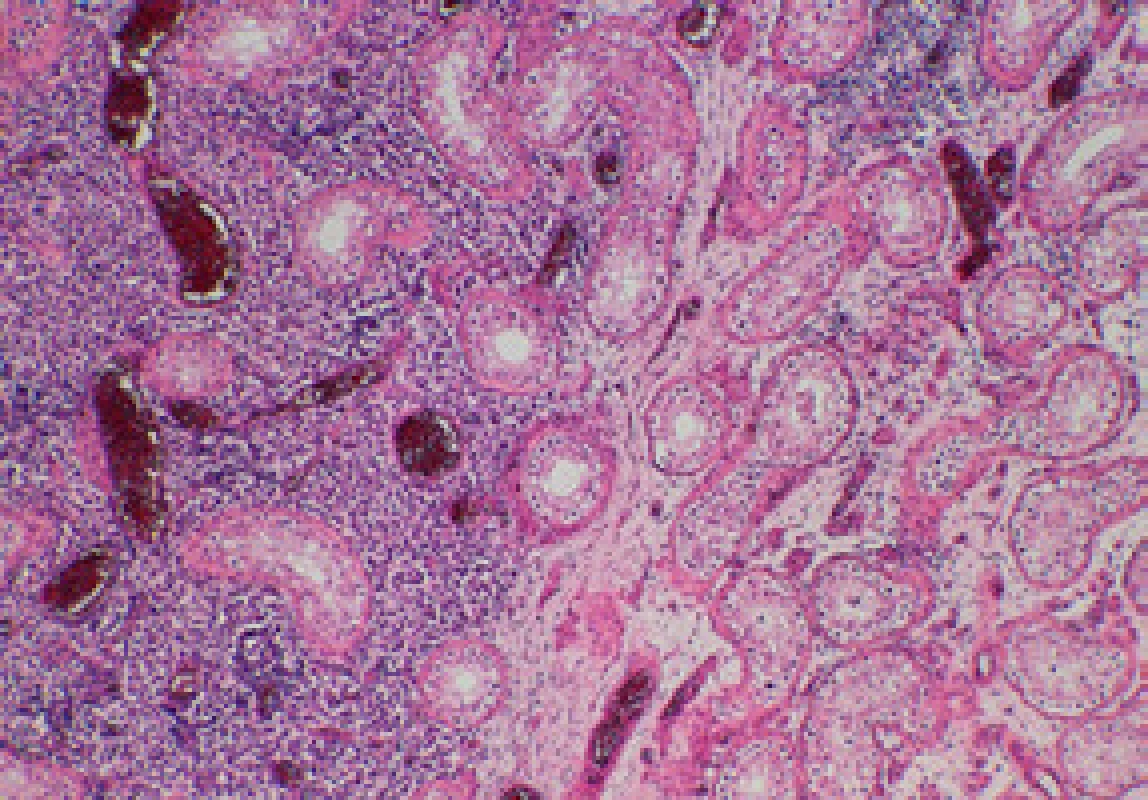
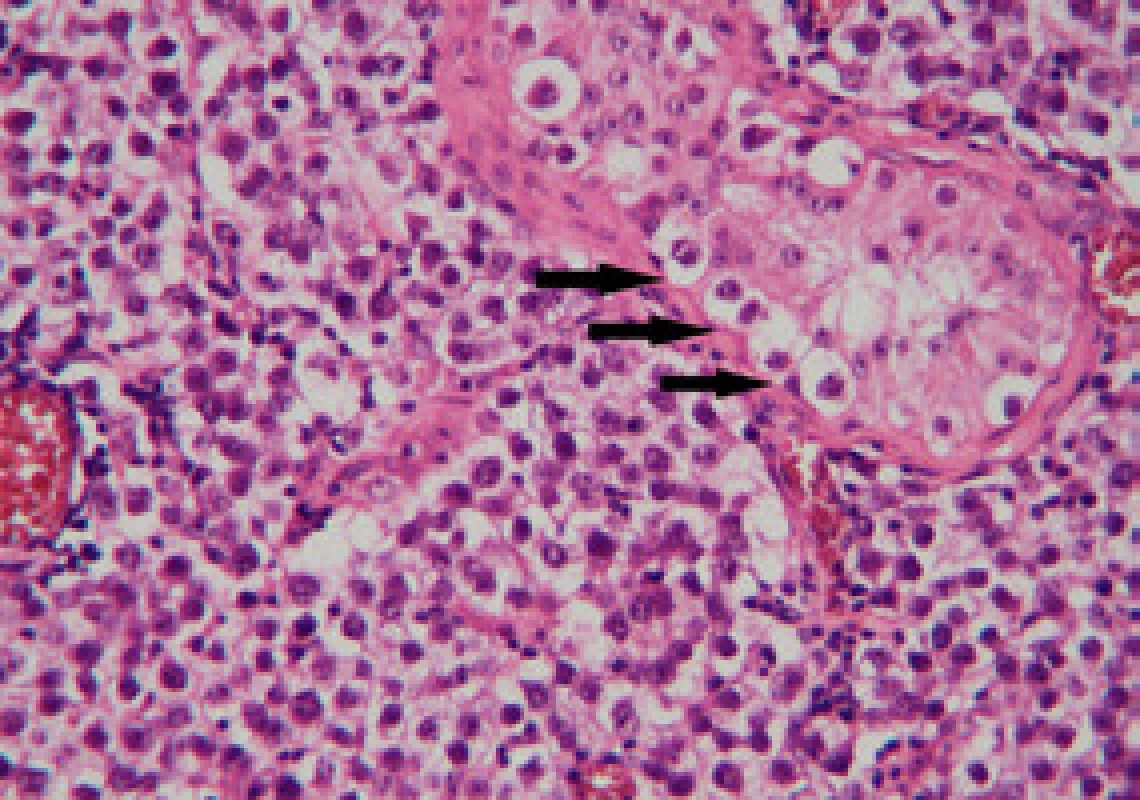
Mikroskopicky je IGCNU charakterizována přítomností germinálních buněk s objemnou vakuolizovanou cytoplazmou bohatou na glykogen, pozitivně reagující při barvení PASem. Jádra jsou velká, nepravidelná, s hrubým chromatinem a dvěma i více jadérky (4, 5). Výjimkou nejsou ani atypické mitózy. Tubulární bazální membrána bývá obvykle ztluštělá, vlastní spermatogeneze bývá redukována nebo chybí zcela. Mikroskopicky je možno rovněž pozorovat výskyt drobných amorfních mikrokalcifikací, které jsou dle některých autorů typické pro germinální tumory včetně IGCNU, koncentricky vrstvené mikrokalcifikace nejsou pro IGCNU a germinální tumory typické, ale mohou být přítomny. Lymfocytární celulizace v okolí IGCNU by měla vzbudit podezření na mikroinvazi. Imunohistochemické vyšetření vykazuje pozitivitu placentární alkalické fosfatázy (PLAP), c-kit a OCT 3/4 (6). PLAP je jeden z prvních studovaných markerů, vyskytuje se u 98 % seminomů, 97 % embryonálních karcinomů, 98 % IGCNU, avšak nenachází se v normální tkáni varlete (3). V diferenciální diagnostice je třeba odlišit poruchu vyzrávání spermatogonií tzv. spermatogenic arrest (5), tato léze nereaguje s PLAP ani OCT 3/4.
IGCNU typicky nacházíme u osob vyšetřovaných pro infertilitu, somatosexuální poruchu typu intersexu, u pacientů s kryptorchizmem a u kontralaterálních germinálních tumorů varlete. Přítomnost IGCNU byla prokázána i u pacientů s retroperitoneálními extratestikulárními germinálními tumory s negativním klinickým nálezem na varlatech. Výskyt IGCNU u pacientů po radikální orchiektomii představuje 5 %. Riziko progrese v invazivní nádor do pěti let přesahuje 50 %, po sedmi letech toto riziko činí 90 %.
Neexistuje jednotný konsenzus na léčbu IGCNU. Dle doporučení EAU (7) je metodou první volby radioterapie 16–20 Gy, radioterapie s sebou ovšem nese vysoké riziko poruchy produkce testosteronu a spermiogeneze. Alternativou je pečlivá dispenzarizace s pravidelnými sonografickými kontrolami po třech měsících a samovyšetřováním alespoň 1 x měsíčně. Chemoterapie cisplatinou je zatížena vysokým procentem recidiv – 20 % po pěti letech a 40 % po deseti letech (2, 8). Radikální orchiektomie by měla být provedena vždy u pacientů se suspekcí na invazivní tumor, v případě příznivých anatomických poměrů je u menších tumorů možný orgán šetřící výkon (9).
Otázkou zůstává problematika biopsie kontralaterálního varlete u pacientů s germinálním tumorem varlete. Guidelines EAU tento výkon paušálně nedoporučuje, je doporučen pouze u pacientů s vysokým rizikem – tj. pacientů s anamnézou kryptorchizmu, poruchou spermiogeneze a atrofií varlete s objemem pod 12 ml. Není zde zohledněna ani přítomnost mikrolitiázy, ani přítomnost IGCNU. Tan (10) ve své metaanalýze hodnotící predikci germinálních tumorů varlete u pacientů s mikrolitiázou uvádí relativní riziko výskytu IGCNU 8,5 resp. 10,5 při současné diagnóze germinálního tumoru kontralaterálního varlete resp. IGCNU. Holm (11) ve své práci udává až 26,8 x (!) vyšší riziko IGCNU u pacientů s mikrolitiázou a současným výskytem kontralaterálního tumoru. U asymptomatických mužů bez další patologie při ultrasonografickém vyšetření varlat však mikrolitiáza nepředstavuje zvýšení relativního rizika výskytu germinálního tumoru a biopsie varlete v těchto případech není indikována.
ZÁVĚR
Námi prezentovaná kazuistika poukazuje na opomíjenou klinickou jednotku IGCNU, která představuje prekancerózu pro většinu germinálních tumorů varlete. Mikrolitiáza varlete ani předchozí diagnóza IGCNU není dle aktuálních guidelines EAU indikací k biopsii kontralaterálního varlete u pacientů s předchozím germinálním tumorem. Na základě našich zkušeností by bylo vhodné tyto pacienty zařadit do skupiny s vysokým rizikem.
PODĚKOVÁNÍ
Autoři děkují prim. MUDr. Radimu Žaludovi, přednostovi Oddělení patologie Oblastní nemocnice Kolín a.s., za poskytnutí fotografické dokumentace a konzultaci histopatologického nálezu.
Došlo: 21. 3. 2015
Přijato: 30. 4. 2015
Střet zájmů: žádný.
Prohlášení o podpoře: Zpracování tohoto sdělení nebylo podpořeno žádnou společností.
Kontaktní adresa:
MUDr. Jakub Musil
Urologické oddělení ONK a.s.
Žižkova 146,
280 00 Kolín III
e-mail: musiljakub@email.cz
Zdroje
1. Brabrand S, Fosså SD, Cvancarova M, et al. Probability of metachronous testicular cancer in patients with biopsy-proven intratubular germ cell neoplasia depends on first-time treatment of germ cell cancer. J Clin Oncol. 2012; 30(32): 4004–4010.
2. Montironi R. Intratubular germ cell neoplasia of the testis: testicular intraepithelial neoplasia. Eur Urol. 2002 Jun; 41(6): 651–654.
3. Risk MC, Masterson TA. Intratubular germ cell neoplasms of the testis and bilateral testicular tumors: Clinical significance and management options, Indian J Urol. 2010 Jan-Mar; 26(1): 64–71.
4. Hes O, Michal M, Hora M. Intratubulární germinální neoplazie – přehled problematiky s přihlédnutím ke klasifikaci WHO 2004, Čes.-slov. Patol., 43, 2007, No. 4, p. 136–140.
5. Hes O, Michal M, Mukenšnabl P, et al. Nádory varlat, Plzeň, 2007: 11–18.
6. Jones TD, Ulbright TM, Eble JN, Cheng L. OCT4: A sensitive and specific biomarker for intratubular germ cell neoplasia of the testis. Clin Cancer Res. 2004 Dec 15; 10(24): 8544–8547.
7. Albers P, Albrecht W, Algaba F, et al. Guidelines on testicular cancer, EAU, 2012: 8.
8. Dieckmann KP, Wilken S, Loy V, et al. Treatment of testicular intraepithelial neoplasia (intratubular germ cell neoplasia unspecified) with local radiotherapy or with platinum-based chemotherapy: a survey of the German Testicular Cancer Study Group., Ann Oncol. 2013 May; 24(5): 1332–1337.
9. Mehmet B, Yuksel, Gumus B, Özbek E, Nese N. A Unique Case of Bilateral Synchronous Testicular Tumor with Concomitant Bilateral Diffuse Intratubular Germ Cell Neoplasia: Testis Sparing Surgery and Local Radiotherapy, Curr Urol. Jan 2013; 6(3): 165–168.
10. Tan IB, Ang KK, Ching BC, Mohan C, Toh CK, Tan MH. Testicular microlithiasis predicts concurrent testicular germ cell tumors and intratubular germ cell neoplasia of unclassified type in adults: a meta-analysis and systematic review. Cancer. 2010 Oct 1; 116(19): 4520–4532.
11. Holm M, Hoei-Hansen CE, Rajpert-De Meyts E, Skakkebaek NE. Increased risk of carcinoma in situ in patients with testicular germ cell cancer with ultrasonic microlithiasis in the contralateral testicle. J Urol. 2003; 170: 1163–1167.
12. de Gouveia Brazao CA, Pierik FH, Oosterhuis JW, Dohle GR, Looijenga LH, Weber RF. Bilateral testicular microlithiasis predicts the presence of the precursor of testicular germ cell tumors in subfertile men. J Urol. 2004; 171: 158–160.
13. Elzinga-Tinke JE, Sirre ME, Looijenga LH, van Casteren N, Wildhagen MF, Dohle GR. The predictive value of testicular ultrasound abnormalities for carcinoma in situ of the testis in men at risk for testicular cancer. Int J Androl. 2009 Oct 21.
Štítky
Detská urológia Nefrológia UrológiaČlánok vyšiel v časopise
Česká urologie
2015 Číslo 2
- Aktuálne európske odporúčania pre liečbu renálnej koliky v dôsledku urolitiázy
- Lék v boji proti benigní hyperplazii prostaty nyní pod novým názvem Adafin
- MUDr. Šimon Kozák: V algeziológii nič nefunguje zázračne cez noc! Je dôležité nechať si poradiť od špecialistov
- Vyšetření T2:EGR a PCA3 v moči při záchytu agresivního karcinomu prostaty
Najčítanejšie v tomto čísle
- NOVÉ TRENDY V LÉČBĚ RENÁLNÍHO ANGIOMYOLIPOMU
- LIPOSARKOM A GANGLIONEUROM JAKO PRIMÁRNÍ NÁDORY RETROPERITONEA
- TUMOR GLANS PENIS JAKO KLINICKÁ MANIFESTACE PLAZMABLASTICKÉHO LYMFOMU
- FYZIOTERAPIE V LÉČBĚ INKONTINENCE MOČI U ŽEN
