-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Akutní neuroboreliózy u dětí
Acute Neuroborrelioses in Children
Introduction:
The affection of the central nervous system related to borrelia etiology belongs to frequent diseases, but there is still lack of agreement in diagnostic criteria. At the child age the disease occurs at a lower rate than in adult individual patients and a corresponding antibiotic therapy results to complete recovery in most cases.Methods and results:
Prospective analysis was performed in 33 children with diagnosis of acute neuroborreliosis and the evaluation of anamnestic data, finding in cerebrospinal fluid and serum, effects of therapy and permanent consequences. In 26 children the clinical picture included paresis of one of the cranial nerves, six children underwent the disease under the clinical picture of aseptic meningitis and one patient suffered from a severe meningoencephalitis with affected consciousness. The treatment included the intravenous administration of antibiotics for the period of three weeks. The subsequent two-year follow-up revealed a high percentage of complete recovery in the children patients observed.Conclusions:
In patients with the picture of aseptic meningitis and pareses of cranial nerves, borelia etiology should always be in mind. At the present time there is not any reliable laboratory method in the diagnostics – available direct and indirect proofs of the causal agent should be combined with anamnesis and epidemiological data.Key words:
neuroborreliosis, paresis, meningoencephalitis, anti-borrelia antibodies
Autoři: P. Kosina; S. Plíšek; J. Krausová; R. Kračmarová
Působiště autorů: Klinika infekčních nemocí, Lékařská fakulta a Fakultní nemocnice, Hradec Králové přednosta MUDr. S. Plíšek, Ph. D.
Vyšlo v časopise: Čes-slov Pediat 2009; 64 (5): 230-235.
Kategorie: Původní práce
Souhrn
Úvod:
Postižení centrální nervové soustavy boreliové etiologie patří mezi častá onemocnění, přesto dosud panuje určitá nejednotnost v diagnostických kritériích. V dětském věku se onemocnění vyskytuje v menším měřítku než u dospělých pacientů a odpovídající antibiotická léčba vede v naprosté většině případů ke kompletnímu uzdravení.Metodika a výsledky:
Prospektivní analýza 33 dětí s diagnózou akutní neuroboreliózy s hodnocením anamnestických údajů, nálezů v mozkomíšním moku a séru, efektu léčby a trvalých následků. U 26 dětí byla v klinickém obraze přítomna paréza některého z kraniálních nervů, 6 dětí prodělalo onemocnění pod obrazem aseptické meningitidy a 1 případ probíhal pod obrazem těžké meningoencefalitidy s poruchou vědomí. Léčba zahrnovala podávání intravenózních antibiotik po dobu tří týdnů. Následná dvouletá dispenzarizace ukázala vysoké procento kompletního uzdravení u sledovaných dětských pacientů.Závěry:
U pacientů s obrazem aseptické meningitidy a parézami kraniálních nervů je třeba vždy na boreliovou etiologii pomýšlet. V současné době neexistuje v diagnostice jedna univerzální spolehlivá laboratorní metoda – je třeba kombinovat dostupné přímé i nepřímé průkazy původce infekce, anamnestické a epidemiologické údaje.Klíčová slova:
neuroborelióza, paréza, meningoencefalitida, antiboreliové protilátkyÚvod
Lymeská nemoc patří mezi choroby, které byly objeveny relativně nedávno. Etiologické agens vyvolávající tuto chorobu bylo s definitivní platností objeveno v roce 1982 a pojmenováno po jednom ze svých objevitelů Borrelia burgdorferi. V průběhu dalších let byly odkryty klíčové aspekty patogeneze, odhaleny nejrůznější klinické projevy a dále byl podrobně analyzován původce choroby [1]. Již od počátku bylo zřejmé a zvláštní, že onemocnění může postihovat nejrůznější orgánové systémy s širokou variabilitou klinických projevů i v závislosti na geografické oblasti [2]. Původce – Borrelia burgdorferi sensu lato – je gramnegativní bakterie tvaru spirály, jejíž tělo je tvaru šroubovice, a která je dále vybavena periplazmatickými bičíky. Mezi hlavní genospecies v rámci tohoto druhu patří B. b. sensu stricto, B. garinii a B. afzelii, existují ale i další genospecies, např. B. valaisiana, B. japonica atd. [3]. Postižení centrálního nervového systému (CNS) bývá nejčastěji vyvolané B. garinii, i když afinita není absolutní.
Neuroborelióza má mezi bakteriálními neuroinfekcemi zvláštní postavení – způsob přenosu, klinické projevy, diagnostika a léčba jsou v mnoha aspektech značně odlišné. Jedná se o zoonózu, kde přenašečem infekce je klíště – v Americe Ixodes scapularis a Ixodes pacificus, v našich podmínkách Ixodes ricinus. Promořenost klíšťat na území České republiky kolísá mezi 2–22 % [4]. Počty hlášených onemocnění se v posledním desetiletí pohybují mezi 3–6 tisíci případů za rok. Některé práce připouštějí i přenos jiným hmyzem, ale tento názor není obecně přijímán, přestože byl zaznamenán rozvoj migrujícího erytému po štípnutí hmyzem. Velmi vzácně dochází k přenosu z matky na plod nebo při krevní transfuzi. Rezervoárem nákazy jsou ptáci, velcí a drobní savci, nejvíce nákaz je hlášeno v teplých měsících roku, ale výskyt onemocnění je celoroční. Ze systémových projevů je kromě postižení CNS nejčastěji zaznamenáváno postižení kůže, muskuloskeletálního a kardiálního systému. Klinické projevy se dělí na akutní a chronické, z praktických důvodů se nadále používá i dělení na formu časnou lokalizovanou, časnou diseminovanou a pozdní diseminovanou.
Za účelem zpřesnění diagnostiky byla v USA i Evropě vypracována klasifikační schémata, resp. definice, které se v mnoha ohledech liší. Centrum pro kontrolu nemocí se zaměřuje více na epidemiologické aspekty, kritéria European Union Concerning Action on Lyme Borreliosis (EUCALB) se odvíjejí více od klinické symptomatologie [5, 6]. Pro klinickou praxi zaměřený postup definovaný The International Lyme and Associated Diseases Society (ILADS), kde je diagnóza stanovována na základě bodovacího systému ve třech stupních, se v České republice příliš neujal [7, 8].
Zastoupení postižení CNS u dětí se odhaduje cca na 3–5 %, ale v porovnání s dospělými pacienty převažují projevy časné infekce [9]. Postižení CNS charakteru akutního zánětu mozkových blan je spojeno s časnou diseminací infekce s příznaky odpovídajícími syndromu aseptické meningitidy (SAM) – bolestmi hlavy, zvracením, zvýšenou teplotou, většinou slabě vyjádřenými známkami meningeálního dráždění; navíc bývají vyjádřeny celkové projevy diseminace infekce – myalgie, artralgie, únava [10, 11]. Větší část akutních neuroborelióz se projevuje postižením některého z kraniálních nervů, nejčastěji n. VII, VI a III. Mezi vzácnější manifestace patří boreliová myelitida, případně Garinův-Bujadouxův-Bannwarthův syndrom s krutými radikulárními bolestmi nebo myoklonický syndrom [12].
V naší práci podáváme přehled akutních neuroborelióz u dětí hospitalizovaných na Klinice infekčních nemocí Fakultní nemocnice v Hradci Králové v letech 2002–2006 s cílem uvést diagnostické postupy, klinické projevy a léčebné přístupy používané u této formy onemocnění CNS s vyhodnocením efektu léčby.
Soubor pacientů a metodika
Na Klinice infekčních nemocí FN v Hradci Králové bylo v analyzovaném období let 2002–2006 s diagnózou akutní neuroboreliózy celkem hospitalizováno 33 dětí s věkovým rozptylem 2 až 18 let. Záměrně jsme v naší práci hodnotili tyto neuroinfekce zvlášť, přestože taxonomicky řadíme patogena B. burgdorferi mezi bakterie – spirochety. Klinické průběhy, nálezy v mozkomíšním moku a anamnestické údaje se zřetelně liší od ostatních bakteriálních meningitid. Ve všech případech jsme současně vyloučili dostupnými metodami (polymerázová řetězová reakce PCR, sérologické metody, kultivace) ostatní etiologická agens, která by mohla imitovat klinický obraz neuroboreliózy.
V diagnostice jsme se zaměřili na přínosnost anamnestických údajů o zákusu klíštěte a přítomnosti migrujícího erytému, u všech pacientů byla provedena lumbální punkce s hodnocením buněčných a biochemických nálezů v mozkomíšním moku. Dále byla provedena detekce DNA B. burgdorferi sensu lato dvoustupňovou amplifikací PCR metody v mozkomíšním moku. U všech pacientů byly stanovovány antiboreliové protilátky v třídách IgM a IgG metodou ELISA a u části pacientů byla hodnocena intratekální syntéza antiboreliových protilátek na principu stanovení poměru hladiny protilátek a albuminu v mozkomíšním moku a hladiny sérových protilátek a albuminu v tomto kompartmentu (Reiberův index).
V léčebných postupech byla podávaná cefalosporinová antibiotika. Délka jejich podávání byla ve všech případech stejná s ohledem na hodnocení snášenlivosti. Součásti léčebného postupu tvořily i vitaminoterapie a rehabilitace. Pacienty jsme po propuštění sledovali po dobu 24 měsíců.
Výsledky
U akutních neuroborelióz se ukazuje zřetelná vazba na jednotlivá roční období s maximem výskytu v období letních prázdnin, resp. těsně po nich, kdy jejich celkový počet přesahoval všechny ostatní (bakteriální a virové) neuroinfekce dětí hospitalizovaných na našem pracovišti ve sledovaném pětiletém období. Na druhou stranu je třeba uvést, že extrémní variabilita v inkubační době onemocnění nevylučuje výskyt choroby i v chladných měsících roku, jak ukazuje graf 1.
Graf 1. Sezonní výskyt boreliových infekcí CNS (absolutní počty). 
V klinickém obraze jednoznačně dominovalo izolované postižení kraniálních nervů, především nervus (n.) facialis, který byl různou měrou postižen u 26 pacientů, ve dvou případech se jednalo o bilaterální parézu – vždy šlo ale o parézy periferního typu. Ostatní jednotlivé případy zahrnovaly postižení n. oculomotorius a n. abducens. Šest dětí ze souboru prodělalo onemocnění pod obrazem aseptické meningitidy bez známek postižení mozkových nervů, jeden případ probíhal pod obrazem těžké komatózní meningoencefalitidy. Běžnou součástí anamnestických údajů byly bolesti hlavy, vertigo, pocity tlaku ve zvukovodu. Migrující erytém jsme zaznamenali u 6 nemocných, zákus klíštěte byl uveden u 20 nemocných. Tabulka 1 udává procentuální zastoupení jednotlivých anamnestických údajů a klinických příznaků.
Tab. 1. Charakter příznaků u dětí vyšetřovaných pro neuroboreliózu. 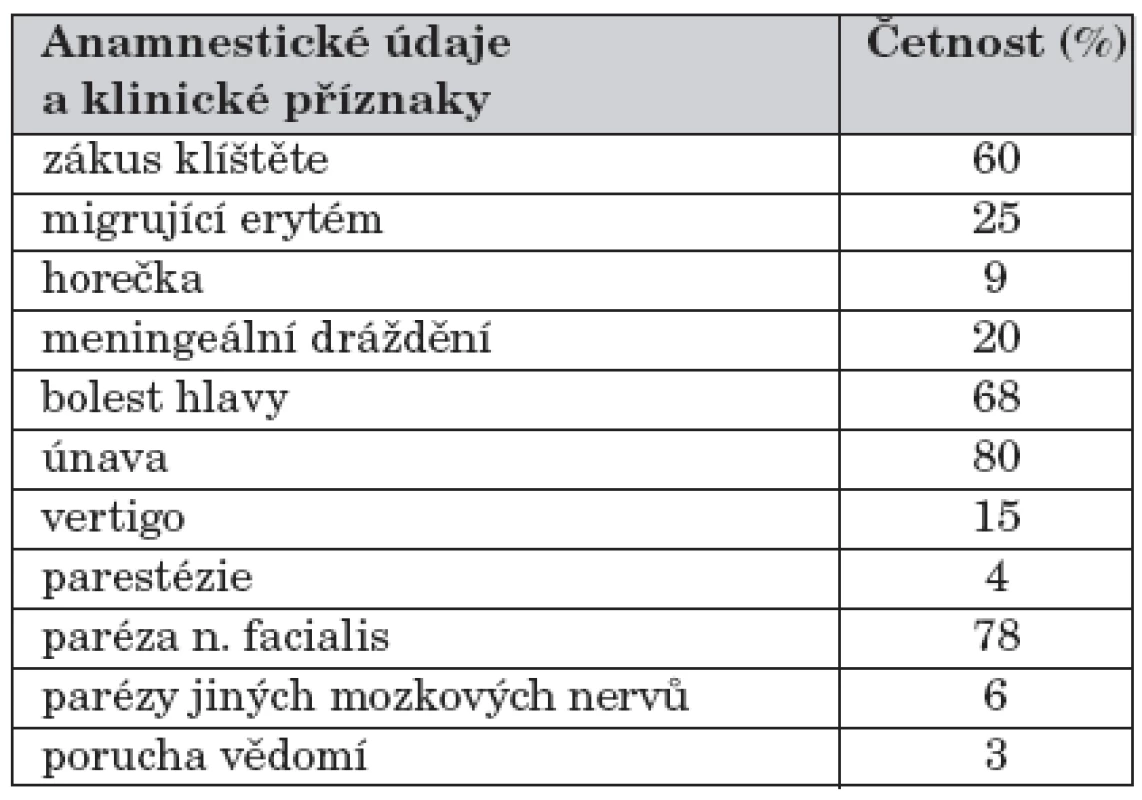
Z analýzy laboratorních dat vyplynuly dále tyto poznatky: téměř 90 % všech dětí s akutní boreliovou infekcí CNS mělo přítomnou zánětlivou buněčnou reakci v mozkomíšním moku uniformně zastoupenou lymfocytární populací, stejné procento dětí mělo nadhraniční hodnotu proteinorachie vztaženo k věku, ale žádná hodnota nepřesahovala 1,0 g/l, hodnoty laktátu a glukózy zůstaly nezměněny. Dvě třetiny z hospitalizovaných pacientů měly zvýšenou hladinu v některé z protilátkových tříd, které v dalším rekonvalescentním sledování signifikantně klesaly – stejně jako v případě některých dalších forem boreliózy zde byla zachycena zcela minimální (54 : 46 %) převaha protilátek třídy IgM. Vyšetření intratekální syntézy antiboreliových protilátek (Reiberův index) bylo provedeno cca u 50 % dětí (od roku 2004) a jejich pozitivní nález dosahoval zhruba 40 %. Pouze 9 pacientů mělo pozitivní přímý průkaz etiologického agens metodou nested PCR, kultivace na speciálních půdách nebyla prováděna. Podíl pozitivity laboratorních diagnostických metod provedených u všech 33 dětí ukazuje graf 2. V grafu není zahrnuta intratekální syntéza, neboť nebyla provedena u 100 % dětí.
Graf 2. Pozitivita jednotlivých vyšetření u 33 dětí s infekcí CNS vyvolanou B. burgdorferi (absolutní počty). 
V antibiotické léčbě bylo ve všech případech použito cefalosporinové antibiotikum 3. generace – ceftriaxon v průměrné dávce 75 mg/kg/den po dobu 3 týdnů. I přes toto relativně dlouhé podávání ani v jednom případě nedošlo k rozvoji pseudomembranózní kolitidy. Z dalších léčebných modalit byla vždy zařazena vitaminoterapie B12, zahájena časná rehabilitace a při přítomnosti parézy n. facialis aplikována příslušná lokální léčba k ochraně očního bulbu.
Léčebné výsledky při dvouleté následné dispenzarizaci jsou velmi dobré. Pouze jedno dítě má reziduální poruchu faciálních mozkových nervů. Výskyt ostatních pozdních následků je také ojedinělý – u dvou dětí přetrvávají stesky charakteru bolestí hlavy a únavy.
Tabulka 2 ukazuje rychlost regrese parézy faciálních nervů po zahájení antibiotické léčby. Sekundární epilepsie je přítomna u jednoho pacienta s těžkým komatózním průběhem a křečovým stavem v úvodu choroby.
Tab. 2. Délka trvání obrny lícního nervu od zahájení léčby (n = 33). 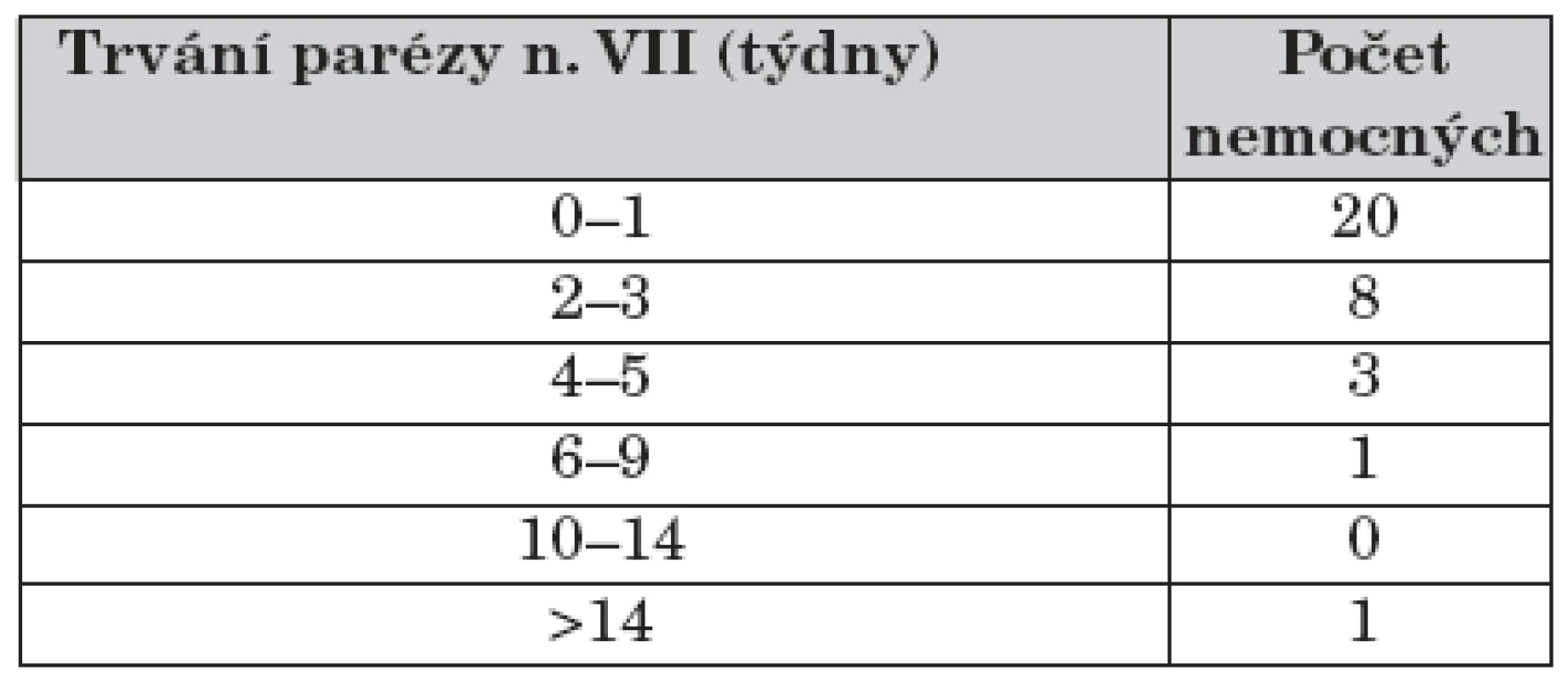
Diskuse
Celkový počet dětských pacientů, kteří byli ve sledovaném období hospitalizováni a léčeni na Klinice infekčních nemocí FN v Hradci Králové s akutní neuroboreliózou je v porovnání s 90. léty minulého století relativně vyšší. Je to dáno především neustále se zvyšujícím výskytem patogena v okolním prostředí, resp. narůstající promořeností klíšťat v České republice, a zvýšeným povědomím o původci choroby v terénní praxi.
Z celkového počtu 33 dětí, které podle klinického průběhu a laboratorních nálezů v séru a mozkomíšním moku byly propuštěny s diagnózou akutní neuroboreliózy, nebyl u cca 75 % z nich v anamnéze zaznamenán erytém, což ale není u dané klinické manifestace neobvyklé [13, 14]. Diagnózu nevylučuje ani anamnestická nepřítomnost zákusu klíštěte. V některých případech tyto skutečnosti vedly k poměrně výrazné prodlevě ve stanovení diagnózy, přestože již byly přítomny známky postižení CNS. K dlouhému intervalu ke stanovení diagnózy přispěly mj. absence teplot u 90 % (!) nemocných a relativně dobrý klinický stav – výjimku tvořil jeden případ akutní meningoencefalitidy s křečovým stavem a poruchou vědomí.
V mozkomíšním moku byla pro boreliovou etiologii typická lymfocytární pleocytóza s normální hladinou glukózy a laktátu a mírně zvýšenou hladinou bílkoviny, laboratorní známky zánětu v krevním obraze a v séru jsou nízké. Kultivační vyšetření a klasická mikroskopie mozkomíšního moku měly v našich podmínkách prakticky nulovou výtěžnost – využívali jsme především detekce DNA patogena metodou PCR ve variantě dvoustupňové amplifikace (nested PCR), stanovení intratekální syntézy antiboreliových protilátek v mozkomíšním moku a stanovení protilátek třídy IgG a IgM v séru metodou ELISA – v některých případech s konfirmací Western Blott. Nestanovovali jsme antiboreliové protilátky v mozkomíšním moku, protože při pravděpodobné současné poruše hematoencefalické bariéry nemá jejich stanovení proti sérovým protilátkám žádnou výhodu ve vztahu k interpretaci onemocnění. O významu a interpretaci pozitivity PCR DNA borelie v mozkomíšním moku se neustále diskutuje [15, 16]. Rozporuplná jsou i stanoviska odborných společností: např. v kritériích EUCALB není detekce DNA borelií metodikou molekulární biologie zahrnuta, ale ve skórovací tabulce pravděpodobnosti onemocnění se objevuje a především v evropských státech se využívá poměrně hojně [17].
V některých zemích včetně České republiky je v rámci diagnostiky udávána i elektronová mikroskopie [18]. Protože jsme koncem 90. let konstatovali nízkou výtěžnost této metody, do hodnocení i přes několik odebraných vzorků jsme ji nezahrnuli. Cefalosporiny 3. generace (ceftriaxon) se ukázaly jako bezpečná a dobře snášená antibiotika, pouze v jednom případě jsme pro intoleranci ceftriaxonu (biliární obtíže) podávali penilicin G ve vysokých dávkách. Krystalickému G penicilinu jsme se vyhýbali pro četnější výskyt flebitid při déletrvající aplikaci a s tím spojenou vyšší zátěží dětského pacienta. Záložní antibiotika, resp. antibiotika ve stadiu výzkumu jsme nepoužili [19, 20]. Některé práce podporují i podávání doxycyklinu jako alternativní léčby včetně možnosti podání per os. Pro nedobrou ambulantní zkušenost s touto léčebnou variantou v minulosti u dětí nad 8 let věku jsme ve všech případech upřednostnili intravenózní antibiotickou léčbu v délce 3 týdnů, což je interval udávaný v nejrůznějších literárních zdrojích, nicméně i případná dvoutýdenní léčba s ev. následným perorálním dokončením je akceptovatelná [14, 21, 22]. Pokusy o dlouhodobou (někdy až šestitýdenní) léčbu antibiotiky nepřinesly kýžený efekt.
Léčbu jsme zahajovali již při odpovídajících klinických příznacích, pozitivní anamnéze a základním sérologickém nálezu při buněčné pleocytóze v mozkomíšním moku. Jsme si vědomi, že při striktním dodržování diagnostických kritérií pro potvrzenou neuroboreliózu by bylo nutné mít u všech dětí pozitivní intratekální syntézu, nicméně i v jiných pracích publikovaných v recentních zahraničních časopisech bývají do souboru zahrnuty děti bez pozitivní intratekální syntézy, jestliže ostatní anamnestické, klinické a laboratorní údaje diagnózu podporují [14]. Navíc i ve stanoviscích odborných společností se připouští možnost, že v akutním stadiu ještě nemusí být intratekálně syntetizované protilátky vytvořeny. V neposlední řadě je třeba uvést, že výsledek Reiberova indexu je získán z technických příčin v delším časovém odstupu, což v mnoha případech opravňuje zahájit antibiotickou léčbu i před jejím obdržením přesto, že diagnóza je podle kritérií hodnocena jako „možná“.
Hodnocení klinických průběhů jasně ukázalo, že není korelace mezi intenzitou buněčné zánětlivé odpovědi v mozkomíšním moku a průběhem, resp. výsledkem onemocnění, a ani hladina bílkoviny nekoreluje s těmito parametry.
Závěr
Akutní postižení CNS boreliové etiologie se v průběhu let zařadilo mezi běžně diagnostikovaná onemocnění a v dnešní době patří mezi nejčastější infekci CNS přenášenou klíštětem v Evropě [23]. Na rozdíl od ostatních bakteriálních neuroinfekcí je u zánětů způsobených B. burgdorferi i přes dlouhý časový interval od vzniku příznaků do zahájení léčby celkový výsledek onemocnění velmi dobrý. Rovněž symptomy tzv. „postboreliového“ syndromu jsou u dětí spíše raritní a vyskytují se výrazně méně než u dospělé populace [24].
Součástí rutinní diagnostiky zůstávají i přes určitou rozporuplnost přímé i nepřímé metody průkazu etiologického agens s vědomím, že v současné době neexistuje jedna univerzální, vysoce specifická a senzitivní diagnostická metoda [25]. Při hraničních nálezech je zahájení antibiotické léčby opodstatněné, neboť odezva na léčbu je velmi dobrá a v naprosté většině vede u dětských pacientů k uzdravení.
Došlo: 23. 1. 2009
Přijato: 5. 3. 2009
MUDr. Pavel Kosina
Klinika infekčních nemocí
Lékařská fakulta a Fakultní nemocnice
Sokolská 585
500 05 Hradci Králové
e-mail: kosinap@lfhk.cuni.cz
Zdroje
1. Pícha D. Patogeneze. In: Bartůněk P. Lymeská borelióza. Praha: Grada, 2001 : 33–38.
2. Kahl O, Janetzki-Mittmann C, Gray JS, et al. Association between different clinical manifestation of Lyme disease and different species of Borrelia burgdroferi sensu lato. Res. Microbiol. 1995;146 : 329–340.
3. Gray JS, et.al. Lyme borreliosis – biology, epidemiology and control. CABI Publishing 2001;2 : 47–48.
4. Roháčová H. Lymská borelióza. Causa subita 2003;244–246.
5. Steere AC. Lyme disease. N. Engl. J. Med. 2001;345 : 115–125.
6. European Union concerned action on Lyme Borreliosis – Treatment of Lyme Borreliosis in Europe.Avaible from: www//vie.dis.strath.ac.uk/vie/LymeEU/treatment in-europe.html.
7. Burrascano J. Diagnostic hints and treatment guidelines for Lyme and other tick-borne illnesses. 2002. Avaible from: www.ilads.or/burrascano 1102.htm.
8. Štruncová V, Sedláček D, Šubrt I, et al. Možnosti využití skórovacího systému v diagnostice lymeské boreliózy. Prakt. Lék. 1999;79 : 686–690.
9. Krbková L. Lymeská borelióza. In: Bartošová D. Dětské infekční nemoci. Praha: Galén, 2003 : 189–196.
10. Eppes SC. Diagnosis, treatment and prevention of Lyme disease in children. Paediatr. Drugs 2003;5 : 363–372.
11. Honegr K, Dostál V. Klinické projevy a léčba lymeské boreliózy. Klin. mikrobiol. inf. lek. 2004;1 : 5–10.
12. Vukelic D, Bozinovic D, Morovic M, et al. Opsoclonus-myoclonus syndrome in a child with neuroborreliosis. J. Infect. Dis. 2000;40 : 189–191.
13. Stankovič I. Lymská borelióza. In: Bálint O. Infektológia a antiinfekčná terapia. Martin: Osveta, 2007 : 273–276.
14. Skogman BH, Croner S, Nordwall M, Eknefelt M, Ernerudh J, et al. Lyme neuroborreliosis in children. Pediatr. Infect. Dis. J. 2008;27 : 1089–1094.
15. Lásiková Š, Moravcová L, Pícha D, Žďárský E. Dynamika polymerázové řetězové reakce (PCR) a její význam v diagnostice lymeské neuroborreliózy. Čes. a Slov. Neurol. Neurochir. 2003;66/99 : 44–49.
16. Pícha D, Moravcová L, Žďárský E, Marešová V, Hulínský V. PCR in Lyme neuroborreliosis – a prospective study. Acta Neurol. Scand. 2005;112 : 287–292.
17. Roháčová H. Lymeská borelióza. Praha: Maxdorf, 2005 : 21–32.
18. Hulínská D, Krausová M, Janovská D, Roháčová H. Electron microscopy and nad the polymerase chain reaction of spirochete of patients with Lyme Disease. Centr. Eur. J. Publ. Health 1993;37 : 81–85.
19. Pavia CS. Current and novel therapies for Lyme disease. Expert Opin. Investig. Drugs 2003;12 : 1003–1016.
20. Pavia CS, Wormser GP, et al. Efficacy of an evernimycin (SCH 27899) in vitro and animal model of Lyme disease. Antimicrob. Agents Chemother. 2001;45 : 936–937.
21. Roháčová H. Lymeská borelióza. In: Havlík J, et al. Infekční nemoci. 2. vyd. Praha: Galén, 2002 : 119–122.
22. Marešová V, Roháčová H. Third generation of cephalosporins in the treatment of patients of Clinic of Infectious Diseases of Bulovka Hospital, Prague. In: Abstr. Croatian Congress of Infectious Diseases with International Participation; Dubrovník 1998.
23. Stanek G, Strle F. Lyme borreliosis. Lancet 2003;362 : 1639–1647.
24. Moravcová L, Pícha D, Lásiková Š, Žďárský E. Porovnání dvou metod – průkazu intratékální syntézy specifických antiboreliových protilátek a polymerázové řetězové reakce – v diagnostice lymeské neuroboreliózy. Čes. a Slov. Neurol. Neurochir. 2003;66/69 : 121–125.
25. Pícha D, Moravcová L, Lásiková Š, Holečková D, Marešová V. Symptoms of „post-lyme“ syndrome in long-term outcome of patients with neuroborreliosis. Scand. J. Infect. Dis. 2006;38(8): 747–748.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2009 Číslo 5- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
-
Všetky články tohto čísla
- Molekulová diagnostika dedičných nekonjugovaných hyperbilirubinémií na Slovensku
- Akutní neuroboreliózy u dětí
- Standardy multidisciplinární péče o dítě s rozštěpem obličeje
- Děti a mládež na počátku mediální a informační společnosti
- Současné trendy v diagnostice fetálního alkoholového syndromu
- Existence primární pediatrické péče v Německu ohrožena
- Komentář k článku Dr. Jaeger-Roman
- XIII. kolokvium o dedičných metabolických poruchách
- Správné odpovědi na kontrolní otázky k doškolovacímu článku Wallenfels J.: Očkování proti tuberkulóze (Čes.-slov. Pediat., 2009, roč. 64, č. 2)
- Unikátne čínske vydanie medicínskej učebnice z dielne autorov z Martina
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Akutní neuroboreliózy u dětí
- Současné trendy v diagnostice fetálního alkoholového syndromu
- Molekulová diagnostika dedičných nekonjugovaných hyperbilirubinémií na Slovensku
- Standardy multidisciplinární péče o dítě s rozštěpem obličeje
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



