-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Epidemiologie dětských popáleninových traumat na Jižní Moravě Srovnávací studie po 15 letech
Epidemiology of Children’s Burn Trauma in South Moravia A comparative study after 15 years
Objective:
The objective of the study was to determine the difference in incidence of burn trauma and other epidemiological indicators in paediatric patients received into our clinic in 1991–1993 and in 2006–2008.Type:
Retrospective, mono-centric.Office:
Clinic of Burns and Reconstructive Surgery, Teaching Hospital, Brno.Material and methodology:
A total of 835 children diagnosed with a burn injury were received into our clinic during the monitored periods. Basic epidemiological indicators were then assessed in this group (incidence, mortality, sex, age, length of hospitalisation, etiologic agent, burn injury severity, etc.) and compared with each other.Results:
The study compared two homogenous age groups (0–14 years).
Group 1 was formed by children hospitalised at our clinic in 1991–1993. The total number of children was 394. The catchment area of our clinic registered 414 832 children aged 0–14 years. The average size of burned areas was 9.3% TBSA (total body surface area). The average injury incidence in the specified period was 31.1 per 100 000. The group mostly at risk of burn injuries was children aged 1–3. The average length of hospitalisation in the first period was 15.8 days (2–165 days). Burns exceeding 30% TBSA were represented by 26 cases (i.e. 6.6% of the total number of hospitalised children).
Group 2 was formed by children hospitalised at our clinic in 2006–2008. Number of hospitalised children: 441. Our catchment area registered only 333 053 children aged 0–14 years in the second period. The average size of burned area was 6.9% TBSA. The average incidence reached 44.9 per 100 000. As in group 1, the most affected group were children aged 1–3. The average length of hospitalisation dropped to 8.5 days (2–73 days) in group 2 as well as the number of children with burns exceeding 30% TBSA, which dropped to 12 cases (i.e. 2.7% of the total number of hospitalised children).Discussion:
During the last 15 years, the Czech Republic has experienced geographical and administrative changes (transformation of number of regions) as well as demographic changes (decrease in natality – fewer children in the CR). In addition to these, burn traumas were centralised, which provided for an increase in the quality of medical and nursing care for this type of injury. The shared campaign run by the Ministry of Health and the Czech Railways in 2007–2008 appears to have been successful, resulting in a decrease in the number of electrical traumas on the railways, especially in adolescent boys. The above data indicates that prevention should focus on children aged 1–3 years (incl. their parents) and on the household environment. The decrease in the length of hospitalisation is the consequence of better covering materials, which frequently make it possible to complete the healing process by means of outpatient treatment.Conclusion:
We managed to collect basic epidemiological data from the two above groups of children and to demonstrate the success of prevention and therapy in children’s burn trauma by comparing these data.Key words:
burns, children, epidemiology, prevention
Autoři: B. Lipový; I. Suchánek; H. Řihová; Y. Kaloudová; R. Mager; H. Krupicová
Působiště autorů: Klinika popálenin a rekonstrukční chirurgie FN Brno přednosta prof. MUDr. P. Brychta, CSc.
Vyšlo v časopise: Čes-slov Pediat 2010; 65 (1): 3-9.
Kategorie: Původní práce
Souhrn
Cíl:
Cílem studie bylo stanovit rozdíl v incidenci popáleninového traumatu a dalších epidemiologických ukazatelů u pediatrických pacientů přijatých na naši kliniku v letech 1991–1993 a 2006–2008.Typ:
Retrospektivní, monocentrická.Pracoviště:
Klinika popálenin a rekonstrukční chirurgie (KPRCH) FN Brno.Materiál a metodika:
Celkem bylo za sledovaná období přijato na naši kliniku 835 dětí pro diagnózu popáleninového úrazu. U této skupiny dětí jsme poté hodnotili základní epidemiologické ukazatele: incidence, mortalita, pohlaví, věk, délka hospitalizace, etiologická agens, závažnost popáleninového úrazu aj. a navzájem je srovnali.Výsledky:
Ve studii byly srovnávány dvě věkově homogenní skupiny dětí (0–14 let).
Do 1. skupiny byly zařazeny děti přijaté na naší kliniku v letech 1991–1993. Celkem bylo přijato 394 dětí. Ve spádové oblasti naší kliniky bylo 414 832 dětí ve věku 0–14 let. Průměrný rozsah popálené plochy byl 9,3 % TBSA (total body surface area). Průměrná incidence úrazu za toto období byla 31,1/100 000. Z hlediska popáleninového úrazu jsou nejvíce ohroženou skupinou děti ve věku 1–3 roky. V tomto období byla průměrná délka hospitalizace 15,8 dní (2–165 dní). Počet popálenin s rozsahem nad 30 % TBSA představoval 26 případů (tj. 6,6 % z celkového počtu přijatých dětí).
Ve 2. skupině byly děti přijaté na kliniku v letech 2006–2008. Bylo přijato 441 dětí. V tomto období bylo v naší spádové oblasti pouze 333 053 dětí ve věku 0–14 let. Průměrný rozsah popálené plochy byl 6,9 % TBSA. Průměrná incidence byla 44,9/100 000. Stejně jako v první skupině patří děti ve věku 1–3 roky k nejčastěji postižené skupině. Ve druhé skupině došlo k poklesu průměrné délky hospitalizace na 8,5 dní (2–73 dní). Také poklesl počet dětí s rozsahem popálení nad 30 % TBSA na 12 případů (tj. 2,7 % z celkového počtu přijatých dětí).Diskuse:
V průběhu 15 let došlo v ČR ke změnám jak geografickým a správním (transformace počtu krajů), tak demografickým (snížení porodnosti – snížení počtu dětí v ČR). Dále došlo k centralizaci popáleninových traumat, což umožnilo zkvalitnění lékařské i ošetřovatelské péče tohoto typu úrazu. Jako úspěšný preventivní program se jeví společná akce MZ ČR a ČD z let 2007–2008, díky němuž došlo k poklesu počtu elektrotraumat na železnici zejména u dospívajících chlapců. Z uvedených dat vyplývá, že prevence by dále měla být směřována na děti ve věku 1–3 roky (spolu s jejich rodiči) a do domácího prostředí. Snížení počtu dní hospitalizace je důsledkem zlepšení krycích materiálů, které mnohdy umožňují dohojení pacienta realizovat ambulantní cestou.Závěr:
Podařilo se nám získat základní epidemiologická data ve dvou výše zmíněných skupinách dětí a jejich vzájemným srovnáním demonstrovat úspěšnost prevence a terapie popáleninového traumatu u dětí.Klíčové slova:
popáleniny, děti, epidemiologie, prevenceÚvod
Popáleninové trauma představuje po dopravních nehodách a utonutí třetí nejčastější typ úrazu způsobující úmrtí v dětském věku [1]. Ovšem ze všech typů úrazů mají popáleniny nejdelší dobu hospitalizace (průměrně 7,8 dní) [2]. Za posledních několik desetiletí došlo k redukci mortality u popálených dětí zejména pokrokem v tekutinové resuscitaci, umělé plicní ventilaci, časné chirurgické nekrektomii a autotransplantaci dermoepidermálním štěpem, mikrobiologické kontrole a nutriční podpoře [3]. V roce 1949 byla 50% mortalita u dětí ve věku 0–14 let při rozsahu 49 % TBSA (total body surface area) [4]. Na konci devadesátých let 20. století je ve stejné věkové kategorii 50% mortalita u rozsahu popálené plochy 98 % TBSA [5].
Svými nároky na pacienta a jeho nejbližší okolí představuje popálení velmi závažné trauma s mnohdy celoživotní stigmatizací jak fyzickou, tak i psychickou.
Na naší klinice proběhla první retrospektivní studie hodnotící epidemiologii popáleninového úrazu u dětí v letech 1991–1993 [6]. Nyní s odstupem 15 let předkládáme práci druhou, za období 2006–2008, s identickým designem, což umožňuje základní srovnání nejen v epidemiologických datech, ale také v posunu kvality lékařské i ošetřovatelské péče o dětské popálené pacienty.
Během těchto dvou období došlo v ČR ke dvěma zásadním změnám. Za prvé, v České republice poklesl celkový počet dětí ve věku 0–14 let (v roce 1991 bylo 2 121 000 dětí, tj. 20,6 % z celkového počtu obyvatel, v roce 2007 1 477 000 dětí, tj. 14,2 % z celkového počtu obyvatel), graf 1. Celkový počet obyvatel České republiky stagnuje (v roce 1991 to bylo 10 313 000 obyvatel, v roce 2007 10 381 000 obyvatel).
Graf 1. Celkový počet dětí v ČR ve věku 0–14 let v období 1991–2007. 
Druhá změna proběhla v roce 2000: transformace počtu krajů z původních 10 na cílových 14. Velikost spádové oblasti zůstala nezměněna. Klinika popálenin a rekonstrukční chirurgie FN Brno zajišťovala ke dni 1. 1. 1991 péči pro spádovou oblast Jižní Morava, tj. 414 832 dětí ve věku 0–14 let, 1. 1. 2006 to bylo pouze 333 053 dětí ve věku 0–14 let.
Pacienti a metodika
Do studie byly zahrnuty všechny děti s diagnózou popálenina přijaté k hospitalizaci na naši kliniku v letech 1991–1993 a 2006–2008. Pacienti léčení ambulantně nebyli do studie zařazeni.
Celkem za tato období bylo na kliniku přijato k hospitalizaci 835 popálených dětí. Za období 1991–1993 to bylo 394 a v letech 2006–2008 441 dětí. Děti přijaté k hospitalizaci v letech 1991 až 1993 byly zařazeny do skupiny č. 1 a děti, které byly hospitalizovány v letech 2006–2008, poté zařazeny do skupiny č. 2. Tyto skupiny byly posléze srovnávány z pohledu základních epidemiologických dat a výsledky komparace předkládáme v této práci.
Výsledky
V letech 1991–1993 bylo na naší kliniku přijato celkem 927 pacientů s diagnózou popáleninového traumatu. Z toho 394 (tj. 42,5 %) pacientů patřilo do věkové skupiny 0–14 let. V letech 2006–2008 bylo na kliniku přijato se stejnou diagnózou již 1230 pacientů. Z toho 441 (tj. 35,9 %) pacientů spadalo do věkové skupiny 0–14 let (graf 2).
Graf 2. Celkový počet přijatých dětí a dospělých na Kliniku popálenin a rekonstrukční chirurgie FN Brno. 
V 1. období zemřely na naší klinice 4 děti, ve 2. období nezemřelo žádné dítě. Vývoj incidence počtu hospitalizací u dětí je znázorněn v tabulce 1.
Tab. 1. Počet přijatých dětí a incidence počtu hospitalizací za sledovaná období. 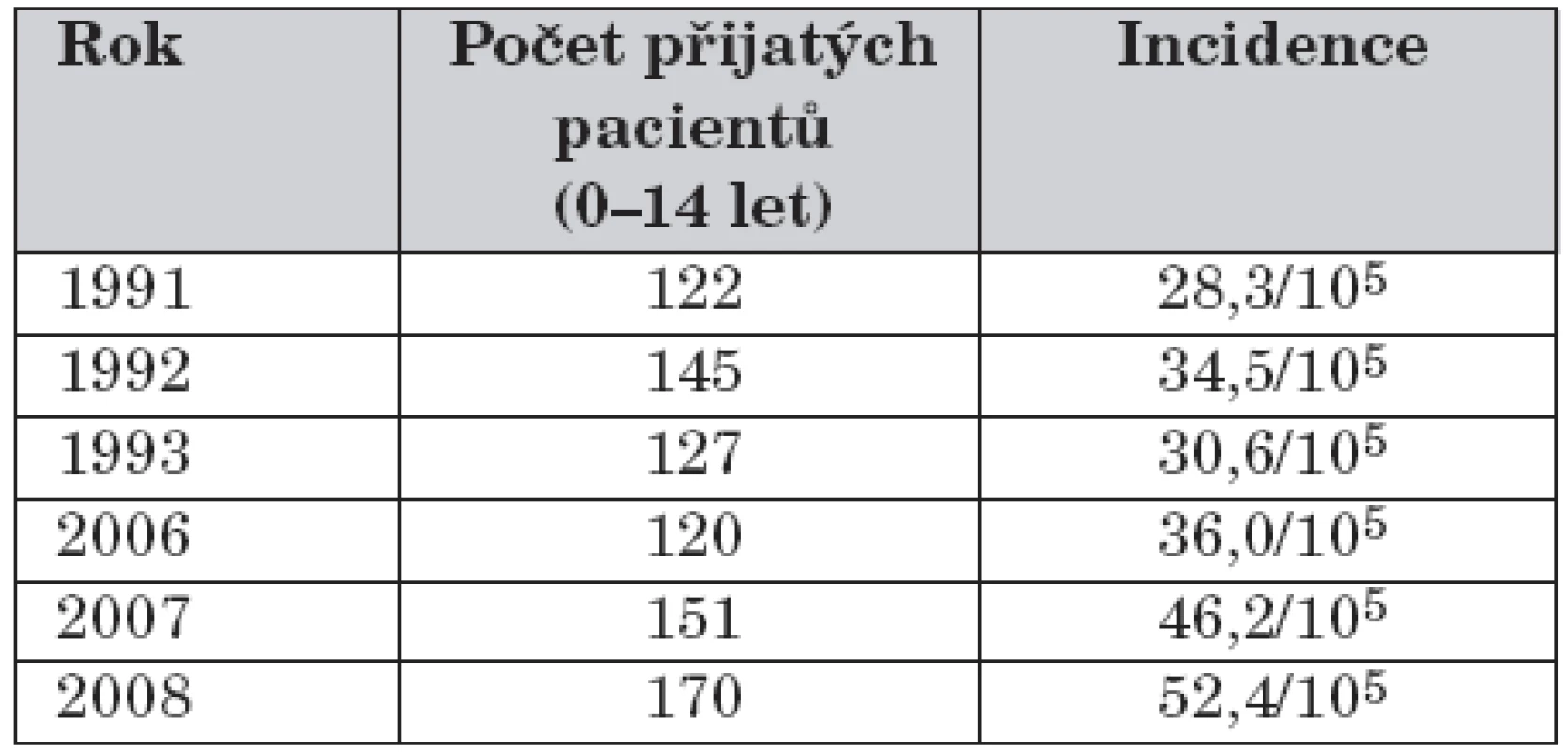
Z tabulky 1 vyplývá, že vývoj incidence má rostoucí charakter nejen ve srovnání prvního a druhého sledovaného období, ale také v letech 2006–2008.
Ve srovnání pohlaví vychází v obou sledovaných obdobích jako častěji postižení chlapci (graf 3). Tento fakt je také potvrzen mnohými recentními studiemi [7, 8, 9, 10].
Graf 3. Poměr přijatých dětí podle pohlaví v letech 1991–1993 a 2006–2008. 
V obou sledovaných obdobích představují děti ve věku 1–3 roky nejrizikovější skupinu pro popáleninové trauma. V letech 1991–1993 představovaly děti v tomto věkovém rozmezí 60,5 % všech přijatých dětí ve sledované skupině a v období 2006–2008 tato věková skupina představovala dokonce 71,9 % všech přijatých dětí ve věku 0–14 let (graf 4).
Graf 4. Počet dětí přijatých na Kliniku popálenin a rekonstrukční chirurgie FN Brno podle jednotlivých věkových skupin v letech 1991–1993 a 2006–2008. 
Grafy 5 a 6 ukazují procentuální zastoupení jednotlivých etiologických agens podílejících se na vzniku popálenin u dětí. V obou sledovaných obdobích je možno nalézt odlišnosti, které ovšem spíše odpovídají srovnání grafu 4 a tedy kopírují narůstající počet úrazů ve věkové skupině 1–3 roky (zde dominuje opaření čajem/vodou).
Graf 5. Procentuální zastoupení etiologických agens způsobujících popáleninové trauma u dětí v letech 1991–1993 (pozn. el. znamená úrazy způsobené elektrickým proudem). 
Graf 6. Procentuální zastoupení etiologických agens způsobujících popáleninové trauma u dětí v letech 2006–2008 (pozn. el. znamená úrazy způsobené elektrickým proudem). 
Jeden ze zásadních rozdílů ve srovnání dvou výše zmíněných období je v délce hospitalizace. Průměrná délka hospitalizace v letech 1991–1993 byla 15,8 dní a v letech 2006–2008 8,5 dní. Srovnání počtu dětí podle délky hospitalizace nabízí graf 7.
Graf 7. Rozdělení počtu dětí přijatých na Kliniku popálenin a rekonstrukční chirurgie FN Brno podle délky hospitalizace v letech 1991–1993 a 2006–2008. 
Faktorů ovlivňujících pokles počtu dní hospitalizace je několik: v letech 2006–2008 větší počet přijatých dětí s méně závažnou popáleninou a v porovnání let 1991–1993 redukce počtu velmi vážných popálenin (graf 8), spolu se zkvalitněním celkové a lokální péče nejen v průběhu hospitalizace, ale i po propuštění.
Graf 8. Počet dětských pacientů s popáleninami nad 30 % tělesného povrchu v letech 1991–1993 a 2006–2008. 
Z grafu 8 vyplývá, že u dětí došlo k poklesu počtu popálenin nad 30 % TBSA. Tento fakt je mj. podmíněn preventivním programem MZ ČR a ČD, protože došlo ke snížení počtu vážných až kritických popálenin (elektrotraumat) na železnici. Podobně pozitivně se na tomto výsledku podílí všechny preventivní programy zaměřené na úrazy v dětském věku.
Diskuse a závěr
Z prezentovaných dat vyplývá, že v porovnání sledovaných období narůstá počet dětí hospitalizovaných pro popáleninové trauma. Podobný trend je možno také zaznamenat z recentních světových prací, týkajících se epidemiologie popálenin u dětí [7].
Celosvětově nejohroženější skupinu dětské populace představují děti ve věku 1–3 roky [7, 8, 9, 10, 11, 12, 13, 14, 15, 16]. Tento fakt jsme potvrdili také epidemiologickými daty z našeho pracoviště, kdy v obou sledovaných obdobích byly děti této věkové kategorie nejčastěji přijímané k hospitalizaci (graf 4). Dokonce v letech 2006–2008 pacienti do tří let představovali 72 % všech přijatých dětí. Za toto období na naší klinice nezemřelo žádné dítě i přesto, že výsledky mnohých studií prezentují právě věkovou skupinu do čtyř let věku jako nejrizikovější z hlediska úmrtí [9, 17].
V porovnání obou sledovaných období došlo k výraznému poklesu počtu dní hospitalizace pro popáleninové trauma u dětí z 15,8 dní (v letech 1991–1993) na 8,5 dní (2006–2008). A právě délka hospitalizace 8,5 dní je srovnatelná s recentními pracemi zabývající se touto problematikou [7, 8].
Důvodů zkrácení délky hospitalizace je několik, ovšem největší rozdíl v průběhu 15 let byl zaznamenán v lokální terapii. V dnešní době je k dispozici nepřeberné množství moderních krytů ran, které umožňují pacienta propustit do domácího ošetřování a usnadňují dohojení popálené plochy ambulantní cestou.
Z hlediska prevence je nutno podotknout, že všem popáleninám, podobně jako většině úrazů dětského věku, lze předcházet. Zřetelný nárůst počtu termických traumat v mezidobí není ani tak způsoben absolutním zvýšením incidence jako zkvalitněním centralizace péče o tento typ úrazu. S akcentací na výsledky této studie by měl následující potenciální preventivní program směřovat právě na věkovou skupinu dětí 1–3 roky spolu s rodinou a do domácího prostředí, kde se v dnešní době přihodí největší počet dětských popáleninových traumat [7, 14, 15, 17, 18, 19]. Nedílnou součástí úspěchu tohoto programu je také angažovanost pediatrů.
Došlo: 31. 8. 2009
Přijato: 1. 12. 2009
MUDr. Břetislav Lipový
Klinika popálenin a rekonstrukční chirurgie
FN Brno
Jihlavská 20
625 00 Brno
e-mail: b.lipovy@seznam.cz
Zdroje
1. National Vital Statistics System. Deaths. Final data for 1997. Centers for Disease Control and Prevention 1999;47(19): 1–105.
2. National Center for Health Statistics. Hospitalizations for Indry, United States 1996. Centers for Disease Control and Prevention1996;318 : 1–10.
3. Herndon DN. Total Burn Care. 3rd ed. Philadelphia: Saunders Elsevier, 2007 : 1–485.
4. Bull JP, Fisher AJ. A study in mortality in a burn unit: standards for the evaluation for alternative methods of treatment. Ann. Surg. 1949;130 : 160–173.
5. Herndon DN, Gore DC, Cole M, et al. Determinants of mortality in pediatric patiens with greater then 70% full thickness total body surface area treated by early excision and rafting. J. Trauma 1987;27 : 208–212.
6. Dědovič Z, Brychta P, Koupilová I, Suchánek I. Epidemiology of childhood burns at the Burn Centre in Brno, Czech Republic. Burns 1996; Mar 22(2): 125–129.
7. Rimmer RB, Weigand S, Foster KN, Wadsworth MM, Jacober K, Matthews MR, Drachman D, Caruso DM. Scald burns in young children – a review of Arizona burn center pediatric patients and a proposal for prevention in the Hispanic community. J. Burn Care Res. 2008; Jul-Aug 29(4): 595–605.
8. Spinks A, Wasiak J, Cleland H, Beben N, Macpherson AK. Ten-year epidemiological study of pediatric burns in Canada. J. Burn Care Res. 2008; May-Jun 29(3): 482–488.
9. Kai-Yang L, Zhao-Fan X, Luo-Man Z, Yi-Tao J, Tao T, Wei W, Bing M, Jie X, Yu W, Yu S. Epidemiology of pediatric burns requiring hospitalization in China: a literature review of retrospective studies. Pediatrics 2008; Jul 122(1): 132–142.
10. Palmieri TL, Alderson TS, Ison D, O´Mara MS, Sharma R, Bubba A, Coombs E, Greenhalgh DG. Pediatric soup scald burn injury: etiology and preventive. J. Burn Care Res. 2008; Jan-Feb 29(1): 114–118.
11. Xin W, Yin Z, Qin Z, Jian L, Tanuseputro P, Gomez M, Beveridge M, Zhenjiang L. Characteristics of 1494 pediatric burn patients in Shanghai. Burns 2006; Aug 32(5): 613–618.
12. Haik J, Liran A, Tessone A, Givon A, Orenstein A, Peleg K. Burns in Israel: demographic, etiologic and clinical trends, 1997–2003. Isr. Med. Assoc. J. 2007; Sep 9(9): 659–662.
13. Light TD, Latenser BA, Heinle JA, Stolpen MS, Quinn KA, Ravindran V, Chacko J. Demographics of pediatric burns in Vellore, India. J. Burn Care Res. 2009; Jan-Feb 30(1): 50–54.
14. Sharma PN, Bang RL, Al-Fadhli AN, Sharma P, Bang S, Ghoneim IE. Pediatric burns in Kuwait: Incidence, causes and mortality. Burns 2006; Feb 32(1): 104–111.
15. Akita S, Nakagawa H, Tanaka K, Hirano A. Analysis of pediatric burns in Nagasaki University from 1983–2002. Burns 2005; Dec 31(8): 1041–1044.
16. Mashreky SR, Rahman A, Chowdhury SM, Giashuddin S, Svanstrom L, Linnan M, Shafinaz S, Uhaa IJ, Rahman F. Epidemiology of childhood burn: Yield of largest community based injury survey in Bangladesh. Burns 2008; Sep 34(6): 856–862.
17. Thombs BD, Singh VA, Milner SM. Children under 4 years are at greater risk of mortality following acute burn injury: evidence from a national sample of 19,902 pediatric admissions. Shock 2006; Oct 26(4): 348–352.
18. Tse T, Poon CHY, Tse KH, Tsui TK, Ayyapan T, Burd A. Paediatric burn prevention: An epidemiological approach. Burns 2006; Mar 32(2): 229–234.
19. Alaghehbandan R, Rossignol AM, Lari AR. Pediatric burn injuries in Tehran, Iran. Burns 2001; Mar 27(2): 115–118.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2010 Číslo 1- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficitmi v reálnej praxi
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
-
Všetky články tohto čísla
- Vývoj symptómov astmy a alergická senzibilizácia u detí predškolského veku – výsledky prospektívneho sledovania
- Ruptúra žalúdka u nedonoseného novorodenca
- Salmonelová artritída členkového kĺbu u kojenca
- Terapie infekcí močových cest u dívek v adolescentním věku
- Epidemiologie dětských popáleninových traumat na Jižní Moravě Srovnávací studie po 15 letech
- Komplementární výživa – komentář Výboru pro výživu ESPGHAN
- Vzdělávací akce IPVZ – 1. pololetí 2010
- Vzdělávací akce IPVZ – 1. pololetí 2010
- Vzdělávací akce IPVZ – 1. pololetí 2010
- Projekt „Modrá kniha“ přispívá k odbornému vzdělávání lékařů
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Terapie infekcí močových cest u dívek v adolescentním věku
- Komplementární výživa – komentář Výboru pro výživu ESPGHAN
- Ruptúra žalúdka u nedonoseného novorodenca
- Salmonelová artritída členkového kĺbu u kojenca
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



