-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Výskyt metabolického syndrómu a jeho komponentov u obéznych detí
Occurrence of Metabolic Syndrome and Its Components in Obese Children
Following an increasing prevalence of exogenous obesity in children there is an evidence of more frequent changes in their lipid and glucose metabolism, mediated by insulin resistance. These metabolic changes together with obesity and arterial hypertension are a part of metabolic syndrome.
The aim of study was to evaluate the incidence of obesity complications in childhood in different age groups and prevalence of metabolic syndrome according to the latest partially modified criteria in studied group. In children less than 10 years old there were lower levels of HOMA index and no impaired glucose tolerance found, but 38.1% of probands suffered from hypercholesterolemia. In the group of patients aged 10 to 16 years there was insulin resistance present in 37.7%, increased levels of triglycerides (53.3%), low HDL cholesterol levels (54.4%) and almost in 8% impaired glucose tolerance appeared in this elder age group. Based on modified IDF criteria we have diagnosed metabolic syndrome in 32.5% of studied group patients, while using percentile borderline criteria for blood pressure the percentage of metabolic syndrome increased to 39%. Therapy of referred pathological states requires lifestyle changes and follow-up at the specialized clinic.Key words:
obesity, childhood, complications, metabolic syndrome
Autoři: E. Vitáriušová; Ľ. Košťálová; Z. Pribilincová; A. Hlavatá; L. Kovács
Působiště autorů: 2. detská klinika Lekárskej fakulty Univerzity Komenského a Detskej fakultnej nemocnice s poliklinikou, Bratislava prednosta prof. MUDr. L. Kovács, DrSc., MPH
Vyšlo v časopise: Čes-slov Pediat 2010; 65 (2): 55-61.
Kategorie: Původní práce
Souhrn
So stúpajúcou prevalenciou exogénnej obezity v detskom veku je pozorovaný i čoraz častejší výskyt zmien v lipidovom a sacharidovom metabolizme. Ich mediátorom je inzulínová rezistencia. Tieto zmeny ako aj obezita a arteriálna hypertenzia sú súčasťou metabolického syndrómu.
Cieľom predkladanej práce bolo zhodnotiť výskyt komplikácií obezity u detí v závislosti od veku a výskyt metabolického syndrómu podľa najaktuálnejších čiastočne modifikovaných kritérií. Deti v súbore mladšie ako 10 rokov mali nižšie hodnoty HOMA indexu, u žiadneho z nich nebola prítomná porucha glukózovej tolerancie a u 38,1 % sa vyskytovala hypercholesterolémia.V skupine pacientov vo veku od 10 do 16 rokov sa zistila prítomnosť inzulínovej rezistencie (37,7 %), zvýšené hladiny triacylglycerolov (53,3 %) a nízke HDL frakcie cholesterolu (54,4 %). Takmer 8 % z nich trpelo poruchou glukózovej tolerancie. Na základe modifikovaných IDF kritérií sme v tejto skupine diagnostikovali metabolický syndróm u 32,5 % pacientov, pričom použitím percentilových hraničných kritérií pre krvný tlak stúpol ich podiel na 39 %. Terapia zmienených stavov si vyžaduje sledovanie odborníkmi a kontrolovanú zmenu životosprávy.Kľúčové slová:
obezita, detský vek, komplikácie, metabolický syndrómÚvod
Obezita patrí v súčasnosti k najčastejším metabolickým ochoreniam u ľudí. Jej prevalencia exponenciálne stúpa a ochorenie sa tak stáva závažným medicínskym problémom všetkých vekových kategórií.
Pojem „metabolický syndróm“ (MS) sa používa na označenie zoskupenia patologických prejavov, ktoré sa zvyknú spoločne vyskytovať u obéznych osôb. Jeho jednotlivé súčasti včítane dyslipoproteinémie, porúch metabolizmu sacharidov, arteriálnej hypertenzie a inzulínovej rezistencie (zníženej biologickej odpovede na hladiny cirkulujúceho inzulínu) zvyšujú riziko aterogenézy, pričom efekt kombinácie prítomnosti jednotlivých komponentov sa nesčítava, ale dokonca znásobuje [1]. Preto má byť zvyšujúci sa výskyt obezity a jej hlavného sprevádzajúceho javu, metabolického syndrómu, nielen výstrahou pre pacientov, ale zároveň výzvou pre odborníkov [2].
Definícia a kritéria MS v detskom veku sú diskutovaným problémom. S chýbaním jednotných kritérií môže čiastočne súvisieť aj fakt, že frekvencia jeho výskytu sa v publikovaných súboroch obéznych pacientov pohybuje od 9 % do 50 % [3]. V roku 2007 Medzinárodná diabetologická federácia (International Diabetes Federation – IDF) odporučila kritériá pre detských pacientov vo veku od 10 do 16 rokov s cieľom ujednotiť diagnostiku tohto stavu a poskytnúť tak reálny pohľad na jeho výskyt [4]. Federácia ďalej odporúča stanovovať MS u detí starších ako 16 rokov podľa kritérií platných pre dospelú populáciu [4].
V danej práci sme sa rozhodli zhodnotiť výskyt porúch metabolizmu tukov a cukrov a frekvenciu výskytu MS u obéznych detských pacientov.
Súbor a metódy
Súbor tvorilo 98 pacientov vo veku do 16 rokov života, s priemerným vekom 12,2 ± 2,7 roka (medián 12,6 roka), ktorí boli sledovaní v odbornej ambulancii 2. Detskej kliniky LFUK a DFNsP po vylúčení endogénnej príčiny obezity. Z nich 21 bolo vo veku od 5,2 do 9,9 rokov (10 chlapcov a 11 dievčat) a 77 vo veku od 10 do 16 rokov (35 chlapcov a 42 dievčat).
U probandov sa merala telesná hmotnosť (kg), výška (m) a vypočítal sa body mass index (BMI – kg/m²). Na stanovenie skóre smerodajnej odchýlky (SDS) BMI boli použité u všetkých 98 pacientov štandardy z antropometrického prieskumu z roku 2001 [5] a z roku 1991 [6]. Obezita bola definovaná ako hodnota SDS BMI vyššia ako 2, čo predstavuje hodnotu nad 97. percentil pre daný vek a pohlavie.
Všetkým pacientom sa meral tlak krvi jednorázovo metódou Riva-Rocci pomocou ortuťového tlakomeru. Za hypertenziu sa považovala hodnota systolického a diastolického tlaku krvi nad 95. percentil pre dané pohlavie, vek a výšku [7].
Biochemické parametre v sére (glykémia, celkový cholesterol, triacylglyceroly a HDL cholesterol) sa stanovili z venóznej krvi po 12-hodinovom nočnom hladovaní. Patologické hodnoty uvedených parametrov, ktoré boli vyšetrované na oddelení Klinickej biochémie v Detskej fakultnej nemocnici s poliklinikou, sú: glykémia vyššia ako 6,1 mmol/l, celkový cholesterol u detí mladších ako 14 rokov života vyšší ako 4,8 mmol/l, u detí starších ako tento vek viac ako 5,2 mmol/l, HDL frakcia cholesterolu pre mužov menej ako 0,9 mmol/l, ženy pod 1,16 mmol/l a TAG vyššie ako 1,3 mmol/l.
Orálny glukózotolerančný test (oGTT) sa realizoval podľa štandardného postupu [8], počas testu sa vyšetrovali hladiny glukózy a imunoreaktívneho inzulínu. Výsledky sa hodnotili podľa odporúčaných WHO kritérií [8], o poruche glukózovej tolerancie svedčili hodnoty glykémie v 120. minúte v rozmedzí 7,8–11 mmol/l.
Inzulínová rezistencia (IR) sa určila na základe HOMA indexu: hladina glykémie nalačno (mmol/l) x hladina imunoreaktívneho inzulínu nalačno (mIU/l)/22,5 [9].
Izolovaný výskyt jednotlivých komplikácií obezity sme určovali v skupine detí do 10 rokov a v skupine pacientov od 10 do 16 rokov, pričom výskyt MS sa hodnotil v skupine 77 detí vo veku od 10 do 16 rokov. U všetkých 77 pacientov boli na diagnostiku MS použité kritériá IDF v čiastočne upravenej podobe [4]. Ako hlavné kritérium sme totiž neposudzovali prítomnosť centrálnej obezity, ale obezity definovanej na základe SDS BMI. Diagnóza metabolického syndrómu bola stanovená, ak bola prítomná obezita a minimálne ďalšie dva akékoľvek komponenty. V tejto skupine 77 pacientov sme krvný tlak hodnotili ako patologický pri hodnote vyššej ako 130/85 a v ďalšom kroku prostredníctvom percentilových grafov [7]. Prevalenciu MS získanú použitím oboch postupov sme následne porovnali. Štandardné IDF kritériá aj ich modifikácia sú uvedené v tabuľke 1.
Tab. 1. Štandardné [4] a modifikované IDF kritériá pre diagnostiku metabolického syndrómu u detí. ![Štandardné [4] a modifikované IDF kritériá pre diagnostiku metabolického syndrómu u detí.](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/ad2efe4cb24356dfc08a7ce57b67afe1.png)
Na štatistické spracovanie údajov sa použil párový t-test, dvojvýberový Studentov t-test alebo dvojvýberový Mannov-Whitneyov test, v závislosti od výsledku testu normality v porovnávaných skupinách. Za štatisticky významné sme považovali rozdiely na úrovni p <0,05.
Výsledky
Stupeň obezity
Základnú podmienku obezity, SDS BMI vyššiu ako 2, spĺňalo všetkých 98 pacientov súboru. Pri hodnotení podľa výsledkov celoštátneho antropometrického prieskumu z roku 2001 bola hodnota SDS BMI v skupine detí mladších ako 10 rokov 4,24 ± 1,84, (medián 3,8), a v skupine 10 až 16-ročných detí 4,55 ± 1,69, (medián 4,44).
Porovnaním SDS BMI dvoch vekových skupín sme nezistili signifikantné rozdiely, avšak signifikantne vyššie v porovnaní s hodnotami určenými podľa prieskumu z roku 2001 u jednotlivých pacientov boli hodnoty SDS BMI, ak sa pri ich stanovení vychádzalo z výsledkov antropometrického prieskumu z roku 1991 (graf 1).
Graf 1. Porovnanie stupňa obezity podľa SDS BMI z rokov 1991 a 2001 [5, 6]. ![Porovnanie stupňa obezity podľa SDS BMI z rokov 1991 a 2001 [5, 6].](https://pl-master.mdcdn.cz/media/image/00293975c3923105fd2d420d290976a7.png?version=1537791852)
Biochemická charakteristika súboru obéznych pacientov
Medzi priemernými hodnotami sledovaných parametrov lipidového spektra a glykémie dvoch vekových kategórií sme nenašli signifikantné rozdiely.
Hodnoty celkového cholesterolu boli u detí do 10 rokov 4,66 ± 1,25 mmol/l (medián 4,53 mmol/l) a u detí od 10 do 16 rokov 4,19 ± 0,82 mmol/l (medián 4,15 mmol/l), hodnoty HDL frakcie cholesterolu u detí do 10 rokov 1,2 ± 0,24 mmol/l (medián 1,25 mmol/l) a u detí od 10 do 16 rokov 1,16 ± 0,29 mmol/l (medián 1,06 mmol/l). Hodnoty triacylglycerolov u mladších detí ako 10 rokov činili 1,24 ± 0,41 mmol/l (medián 1,25 mmol/l), u probandov starších ako tento vek 1,56 ± 0,92 mmol/l (medián 1,35 mmol/l).
Hodnoty glykémie boli u detí do 10 rokov 3,94 ± 0,46 mmol/l (medián 1,68 mmol/l) a u starších 4,07 ± 0,56 mmol/l (medián 4,2 mmol/l). Hodnoty HOMA indexu detí do 10 rokov činili 1,74 ± 0,78, medián 1,68, u starších pacientov 3,2 ± 2,45, medián 2,6. Porovnaním hodnôt HOMA indexu u týchto dvoch vekových skupín sme zistili signifikantný rozdiel (p = 0,001).
Deti mladšie ako 10 rokov mali priemerné hodnoty systolického tlaku krvi 109,7 ± 11,5 mmHg (medián 107,5 mmHg) a diastolického tlaku krvi 66 ± 8,7 mmHg (60 mmHg). U pacientov starších ako 10 rokov činili priemerné hodnoty systolického tlaku krvi 120,3 ± 12,6 mmHg (medián 120 mmHg) a diastolického tlaku krvi 75,4 ± 10,1 mmHg (medián 80 mmHg).
Existovali však rozdiely vo výskyte komplikácií obezity u detí mladších a starších ako 10 rokov v súbore, ktoré sumarizuje tabuľka 2.
Tab. 2. Výskyt komplikácií a metabolického syndrómu v skupine obéznych detí. 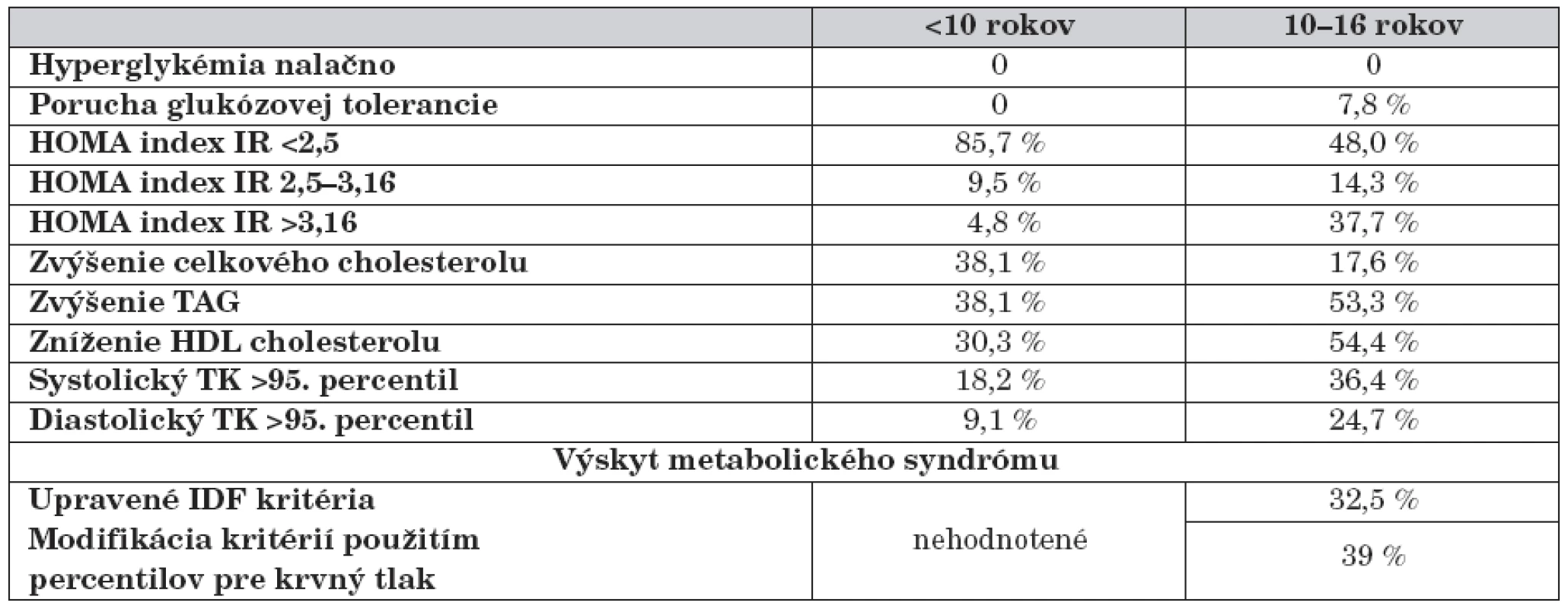
Žiadne dieťa v súbore nemalo zvýšenú hladinu glukózy nalačno, ale podľa oGTT sa porucha glukózovej tolerancie dokázala u takmer 8 % detí starších ako 10 rokov a u žiadneho dieťaťa mladšieho ako tento vek. Až 85,7 % detí mladších ako 10 rokov malo hodnotu HOMA indexu menej ako 2,5, čo nesvedčí o prítomnosti inzulínovej rezistencie, kým viac ako tretina starších pacientov (37,7 %) mala hodnoty indexu vyššie ako 3,16. Zatiaľ čo u vekovej kategórie mladšej ako 10 rokov sme sa častejšie stretli s hypercholesterolémiou (38,1 % mladších detí versus 17,6 % starších detí), u obéznych pacientov starších ako 10 rokov sme pozorovali vo väčšine prípadov zvýšené hladiny triacylglycerolov (53,3 %) a nízke HDL frakcie cholesterolu (54,4 %). U týchto detí sme taktiež častejšie pozorovali hodnoty systolického (36,4 %) a diastolického (24,7 %) tlaku krvi nad 95. percentil pre danú výšku, pohlavie a vek.
Výskyt metabolického syndrómu
Na základe čiastočne upravených IDF kritérií sa metabolický syndróm diagnostikoval u 32,5 % probandov vo veku od 10 do 16 rokov. V prípade použitia prísnejšieho hodnotenia krvného tlaku použitím percentilov sa tento počet zvýšil na 39 %, inými slovami pôvodné kritériá nezachytili syndróm u 5 detí.
Diskusia
Obezita sa stáva závažným problémom vo všetkých vekových kategóriach. V predkladanej práci sme sa však zámerne venovali len skupine detí do 16 rokov, nakoľko pediatrická verzia IDF kritérií pre MS vyčleňuje túto vekovú skupinu.
Diagnostika tohto metabolického ochorenia má v detskom veku niektoré špecifiká, ktoré vyplývajú z typických vlastností vyvíjajúceho sa organizmu. Preto sa v praxi hodnotí jej stupeň na základe percentilových hodnôt pre antropometrické veličiny, ktoré sú v pravidelných intervaloch aktualizované.
Pri porovnaní stupňa obezity na základe výstupov česko-slovenských, resp. slovenských antropometrických prieskumov z roku 1991, resp. z roku 2001 sme zistili štatisticky významné rozdiely. Ukazuje sa tak, že novšie antropometrické normy sú „benevolentnejšie“ pri posudzovaní stupňa obezity než údaje zo staršieho, vtedy ešte československého prieskumu z roku 1991 [10]. Tento rozdiel pravdepodobne súvisí so zmenou zloženia telesných komponentov v prospech tukového tkaniva v detskej populácii. Celkové zvýšenie priemernej telesnej hmotnosti deti za uvedený desaťročný interval medzi prieskumami je spojený so súčasným „posunom” hraničnej, 97-percentilovej hranice ku vyšším hodnotám. Túto skutočnosť treba brať do úvahy pri porovnávaní závažnosti obezity a jej komplikácií podľa predchádzajúcich a súčasných noriem.
So zvyšujúcou sa prevalenciou obezity je spätý aj stúpajúci trend výskytu jej komplikácií [4]. Napriek širokému spektru patologických stavov, ktoré sprevádzajú obezitu, sme sa v danej práci sústredili na tie, ktoré sú komponentami metabolického syndrómu a ich spoločnému menovateľovi – inzulínovej rezistencii.
Inzulínová rezistencia je patofyziologickým mechanizmom, ktorý prispieva k rozvoju orgánových a metabolických zmien u obézneho jedinca, ako napríklad porucha glukózovej tolerancie, diabetes mellitus typ 2, dyslipoproteinémia, pečeňová steatóza a acanthosis nigricans [11, 12]. V etiopatogenéze týchto zmien sa navyše uplatňuje aj porušená funkcia viscerálneho tukového tkaniva. Rezistencia na inzulín sa však nemusí zákonite manifestovať všetkými vyššie vymenovanými zmenami [12].
Prítomnosť inzulínovej rezistencie sme hodnotili na základe tzv. HOMA indexu. Tento lacný a jednoduchý laboratórny marker s vysokou senzitivitou a špecificitou sa často používa na odhalenie závažnosti komplikácií obezity [4, 9]. Nie je však jednotný názor o tom, aké hodnoty indexu sa majú považovať za patologické pre detskú populáciu. Niektorí autori hodnotia prítomnosť inzulínovej rezistencie, ak je HOMA index nad 2 [13], iné ak je vyšší ako 2,5 [14], kým iné práce poukazujú na prítomnosť IR dokonca až pri hodnote HOMA indexu nad 3,16 [9]. Tieto rozdiely môžu aspoň čiastočne súvisieť so skutočnosťou, že v období fyziologického pohlavného vyzrievania je organizmus dieťaťa prirodzene rezistentný na účinok inzulínu [11]. Zatiaľ čo v našom súbore u detí mladších ako 10 rokov boli prítomné nižšie hodnoty HOMA indexu, viac ako jedna tretina obéznych probandov vo veku od 10 do 16 rokov mala hodnoty HOMA indexu vyššie ako 3,16, teda v týchto prípadoch aj pri najbenevolentnejšom hodnotení možno hovoriť o stave zvýšenej rezistencie na účinok inzulínu.
Význam stanovenia prítomnosti inzulínovej rezistencie spočíva v riziku jej paralelného výskytu s obezitou, ako to bolo aj u subjektov v danej práci, pričom tento stav ohrozuje organizmus vznikom KVS ochorení viac ako prítomnosť uvedených zmien samostatne [15]. V takom prípade je vhodné u obézneho dieťaťa indikovať ďalšie vyšetrenia [12].
Prítomnosť inzulínovej rezistencie môže prispievať ku vzniku viacerých ďalších patologických zmien v organizme, včítane zmien v lipidovom a sacharidovom metabolizme. Naše výsledky potvrdili nízku prevalenciu zvýšenej glykémie nalačno u obéznych detí [12, 15]. Častejším nálezom bola však porucha glukózovej tolerancie, s ktorou sa podľa dostupných literárnych údajov stretávame u 10 až 20 % obéznych detí [16, 17] a aj v našom súbore bola prítomná u takmer 8 % pacientov vo veku do 10 do 16 rokov. Tieto zistenia sú dôkazom, že vyšetrenie glykémie nalačno nie je dostatočné na odhalenie zmien v metabolizme sacharidov a preto je vhodnejší orálny glukózotolerančný test, zároveň s vyšetrením plazmatickej koncentrácie inzulínu počas celého testu [18]. Uvedené odporučenie je o to dôležitejšie, lebo čas od vzniku inzulínovej rezistencie cez kompenzačnú hyperinzulinémiu, až po manifestný diabetes mellitus typ 2 je u detskej populácie kratší v porovnaní s dospelou populáciou [17, 19].
Súbežne so zmenami metabolizmu cukrov sa často vyskytujú i poruchy lipidového spektra [15]. Zatiaľ čo sme hypercholesterolémiu častejšie zaznamenali u probandov vo veku mladšom ako 10 rokov, u väčšiny pacientov od 10 do 16 rokov sme častějšie pozorovali hypertriacylglycerolémiu a nízku hodnotu HDL frakcie cholesterolu. Hodnotenie a sledovanie metabolizmu tukov by malo byť u obéznych detí dôsledné, dlhodobým laboratórnym sledovaním bola totiž v longitudinálnych štúdiach u detí potvrdená perzistencia dyslipoproteinémie od raného detstva do dospelosti [17]. Zvýšené hodnoty TAG u starších detí sú významným zistením, lebo autori aktuálnych prác ich považujú za prediktívny faktor poruchy glukózovej tolerancie pri dlhodobom sledovaní obéznych detí [20].
Inzulínová rezistencia je u obéznych jedincov jedným z hlavných faktorov vzniku aj arteriálnej hypertenzie [12]. Diskusiu o závažnosti tejto komplikácie obezity s dôrazom na možný vývoj chronických kardiovaskulárnych ochorení v dospelom veku [12] zdôrazňuje výskyt arteriálnej hypertenzie u tretiny pacientov vo veku do 10 do 16 rokov.
Porucha glukózovej tolerancie, diabetes mellitus typ 2 a dyslipoproteinémia spolu s obezitou a arteriálnou hypertenziou [3] sú hlavnými komponentami metabolického syndrómu. Aj keď pretrváva nejednotnosť v presnom určení diagnostických kritérií MS, tie najaktuálnejšie zhŕňajú kritériá podľa IDF [4], sumarizované v tabuľke 1.
Ukazuje sa však, že diagnostika a z toho vyplývajúca prevalencia MS závisia od charakteristiky cieľovej skupiny a použitých kritérií [3]. Napríklad, hoci centrálna obezita sa odborníkmi považuje za jedno z hlavných kritérií MS u dospelých pacientov [2], užitočnosť tohto parametra je u detí otázna vzhľadom na výskyt zmien typických pre pohlavné zrenie a ich vplyv na rozloženie tuku v organizme [12].
Táto skutočnosť nás viedla k modifikácii pôvodného hlavného kritéria MS, za ktoré sme v predkladanej práci pre vyššie uvedený dôvod považovali obezitu definovanú na základe BMI. Pri aplikácii takto čiastočne zmenených IDF kritérií podiel pacientov vo veku od 10 do 16 rokov s diagnózou MS činil 32,5 %. Ďalšia odlišnosť spočívala v definícii patologických hodnôt arteriálneho tlaku krvi, ktoré by sa u detí mali určovať podľa novších populačných údajov dostupných v podobe percentilových tabuliek a normogramov [21]. Pri použití takto modifikovaných kritérií s hodnotením krvného tlaku podľa percentilových tabuliek splnilo kritériá prítomnosti metabolického syndrómu až 39 % nami hodnotených pacientov vo veku od 10 do 16 rokov. Uplatnenie citlivejšieho hodnotenia krvného tlaku teda odhalilo 5 pacientov, ktorí by inak mohli byť poddiagnostikovaní.
Zvlášť treba komentovať hodnotenie metabolických zmien u obéznych detí mladších ako 10 rokov. Podľa prevládajúceho názoru odborníkov zmeny spojené s obezitou netvoria v tomto mladšom veku kompaktný „metabolický“ syndróm. Z druhej strany však abnormálne hodnoty ani v tejto skupine neradno opomínať, obzvlášť, ak je ich základným ochorením exogénna obezita. Obézne dieťa má totiž 18-násobné riziko pretrvávania obezity a jej komplikácií do dospelosti v porovnaní so štíhlym rovesníkom [22].
V nami hodnotenom súbore boli už u detí vekovej kategórie do 10 rokov zaznamenané zmeny v hladinách proaterogénnych lipidov a taktiež patologické hodnoty krvného tlaku. Nižší výskyt komplikácií je pre túto vekovú skupinu typický [23], ale nie zanedbateľný, a preto by u pacientov tejto vekovej kategórie nemala byť vyvíjaná snaha o diagnostiku MS.
Pri aplikácii koncepcie MS v klinickej praxi neodporúčame čakať, kým sa naplnia jeho všetky diagnostické kritéria, ale tieto izolované charakteristiky identifikovať a príslušným spôsobom liečiť.
Záver
Na záver si teda kladieme otázku, ako kriticky hodnotiť jednotlivé komplikácie obezity. Skutočný význam prítomnosti jednotlivých komponentov MS v detskom veku spočíva v potenciálnom vzniku závažných ochorení v dospelosti. Súčasné práce totiž dokazujú, že deti s prítomnosťou viacerých izolovaných príznakov MS majú predpoklad vývoja jeho úplného obrazu v dospelom veku [24].
Preto usudzujeme, že každý komponent MS si pri hodnotení klinického stavu obézneho dieťaťa vyžaduje osobitú pozornosť a terapeutický prístup [24]. Z nášho pozorovania ako aj podľa názorov odborníkov je pre klinickú prax a pre prognózu pacienta prítomnosť viacerých komplikácií obezity a ich včasný záchyt a riešenie závažnejšou otázkou ako len samotné hľadanie odpovede na otázku, či pacient spĺňa kritériá pre metabolický syndróm [12].
Prevencia aj terapia zmienených stavov má prebiehať už na úrovni ambulancie všeobecného lekára pre deti a dorast, s odborným vedením špecializovaných ambulancií, nakoľko vyžaduje predovšetkým kontrolovanú zmenu životosprávy pacienta aj jeho rodiny a v indikovaných prípadoch farmakologickú intervenciu [25, 26].
Došlo: 27. 12. 2009
Přijato: 14. 1. 2010
MUDr. Eva Vitáriušová
2. detská klinika LFUK a Detskej fakultnej nemocnice s poliklinikou
Limbová 1
833 40 Bratislava
Slovenská republika
e-mail: vitariusova.eva@gmail.com
vitariusova@dfnsp.sk
Zdroje
1. Speiser PW, Rudolf CJM, Anhalt H, et al. Consensus statement: Childhood obesity. J. Clin. Endocrinol. Metabol. 2005; 90 : 1871–1887.
2. Dukát A, Lietava J, Luliak M, et al. Epidemiológia nadváhy a obezity na Slovensku. Via Practica 2008; 3 : 111–114.
3. Ford ES, Li Ch. Defining the metabolic syndrome in children and adolescents: will the real definition please stand up? J. Pediatr. 2008; 152 : 160–164.
4. Zimmet P, Alberti KGMM, Kaufman F, et al. The metabolic syndrome in children and adolescents – an IDF consensus report. Pediatric Diabetes 2007; 8 : 299–306.
5. Kolektív autorov. Telesný vývoj detí a mládeže v SR. Výsledky VI. Celoštátneho prieskumu v roku 2001. Bratislava: Úrad verejného zdravotníctva SR, 2004 : 36–103.
6. Bláha P, Lhotská L, Šrajer J, et al. Percentilové grafy BMI a Rohrerova indexu. Čes.-slov. Pediat. 1994; 49 : 323–327.
7. National High Blood Pressure Education Program Working Group in High Blood Pressure in Children and Adolescent. The Fourth Report on the diagnosis, evaluation and treatment of high blood pressure in children and adolescent. Pediatrics 2004; 114 : 555–576.
8. World Health Organization. Definition, diagnosis and classification of diabetes mellitus and its complications: report of a WHO Consultation. Part 1: Diagnosis and classification of diabetes mellitus. Geneva, Switzerland: World Health Organization, 1999. Available at: http://whqlibdoc.who.int/ 1999/WHO_NCD_NCS_99.2.pdf. acecessed December 12, 2003.
9. Keskin M, Kurtoglu S, Kendirci M, et al. Homeostasis model assessment is more reliable than the fasting glucose/insulin ratio and quantitative insulin sensitivity check index for assessing resistance among obese children and adolescents. Pediatrics 2005; 115.
10. Marinov Z. Rizika dětské obezity. Čes-slov. Pediat. 2009; 64 : 141–146.
11. Chiarelli F, Marcovecchio ML. Insulin resistance and obesity in childhood. Eur. J. Endocrinol. 2008; 159 : 67–74.
12. Reaven GM. The metabolic syndrome: Requiescat in pace. Clinical Chemistry 2005; 51(6): 931–938.
13. Shalitin S, Abrahami M, Lilos P, et al. Insulin resistance and impaired glucose tolerance in obese children and adolescents reffered to a tertiary – care center in Israel. Inter. J. Obesity 2005; 29 : 571–578.
14. Hettihawa LM, Palangasinghe S, Jayasinghe SS, et al. Comparison of insulin resistance by indirect methods – HOMA, QUICKI and McAuley – with fasting insulin in patients with type 2 diabetes in Galle, Sri Lanka: A pilot sudy. Online Journal of Health Allied Sciences. 2006; 5 : 1 – 8. www.ojhas.org/issue17/2006-1-2.htm.
15. Hirschler V, Calcagno ML, Aranda C, et al. Can the metabolic syndrome identify children with insulin resistance? Pediatric Diabetes 2007; 8 : 272–277.
16. Staník J, Schrone Z, Pribilincová Z, et al. Diabetes mellitus 2. typu ako nový fenomén v detskej diabetológii. Diabetes a obezita 2006; 6 : 10–33.
17. Kohen-Avramoglu R, Theriault A, Adeli K. Emergence of the metabolic syndrome in childhood: an epidemiological overview and mechanistic link to dyslipidemia. Clinical Biochemistry 2003; 36 : 413–420.
18. Rosipal Š. Návrh pokynov pre prevenciu, diagnostiku a liečbu detskej tučnoty. Čes-slov. Pediat. 2009; 64 : 415–421.
19. Weiss R, Gillis D. Patho-physiology and dynamics of altered glucose metabolism in obese children and adolescent. Inter. J. Pediatr. Obesity 2008; 3 : 15–20.
20. Love-Osborne K, Butlerb N, Gaoc D, et al. Elevated fasting triglycerids predict impaired glucose tolerance in adolescents at risk for type 2 diabetes. Pediatric Diabetes 2006; 7 : 205–210.
21. Calcaterra V, Klersy C, Muratori T, et al. Prevalence of metabolic syndrome (MS) in children and adolescent with varying degrees of obesity. Clin. Endocrinol. 2008; 68 : 868–872.
22. Velaquez-Mieyer P, Perez-Faustinelli S, Cowan PA. Identifying children at risk for obesity, type 2 diabetes, and cardiovascular disease. Diabetes Spectrum 2005; 18 : 213–220.
23. Ford ES, Li Ch, Zhao G, et al. Prevalence of Metabolic Syndrome among U.S. adolescents using the definition from the Internatiol Diabetes Federation. Diabetes Care 2008; 31 : 587–589.
24. Morrison JA, Friedman LA, McGuire C. Metabolic syndrome in childhood predicts adult cardiovascular disease 25 years later: The Princeton Lipid Research clinics. Follow-up study. Pediatrics 2007; 120 : 340–345.
25. Lisá L, Kytnarová J, Stožicky F, et al. Doporučený postup prevence a léčby dětské obezity. Čes. - slov. Pediat. 2008; 63, 501–507.
26. Hlavatá A. Obézne dieťa v ambulancii lekára pre deti a dorast. Klinické odporúčania I. Pediatria pre prax 2007; 8 : 12–16.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2010 Číslo 2- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficitmi v reálnej praxi
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
-
Všetky články tohto čísla
- Výskyt metabolického syndrómu a jeho komponentov u obéznych detí
- Akutní pyelonefritida – dotazníková studie diagnostiky a léčby v České republice
- Metabolické parametry pacientů dětské obezitologické ambulance
- Poruchy pohlavního vývoje: Současná doporučená klasifikace a nové poznatky o poruchách vývoje gonád
- Akútne poškodenie obličiek (AKI) u detí – klasifikácia, etiológia, klinický obraz a diagnostika
- Správné odpovědi na kontrolní otázky k doškolovacímu článku Bronský J.: Probiotické kmeny v mateřském mléce – mýtus nebo skutečnost? (č. 12/2009)
- Cena Horsta Bickela 2009 za prvú úspešnú liečbu deficitu molybdénového kofaktora
- Sympozium
- Recenze
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Akútne poškodenie obličiek (AKI) u detí – klasifikácia, etiológia, klinický obraz a diagnostika
- Poruchy pohlavního vývoje: Současná doporučená klasifikace a nové poznatky o poruchách vývoje gonád
- Akutní pyelonefritida – dotazníková studie diagnostiky a léčby v České republice
- Výskyt metabolického syndrómu a jeho komponentov u obéznych detí
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



