-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Klinické a laboratórne charakteristiky detí s orálnym alergickým syndrómom
Clinical and laboratory characteristics in children with oral allergy syndrome
Oral allergic syndrome (OAS) arises from cross-reactivity between homologous allergen components in plant foods and grass or tree pollen. It manifests with mild symptoms localized in the oropharyngeal region,
but anaphylaxis may occur rarely. In childhood, oral allergic syndrome is not explored as detailed as in adults. In our region, studies on these allergic diseases in childhood do not exist at all. The aim of our work was to investigate children with symptoms of oral allergic syndrome and to analyze its selected clinical and laboratory characteristics.Methods: The set consisted of 55 children with OAS manifestations and was comprised of 2 groups: group A, in which from patients with seasonal allergic rhinitis were selected patients with OAS (25 patients) on the basis of a clinical evaluation. Group B consisted of 30 children with seasonal allergic reactions and OAS. Each patient completed anamnestic data and underwent blood sampling for the selection of selected markers of allergy (total IgE, eosinophils, component resolved diagnosis).
Results: The set consisted of 55 patients, 31 (56%) boys and 24 (44%) girls, median age 13 (3–18). OAS prevalence in Group A was 20.5%. The mean total IgE concentration was 470.7 IU/ml. Eosinophils were on average 5.43% in relative count, the average absolute count was 0.38 x 109/l. From species-specific inhalation allergens, the most patients were sensitized to Bet v 1 allergen of birch (43, 78.2%) and Phl p 1 allergen of timothy grass (33, 60.0%). From the cross-allergen, the majority of patients were sensitized to allergens from the PR-10 protein family, Mald 1 apple allergen (34, 61.8%), peanut Ara h 8 allergen (30, 54.5%) and Cor and 1 hazelnut allergen (30, 54.5%). A total of 6 patients (10.9%) had a history of a systemic allergic reaction. All of these patients were sensitized with a type-specific risk food allergen.
Conclusion: The results of our observations are comparable to foreign studies with children with OAS from Central and Northern Europe. As the most common association within the OAS we prove the association birch-apple, peanuts and hazelnuts. Of the allergenic components, the majority of patients were sensitized with allergens from the PR-10 protein family.
Autoři: M. Repko 1,2; B. Šoltýsová 2; M. Jeseňák 1
; Dáša Oppová 1
Působiště autorů: Klinika detí a dorastu, Jesseniova lekárska fakulta, Univerzita Komenského a Univerzitná nemocnica, Martin, Slovensko 1; Pediatrické oddelenie s JIS, Nemocnica Poprad, a. s., Slovensko 2
Vyšlo v časopise: Čes-slov Pediat 2019; 74 (3): 168-174.
Kategorie: Původní práce
Souhrn
Orálny alergický syndróm (OAS) vzniká na základe skríženej reaktivity medzi homológnymi alergénovými komponentami v potravinách rastlinného pôvodu a peľmi tráv alebo stromov. Prejavuje sa väčšinou miernymi príznakmi lokalizovanými v orofaryngeálnej oblasti, len ojedinele sa môže objaviť anafylaxia. V detskom veku nie je orálny alergický syndróm preskúmaný tak detailne ako u dospelých. V našom regióne štúdie zaoberajúce sa týmto alergickým ochorením v detskom veku neexistujú vôbec. Cieľom našej práce bolo vyšetriť detských pacientov s prejavmi orálneho alergického syndrómu a analyzovať jeho vybrané klinické a laboratórne charakteristiky.
Pacienti a metódy: Súbor pozostával z 55 detských pacientov s prejavmi OAS a bol zostavený z 2 skupín: skupina A, pozostávajúca z pacientov s prejavmi sezónnej alergickej rinitídy. Z nich boli na základe klinického zhodnotenia lekárom vybraní tí pacienti, ktorí trpeli OAS (25 pacientov). Skupina B pozostávala z 30 detských pacientov s prejavmi sezónnej alergickej reakcie a zároveň s OAS. Každý pacient doplnil anamnestické údaje a podstúpil odber krvi na stanovenie vybraných markerov alergie (celkové IgE, eozinofily, komponentová diagnostika).
Výsledky: Súbor pozostával celkovo z 55 pacientov, 31 (56 %) chlapcov a 24 (44 %) dievčat, medián veku 13 rokov (3–18). Prevalencia OAS v skupine A bola 20,5 %. Priemerná koncentrácia celkových IgE bola
470,7 IU/ml. Eozinofilov bolo v priemere 5,43 % v relatívnom počte, v absolútnom počte bol priemer
0,38x109/l. Z druhovo špecifických inhalačných alergénov bolo najviac pacientov senzibilizovaných na Bet v 1 alergén brezy (43, 78,2 %) a na Phl p 1 alergén timotejky (33, 60,0 %). Zo skrížených alergénov bolo najviac pacientov senzibilizovaných na alergény z proteínovej rodiny PR-10, a to na Mal d 1 alergén jablka (34, 61,8 %), na arašidový Ara h 8 alergén (30, 54,5 %) a na Cor a 1 alergén lieskového orecha (30, 54,5 %).
Celkovo 6 pacientov (10,9 %) malo v anamnéze zaznamenanú systémovú alergickú reakciu. Všetci títo pacienti boli senzibilizovaní druhovo špecifickým rizikovým potravinovým alergénom.Záver: Výsledky nášho pozorovania sú porovnateľné so zahraničnými štúdiami s detskými alergikmi s OAS z oblasti strednej a severnej Európy. Ako najčastejšiu asociáciu v rámci OAS sme dokázali asociáciu breza-jablko, arašíd a lieskový orech. Z alergénových komponentov bolo najviac pacientov senzibilizovaných alergénmi z PR-10 proteínovej rodiny.
ÚVOD
Orálny alergický syndróm (OAS) vzniká na základe skríženej reaktivity medzi homológnymi alergénovými komponentami v potravinách rastlinného pôvodu a peľoch tráv, stromov alebo burín. Prejavuje sa väčšinou miernymi príznakmi (tŕpnutie, svrbenie, pálenie, erytém, angioedém) lokalizovanými v orofaryngeálnej oblasti [1, 2], len ojedinele sa môžu objaviť systémové prejavy a anafylaxia. Prevalencia OAS u dospelých sa pohybuje medzi 30–75 % [3, 4]. Základom diagnostiky je podrobná anamnéza a zhodnotenie klinických ťažkostí. Vyšetrenie špecifických imunoglobulínov triedy E (sIgE) slabo koreluje s prejavmi ochorenia [5, 6]. Výhodnejšie je využiť detekciu sIgE prostredníctvom komponentovej diagnostiky založenej na alergénových komponentoch (CRD, z angl. Component-resolved diagnosis), ktorá pomáha odlíšiť primárnu senzibilizáciu od skríženej reaktivity. Navyše je možné podľa detegovaných alergénových komponentov predpokladať aj závažnosť možnej alergickej reakcie [7]. Názvoslovie alergénových komponentov vychádza zo skratky latinského názvu a poradia identifikácie [8]. Z kožných testov vykazujú vysokú senzitivitu, špecificitu aj negatívnu prediktívnu hodnotu testy realizované metódou „prick na prick“ s čerstvými potravinami [9]. Z ďalších diagnostických metód je dostupný jednoduchý dotazník pozostávajúci zo 7 otázok, ktorý bol zostavený a validovaný anglickými autormi v roku 2011 [10], jeho slovenský preklad [1] však nebol oficiálne validovaný. V manažmente OAS sa zdôrazňuje vysoko individuálny prístup. Oficiálne stanovisko k diagnostike a liečbe peľovo-potravinových syndrómov vydala Európska akadémia pre alergiu a klinickú imunológiu v roku 2015 [11]. Základom je podrobná edukácia pacienta. Eliminačná diéta nie je vždy nevyhnutná, pričom ťažkosti sa môžu líšiť v závislosti od odrody ovocia či zeleniny. Niektorí pacienti tolerujú ovocie po odstránení šupky. Tepelná úprava potraviny v drvivej väčšine eliminuje jej alergénny potenciál [12].
V detskom veku nie je orálny alergický syndróm preskúmaný tak detailne ako u dospelých. Z domácich prác sledovala OAS u dospelých pacientov Balková a kol. [13], avšak iné štúdie zo Slovenska zaoberajúce sa týmto alergickým ochorením v detskom veku neexistujú vôbec.
Cieľom našej práce bolo vyšetriť detských pacientov s prejavmi orálneho alergického syndrómu. Zamerali sme sa na vyšetrenie senzibilizácie proti jednotlivým alergénovým komponentom metódou komponentovej diagnostiky. Na základe analýzy výsledkov a klinických príznakov sme určili základné charakteristiky skríženej reaktivity medzi peľmi a potravinovými alergénmi u detí.
PACIENTI A METÓDY
Súbor pacientov bol zostavený z 2 skupín: Skupina A, do ktorej boli zaradení pacienti vo veku od 0 do 19 ro-
kov z Pediatrickej imuno-alergologickej ambulancie Nemocnice Poprad, a.s., a Skupina B pozostávajúca z pacientov Ambulancie detskej imunológie a alergológie Kliniky detí a dorastu Jesseniovej lekárskej fakulty Univerzity Komenského a Univerzitnej nemocnice Martin. V skupine A boli pacienti sledovaní a liečení pre sezónnu alergickú rinitídu (SAR) s precitlivelosťou na peľ stromov, tráv alebo burín. SAR bola diagnostikovaná na základe klinických ťažkostí, laboratórnych vyšetrení a kožných prick testov. U všetkých pacientov boli zhodnotené klinické ťažkosti a podľa klinického úsudku lekára boli pacienti rozdelení na tých s príznakmi orálneho alergického syndrómu (OAS +) a na pacientov bez OAS (OAS -). Do skupiny B boli zaradení priamo pacienti s prítomnými príznakmi OAS na základe klinického zhodnotenia lekára. Na základe výskytu orálneho alergického syndrómu v skupine A bola vypočítaná prevalencia OAS u peľových alergikov. Algoritmus zostavenia súboru je na obrázku 1.Obr. 1. Algoritmus zostavenia súboru pacientov. SAR – sezónna alergická rinitída, OAS – orálny alergický syndróm 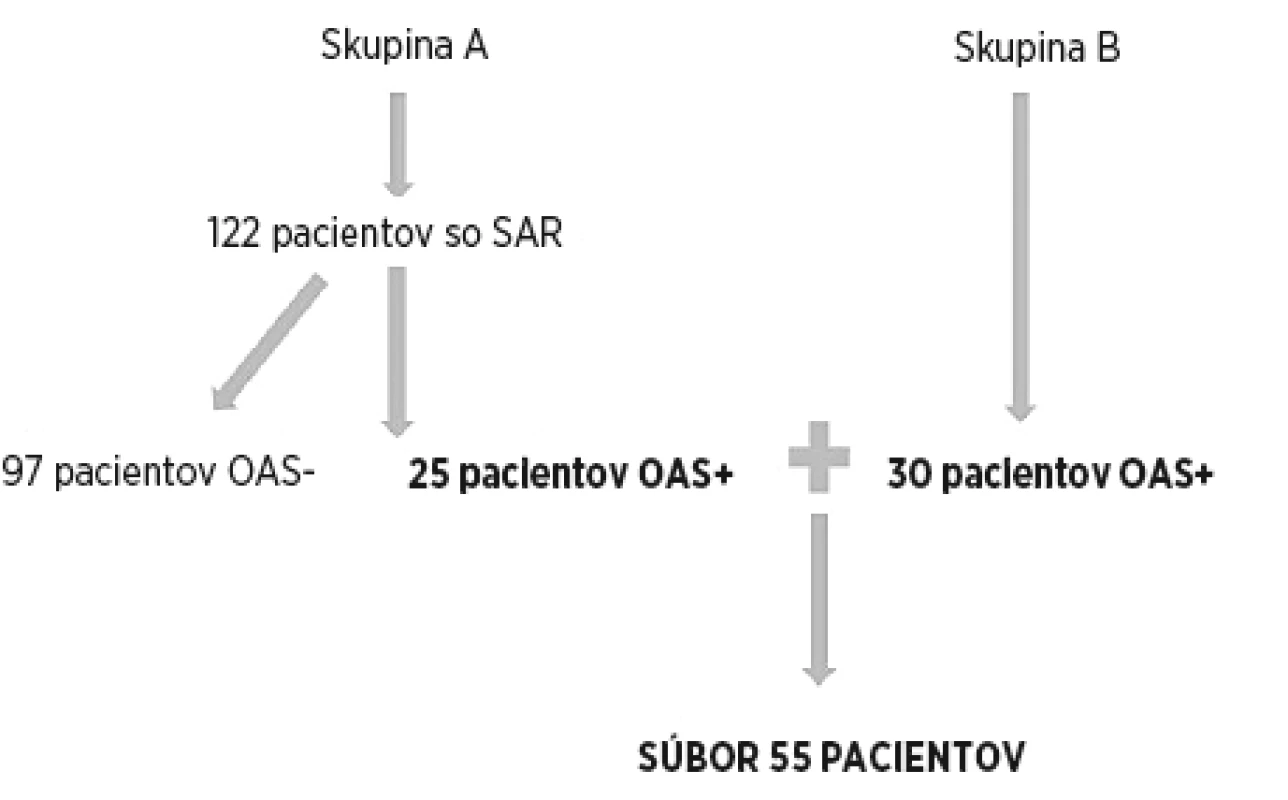
Pacientom v zostavenom súbore bola odobratá krv na základné alergologické laboratórne vyšetrenia, a to krvný obraz s absolútnym aj relatívnym počtom eozinofilov a celkové množstvo imunoglobulínu E, zároveň boli vyšetrené špecifické imunoglobulíny E metódou ImunoCAP ISAC (Thermo Fisher Scientific, Uppsala, Sweden), resp. metódou tzv. selektívnej komponentovej diagnostiky. Na základe komponentovej diagnostiky sme hodnotili senzibilizáciu na druhovo špecifické inhalačné alergény, druhovo špecifické potravinové alergény a skrížene reagujúce alergény. Na vyhodnotenie výsledkov sme použili základné metódy deskriptívnej štatistiky. Na spracovanie výsledkov, grafické a tabuľkové úpravy sme použili programy Microsoft Office Excel a GraphPad Prism Software (v6.01).
VÝSLEDKY
Súbor tvorilo celkovo 55 pacientov so sezónnou alergickou rinitídou a orálnym alergickým syndrómom (25 pacientov zo skupiny A a 30 pacientov zo skupiny B). Chlapcov bolo 31 (56 %) a dievčat 24 (44 %). Medián veku bol 13 rokov (3–18). Vo veku od 12 do 18 rokov bolo 29 pacientov (52,7 %), vo veku 6 až 12 rokov 21 (38,2 %), najmenej detí bolo mladších ako 6 rokov (5 pacientov, 9,1 %). Počet pacientov s prejavmi OAS signifikantne rástol s vekom (p <0,001).
V skupine A malo zo 122 pacientov so sezónnou alergickou rinitídou s precitlivelosťou na pele tráv, stromov alebo burín 25 pacientov diagnostikovaný orálny alergický syndróm na základe vyšetrení a podľa klinického úsudku lekára. Prevalencia výskytu orálneho alergického syndrómu a peľových alergikov v sledovanej skupine bola 20,5 %.
Priemerná hodnota celkových IgE v sledovanom súbore bola 470,7 IU/ml (medián 226,1 IU/ml, 3,7–3122 IU/ml). Eozinofilov bolo v priemere 5,43 % v relatívnom počte (medián 4,5 %, 1–18 %), v absolútnom počte eozinofilov bol priemer 0,38x109/l (medián 0,2 x109/l, 0–1,8x109/l). Základné charakteristiky súboru pacientov sú v tabuľke 1.
Tab. 1. Základné charakteristiky súboru pacientov. 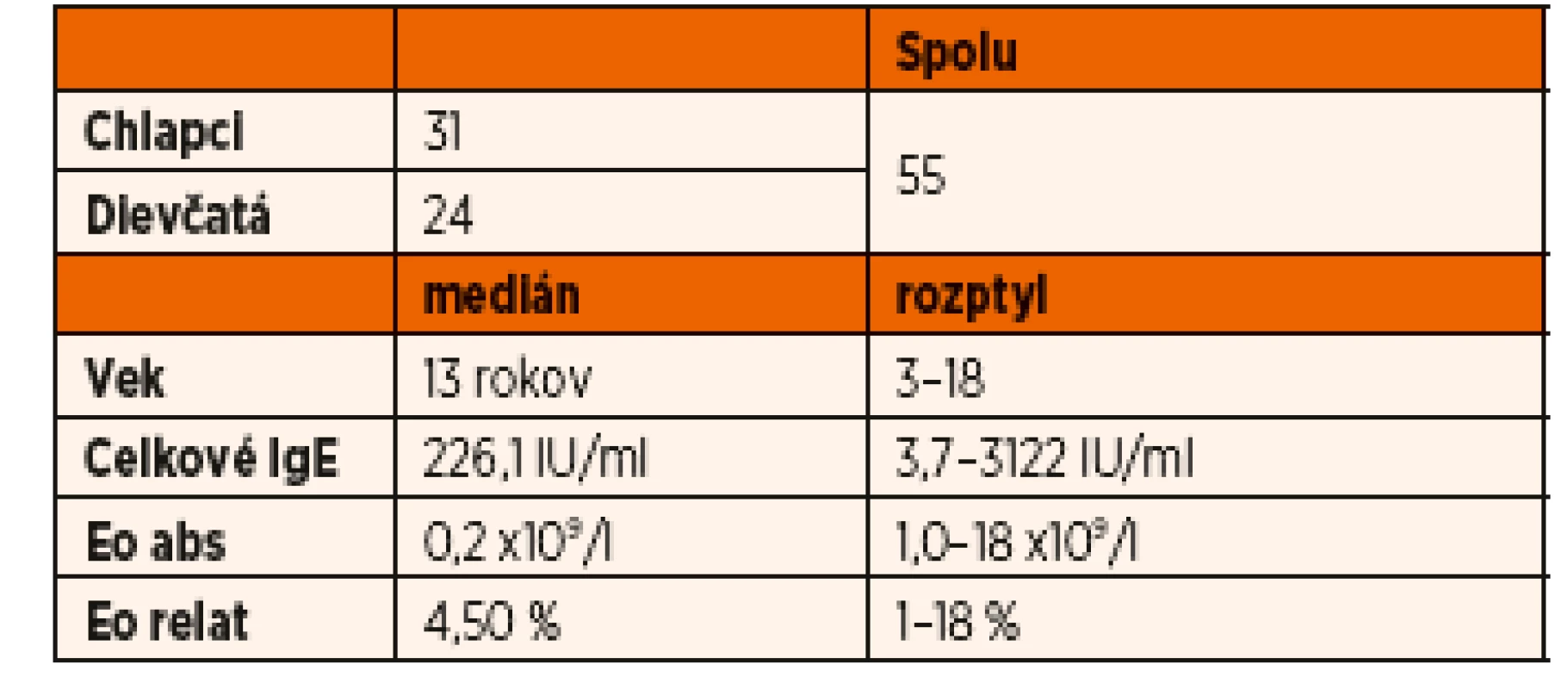
IgE = imunoglobulíny triedy E, Eo = eozinofily, abs = absolútny počet, relat = relatívny počet Z druhovo špecifických inhalačných alergénov (grafy 1 a 2) bolo v sledovanom súbore najviac pacientov senzibilizovaných na alergény brezy previsnutej (Betula veruccosa), a to na Bet v 1 alergén 43 pacientov (78,2 %) a na Bet v 2 alergén 11 pacientov (20,0 %). Ďalej boli pacienti senzibilizovaní na hlavný trávový alergén timotejky lúčnej Phl p 1 (Phleum pratense) 33 pacientov (60,0 %), na Cyn d 1 alergén prstnatca obyčajného (Cynodon dactylon) 20 pacientov (36,4 %) a na Art v 1 a Art v 6 alergény paliny ročnej (Artemisia annua) 7 pacientov (12,7 %). V minimálnom množstve bola prítomná senzibilizácia na ďalšie peľové alergény. Na Pla a 2 alergén platana javorolistého (Platanus acerifolia) 5 pacientov (9,1 %), na mrlíkový alergén Che a 1 (mrlík biely, Chenopodium album) 4 pacienti (7,3 %) a 1 pacient (1,8 %) bol senzibilizovaný alergénom cyprusu Cup a 1 (Cupressus arizonica). Na roztočové alergény Der f a Der p (Dermatophagoides farinae, Dermatophagoides pteronyssinus) bolo senzibilizovaných 13 pacientov (23,6 %). Na Can f 1 alergén psa (Canis familiaris) 11 pacientov (20,0 %), na Fel d 1 alergén mačky (Felis domesticus) rovnako 11 pacientov (20,0 %), na Equ c 1 alergény koňa (Equus caballus) 3 pacienti (5,5 %) a na myší Mus m 1 alergén (Mus musculus) rovnako 3 pacienti (5,5 %).
Graf 1. Senzibilizácia na druhovo špecifické inhalačné alergény 1. 
Graf 2. Senzibilizácia na druhovo špecifické inhalačné alergény 2. 
Z druhovo špecifických potravinových alergénov (graf 3) bola v sledovanom súbore prítomná senzibilizácia na alergénne komponenty slepačieho vajca, podzemnice olejnej (arašid), lieskového a vlašského orecha, sóje, kiwi a sezamu. Senzibilizácia bola výrazne nižšia v porovnaní s druhovo špecifickými inhalačnými alergénmi (36, 4 % vs. 100 %). Na Gal d 1 alergén slepačieho vajca (Gallus domesticus) rovnako ako na Jug r 2 alergén vlašského orecha (Juglans regia) bolo senzibilizovaných po 7 pacientov (12,7 %), na zásobné proteíny podzemnice olejnej Ara h 2 a Ara h 6 (Arachis hypogea) 2 pacienti (3,6 %), na Cor
a 9 alergén lieskového orecha (Corylus avellana) 1 pacient (1,8 %), na sójový alergén Gly m 6 (Glycine max) 1 pacient (1,8 %), na Act d 1 alergén kiwi (Actinidia deliciosa) 1 pacient (1,8 %) a na sezamový alergén Ses i 1 (Sesamum indicum) bol senzibilizovaný 1 pacient (1,8 %).Graf 3. Senzibilizácia na druhovo špecifické potravinové alergény 
V celom sledovanom súbore bolo 20 pacientov (36,4 %) senzibilizovaných na druhovo špecifické potravinové alergény, ktoré by mohli byť zodpovedné za systémové alergické prejavy. Systémové alergické prejavy boli zaznamenané u 6 pacientov, čo je 30 % z pacientov senzibilizovaných na druhovo špecifické potravinové alergény a 10,9 % z celkového počtu pacientov v sledovanom súbore. U všetkých pacientov senzibilizovaných na druhovo špecifický potravinový alergén slepačieho vajca a vlašského orecha nebola zaznamenaná žiadna systémová reakcia. U 4 pacientov korelovali výsledky senzibilizácie s príčinnou potravinou, ktorá bola zodpovedná za systémovú alergickú reakciu, a to u 2 pacientov (3,6 %) senzibilizovaných na alergény podzemnice olejnej Ara h 2 a zároveň Ara h 6, u 1 pacienta (1,8 %) senzibilizovaného na Act d 1 alergén kiwi a u 1 pacienta (1,8 %) senzibilizovaného na Ses i 1 alergén sezamu. U 2 pacientov výsledky senzibilizácie nekorelovali s príčinnou potravinou zodpovednou za systémovú alergickú reakciu. U 1 pacienta (1,8 %) senzibilizovaného alergénom lieskového orecha Cor a 9 bol za príčinnú potravinu zodpovednú za systémovú alergickú reakciu označený vlašský orech, u ďalšieho pacienta (1,8 %) senzibilizovaného sójovým alergénom Gly m 6 bola zaznamenaná systémová alergická reakcia po požití kešu. Podstatou je fenomén skríženej reaktivity medzi Cor a 9 a Jug r 4 alergénmi (lieskový orech a vlašský orech) a medzi Gly m 6 a Ana o 2 alergénmi (sója a kešu).
V sledovanom súbore bola väčšina pacientov senzibilizovaná na skrížene reagujúce alergény patriace do proteínovej rodiny PR-10 (s patogenézou asociované proteíny, Bet v 1 homológy), a to 34 (61,8 %) na Mal d 1 alergén jablka (Malus domestica), 30 (54,5 %) arašídový alergén Ara h 8 (Arachis hypogea), 30 (54,5 %) na alergén lieskového orecha Cor a 1 (Corylus avellana), 18 (32,7 %) na Pru p 1 alergén broskyne (Prunus persica), 17 (30,9 %) na Gly m 4 alergén sóje (Glycine max), 14 (25,5 %) na Act d 8 alergén kiwi (Actinidia deliciosa) a 12 (21,8 %) na Api g 1 alergén zeleru (Apium graveolens) (graf 4). Vo výrazne menšej miere boli pacienti senzibilizovaní skrížene reagujúcimi alergénmi z proteínovej rodiny profilínov a nešpecifických proteínov transportujúcich lipidy (nsLTP). Z profilínových skrížene reagujúcich alergénov (graf 6) bolo najviac pacientov senzibilizovaných na Bet v 2 brezový alergén – 11 pacientov (20 %), 6 pacientov (11 %) na Hev b 8 profilín kaučukovníka (Hevea brasiliensis), rovnako 6 pacientov na Mer a 1 alergén bažanky (Mercurialis annua) a 5 pacientov na Phl p 12 alergén Timotejky (Phleum pratense). V sledovanom súbore nebola zaznamenaná senzibilizácia na profilínový alergén z potravinového zdroja.
Graf 4. Senzibilizácia na PR-10 proteíny. 
Graf 5. Senzibilizácia na nsLTP. 
Graf 6. Senzibilizácia na profilíny. 
Z alergénov patriacich do rodiny nešpecifických proteínov transportujúcich lipidy (nsLTP) (graf 5) boli 3 pacienti (5,5 %) senzibilizovaní na Jug r 3 alergén vlašského orecha (Juglans regia), 2 pacienti (3,6 %) na alergén lieskového orecha Cor a 8 (Corylus avellana), 1 pacient (1,8 %) na Pru p 3 alergén broskyne (Prunus persica), 1 pacient (1,8 %) na Art v 3 alergén paliny (Artesmisia annua) a 1 pacient (1,8 %) na alergén platana Pla a 3 (Platanus acerifolia).
DISKUSIA
Posledné desaťročia sme svedkami čoraz vyššej prevalencie alergických ochorení, pričom sa dramaticky posúva aj dolná veková hranica alergikov. Aj orálny alergický syndróm bol ešte donedávna doménou dospelého veku. V ostatnom období sa s ním však čoraz častejšie stretávame aj u detí.
V našom súbore detí s alergickou rinokonjunktivitídou vyvolanou peľovými alergénmi stromov, tráv a burín sme sledovali frekvenciu orálneho alergického syndrómu, ako aj jeho klinické prejavy a vybrané laboratórne charakteristiky. V súbore detí do 19 rokov sme dokázali prevalenciu OAS 20,5 %, pričom táto prevalencia stúpala s vekom. Zastúpenie oboch pohlaví bolo približne rovnaké. Metódou komponentovej diagnostiky sme zistili, že najviac detí bolo senzibilizovaných hlavným alergénom brezy Bet v 1, ktorý skrížene reaguje s alergénmi z proteínovej rodiny PR-10. Najčastejšia asociácia cross-reaktivity v našom súbore bola breza-jablko, arašíd, lieskový orech. Senzibilizáciu na ďalšie skrížene reagujúce alergény z proteínových rodín profilínov a nsLTP sme v našom súbore dokázali len v malej miere alebo vôbec. Druhovo špecifickým potravinovým alergénom (tzv. rizikový, proanafylaktický) bolo v našom súbore senzibilizovaných 20 pacientov (36,4 %), z nich 6 pacientov (10,9 % z celého súboru) malo v anamnéze údaj o systémovej alergickej reakcii, resp. anafylaxii. U žiadneho pacienta senzibilizovaného len skrížene-rea-
gujúcimi alergénmi nebola zaznamenaná systémová alergická reakcia.Presná dáta ako aj charakteristiky týkajúce sa OAS na Slovensku chýbajú a do dnešného dňa sa im venoval len obmedzený počet prác, a to výhradne v dospelom veku. Jediná slovenská práca zaoberajúca sa pacientmi s OAS je od Balkovej z roku 2014 [13]. Z celkového počtu 344 dospelých pacientov malo OAS 57,6 %, anafylaktickú reakciu v anamnéze malo 3,54 %. Nižšia prevalencia OAS (20,5 %), ale naopak vyšší výskyt systémových reakcií (10,9 %) zaznamenaných v našom súbore sú charakteristické pri porovnávaní detských a dospelých pacientov s OAS. V štúdii Balkovej a kol. [13] bolo alergénmi z rodiny PR-10 senzibilizovaných 91 % alergikov a z potravinových alergénov dominovali alergény jablka (86,3 %), lieskového orecha (85,3 %), broskyne (70,6 %), sóje (50 %) a arašidu (46,1 %). Porovnateľné výsledky sme dosiahli aj u našich detských pacientov.
Štúdií s OAS v detskom veku je výrazne menej než u pacientov dospelých, na Slovensku sa deťom so skríženou reaktivitou medzi alergénmi peľu a potravín ešte nikto nevenoval. Prehľad základných charakteristík štúdií s detskými pacientmi s OAS je v tabuľke 2. Vo všeobecnosti môžeme povedať, že výsledky z nášho súboru boli podobné výsledkom zo štúdií z centrálnej a severnej Európy. Práve v týchto oblastiach sa ako najčastejší peľovo-potravinový syndróm opisuje asociácia breza-jablko, podmienená senzibilizáciou na skrížene-reagujúce alergény z proteínovej rodiny PR-10 [14–16]. Ďalšie možné skrížene reagujúce alergény (profilíny, nsLTP) sme v našom súbore dokázali len v malej miere alebo vôbec. Tieto proteínové rodiny hrajú väčšiu úlohu skôr v oblastiach južnej Európy alebo stredozemného mora [17–19].
Tab. 2. Prehľad štúdií s orálnym alergickým syndrómom v detskom veku. 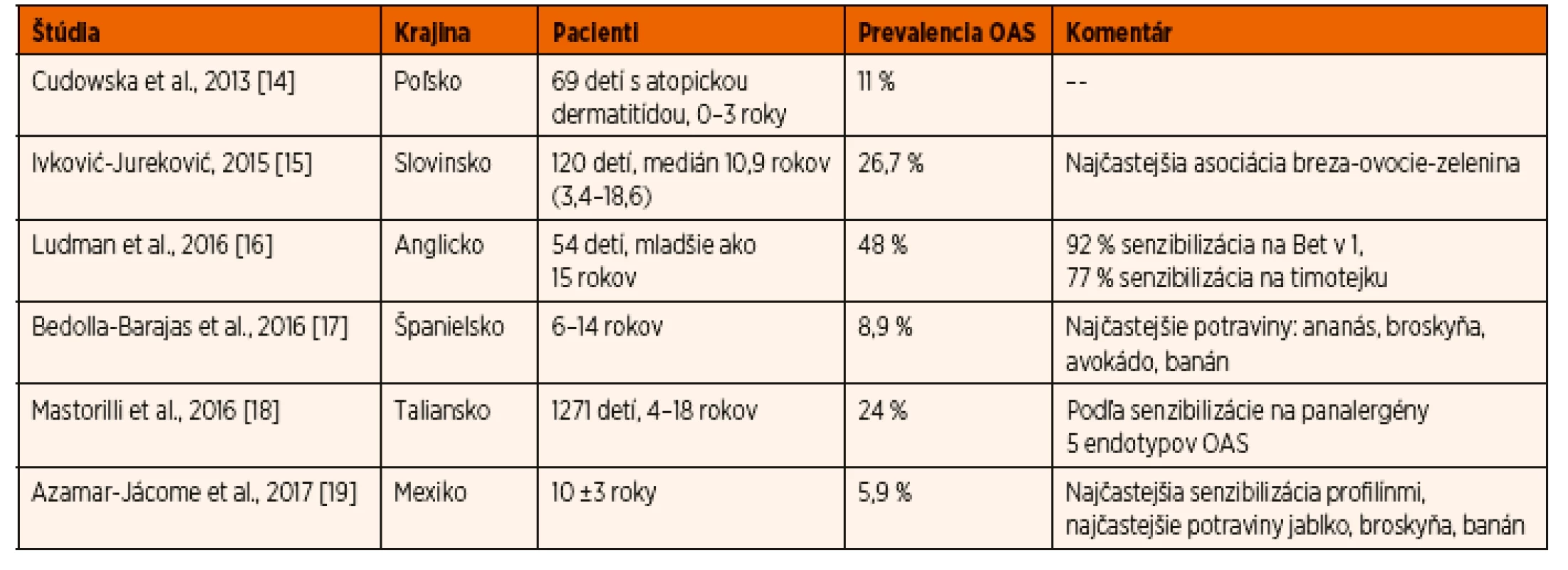
Systémové alergické reakcie a anafylaxia boli v našom súbore zaznamenané len u tých pacientov, ktorí boli senzibilizovaní druhovo špecifickým potravinovým alergénom. Asociácia medzi senzibilizáciou týmito alergénmi a vysokým rizikom vážnych alergických reakcií je dobre známa, preto sa tieto alergény niekedy označujú aj ako rizikové či proanafylaktické. Väčšinou sa jedná o alergény z rodiny zásobných proteínov semien [20]. Všetci pacienti senzibilizovaní takýmto typom alergénov by mali byť upozornení na možnosť výskytu závažných alergických reakcií, edukovaní o potrebných diétnych obmedzeniach a zabezpečení adekvátnou medikáciou (adrenalínový autoinjektor, kortikoidy, antihistaminiká, β2-mimetikum) [21, 22].
ZÁVER
Najdôležitejším krokom pri akejkoľvek nežiaducej reakcii na potravinu je určiť, či ide o neimunologicky podmienenú potravinovú intoleranciu, pravú potravinovú alergiu, pseudoalergiu, alebo sú prejavy výsledkom skríženej reaktivity. Od toho závisí ďalší diagnostický postup aj terapeutický manažment. Orálny alergický syndróm sa čoraz častejšie objavuje aj v detskom veku. Vzniká na základe skríženej reaktivity medzi homológnymi alergénovými komponentmi v potravinách rastlinného pôvodu a peľmi tráv alebo stromov, postihuje teda pacientov primárne alergických na pele.
V podmienkach nášho regiónu (Slovensko, stredná Európa) sú najčastejšími skrížene reagujúcimi alergénmi proteíny z rodiny PR-10 (tzv. Bet v 1 homológy). Metódou komponentovej diagnostiky vieme stratifikovať pacientov na tých, ktorým hrozí systémová alergická reakcia po požití príčinnej potraviny, a na tých, u ktorých je systémová alergická reakcia po požití potraviny vysoko nepravdepodobná. V snahe zlepšenia diagnostiky OAS sú potrebné ďalšie štúdie zamerané na objektívne diagnostické metódy, bolo by vhodné validovať oficiálny slovenský preklad diagnostického dotazníka na určenie prítomnosti OAS. Je potrebné hľadať ďalšie rizikové faktory predisponujúce k závažným systémovým alergickým reakciám.
Došlo: 19. 4. 2018
Přijato: 11. 9. 2018
MUDr. Miroslav Repko, PhD.
Pediatrické oddelenie s JIS
Nemocnica Poprad, a.s.
Banícka 28
058 45 Poprad
Slovenská republika
e-mail: miroslav.repko@gmail.comw
Zdroje
1. Balková E. Ústny alergický syndróm. Klin Imunológia Alergológia 2013; 4 : 13–18.
2. Ronchetti R, Kaczmarski MG, Haluzska J, et al. Food allergies, cross-reactions and agroalimentary biotechnologies. Adv Med Sci 2007; 52 : 98–103.
3. Muluk NB, Cingi C. Oral allergy syndrome. Am J Rhinol Allergy 2018; 32 : 27–30.
4. Popescu FD. Cross-reactivity between aeroallergens and food allergens. World J Methodol 2015; 5 : 31–50.
5. Reindl J, Rihs HP, Scheurer S, et al. IgE reactivity to profilin in pollen-sensitized subjects with adverse reactions to banana and pineapple. Int Arch Allergy Immunol 2002; 128 : 105–114.
6. Rodriguez J, Crespo JF, Lopez-Rubio A, et al. Clinical cross-reactivity among foods of the Rosaceae family. J Allergy Clin Immunol 2000; 106 : 183–189.
7. Borres MP, Sato S, Ebisawa M. IgE-related examination in food allergy with focus on allergen components. Food Allergy Mol Basis Clin Pract 2015; 101 : 68–78.
8. Repko M, Jeseňák M, Pohanka V. Orálny alergický syndróm v detskom veku. Pediatria (Bratisl) 2016; 11 : 215–218.
9. Anhoej C, Backer V, Nolte H. Diagnostic evaluation of grass - and birch-allergic patients with oral allergy syndrome. Allergy 2001; 56 : 548–552.
10. Skypala IJ, Calderon MA, Leeds AR, et al. Development and validation of a structured questionnaire for the diagnosis of oral allergy syndrome in subjects with seasonal allergic rhinitis during the UK birch pollen season. Clin Exp Allergy 2011; 41 : 1001–1011.
11. Werfel T, Asero R, Ballmer-Weber BK, et al. Position paper of the EAACI: food allergy due to immunological cross-reactions with common inhalant allergens. Allergy 2015; 70 : 1079–1090.
12. Wang J. Oral allergy syndrome. In: Pediatric Allergy, Principles and Practice. Elsevier, 2015 : 1–568.
13. Balková E. Orálny alergický syndróm (peľovo-potravinový syndróm) u pacientov alergických na peľ brezy. Alergie 2014; 16 : 240–244.
14. Cudowska B, Kaczmarski M, Wasilewska J. Cross allergic reactions in infants and toddlers with atopic dermatitis. Adv Med Sci 2013; 58 : 401–407.
15. Ivković-Jureković I. Oral allergy syndrome in children. Int Dent J 2015; 65 : 164–168.
16. Ludman S, Jafari-Mamaghani M, Ebling R, et al. Pollen food syndrome amongst children with seasonal allergic rhinitis attending allergy clinic. Pediatr Allergy Immunol 2016; 27 : 134–140.
17. Bedolla-Barajas M, Kestler-Gramajo A, Alcalá-Padilla G, Morales-Romero J. Prevalence of oral allergy syndrome in children with allergic diseases. Allergol Immunopathol (Madr) 2017; 45 (2): 127–133.
18. Mastrorilli C, Tripodi S, Caffarelli C, et al. Endotypes of pollen-food syndrome in children with seasonal allergic rhinoconjunctivitis: a molecular classification. Allergy 2016; 71 : 1181–1191.
19. Azamar-Jácome AA, Azamar-Jácome MA, Borjas-Aguilar KL, et al. Clinical-epidemiological profile of oral allergy syndrome in the population aged 6 to 18 years. Rev Alerg Mex (Tecamachalco Puebla Mex) 1993 2017; 64 : 142–152.
20. Matricardi PM, Kleine-Tebbe J, Hoffmann HJ, et al. EAACI Molecular Allergology User’s Guide. Pediatr Allergy Immunol 2016; 27 : 1–250.
21. Sicherer SH, Simons FER, AAP Section on Allergy and Immunology. Epinephrine for first-aid management of anaphylaxis. Pediatrics 2017; e20164006.
22. Jeseňák M, Havlíčeková Z, Buchanec J, et al. Diagnostický algoritmus potravinovej alergie v detskom veku. Čes-slov Pediat 2008; 63 : 272–282.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2019 Číslo 3- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Rizikové období v léčbě růstovým hormonem: přechod mladých pacientů k lékařům pro dospělé
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
-
Všetky články tohto čísla
- Editorial: Dětská neurologie
- Přehled nových, a ještě novějších léků na Duchennovu svalovou dystrofii a spinální svalovou atrofii
- Možnosti nefarmakologické léčby epilepsie u dětí
- Novorozenecké záchvaty
- Fibromuskulárna dysplázia u 2-ročného dieťaťa – kazuistika
- Klinické a laboratórne charakteristiky detí s orálnym alergickým syndrómom
- Primárna pľúcna hemosideróza – skúsenosti z Banskej Bystrice
- Závažné primární imunodeficience a možnosti jejich časné diagnostiky, uvedení testu TREC/KREC
- Životné jubileum prof. MUDr. Alexandra Jurka, DrSc. Srdce pre deti
- PUBLIKACE ČESKÝCH PEDIATRICKÝCH NEFROLOGŮ ZA POSLEDNÍ 4 ROKY V ČASOPISECH (HOME PUBMED)
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Závažné primární imunodeficience a možnosti jejich časné diagnostiky, uvedení testu TREC/KREC
- Primárna pľúcna hemosideróza – skúsenosti z Banskej Bystrice
- Přehled nových, a ještě novějších léků na Duchennovu svalovou dystrofii a spinální svalovou atrofii
- Fibromuskulárna dysplázia u 2-ročného dieťaťa – kazuistika
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



