-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Možnosti farmakoterapie depresívnej poruchy u detí a adolescentov
Possibilities of pharmacotherapy of depressive disorder in children and adolescents
Depressive disorder belongs to the mood disorders. It occurs also in children and adolescents. The prevalence of depressive disorder is reported in the literature in approximately 6–12 years-old, around 2.8% and in adolescents 5.6–6.9%. Children are more likely to experience depressive symptoms that do not fulfill the diagnostic criteria for depressive disorder in adult age.
The treatment of depression in children and adolescents consists of a combination of psychopharmacotherapy and psychotherapy. In the treatment the severity of the symptoms of depression should be assessed, as well as the preference of the patient and parents of the patient, the developmental level of the patient, the associated risk factors, and the availability of medical services. Most of the guidelines for the treatment of depression in child psychiatry recommend psychotherapeutic interventions as the first choice. Antidepressant (AD) from the SSRI group fluoxetine should only be considered in patients with moderate to severe depression (especially in adolescents) who do not have access to psychotherapy or do not have a positive response on it. According to the current SPC in Slovakia, only fluoxetine (SSRI) can be used for the treatment of depression. It is allowed from the age of 8 years in the indication of moderate or severe depression.
Keywords:
depressive disorder – pharmacotherapy – children and adolescents
Depressive disorder belongs to the mood disorders. It occurs also in children and adolescents. The prevalence of depressive disorder is reported in the literature in approximately 6–12 years-old, around 2.8% and in adolescents 5.6–6.9%. Children are more likely to experience depressive symptoms that do not fulfill the diagnostic criteria for depressive disorder in adult age.
The treatment of depression in children and adolescents consists of a combination of psychopharmacotherapy and psychotherapy. In the treatment the severity of the symptoms of depression should be assessed, as well as the preference of the patient and parents of the patient, the developmental level of the patient, the associated risk factors, and the availability of medical services. Most of the guidelines for the treatment of depression in child psychiatry recommend psychotherapeutic interventions as the first choice. Antidepressant (AD) from the SSRI group fluoxetine should only be considered in patients with moderate to severe depression (especially in adolescents) who do not have access to psychotherapy or do not have a positive response on it. According to the current SPC in Slovakia, only fluoxetine (SSRI) can be used for the treatment of depression. It is allowed from the age of 8 years in the indication of moderate or severe depression.
Autoři: J. Trebatická; J. Šuba
Působiště autorů: Klinika detskej psychiatrie, NÚDCH a LFUK, Bratislava, Slovensko
Vyšlo v časopise: Čes-slov Pediat 2019; 74 (4): 211-215.
Kategorie: Sympozium: Dětská a dorostová psychiatrie
Souhrn
Depresívna porucha patrí medzi najčastejšie poruchy nálady. Vyskytuje sa v adolescentnom aj v detskom veku. Prevalencia depresívnej poruchy sa udáva približne u 6–12-ročných detí okolo 2,8 % a u adolescentov 5,6 – 6,9 %. U detí sa častejšie prejavujú depresívne symptómy, ktoré nenapĺňajú diagnostické kritériá pre depresívnu poruchu v dospelosti.
Liečba depresie detí a adolescentov pozostáva z kombinácie psychofarmakoterapie a psychoterapie. V liečbe by mala byť vyhodnotená miera závažnosti symptómov depresie, preferencie pacienta (rodičov pacienta), jeho vývinová úroveň, súvisiace rizikové faktory a dostupnosť medicínskych služieb. Väčšina guidelinov pre liečbu depresie v pedopsychiatrii ako líniu prvej voľby odporúča psychoterapeutické intervencie. Antidepresívum (AD) zo skupiny SSRI fluoxetín sa má zvážiť len u pacientov so stredne ťažkou až ťažkou depresiou (najmä u adolescentov), ktorí buď nemajú prístup k psychoterapii, alebo dostatočný benefit z nej. Podľa platného SPC je možné na Slovensku lege artis používať v liečbe depresie u detí len fluoxetín (SSRI). A to vo veku od 8 rokov v indikácii stredne ťažkej alebo ťažkej depresie.
Klíčová slova:
depresívna porucha – farmakoterapia – deti a adolescenti
ÚVOD
Depresívna porucha je častá a zaťažujúca duševná porucha, ktorá predstavuje jednu z piatich najčastejšie sa vyskytujúcich chorôb v Európe a Severnej Amerike. Symptómy duševných porúch často vznikajú v detstve alebo dospievaní a pretrvávajú do dospelosti. Približne polovica pacientov diagnostikovaných v dospelosti s duševnou poruchou (ktorým je v dospelosti diagnostikovaná duševná porucha) uvádza svoje prvé príznaky v skorej adolescencii. Odhadovaná miera prevalencie depresie u 6–12-ročných detí je okolo 2,8 % a u adolescentov 5,6 % podľa americkej štúdie [1], podľa európskych údajov 6,9 % [2]. Pred pubertou je depresívna porucha rovnako zastúpená u chlapcov a dievčat. V adolescencii a v dospelom veku sa pomer mení v neprospech dievčat v pomere 2 : 1 [3].
V porovnaní s dospelými sú deti a adolescenti s depresívnou poruchou stále nedostatočne diagnostikovaní a liečení. Pravdepodobne preto, že majú tendenciu prejavovať sa skôr atypickými depresívnymi symptómami – napr. podráždenosťou, agresívitou, sociálnym stiahnutím v podobe odmietania školy [4]. Depresia u detí a dospievajúcich ovplyvňuje fyzický, emocionálny a sociálny vývin dieťaťa, môže viesť k rôznym negatívnym následkom, akými sú napríklad neschopnosť dosiahnuť vzdelanie a problémy v rovesníckych a rodinných vzťahoch.
Rizikové faktory pre depresívnu poruchu zahŕňajú rodinnú anamnézu depresie, rodičovský konflikt, slabé interpersonálne vzťahy, nedostatky v sociálnych zručnostiach a negatívne myslenie. Depresia zvyšuje riziko rozvoja zneužívania psychoaktívnych látok, sebapoškodzovania, samovražedného konania a dokonanej samovraždy. Diagnostické kritériá sú pre deti aj dospelých rovnaké, s výnimkou toho, že u detí a dospievajúcich je v klinickej symptomatike vyjadrená viac podráždenosť ako smútok alebo depresívna nálada. Menej časté býva aj chudnutie, ak áno, tak skôr v zmysle dosiahnutia primeranej hmotnosti vzhľadom k veku [5]. Depresia v detstve vykazuje vysokú rekurenciu a adolescenti s depresiou majú až 40% riziko návratu depresívnej epizódy v priebehu nasledujúcich dvoch rokov [6].
LIEČBA DEPRESIE U DETÍ A ADOLESCENTOV
Liečba depresie detí a adolescentov pozostáva z farmakoterapie a psychoterapie, najlepšie ich kombinácie. Liečba má zodpovedať závažnosti depresie, preferencií pacienta (rodičov), vývinovej úrovni pacienta, súvisiacim rizikovým faktorom a dostupnosti medicínskych služieb. S liečbou by mala vždy súčasne prebiehať edukácia pacienta a rodiny o depresii, prínosoch liečby, súvisiacich rizikách, o monitorovaní pacienta a o následných opatreniach.
Možnosti liečby u detí a dospievajúcich však nie sú rovnaké ako u dospelých. V rôznych krajinách existujú rozdielne prístupy k liečbe, najmä kvôli obavám z používania AD u pacientov mladších ako 18 rokov, pričom niektoré odporúčania sú založené viac na konsenze ako na dôkazoch. Od roku 2003 viacero medzinárodných agentúr, vrátane EMA (European Medicines Agency), FDA v USA (Food and Drug Administration) a MHPRA (Medicines and Healthcare Products Regulatory Agency) vo Veľkej Británii, vydali tzv. black box warning (najzávažnejší typ varovania) ohľadom zvýšeného rizika samovražedného konania u detí a adolescentov s depresiou liečených AD [7]. V dôsledku toho je kladená kontroverzná otázka, či používať antidepresíva na liečbu závažnej depresívnej poruchy u detí, a ak áno, ktoré antidepresíva by mali byť použité.
FARMAKOTERAPIA DEPRESIE
Farmakoterapia je často nevyhnutná a nezastupiteľná v liečbe depresie, napriek tomu že psychoterapia je dôležitou súčasťou v liečbe depresie u detí a adolescentov. Pri iniciovaní farmakoterapie sa zvažuje závažnosť symptómov depresie a osobná a rodinná anamnéza. Extrapolácia údajov o účinku antidepresív u detí a dospievajúcich nie je presná, pretože neuronové dráhy nie sú vyvinuté a serotoninergné a noradrenergné systémy majú odlišný čas dozrievania v priebehu individuálneho dozrievania CNS.
V minulosti sa využívali v liečbe depresie inhibítory monoaminooxidázy (IMAO) a tricyklické antidepresíva (TCA). TCA boli farmakologickou liečbou prvej línie pre ich účinok zvyšujúci dostupnosť serotonínu a noradrenalínu v neurónoch. U detí a adolescentov sa využívali okrem indikácie na liečbu depresie aj na liečbu primárnej nočnej enurézy. Dve najčastejšie študované TCA v pedopsychiatrickej populácii boli imipramín a amitriptylín. Obidve sú zvyčajne predpisované v dávkach od 1 do 5 mg/kg/deň. Podľa niektorých štúdií TCA nie sú účinnou liečbou u adolescentov s depresiou na rozdiel od dospelých. Štúdie preukázali malý alebo žiadny efekt v liečbe depresie u detí a adolescentov [8]. Realizovaná Cochrane štúdia z roku 2013 priniesla nejednoznačné výsledky. Výsledky tejto metaanalýzy naznačujú, že TCA môžu viesť k miernemu zníženiu príznakov depresie u adolescentov, ale nie u detí. Redukciu symptómov depresie (mieru zlepšenia príznakov) nie je možné priamo porovnať medzi TCA a novšími generáciami antidepresív, pretože na analýzu údajov boli použité rozdielne metódy výskumu [9].
V posledných cca 20 rokov sa v liečbe depresie u detí a adolescentov TCA vo väčšine krajín nahradili AD novej generácie. Zistenia z Cochrane štúdie [10] uvádzajú, že SSRI v porovnaní s placebom preukazovali vyššiu účinnosť, ktorá bola štatisticky významná, ale celková účinnosť bola malá, s neistým klinickým významom. Celkové účinky AD v porovnaní s placebom neboli modifikované jednotlivými molekulami. Štatisticky významná redukcia depresívnych symptómov bola zistená u skupiny SSRI (fluoxetín, sertralín, escitalopram). Vek pacientov neovplyvňoval efekt jednotlivých antidepresív v porovnaní s placebom. Preukázalo sa, že SSRI zvyšujú suicidálne riziko v krátkodobom časovom horizonte v porovnaní s placebom [10]. Na rozdiel od TCA, fatálne následky predávkovania SSRI sú mimoriadne zriedkavé. SSRI je preto bezpečnejšia alternatíva ako TCA. SSRI sú účinnejšie u detí a dospievajúcich, hoci efekt liečby je popisovaný ako mierny [9].
Metodické nedostatky štúdií však sťažujú interpretáciu výsledkov o účinnosti novších generácií antidepresív. Toto je obzvlášť neuspokojivé, pretože na štúdiách sa zúčastnili veľké počty detí a adolescentov a stále nie sme schopní odpovedať na dôležité otázky, či sú antidepresíva účinné pri liečbe depresívnej poruchy. Aj keď existujú dôkazy, že novšie generácie AD znižujú závažnosť depresívnych symptómov, nie je jasné, či rozdiel v účinku medzi antidepresívami a placebom odráža rozdiel, ktorý má klinický význam pre pacientov. Keďže sledované štúdie sa realizovali vo veľkej miere u juvenilných pacientov bez komorbidity a bez výrazných samovražedných myšlienok, nie je jasné, ako by reagovali deti a dospievajúci so závážnejšími symptómami a suicidálními ideáciami. S neliečenou depresívnou poruchou je spojené riziko suicidálneho konania a sú popisované negatívne dopady na akademické a sociálne fungovanie [9].
V metaanalýze Ciprianiho et al. z roku 2016 [11] sa sledoval efekt AD na redukciu depresívnej symptomatiky u detí a adolescentov zo skupiny TCA: amitriptylín, klomipramín, desipramín (nedostupný v SR), imipramín, nortriptylín (nedostupný v SR), z SSRI: citalopram, escitalopram, fluoxetín, paroxetín, sertralín, zo skupiny SNRI: duloxetín, venlafaxín, zo skupiny NaSSA (Noradrenergic and Specific Serotonergic Antidepressants) mirtazapín, zo skupiny SARI (Serotonin Antagonists and Reuptake Inhibitors) nefazodón. Spomedzi 14 antidepresív sa pri redukovaní depresívnych symptómov preukázal účinnejší oproti placebu len fluoxetín. V porovnaní s inými antidepresívami bol fluoxetín signifikantne účinnejší ako nortriptylín a pokiaľ ide o prerušenie liečby z dôvodu nežiaducich účinkov, fluoxetín bol lepšie tolerovaný ako imipramín a duloxetín. Metaanalýza preukázala výrazné dôkazy pre zvýšené riziko samovražedných myšlienok alebo konania u adolescentov, ktorí užívali venlafaxín. Avšak vzhľadom na absenciu spoľahlivých údajov o suicidalite u mnohých antidepresív nebolo možné komplexne posúdiť riziko suicidality pre všetky AD. Bez ohľadu na určité limitácie tejto metaanylýzy, fluoxetín môže byť stále považovaný za najlepšiu voľbu medzi antidepresívami, ak je indikovaná farmakologická liečba. Štúdie dokladujú, že je jediným farmakom s konzistentnými dôkazmi (z troch randomizovaných štúdií), s účinnosťou v redukcii depresívnych symptómov. Ďalšími AD zo skupiny SSRI, ktoré sa v praxi využívajú v liečbe depresie u detí, sú citalopram a escitalopram (podľa SPC sa ale neodporúčajú používať v pediatrickej populácii, nie sú však explicitne kontraindikované). Iné antidepresíva nie sú vhodné ako rutinná možnosť liečby [5].
Fluvoxamín nebol systematicky skúmaný a nemá schválenú indikáciu na liečbu depresie u detí. Paroxetín sa podľa SPC nesmie používať v pediatrickej populácii, pretože nebola dostatočne potvrdená jeho účinnosť a bezpečnosť u detí a adolescentov. Sertralín nie je indikovaný na liečbu depresívnych epizód u detí a adolescentov. Bupropión, venlafaxín nemajú schválenú indikáciu v pediatrickej populácii na liečbu depresie, nie sú však kontraindikované. Duloxetín (SNRI) sa nemá podľa SPC užívať na liečbu depresie u detí a dospievajúcich mladších ako 18 rokov. Boli však publikované viaceré kazuistiky o účinnosti duloxetínu u pediatrických pacientov s depresiou a algickou symptomatikou. V pedopsychiatrickej praxi sa trazodón (serotonínový antagonista a inhibítor spätného vychytávania serotonínu – SARI) používa pri liečbe depresívnej poruchy s výraznou insomniou. Nie je oficiálne schválený pre liečbu detí a adolescentov, ale nie je explicitne kontraindikovaný [12].
V metaanalýze účinnosti antidepresív u dospelých sa preukázalo, že všetkých 21 skúmaných antidepresív je účinnejších ako placebo v redukovaní depresívnych symptómov [13].
GUIDELINY PODĽA USMERNENÍ GLAD-PC, FDA A NICE
Odporúčania vychádzajúce z aktualizovaného prehľadu literatúry podľa Guidelines for Adolescent Depression in Primary Care (GLAD-PC) uvádzajú, že účinné dávky AD sú u adolescentov nižšie ako u dospelých (tab. 1). Z antidepresív iba fluoxetín bol schválený FDA v indikácii liečby depresie u detí a adolescentov. Escitalopram bol schválený na indikáciu depresie u adolescentov vo veku 12 rokov a starších [14].
Tab. 1. Titrácia SSRI (odporúčané podľa GLAD-PC) [14]. ![Titrácia SSRI (odporúčané podľa GLAD-PC) [14].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/0db6ee977429a2a0a06858f15a25bdf5.png)
IMAO - inhibítory monoaminooxidázy, GLAD-PC – Guidelines for Adolescent Depression in Primary Care
aneodporúča sa iniciovať v primárnej starostlivostiPodľa britských usmernení National Institute for Health and Care Excellence [15] je fluoxetín jediné antidepresívum povolené v indikácii liečby depresie u detí a adolescentov od 8–18 rokov vo Veľkej Británii. Fluoxetín nebol indikovaný na liečbu depresie u adolescentov (vo veku 12–18 rokov) bez predchádzajúcej absolvovanej psychoterapie, ktorá bola neúčinná, alebo nedostatočne účinná a nie je odporúčaný u detí mladších ako 8 rokov. Citalopram, sertralín nie je uvoľnený a nie je indikovaný na liečbu depresie u detí a adolescentov do 18 rokov.
Podľa odporúčaní NICE [15] liečba detí s epizódou miernej až stredne ťažkej depresie v trvaní symptómov menej ako 4 týždne by mala začínať formou psychoterapie: podporná terapia, psychoedukácia o depresívnej poruche, prípadne iné formy psychoterapie (kognitívno-behaviorálna terapia – KBT alebo interpersonálna terapia – IPT, psychodynamická terapia). U juvenilných pacientov, ktorí nemajú prístup k psychoterapii (napr. v krajinách s nízkymi príjmami), alebo ktorí nereagovali na nefarmakologické intervencie, a v prípade stredne ťažkej až ťažkej depresívnej epizódy je odporúčaná psychofarmakologická liečba. Dôležitý je dôkladný monitoring pacientov – v prvých 4 týždňoch liečby by mali byť kontrolovaní jedenkrát týždenne, v ďalších 8 týždňoch dvakrát mesačne. Pri každej kontrole by sa lekári mali informovať o každom z nasledujúcich príznakov: pretrvávajúce depresívne symptómy, riziko samovraždy, možné nežiaduce účinky liečby, compliance a prítomnosť nových alebo prebiehajúcich stresujúcich faktorov. Liečba sa má začať najnižšou dostupnou dávkou a musí sa titrovať podľa klinickej odpovede pacienta a nežiaducich účinkov. Ak je počiatočná liečba prvej línie neúčinná, mala by sa zvážiť výmena za ďalší liek prvej línie [5]. Čo sa týka pokračujúcej liečby podľa GLAD-PC, aj AACAP (American Academy of Child and Adolescent Psychiatry) existuje konsensus, že lieky sa majú užívať 6 až 12 mesiacov po úplnom vymiznutí depresívnych symptómov [14]. V prípade ukončenia liečby sa nemajú lieky typu SSRI vysadzovať náhle, predíde sa tak syndrómu z vysadenia [5].
Štúdie hodnotiace rezistenciu na liečbu uvádzajú priaznivý efekt pri zmene z fluoxetínu na iné antidepresívum (paroxetín alebo citalopram) v súčinnosti s KBT viac ako len pri realizovaní zmeny z jedného AD na druhé bez pridania psychoterapie. Výmena za venlafaxín viedla k NÚL (hlavne kardiovaskulárnym) a preto sa neodporúča [4].
MOŽNOSTI FARMAKOTERAPIE NA SLOVENSKU
Podľa SPC je možné na Slovensku lege artis predpísať na liečbu depresie u detí len fluoxetín (SSRI) vo veku od 8 rokov v indikácii stredne ťažkej alebo ťažkej depresie. V prípade ostatných SSRI: citalopram, escitalopram je uvedené: „Nemá sa používať na liečbu detí a dospievajúcich mladších ako 18 rokov.“ Paroxetín je kontraindikovaný: „Nesmie sa používať na liečbu detí a dospievajúcich, pretože kontrolované klinické štúdie zistili, že paroxetín sa spája so zvýšeným rizikom samovražedného správania a nepriateľstva. V týchto štúdiách okrem toho nebola dostatočne potvrdená účinnosť.“ Sertralín je indikovaný len u detí od 6–17 rokov v indikácii OCD (obsedantno-kompulzívna porucha). V prípade depresívnej poruchy sa nesmie používať (tab. 2).
Tab. 2. Prehľad indikačních obmedzení antidepresív SSRI v liečbe depresie u detí a adolescentov podľa SPC v SR a EMA. 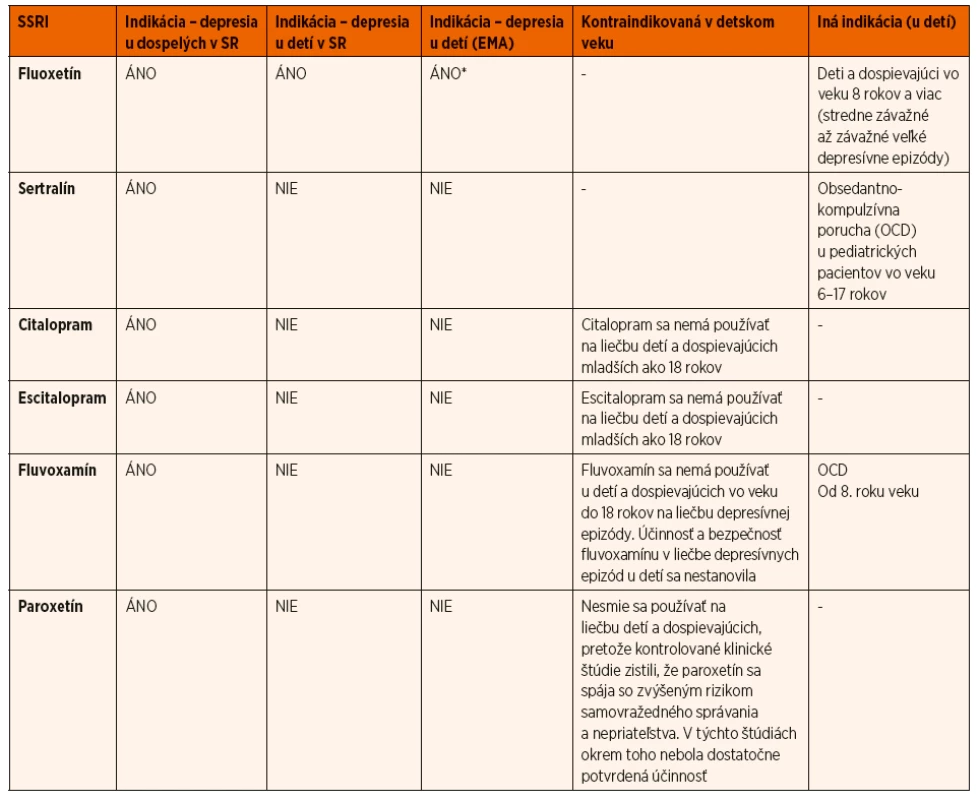
*Stredne ťažká až ťažká depresívna epizóda, ak depresia nereaguje na psychoterapiu po 4–6 sedeniach. Antidepresíva by sa mali podávať dieťaťu alebo mladému človeku so stredne ťažkou až ťažkou depresiou len v kombinácii so súbežnou psychologickou liečbou.
(EMEA/CHMP/46089/2006/EN ), LIST OF THE NAMES, PHARMACEUTICAL FORMS, STRENGTHS OF THE MEDICINAL PRODUCTS, ROUTE OF ADMINISTRATION, MARKETING AUTHORISATION HOLDERS IN THE MEMBER STATES. The electronic Medicines Compendium (eMC), https://www.medicines.org.uk/emc/about-the-emcZ SNRI sa duloxetín nemá používať u detí a dospievajúcich vo veku do 18 rokov na liečbu depresívnej poruchy z dôvodu obáv o bezpečnosť a účinnosť. Venlafaxín sa neodporúča používať u detí a dospievajúcich. Kontrolované klinické štúdie u detí a dospievajúcich s epizódou depresie nepreukázali účinnosť a nepodporujú použitie venlafaxínu u týchto pacientov. Mirtazapín, mianserín (NaSSA) sa nesmie používať u detí a dospievajúcich mladších ako 18 rokov. Trazodón (SARI) sa neodporúča používať u detí a dospievajúcich vo veku do 18 rokov z dôvodu nedostatku údajov o bezpečnosti. Tianeptín, špecifické AD zo skupiny SRE (Serotonin Reuptake Enhancer), sa neodporúča používať do veku 18 rokov. Jeho bezpečnosť a účinnosť nebola zhodnotená. Bezpečnosť a účinnosť agomelatínu (MASSA – Melatonin Agonist and Selective Serotonin Antagonist) u detí od 2 rokov veku v liečbe epizód veľkej depresie neboli doteraz stanovené. Bezpečnosť a účinnosť Brintellixu (SMS – Serotonin Modulator and Stimulator) u detí a dospievajúcich vo veku menej ako 18 rokov nebola stanovená. V súčasnosti sa Aurorix (IMAO) nesmie používať v pedopsychiatrickej praxi, pretože chýbajú klinické skúsenosti týkajúce sa účinku lieku u detí.
ZÁVER
Lekári musia vyvinúť maximálne úsilie, aby predložili pacientovi a jeho rodine úplné informácie o možnostiach liečby depresie, o rizikách neliečenej depresie a o potenciálnych prínosoch a rizikách farmakoterapie. Možnosti liečby by mali zahŕňať zváženie psychoterapie a iných nefarmakologických prístupov. Vždy je nutné dôkladne vyhodnotiť suicidálne riziko a pri zvolenej farmakoterapii ho kontinuálne monitorovať.
Súčasné armamentárium na liečbu depresívnych porúch u detí a dospievajúcich je obmedzené a predstavuje obrovskú medicínsku potrebu. Väčšina klinických guidelinov pre liečbu depresie u detí a adolescentov ako líniu prvej voľby odporúča psychoterapeutické intervencie [17]. Fluoxetín sa má zvažovať len u pacientov so stredne ťažkou až ťažkou depresívnou poruchou (najmä u adolescentov), ktorí nemajú prístup k psychoterapii, alebo nereagovali na nefarmakologické intervencie. Všeobecne sú antidepresíva široko používané. V mnohých prípadoch sú však predpisované „ off label“ z dôvodu indikačného a vekového obmedzenia.
Doc. MUDr. Jana Trebatická, PhD.
Klinika detskej psychiatrie
NÚDCH a LFUK
Limbová 1
833 40 Bratislava
Slovenská republika
e-mail: jana.trebaticka@fmed.uniba.sk
Zdroje
1. Costello JE, Erkanli A, Angold A. Is there an epidemic of child or adolescent depression? J Child Psychol Psychiatry 2006; 47 (12): 1263–1271. https://doi.org/10.1111/j.14697610.2006.01682.x
2. Wittchen HU, Jacobi F, Rehm J, et al. The size and burden of mental disorders and other disorders of the brain in Europe 2010. Eur Neuropsychopharmacol J Eur Coll Neuropsychopharmacol 2011; 21 (9):655–679. https://doi.org/10.1016/j.euron euro.2011.07.018
3. Coghill D, Bonnar S, Duke SL, et al. Child and Adolescent Psychiatry. Oxford: Oxford University Press, 2009 : 1–491.
4. Thapar A, Collishaw S, Pine DS, Thapar AK. Depression in adolescence. Lancet. 2012; 379 (9820): 1056–1067.
5. Clark MS, Jansen KL, Cloy JA. Treatment of childhood and adolescent depression. Am Fam Physician 2012 Sep 1; 86 (5): 442–448.
6. Wesselhoeft R, Heiervang ER, Kragh-Sørensen P, et al. Major depressive disorder and subthreshold depression in prepubertal children from the Danish National Birth Cohort. Compr Psychiatry 2016 Oct; 70 : 65–76. doi: 10.1016/j.comppsych.2016.06.012. Epub 2016 Jun 23.
7.US Food and Drug Administration. Suicidality in children and adolescents being treated with antidepressant medications. Oct 15, 2004. www.fda.gov/safety/medwatch/safetyinformation/safetyalertsforhumanmedicalproducts/ucm155488.htm (accessed Oct 18, 2015).
8. Li X, Frye MA, Shelton RC. Review of pharmacological treatment in mood disorders and future directions for drug development. Neuropsychopharmacology 2012 Jan; 37 (1): 77–101.
9. Hazell P, Mirzaie M. Tricyclic drugs for depression in children and adolescents. Cochrane Database of Systematic Reviews 2013, Issue 6. Art. No.: CD002317. doi: 10.1002/14651858.CD002317.pub2.
10. Hetrick SE, McKenzie JE, Cox GR, et al. Newer generation antidepressants for depressive disorders in children and adolescents (Review) 7, Cochrane Library 2012, Issue 11, Copyright© 2012 The Cochrane Collaboration. Published by JohnWiley & Sons, Ltd.
11. Cipriani A, Zhou X, Del Giovane C, et al. Comparative efficacy and tolerability of antidepressants for major depressive disorder in children and adolescents: a network meta-analysis. Lancet 2016; 388 : 881–890. https://doi.org/10.1016/s0140-6736(16)30385-3.
12. Ondrejka I. Liečba psychofarmakami v detskom a adolescentnom veku. In: Pečeňák J, Kořínková V, a kol. Psychofarmakológia. Wolters Kluwer s.r.o., 2016 : 1–666. ISBN 978-80-8168-542-2.
13. Cipriani A, Furukawa TA, Salanti G, et al. Comparative efficacy and acceptability of 21 antidepressant drugs for the acute treatment of adults with major depressive disorder: a systematic review and network meta-analysis. Lancet 2018; 391 (10128): 1357–1366. https ://doi.org/10.1016/S0140 -6736(17)32802-7.
14. Cheung AH, Zuckerbrot RA, Jensen PS, et al. Guidelines for Adolescent Depression in Primary Care (GLADPC): Part II. Treatment and Ongoing Management. Pediatrics 2018; 141 (3): e20174082.
15. National Institute for Health and Care Excellence (NICE) 2017. All rights reserved. Subject to Notice of rights (https:/www.nice.org.uk/terms-and-conditions#notice-of - rights).
16. Cheung AH, Kozloff N, Sacks D. Pediatric depression: an evidence-based update on treatment interventions. Curr Psychiatry Rep 2013; 15 (8): 381. https ://doi.org/10.1007/s1192 0-013-0381-4.
17. Hopkins K, Crosland P, Elliott N, Bewley S, Clinical Guidelines Update Committee B. Diagnosis and management of depression in children and young people: summary of updated NICE guidance. BMJ 2015; 350: h824. https://doi.org/10.1136/bmj.h824.
Štítky
Neonatológia Pediatria Praktické lekárstvo pre deti a dorast
Článok vyšiel v časopiseČesko-slovenská pediatrie
Najčítanejšie tento týždeň
2019 Číslo 4- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Gastroezofageální reflux a gastroezofageální refluxní onemocnění u kojenců a batolat
-
Všetky články tohto čísla
- Editorial: Dětská a dorostová psychiatrie ve 21. století
- Longitudinální sledování vývoje sociálních schopností u pacientů s autismem: problematika spolehlivosti rodičovské výpovědi v telefonickém interview
- Význam maternálních autoprotilátek při vzniku poruch autistického spektra
- Možnosti farmakoterapie depresívnej poruchy u detí a adolescentov
- Specifika posttraumatické stresové poruchy v dětství a dospívání
- Psychiatrické poruchy s převahou somatických projevů v dětství a adolescenci
- Vplyv dlhodobej kortikoterapie na kostné zdravie u detí s idiopatickým nefrotickým syndrómom
- Odešel prof. MUDr. Josef Koutecký, DrSc.
- Intrakraniální krvácení u pacientů s hemofilií A
- Dieťa s príznakmi akútneho zápalu hrtana na urgentnom príjme – analýza súboru pacientov ošetrených v rokoch 2016 a 2017
- Profesor Dr. Leopold Moll *2. 3. 1877 Česká Lípa – ✞21. 2. 1933 Vídeň
- Česko-slovenská pediatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Specifika posttraumatické stresové poruchy v dětství a dospívání
- Psychiatrické poruchy s převahou somatických projevů v dětství a adolescenci
- Možnosti farmakoterapie depresívnej poruchy u detí a adolescentov
- Význam maternálních autoprotilátek při vzniku poruch autistického spektra
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



