-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Diagnostika a léčba ischemických CMP ve vertebrobazilárním povodí
Autoři: MUDr. Škoda Ondřej; Ph. D
Působiště autorů: Neurologická klinika 3. LF UK a FN Královské Vinohrady, Praha ; Neurologické oddělení, Nemocnice Jihlava, p. o.
Vyšlo v časopise: CMP jour., 2, 2019, č. 1, s. 9-15
Ischemické cévní mozkové příhody ve vertebrobazilárním povodí mají svá specifika stran diagnostiky i terapeutických postupů – následující text je shrnutím postřehů, jež mohou být užitečné pro praxi (nejen) cévních neurologů. Pro zájemce o podrobnější studium této problematiky jsou určeny odkazy na dostupné literární zdroje.
Incidence a patogeneze vertebrobazilárních CMP, diagnostický postup
Ischémie ve vertebrobazilárním povodí je závažná forma CMP, avšak s významně menší evidencí o patogenezi, epidemiologii i efektivitě diagnostických a terapeutických postupů než u příhod v karotickém povodí – k dispozici jsou většinou jen omezené údaje z cévních registrů, závěry kazuistik nebo sledování z malých souborů pacientů. Zatím chybějí randomizované multicentrické studie se statisticky významnými výsledky, které by zodpověděly otázky rizika vzniku a recidivy, etiologických příčin i účinnosti a bezpečnosti konzervativní a intervenční léčby. Proto také neexistují podrobnější obecně uznávané algoritmy diagnostického a terapeutického postupu, jež se tvoří spíše individuálně, případně jako konsenzus expertů.
Incidence CMP ve vertebrobazilárním povodí není přesně známa, podle některých pramenů jde přibližně o 15 % všech ischemických CMP (1), případně je výskyt odhadován na cca 50 % oproti karotickým iktům (2). Mortalita je uváděna v rozmezí 20–30 %. Riziko recidivy iktu po prodělané cévní mozkové příhodě nebo tranzitorní ischemické atace (TIA) ve vertebrobazilárním povodí je podle analýz cévních registrů vysoké – 5leté riziko recidivy dosahuje až 60 % (3, 4), z toho až ve 20,5 % k ní dochází v průběhu prvních 30 dní. Jiná práce udává 31,8% riziko recidivy vertebrobazilární CMP za 1 rok (5). 5leté riziko recidivy je odhadováno jako 8× vyšší než v běžné populaci, minimálně v krátkodobém časovém horizontu převyšuje riziko recidivy karotických CMP.
Mechanismus vzniku vertebrobazilární ischémie (v případě TIA je uváděno typicky pouze 5–20minutové trvání klinických projevů) je buď embolický – většinou s náhlým nástupem (nejčastější uvažovaným zdrojem je stenóza AV či centrální – kardiální), nebo se jedná o trombózu bazilárního kmene (uzávěr BK je udáván až ve 30 % dokončených CMP ve VB povodí), jeho větví či mozečkových tepen – spíše s postupným rozvojem a kolísáním příznaků. V úvahu přichází i příčina hemodynamická – snížený průtok ve vertebrobazilárním povodí způsobený útlakem vertebrálních tepen spondylózou krčních obratlů, poklesem krevního tlaku nebo oběhovým selháním. Zejména u mladších pacientů je nutno pomýšlet i na disekci vertebrálních tepen (6).
Klinické projevy vertebrobazilární CMP a TIA bývají pestré, některé příznaky jsou málo specifické, takže způsobují potíže s rozeznáním a časté diagnostické omyly (7). Mezi nejčastější symptomy patří závrať, vizuální dysfunkce, perorální parestezie (3). Další možné příznaky zahrnují ataxii, synkopu, bolest hlavy, nauzeu, zvracení, tinnitus, oboustranné motorické a senzitivní léze, léze hlavových nervů – lícní obrny, dysfagii, dysartrii, diplopii, nystagmus, dysestezie v obličeji, torticollis (8). Klinická diagnostika vertebrobazilárních příhod je obtížnější, než je tomu v karotické oblasti, protože symptomy jsou málo specifické nebo společné více klinickým jednotkám; diskrétní příznaky (např. drobné léze hlavových nervů) jsou zase snadno přehlíženy. Je proto nezbytné kombinovat pečlivou anamnézu, podrobné klinické vyšetření a správný výběr pomocných zobrazovacích metod.
Zobrazovací vyšetření mozku v akutní fázi vertebrobazilární CMP
Nativní CT mozku je z důvodů nejlepší dostupnosti, příznivé ceny a hlavně rychlosti provedení základní zobrazovací metodou užívanou při vyšetření pacientů s akutní CMP. Pro zobrazení lézí ve vertebrobazilárním povodí je limitací poměrně nízká senzitivita – je proto nutné hledat způsoby jak výtěžnost CT vyšetření u pacientů s podezřením na vertebrobazilární iktus zvýšit.
Pro posuzování rozsahu ischémie ve VB povodí na CT bylo vyvinuto speciální 10bodové skóre – pc-ASPECTS (14; obr. 1). Lze jej hodnotit z nativního CT obrazu, ale v časné fázi je nevýhodou nižší senzitivita (46 %). Senzitivnější je analýza zdrojových skenů získaných pomocí CT angiografie (CTAG), kde jsou za patologické považovány zóny hypoatenuace (eventuálně se doporučuje jejich porovnání s nativním obrazem), čímž lze zvýšit senzitivitu záchytu až na 65 %. Další možností je korekce skóre pc-ASPECTS pomocí aplikace do CT perfuzní mapy. Toto skóre bylo užito jako pomocná vyšetřovací metoda v souboru pacientů s ischemickou CMP ve VB povodí a okluzí bazilárního kmene, léčených intravenózní trombolýzou. Při posouzení výsledného klinického stavu pomocí modifikované Rankinovy škály byly jako prognosticky příznivé shledány hodnoty pc-ASPECTS 9–10 bodů, jako nepříznivé pak 0–7 bodů.
Obr. 1. pc-ASPECTS. 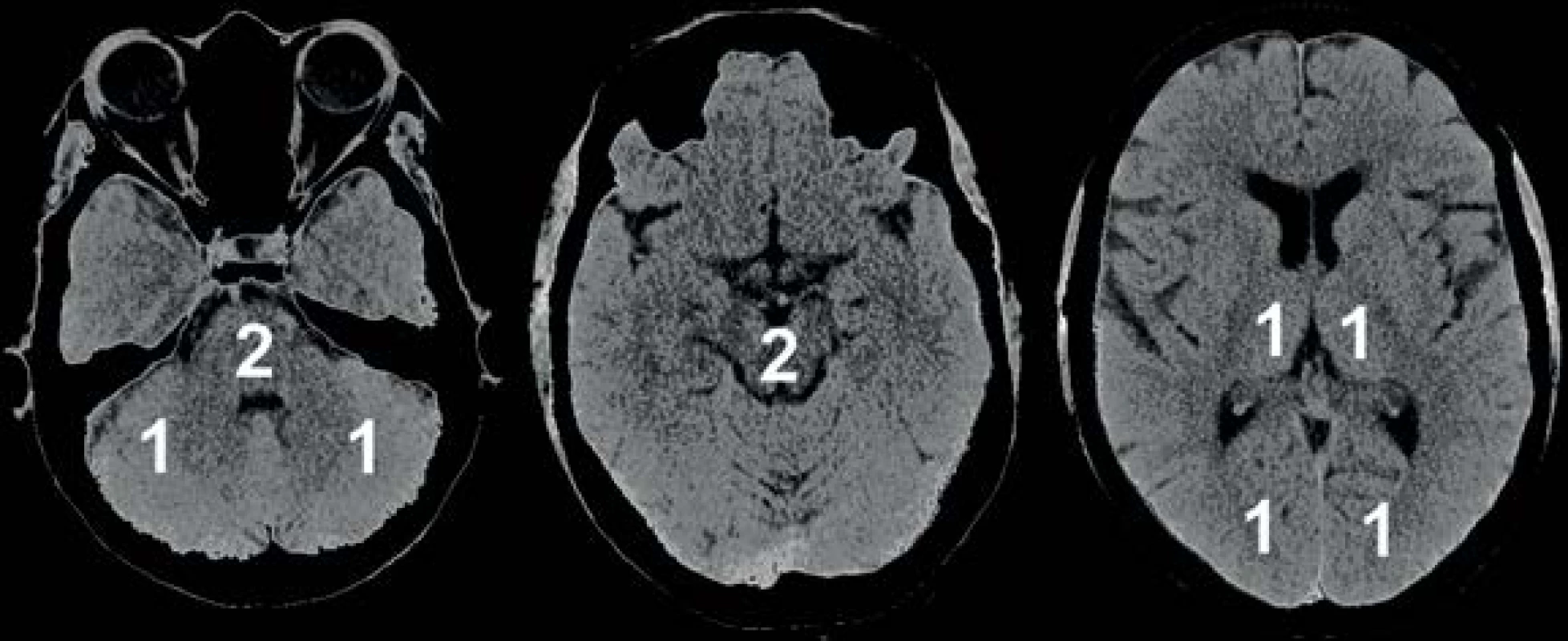
Bodovací systém (skóre) ischemických změn ve vertebrobazilárním povodí v nativním CT obrazu. Doporučeno rovněž využití projekce zdrojových snímků CTAG s posouzením hypoatenuace, případně porovnání CT perfuzní mapy (14) Vyšší senzitivitu pro detekci ischémie ve VB povodí má nesporně magnetická rezonance, proto je její provedení v akutní fázi vhodné tam, kde nezpůsobí závažné organizační a technické problémy s významným prodloužením času do zahájení terapie. Rovněž pro tuto metodiku bylo vyvinuto 12bodové semikvantitativní skóre MR (DWI) pc-ASPECTS, hodnotící v sekvencích DWI oboustranně medulu, pons a střední mozek (15) – v každé z těchto částí mozkového kmene je uděleno 0 bodů při fyziologickém nálezu, 1 bod při nálezu drobné ischemické léze, 2 body při velké ischemické lézi postihující většinu objemu uvedené oblasti. Skóre MR pc-ASPECTS bylo použito při diagnostice 46 pacientů s okluzí bazilárního kmene, u nichž byla do 24 hodin od vzniku příznaků provedena mechanická rekanalizace systémem Solitair. Jako prediktor dobrého klinického výsledku bylo validováno skóre MR pc-ASPECTS ˂ 3, naopak prediktorem špatného výsledku bylo skóre MR pc-ASPECTS ≥ 5, kde výsledné mRS činilo ≥ 5 u 80 % pacientů. Skóre MR pc-ASPECTS ≥ 6 pak bylo již ve 100 % případů klinicky asociováno s kvadruplegií a kómatem, resp. s infaustní prognózou (16).
Vyšetření vertebrobazilárního tepenného řečiště
Pokroky moderních diagnostických metod umožnily podstatné zlepšení záchytu a hodnocení patologických změn ve vertebrobazilárním tepenném řečišti. Zatímco v akutní diagnostice pátráme především po uzávěrech v oblasti VB junkce a bazilárního kmene indikovaných k rekanalizaci, pro optimalizaci časné sekundární prevence je potřebná i detekce a správné zhodnocení významu stenóz vertebrálních tepen. Diagnostický postup by měl být rychlý, zároveň maximálně neinvazivní a bezpečný.
V akutní fázi je optimální metodou prvé volby CTAG, podle literárních dat se její senzitivita pohybuje okolo 94 % a specificita okolo 88 %, což je obdobná přesnost jako v karotické oblasti (12, 17; obr. 2). Barevná duplexní sonografie v kombinaci s transkraniálním ultrazvukovým vyšetřením pak může (pro někoho překvapivě) posloužit k upřesnění nálezu (specificita nálezů tohoto vyšetření pro vertebrální řečiště dosahuje až 99 %), dalšími přidanými hodnotami jsou možnost zhodnocení hemodynamiky, monitorování rekanalizace, případně rozlišení čerstvé a starší okluze vertebrální tepny (9–11; obr. 3).
Obr. 2. CT angiografie: okluze levé AV, plnění kolaterál do segmentu V2 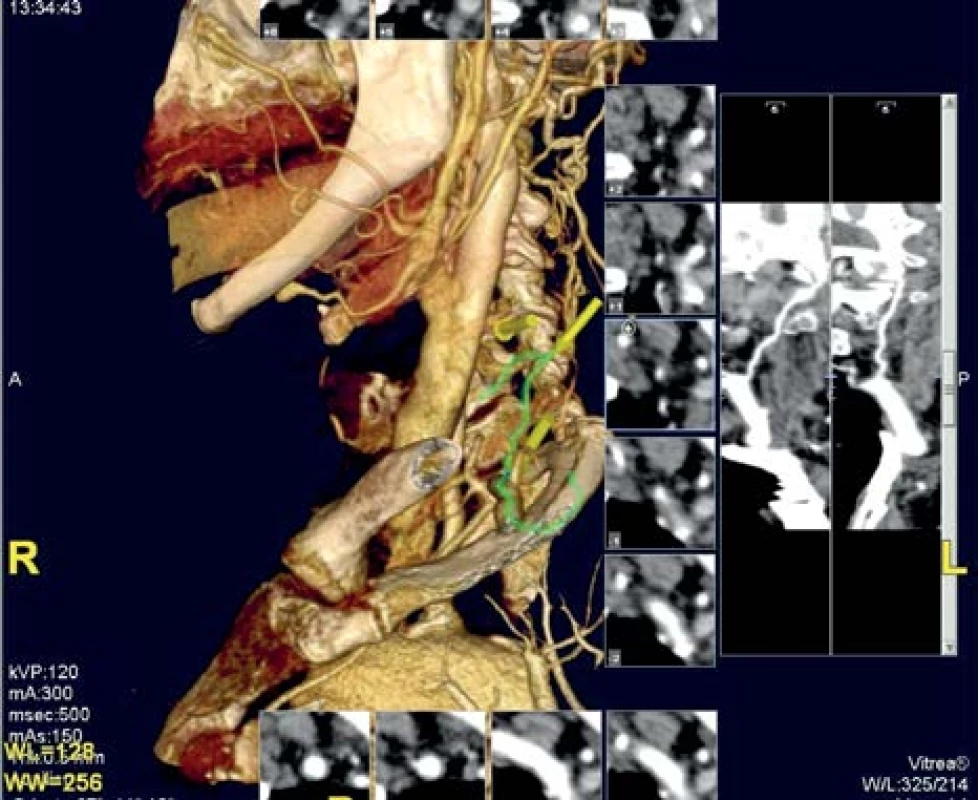
Obr. 3. Barevná duplexní sonografie: čerstvá okluze a. vertebralis v segmentu V1 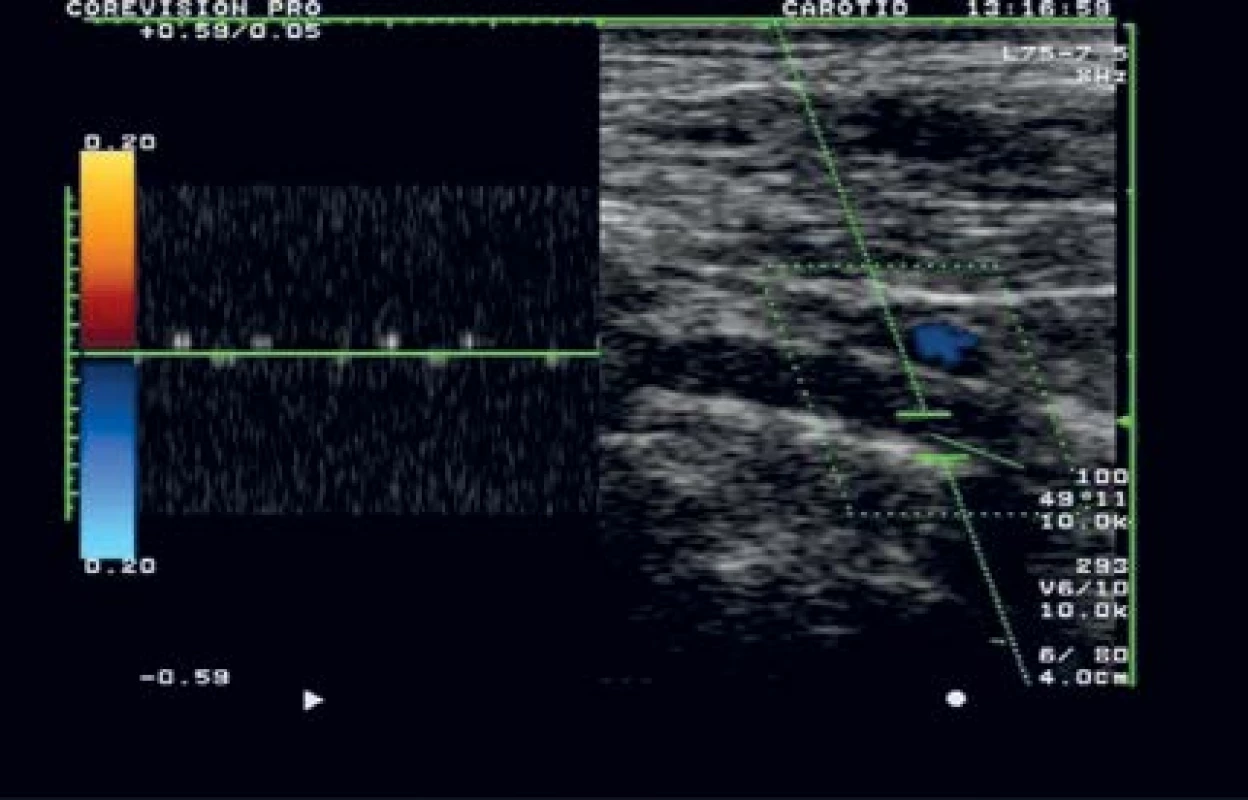
Jinou alternativou vyšetření je MR angiografie, u které je přesnost v distálním VB povodí odhadována jako srovnatelná s CT angiografií, zatímco v proximální části vertebrálního řečiště se může více potýkat s technickými problémy, ale je zde k dispozici jen málo validních dat (12). V případě indikace k intervenci je nadále zlatým standardem digitální subtrakční angiografie, která by měla být vždy spojena s provedením intervence v jedné době – nejen při akutní mechanické rekanalizaci, ale i při elektivních výkonech na vertebrálních tepnách.
Terapeutické možnosti u akutní ischemické CMP ve vertebrobazilárním povodí
Terapeutické možnosti pro akutní a subakutní fázi vertebrobazilární ischemické CMP zahrnují konzervativní postup s antiagregací, intravenózní trombolýzu v rozšířeném časovém okně, intraarteriální trombolýzu, mechanickou rekanalizaci (včetně bridging konceptu) a konečně možnost dekompresní kraniektomie v případě hrozícího útlaku mozkového kmene a okcipitální herniace (21, 24, 25).
Antiagregace kyselinou acetylsalicylovou (100–500 mg) může být podána pacientům, u kterých jsou kontraindikované jiné léčebné možnosti a rekanalizační intervence. Absence randomizovaných studií a obtížná reprodukovatelnost dat z registrů jsou však důvodem velmi nízké evidence ohledně efektu této léčby. Očekávaná mortalita u konzervativně léčených pacientů s vertebrobazilární ischémií dosahuje 36–40 % (vyšší u okluzí bazilární tepny). Dobrého funkčního výsledku po 1 měsíci (mRS 0–3) je dosaženo pouze ve 21–36 % případů, z přežívajících pacientů je až 65 % trvale závislých (18, 19). Je přitom patrná závislost výsledku na vstupním klinickém deficitu. Nejsou k dispozici žádná data o prospěšnosti antikoagulační léčby v časné fázi ischemické CMP ve VB povodí a tato léčba není v současnosti doporučena.
Intravenózní trombolýza je u bazilární okluze indikována i po 4,5 hod. od vzniku iktu, podle odborného konsenzu může být zvažována až do 24 hodin (19–21). Rekanalizace ve vertebrobazilárním povodí při IVT je uváděna v 52–78 % případů, dobrý klinický výsledek (mRS 0–3) ve 26–63 %, mortalita se pohybuje mezi 40 a 50 % (20, 22, 23). Z dostupných dat je patrná vyšší šance na dobrý výsledek u rekanalizovaných pacientů (38 vs. 2 %). Kromě vstupního klinického nálezu může být jako pomocná indikační a prognostická metoda použito skóre CT nebo MR pc-ASPECTS (viz výše).
Intraarteriální trombolýza (IAT) může být zvažována u vybraných pacientů s akutní okluzí bazilární arterie (24). Ohledně této léčby jsou k dispozici pouze data z nerandomizovaných souborů, jediná randomizovaná studie s léčbou bazilární okluze intraarteriální trombolýzou urokinázou oproti antikoagulační terapii měla pouze 16 zařazených pacientů a nedosáhla primárního endpointu. Metaanalýza 10 studií s IAT vypočetla dosaženou rekanalizaci na 64 % (44–80 %), mortalitu 56 %, dobrý klinický výsledek (mRS 0–2) ve 26 %. Symptomatické intracerebrální hemoragie se vyskytly v 9–14 % případů. Významně vyšší šanci na dobrý výsledek mají i zde pacienti, u nichž bylo dosaženo rekanalizace. Efekt intraarteriálně podané alteplázy, urokinázy a prourokinázy se nejspíš významně neliší (26).
Mechanickou rekanalizací ve vertebrobazilárním povodí se dosud zabývalo 11 literárně dokumentovaných sledování, s velikostmi souborů od 6 do 99 pacientů. Dominují zde okluze bazilární tepny, pouze 2 sledování zahrnovala i akutní uzávěry vertebrální tepny. Metodiky endovaskulární rekanalizace zahrnují trombektomie, stenting i intravaskulární sonolýzu, dominují trombektomie systémy Solitair a Trevo. Tyto studie nejsou randomizované a získaná data jsou nehomogenní. Přesto lze shrnout, že mechanická intervence má rozhodně nejvyšší šanci na úspěšnou rekanalizaci – průměrně 85 % (66–100 %). Dobrého klinického výsledku bylo dosaženo ve 40 % případů (35–45 %), mortalita je uváděna v průměru 25 % (12–33 %) (27–29).
Pozitivními predikčními faktory jsou nižší vstupní NIHSS (9–10 vs. 20–24; nicméně vyšší NIHSS není kontraindikací mechanické rekanalizace), stav vědomí (kóma, kvadruplegie = negativní prognóza) a kratší čas od vzniku příznaků do zahájení léčby (ten může být zkrácen i tzv. bridging konceptem – podáním farmakologické trombolýzy před mechanickou rekanalizací) (30). Svou úlohu může i zde sehrát skóre CT pc-ASPECTS nebo MR pc-ASPECTS jako nezávislý prediktor funkčního výsledku (14, 16).
Doporučení CVS ČNS pro rekanalizační léčbu akutního mozkového infarktu z roku 2016 uvádí indikaci mechanické rekanalizace u pacientů s NIHSS ≥ 2 a prokázanou okluzí bazilární tepny (21). Rámcové zhodnocení procenta rekanalizací, dobrého klinického výsledku a mortality pro intravenózní trombolýzu a mechanické intervence u pacientů s bazilární okluzí, v porovnání s konzervativním léčebným postupem, znázorňuje graf na obr. 4.
Obr. 4. Výsledky léčby ischemické CMP ve vertebrobazilárním povodí s okluzí bazilárního kmene u pacientů léčených konzervativně (KL), intravenózní trombolýzou (IVT) a mechanickou rekanalizaci (MR). Sledovanými parametry jsou dosažení rekanalizace, dobrý klinický stav (mRS ≤ 3) a mortalita (v %). 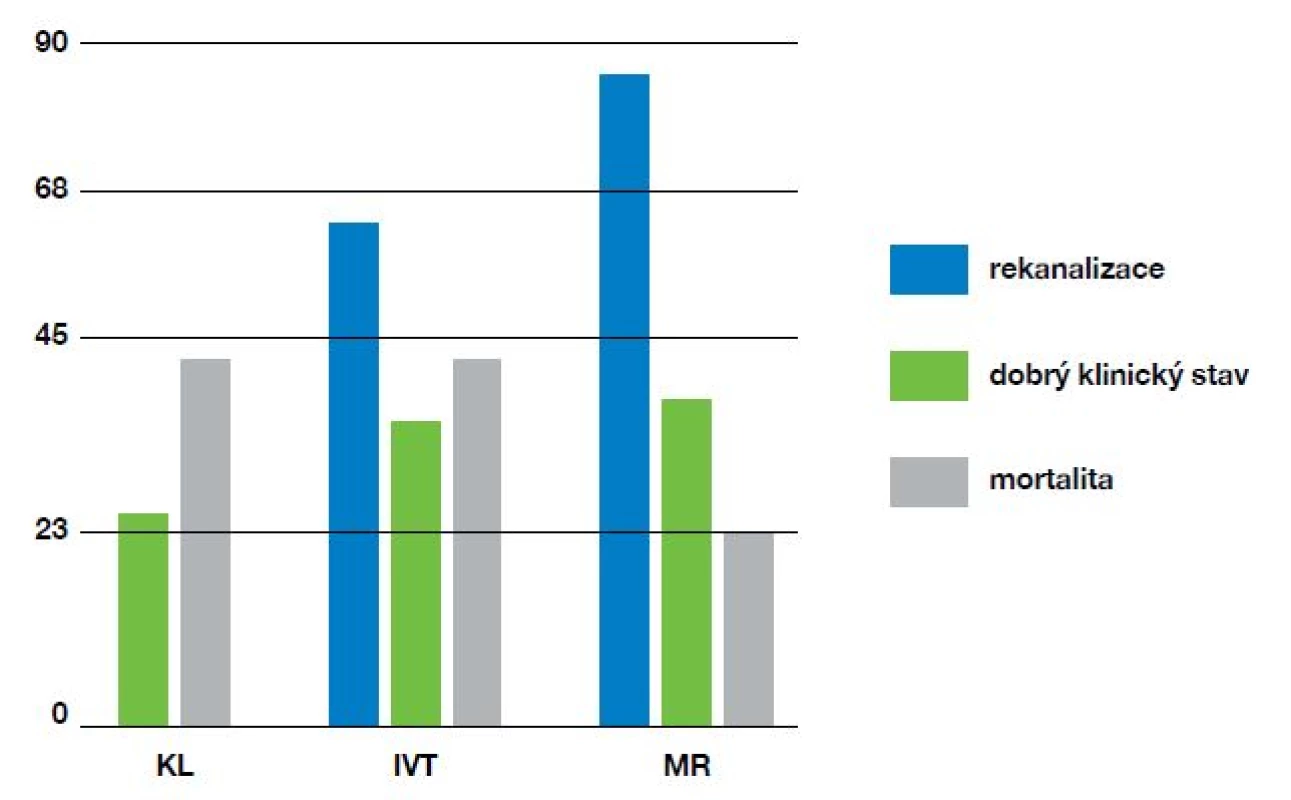
V současnosti probíhají 2 velké randomizované projekty, které by mohly přinést podstatné zlepšení evidence z hlediska přínosu mechanických rekanalizací ve vertebrobazilárním povodí oproti konzervativní léčbě:
- Basilar Artery International Cooperation Study (BASICS) (18): Tato studie by měla zodpovědět základní otázku, zda je intraarteriální terapie přidaná k IVT lepší než IVT samotná u akutní okluze bazilárního kmene. Jedná se o randomizovanou open-label studii s účastí center z Nizozemska, Německa, Švýcarska, Norska a Itálie, která zařazuje subjekty s akutní CMP ve vertebrobazilárním povodí mající vstupní NIHSS ≥ 10, prokázanou okluzi bazilárního kmene na CTA nebo MRA. Pacienti jsou randomizováni na samotnou intravenózní trombolýzu (podmínkou je zahájení terapie do 4,5 hodiny od vzniku příznaků) nebo IVT + intraarteriální terapii (zahrnující intraarteriální podání alteplázy max. 22 mg, urokinázy 1,5 mil. IU, mechanickou rekanalizaci systémy Merci, Trevo, Penumbra či Solitaire nebo ultrazvukovým systémem EKOS, se zahájením do 6 hodin). Cílový počet pacientů byl stanoven na 750, primárním endpointem je dosažení výsledného mRS 0–3 (den 90). Podle posledních dat bylo do studie k 9. srpnu 2018 zařazeno celkem 220 subjektů. Loni bylo poprvé randomizováno > 50 pacientů za rok; pokud tedy nedojde k výraznému urychlení, budeme si muset počkat na konečné výsledky ještě cca 10 let.
- Acute Basilar Artery Occlusion: Endovascular Interventions vs. Standard Medical Treatment (BEST) (31): Jedná se o čínský projekt s cílem zodpovědět otázku, zda je intervenční léčba akutní bazilární okluze (+ IVT) lepší než léčba konzervativní (+ IVT). Také BEST je randomizovaná open-label studie, která byla zahájena v roce 2015. Zařazovány jsou subjekty s akutní CMP ve vertebrobazilárním povodí, bazilární okluzí prokázanou na CTA, MRA nebo DSA. Není zde limit NIHSS, intervenci je nutno zahájit do 8 hodin od vzniku CMP. Upřednostněna je mechanická rekanalizace systémem Solitaire, akceptován je i systém Trevo. Cílový počet pacientů je 344, primárním endpointem je dosažená hodnota mRS v den 90. Ačkoliv ukončení studie bylo plánováno do konce roku 2017, poslední známé údaje k 31. červenci 2018 hovoří o 131 randomizovaných pacientech. Také na výsledky studie BEST bude tedy nutno čekat ještě několik let.
Sekundární prevence ischemické CMP ve vertebrobazilárním povodí
V sekundární prevenci TIA a CMP ve vertebrobazilární oblasti je doporučena antiagregační léčba, obdobně jako u karotických CMP, pokud není prokázán kardioembolický zdroj. Rozšíření antikoagulační léčby, jež je vymezena pro vysoce rizikové kardioemboligenní zdroje (především pacienty s nevalvulární fibrilací síní), na jiné skupiny pacientů po vertebrobazilární CMP sice dle údajů z cévních registrů vede ke snížení počtu recidiv CMP do 3 měsíců, ale zároveň se projeví nárůst klinicky významných hemoragií – celkově nebyl prokázán přínos neselektované antikoagulace (3). Doporučena je korekce rizikových faktorů, zejména léčba hypertenze, léčba dyslipoproteinémie statiny a kompenzace diabetu, obdobně jako u karotických příhod.
Pro indikaci a provádění elektivních intervenčních výkonů ve vertebrobazilárním povodí nejsou k dispozici randomizované studie s dostatečným počtem pacientů – dosud všechny projekty ztroskotaly na obtížném náběru subjektů, respektive nedosažení plánovaných počtů pacientů a primárních endpointů (CAVATAS, VIST, VERITAS atd.). Chirurgické výkony na podklíčkových a vertebrálních tepnách jsou zatíženy mortalitou až 4,2 %, komplikacemi z poranění nervů, plic, lymfatického systému atd., uváděnými v 10–20 % (32). Obecně jsou proto preferovány výkony v rámci intervenční radiologie – transluminální angioplastiky a stenting, ačkoliv pro vertebrální a bazilární tepny jsou literárně k dispozici rovněž pouze malé sestavy.
Úspěšnost transluminálních angioplastik vertebrálních tepen (reziduální stenóza < 20 až 30 %) dosahuje 94–98 %, periprocedurální komplikace jsou uváděny pouze do 2 % (7, 13). Problémem tak zůstávají především poměrně časté restenózy (> 50 % dle angiografie) v 10–43 % případů během 6–12 měsíců po výkonu, které jsou ale většinou asymptomatické (8). Větší riziko komplikací je popsáno u výše lokalizovaných lézí AV, zejména v oblasti vertebrobazilární junkce (až 11 % CMP do 6 měsíců) (33).
I když jsou tedy v současnosti technicky dostupné možnosti transluminálních intervencí (zejména u lézí proximální AV), zůstává nízký stupeň evidence ohledně indikačních kritérií. Absence větších sestav a zejména randomizovaných studií zatím neumožňuje stanovení obecných indikačních algoritmů pro intervenční léčbu, zůstává zde proto prostor pro zodpovědný individuální přístup. Podle doporučení AHA (2014) má být zvažována indikace intervencí na AV při stenóze > 50 % a symptomatičnosti navzdory best medical treatment (34).
Shrnutí a závěr
Cévní mozkové příhody ve vertebrobazilárním povodí jsou složitější oblastí z hlediska diagnostiky i správných terapeutických rozhodnutí než karotické ikty. Vzhledem k nižšímu stupni vědecké evidence je zde větší prostor pro odpovědný individuální přístup k pacientům, v žádném případě se ale nejedná o diagnostický a terapeutický nihilismus – naopak, rekanalizační léčba může být indikovaná v širším terapeutickém okně než u příhod karotických. Zaslouží si proto pečlivou anamnézu, podrobné klinické vyšetření a širší znalosti ohledně možností zobrazovacích metodik a jejich přínosu pro konečné terapeutické rozhodnutí. Zároveň je nutné pokračování vědeckého výzkumu, který může do budoucna přinést potřebnou další evidenci
Zdroje
1. Mumenthaler M., Mattle H. Neurologie. Grada, Praha, 2001.
2. Cartlidge N. E., Whisnant J. P., Evelback L. R. Carotid and vertebral-basilar transient cerebral ischemic attacks. A community study, Rochester, Minnesota. Mayo Clin Proc 1977; 52 : 117–120.
3. Whisnant J. P., Cartlidge N. E., Evelbach L. R. Carotid and vertebral-basilar transient ischemic attacks: effects of anticoagulants, hypertension and cardiac disorders on survival and stroke occurrence – a population study. Ann Neurol 1978; 3 : 107–115.
4. Marquardt L., Kuker W., Chandratheva A. et al. Incidence and prognosis of 50% symptomatic vertebral or basilar artery stenosis: prospective population-based study. Brain 2009; 132(4): 982–988.
5. Flosmann E., Rothwell P.M.: Prognosis of vertebrobasilar transient ischaemic attack and minor stroke. Brain 2003; 9 : 1940–1954.
6. Caplan L. R., Tettenborn B. Vertebrobasilar occlusive disease: review of selected aspects. Spontaneous dissection of extracranial and intracranial posterior circulation arteries. Cerebrovasc Dis 1992; 2 : 256–265.
7. Wehman J. C., Hanel R. A., Guidot C. A. et al. Atherosclerotic occlusive extracranial vertebral artery disease: indications for intervention, endovascular techniques, short-term and long-term results. J Interv Cardiol 2004; 17 : 219–232.
8. Chastain H. D., Campbell M. S., Iyer S. et al. Extracranial vertebral artery stent placement: in-hospital and follow-up results. J Neurosurg 1999; 91 : 547–552.
9. Škoda O., Kalvach P., Procházka B., Svárovský M. Non-invasive evaluation of proximal vertebral artery stenosis using color Doppler sonography and CT angiography. J Neuroradiol 2014; 41(5): 336–341.
10. Hua Y., Meng X.-F., Jia L.-Y. et al. Color Doppler imaging evaluation of proximal vertebral artery stenosis. AJR Am J Roentgenol 2009; 193 : 1434–1438.
11. Khan S., Rich P., Clifton A., Markus H. S. Noninvasive detection of vertebral artery stenosis: a comparison of contrast-enhanced MR angiography, CT angiography, and ultrasound. Stroke 2009; 40 : 3499–3503.
12. Puchner S., Haumer M., Rand T. et al. CTA in the detection and quantification of vertebral artery pathologies: a correlation with color Doppler sonography. Neuroradiology 2007; 49 : 645–650.
13. Albuquerque F. C., Fiorella D., Han P. et al. A reappraisal of angioplasty and stenting for the treatment of vertebral origin stenosis. Neurosurgery 2003; 53 : 607–616.
14. Puetz V., Sylaja P. N., Coutts S. B. et al. Extent of hypoattenuation on CT angiography source images predicts functional outcome in patients with basilar artery occlusion. Stroke 2008; 39 : 2485–2490.
15. Tei H., Uchiyama S., Usui T. et al. Posterior circulation ASPECTS on diffusion-weighted MRI can be a powerful marker for predicting functional outcome. J Neurol 2010; 257(5): 767–773.
16. Mourand I., Machi P., Nogué E. et al. Diffusion-weighted imaging score of the brain stem: a predictor of outcome in acute basilar artery occlusion treated with solitaire FR device. AJNR Am J Neuroradiol 2014; 35(6): 1117–1123.
17. Mikiashvili S. Z., Pronin I. N., Metelkina L. P. Spiral computed tomographic angiography in the diagnosis of vertebral artery occlusive lesions. Vestn Rentgenol Radiol 2007; 5 : 21–24.
18. van der Hoeven E. J., Schonewille W. J., Vos J. A. et al. The Basilar Artery International Cooperation Study (BASICS): study protocol for a randomised controlled trial. Trials 2013; 14 : 200.
19. Schonewille W. J., Wijman C. A., Michel P. et al. Treatment and outcomes of acute basilar artery occlusion in the Basilar Artery International Cooperation Study (BASICS): a prospective registry study. Lancet Neurol 2009; 8(8): 724–730.
20. Vergouwen M. D., Algra A., Pfefferkorn T. et al. Time is brain(stem) in basilar artery occlusion. Stroke 2012; 43(11): 3003–3006.
21. Škoda O., Herzig R., Mikulík R. et al.: Klinický standard pro diagnostiku a léčbu pacientů s ischemickou cévní mozkovou příhodou a s tranzitorní ischemickou atakou. Česká a slovenská neurologie a neurochirurgie 2016; 79/112 : 351–363.
22. Lindsberg P. J., Strbian D. Recanalization of basilar artery occlusion. Ann Neurol 2015; 78(5): 832–833.
23. Miyagi T., Koga M., Shiokawa Y. et al. Intravenous alteplase at 0.6 mg/kg for acute stroke patients with basilar artery occlusion: the stroke acute management with urgent risk factor assessment and improvement (SAMURAI) Recombinant tissue plasminogen activator registry. J Stroke Cerebrovasc Dis 2013; 22(7): 1098–1106.
24. The European Stroke Organisation (ESO) Executive Committee and the ESO Writing Committee. Guidelines for management of ischaemic stroke and transient ischaemic attack 2008. Cerebrovasc Dis 2008; 25 : 457–507. Updates: https://eso-stroke.org/eso-guideline-directory
25. Ahmed N., Steiner T., Caso V. et al. Recommendations from the ESO – Karolinska Stroke Update Conference, Stockholm, 13–15 November 2016. Eur Stroke J 2017; 2 : 95–102.
26. Smith W. S. Intra-arterial thrombolytic therapy for acute basilar occlusion. Stroke 2007; 38(2 Suppl.): 701–703.
27. Broussalis E., Hitzl W., McCoy M. et al. Comparison of endovascular treatment versus conservative medical treatment in patients with acute basilar artery occlusion. Vasc Endovascular Surg 2013; 47(6): 429–437.
28. Möhlenbruch M., Stampfl S., Behrens L. et al. Mechanical thrombectomy with stent retrievers in acute basilar artery occlusion. AJNR Am J Neuroradiol 2014; 35(5): 959–964.
29. Baek J. M., Yoon W., Kim S. K. et al.: Acute basilar artery occlusion: outcome of mechanical thrombectomy with solitaire stent within 8 hours of stroke onset. AJNR Am J Neuroradiol 2014; 35(5): 989–993.
30. Dorňák T., Herzig R., Kuliha M. et al. Endovascular treatment of acute basilar artery occlusion: time to treatment is crucial. Clin Radiol 2015; 70(5): e20–e27.
31. Liu X., Xu G., Liu Y. Acute basilar artery occlusion: Endovascular Interventions versus Standard Medical Treatment (BEST) trial – design and protocol for a randomized, controlled, multicenter study. Int J Stroke 2017; 12(7): 779–785.
32. Spetzler R. F., Hadley M. N., Martin N. A. et al. Vertebrobasilar insufficiency: microsurgical treatment of extracranial vertebrobasilar disease. J Neurosurg 1987; 66 : 648–661.
33. SSYLVIA Study Investigators. Stenting of Symptomatic Atherosclerotic Lesions in the Vertebral or Intracranial Arteries (SSYLVIA): study results. Stroke 2004; 35(6): 1388–1392.
34. Kernan W. N., Ovbiagele B., Black H. R. et al. Guidelines for the prevention of stroke in patients with stroke and transient ischemic attack: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke 2014; 45 : 2160–2236.
Štítky
Interné lekárstvo Kardiológia Neurochirurgia Neurológia Rádiodiagnostika Urgentná medicína
Článek Editorial
Článok vyšiel v časopiseCMP journal
Najčítanejšie tento týždeň
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
- Neuromultivit v terapii neuropatií, neuritid a neuralgií u dospělých pacientů
-
Všetky články tohto čísla
- Nejčastější endovaskulární výkony pro léčbu iCMP – část 2: Mechanická trombektomie
- KAZUISTIKA: 102letá seniorka s ischemickou cévní mozkovou příhodou aneb boření mýtu o věkovém limitu pro provedení intravenózní systémové trombolýzy (IVT)
- Editorial
- Epidemiologie a prognóza cévních mozkových příhod v ČR
- Diagnostika a léčba ischemických CMP ve vertebrobazilárním povodí
- CMP journal
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Epidemiologie a prognóza cévních mozkových příhod v ČR
- Diagnostika a léčba ischemických CMP ve vertebrobazilárním povodí
- KAZUISTIKA: 102letá seniorka s ischemickou cévní mozkovou příhodou aneb boření mýtu o věkovém limitu pro provedení intravenózní systémové trombolýzy (IVT)
- Nejčastější endovaskulární výkony pro léčbu iCMP – část 2: Mechanická trombektomie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



