-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Využití podtlakové terapie v lokální terapii chronických a obtížně hojitelných ran
Use of negative pressure therapy for local treatment of chronic and difficult-to-heal wounds
Negative pressure wound therapy (NPWT) is currently an nowadays an essential part of local treatment of chronic and difficult-to-heal wounds regardless of the patient’s age, only taking into account his/her capacity to cooperate. To be efficient, NPWT must be a part of a complex approach to the patient, which includes treatment of other comorbidities. If NPWT is correctly indicated and successful, wound healing is quickened, hospital stay shortened, the patient can return to his or her normal life sooner, expenses are reduced, antibiotic treatment reduced and thus the risk of development of multi-resistant bacteria strains lessened. All this positively contributes to the patient’s prognosis and quality of life
Keywords:
negative pressure wound therapy – instillation – complex approach
Autoři: H. Poláková
Vyšlo v časopise: Geriatrie a Gerontologie 2015, 4, č. 2: 99-102
Kategorie: Kazuistiky
Souhrn
Terapie řízeným negativním tlakem (NPWT) je v současné době nedílnou součástí lokální terapie chronických a obtížně hojitelných ran bez ohledu na věk pacienta, s přihlédnutím ke schopnosti spolupráce. Aby byla efektivní, musí být součástí komplexního přístupu k pacientovi s řešením ostatních komorbidit. Pokud je NPWT vhodně indikována a úspěšná, dochází k urychlení hojení ran a tím zkrácení doby hospitalizace s dřívějším návratem pacienta do domácího prostředí, ke snížení celkových nákladů na léčbu, k redukci dlouhodobé antibiotické terapie se snížením rizika vzniku multirezistentních bakteriálních kmenů. Tím vším je v konečném důsledku podstatně pozitivně ovlivněna prognóza a kvalita života pacientů.
Klíčová slova:
podtlaková terapie – instilace – komplexní přístup
Terapie ran řízeným negativním tlakem je známa zhruba 35 let, první přístroje k podtlakové terapii byly uvedeny na trh v roce 1994. Instilační NPWT byla popsána již v roce 1998, většího rozvoje se však dočkala až v poslední době. Její podstatou je napuštění rány v pravidelných časových intervalech instilačním roztokem po přesně stanovenou dobu (ten pak proniká i do nejhlubších oblastí rány) a jeho následné odsátí. V rámci instilace dochází k výraznému snížení bakteriální zátěže v ráně s omezením tvorby biofilmu a působků bakteriálního metabolismu, ke snížení hladiny metaloproteáz, které nepříznivě ovlivňují hojení ran. Tento efekt je podstatně výraznější než u klasické NPWT. Tím vším se významně snižuje riziko selhání NPWT v případě přítomnosti bakteriálního osídlení multirezistentními bakteriálními kmeny. Účinky NPWT jsou patrny na několika úrovních: přítomnost uzavřeného vlhkého prostředí; odstranění exsudátu, infekčního materiálu a působků bránících hojení ran; zmenšení edému, zlepšení lokální krevní perfuze a tkáňové výživy; podpora tvorby granulační tkáně; stimulace buněčné proliferace a tkáňové formace.
Indikace a kontraindikace
Mezi indikace klasické NPWT (obr. 1–3) patří: rané dehiscence, enterokutánní píštěle, ztrátová poranění kožního krytu, popáleniny, trofické ulcerace (bércové vředy žilní etiologie, dekubity, syndrom diabetické nohy, defekty ischemické etiologie po provedení revaskularizace). Dále lze mezi indikace zařadit i paliativní terapii kožních defektů, kdy časté převazy prováděné klasicky vedou k vysoké bolestivosti, znemožňují polohování a základní ošetřovatelskou péči o pacienta. Pacienti v těchto situacích profitují především z omezené frekvence převazů, výrazné redukce bolestivosti a možnosti kvalitní ošetřovatelské péče. Indikace instilační NPWT (obr. 4–5) jsou shodné s indikacemi klasické. Dále ji lze použít u ran s obnaženým skeletem a s přítomností osteomyelitid, kde je klasická NPWT kontraindikována.
Obr. 1. Pacient, *1936, stav defektu ischemické etiologie při nasazení podtlakové terapie 15. 12. 2014 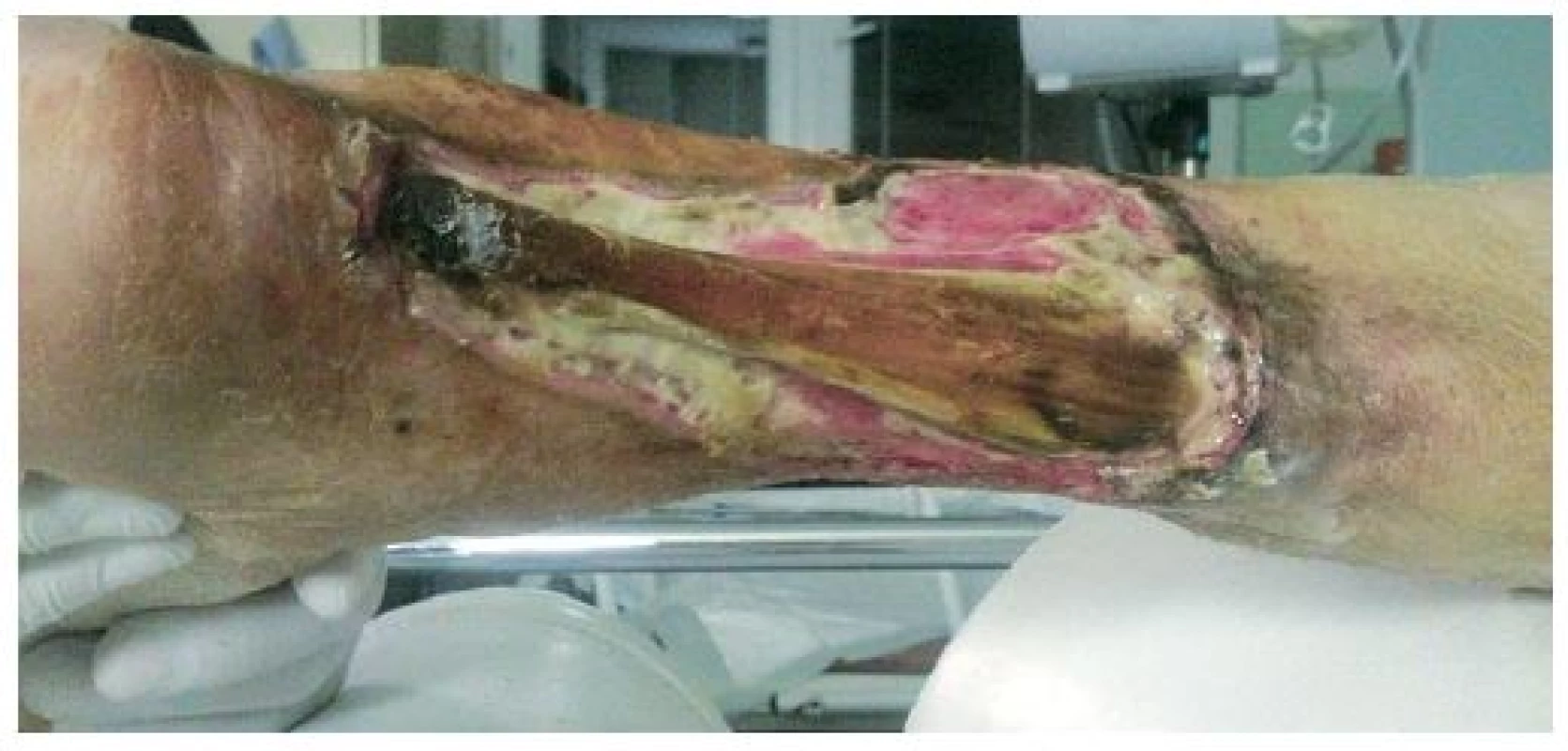
Obr. 2. Stav defektu při kontrolním převazu 18. 12. 2014 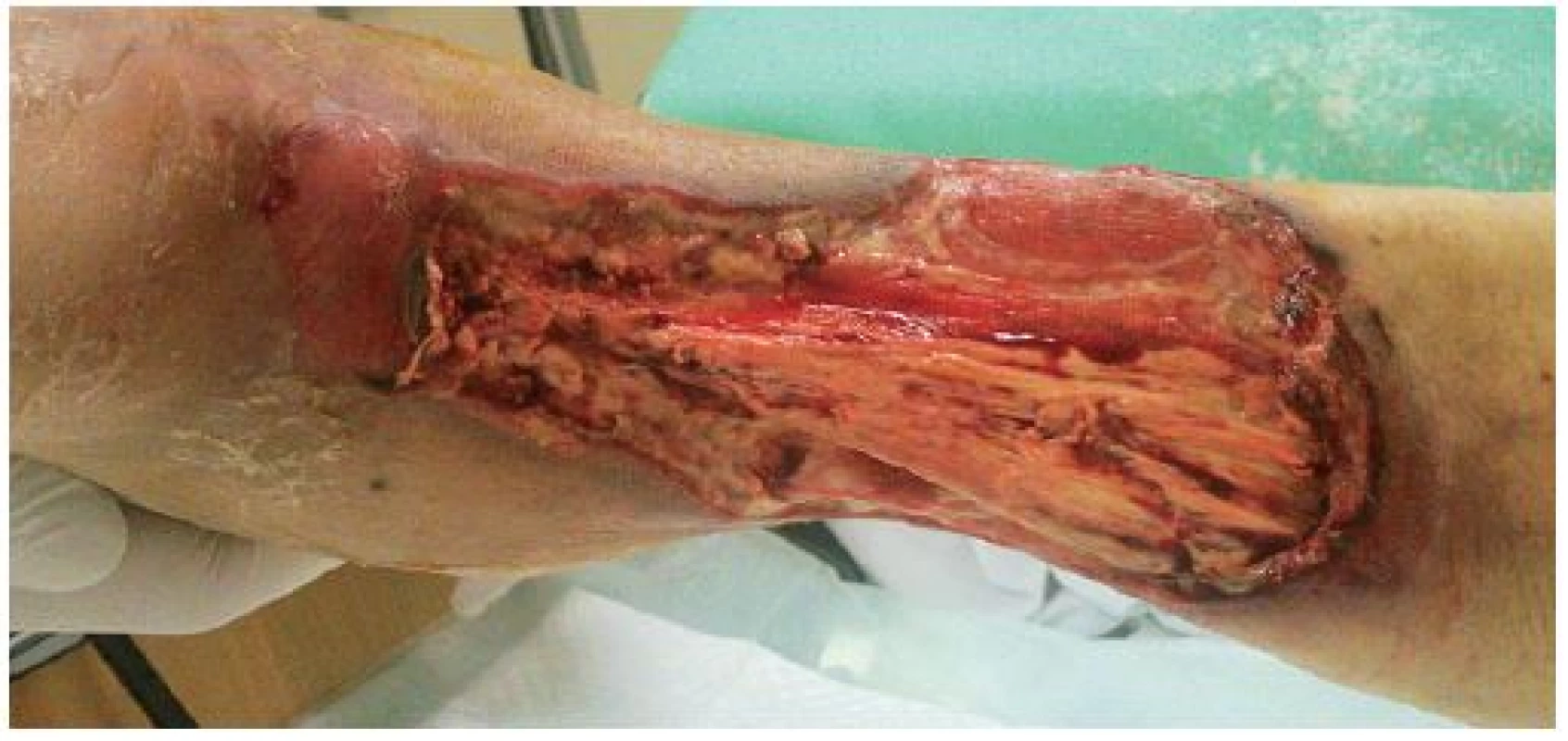
Obr. 3. Ukázka nasazení klasické NPWT 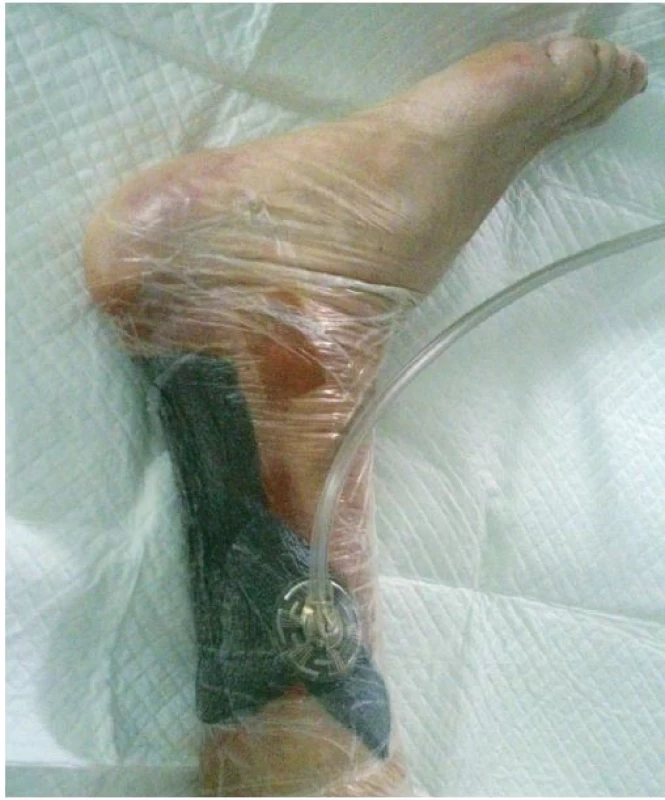
Obr. 4. Pacient, *1938, se syndromem diabetické nohy s obnaženým metatarzo-falangeálním skloubením třetího prstu, MRSA pozitivita v defektu, v terapii instilační NPWT 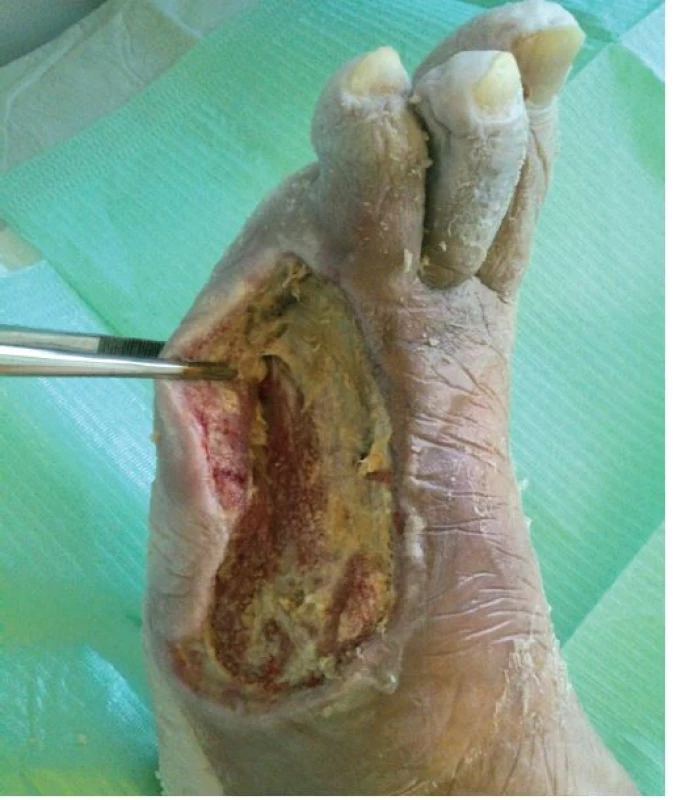
Obr. 5. Ukázka nasazení instilační NPWT 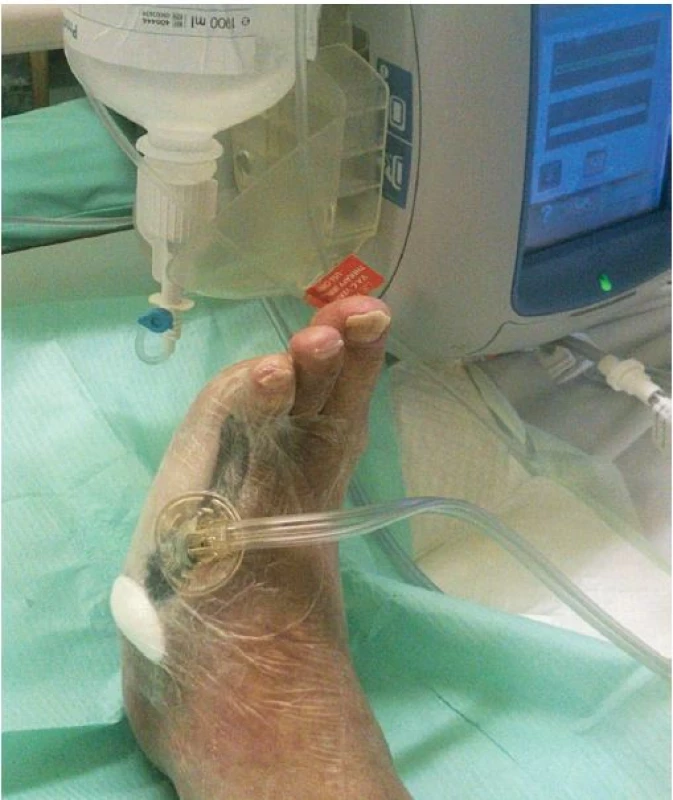
Absolutními kontraindikacemi NPWT je přítomnost tumoru v ráně, přítomnost tuhých nekrotických tkání, aktivní krvácení a přítomnost floridních infekcí v okolních měkkých tkáních. Mezi kontraindikace klasické NPWT patří: přítomnost obnažených skeletálních struktur a osteomyelitid. Relativními kontraindikacemi jsou u klasické i instalační NPWT nespolupráce pacienta, přítomnost obnažených nervově-cévních svazků či přítomnost parenchymových nebo dutých orgánů na spodině rány.
Nejčastějšími problémy při použití NPWT je ucpání drenážního systému nebo jeho netěsnost či netěsnost fixační filmové fólie s následným narušením podtlaku v ráně. Z těchto důvodů je bezpodmínečně nutné pravidelně kontrolovat pacienta i funkčnost systému. Opatrnosti je třeba v případě diabeticko-ischemických defektů, aby při fixaci nedošlo k lokálnímu útlaku. Je nutno zohlednit i psychosociální faktory, neboť dochází k relativně dlouhodobému připojení pacienta k přístroji a s tím k přechodnému omezení mobility a soběstačnosti již tak handicapovaných pacientů, zejména ve vyšším věku
Kazuistika
Jedná se o pacienta kuřáka, narozeného roku 1955. Přiznává kouření více než 40 cigaret denně přes 30 let. Od roku 1997 je sledován pro ischemickou chorobu dolních končetin, pro kterou byl v roce 1998 proveden přední femoro-tibiální bypass. Posledních 10 let ale na kontroly do cévní poradny nechodil.
Dne 16. 4. 2014 vyšetřen v chirurgické ambulanci pro otok, bolestivost, gangrénu palce a pregangrenózní změny III. prstu PDK. Na LDK v tomto okamžiku nebyly známky poruchy prokrvení. V době od 17. 4. do 30. 4. 2014 hospitalizován na oddělení cévní chirurgie Pardubické nemocnice. Provedeno angiografické vyšetření PDK s úspěšným provedením PTA v oblasti arteria tibialis posterior (ATP). Poté nasazena duální antiagregační terapie a dlouhodobá antibiotická terapie. Po revaskularizaci došlo k regresi pregangrenózních změn v oblasti III. prstu a přetrvávala gangréna palce PDK. Ta byla po dimisi v péči cévního chirurga. 26. 5. 2014 vyšetřen cévní poradnou pro projevy ischemie LDK (bolestivost s klaudikačním intervalem 50 m). 6. 6. 2014 provedena ambulantně CT angiografie s doporučením PTA bypassu LDK. Následně byly angiograficky vyšetřeny obě DK během hospitalizace 24. 6. až 26. 6. 2014. Na PDK diagnostikována reokluze ATP s progresí změn v oblasti plantární tepny. Provedena technicky úspěšná PTA, ale bez klinické odezvy pro zkolabování lumen. V oblasti LDK udělána PTA těsné stenózy arteria femoralis superficialis a těsné stenózy distální anastomózy předního femoro-tibiálního bypassu. Oboustranně však byla i přes revaskularizaci přítomna těžká devastace bércového řečiště. Po dimisi pacient nespolupracoval. Na další kontroly nedocházel. 28. 7. 2014 opět vyšetřen v chirurgické ambulanci pro rozvoj vlhké gangrény palce PDK s počínajícími flegmonózními změnami okolí. K chirurgem indikované amputaci palce se opakovaně nedostavil. K přijetí přišel až s měsíčním odstupem, kdy již bylo nutné vzhledem k progresi ischemických změn provést transmetatarzální amputaci PDK, což se stalo 28. 8. 2014. Pro velmi obtížné sekundární hojení postamputačního pahýlu byla nutná nekrektomie v celkové anestezii a infuzní vazodilatační terapie. 6. 10. 2014 byl pacient přeložen na lůžko následné péče Geriatrického centra Pardubické nemocnice. Cévní chirurg hodnotil stav při přeložení jako prognosticky nepříznivý, bez další možnosti jakékoli revaskularizace.
Na našem oddělení jsme zahájili hyperbarickou oxygenoterapii, pokračovali v dlouhodobé antibiotické terapii (Klindamycin 4x 300 mg denně) a v intenzivní lokální terapii postamputačního defektu. Ten byl kapsovitý, s nekrózami na spodině o velikosti 16 x 10 x 2 cm. Lokálně jsme postupně na ránu aplikovali obklady s antiseptickým roztokem (Microdacyn) spolu s mechanickým débridementem, následně aplikován TenderWet active. Postupně došlo k částečnému vyčištění spodiny defektu od nekróz. Proto jsme pokračovali s terapií gelovým krytím (Intrasite conformable s výměnou obden a denním doplněním gelu v tubě). K dalšímu zlepšení však nedocházelo. Defekt v oblasti pahýlu se sice částečně zmenšil na 13 x 8 x 1 cm, ale jinak přes celkovou i lokální terapii nadále stagnoval, jeho spodina nebyla příliš vitální. Došlo k progresi otoku PDK, který sahal až pod koleno, ke zhoršování bolestivosti končetiny s nutností terapie perorálně podávanými opioidy. Pacient toleroval především úlevovou polohu končetiny se svěšením z lůžka a v noci bez podaných opioidů téměř nespal. Proto jsme zvažovali reamputační zákrok, se kterým pacient nesouhlasil. Jako poslední možnost k příznivému ovlivnění průběhu hojení, a tím záchraně končetiny, jsme zvolili podtlakovou terapii (NPWT). Poprvé nasazena 19. 11. 2014 (obr. 6). Již při dalším převazu, provedeném 21. 11. 2014, bylo patrné markantní zlepšení defektu. Na spodině se objevila čistá granulační tkáň a výrazně ubyly nekrózy. V dalším průběhu terapie pomocí NPWT došlo k úplnému vyčištění a vygranulování defektu s dalším zmenšením plochy rány na 12 x 6 cm, k regresi otoku PDK, ústupu bolestivosti končetiny a následnému vysazení opioidů. 2. 12. 2014 bylo možné NPWT ukončit (obr. 7) a pacient byl převeden na lokální terapii alginátem se stříbrem (Silvercel). Výměna alginátu byla nejdříve nutná každý třetí den, postupně byl interval prodlužován podle míry spotřeby materiálu na výměnu jedenkrát týdně. Následně, vzhledem k nízké sekreci, přešel na terapii polyuretanem (Tielle Xtra), opět s výměnou 1x týdně. Na této terapii došlo k úplnému zhojení defektu (obr. 8).
Obr. 6. Stav defektu při nasazení podtlakové terapie 19. 11. 2014 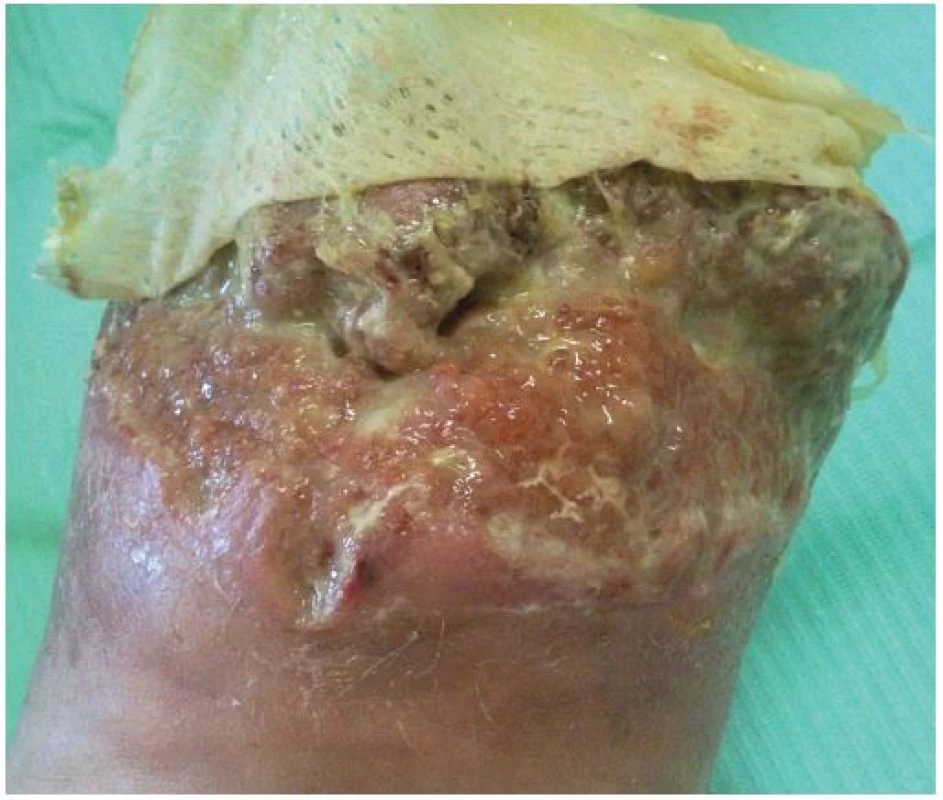
Obr. 7. Stav defektu při ukončení NPWT 2. 12. 2014 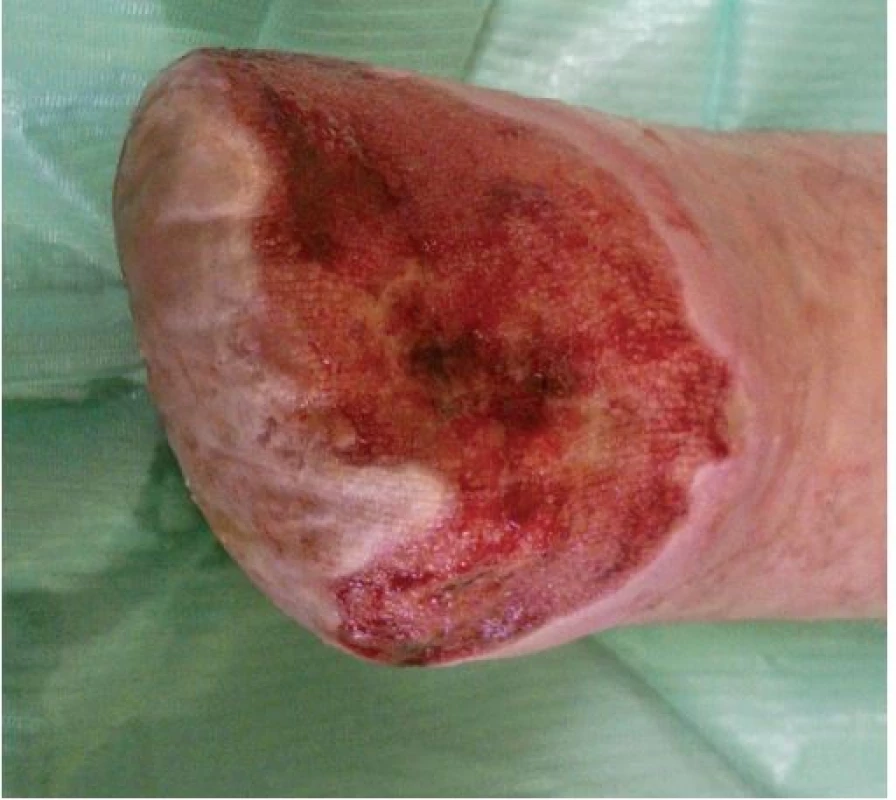
Obr. 8. Zhojený defekt 27. 2. 2015 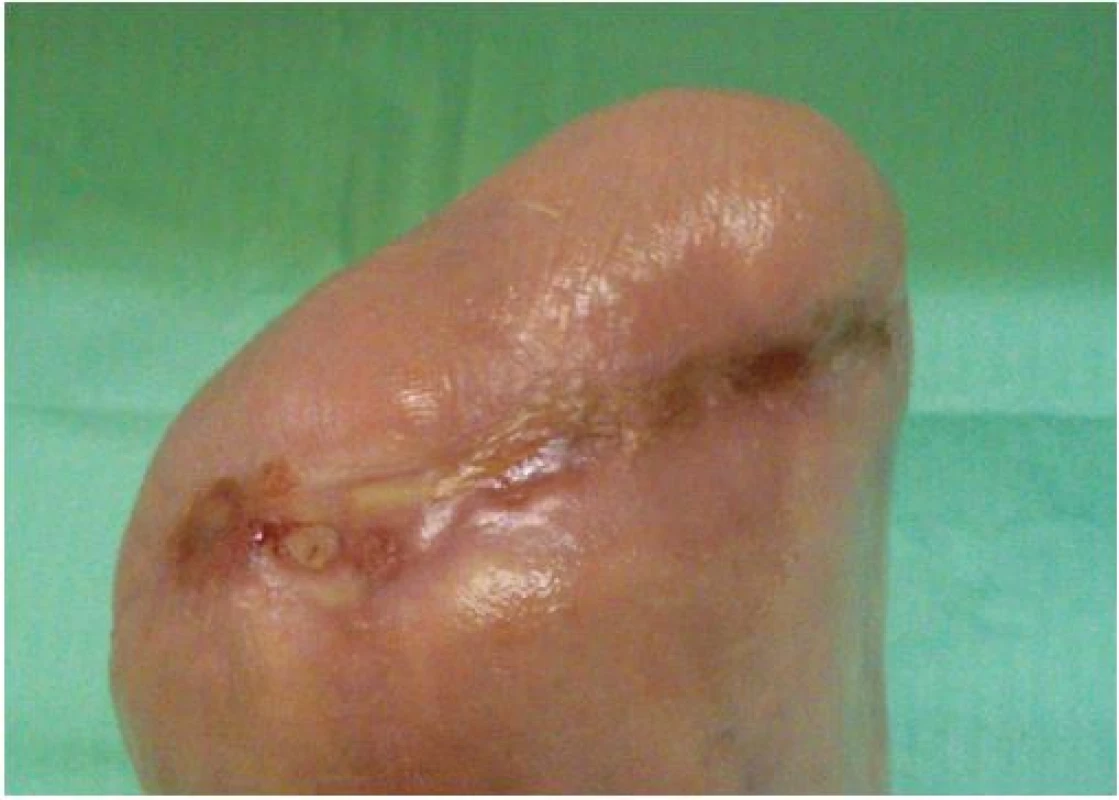
Závěr
Pokud je NPWT vhodně indikovaná a úspěšná, nastartuje hojení rány a zvyšuje šance na její zhojení. V případě trofických defektů v oblasti dolních končetin pak podtlaková terapie zvyšuje pravděpodobnost jejich záchrany v co největším rozsahu, se snížením rizika dalších reamputací, a tím příznivě ovliňuje stupeň invalidity a snižuje riziko rozvoje závislosti na okolí. Dochází k redukci dlouhodobé antibiotické terapie se snížením rizika vzniku multirezistentních bakteriálních kmenů – tento jev je především výrazný při instilační NPWT. To vše v konečném důsledku podstatně pozitivně ovlivňuje kvalitu života pacientů. V případě očekávaného efektu NPWT dochází ke zkrácení dlouhodobých hospitalizací a snížení celkových nákladů vynaložených na léčbu. Lokální terapie však musí navazovat na celkovou komplexní péči se zajištěním kompenzace chronických chorob, správné korekce diabetu, optimální kardiální kompenzace a řešení malnutrice. Pokud lokální terapie není provázena komplexní péčí, nelze očekávat pozitivní efekt.
Autorka prohlašuje, že v souvislosti s publikací článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
MUDr. Hana Poláková
Geriatrické centrum, Pardubická nemocnice, Nemocnice Pardubického kraje a. s.
MUDr. Hana Poláková
e-mail: hana.polakova@nemocnice-pardubice.cz
Absolventka LF UK v Hradci Králové. Od roku 1994 pracuje v Geriatrickém centru Pardubické nemocnice. V roce 1996 složila atestaci v oboru interního lékařství prvního stupně a v roce 2000 nástavbovou atestaci v oboru geriatrie.
Zdroje
1. Šimek M, Bém R a kol. Podtlaková léčba ran: Praha: Maxdorf 2013 : 31–35
2. Szabó E. Podtlaková terapie a její rozvoj. XIII. celostátní kongres hojení ran 23. 1. 2015
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek Editorial
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2015 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
- Atypický průběh disekce hrudní aorty u 80leté ženy
- Geriatrie 2015 v Evropě a u nás
-
Recenze knihy:
Ošetřovatelství v geriatrii – hodnoticí nástroje - Editorial
- Jsou senioři s duševní poruchou více nemocní a medicínsky náročnější?
- Vnímání psychické dimenze kvality života seniory s chronickou nenádorovou bolestí
- Chronické srdeční selhání – specifika léčby seniorů
- Chronická pankreatitida ve stáří
- Nutriční podpora u nemocných s demencí
- Recenze anglické směrnice o omezovacích prostředcích
- Využití podtlakové terapie v lokální terapii chronických a obtížně hojitelných ran
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Chronická pankreatitida ve stáří
- Nutriční podpora u nemocných s demencí
- Chronické srdeční selhání – specifika léčby seniorů
- Atypický průběh disekce hrudní aorty u 80leté ženy
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




