-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léčba nehojících se ran u geriatrických pacientů
Treatment of non-healing wounds at geriatric patiens
With aging population, chronic diseases that compromise skin integrity such as diabetes, peripheral vascular disease and impaired mobility are becoming increasingly common. The most common types of chronic ulcers in geriatric patients are venous and arterial ulcers, pressure ulcers and neuropathic ulcers. Treatment of non-healing wounds involves recognising phases of woundhealing, uses the preparation of the wound bed by TIME model and takes into account the present biofilm, wound infection and condition of moisture in the wound. Infections in the wound must be dealt with local or systemic treatment, devitalized tissue must be removed by débridement, if the wound bed is dry, it is necessary to create a moist wound environment. If the wound secretion is strong, it is necessary to choose materials with good absorption capacity. The article focuses on the etiology, assessment and treatment options for the most common non-healing wounds in geriatric patients.
Keywords:
non-healing wound – geriatric patient – TIME model
Autoři: S. Sellner Švestková
Vyšlo v časopise: Geriatrie a Gerontologie 2015, 4, č. 4: 187-191
Kategorie: Přehledové články
Souhrn
S přibývajícím věkem přibývá chronicky nemocných a také se zvyšuje frekvence výskytu nehojících se ran souvisejících s diabetem, onemocněním periferních cév a zhoršenou mobilitou. Nejčastějšími typy chronických vředů u geriatrických pacientů jsou vředy žilní a tepenné, dekubity a neuropatické vředy. Léčba nehojících ran se odvíjí podle fáze hojení, ve které se rána nachází. Využívá přípravu spodiny rány podle modelu TIME, zohledňuje přítomný biofilm, rannou infekci a stav vlhkosti v ráně. Infekce v ráně musí být řešena lokálními či celkovými prostředky, devitalizovaná tkáň musí být odstraněna débridementem, a pokud je spodina rány suchá, je nutno v ráně vytvořit vlhké prostředí. Pokud je sekrece z rány výrazná, je potřeba volit materiály s absorpční schopností a sekret odsávat. Článek je zaměřen na etiologii, hodnocení a možnosti léčby nejčastějších nehojících se ran u geriatrických pacientů.
Klíčová slova:
nehojící se rána – geriatrický pacient – model TIME
Významným demografickým trendem současné doby je stárnutí populace, a tak druhá polovina tohoto století bude patřit seniorům. S přibývajícím věkem přibývá chronicky nemocných a také se zvyšuje frekvence výskytu chronických vředů souvisejících s diabetem, onemocněním periferních cév a zhoršenou mobilitou.
Nejčastějšími typy nehojících ran u geriatrických pacientů jsou venózní, arteriální, diabetické (neuropatické) vředy a dekubity(1).
Vřed venózní
Venózní bércový vřed (ulcus cruris venosum) vzniká na podkladě změn v povrchovém i hlubokém žilním systému, včetně perforátorů, při chronické žilní insuficienci u primárních varixů nebo v rámci posttrombotického syndromu. Vřed je výsledkem poruch látkové výměny v cutis a subcutis na podkladě chronické žilní choroby. Jestliže je při žilní nedostatečnosti porušen tok žilní krve směrem k srdci, je z jednotlivých částí venózního systému odváděno menší množství krve a dochází k žilní hypertenzi a přetížení žilního systému, rychlost proudění žilní krve se zpomaluje a dochází k její stagnaci na periferii(2, 3).
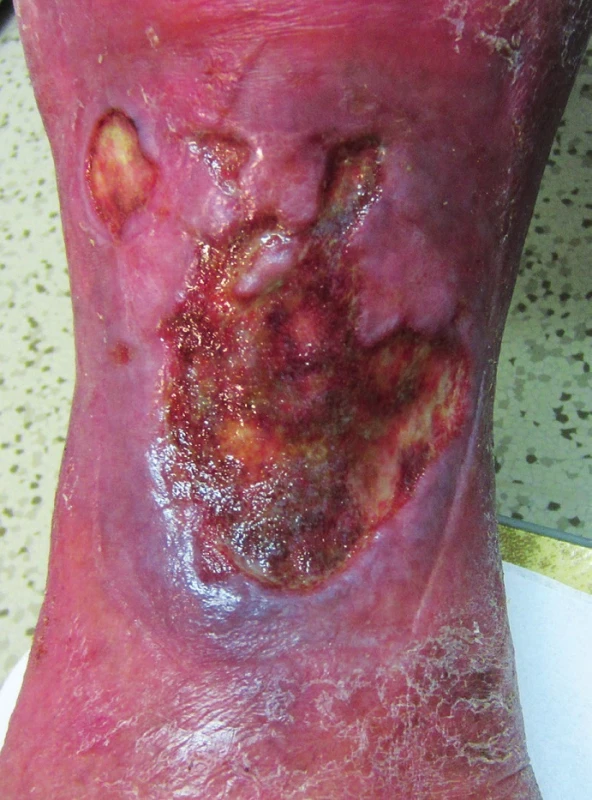
Venózní bércový vřed bývá lokalizován v distální části vnitřní strany bérce, často supramaleolárně, a mívá nepravidelný tvar. V okolí jsou známky chronické venostázy (hemosiderinové pigmentace, otok, stasis dermatitis, lipodermatoskleróza). Venózní vředy se vyznačují výraznou sekrecí, povleklou spodinou, často zápachem a rozsáhlým otokem postižené oblasti (obr. 1)(4, 5).
Léčba venózního vředu zahrnuje kompresivní terapii, lokální léčbu, celkovou léčbu venofarmaky, antiagregancii a režimová opatření.
Kompresivní terapie je klíčovým léčebným opatřením. Aplikujeme ji, abychom omezili průtok chorobně změněnými povrchovými žilami, zvýšili průtok hlubokým žilním systémem a zmenšili doprovodný otok. Použít můžeme kompresivní neelastická (krátkotažná) obinadla nebo kompresivní elastické punčochy. V akutní fázi onemocnění se častěji používají obinadla, pro dlouhodobou léčbu chodících nemocných jsou vhodné kompresivní punčochy. Obinadla jsou praktičtější při léčbě venózních ulcerací a zajistí spolu s inlejemi lepší zevní kompresi u asymetricky tvarovaných končetin.
Materiál, který vyvolává vysoký pracovní tlak a nízký klidový tlak, používaný u neelastických obinadel, podporuje nejúčinněji mechanismus svalové žilní pumpy. Při rytmickém střídání velmi vysokých a nízkých hodnot kompresivního tlaku vrcholné hodnoty působí tlak při kontrakci svalů až do hloubky, zatímco při svalové relaxaci jsou nutritivní oblasti cév odlehčovány a ventilovány. Správný účinek obinadla závisí na způsobu přiložení. Obinadlo přikládáme v horizontální poloze končetiny při dorzální flexi nohy, vždy od metatarzofalangeálních kloubů přes patu pod koleno nebo výše. Tlak obinadla se díky konfiguraci dolních končetin proximálně zmenšuje, největší je kolem kotníku.
Vřed arteriální
Arteriální vřed (ulcus cruris arteriosum) vzniká na podkladě ischemické choroby dolních končetin. Léze v tunica intima – vnitřní vrstvě cévní stěny – reaktivně vyvolává agregaci trombocytů na poškozeném místě, což má za následek zesílenou proliferaci a imigraci hladkých svalových buněk medie do intimy. Svalové buňky produkují velké množství vláknitých proteinů (kolagen a elastin) a také proteoglykanů (podstatné součásti extracelulární matrix), které se kumulací lipidů mění v tzv. aterosklerotické pláty. Přítomnost těchto plátů vede ke stenóze nebo úplnému uzavření postižené tepny, přičemž stupeň ischemizace závisí na rozsahu stenózy a na vytvořené kolaterální cirkulaci.
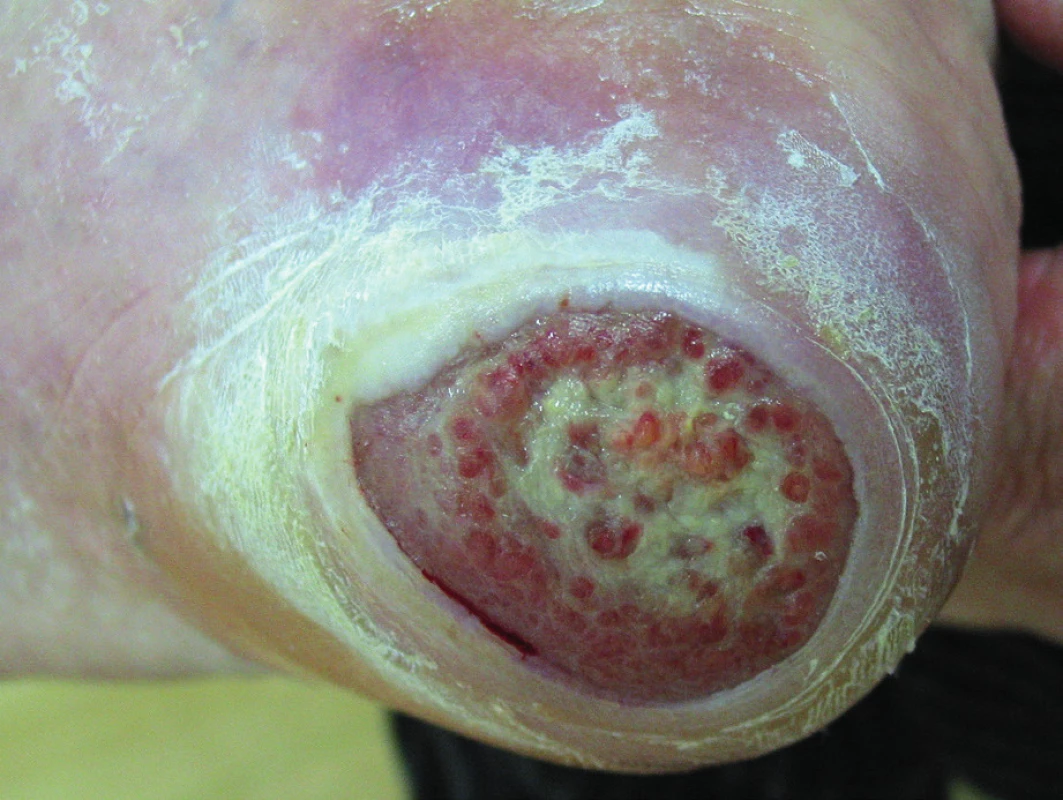
Arteriální vředy jsou menší, často početné, kruhovitého tvaru. Kromě lokalizace na předních, mediálních a laterálních stranách bérců se vyskytují také na nártech, prstcích, v meziprstí a na patách. Ulcerace bývají hluboké, mají nekrotickou spodinu nebo na spodině pevně lpějící žluté mázdřité povlaky (obr. 2). Jsou silně bolestivé, hlavně v nočních hodinách. Periferní pulzace bývá nehmatná, ABPI menší než 0,6, což je zároveň i kontraindikací pro použití kompresivní terapie(2, 4, 5, 6).
Obr. 2. Ulcus cruris arteriosum 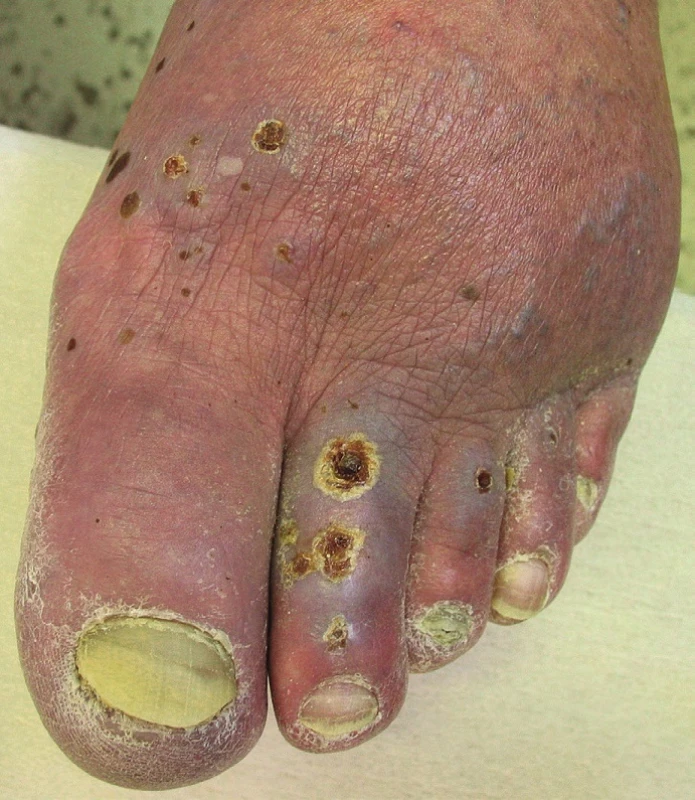
V léčbě se uplatňuje revaskularizace, lokální léčba a celková léčba vazodilatancii a antiagregancii.
Vřed diabetický
Diabetický vřed (ulcus diabeticorum) patří mezi chronické komplikace diabetu. Hovoříme o „syndromu diabetické nohy“, protože vleklé změny na cévách (makro - a mikroangiopatie) a periferních nervech probíhají do značné míry nepozorovaně a na základě často se vyskytujících neuropatií i bez větších bolestí. Může však vzniknout situace, kdy je noha akutně ohrožena a život zachraňujícím opatřením je potom jedině amputace končetiny. Významnou roli hraje autonomní neuropatie u pacientů s diabetem, která způsobuje hyperemii při poruše inervace shuntové cirkulace. Končetina se jeví dobře prokrvená, někdy s teplým, lesklým otokem kůže a podkoží. Průtok nutritivními kožními a svalovými kapilárami je však snížený(9). Velké cévy bývají u diabetu postiženy arteriosklerózou nebo mediokalcinózou. Při rozvoji mikroangiopatie se uplatňuje řada metabolických změn spojených s hyperglykemií, glykací proteinů, hemoreologických poruch – např. zvýšenou aktivitou koagulačních faktorů, glykací hemoglobinu a mnoha dalších. Tyto změny se sníženým průtokem krve nutričními kapilárami, nízkým arteriálním perfuzním tlakem a mikroembolizací vedou ke tkáňové hypoxii(2, 7).
Významnou roli v etiopatogenezi hrají rizikové faktory, ke kterým patří: kostní deformity nohou, snížená pohyblivost kloubů (pravděpodobně pro glykaci proteinů v kloubech, měkkých tkáních a kůži), zvýšený plantární tlak při necitlivosti nohy, omezení zraku a pohyblivosti a diabetická léze dolních končetin v anamnéze.
Infekce je zřídka příčinou vzniku diabetického vředu, ale při infikování již existujícího defektu mnohonásobně zvyšuje riziko amputace.
Ulcerace na diabetickém podkladě se často objevují na prstech nohou, ploskách, patách, ale i na bércích, zvláště na předních a vnitřních stranách. Mohou být vícečetné, většinou hluboké, okrouhlého tvaru, často s nekrotickou spodinou (obr. 3). Klinicky rozeznáváme podle hlavní příčiny diabetické vředy ischemické, neuropatické a neuroischemické.
Obr. 3. Ulcus diabeticorum neuropathicum 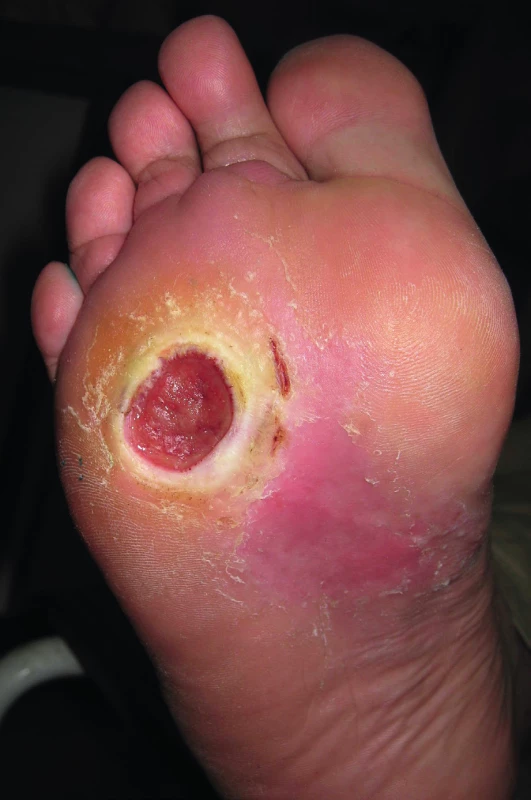
V léčbě diabetického vředu je nutná kompenzace diabetu, revaskularizace, podpora mikrocirkulace, odlehčení rány, prevence a léčba infekce a lokální léčba(6, 7)..
Dekubitus
Dekubitus vzniká v místě přímého působení lokálního tlaku nebo třecích sil nad kostními prominencemi u imobilizovaných pacientů. Tento tlak komprimuje drobné cévy a v důsledku toho nemůže být postižená část těla v dostatečné míře prokrvována a zásobována kyslíkem. Snížené prokrvení vede k hromadění toxických produktů přeměny látkové ve tkáni s následujícím zvýšením permeability kapilár, rozšířením cév, tvorbou edému a celulární infiltrací. Často to jsou velmi hluboké ulcerace sahající až na periost. Dalším vyvolávajícím faktorem jsou střižné síly a tření, které vznikají při posouvání vrchních kožních vrstev proti podkoží (tah po podložce, nerovnosti lůžka). Dále se na vzniku dekubitů podílí lokální vlhkost a macerace např. při inkontinenci a infekcí změněná tkáň(4, 8, 9).
Za predispoziční lokalizace lze považovat sakrální oblast, paty, sedací kosti, oblast nad velkými trochantery a také vnější kotníky (obr. 4).
Stadia dekubitů podle European Pressure Ulcer Advisory Panel (EPUAP):
- I. stupeň: erytém intaktní kůže, může mít změněnou teplotu, konzistenci nebo její citlivost
- II. stupeň: parciální ztráta kůže (epidermis a dermis), tvorba puchýřů, erozí, odřenin až ulcerací povrchového charakteru
- III. stupeň: ztráta celé tloušťky kůže, poškození až nekróza tkání podkožních až po hlubokou fascii
- IV. stupeň: ztráta všech vrstev kůže s rozsáhlou destrukcí, tkáňovou nekrózou, poškození svalů, event. kostí, vazů, šlach, kloubních pouzder(10). Riziko vzniku dekubitů se hodnotí na základě určitých kritérií a specifických tabulek. K nejaplikovanějším patří predikční dekubitární škála podle Nortonové nebo podle Bradena, které hodnotí fyzickou kondici, duševní stav, inkontinenci, aktivitu a mobilitu nemocného(8,9).
Prevence dekubitů zahrnuje kvalitní ošetřovatelskou péči s důrazem kladeným na pravidelné polohování pacienta, využívání polohovacích pomůcek, speciálních antidekubitálních matrací. Naprosto nezbytná je normalizace celkového stavu pacienta, léčba a kompenzace komorbidit, zabezpečení dostatečné výživy, hydratace a rehabilitace.
Léčebné postupy zahrnují: odstranění působení tlaku, tření a prevenci infekce, léčbu základního onemocnění a komorbidit, dostatečnou hydrataci a nutrici, tlumení bolesti a lokální terapii.
Faktory ovlivňující hojení ran
Vliv na průběh hojení ran mohou mít obecné i lokální vlivy. Hojení ovlivňuje věk pacienta, stav výživy a imunity, komorbidity, užívané léky i psychosociální aspekty. Z lokálních vlivů hraje roli stav rány a kvalita péče(11).
Díky dnešním znalostem o patofyziologii procesu hojení je možno stanovit zásady pro léčbu a ošetřování chronických ran:
- stanovení správné diagnózy a správná diferenciálnědiagnostická rozvaha
- posouzení celkového stavu organismu
- zjištění příčiny chronické rány a souvislost s celkovým onemocněním
- zajištění kauzální léčby
- zhodnocení oběhových poměrů
- léčba komorbidit
- léčba bolesti
- správné posouzení stavu rány
- stanovení fáze hojení(6).
Fáze hojení ran
Hojení chronických ran vychází z modelu hojení rány akutní, ale pro chronický proces je typická nízká mitogenní aktivita, nerovnováha růstových faktorů, výrazná aktivita prozánětlivých cytokinů a metaloproteáz na povrchu rány, předčasné stárnutí fibroblastů, dlouhodobá bakteriální kolonizace rány a ranná infekce. Jednotlivé fáze hojení u chronických ran na sebe optimálně nenavazují a dochází k prodloužení doby hojení. V praxi rozeznáváme 3 fáze hojení ran: čistící, granulační a epitelizační(2, 4, 5, 9).
Systém TIME
Použití systému TIME optimalizuje stav spodiny rány zmenšením otoku a exsudátu, snížením bakteriální zátěže a úpravou abnormalit, které mohou mít vliv na zpomalení procesu hojení. Model TIME není lineární, různé typy ran vyžadují unikátní klinický přístup. U diabetických vředů je třeba podle systému TIME klást důraz na radikální a opakovaný débridement rány a kontrola zánětu a infekce hraje u těchto ran významnou a komplexní roli. Naproti tomu u bércových vředů žilního původu je třeba klást důraz na obnovu a udržení adekvátní vlhkosti, zatímco léčba tkáně a kontrola zánětu a infekce patří mezi méně významné aspekty.
T – tissue – péči o tkáň, débridement nekrotické tkáně a čištění rány
Débridement je možné provést několika způsoby. Chirurgický débridement je léčebný postup, jehož pomocí je možné nejrychleji a nejdůkladněji z rány odstranit vše, co blokuje proces hojení: již devitalizovanou a nekrotickou tkáň, jejíž přítomnost udržuje zánětlivý proces a představuje infekční fokus. Provádí se pomocí skalpelu, nůžek, exkochleačních lžiček, pinzet apod. Často je chirurgický débridement kombinován s méně invazivními metodami, zejména s autolytickým débridementem. Autolytický débridement je založen na činnosti metaloproteáz a žírných buněk v optimálně vlhkém prostředí rány. Suchá nekróza ve vlhkém prostředí měkne a odumřelé tkáně se rozpouští, tedy probíhá autolýza. Řadíme k němu též tzv. mikrodébridement. Ten je založen na procesu, kdy je buněčný detritus a exsudát absorbován krytím a spolu s ním je odstraněn při převazu rány.
Enzymatický débridement patří k šetrnějším metodám débridementu. Nekróza či odumřelé zbytky tkání jsou rozloženy enzymy, které jsou do rány dodávány buď ve fomě hydrogelů, mastí, nebo jako čistá enzymatická externa.
Mezi débridement se řadí i larvální terapie. K larvoterapii jsou užívány larvy Lucilia sericata (bzučivka zelená). Ty svými trávicími šťávami selektivně rozrušují nekrotický materiál, kterým se následně živí. Zdravá tkáň, granulační tkáň i spodina rány však zůstávají nepoškozeny. Sekret, který larvy produkují, je alkalické povahy a obsahuje látky s baktericidními účinky. Ty jsou účinné i u kmenů MRSA (methicillin-rezistentní Staphylococcus aureus)(2, 5, 13).
Při převazech nekrotických, infikovaných a povleklých ran jsou doporučeny oplachy a laváže ran. Oplach slouží především k čištění a odplavení zbytků sekretu, hnisu, krevních sraženin, povlaků a nekrotické tkáně, také výrazně redukuje mikrobiální osídlení u kolonizovaných ran. Oplachováním rány je podpořeno prokrvení spodiny rány, granulace a epitelizace. K oplachům můžeme použít roztoky s polyhexanidem (PHMB), octenidinem nebo superoxidované roztoky s H2O2 a O3 radikálů, které jsou i účinnými lokálními antiseptiky(4, 5).
I – inflammation/infection – kontrola zánětu, bakteriální nálože a infekce rány
Vlastnosti povrchu rány (chemické, biologické a fyzikální) jsou rozhodujícím faktorem, který určuje, jaké mikroorganismy jako první osídlí ránu a stanou se součástí biofilmu, jenž podporuje uchycení a růst sekundárně kolonizujících mikroorganismů. Tato mikrobiální komunita si vytvoří prostřednictvím svého metabolismu vlastní mikroprostředí, které umožní jejich přežití a růst. Taková součinnost byla prokázána u nejrůznějších druhů bakterií, např. u Escherichia coli, Bacteriodes fragilis a Staphylococcus aureus. K hlavním mechanismům spolupráce patogenních mikroorganismů patří společná ochrana před fagocytózou a intracelulární zabíjení, tvorba nezbytných růstových faktorů, úprava místního prostředí a ochrana citlivých druhů inaktivací inhibitorů. Bakterie biofilmu ovlivňují hojení ran nejen přímo prostřednictvím produkce destruktivních enzymů a toxinů, ale mohou ho také ovlivnit nepřímo tím, že podporují chronický zánětlivý stav. Dlouhodobé působení bakterií v chronické ráně vede k dlouhodobé zánětlivé reakci, což umožňuje uvolňování volných radikálů a četných lytických enzymů, které mohou mít negativní vliv na buněčné procesy při hojení ran(5,). Pro řešení ranné infekce lze využít také materiály s aktivním uhlím, nanokrystalickým stříbrem, povidon-jodem, octenidinem nebo polyhexanidem (PHMB). Proces hojení chornických ran urychluje i řízená podtlaková terapie (NPWT –negative pressure wound therapy), která v ráně a okolí podporuje migraci epitelu, podporuje tvorbu granulací, snižuje bakteriální kolonizaci, odvádí exsudát, zvyšuje průtok krve, zvyšuje obsah kyslíku v tkáních a podporuje kontrakci rány(13,16).
M – moisture imbalance – kontrola optimální vlhkosti v ráně, hodnocení exsudátu
Ve fázi čištění vlhké prostředí podporuje čistící procesy v ráně a umožňuje débridement bez poškození buněk, zabraňuje inaktivaci imunokompetentních buněk. V granulační fázi je vlhkým prostředím stimulována především činnost fibroblastů, které do značné míry iniciují výstavbu tkáně. V epitelizační fázi je podporováno dělení buněk a buněčná migrace. Moderní krycí materiály zajišťují v ráně optimální prostředí, potřebné pH, vlhkost, výměnu vodních par a plynů a mají i absorpční jádro, ve kterém je zachycen nadbytečný ranný exsudát(2, 6, 15). K praktickému provádění vlhkého způsobu terapie je dnes k dispozici řada materiálů, které mohou pokrýt celou šíři procesu hojení.
Mokrá terapie. Jediným zástupcem tohoto způsobu léčby je krytí na rány Hydroclean (bývalý TenderWet) , které je určeno k ošetření chronických, infikovaných i neinfikovaných ran během fáze čištění a na počátku granulační fáze. Důvodem jeho vysoké účinnosti je využití principu kontinuálního „vyplachování“ rány. Hydroclean je polštářek na rány složený z více vrstev, který má v centrální části svého savého a vyplachovacího tělesa superabsorbující polyakrylát. Tento superabsorbent se před vlastním použitím aktivuje odpovídajícím množstvím Ringerova roztoku, který je pak po dobu 24 hodin u Hydrocleanu a 72 hodin u TenderWetu Plus průběžně uvolňován do rány. Současně se ale savým tělesem jímá a váže ranný sekret s choroboplodnými zárodky(6).
Kalciumalgináty. Krytí z alginátu vápníku je ideálním krytím na rány určeným k čištění a tvorbě granulace u podminovaných, hlubokých a těžko přístupných ran. Kalciumalginát je výborně tamponovatelný a díky tomu ihned po přiložení ránu účinně čistí a podporuje granulaci i v hloubce defektů. Při kontaktu se solemi sodíku, které se vyskytují např. v krvi nebo v ranném sekretu, alginátová vlákna nabobtnají a přemění se ve vlhký, savý gel, který vyplní ránu. Těsným kontaktem materiálu se spodinou rány se do struktury gelu pojmou a bezpečně uzavřou též choroboplodné zárodky v hloubce, což vede k redukci choroboplodných zárodků a profylaxi rekontaminace. Úplná přeměna vláken z alginátu vápníku v gel ovšem vyžaduje dostatečnou tvorbu exsudátu.
Hydrogely jsou hydrocelulární gelové obvazy vhodné k udržování vlhkosti a ochraně granulační tkáně a mladého epitelu. Hydrogel je vytvořen ze savých polyuretanových polymerů s vysokým podílem vody (60 %). Díky tomu vytváří v ráně přiměřené vlhké prostředí, které vydrží i několik dnů. Hydrogely současně absorbují nadbytečný sekret, který pevně uzavírají do struktury gelu(6, 15, 16).
Hydrokoloidy. Pojem „koloid“ pochází z řečtiny a znamená látku, která je v nejjemnějším rozptylu integrovaná do matrix. Materiál se skládá z hydrokoloidů, které jsou uloženy v samolepicím elastomeru, přičemž semipermeabilní fólie dodatečně funguje jako krycí vrstva, která je nepropustná pro choroboplodné zárodky a pro vodu. Absorpcí ranného sekretu hydrokoloidy nabobtnávají a přeměňují se v gel, který expanduje do rány a udržuje ji vlhkou. Nasycení hydrokoloidů se projevuje tvorbou „puchýře na obvaze“, což je indikátorem výměny. Při snímání obvazu zůstane na ráně ochranná vrstva gelu, která má sice hnisu podobnou konzistenci, ale nesmí být s hnisem zaměňována(5, 6, 15, 16).
Hydropolymery jsou obvazy podobné hydrokoloidům, polymery s hydrofilním účinkem, které zajišťují vlhké prostředí. Po aplikaci obvaz kopíruje reliéf rány, mechanicky masíruje spodinu a absorbuje přebytečný exsudát. Je vhodný u defektů mírně secernujících, neinfikovaných, k podpoře granulace a epitelizace. Výměna se řídí velikostí sekrece – zhruba za 3 až 7 dnů(6, 15, 16).
Hydrovlákna jsou vyrobena ze 100% hydrokoloidu, který je spřádán do dutých vláken. Hydrovlákna se při kontaktu s exsudátem mění ze suché formy na kompaktní gel. Hydrovlákna mají vysokou absorpční a retenční schopnost(15, 16).
Polyuretanové pěny obsahují vnější vrstvu, která je semipermeabilní, a vnitřní vrstvu tvořenou vysoce absorpčním jádrem. Pěny absorbují sekret, aniž by zkapalněly, tvoří vhodné mikroklima a stimulují proces čištění rány. Výhodou je, že neulpívají na spodině rány(5, 6, 15, 16).
E – edge of wound – kontrola a podpora epitelizace
Epitelizace ukončuje proces hojení rány. Právě chronické rány epitelizují zpravidla špatně. V současné době je standardem při ošetřování epitelizujících povrchů ran vlhká a atraumatická léčba rány. Každé vysychání, popř. poranění epiteliálních buněk při výměně obvazu má za následek zánik buněk a tím další redukci této již tak omezené buněčné populace, což se odráží v dalším zpomalení procesu hojení rány. Pokud rána vykazuje špatnou tendenci ke spontánní epitelizaci, je třeba zvláště u větších ranných ploch zvážit možnost uzavření rány transplantací kožního štěpu nebo Reverdinovou plastikou. Další možností je transplantace autologně získaných a in vitro kultivovaných keratinocytů. Za určitých okolností může být účinná lokální aplikace růstových faktorů(5, 15).
Závěr
Komplexní přístup k léčbě pacienta s nehojící se ránou, kauzální léčba příčiny stagnace hojení s používáním moderních postupů a materiálů pro léčbu ran, spolu s respektováním specifik seniorů přináší naději na úspěšné hojení chronických ran. Bohužel existují i defekty nezhojitelné, kdy lze místní nález alespoň stabilizovat, zbavit ránu výrazné sekrece a zápachu a ulevit pacientům od bolesti.
Autorka prohlašuje, že v souvislosti s publikací článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
MUDr. Sabina Sellner Švestková, Ph.D.
Dermatovenerologické oddělení LF MU a FN Brno
MUDr. Sabina Sellner Švestková, Ph.D.
e-mail: ssvestk@fnbrno.cz
Pracuje jako vedoucí ambulance Dermatovenerologického oddělení FN Brno, kde působí od r. 1989. V letech 2001–2015 pracovala jako odborný asistent na LF MU Brno a věnovala se pedagogické činnosti. Je autorkou řady přednášek a odborných článků.
Zdroje
1. Gist S, Tio-Matos I. Falzgraf S et al. Wound care in the geriatric client. Clin Interv Aging 2009; 4 : 269–287. On-line, 2009. Dostupné z: http:// www.ncbi.nlm.nih.gov/pmc/articles/PMC2697592/ [cit. 2014-08-25]
2. Karen I, Švestková S, Pospíšilová S a kol. Chronický vřed dolní končetiny. Doporučený diagnostický a léčebný postup pro všeobecné praktické lékaře. Praha: Společnost všeobecného lékařství ČLS JEP 2007.
3. Švestková S. Péče o defekty při chronické žilní insuficienci. In: Angiologie 2007. Trendy soudobé angiologie. Sv. 2, 1. vyd. Praha: Galén 2007 : 15–17.
4. Pospíšilová A, Švestková S. Léčba chronických ran. 1. vyd. Brno: IDVZP 2001.
5. Velasco M. Diagnostic and treatment of leg ulcers. Actas Dermosifiliogr 2011; 102(10): 780–790.
6. Švestková S. Hojení chronických ran. Referátový výběr z Dermatovenerologie 49, Speciál II 2007 : 46–50.
7. Piťhová P. Syndrom diabetické nohy – možnosti diagnostiky a léčby. Prakt lékáren 2010; 6(3): 130–133
8. Meluzínová H, Weber P, Navrátilová Z, Kubešová H. Dekubitus – jak dále v diagnostice, prevenci a léčbě? Med Pro Praxi 2007; 4(11): 458–463.
9. Pokorná A, Mrázová R. Kompendium hojení ran pro sestry. 1. vyd. Praha: Grada Publishing 2012.
10. European Pressure Ulcer Advisory Panel and National Pressure Ulcer Advisory Panel. Prevention and treatment of pressure ulcers: quick reference guide. Washington DC: National Pressure Ulcer Advisory Panel 2009.
11. Švestková S. Faktory ovlivňující hojení ran. Referátový výběr z Dermatovenerologie 49, Speciál II, 2007 : 51–52.
12. Leaper DJ, Schultz G, Carville K et al. Extending the TIME concept: what have we learned in the past 10 years? Int Wound J 2012; 9(Suppl 2):1–19.
13. Stryja J. Význam débridementu v léčbě ran. Medical Tribune 2010, on-line. Dostupné z: http://www.tribune.cz/clanek/16205-vyznam - debridementu-v-lecbe-ran [cit. 2014-08-25]
14. Percival S, Bowler PG: Understanding the effects of bacterial communities and biofilms on wound healing. On-line 2004. Dostupné z: http://www.worldwidewounds.com/2004/july/Percival/Community - Interactions-Wounds.html [cit. 2014-08-25]
15. Pospíšilová A. Léčba chronických ran moderními krycími prostředky. On-line 2010. Dostupné z: <http://www.praktickelekarenstvi.cz/artkey/lek-201006 - 0004_Lecba_chronickych_ran_modernimi_krycimi_prostredky. php> [cit. 2014-08-25]
16. Stryja J. Moderní postupy v léčbě nehojících se ran. Remedia 2010; 20 : 180–184.
17. European Wound Management Association (EWMA). Position Document: Wound Bed Preparation in Practice. London: MEP Ltd 2004.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek EditorialČlánek Horečka jako častý symptom
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2015 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
- Editorial
- Horečka jako častý symptom
- Průjmová onemocnění v ordinaci praktického lékaře
- Vředová choroba žaludku a dvanácterníku a infekce Helicobacter pylori u starší populace
- Zánětlivá onemocnění močových cest v geriatrické populaci
- Léčba nehojících se ran u geriatrických pacientů
- Cestování seniorů – prevence infekcí při cestách do exotických krajin
- Geriatrická péče jako impulz k zavedení nového konceptu prevence a kontroly infekcí
- Streptokokové a pneumokokové infekce z pohledu geriatra
-
Features of adherence to drug therapy elderly:the impact of the diseaseand form of the drug
(the results of research in the urban population of Ecuador) - Zápis z jednání výboru ČGGS dne 11. 3. 2015
- Zápis z jednání výboru ČGGS dne 21. 5. 2015
- Zápis z mimořádného jednání výboru ČGGS dne 22. 7. 2015
- Návrh zápisu z jednání výboru a revizní komise ČGGS dne 5. 11. 2015
- Prohlášení členů výboru České gerontologické a geriatrické společnosti ČLS JEP
- Zápis volební komise České gerontologické a geriatrické společnosti ČLS JEP, z. s.
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Horečka jako častý symptom
- Průjmová onemocnění v ordinaci praktického lékaře
- Streptokokové a pneumokokové infekce z pohledu geriatra
- Léčba nehojících se ran u geriatrických pacientů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy