-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Průjmová onemocnění v ordinaci praktického lékaře
Diarrhoeal diseases in general practitioner’s work
The article presents the basics of pathophysiological mechanisms in the development of diarrhoeal disease and of inflammation as well as the practical aspects of medical history and physical examination and summarizes the basic therapeutic principles in the treatment of diarrhoeal diseases.
Keywords:
gastroenteritis – dehydration – rehydration – mineralogramm disturbances
Autori: P. Polák; H. Matějovská Kubešová
Vyšlo v časopise: Geriatrie a Gerontologie 2015, 4, č. 4: 173-176
Kategória: Přehledové články
Súhrn
Článek podává přehled základních patofyziologických mechanismů rozvoje průjmového onemocnění a zánětu, věnuje se praktickým aspektům při odebírání anamnézy a při fyzikálním vyšetření a shrnuje základní terapeutické přístupy v léčbě průjmových onemocnění.
Klíčová slova:
gastroenteritida – dehydratace – rehydratace – minerálová dysbalance
Průjem je definován jako častější odchod stolice (častěji, než je individuální norma, ale alespoň 3× denně) se změněnou konzistencí v důsledku vyššího objemu vody. Základní dělení průjmových onemocnění z aspektu patofyziologie, nejčastější etiologie a klinické manifestace podává tabulka 1.
Tab. 1. Dělení průjmových onemocnění 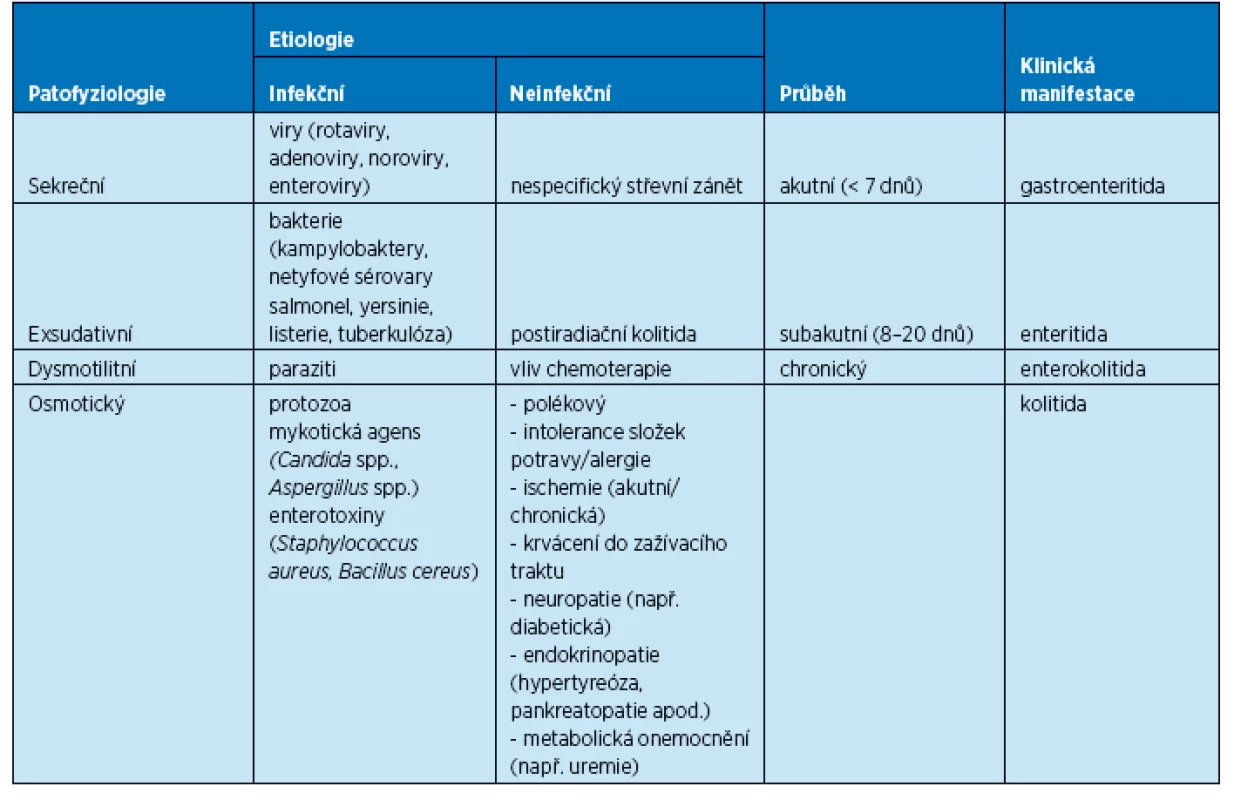
Několik poznámek k patofyziologii
Sekreční průjem je způsoben zvýšenou sekrecí vody a solutů enterocyty do střevního lumen. Tento jev nastává např. při enterotoxikóze anebo při virové enteritidě. Pro klinickou praxi je důležité, že dochází k rychlé ztrátě izoosmolární tekutiny, což může vést k poklesu efektivního intravaskulárního objemu s následnou hemodynamickou nestabilitou (kolapsovým stavem).
Exsudativní průjem je způsoben zánětlivým procesem ve střevní stěně, který vede k rozvoji exsudativního zánětu: edematózní, zánětem poškozená sliznice se odlučuje (klinicky je pozorován hlen ve stolici) a hojí se fibrinovým zánětem, může docházet ke kapilárnímu krvácení v podslizničním vazivu (enteroragie, enterochezie), jsou přítomny bolesti břicha a subfebrilie. Typickým příkladem může být nespecifický střevní zánět anebo postantibiotická kolitida způsobená Clostridium difficile.
Osmotický průjem vzniká v důsledku rozvoje hyperosmolárního prostředí ve střevním lumen, což vede k pasivnímu přestupu vody (bez solutů) s následným zvýšením objemu střevního obsahu a stimulací peristaltiky. Typickým příkladem je požití osmotických laxativ (magnezia) nebo pozdní stadium virové enteritidy, kdy dochází k sekundárnímu tranzientnímu deficitu sacharidáz s následným vyšším obsahem sacharidů.
Dysmotilitní průjem může být zapříčiněn např. stresem (syndrom dráždivého tračníku) nebo obstrukcí (skybala, adheze, tumor) s následnou kolikvací stagnujícího střevního obsahu(1).
V následujícím textu bude s ohledem na zaměření práce pojednáno především o akutních stavech, které jsou nezřídka infekční etiologie.
Infekční průjmy v podmínkách ČR
Česká republika se v současnosti nachází v relativně příznivé epidemiologické oblasti. Z infekčních příčin jsou nejčastější enterotoxikózy, virové průjmy, dále kampylobakterióza, salmonelóza a kolitida způsobená Clostridium difficile. Virové průjmy probíhají zpravidla v lokálních epidemiích, dochází ke snadnému interhumánnímu přenosu. Průběh je zpravidla akutní až subakutní; v případě virové etiologie vždy a v případě bakteriální etiologie v naprosté většině je limitován na zažívací trakt (bez rozvoje bakteriemie či sepse). Mezilidský přenos bakteriálních patogenů je v našich běžných podmínkách hypoteticky možný pouze při značném porušení běžných hygienických zvyklostí. Stále přibývá kolitidy způsobené Clostridium difficile – průběh může být akutní, subakutní i chronický; typická je časová koincidence s užíváním širokospektrých antibiotik. Clostridium difficile nemá patogenní potenciál k vyvolání sepse. Chronické průjmy jsou v našich podmínkách pouze vzácně způsobeny infekcí u disponovaných osob (např. cytomegalovirová nebo kvasinková kolitida u imunokompromitovaných, HIV-enteropatie, tuberkulóza zažívacího traktu), a proto je třeba vždy vyloučit i případné jiné, neinfekční příčiny (nejčastěji tumor, akutní či chronickou mezenteriální ischemii, polékové průjmy apod.)(2).
Pacient v ordinaci
Jaký je praktický přístup k pacientovi s průjmovým onemocněním v ordinaci praktického lékaře?
Anamnéza
- a) S výjimkou enterotoxikózy není možné klinicky rozlišit mezi infekčním a neinfekčním průjmovým onemocněním: mikrobiologická vyšetření (kultivační vyšetření obligátních intestinálních patogenů) trvají zpravidla 2–3 dny. Lékař tedy vždy pracuje s mírou pravděpodobnosti. O to větší význam získává podrobná anamnéza a fyzikální vyšetření. Anamnéza se soustředí na možnou expozici (kontakt s nemocným; návrat ze zahraničí – především země s nižším socioekonomickým standardem; kontakt se zvířaty), na tzv. dietní chybu (špatně tepelně opracované maso; nepasterizované mléčné výrobky; domácí cukrovinky a vajíčka; staré nebo prošlé jídlo; zrající sýry; nebalená voda atd.). Pro možnou kolitidu způsobenou Clostridium difficile svědčí hlenovité průjmy vzniklé v souvislosti s užíváním antibiotik. Komplikovaný průběh onemocnění je třeba předpokládat u interně komplexně nemocných pacientů s polypragmazií – tito pacienti by měli být přednostně odesíláni k hospitalizaci.
- b) Orientační posouzení funkce ledvin – prostý dotaz na diurézu dokáže odhalit případné anurické selhání ledvin z prerenálních příčin. Pacienti udávající anurii ve více než 24 posledních hodinách mívají zpravidla výrazně zvýšené hodnoty dusíkatých katabolitů v séru (urea, kreatinin) a vyžadují umístění na monitorované lůžko, intenzivní rehydrataci za kontrol invazivně měřených parametrů v centrálním cévním řečišti a někdy i akutní hemodialýzu.
Fyzikální vyšetření
Fyzikálním vyšetřením objektivizujeme celkový stav nemocného, stratifikujeme míru rizika dalších komplikací a rozhodujeme se o léčbě ambulantní či za hospitalizace. Mezi hlavní cíle fyzikálního vyšetření patří:
- a) Zhodnocení hydratace (kožní turgor, přítomnost slzného filmu a slin; diuréza u pacienta s derivací moče permanentním močovým katétrem, epicystostomií či nefrostomií).
- b) Zhodnocení hemodynamické nestability – hospitalizace je vždy indikována u jedinců s prekolapsovým stavem a je ke zvážení u pacientů s hraniční hodnotou systolického krevního tlaku (např. hodnota systolického tlaku 120 mmHg u letitého hypertonika již může znamenat závažnou hypotenzi s rizikem orgánového selhání). Praktické je zhodnocení tzv. šokového indexu (poměr tepová frekvence/systolický krevní tlak) s přihlédnutím k individuálním faktorům: hodnota šokového indexu nad 1,0 může znamenat závažnou ztrátu efektivního intravaskulárního objemu (tyto hodnoty lze však pozorovat i u habituálně hypotonických neurastenických jedinců). Porucha vědomí ve smyslu dezorientace či obnubilace nastupuje až při pokročilé dehydrataci. Nově zaznamenaná arytmie (zpravidla nepravidelná tachykardie – na elektrokardiogramu fibrilace síní) bývá prvním klinickým projevem závažné poruchy mineralogramu a měla by vést k okamžitému odeslání pacienta k hospitalizaci.
- c) Elektrokardiogram – pokud máme k dispozici elektrokardiogram, můžeme objektivně potvrdit případnou arytmii a současně je možno diagnostikovat specifické změny při těžké hypokalemii či hyperkalemii, které vyžadují urgentní terapeutický zásah ještě před získáním výsledků laboratorních vyšetření.
- d) Pravidelné hluboké dechy mohou svědčit pro těžkou acidózu (Kussmaulovo dýchání).
- e) Vyšetření per rectum – může pomoci stanovit jednoznačnou diagnózu, a je proto imperativem i v ordinaci praktického lékaře. Může být odhalena meléna nebo prudká enteroragie, skybala nebo obturující tumor rekta.
- f) Vyšetření magistrálních tepen – přítomnost šelestů nad magistrálními tepnami (karotidy, femorální arterie) může podpořit podezření na akutní či chronickou mezenteriální ischemii s následnou bezprostřední indikací akutního CT vyšetření břicha s angiografií(3).
Laboratorní vyšetření a hodnocení parametrů zánětu
U všech pacientů je nutné vyšetření krevního obrazu s diferenciálním rozpočtem leukocytů; vyšetření základního mineralogramu (natremie, kalemie, chloremie), renálních parametrů (urea, kreatinin), amylázy v séru (případně pankreatické frakce) a hodnoty C-reaktivního proteinu (CRP). Vhodné je i vstupní vyšetření jaterních aminotransferáz a cholestatických enzymů a individuálně koagulogram a acidobazická rovnováha. Při interpretaci hodnoty kreatininu je třeba zvážit i svalovou hmotu pacienta – hodnota kreatininu v referenčním rozmezí může u kachektického jedince znamenat mírnou až středně těžkou renální insuficienci. Pro interpretaci zvýšených hodnot parametrů zánětu (počet leukocytů a hodnota CRP) je třeba si uvědomit základní patofyziologii zánětu. Ke zvýšení počtu cirkulujících leukocytů v periferní krvi dochází během několika desítek minut po úvodním stimulu – může se jednat o bakteriemii/sepsi, akutně probíhající gastroenteritidu, ale i o prudce probíhající enterotoxikózu. Pozornost vyžaduje leukocytóza s posunem doleva perzistující i po několika dnech od začátku příznaků. Naopak pokud je počet leukocytů v periferní krvi po několika dnech v referenčním rozmezí, svědčí to proti závažnému onemocnění (a tedy proti případné empirické antibiotické léčbě). K syntéze CRP dochází v hepatocytech během prvních 16 hodin od prvotního stimulu, proto pokud vyhledá pacient lékaře časně, nemusí mít ještě zvýšenou hodnotu CRP, ačkoli trpí ve skutečnosti závažným onemocněním. Naopak po několika dnech trvání onemocnění je u pacienta s funkčním jaterním parenchymem možná i výrazně zvýšená hodnota CRP – sama o sobě by však tato hodnota neměla vést k indikaci empirické antibiotické léčby. Při správně vedené rehydratační terapii dochází zpravidla k rychlému poklesu počtu leukocytů i CRP – v případě nejasností je s ohledem na rizika antibiotické léčby (dysmikrobie, indukce bakteriální rezistence k antibiotikům či rozvoj klostridiové kolitidy) vhodnější kontrola parametrů zánětu a klinického stavu v odstupu 12–16 hodin a podle jejich vývoje se kvalifikovaněji rozhodnout. Mírně až středně zvýšené hodnoty CRP (do 50 mg/l) bývají pozorovány i u virových onemocnění(1, 2).
Mikrobiologická vyšetření
Běžným standardem je kultivační vyšetření stolice na tzv. obligátní intestinální patogeny (kampylobaktery, netyfové sérovary salmonel) – výsledky jsou k dispozici během 72 hodin. Průkaz virů ve stolici (adenoviry, noroviry, rotaviry) se provádí aglutinační reakcí a může být k dispozici prakticky okamžitě – toto vyšetření není třeba provádět při jednoznačné epidemiologické anamnéze (akutní průjmová onemocnění s rychlým šířením u kontaktů v několika generacích celé rodiny), protože výsledek neovlivní průběh onemocnění ani léčby. Při podezření na klostridiovou kolitidu se vyšetřuje vzorek stolice velikosti lískového ořechu na průkaz toxinů Clostridium difficile imunoelektroforézou – výsledek je k dispozici zpravidla tentýž pracovní den. Parazitologické vyšetření stolice probíhá mikroskopicky – prokazuje se přítomnost článků či vajíček parazitů. K průkazu cytomegalovirové kolitidy, tuberkulózy zažívacího traktu a Whippleovy choroby je nutno provést biopsii střevní sliznice s cíleným požadavkem na průkaz těchto patogenů(2).
Léčba
Základem léčby je adekvátní časná rehydratace. Je třeba preferovat parenterální aplikaci infuzních roztoků – stabilizuje efektivní intravaskulární objem, vede k lepší kapilární perfuzi, což při nekomplikovaném onemocnění vede často k odeznění tenesmů a někdy i průjmů. Celkový objem parenterálně aplikovaných tekutin je třeba individuálně posoudit podle funkce myokardu (redukce objemu při chlopenní vadě či dokumentované těžké depresi systolické funkce levé komory) a podle funkce ledvin. V případě hemodynamické nestability jsou první volbou krystaloidy (500–1000 ml během první hodiny); v ostatních případech je vhodnější kontinuální rehydratace rozložená do delšího časového intervalu (např. 2–3 litry tekutin během 12–15 hodin). Nutná je co nejrychlejší korekce minerálové dysbalance – především kalemie. Oproti tomu musí rychlost korekce natremie vždy reflektovat předpokládanou dobu rozvoje poruchy sodíkového metabolismu.
Pokud perzistuje hypokalemie navzdory dostatečné suplementaci, bývá častou příčinou současná hypomagnezemie a po její úpravě dochází k rychlé korekci kalemie. Při minerálové dysbalanci je nutno přechodně vysadit ostatní rizikové léky – digitalis, methylxantiny apod. Po dobu trvání katabolismu je vhodné vysadit perorální antidiabetika s krátkodobým převedením na krátkodobě působící inzulin podle aktuálních hodnot glykemií a podle aktuálního příjmu stravy pacientem; parenterální aplikace koncentrovaných roztoků glukózy je individuální. Antibiotická léčba je indikována pouze v případě podezření na bakteriální infekci s rizikem diseminace mimo gastrointestinální trakt. Léčiva zpomalující intestinální peristaltiku jsou až do vyloučení infekční příčiny nebo obstrukce v zažívacím traktu absolutně kontraindikována(1–4).
Prevence komplikací
Interně polymorbidní pacienti užívající často současně kombinaci potenciálně rizikových léků by měli být upozorněni, že v případě zvracení a průjmů jsou sami oprávněni přechodně léčbu upravovat – především by měli snížit či úplně vysadit hypoglykemizující léky včetně inzulinu (prevence hypoglykemie; prevence laktátové acidózy při katabolismu a užívání metforminu) a snížit či přestat užívat antihypertenziva včetně diuretik a spironolaktonu (riziko potenciace dehydratace s následným renálním selháním a minerálovou dysbalancí – především retencí kalia)(4).
Kazuistika 1
Právník ve věku 55 let byl přijat v pátek odpoledne na standardní oddělení pro asi 3 hodiny trvající úporné bolesti břicha v okolí pupku, opakované zvracení (3×) a odchod řídké stolice (3×). Již v příjmové ambulanci byl nápadný celkový neklid znemožňující podrobné fyzikální vyšetření – pacient přecházel po vyšetřovně, pro bolesti břicha se odmítal položit. S ohledem na celkový stav byla stručná i anamnéza – pacient byl 10 let po operaci mitrální chlopně, medikaci neudával. Manželka pacienta hovořila o neurastenii. Parenterální rehydratace a intenzivní aplikace spasmoanalgetik vedly k přechodnému zlepšení potíží. Při kontrolním fyzikálním vyšetření zaujala lékaře nepravidelná srdeční akce o frekvenci 140/min s periferním pulzovým deficitem 2 : 1. Na přímý dotaz pacient deklaroval, že s fibrilací síní se léčil již 10 let (od operace mitrální chlopně), a na další přímý dotaz odpověděl, že dlouhodobě užíval warfarin. Při přijetí do nemocnice warfarin týden neužíval – lék mu byl bez náhrady vysazen před plánovanou biopsií prostaty. Při auskultačním vyšetření břicha nebyla zaznamenána žádná peristaltika. Následně provedené CT vyšetření břicha s angiografií potvrdilo klinickou diagnózu akutní mezenteriální ischemie; pacientovi byly zachráněny 3 úseky tenkého střeva v celkové délce 60 cm.
Kazuistika 2
Kachektická pacientka s demencí ve věku 79 let, po plicní embolizaci, s permanentní fibrilací síní, léta léčená pro diabetes mellitus 2. typu s komplikacemi a sledována pro chronickou renální insuficienci, byla odeslána akutně k hospitalizaci ze zařízení pro seniory pro asi 3 dny trvající průjmové onemocnění, opakované hypoglykemie (zlepšení po požití banánu dle parere) a poruchu vědomí. Dlouhodobá medikace sestávala z digitalisu, kyseliny acetylsalicylové, escitalopramu, inhibitoru protonové pumpy, hypnotik, mixovaného inzulinu a loperamidu při průjmu. Při přijetí byla pacientka nekontaktní, na hranici somnolence a soporu, hypotenzní (92/45 mmHg), afebrilní (36,4 °C), v hypoglykemii (3,5 mmol/l) navzdory aplikaci 40 ml 40% glukózy ve voze rychlé záchranné pomoci, bylo přítomno Kussmaulovo dýchání. Laboratorní vyšetření prokázalo těžkou renální insuficienci (urea 35,0 mmol/l, kreatinin 345,0 μmol/l), normokalemii, těžkou metabolickou acidózu s pH 7,1, hraniční leukocytózu (10,7 × 109/l), C-reaktivní protein 72,2 mg/l. Ve stolici byly prokázány rotaviry. Léčba spočívala v rehydrataci koncentrovaným roztokem glukózy. Rezervy pacientky však již byly vyčerpány a rozvrat vnitřního prostředí se nepodařilo upravit – během prvního dne pacientka svému onemocnění podlehla.
Podpořeno MZ ČR – RVO (FNBr, 65269705).
Autoři prohlašují, že v souvislosti s publikací článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
MUDr. Pavel Polák, Ph.D.,1,2
prof. MUDr. Hana Matějovská Kubešová, CSc.1
1Klinika interní, geriatrická, ošetřovatelství a praktického lékařství LF MU a FN Brno
2Oddělení klinické hematologie FN Brno
MUDr. Pavel Polák, Ph.D.
E-mail: papolak@email.cz
V letech 2008–2015 pracoval jako sekundární lékař na Klinice infekčních chorob FN Brno; v roce 2011 složil atestační zkoušku v oboru Infekční nemoci. V r. 2015 obhájil disertační práci na téma „Kdy zahájit empirickou antibiotickou léčbu u komunitní gastroenteritidy“. Je členem České internistické společnosti ČLS JEP, Společnosti infekčního lékařství ČLS JEP a České vakcinologické společnosti ČLS JEP. Pracuje na Oddělení klinické hematologie a zčásti na Klinice interní, geriatrické, ošetřovatelství a praktického lékařství FN Brno.
Zdroje
1. Souček M, et al. Vnitřní lékařství. 1. vyd. Praha: Grada Publishing 2011.
2. Beneš J, et al. Infekční lékařství. 1. vyd. Praha: Galén 2009.
3. Chrobák L, et al. Propedeutika vnitřního lékařství. 9. vyd. Praha: Grada Publishing 2007.
4. Haluzík M, et al. Praktická léčba diabetu. 1. vyd. Praha: Mladá fronta 2010.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek EditorialČlánek Horečka jako častý symptom
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2015 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
- Editorial
- Horečka jako častý symptom
- Průjmová onemocnění v ordinaci praktického lékaře
- Vředová choroba žaludku a dvanácterníku a infekce Helicobacter pylori u starší populace
- Zánětlivá onemocnění močových cest v geriatrické populaci
- Léčba nehojících se ran u geriatrických pacientů
- Cestování seniorů – prevence infekcí při cestách do exotických krajin
- Geriatrická péče jako impulz k zavedení nového konceptu prevence a kontroly infekcí
- Streptokokové a pneumokokové infekce z pohledu geriatra
-
Features of adherence to drug therapy elderly:the impact of the diseaseand form of the drug
(the results of research in the urban population of Ecuador) - Zápis z jednání výboru ČGGS dne 11. 3. 2015
- Zápis z jednání výboru ČGGS dne 21. 5. 2015
- Zápis z mimořádného jednání výboru ČGGS dne 22. 7. 2015
- Návrh zápisu z jednání výboru a revizní komise ČGGS dne 5. 11. 2015
- Prohlášení členů výboru České gerontologické a geriatrické společnosti ČLS JEP
- Zápis volební komise České gerontologické a geriatrické společnosti ČLS JEP, z. s.
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Horečka jako častý symptom
- Průjmová onemocnění v ordinaci praktického lékaře
- Streptokokové a pneumokokové infekce z pohledu geriatra
- Léčba nehojících se ran u geriatrických pacientů
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




