-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Obstipace ve stáří
Obstipation in the elderly
Constipation affects up to 30% of the elderly population in the developed world. It can be a transient, benign condition, but it can also be a symptom of a serious disease. According to its duration, we classify constipation into chronic and acute, according to aetiology we classify it into primary and secondary. Constipation can be functional or organic. Chronic functional constipation is defined by the Rome criteria III (ROMA III). According to the type of the intestinal dysfunction, we differentiate among chronic functional obstipation: a) with normal passage, b) slowed passage, c) incomplete evacuation and d) combined symptoms. In seniors we commonly encounter chronic functional constipation lasting many years, which is made worse by lack of exercise, insufficient fibre and fluid intake, medication related issues and age-induced changes in the bowel and its innervation. It is important to rule out a serious organic disease, especially a malignancy, when presented with a new case of a senior with constipation issues. A rare complication of stool impaction is a stercoidal ulcer causing intestinal haemorrhage or perforation, especially in bedridden patients, immunocompromised patients and patients with ischemised large intestine wall. Three groups of laxatives are used to treat functional obstipation: volume, osmotic and contact. If their effects are insufficient, it is possible to try the prokinetic prucaloprid. Newer entries in the laxative category include chloride canal activators and guanylate cyclase receptor activators. In disorders with incomplete bowel evacuation, it is best to train the patient in a synergic response of the pelvic floor, assuming the patient is capable of cooperation. It is however true that in many polymorbid seniors with cognitive deficits, this method is not suitable.
KEYWORDS:
Constipation – obstipation – criteria Roma III - laxatives
Autoři: M. Berková; Z. Berka; E. Topinková
Vyšlo v časopise: Geriatrie a Gerontologie 2016, 5, č. 4: 209-216
Kategorie: Přehledové články
Souhrn
Zácpa postihuje v rozvinutých zemích až 30 % seniorské populace. Může představovat přechodnou, zcela benigní záležitost, ale může být také manifestací závažného onemocnění. Podle délkytrvání dělíme zácpu na akutní a chronickou, podle etiologie na primární a sekundární. Zácpa může být funkční nebo organická. Chronickou funkční zácpu definují Římská kritéria III (ROMA III). Podle typu střevní dysfunkce diferencujeme primární chronickou funkční obstipaci a) s normální pasáží, b) se zpomalenou pasáží,c) při poruše vyprazdňování rekta a d) překryvné potíže. U seniorů se setkáváme nejčastěji s chronickou funkční zácpou, trvající řadu let, kterou zhoršuje nedostatek pohybu ve stáří, nedostatečný příjem vlákniny a tekutin, vliv medikamentů i na věku závislé změny trávicí trubice a jejího nervového zásobení. Důležité je při nově vzniklých poruchách vyprazdňování u osob v seniorském věku vyloučit závažné organické onemocnění zažívacího traktu, zejména malignitu. Závažnou ojedinělou komplikací impakce stolice je sterkorální vřed s krvácením nebo perforací střeva, zejména u dlouhodobě ležících pacientů, imunitně kompromitovaných osob a nemocných s ischemizací sliznice tlustého střeva. K léčbě funkční obstipace využíváme 3 skupiny laxativ: objemová, osmotická a kontaktní. Při nedostatečném efektu lze vyzkoušet prokinetikum prucaloprid. Nověji se mezi laxativa zařadily aktivátory chloridových kanálů a aktivátory receptorů guanylát cyklázy. Při poruše vyprazdňování rekta je nejefektnější nácvik synergické odpovědi pánevního dna u pacientů schopných spolupráce. U řady polymorbidních seniorů s kognitivním deficitem však není tato metoda realizovatelná.
Klíčová slova:
zácpa – obstipace – Římská kritéria III – laxativaÚvod
Zácpa přivádí pacienty k praktickému lékaři, ale i do ambulancí interních oddělení či oddělení urgentního příjmu nemocnic v kteroukoli denní i noční hodinu s projevy dyspepsie, nechutenství, nauzey, imitací náhlé příhody břišní až po alteraci psychického stavu s manifestací delirantních projevů u pacientů s kognitivním deficitem a demencí. Obstipace způsobuje celkový diskomfort, snižuje produktivitu práce, kvalitu života a zhoršuje sociální aktivity.
Definice
Jako zácpu definujeme méně než 3 stolice za týden nebo obtížné vyprazdňování tuhé stolice či neúplné, nedostatečné spontánní vyprázdnění. Někdy je vyprazdňování tak obtížné, že vyžaduje manuální vybavení.(1,2). Při diagnostice zácpy je nutné brát v úvahu rozdílné vnímání kvality vyprazdňování pacientem a na druhé straně pečovatelem nebo ošetřujícím personálem.
Výskyt
Zácpa postihuje ve vyspělých zemích až 20 % obyvatel(3) a incidence stoupá s přibývajícím věkem, kdy ve věku nad 84 let postihuje téměř třetinu osob(4,5). Zácpou trpí častěji ženy. Četnější výskyt zácpy v rozvinutých zemích Evropy a v USA než v Asii je dán jiným životním stylem, množstvím fyzické aktivity, odlišnou pracovní zátěží a způsobem stravování(4). Jen zlomek osob žijících v komunitě a trpících zácpou vyhledá odbornou pomoc(6), velká část postižených obstipací se stydí jít s tímto problémem k lékaři a raději se léčí sama. Někdy je však zácpa natolik pacientem negativně vnímaná, že navštíví lékaře akutně i s méně závažnou formou poruchy vyprazdňování. Naléhavě se problém obstipace projevuje v zařízeních dlouhodobé péče, kde více než polovina seniorů vyžaduje k vyprázdnění laxativa(7).
Fyziologie pasáže gastrointestinálním traktem
Pasáž chymu zažívacím traktem ovlivňuje mnoho faktorů, od skladby a kvality stravy (tab. 1), fyzické aktivity, množství tekutin obsažených ve stravě, intaktní a funkční trávicí trubice včetně slizniční výstelky, přítomnosti bakterií a toxinů ve střevním obsahu až po neuroendokrinní řízení funkce zažívacího traktu.
Tab. 1. Potraviny a potravinové doplňky ovlivňující vyprazdňování střeva 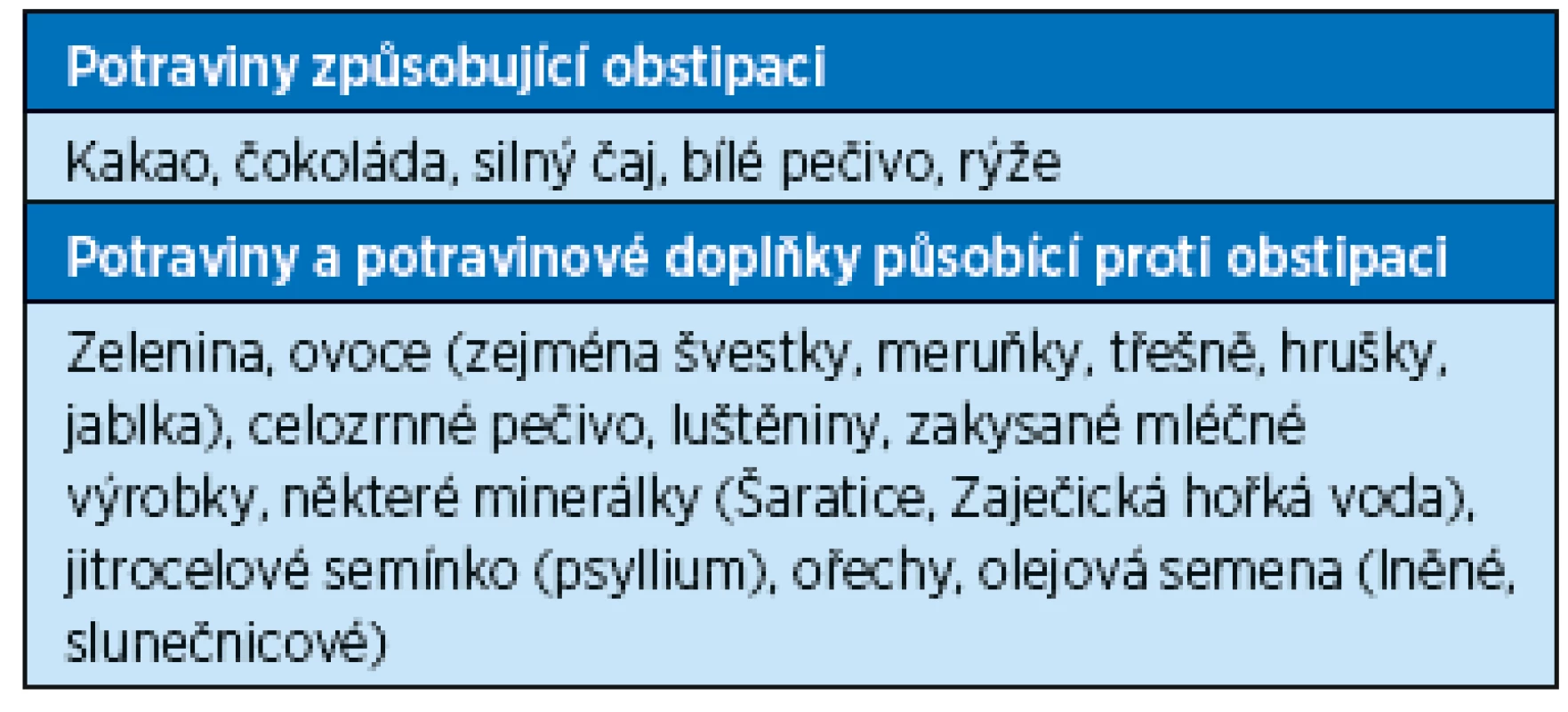
Na konzistenci stolice má dominující vliv průchod tráveniny distálními partiemi zažívacího traktu, kde dochází k zahuštění střevního obsahu. Konzistenci stolice výrazně ovlivňuje doba pasáže. Za fyziologických okolností pasáž tenkým střevem trvá 7–9 hodin, v tlustém střevě až 30 hodin.
Motilita střev je zajišťována vlastním enterickým nervovým systémem (ENS). Tvoří jej plexus myentericus Auerbachi uložený mezi cirkulární a podélnou vrstvou svaloviny (inervuje obě tyto vrstvy) a plexus submucosus Meissneri, inervující sliznici a tunica muscularis. Jako vlastní pacemaker enterického nervového systému pracují intersticiální Cajalovy buňky. Vydávají elektrické impulzy, které jsou stimulem k tvorbě kontrakcí svaloviny trávicí trubice. Informace o střevním obsahu zprostředkovávají chemo - a mechanoreceptory ve stěně zažívacího traktu. Enterický nervový systém je pod vlivem sympatiku, parasympatiku a četných neuroaktivních látek.
Kontrakce cirkulární a longitudinální střevní svaloviny způsobují míchací a propulzivní pohyby, které posouvají náplň střevní směrem aborálním. V tlustém střevě dochází ke vstřebávání vitaminů, minerálů a podstatného objemu vody a k finálnímu zahušťování stolice. Naplnění rekta vyvolá defekační reflex s relaxací vnitřního sfinkteru a kontrakcemi zevního sfinkteru s mohutnou peristaltickou vlnou. Na řízení vyprazdňování se podílí kromě autonomní inervace také motorické nervstvo, ovládané vůlí.
Funkci trávicí trubice ovlivňují klasické hormony a regulační gastrointestinální hormony (dříve tzv. systém APUD – amine precursore uptake and decarboxylation, tento název je již opuštěn), produkované enteroendokrinními buňkami roztroušenými v povrchovém epitelu jednotlivých úseků trávicího traktu (některé z nich jsou produkovány v centrálním nervovém systému i v jiných orgánových systémech)(8). Kromě účinků na trávicí trakt mají jednotlivé gastrointestinální hormony vzájemný aktivační či inhibiční účinek. Neuroendokrinní systém se podílí na řízení motility, sekrece, prokrvení a resorpci ze zažívacího traktu. Neuroendokrinní funkce GIT je modulována četnými neuropeptidy, neurotransmitery a dalšími biologicky aktivními látkami (acetylcholin, adenosin, dopamin, noradrenalin, serotonin, histamin, kyselina aminomáselná, enkefaliny, endorfiny, ATP, NO). Přehled nejdůležitějších gastrointestinálních hormonů a některých neurotransmiterů s vlivem na motilitu GIT uvádí tabulka 2.
Tab. 2. Gastrointestinální hormony a mediátory s vlivem na motilitu GIT 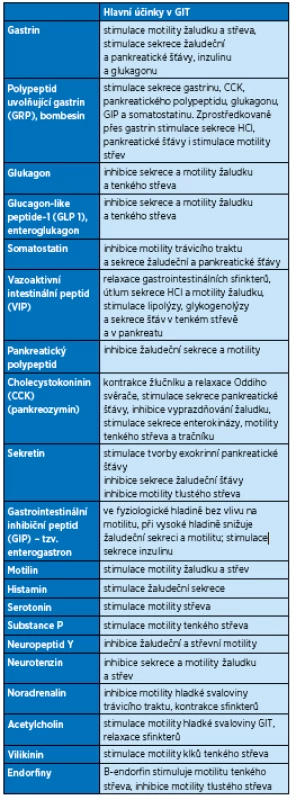
Z patofyziologického hlediska a z pohledu etiopatogeneze je obstipace symptom, kterým se může manifestovat řada chorob od zcela benigních až po závažné onemocnění. Přehledné dělení zácpy uvádí tabulka 3.
Akutní zácpa
Akutní zácpa může znamenat celkem banální záležitost, ale i začátek náhlé neprůchodnosti střevní.
Nejčastěji se však jedná o akutní funkční obstipaci, která vzniká změnou defekačního stereotypu, např. vlivem stresové situace, strachu, náhlé změny místa pobytu a nedostatku soukromí s nedostatečným hygienickým zázemím (např. při cestování, o dovolené, při pobytu v nemocnici), změnou stravování s nedostatkem vlákniny a tekutin, omezením pohybu nebo vlivem nově nasazených léků. K odlišení od závažné neprůchodnosti střevní se zástavou odchodu stolice i plynů, kterými se manifestují všechny typy ileózních stavů (mechanický, paralytický, cévní), přispěje anamnéza (bolesti břicha, zvracení, zástava odchodu plynů), fyzikální vyšetření a doplňující vyšetřovací metody.
Chronická zácpa
Příčinou déletrvajících vyprazdňovacích obtíží pacienta může být rovněž funkční, ale i organická patologie, kterou je nutno vyloučit s využitím dalších komplementárních vyšetření.
Chronická funkční zácpa, zejména u seniorů, obtěžuje pacienty často i mnoho let. Klinická kritéria hodnocení chronické zácpy shrnují Římská kritéria III (ROMA III). Při chronické zácpě se musí potíže vyskytovat nejméně v posledních 6 měsících, nejméně dva z uvedených symptomů musí být přítomny v posledních 3 měsících alespoň v 25 % případů defekací:
- méně než 3 defekace týdně
- tuhá nebo bobkovitá stolice
- pocit obtížného vyprazdňování
- pocit neúplného vyprázdnění
- nutnost použít manuální manévry pro ulehčení vyprázdnění
- pocit anorektální obstrukce/blokády
- zřídka vyprázdnění bez použití projímadel
- vyloučení syndromu dráždivého tračníku (= nejsou splněna kritéria dráždivého tračníku)
Podle etiologie dělíme chronickou funkční zácpu na primární a sekundární.
Primární (= idiopatická) funkční zácpa
Postihuje častěji ženy, mezi významné rizikové faktory patří vyšší věk, nižší socioekonomický status a behaviorální a psychosociální charakteristiky(9). Chronickou funkční obstipaci dělíme na několik typů:
- a) Zácpa s normální pasáží (normal transit constipation)
Jedná se o nejčastější typ chronické zácpy. Vzniká obvykle během života vypěstovaným útlumem vrozeného defekačního reflexu v důsledku nesprávné životosprávy nebo potlačováním potřeby se vyprázdnit. Motilita a funkce střeva je normální, dokonce je často normální i frekvence stolic, přesto pacient udává pocit obtížného nebo nedostatečného vyprazdňování, tuhou stolici, nadýmání, břišní diskomfort až bolesti břicha(10).
- b) Zácpa s pomalou pasáží (slow transit constipation)
Postihuje všechny věkové kategorie, častěji ženy již od mladého věku, se začátkem potíží kolem puberty; charakteristická je oslabená peristaltika =zpomalená střevní pasáž, oslabený gastrokolický reflex. Za obleněným pohybem střev se může skrývat většinou idiopaticky snížená četnost Cajalových intersticiálních buněk, úbytek neuronů myenterického plexu nebo snížená tvorba některých neurotransmiterů na nervových zakončeních(10,11). Někdy se setkáme s poruchou vyprazdňování po poranění pánevního nervového plexu po gynekologických operacích nebo po porodu(12). Zpomalení střevní pasáže je charakteristické i pro Hirschprungovu chorobu (vrozené megacolon), způsobenou vrozeným chyběním nervových buněk v distální partii tlustého střeva, s trvalým spasmem postižené části střeva v důsledku nedostatečné inhibice hladké svaloviny a rozšířením zažívací trubice nad postiženým úsekem(8), která se v méně závažné formě projeví až v dospělosti. Pomalá pasáž vede k delšímu setrvávání střevního obsahu v lumen zažívacího traktu, k většímu vstřebávání vody i ke změně složení mikrobiální flóry s následným ovlivněním střevní motility, sekrece i absorpce. Tuhá stolice je pak příčinou obtížné defekace. Nutkání na stolici je velmi řídké (vyprázdnění 1× za týden i méně).
- c) Zácpa při poruše vyprazdňování rekta (= dyssynergie pánevního dna, anismus)
Pacient má potíže s evakuací stolice z rekta. Přestože příčinou těchto problémů mohou být organické poruchy (stenózy v oblasti rekta a anu, tumory, rektokély, anální fisury, intususcepce, slizniční prolapsy), častěji se jedná o dyskoordinaci svalové kontrakce břišních svalů a pánevního dna při poklesu pánevního dna, anorektálních nebo urogynekologických anatomických strukturálních změnách nebo čistě funkční defekační poruchy s nedostatečnými nebo paradoxními rektálními vyprazdňovacími (propulzními) kontrakcemi a/nebo nedostačné uvolnění análního svěrače(13,14); Typické je prolongované a vystupňované nucení na stolici (dokonce i při netuhé stolici)(15). Někteří pacienti používají digitální manipulace (tlak na perineum či per vaginam) k vyprovokování odchodu stolice nebo manuální vybavování stolice. Onemocnění nereaguje na podávání projímadel.
- d) Překryvné potíže – kombinuje se více typů obstipace, zejména u osob vyššího věku.
Na vysoké prevalenci zácpy u seniorů se podílí mnoho faktorů. Kromě situací, kdy potíže se zácpou vznikly v mladším věku a přetrvávají i v seniorském věku, se na vzniku zácpy u starších osob podílejí jednak externí vlivy (nedostatek pohybu ve stáří, nedostatečný příjem vlákniny a tekutin a vliv medikamentů), jednak stárnutím dochází i k patofyziologickým změnám v trávicím traktu. Snižuje se počet buněk myenterického plexu (zpomalení pasáže střevem), zhoršuje se nervová odpověď na přímé dráždění i segmentální koordinace střevní motility, vedoucí k dysmotilitě. Větší množství kolagenu zejména v colon descendens a rektu snižuje pružnost střevní a rektální stěny. Vlivem degenerace nervi pudendi a snížením svalové hmoty svěrače se snižuje kontraktilita análního sfinkteru. Pokles pánevního dna s perineálním descensem u žen vede ke zmenšení rektoanálního úhlu a tím zhoršení rektální evakuace(3,16). Ke změnám spojeným se stárnutím se přidávají další chorobné stavy, provázené obstipací (viz sekundární zácpa).
Sekundární zácpa
Je způsobena konkrétním chorobným stavem nebo medikací. Existují stovky léků, které mohou obstipaci vyvolat. Nejčastější choroby a léky, které mohou přivodit zácpu, uvádějí tabulky 4 a 5.
Tab. 4. Onemocnění, která mohou vyvolat obstipaci 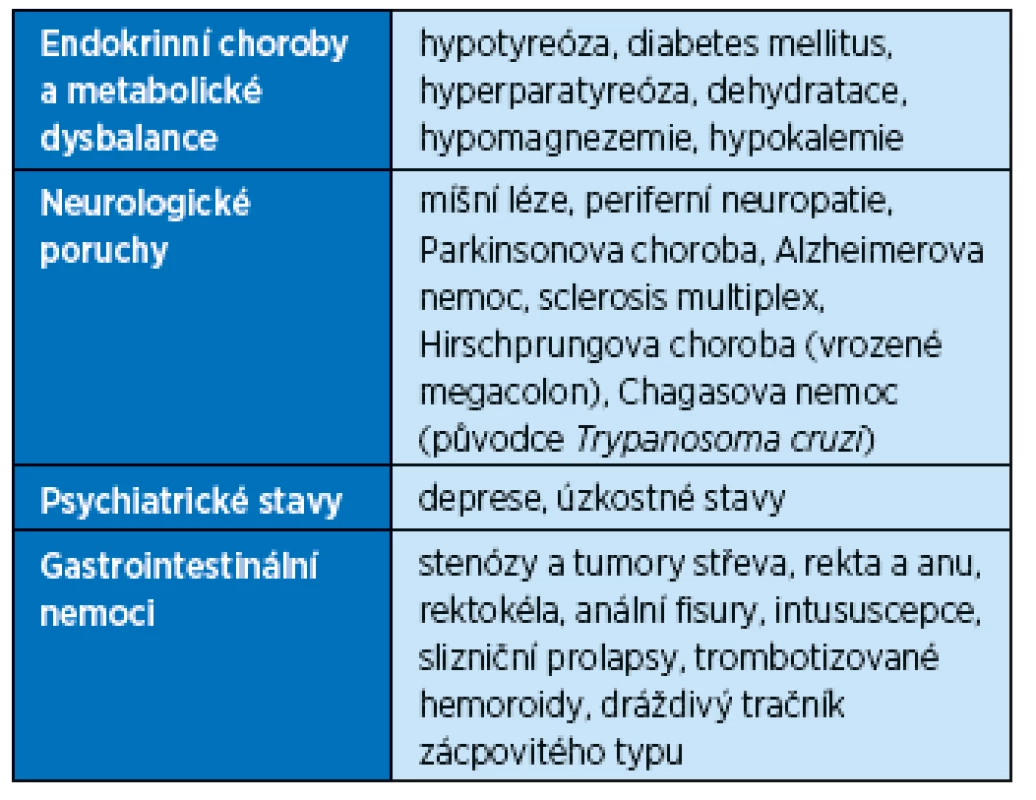
Tab. 5. Vybrané léky způsobující obstipaci 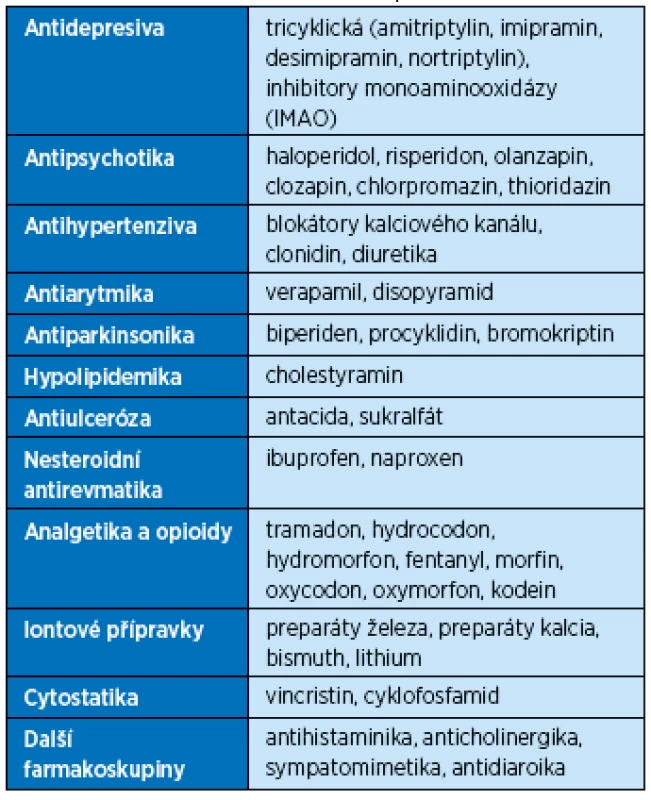
Pomalý tranzit střevem je typický pro sekundární obstipaci při hypotyreóze, hyperkalcemii nebo diabetes mellitus.
Diagnostika a diferenciální diagnostika
Při vyšetřování obstipace je vždy důležité diferencovat, zda se jedná o zácpu akutní nebo chronickou, funkční či organickou a primární nebo sekundární.
- Anamnéza. Je třeba odlišit akutní poruchu vyprazdňování od chronické zácpy, která trvá již roky, u seniorů často desítky let. V anamnéze je nutné zjistit poslední odchod stolice a plynů, přítomnost bolesti, eventuálně dalších symptomů, které zácpu provázejí. Důležité je odhalit i charakter a změny životního stylu, stravovací návyky, úroveň fyzické aktivity, prodělané břišní operace, užívanou medikaci či přítomnost jiného primárního onemocnění. Na organické příčiny obstipace zejména v seniorském věku může upozornit kromě náhlé změny ve vyprazdňování přítomnost krve ve stolici, hubnutí, teploty či anemie.
- Fyzikální vyšetření. Při prosté akutní či chronické obstipaci bývá fyzikální nález chudý, ale pečlivé fyzikální vyšetření včetně vyšetření per rectum je důležité k vyloučení náhlé příhody břišní. Pomůže odhalit hmatný tumor, umožní diagnostikovat trombotizované hemoroidy, fisuru anu či prolaps rekta; poslechově lze odhalit poruchy střevní pasáže.
- Laboratorní a pomocná vyšetření. Jsou důležitá k vyloučení závažné organické příčiny. Kromě základního vyšetření krevního obrazu, diferenciálního rozpočtu a biochemického vyšetření (ionty, glykemie, renální funkce, hormony štítné žlázy při suspekci na hypotyreózu) je u pacientů s podezřením na možnou malignitu tlustého střeva indikována koloskopie, eventuálně doplněná dalšími zobrazovacími metodami (CT, PET-CT, MRI).
Diferenciální diagnostika chronické funkční obstipace a dráždivého tračníku zácpovitého typu (dříve tzv. spastická zácpa). Pro diagnózu dráždivého tračníku zácpovitého typu jsou charakteristické bolesti břicha a/nebo břišní diskomfort, které se musí vyskytovat nejméně v posledních 6 měsících, potíže jsou přítomny v posledních 3 měsících alespoň v 25 % případů defekací a jsou provázeny alespoň dvěma ze tří uvedených symptomů (Římská kritéria III):
- a) úleva po vyprázdnění – není-li stolice několik dnů, nemocní si stěžují na bolesti břicha, nadýmání, flatulenci a stálé nutkání na stolici(17)
- b) změna frekvence vyprazdňování – obtížné a značně nepravidelné
- c) změna konzistence stolice (tuhá, tvrdá a bobkovitá, tj. 1.–2. stupeň z Bristolské škály pro hodnocení stolice – viz tab. 6) alespoň v 25 % defekací.
Tab. 6. Bristolská škála pro hodnocení stolice 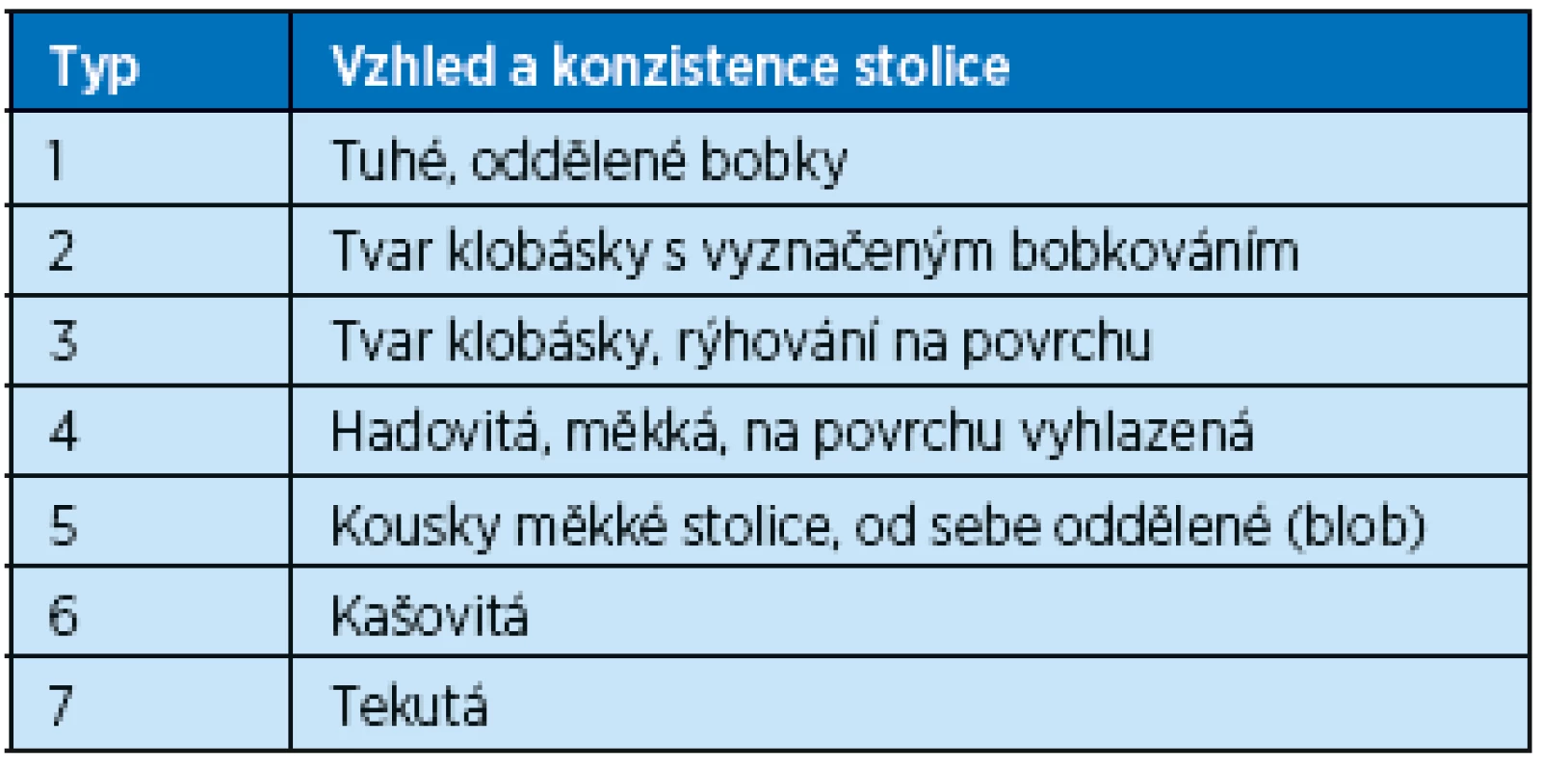
Pokud je vyloučena organická příčina chronické zácpy a chybí odpověď na běžná projímadla, je podezření na funkční zácpu s pomalou pasáží nebo na poruchu vyprazdňování rekta.
- Funkční vyšetřovací metody k rozlišení typu funkčních poruch vyprazdňování. Rozlišit typ funkční poruchy, tedy zda je zpomalen průchod chymu střevem a jeho dopravení do rekta, nebo je tranzit střevem normální rychlosti, ale vázne vyprázdnění z rekta, pomohou další vyšetřovací metody a funkční testy (defekografie, manometrie, EMG). Protože funkční vyprazdňovací poruchy začínají většinou již v mladším věku a trvají pak řadu let, setkáváme se s použitím těchto metod spíše u osob mladšího věku.
- Vyšetření střevní pasáže („transit time“) ozřejmí rychlost průchodu tráveniny střevem po požití radiokontrastní látky nebo kapsle obsahující drobná plastová radiokontrastní tělíska (20–50 tělísek ve tvaru korálků nebo drobných kroužků), která se v zažívacím traktu z kapsle uvolní. Rtg břicha se provede v den užití kapsle a poté za 6 dní. U osob s normální rychlostí střevního průchodu zůstává po této době v zažívacím traktu méně než 20 % tělísek. Pokud jich zůstane více, může být příčina v pomalém střevním pohybu, ale také v poruše vyprazdňování rekta, a proto je nutno vyloučit anorektální poruchu.
- Funkční testy a zobrazovací metody k odhalení anorektálních poruch
- Defekografie je pro své nevýhody (rtg záření, nekonzistentní metodologie, rozpaky a stud pacientů při vyšetření) nepříliš oblíbená metoda. Spočívá v rektální aplikaci bariové kaše. Provádí se série rtg snímků při kontrakci svěračů nebo při vyprazdňování na speciálním křesle. Umožňuje hodnocení morfologie rekta, análního kanálu a odhalí morfologické patologie, jako je rektokéla, prolaps rekta, intususcepce, sigmoidokéla a enterokéla, intraluminální tumory. Lze využít také dynamické tomografie pánevního dna nebo magnetické rezonance.
- Rektální balonkový defekační (expulzní) test a anorektální manometrie je relativně náročná metoda, neprovádí se běžně. Indikací je úporná zácpa nereagující na farmakoterapii a pokud byla vyloučena organická anorektální etiologie poruchy vyprazdňování. Na zavedený poddajný balonek v konečníku se přenáší tlak v klidu či při expulzi. Hodnotí se anorektální tlaky v klidu a během simulované defekace. Tlakové hodnoty se zpracovávají a znázorňují na obrazovce ve formě tlakové křivky (hodnocení při zakašlání, při Valsalvově manévru a rektálním expulzním testu). Při pokusu o defekaci stoupá intrarektální a klesá intraanální tlak. Dyssynergie defekačního aktu se projeví snížením expulzního tlaku, paradoxními análními kontrakcemi, zhoršením anální relaxace nebo kombinací těchto abnormalit. Rektoanální inhibiční reflex chybí u Hirschprungovy choroby nebo u viscerálních neuropatií, jako např. u diabetu.
Léčba zácpy
V dlouhodobé prevenci a léčbě zácpy se vždy se snažíme odstranit primární příčinu (léčba primárních chorob, pokud možno vyvarování se léků způsobujících obstipaci, řešení organického onemocnění zažívacího traktu). V případě funkčních poruch je důležitý správný životní styl, pravidelný denní režim s dostatečným časovým prostorem a klidem na defekaci a eventuální nácvik pravidelné defekace, dostatečná hydratace (ev. se sklenicí vlažné vody ráno nalačno, po které následuje zhruba za čtvrt hodiny pokus o defekaci), fyzická aktivita.
Obecná doporučení
Pacient by měl být podrobně poučen o vhodné dietě, měl by si zaznamenávat frekvenci a konzistenci stolice (podle Bristolské škály) a další doprovodné příznaky (dyspepsie, tlak v břiše, obtížné vyprazdňování, nutnost použití manuálních manévrů apod.) – vést defekační deník.
1. prostá zácpa s normální pasáží
- vláknina – zvětšuje objem stolice, zlepšuje stav u pacientů s normální pasáží a bez patologie vyprazdňování rekta (ale ne u pacientů s pomalou pasáží)
- osmotická laxativa
2. prostá zácpa se zpomalenou pasáží
- velmi rezistentní k léčbě, nedostatečná odpověď na léčbu vlákninou a osmotickými projímadly
- v extrémních případech může být řešením chirurgická intervence se stomií či resekcí části tlustého střeva
3. zácpa při poruše vyprazdňování rekta (dyssynergii pánevního dna a rekta)
- chybí odpověď na aplikaci standardních projímadel
- trénink synergické odpovědi pánevního dna (= současné uvolnění pánevního dna a kontrakce břišních svalů) je úspěšný ve více než 70 %(18,19,20). Používá se k němu balonek na konci katetru se senzory snímajícími tlak v rektu. Cvičení spočívá v hlubokém nádechu a následujícím pomalém výdechu ústy, za současného zapnutí břišních svalů a uvolnění análního svěrače. Celý úkon trvá 10 sekund, následuje 20sekundová pauza a poté se opakuje, až dojde k vypuzení balonku. Tato metoda je však u nespolupracujících polymorbidních pacientů s kognitivním deficitem v seniorském věku irelevantní a neproveditelná.
Farmakoterapie zácpy
Z farmakoterapie pomáhají ke zvládnutí obstipace laxativa. Přestože je dostupných mnoho nejrůznějších projímadel, zůstává značná část pacientů (podle některých studií je to téměř 30 %), kteří jsou s léčbou nespokojeni (8,21,22). Při dlouhodobém používání některých projímadel dochází ke vzniku laxativního návyku a začarovaného kruhu, kdy se účinek laxativ snižuje a pacient se tím hůř vyprazdňuje. Rozlišujeme 3 základní skupiny projímadel:
Objemová projímadla (zvětšující objem)
- Vláknina je vhodná u obstipace s normální rychlostí střevního tranzitu. Vláknina váže vodu, zvětšuje objem stolice, stimuluje a zrychluje střevní pohyb. Podmínkou účinku je dostatečný přívod tekutin, jinak může dojít ke zhoršení zácpy (a až život ohrožující neprůchodnosti střevní, zejména u zácpy s refrakterním pomalým střevním tranzitem nebo s těžkou dyssynergií pánevního dna, kde podávání vlákniny je kontraproduktivní, doporučuje se naopak strava s malým obsahem zbytků a preferují se osmotická a stimulační laxativa). Účinek se dostavuje v řádu několika hodin po požití. Vláknina může zvyšovat plynatost a řada pacientů ji hůře toleruje. Doporučuje se strava s dostatkem přírodní vlákniny. V lékárnách je dostupná přírodní rozpustná vláknina psyllium (Psyllium, Lepicol) z jitrocele indického (Plantago ovata) jako potravinový doplněk. V zažívacím traktu na sebe váže vodu a mnohonásobně tak zvětšuje svůj objem a mění svou konzistenci na gel. Je k dispozici ve formě kapslí nebo prášku, který se v množství 1–2 čajových lžiček rozmíchá ve 200–250 ml vody, čaje nebo ovocné šťávy a ihned vypije. Začíná se menší dávkou. Je vhodné zvýšit příjem tekutin v prevenci zhoršení obstipace až neprůchodnosti střevní.
Osmotická laxativa
Osmoticky vážou vodu bez zvětšení objemu stolice. Zvýšeným obsahem vody ve stolici mohou vyvolat průjem. Do této skupiny patří:
- Salinická projímadla: např. minerálka Šaratica – obsahuje tzv. epsomskou sůl (MgSO4) a Glauberovu sůl (Na2SO4) nebo Zaječická hořká voda (minerálka). Působí za 1–3 hodiny. Při nadměrném používání salinických projímadel může hrozit riziko iontové dysbalance.
- Na bázi omezeně vstřebatelných síranů hořečnatého a draselného je založen princip účinku Eziclenu. Je k dispozici ve formě koncentrovaného roztoku, který se dále ředí doporučeným množstvím tekutin. Není určen k léčbě zácpy, ale používá se pouze jako vyprazdňovací roztok k přípravě před endoskopickými, radiologickými či chirurgickými výkony na zažívacím traktu.
- Špatně vstřebatelné cukry: laktulóza (syntetický disacharid galaktóza-fruktóza). Není štěpena disacharidázami v tenkém střevě, ale prochází dál do tlustého střeva, kde je metabolizována bakteriální flórou na kyselinu mléčnou a octovou. Ty dráždí střevní sliznici, zvyšují motilitu a zároveň působí osmoticky. Plynné produkty bakteriálního metabolismu laktulózy (metan, CO2) mohou způsobit zvýšenou flatulenci. Na trhu je řada preparátů obsahujících laktulózu (Lactulosa Biomedica, Lactulose AL sirup, Laktulosa Sandoz, Duphalac, Duphalac se švestkovou příchutí).
- Makrogoly patří do skupiny osmoticky působících přípravků, které se používají k vyprázdnění před diagnostickými, radiodiagnostickými nebo terapeutickými výkony. Makrogoly se nevstřebávají, jejich velká molekula na sebe váže vodu a působí osmoticky. Macrogol 4000 = polyethylenglykol (Fortrans, Forlax s pomerančovou příchutí) a macrogol 3350 (Moviprep, Movicol, Vistaprep) jsou k dispozici ve formě prášku, z něhož se připravuje perorální roztok, který se užívá podle návodu. U pacientů zejména s renální insuficiencí v polyurické fázi může dojít ke zhoršení hydratace při silně projímavém účinku. K dočasnému řešení zácpy lze použít Forlax s pomerančovou příchutí.
Kontaktní (stimulační) laxativa
Kontaktem se střevní sliznicí stimulují propulzní motilitu tlustého střeva. U chronických případů je možné i dlouhodobé používání. Účinek nastupuje za 6–9 hodin po podání, proto je nejvhodnější jejich užití před spaním. Doporučená dávka by neměla vyvolávat průjem.
- Bisacodyl: užívá se v dávce 5–10 mg (Bisacodyl K 5 mg tbl., Fenolax tbl. nebo magistraliter připravené čípky, Stadalax 5 mg tbl., Dulcolax 15 mg enterosolventní tablety nebo 10 mg rektální čípky)
- Pikosulfát sodný: v tlustém střevě je bakteriemi metabolizován na účinnou formu; je k dostání ve formě kapek, tablet nebo kostek ke žvýkání (Guttalax solutio 10–20 gtt. nebo 1–2 tablety à 5 mg před spaním, Laxygal gtt. v dávce 10–20 kapek, Gallax gtt. 7,5 mg/1 ml v dávce 10–20 kapek, Regulax pikosulfát 10–20 kapek, nebo ve formě pasty – kostky 10 mg, která se rozžvýká před spaním, ale nikoli vleže!). Pikosulfát je nutno zapít dostatečným množstvím vody.
- Glycerol: kromě kontaktního efektu zvětšuje objem a změkčuje stolici. Supp. glycerini – užívají se 1–2 čípky rektálně, efekt lze očekávat do 20 minut.
Laxativa s kombinovaným efektem
- Kombinovaný efekt objemového, osmotického a stimulačního laxativa rostlinných polysacharidů má Fructolax. Je ve formě kostek, sirupu nebo tablet. Obsahuje pastu nebo šťávu ze švestek, fíků, datlí, rebarbory a tamarindu: vláknina zajišťuje objemový efekt, složky reveně působí stimulačně i osmoticky. Užívá se večer a zapíjí se sklenicí vody.
- Kombinovaný účinek má i Yal, který obsahuje osmoticky aktivní sorbitol a dokusát sodný s detergentním a změkčujícím účinkem. Po protřepání lahvičky silně pění, aplikuje se rourkou do konečníku stiskem plastikové lahvičky. Nemocný se má snažit zadržet co nejdéle nutkání na stolici. K vyčištění střev dochází do 30 minut po 1–2 lahvičkách Yalu. Nemá se používat při divertikulitidě, akutních zánětlivých onemocněních střeva, při anální fisuře, při hemoroidech nebo po operacích. Nehodí se k dlouhodobému používání.
- Kombinace pikosulfátu v kombinaci s citrátem hořečnatým, jenž působí jako osmotické laxativum, je v přípravku Citrafleet nebo Picoprep (prášek pro perorální roztok v sáčku), které se však nepoužívají k léčbě zácpy, ale k vyprázdnění před vyšetřením nebo chirurgickým výkonem na zažívacím traktu.
Jednotlivé přípravky podle typu aplikační formy uvádí tabulka 7.
Tab. 7. Laxativa podle preference aplikační formy 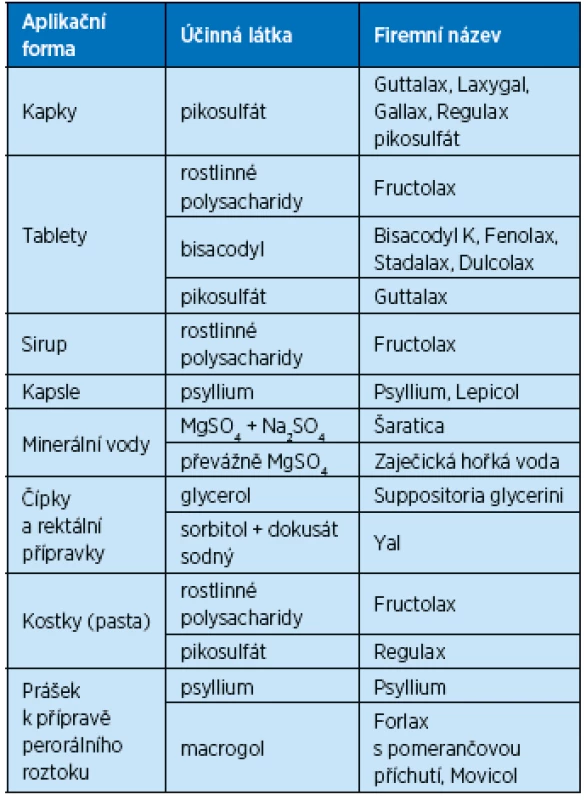
Novější laxativa
Aktivátor chloridových kanálů lubiproston (Amitiza) v dávce 24 µg selektivně aktivuje chloridové kanály typu 2 v povrchové membráně enterocytů, chloridové ionty proudí z enterocytu ven a pasivně je následují ionty sodíku a voda. Větší obsah vody ve stolici umožní snadnější vyprázdnění. Nejčastějším nežádoucím účinkem, který si vyžádal ukončení léčby, byla nauzea a bolesti hlavy(23).
- Aktivátory receptorů guanylát cyklázy reprezentuje linaclotid (Constella 290 mikrogramů cps.). Působí jako agonista těchto receptorů na povrchu epiteliálních buněk střeva za vzniku zvýšeného množství cyklického guanosinmonofosfátu (c-GMP) s následným zvýšeným vylučováním chloridových a bikarbonátových iontů do střevního lumen. Ionty na sebe vážou a zvyšují tak množství vody ve stolici(24,25).
Další novější farmaka v léčbě zácpy
Pokud klasická laxativa neposkytují dostatečný a očekávaný efekt, lze u funkční zácpy použít ke zlepšení motility zažívací trubice prokinetikum prucaloprid (Resolor 1 mg nebo 2 mg tbl.). Prucaloprid je novější selektivní agonista serotoninových 5-HT4 receptorů (starší agonisté serotoninových 5-HT4 receptorů byly staženy z trhu pro závažné nežádoucí účinky – např. cisaprid ve specialitě Prepulsid prodlužoval QT interval a měl proarytmogenní efekt). Zvyšuje motilitu žaludku, tenkého i tlustého střeva. Kontraindikován je u těžkých střevních zánětů, náhlých příhod břišních a u hemodialyzovaných pacientů. Může vyvolat bolesti břicha, bolesti hlavy a snižovat pozornost pacienta. U osob starších 65 let zahajujeme dávkou 1 mg jednou denně; v případě potřeby je možno dávku zvýšit na 2 mg jednou denně. Dávka vyšší než 2 mg nezvyšuje účinek, a proto se nedoporučuje.
K nové generaci agonistů serotoninových 5-HT4 receptorů zkoušených ve studiích se řadí velusetrag(26).
Terapie zácpy vyvolané podáváním opioidů
Zácpa patří často k úporným nežádoucím účinkům léčby opioidy (méně často se vyskytuje zácpa u opioidů aplikovaných v náplasti). Většina pacientů musí užívat při léčbě opioidy projímadla. Kromě výše zmíněných projímadel jsou k dispozici antagonisté periferních opioidních μ-receptorů v zažívacím traktu. Tato farmaka se podávají, pokud běžná laxativa u pacientů léčených opioidy nejsou dostatečně efektivní. Antagonisté periferních opioidních μ-receptorů mají specifickou strukturu molekuly, která omezuje jejich průnik hematoencefalickou bariérou, a proto působí jen na periferii, kde zvyšují peristaltiku trávicí trubice, ale neinterferují s opioidními receptory v mozku a nedochází tak ke snížení analgetického účinku opioidů v CNS. K dostupným farmakům z této skupiny se řadí naloxegol ve specialitě Moventig (12,5 mg a 25 mg tbl.), který je derivátem naloxonu(27). Patří sem i methylnaltrexon(28,29), který se podává subkutánně (Relistor 8 mg/0,4 ml a 12 mg/0,6 ml v předplněných injekčních stříkačkách).
Tato farmaka se nesmějí podávat pacientům s rizikem obstrukce gastrointestinálního traktu a nedoporučují se u onemocnění, při kterých může dojít k narušení celistvosti stěny trávicí trubice (např. malignity gastrointestinálního traktu nebo metastázy na peritoneu, karcinomy ovaria, závažná vředová choroba, Crohnova choroba, aktivní nebo rekurentní divertikulitida) a následné perforaci střeva. Podávání naloxegolu je kontraindikováno při podávání růstového faktoru (VEGF) a při aplikaci silných inhibitorů CYP3A4 a nedoporučuje se ani po 6 měsíců po prodělaném infarktu myokardu, při symptomatickém srdečním selhávání a při prodloužení QT nad 500 ms. Jako vedlejší účinky léčby jsou nejčastěji popisovány bolesti břicha, nauzea a zvracení(30). Po vysazení léčby se mohou někdy vyskytnout abstinenční příznaky jako po přerušení dlouhodobé aplikace opioidů.
Co se již nedoporučuje užívat jako projímadlo
Užívání některých v minulosti doporučovaných projímadel může být rizikové. Nedoporučují se dříve užívané olejové preparáty, k nimž patří tekutý parafín (nevstřebatelný minerální olej, snižuje vstřebávání vitaminů rozpustných v tucích). Nepoužívá se ani ricinový olej ze semen skočce obecného (Ricinus communis). Ricinový olej sice není jedovatý (prudce jedovatý je ricinový protein), ale intenzivně dráždí tenké střevo a působí silný průjem do 2,5 hodiny po požití. Jeho uplatnění se přesunulo do průmyslu a kosmetiky.
Průběh chronické zácpy
Přestože k léčbě zácpy byla vypracována režimová, dietní a farmakologická opatření, její chronické formy mohou být velmi úporné, především u imobilních polymorbidních pacientů pokročilého věku. Přes rozmanitý sortiment projímadel zůstává část pacientů nespokojených s efektem účinku laxativ. Závažná fekální impakce s nahromaděním stolice v rektu někdy vyžaduje manuální vybavení. U dlouhodobě na lůžko upoutaných pacientů byl zcela výjimečně popsán výskyt sterkorální ulcerace, vznikající dlouhodobým tlakem a iritací sliznice rekta nebo rektosigmoidea nahromaděnou tvrdou stolicí (fekalomem či fekolithem). To může být rizikem zejména u imunitně kompromitovaných pacientů a nemocných s tkáňovou hypoxií. Komplikaci sterkorální vředové léze představuje krvácení nebo sterkorální perforace(31,32). Důležité je sledování vyprazdňování u pacientů v zařízeních dlouhodobé péče a včasné řešení vyprazdňovacích potíží seniorů v lůžkových zařízeních.
MUDr. Marie Berková, Ph.D.1,
MUDr. Zdeněk Berka2,
prof. MUDr. Eva Topinková, CSc.1
1Geriatrická klinika 1. LF UK a VFN Praha
22. interní klinika LF UP a FN Olomouc
MUDr. Marie Berková, Ph.D.
e-mail: marie.berkova@fnkv.cz
Pracuje na Geriatrické klinice 1. LF UK a VFN a ve FNKV Praha
Zdroje
1. Basilisco G, Coletta M. Chronic constipation. A critical review. Dig Liver Dis 2013; 45(11): 886–93.
2. Bharucha A, Pemberton J, Locke G. American Gastroenterological Association technical review on constipation. Gastroenterology 2013; 144(1): 218–38.
3. Gallegos-Orozco JF, Foxx-Orenstein AE, Sterler SM, Stoa JM. Chronic constipation in the elderly. Am J Gastroenterol 2012; 107 : 18–25.
4. McCrea G, Miaskowski C, Stotts N, et al. A review of the literature on gender and age differences in the prevalence and characteristics of constipation in North America. J Pain Symptom Manag 2009; 37(4): 737–45.
5. Mugie S, Benninga M, Di Lorenzo C. Epidemiology of constipation in children and adults: a systematic review. Best Pract Res Clin Gastroenterol 2011; 25(1): 3–18.
6. Sanchez MI, Bercik P. Epidemiology and burden of chronic constipation. Can J Gastroenterol 2011; 25(Suppl B): 11B–5B.
7. Kinnunen O. Study of constipation in a geriatric hospital, day hospital, old people’s home and at home. Aging (Milano) 1991; 3 : 161–170.
8. Lüllmann-Rauch R. Histologie. Praha: Grada Publishing 2012; 320–378.
9. Suares N, Ford A. Prevalence of, and risk factors for, chronic idiopathic constipation in the community: systematic review and metaanalysis. Am J Gastroenterol 2011; 106(9): 1582–91.
10. Andromanakos NP, Pinis SI, Kostakis Al. Chronic severe constipation: current pathophysiological aspects, new diagnostic approaches, and therapeutic options. Eur J Gastroenterol Hepatol 2015; 27(3): 204–214.
11. Wedel T, Spiegler J, Soellner S, et al. Enteric nerves and interstitial cells of Cajal are altered in patients with slow-transit constipation and megacolon. Gastroenterology 2002; 123(5): 1459–1467.
12. Vierhout ME, Schreuder HW, Veen HF. Severe slow-transit constipation following radical hysterectomy. Gynecol Oncol 1993; 51 : 401–403.
13. Tack J, Müller-Lissner S, Stanghellini V, et al. Diagnosis and treatment of chronic constipation – a European perspective. Neurogastroenterol Motil 2011; 23(8): 697–710.
14. Bharucha AE, Wald A, Enck P, et al. Functional anorectal disorders. Gastroenterology 2006; 130(5): 1510–1518.
15. Sbahi H, Cash BD. Chronic Constipation: a review of current literature. Curr Gastroenterol Rep 2015; 17 : 47.
16. Camilleri M, Lee JS, Viramontes B, et al. Insights into the pathophysiology and mechanisms of constipation, irritable bowel syndrome and diverticulosis in older people. J Am Geriatr Soc 2000; 48 : 1142–1450.
17. Lukáš M. Syndrom dráždivého tračníku. Interní Med 2007; 9(12): 544–547.
18. Chiarioni G,Whitehead WE, Pezza V, et al. Biofeedback is superior to laxatives for normal transit constipation due to pelvic floor dyssynergia. Gastroenterology 2006; 130 : 657–664.
19. Rao S, Seaton K, Miller M, et al. Randomized controlled trial of biofeedback, sham feedbac, and standard therapy for dyssynergic defecation. Clin Gastroenterol Hepatol 2007; 5(3): 331–338.
20. Heymen S, Scarlett Y, Jones K, et al. Randomized, controlled trial shows biofeedback to be superior to alternative treatments for patients with pelvic floor dyssynergia-type constipation. Dis Colon Rectum 2007; 50(4): 428–441.
21. Johanson J, Kralstein J. Chronic constipation: a survey of the patient perspective. Aliment Pharmacol Ther 2007; 25(5): 599–608.
22. Müller-Lissner S, Tack J, Feng Y, et al. Levels of satisfaction withcurrent chronic constipation treatment options in Europe – an internet survey. Aliment Pharmacol Ther 2012; 37(1): 137–45.
23. Johanson JF, Morton D, Geenen J, et al. Multicenter, 4-week, double-blind, randomized, placebo-controlled trial of lubiprostone, a locally-acting type-2 chloride channel activator, in patients with chronic constipation. Am J Gastroenterol 2008; 103 : 170–177.
24. Lembo AJ, Kurtz CB, Macdougall JE, et al. Efficacy of linaclotide for patients with chronic constipation. Gastroenterology 2010; 138 : 886–895.
25. Lembo AJ, Schneier HA, Shiff SJ, et al. Two randomized trials of linaclotide for chronic constipation. N Engl J Med 2011; 365 : 527–536.
26. Manabe N, Wong BS, Camilleri M. New-generation 5-HT4 receptor agonists: potential for treatment of gastrointestinal motility disorders. Expert Opin Investig Drugs 2010; 19 : 765–775 .
27. Al-Huniti N, Nielsen JC, Hutmacher MM, Lappalainen J, Cantagallo K, Sostek M. Population exposure-response modeling of naloxegol in patients with noncancer-related pain and opioid-induced constipation. CPT Pharmacometrics Syst Pharmacol 2016; 5(7): 359–366
28. Slatkin N, Thomas J, Lipman AG, et al. Methylnaltrexone for treatment of opioid-induced constipation in advanced illness patients. J Support Oncol 2009; 7(1): 39-46.
29. Chamberlain BH, Cross K, Winston JL, et al. Methylnaltrexonetreatment of opioid-induced constipation in patients with advanced illness. J Pain Symptom Manage 2009; 38(5): 683–690.
30. Bruner HC, Atayee RS, Edmonds KP, Buckholz GT. Clinical utility of naloxegol in the treatment of opioid-induced constipation. J Pain Res 2015; 8 : 289–294
31. Madan P, Bhayana S, Chandra P, Hughes JI. Lower gastrointestinal bleeding: Association with Sevelamer use. World J Gastroenterol 2008; 14(16): 2615–2616.
32. Huang CC, Wang IF, Chiu HH. Lower gastrointestinal bleeding caused by stercoral ulcer. CMAJ 2011; 183(2): 134.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2016 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Naděje budí časná diagnostika Parkinsonovy choroby založená na pachu kůže
-
Všetky články tohto čísla
- Editorial
- Můžeme předpovědět úmrtí geriatrických pacientů na klostridiovou infekci?
- Může sérová hladina vitaminu D ovlivnit délku hospitalizace seniora?
- Diabetes a demence – co je známo o jejich vztahu?
- Akutní a pozdní komplikace diabetu – představují významný problém ve vyšším věku?
- Specifika tuberkulózy u seniorů dnes
- Obstipace ve stáří
- Antikoagulační léčba ve stáří
- Kožní lymfomové onemocnění u geriatrického pacienta
- Závěrem
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Obstipace ve stáří
- Diabetes a demence – co je známo o jejich vztahu?
- Akutní a pozdní komplikace diabetu – představují významný problém ve vyšším věku?
- Kožní lymfomové onemocnění u geriatrického pacienta
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy





