-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Krvácení do gastrointestinálního traktu – velké riziko pro geriatrické pacienty
Gastrointestinal bleeding – a significant risk for geriatric patients
Gastrointestinal bleeding is a serious and life-threatening condition. Geriatric patients are the most affected group in terms of survival. The frequency of bleeding in the gastrointestinal tract increases with age. Fast and effective treatment of gastrointestinal bleeding therapy significantly affect prognosis.
Keywords:
endoscopy – gastroscopy – coloscopy – haematemesis – melena – enterorrhagia – haemostasis – clips
Autoři: M. Roznětinská; J. Lochmannová; R. Keil; M. Wasserbauer; Š. Hlava; J. Tyburec; J. Šťovíček; J. Chudý; . J. Drábek
Vyšlo v časopise: Geriatrie a Gerontologie 2017, 6, č. 4: 168-171
Kategorie: Přehledový článek
Souhrn
Krvácení do trávicího traktu je závažný a život ohrožující stav. Nejvíce postiženou skupinou pacientů s ohledem na přežití jsou senioři. S rostoucím věkem stoupá i četnost krvácení do trávicího traktu. Rychlý a účelný postup v léčbě krvácení do gastrointestinálního traktu zásadně ovlivňuje prognózu pacienta.
Klíčová slova:
endoskopie – gastroskopie – koloskopie – hemateméza – meléna – enteroragie – hemostáza – klipy
Světová zdravotnická organizace (WHO) upozorňuje na současný trend stárnutí populace, což dokládá odhadem počtu lidí nad 65 let v roce 2010 na 524 milionů. Nicméně odhad pro rok 2050 je podle současného trendu již 1,5 miliardy lidí nad 65 let na světě(1). Velkým zdravotním rizikem pro geriatrické pacienty je krvácení do gastrointestinálního traktu. Incidence krvácení do horní části trávicího traktu je 100–190 případů na 100 000 obyvatel. Tento stav vede k hospitalizaci u více než 1 % lidí nad 80 let(2). Prognóza geriatrických pacientů s krvácením do GIT je ovlivněna zejména typem krvácení, komorbiditami pacienta a rovněž užívanou medikací. Především to je terapie antikoagulační a antiagregační a terapie nesteroidními antirevmatiky (NSA). Je prokázáno, že krvácení do trávicího traktu je dvakrát častější u pacientů léčených NSA(3). Geriatričtí pacienti, kteří krváceli z gastroduodenálního vředu, mají zvýšené riziko rekurence vředu a jeho komplikací (krvácení, perforace a další)(4-6).
Podle intenzity krvácení lze rozdělit krvácení na akutní (manifestující se hematemézou, melénou nebo enteroragií) a chronické (projevující se většinou okultním krvácením a anemizací). Akutní krvácení do trávicí trubice je akutní stav vyžadující odborné, ale zároveň i organizační schopnosti lékaře. Cílem tohoto sdělení je nastínění správného diagnosticko-terapeutického postupu u těchto pacientů, tak jak je zvykem na našem pracovišti.
Krvácení z horní části zažívací trubice: opatření
Nejčastějším typem krvácení do GIT je krvácení z horní části zažívací trubice, a proto se v dalším textu soustředíme zejména na tuto problematiku.
Zásadním momentem v diagnostickém a terapeutickém postupu je úvodní zhodnocení stavu pacienta. Mezi klinické projevy akutního krvácení do GIT řadíme především hematemézu, melénu a kolapsové stavy. Dalšími projevy mohou být i stenokardie a vertigo.
Pro lékaře je nezbytně nutné umět včas rozpoznat příznaky akutního krvácení a vzniklou situaci okamžitě řešit. Je třeba zmapovat oběhovou stabilitu pacienta, tj. aktuální tlak krve (TK) a tepovou frekvenci (TF). Z laboratorních vyšetření pak indikujeme vyšetření krevního obrazu a koagulačních parametrů. Dalším krokem v postupu péče o pacienta s krvácením do zažívacího traktu je nutnost zajištění případných krevních derivátů. Pro aplikaci farmak a zajištění oběhové stability je nutné zavedení jednoho až dvou žilních vstupů. Následný postup se pak již odehrává na akutním nemocničním lůžku. Po převzetí pacienta do akutní péče je nutné co nejdříve provést urgentní endoskopické vyšetření. Při endoskopii se snažíme nalézt zdroj krvácení a dostupnými terapeutickými endoskopickými metodami zdroj krvácení zastavit. Záleží vždy na zvyklostech daného pracoviště a na klinickém stavu pacienta, kde je nemocný hospitalizován a kde a za jakých okolností je provedena urgentní endoskopie.
Zkušenosti z našeho pracoviště
Na našem pracovišti máme jednotné předpisy týkající se pacientů s krvácením do trávicího traktu. V případě oběhové nestability pacienta (systolický krevní tlak pod 100 mmHg, tepová frekvence nad 100 tepů za minutu) provádíme podle zvyklostí našeho pracoviště endoskopické vyšetření na monitorovaném lůžku jednotky intenzivní péče (JIP), nejlépe na chirurgickém JIP. Pacient musí mít zavedený cévní vstup (periferní nebo centrální). Pro udržení či úpravu krevního tlaku je nutná volumoterapie s ohledem na aktuální interní stav pacienta. U geriatrických pacientů je vysoké riziko objemového přetížení kardiovaskulárního systému s následkem kardiální dekompenzace.
Výhodné je pacienta před výkonem zajistit intravenózním podáním inhibitoru protonové pumpy. Při riziku aspirace je nutné pacienta zaintubovat za asistence lékaře anesteziologicko-resuscitačního oddělení (ARO).
Kde se bude endoskopie provádět (endoskopický sálek či monitorované lůžko na jednotce intenzivní péče), se rozhodne sám endoskopista na podkladě informací indikujícího lékaře. Rozhodujícími faktory jsou oběhová stabilita a předpokládaný zdroj krvácení. Například pacient se suspekcí na jícnové varixy je vysoce rizikový. Dalším důležitým faktorem je samozřejmě věk pacienta. Spolupráce pacienta při endoskopickém výkonu je další nezanedbatelnou podmínkou úspěšného vyšetření. V ojedinělých případech je třeba nespolupracujícího pacienta v rámci prevence komplikace endoskopovat za účasti anesteziologa v celkové anestezii. Při endoskopickém vyšetření horní části zažívací trubice pak musí být pacient automaticky zaintubován.
Výhodou endoskopování na monitorovaném lůžku jednotky intenzivní péče je především spolupráce s ošetřujícím lékařem JIP, tudíž možnost endoskopisty soustředit se jen na vyšetření. Okamžité chirurgické řešení v případě pokračujícího krvácení je další výhodou tohoto postupu.
Při podezření na krvácení do dolní části trávicího traktu (enteroragie) je indikováno provedení urgentní koloskopie. Je však nezbytně nutné koloskopii provést po řádné přípravě střeva (ideálně 4 litry makrogolu). V případě, že pacient nespolupracuje či přípravu netoleruje, je možné provést přípravu po zavedení nazogastrické sondy. Pro vyšetření při podezření na zdroj krvácení z dolní části trávicí trubice platí stejná pravidla, která jsme již zmiňovali výše. Pacient musí být v případě oběhové nestability opět umístěn na monitorované lůžko se zajištěným cévním vstupem. Možnost podání krevních derivátů je u pacienta s krvácením do trávicího traktu samozřejmostí.
V případě pokračujícího krvácení bez nálezu zdroje jak v horní, tak i v dolní etáži trávicí trubice máme k dispozici vyšetření tenkého střeva enteroskopem, event. kapslovou enteroskopií. Při neúspěchu endoskopického vyšetření se uchylujeme k provedení CT angiografie. Při neúspěchu všech těchto metod je nutná chirurgická revize.
Pro názornost uvádíme některé postřehy z naší kliniky. Na našem pracovišti v letech 1993–2012 podstoupilo urgentní gastroskopii 12 026 pacientů. Z toho 70 % pacientů bylo gastroskopováno z indikace krvácení do trávicího traktu. V této indikaci bylo v našem souboru 61 % mužů a 39 % žen. Věk endoskopovaných žen byl průměrně až o 9 let vyšší než u mužů. 70 % pacientů bylo endoskopováno na JIP, 30 % na endoskopickém sálku.
V našem souboru pacientů byla nejčastější indikací k provedení výkonu meléna (51 %), následně hemateméza (41 %), hematemézu a melénu současně mělo ve chvíli endoskopie pouze 8 % pacientů.
V celém souboru pacientů na našem pracovišti dominovala jako příčina krvácení vředová choroba gastroduodena (36 % pacientů) (obr. 1). Dalšími zdroji krvácení byly hemoragická gastropatie (11 %), hemoragická ezofagitida (11 %), tumory, Malloryho-Weissův syndrom, angiodysplazie, méně častými příčinami krvácení bylo krvácení po endoskopické papilosfinkterotomii, krvácení ze spodiny po endoskopické polypektomii, Dieulafoyův syndrom, krvácení z divertiklu, arteriovenózní spojka. U 19 % pacientů se zdroj krvácení nepodařilo objasnit.
Obr. 1. Vřed fornixu žaludku s hematinem na spodině 
U pacientů s melénou převažovala u obou pohlaví diagnóza gastroduodenálních vředů (45 %).
U indikační skupiny pacientů s hematemézou a melénou dominovala rovněž diagnóza gastroduodenálních vředů (45 %) a krvácení z jícnových varixů (25 %). Průměrný věk u pacientů mužského pohlaví byl u hemoragické ezofagitidy 72 let, u tumorů 63 let, u žaludečních a duodenálních vředů 66 let, 57 let u jícnových varixů, 48 let u erozivní a hemoragické gastritidy.
U žen bylo věkové složení u jednotlivých diagnóz rozdílné. Nejstarší skupinou byly pacientky se žaludečním a duodenálním vředem s průměrným věkem 75 let. U pacientek s tumorem byl průměrný věk 69 let, u pacientek s hemoragickou gastropatií 67 let, s hemoragickou ezofagitidou 60 let, s jícnovými varixy 59 let.
Endoskopická úspěšnost aktuální hemostázy je srovnatelná u geriatrických pacientů s ostatními věkovými skupinami(7, 8).
V našem souboru jsme zdroj krvácení nalezli v 81 %. Zdroj krvácení jsme ošetřovali především pomocí metody injekční (72 %), mechanické (5 %), kombinací obou metod (23 %), termokoagulační metodu jsme nepoužili.
V metodě injekční k hemostáze krvácení z vředů jsme používali adrenalin v ředění 1 : 10 000. U krvácení z jícnových varixů jsme používali tkáňové lepidlo Histoacryl nebo Aethoxysklerol.
V současné době je v popředí zájmu zástava krvácení mechanicky pomocí kovových klipů. Tento typ stavění krvácení je indikován u nemocných, kde zdrojem krvácení je arodovaná céva, a dále tam, kde nelze krvácení běžným postupem zastavit (opich). Použití hemostatických klipů je nejefektivnější v případě nevarikózního zdroje krvácení(9). Poprvé byly klipy použity ve flexibilních endoskopech v roce 1975. Na našem pracovišti klipy používáme od roku 1994. V literatuře se uvádí, že u krvácejících peptických vředů žaludku je úspěšnost hemostázy pomocí klipů 98,5%(10), podle jiného zdroje dokonce 100% oproti injekčnímu stavění krvácení, kde primární hemostáza byla v 84 % (11). Podle současných trendů se doporučuje kombinace injekční a mechanické metody endoskopické hemostázy(12) (obr. 2).
Obr. 2. Zaklipovaná céva na spodině ulcerace v tlustém střevě 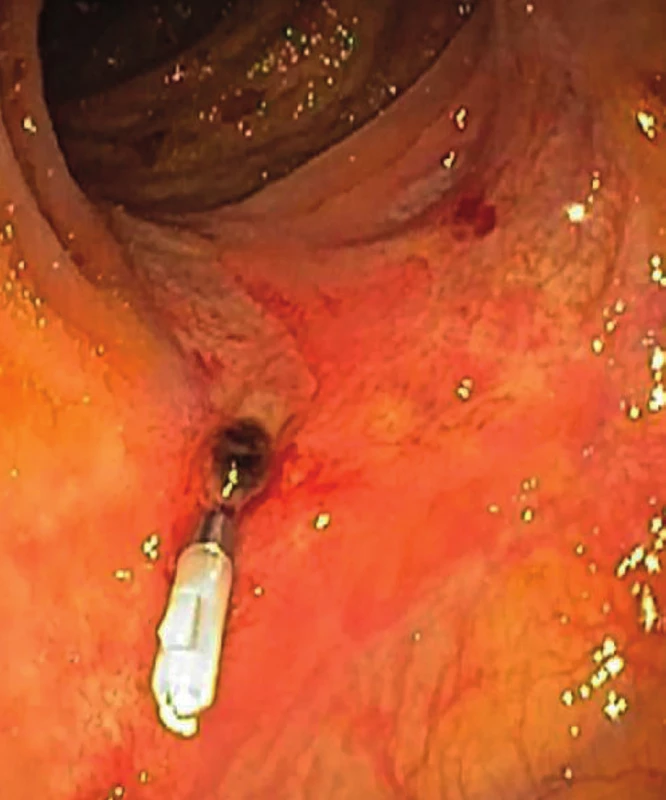
Na našem pracovišti bylo během endoskopického výkonu zastaveno 96 % krvácení, jen 4 % pacientů vyžadovala urgentní chirurgický zákrok nebo zavedení urgentního transjugulárního portokaválního shuntu (TIPS).
Závěr
Endoskopicky ošetřený nemocný je léčen 10× levněji ve srovnání s nemocným léčeným klasickým chirurgickým zákrokem. Velikost finančních úspor stoupá s rychlostí endoskopického zásahu.
U pacientů s krvácením do GIT je nutné postupovat co nejefektivněji a s co nejmenší ztrátou času. Řada procesů musí probíhat paralelně (stabilizace oběhu, organizace endoskopie, přesun nemocného na lůžko atd.). Pozdní stabilizace krevního oběhu může vést ke vzniku hemoragického šoku a smrti i při zastaveném zdroji krvácení!
Věk pacientů u akutního krvácení do trávicího traktu je podle dostupných studií signifikantním prognostickým faktorem vzniku recidivy krvácení a mortality(13–17). Incidence krvácení stoupá se zvyšujícím se věkem. Prognózu pacienta a průběh výkonu dále ovlivňují komorbidity pacienta. Na výskyt krvácení má nezanedbatelný vliv zvyšující se spotřeba léků především ze skupiny nesteroidních antiflogistik a antiagregancií. Urgentní endoskopie je metodou volby u akutního krvácení do trávicího traktu. Je prokázáno, že endoskopický výkon snižuje počet laparotomií, počet krevních převodů, snižuje procento rekurence krvácení a v celkovém důsledku výrazně snižuje i mortalitu.
MUDr. Markéta Roznětinská,
MUDr. Jindra Lochmannová,
doc. MUDr. Radan Keil, Ph.D.,
MUDr. Martin Wasserbauer,
MUDr. Štěpán Hlava,
MUDr. Jiří Drábek Ph.D.,
MUDr. Jaromír Tyburec,
MUDr. Jan Šťovíček Ph.D.,
MUDr. Jakub Chudý
Endoskopické centrum, Interní klinika
2. LF UK a FN Motol Praha
MUDr. Markéta Roznětinská
e-mail: marketazmrzlik@volny.cz
Od roku 1997 pracuje na Interní klinice 2. LF UK a FN Motol. Atestovala z oborů vnitřní lékařství (2000) a gastroenterologie (2006). Dále získala funkční licence z podoborů: esofagogastroduodenoskopie, koloskopie a endoskopická polypektomie, endoskopická retrográdní cholangiopancreaticografie, polypektomie z horní částí trávicí trubice, stavění krvácení, sklerotizace a legace jícnových varixů.
Zdroje
1. WHO Global Health and Aging 2011.
2. Kaplan RC, et al. Risk factors for hospitalized gastroentestinal bleeding among older persons. J Am Geriatr Soc 2001; 49 : 126–133.
3. Langman MJ, Morgan L, Worrall A. Use of anti-inflamatory drugs by pacients admittet with small or large bowel perforations and haemorrhage. Br Med J 1985 : 290(6465): 347.
4. Hansen JM, Hallas J, Lauritsen JM, et al. Non-steroidal anti-inflammatory drugs and ulcer complications: a risk factor analysis for clinical decision-making. Scand J Gastroenterol 1996; 31(2): 126.
5. Koch M, Dezi A, Ferrario F, et al. Prevention of nonsteroidal anti-inflammatory drug-induced gastrointestinal mucosal injury. A meta-analysis of randomized controlled clinical trials. Arch Intern Med 1996; 156(20): 2321.
6. Smalley WE, Ray WA, Daugherty JR, et al. Nonsteroidal anti-inflammatory drugs and the incidence of hospitalizations for peptic ulcer disease in elderly persons. Am J Epidemiol 1995; 141(6): 539.
7. Gilbert DA, Silverstein FE, Tedesco FJ. National ASGE Survey on upper gastrointestinal bleeding:complications of endoskopy. Dig Dis Sci 1981, 26 : 55–59.
8. Clarke GA, Jacobson BC, Hammett RJ, et al. The indications, utilization and safety of gastrointestinal endoskopy in an extremely erderly patient cohort. Endoscopy 2001; 33 : 580–584.
9. Binmoeller KF, Soehendra N. New hemostatic techniques: histoacryl injection, banding/endoloop ligation and hemoclipping. Baillieres Best Pract Res Clin Gastroenterol 1999, Apr,13.
10. Nishiaki M. Endoscopic hemostasis for bleeding peptic ulcer using a hemostatic clip or pure ethanol injection. Hepatogastroenterology 2000; 47 (34): 1042–1044.
11. Nagasu N. Di Palma JA. Bleeding ulcer: inject or clip? AM J Gastroenterol 1998; 93(10).
12. Hwang JH, Fischer DA, Ben-Menachen T, et al. The role of endoscopy in the management of acute non-variceal upper GI bleeding. Gastrointest Endosc 2012; 75 (6): 1132–1138.
13. Rockall TA, Logan RF, Devlin HB, et al. Risk assessment after acute upper gastrointestinal haemorrhage. Gut 1996, 38 : 316–321.
14. Blatchford O, Davidson LA, Murray WR, et al. Acute upper gastrointestinal haemorrhage in west of Scotland: case ascertainment study. BMJ 1997; 315 : 510–514.
15. Zimmermann J, Siguencia J, Tsvang E, et al. Predictors of mortality in patiens admitted to hospital for acute upper gastrointestinal hemorrhagie. Scand J Gastroenterol 1995; 30 : 327–331.
16. Marmo R, Koch M, Cipolleta L, et al. Predictive factors of mortality from non-variceal upper gastrointestinal hemorrhagie: a multicenter study. Am J gastroenterol 2008; 103 : 1639–1647.
17. Chiu PW, Ng EK, Cheung FK, et al. Predicting mortality in patiens with bleeding peptic ulcers, after therapeutic endoskopy. Clin gastroenterol hepatol 2009; 7 : 313–316.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2017 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
- Editorial
- Výskyt a vývoj deprese v různých typech seniorských zařízení – využití Geriatrické škály deprese
- Prevence aterosklerotických kardiovaskulárních příhod u křehčích pacientů
- Léčba diabetu mellitu 1. typu u osob vyššího věku
- Krvácení do gastrointestinálního traktu – velké riziko pro geriatrické pacienty
- CHOPN – novinky v diagnostice a léčbě
- Zajištění cévního vstupu u geriatrických nemocných
- Křehký pacient se selháním ledvin
- Opakované resuscitace u geriatrické pacientky – a jak to bylo dál?
- Prevence a řešení zácpy z pohledu seniorů
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Krvácení do gastrointestinálního traktu – velké riziko pro geriatrické pacienty
- Prevence a řešení zácpy z pohledu seniorů
- Zajištění cévního vstupu u geriatrických nemocných
- CHOPN – novinky v diagnostice a léčbě
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




