-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léky jako významný rizikový faktor pádu u geriatrických pacientů
Drugs as a significant risk factor for falls in geriatric patients
Background. Falls are common undesirable events for older adults in health care institutions. Medication-related risk can be one of the leading cause of falls.
Methods. This retrospective study used medication data of older adults (n = 188) who had experienced at least one fall during stay in health care institution (n = 128 hospital ward, n = 60 nursing home) within a 2-year study period. Medicines used were classified into three risk categories (high, moderate and none) according to the fall risk information in statutory summaries of product characteristics. The fall risk categorization incorporated the relative frequency of such adverse drug effects that were known to be connected to fall risk: sedation, orthostatic hypotension, syncope, dizziness, drowsiness, changes in blood pressure and impaired balance.
Results. The fall-experienced patients in health care institutions used altogether 1748 medicaments, including 216 different active substances. Of the active substances, 102 (47 %) were categorized as high risk (category A) for increasing fall risk. Fall-experienced patients received a mean of 3.8 category A medicines (n = 710), 53 % (n = 375) of which affected the nervous and 40 % (n = 281) the cardiovascular system.
Conclusion. The preliminary categorization of fall-risk-increasing drugs and optimization of this pharmacotherapy can help to prevent the fall risk in geriatric patients.
Keywords:
geriatric patient – fall risk – medication – preventive risk management
Autori: Jana Michalcová 1; Katarína Bielaková 2; Karel Vašut 1
Pôsobisko autorov: Ústav aplikované farmacie FaF MU Brno 1; Klinika interní, geriatrie a praktického lékařství LF MU a FN Brno 2
Vyšlo v časopise: Geriatrie a Gerontologie 2021, 10, č. 2: 68-73
Kategória: Původní práce
Súhrn
Úvod. Pády geriatrických pacientů patří mezi časté nežádoucí události během pobytu ve zdravotnickém zařízení. Riziko pádu spojené s užíváním léků může být jednou z významných příčin pádů.
Metody. Tato retrospektivní studie shromáždila léková data pacientů (n = 188), kteří nejméně jedenkrát upadli ve zdravotnickém zařízení (n = 128 v nemocnici, n = 60 v pečovatelském domě) během dvouletého sledovaného období. Všechny užívané léky těchto pacientů byly klasifikovány do tří kategorií rizika (vysoké, střední, bez rizika) podle informací o riziku pádu uvedených v souhrnech údajů o přípravku. Tato kategorizace je založena na četnosti výskytu nežádoucích účinků, které mohou úzce souviset s výskytem pádu: sedace, ortostatická hypotenze, synkopa, závrať, ospalost, změny krevního tlaku a narušená rovnováha.
Výsledky. Celkem pacienti s anamnézou pádu ve zdravotnickém zařízení užívali 1748 léků, z toho 216 různých účinných látek. Z účinných látek bylo 102 (47 %) zařazeno do kategorie vysoce rizikových léků (kategorie A) z hlediska rizika pádu. Pacienti užívali průměrně 3,8 léčivých přípravků kategorie A (n = 710), z nichž 53 % (n = 375) patřilo mezi léky ovlivňující nervový systém a 40 % (n = 281) kardiovaskulární systém.
Závěr. Předběžná kategorizace vysoce rizikových léků u geriatrických pacientů a následná optimalizace jejich užívání může být efektivním opatřením při prevenci rizika pádu ve zdravotnickém zařízení.
Klíčová slova:
geriatrický pacient – riziko pádu – léky – preventivní opatření
Úvod
Pády geriatrických pacientů patří mezi jednu z významných příčin hospitalizace, lehkých i vážných zranění, prodloužení doby zotavení a v řadě případů i úmrtí.(1,2) Každoročně více než třetina starších osob upadne ve svém domácím prostředí a časté jsou i pády geriatrických pacientů ve zdravotnickém zařízení. Vážná zranění se vyskytují přibližně u 10 % všech pádů, které vedou k urgentní hospitalizaci ve zdravotnickém zařízení.(3,4) Pády negativně ovlivňují nejenom fyzickou kondici, ale i psychickou stránku člověka. Každý pád snižuje soběstačnost starších pacientů, tudíž i kvalitu jejich každodenního života. Pády mohou mít za následek strach a obavy z dalšího pádu, ztrátu sebedůvěry, zhoršenou mobilitu a neschopnost žít samostatně.(5)
Pád je definován podle Světové zdravotnické organizace (WHO) jako událost, jejímž výsledkem je pokles nedopatřením k zemi nebo na jinou nižší úroveň.(6) Pád geriatrického pacienta představuje multifaktoriální problém, který je úzce spojen s řadou vnitřních a vnějších faktorů.(7) Vnitřní faktory zahrnují farmakokinetické a farmakodynamické parametry, které se mění kvůli celkovému stárnutí organismu. Mezi farmakokinetické změny patří rozdílná absorpce, distribuce, metabolismus a eliminace léčiv (ADME). Absorpce léčiva je u starších osob obvykle snížena v důsledku změn v gastrointestinálním traktu, např. snížená sekreční schopnost žaludku, ztráta slizničního povrchu střeva a snížený průtok krve ve splanchnické oblasti. Distribuce léčiv může být ovlivněna zvýšením podílu tuku v těle, snížením celkové tělesné vody, svalové hmoty a sérové hladiny albuminu. Snižuje se distribuční objem léčiv rozpustných ve vodě, což může vést k jejich potenciální toxicitě. Naopak se zvyšuje distribuční objem léčiv rozpustných v tucích, který vede k prodloužení eliminačního poločasu a jejich kumulaci ve tkáních. Ve stáří je metabolismus léčiv ovlivněn sníženým průtokem krve v játrech a nižší aktivitou jaterních enzymů. Eliminace léčiv je omezena z důvodu snížení renální clearance.(8,9) Farmakodynamické změny ve stáří zahrnují rozdílnou citlivost receptorů, např. zvýšenou citlivost na psychotropní a kardiovaskulární léky, což může vést k manifestaci jejich nežádoucích účinků.(1,10)
Mezi vnější rizikové faktory patří užívané léky a prostředí, ve kterém jedinec žije.(7,11) Předepsané léky jsou důležitým přispěvatelem rizika pádu.(12,13) Starší pacienti tíhnou k polyfarmacii, která je definována jako současné užívání minimálně pěti léčiv.(14) Polyfarmacie může zvyšovat i riziko pádu, pokud je rizikový lék součástí lékového režimu pacienta.(15) Vlastním mechanismem vedoucím ke zvýšenému riziku pádu je obvykle jeden nebo více z následujících nežádoucích účinků (NÚ) léku: sedace, ortostatická hypotenze, synkopa, závratě, ospalost, změny krevního tlaku nebo zhoršená rovnováha.(16,17) Všechny tyto nežádoucí účinky léků mají negativní vliv na rovnováhu pacienta, což může úzce souviset s výskytem pádu. Léky s dlouhodobým účinkem obvykle představují vyšší riziko, nicméně u starších pacientů je biologický poločas prodloužen i u krátkodobě působících léků.(18,19) Riziko pádu je přímo spojováno s užíváním psychotropních a kardiovaskulárních léčiv.(20–23) Přehledové studie a metaanalýzy potvrdily souvislost mezi jednotlivými třídami léků a rizikem pádu. U psychotropních léků patří mezi rizikové skupiny antidepresiva (odds ratio, OR = 1,57), antipsychotika (OR = 1,54) a benzodiazepiny (OR = 1,42). U kardiovaskulárních léků jsou řazeny mezi rizikové skupiny srdeční glykosidy (OR = 1,6), antiarytmika (OR = 1,27), vazodilatátory (OR = 1,03) a ACE inhibitory (OR = 1,03).(24,25) Zvýšené riziko pádu je rovněž pozorováno u pacientů užívajících opioidní analgetika (OR = 1,61), antiepileptika (OR = 1,55), antiparkinsonika (OR = 1,54) a nesteroidní antiflogistika (OR = 1,09).(26,27)
Soubor pacientů a metodika
Tato retrospektivní studie shromáždila data o pádech geriatrických pacientů a užívaných lécích ve zdravotnickém zařízení. Údaje o pacientech byly získány ze dvou různých typů zdravotnických zařízení, tj. nemocnice (Fakultní nemocnice Brno) a pečovatelský dům (Jihomoravský kraj). Data pacientů byla seskupena kvůli rozsáhlejšímu pokrytí seznamu léků pro účely statistických metod. Seznam léků byl získán ze zdravotnické dokumentace pacientů, kteří upadli alespoň jedenkrát během svého pobytu ve zdravotnickém zařízení. Každý pád byl zaznamenán jako nežádoucí událost ve zdravotnické dokumentaci ve formě protokolu, který obsahoval informace o okolnostech pádu, jako je popis pádu, přesný čas, místo a následky pádu. Popisné informace o pacientech zahrnovaly pohlaví, věk, délku pobytu, skóre MMSE (Mini-Mental State Examination) a léky užívané pacientem. Kritéria pro zařazení účastníků do této studie zahrnovala: 1. věk ≥ 60 let; 2. výskyt nejméně jednoho pádu během pobytu ve zdravotnickém zařízení; 3. záznam o pádu dokumentovaný zdravotnickým pracovníkem (zdravotní sestra nebo lékař). Kritéria pro vyloučení pacientů zahrnovala: 1. věk < 60 let; 2. absence pádů během pobytu ve zdravotnickém zařízení; 3. žádný záznam o pádu pacienta ve zdravotnické dokumentaci. Pečovatelský dům měl méně detailní záznamy o pacientech, např. chyběla stupnice kognitivního poškození.
Z tohoto souboru bylo možné klasifikovat vysoce rizikové léky, které pacienti užívali v den pádu ve zdravotnickém zařízení. Tato studie klasifikovala tři rizikové kategorie léčiv (A, B, C) u geriatrických pacientů na základě četnosti jejich rizikových nežádoucích účinků uvedených v souhrnech údajů o přípravku (SPC). Mezi rizikové nežádoucí účinky v souvislosti s pády byly zařazeny: sedace, ortostatická hypotenze, synkopa, závratě, ospalost, změny krevního tlaku nebo zhoršená rovnováha. Četnost těchto nežádoucích účinků byla klasifikována v SPC jako velmi časté (≥ 1/10), časté (≥ 1/100), méně časté (≥ 1/1000), vzácné (≥ 1 / 10 000) a velmi vzácné (< 1 / 10 000). Léky s frekvencí rizikových NÚ „velmi časté“ nebo „časté“ byly zařazeny jako vysoce rizikové léky (kategorie A). Léky s frekvencí rizikových NÚ „méně časté“ jako léky se středním rizikem pádu (kategorie B) a léky s frekvencí NÚ „vzácné“ nebo „velmi vzácné“ byly řazeny mezi léky bez rizika pádu (kategorie C). Vysoce rizikové léky kategorie A byly považovány za predispoziční faktor k pádu, protože výskyt těchto rizikových NÚ úzce souvisejících s pády je dokumentován minimálně u 1 pacienta z každých 100 pacientů, kteří tento lék užívali.
Získaná data byla vyhodnocena běžnými statistickými metodami. Účinné látky s vysokým rizikem pádu (kategorie A) byly zpracovány z retrospektivních údajů o pacientech. Pro charakterizaci vzorku pacientů byly použity metrické položky jako frekvence, střední hodnota, rozsah a standardní odchylka. Při kategorizaci léčiv podle jejich rizika pádu byly použity ATC kódy specifikované na úrovni anatomicko-terapeutické skupiny, terapeutické podskupiny a farmakologické podskupiny. Deskriptivní statistika byla použita ke kategorizaci účinných látek podle jejich rizika pádu.
Výsledky
Celkem bylo retrospektivně vyhodnoceno 188 pacientů s anamnézou pádu ve zdravotnickém zařízení během dvouletého období 2016–2017 (tab. 1.). Z tohoto počtu celkem 128 (68 %) pacientů bylo z geriatrického oddělení nemocnice a 60 (32 %) pacientů z pečovatelského domu. Ve vzorku bylo celkem 103 žen a 85 mužů s průměrným věkem 79 let (rozmezí 60–97 let, směrodatná odchylka ± 18,5). Během pobytu ve zdravotnickém zařízení užívali průměrně 9,3 léku (rozmezí 2–17 léků, směrodatná odchylka ± 7,5). Průměrná délka pobytu v nemocnici vybraných pacientů (n = 128) byla 15,8 dne (rozmezí: 1–56 dní, směrodatná odchylka ± 27,5). Nejčastějšími příčinami hospitalizace byly kardiovaskulární nemoci, infekce dýchacích cest a urogenitálního traktu. Více než polovina pacientů (52 %) měla alespoň mírnou kognitivní poruchu (MMSE ≤ 23 bodů). Průměrné skóre v MMSE (Mini-Mental State Examination) bylo 21,7 bodu (rozmezí: 5–30 bodů, směrodatná odchylka ± 12,5). Pacienti z pečovatelského domova (n = 60) pobývali v zařízení trvale a údaje o jejich kognitivním poškození nebyly k dispozici. Tito pacienti trpěli především chronickými nemocemi (srdeční a neurologické), vzhledem k tomu pacienti užívali léky dlouhodobě.
Tab. 1. Charakteristika pacientů (n = 188) s anamnézou pádu ve zdravotnickém zařízení 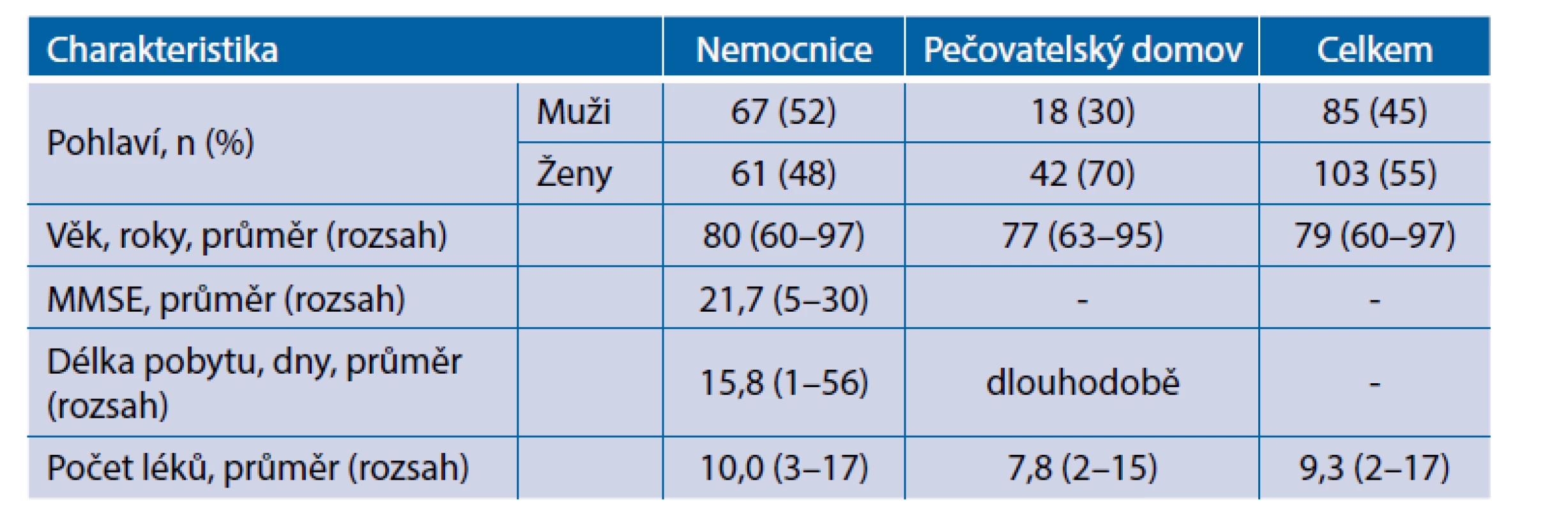
MMSE – Mini-Mental State Examination Kategorizace těchto z hlediska pádu vysoce rizikových léčiv uvedených ve studii vycházela z retrospektivních údajů o pacientech, které poskytly orientační představu o prevalenci rizikových léků v geriatrické populaci. Pacienti s výskytem pádu ve zdravotnickém zařízení (n = 188) užívali celkem 1748 léků. Z toho 710 léků (41 %) patřilo do kategorie vysokého rizika pádu (kategorie A), 331 léků (19 %) do středního rizika pádu (kategorie B) a 707 léků (40 %) bylo klasifikováno bez rizika pádu (kategorie C). Průměrný počet vysoce rizikových léků (kategorie A) byl 3,8 léku na jednoho pacienta. Většina (93 %) vysoce rizikových léků kategorie A (n = 710) užívaných geriatrickými pacienty patřila mezi léky ovlivňující nervový systém (53 %, n = 375) a kardiovaskulární systém (40 %, n = 281) (obr. 1.). Mezi léky působící na nervový systém (n = 375) byly zařazeny psychotropní léky (73 % léků v této kategorii), analgetika (16 %), antiepileptika (8 %) a antiparkinsonika (3 %). Psychotropní léky (n = 274) byly rozděleny na 1. psycholeptika (n = 179, 65 % léků v této kategorii), jako jsou antipsychotika (n = 109, 40 %), anxiolytika (n = 55, 20 %), hypnotika a sedativa (n = 15,5 %), a 2. psychoanaleptika (n = 95,35 % léků v této kategorii), jako jsou antidepresiva (n = 65,24 %) a léky proti demenci (n = 30,11 %). Kardiovaskulární léky s vysokým rizikem pádu (n = 281) zahrnovaly látky působící na renin–angiotensin systém (RAS) (n = 92,33 % léků v této kategorii), betablokátory (n = 85,30 %), srdeční glykosidy (n = 54,19 %), blokátory kalciových kanálů (n = 27,10 %) a další terapeutické podskupiny (n = 23,8 %).
Obr. 1. Kategorizace vysoce rizikových léčiv (n = 710) podle ATC klasifikace a počtu geriatrických pacientů, kteří spadli během pobytu ve zdravotnickém zařízení(28) 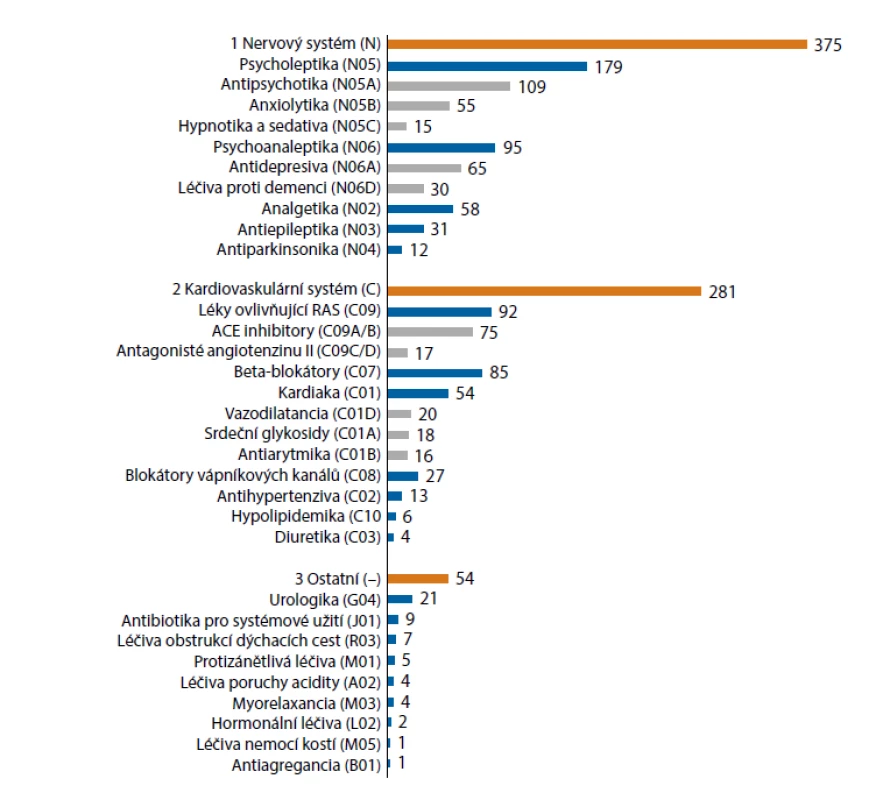
V této studii bylo možné identifikovat několik široce používaných léků s vysokým rizikem pádu u geriatrických pacientů. Z celkem hodnocených 216 účinných látek bylo 102 (47 %) zařazeno mezi léky s vysokým rizikem pádu, 29 (13 %) do kategorie léků se středním rizikem a 85 (40 %) do kategorie bez rizika. Z deseti nejvíce frekventovaných účinných látek patřilo 6 léků mezi psychotropní látky (z toho 3 antipsychotika) a 4 léky mezi kardiovaskulární látky, což potvrzuje rizikovost těchto lékových skupin (tab. 2.). Jako nejběžněji používané účinné látky v kategorii vysokého rizika byly vyhodnoceny metoprolol (n = 49, betablokátory), perindopril (n = 38, ACE inhibitory), tiaprid (n = 36, antipsychotika), kvetiapin (n = 24, antipsychotika), tramadol (n = 24, opioidní analgetika), citalopram (n = 23, antidepresiva), amlodipin (n = 23, blokátory kalciových kanálů), melperon (n = 23, antipsychotika), bromazepam (n = 20, anxiolytika), digoxin (n = 18, srdeční glykosidy) a ramipril (n = 18, ACE inhibitory).
Tab. 2. Nejfrekventovanější účinné látky zvyšující riziko pádu s četností rizikových nežádoucích účinků uvedených v SPC jako „velmi časté“ (≥ 1/10) nebo „časté“ (≥ 1/100)(28) 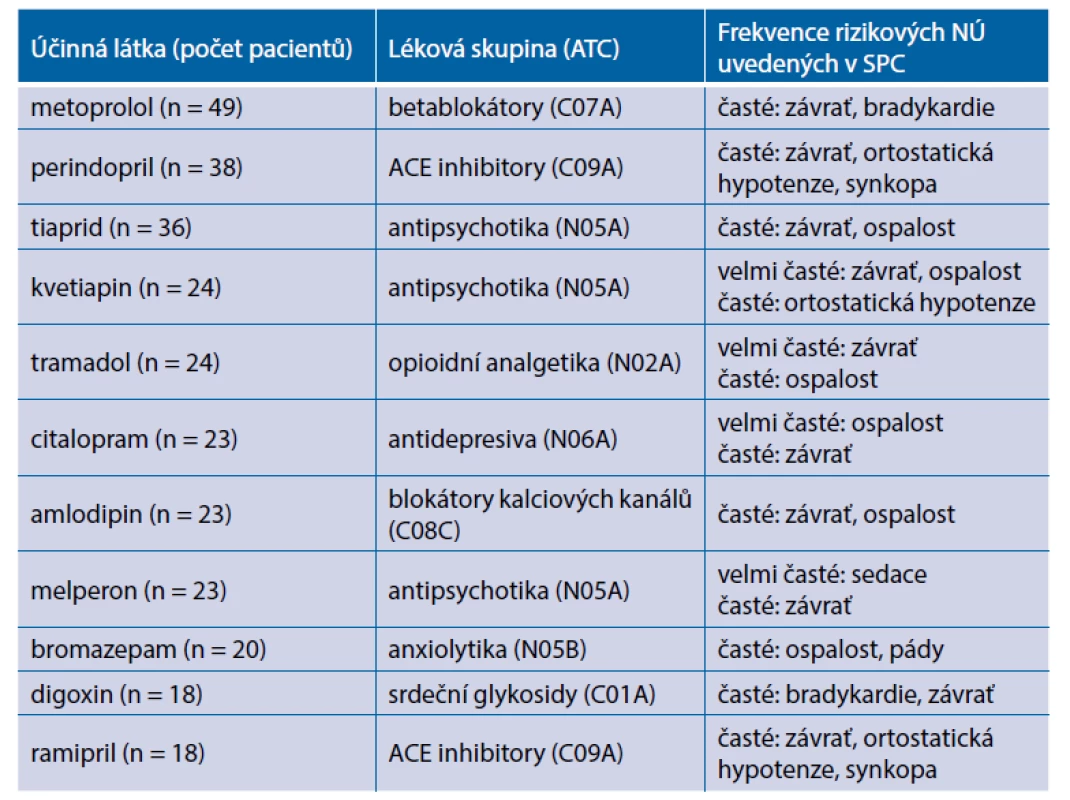
NÚ – nežádoucí účinky; SPC – souhrn údajů o přípravku Diskuse
Některé studie z klinické praxe dospěly k podobným závěrům, i když rizikové léky jsou prezentovány v mírně odlišném pořadí. Mezi rizikové faktory pádu jsou obvykle řazeny léky ovlivňující nervový systém (antipsychotika, antidepresiva, analgetika) a léky ovlivňující kardiovaskulární systém (diuretika, betablokátory, látky působící na RAS).(29) V naší studii byla hodnocena farmakoterapie pacientů, kteří nejméně jedenkrát upadli během pobytu ve zdravotnickém zařízení. Jednalo se o vysoce rizikové léky, které patřily do terapeutických tříd mezi antipsychotika, antidepresiva, analgetika, anxiolytika, betablokátory, ACE inhibitory, blokátory kalciových kanálů, srdeční glykosidy aj. Ze zdravotnické dokumentace byly známy údaje o pacientovi a užívané léky přesně v den pádu. Je možné, že některé pády geriatrických pacientů nebyly zachyceny. Tato situace mohla nastat v případě, že pád neměl žádné zdravotní následky, které bylo nutné řešit se zdravotním personálem.
Řada léků široce užívaných v geriatrické populaci vykazuje rizikové nežádoucí účinky, které mohou úzce souviset s výskytem pádu (sedace, ortostatická hypotenze, synkopa, závratě, ospalost, změny krevního tlaku nebo zhoršená rovnováha). Manifestace těchto nežádoucích účinků může být znásobena především u geriatrických pacientů, kteří jsou náchylnější k výskytu nežádoucích účinků z důvodu stárnutí organismu (farmakokinetických a farmakodynamických změn). Riziko pádu u geriatrických pacientů se může zvyšovat i při souběžném užívání vysoce rizikových léčiv, u kterých se kumuluje incidence těchto rizikových nežádoucích účinků. V této původní práci bylo zjištěno, že starší pacienti užívali průměrně až 9 léčiv (v nemocnici 10 léčiv, v pečovatelském domově 8 léčiv). Z tohoto počtu byly 3 až 4 účinné látky řazeny mezi vysoce rizikové léky z hlediska pádu (kategorie A). Identifikace těchto léčiv vybraných dle rizika pádu může být jedním z důležitých faktorů při odhadu rizika pádu. Hodnocení rizika pádu v souvislosti s léky by bylo přínosné opakovat v pravidelných intervalech nebo při každé významnější změně lékového režimu ve všech zdravotnických zařízeních (nemocnice, pečovatelské domovy). Optimalizace lékového režimu vysoce rizikových léků z hlediska managementu pádu by mohla znamenat pozoruhodnou změnu v prevenci pádů geriatrických pacientů.
Evropská společnost pro geriatrickou medicínu (EuGMS) dospěla k závěru, že znalosti o riziku pádů spojené s terapeutickými třídami léků a jednotlivými účinnými látkami mohou pomoci při prevenci pádu. (30) Je vhodné tyto rizikové léky nejen identifikovat, ale i důsledně dohlížet na jejich správné užívání. U psychotropních léčiv lze riziko pádu snížit prevencí a řešením jejich NÚ, jako jsou ospalost, závratě, pomalý reakční čas nebo ortostatická hypotenze.(31) Kardiovaskulární léčiva jsou spojena s rizikem pádu především kvůli jejich hypotenznímu účinku. Management jejich užívání a pravidelná monitorace tlaku mohou snížit výskyt synkop a následných pádů.(32) Některé nežádoucí účinky mohou být závislé na dávce léku, proto je velice žádoucí individualizovat léčebný režim pro každého pacienta. Při pravidelné optimalizaci farmakoterapie geriatrických pacientů je možné redukovat polyfarmacii, což může také významně přispět k minimalizaci rizika pádu. Z hlediska prevence rizika pádu lze zařadit mezi žádoucí intervence změnu vysoce rizikového léku za podobný lék s menším rizikem nebo úpravu dávky rizikového léku, a tím snížení výskytu nežádoucích účinků závislých na dávce. Také je možné navrhnout změnu času podání rizikového léku, např. jeho podání ve večerních hodinách, kdy se eliminuje nutnost pohybu pacienta, nebo prodloužení časového intervalu, kdy tento lék zůstane účinný, ale zároveň nedosáhne takových lékových hladin, které vedou k manifestaci nežádoucích účinků. Snaha o racionalizaci farmakoterapie geriatrických pacientů a zejména úprava vysoce rizikových léčiv může vést ke zvýšení bezpečnosti léčby. Multidisciplinární spolupráce lékařů a klinických farmaceutů ve zdravotnickém zařízení je v tomto případě žádoucí, protože může pomoci při stanovení společných cílů, jako je efektivní léčba a poskytování individualizované zdravotní péče.
Závěr
Pády geriatrických pacientů patří mezi časté nežádoucí události během pobytu ve zdravotnickém zařízení. Riziko pádu spojené s užíváním léků může být jednou z významných příčin pádů, protože řada široce užívaných léků vykazuje nežádoucí účinky přímo spojené s výskytem pádu. Zařadit tyto léky jako jeden z hodnocených faktorů stanovení rizika pádu může mít zásadní význam. Předběžná kategorizace vysoce rizikových léků, ale i správný management jejich užívání mohou být efektivními opatřeními při prevenci pádu geriatrických pacientů.
Bylo zjištěno, že starší pacienti užívají z hlediska pádu vysoce rizikové léky souběžně. Polyfarmacie geriatrických pacientů může také přispívat ke zvýšenému riziku pádu, proto je společnou snahou multidisciplinárního týmu zdravotních pracovníků individualizovat léčebný režim pro každého pacienta.
PharmDr. Jana Michalcová
Ústav aplikované farmacie
Masarykova univerzita
Palackého třída 1946/1, 612 00 Brno
e-mail: jana.michalcova@icloud.com
Zdroje
- Huang AR, Mallet L, Rochefort CM, et al. Medication-related falls in the elderly: causative factors and preventive strategies. Drugs Aging 2012; 29(5): 359–376.
- Weil TP. Patient falls in hospitals. An increasing problem. Geriatr Nurs 2015; 36(5): 342–347.
- Tinetti ME, Kumar C. The patient who falls: it is always a trade-off. JAMA 2010; 303(3): 258–266.
- Burns Z, Khasnabish S, Hurley AC, et al. Classification of injurious fall severity in hospitalized adults. J Gerontol A Biol Sci Med Sci 2020.
- Vaapio SS, Salmine MJ, Ojanlatva A, et al. Quality of life as an outcome of fall prevention interventions among the aged: a systematic review. Eur J Public Health 2009; 19(1): 7–15.
- World Health Organization. WHO Global Report on falls prevention in older age. 2008.
- Ambrose AF, Paul G, Hausdorff JM. Risk factors for falls among older adults: a review of the literature. Maturitas 2013; 75(1): 51–61.
- Mangoni AA, Jackson SHD. Age-related changes in pharmacokinetics and phamacodynamics: basic principles and practical application. Br J Clin Pharmacol 2003; 57(1): 6–14.
- Turnheim K. When drug therapy gets old. Pharmacokinetics and pharmacodynamics in the elderly. Exp Gerontol 2003; 38(8): 843–853.
- Wooten JM. Pharmacotherapy considerations in elderly adults. South Med J 2012; 105(8): 437–445.
- Jung D, Shin S, Kim H. A fall prevention guideline for older adults living in long-term care facilities. Int Nurs Rev 2014; 61(4): 525–533.
- Lawlor DA, Patel R, Ebrahim S. Association between falls in elderly woman and chronic diseases and drug use: cross sectional study. BMJ 2003; 327(7417): 712–717.
- Neutel CI, Perry S, Maxwell C. Medication use and risk of falls. Pharmacoepidemiol Drug Saf 2002; 11(2): 97–104.
- World Health Organization. Medication Safety in Polypharmacy: technical report 2019. Dostupné z: https://apps.who.int/iris/handle/10665/325454.
- Ziere G, Dieleman JP, Hofman A, et al. Polypharmacy and falls in the middle age and elderly population. Br J Clin Pharmacol 2006; 61(2): 218–223.
- Glab KL, Wooding FG, Tuiskula KA. Medication-related falls in the elderly: mechanism and prevention strategies. Consult Pharm 2014; 29(6): 413–417.
- Darowski A, Dwight J, Reynolds J. Medicines and Falls in Hospital: Guidance Sheet. 2011. Dostupné z: www.shropshireccg.nhs.uk/media/2475/guidance-sheet-medicines-and-falls-in-hospital.pdf.
- Ensrud KE, Blackwell TL, Mangione, CM, et al. Central nervous system-active medications and risk for falls in older women. J Am Geriatr Soc 2002; 50(10): 1629–1637.
- McLean AJ, Le Couteur DG. Aging biology and geriatric clinical pharmacology. Pharmacol Rev 2004; 56(2): 163–184.
- Leipzig RM, Cumming RG, Tinetti, ME. Drugs and falls in older people: a systematic review and meta-analysis: I. Psychotropic drugs. J Am Geriatr Soc 1999; 47(1): 30–39.
- Leipzig RM, Cumming RG, Tinetti ME. Drugs and falls in older people: a systematic review and meta-analysis: II. Cardiac and analgesic drugs. J Am Geriatr Soc 1999; 47(1): 40–50.
- Woolcott JC, Richardson KJ, Wiens MO, et al. Meta-analysis of the impact of 9 medication classes on falls in elderly persons. Arch Intern Med 2009; 169(21): 1952–1960.
- Bloch F, Thibaud M, Dugue B, et al. Psychotropic drugs and falls in the elderly people: updated literature review and meta-analysis. J Aging Health 2011; 23(2): 329–346
- Seppala LJ, Wermelink AMAT, de Vries M, et al. Fall-risk-increasing drugs: a systematic review and meta-analysis: II. Psychotropics. J Am Med Dir Assoc 2018; 19(4): 371.
- de Vries M, Seppala LJ, Daams JG, et al. Fall-risk-increasing drugs: a systematic review and meta-analysis: I. Cardiovascular Drugs. J Am Med Dir Assoc 2018; 19(4): 371.
- Seppala LJ, van de Glind EMM, Daams JG, et al. Fall-risk-increasing drugs: a systematic review and meta-analysis: III. Others. J Am Med Dir Assoc 2018; 19(4): 372.
- Yoshikawa A, Ramirez G, Smith MA, et al. Opioid use and the risk of falls, fall injuries and fractures among older adults: a systematic review and meta-analysis. J Gerontol A Biol Sci Med Sci 2020.
- Michalcova J, Vasut K, Airaksinen M, et al. Inclusion of medication-related fall risk in fall risk assessment tool in geriatric care units. BMC Geriatr 2020; 20 : 454.
- Maly J, Dosedel M, Vosatka J, et al. Pharmacotherapy as major risk factor of falls – analysis of 12 months experience in hospitals in South Bohemia. J Appl Biomed 2019; 17(1): 53–60.
- Seppala LJ, van der Velde N, Masud T, et al. EuGMS Task and Finish group on Fall-Risk-Increasing Drugs (FRIDs): Position on knowledge dissemination, management, and future research. Eur Geriatr Med 2019; 10 : 275–283.
- Tinetti ME, Baker DI, McAvay G, et al. A multifactorial Intervention to reduce the risk of falling among elderly people living in the community. N Engl J Med 1994; 331 : 821–827.
- Luiting S, Jansen S, Seppälä LJ, et al. Effectiveness of cardiovaslular evaluations and interventions on fall risk: a scoping review. J Nutr Health Aging 2019; 23 (4): 330–337.
Štítky
Geriatria a gerontológia Praktické lekárstvo pre dospelých Protetika
Článek Dlouhodobá péče v DánskuČlánek EDITORIAL
Článok vyšiel v časopiseGeriatrie a Gerontologie
Najčítanejšie tento týždeň
2021 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
- Analýza COVID pozitivních pacientů hospitalizovaných v zařízení následné péče
- Implementace paliativní péče u geriatrických pacientů se srdečním selháním
- Léky jako významný rizikový faktor pádu u geriatrických pacientů
- Věkem podmíněné změny struktury funkce myokardu
- Možnosti nového přístupu k posuzování stupně závislosti pro účely příspěvku na péči u osob starších 65 let
- Věkem podmíněná makulární degenerace
- Závažná diagnóza u geriatrického pacienta – laktátová acidóza asociovaná s metforminem. Pomýšlíme na ni dostatečně?
- Porucha hlasu jako symptom amyotrofické laterální sklerózy
- Program časné postcovidové péče o geriatrické pacienty
- Dlouhodobá péče v Dánsku
- EDITORIAL
- Právě startují meditalks+ – podcasty pro lékaře.
- Geriatrie a Gerontologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Porucha hlasu jako symptom amyotrofické laterální sklerózy
- Závažná diagnóza u geriatrického pacienta – laktátová acidóza asociovaná s metforminem. Pomýšlíme na ni dostatečně?
- Léky jako významný rizikový faktor pádu u geriatrických pacientů
- Věkem podmíněná makulární degenerace
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy




