-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léčba hypertenze u chronické renální insuficience
Treatment of hypertension in chronic renal insufficiency
The aim of treatment of patients with arterial hypertension and chronic renal insufficiency is to achieve of target blood pressure values, reduction of cardiovascular morbidity/mortality and delaying of renal impairment progression. The essential therapy is combination of two or more antihypertensive drugs, which is completed by non-pharmacologic measures. All classes of antihypertensive drugs are effective. Their choice and dosage depends on severity of renal insufficiency and route their elimination. Angiotensin-converting enzyme inhibitors, angiotensin II-receptor blockers and non-dihydropyridine calcium channel blockers, which in addition to antihypertensive have also antiproteinuric effect, are first choice of drugs in hypertensive patients with chronic renal insufficiency. The timely beginning of regular monitoring of renal function and potassium serum level is essential precondition of safe therapy.
Keywords:
arterial hypertension - renal insufficiency - angiotensin-converting enzyme inhibitors - angiotensin II-receptor blockers - calcium channel blockers
Autoři: V. Monhart
Působiště autorů: nefrologické oddělení, Interní klinika 1. LF UK a ÚVN, Praha
Vyšlo v časopise: Kardiol Rev Int Med 2006, 8(4): 202-207
Kategorie: Redakční článek
Souhrn
Cílem léčby arteriální hypertenze u nemocných s chronickou renální insuficiencí je dosažení cílových hodnot krevního tlaku, snížení kardiovaskulární morbidity a mortality a zpomalení progrese renálního postižení. Základem je kombinovaná farmakologická léčba, kterou doplňují dietní a režimová opatření. Všechny třídy antihypertenziv jsou u chronické renální insuficience účinné. Jejich výběr a dávkování závisí na závažnosti renální nedostatečnosti a způsobu eliminace. Inhibitory angiotenzin konvertujícího enzymu, AT1 - blokátory a nedihydropyridinové blokátory kalciových kanálů, které kromě antihypertenzního mají také antiproteinurický efekt, patří mezi léky první volby u hypertenzních nemocných s renální insuficiencí. Základním předpokladem bezpečné léčby je včasné zahájení monitorace funkce ledvin a hladiny sérového draslíku.
Klíčová slova:
arteriální hypertenze - renální insuficience - inhibitory angiotenzin konvertujícího enzymu - AT1-blokátory - diuretika - blokátory kalciových kanálůÚvod
Arteriální hypertenze je přítomna u 60-80 % nemocných s chronickým postižením ledvin ve stadiu renální insuficience. Podle etiologie převažuje sekundární renální parenchymatózní hypertenze nad renovaskulární hypertenzí a esenciální hypertenzí s druhotným renálním postižením.
Přítomnost arteriální hypertenze u chronické renální insuficience významně zvyšuje kardiovaskulární morbiditu a mortalitu [1,2] a ohrožuje nemocné urychlením progrese ledvinové nedostatečnosti směrem k renálnímu selhání a potřebě náhrady funkce ledvin dialýzou nebo transplantací [3].
Základní cíle léčby hypertenze u chronické renální insuficience
- Normalizace systémového krevního tlaku k cílovým hodnotám podle druhu a pokročilosti onemocnění ledvin. U všech nemocných s renální insuficiencí má být krevní tlak snížen na hodnoty 130/80 mm Hg, při současné proteinurii přesahující 1 g/24 hodin až na 125/75 mm Hg [4,5]. Požadavek na dosažení cílových hodnot krevního tlaku je důraznější u diabetických renálních onemocnění.
- Zábrana vzniku či ovlivnění již přítomných poškození cílových orgánů a léčba klasických a renálně specifických rizikových faktorů kardiovaskulárních onemocnění.
- Zpomalení progrese chronických onemocnění ledvin k zábraně nebo oddálení vzniku terminálního selhání vyžadujícího náhradu funkce ledvin dialyzační nebo transplantační léčbou.
Léčebné postupy u renální hypertenze
Léčebné postupy u renální hypertenze zahrnují:
- A. Nefarmakologická opatření
- B. Farmakologickou léčbu
Zvláštnosti léčby renální hypertenze
Ve srovnání s léčbou esenciální a sekundární nerenální hypertenze:
- a) Individualizace podle druhu a pokročilosti renálního onemocnění, stavu funkce ledvin a sodíkové homeostázy.
- b) Základem léčby je farmakoterapie, kterou doplňují nefarmakologická opatření. Vzhledem k převažujícímu střednímu a těžšímu stupni hypertenze je většinou zapotřebí kombinace více léků. Při závažnější renální nedostatečnosti s hladinou sérového kreatininu 400-500 mmol/l je nutné současné podání 3 až 5 antihypertenziv.
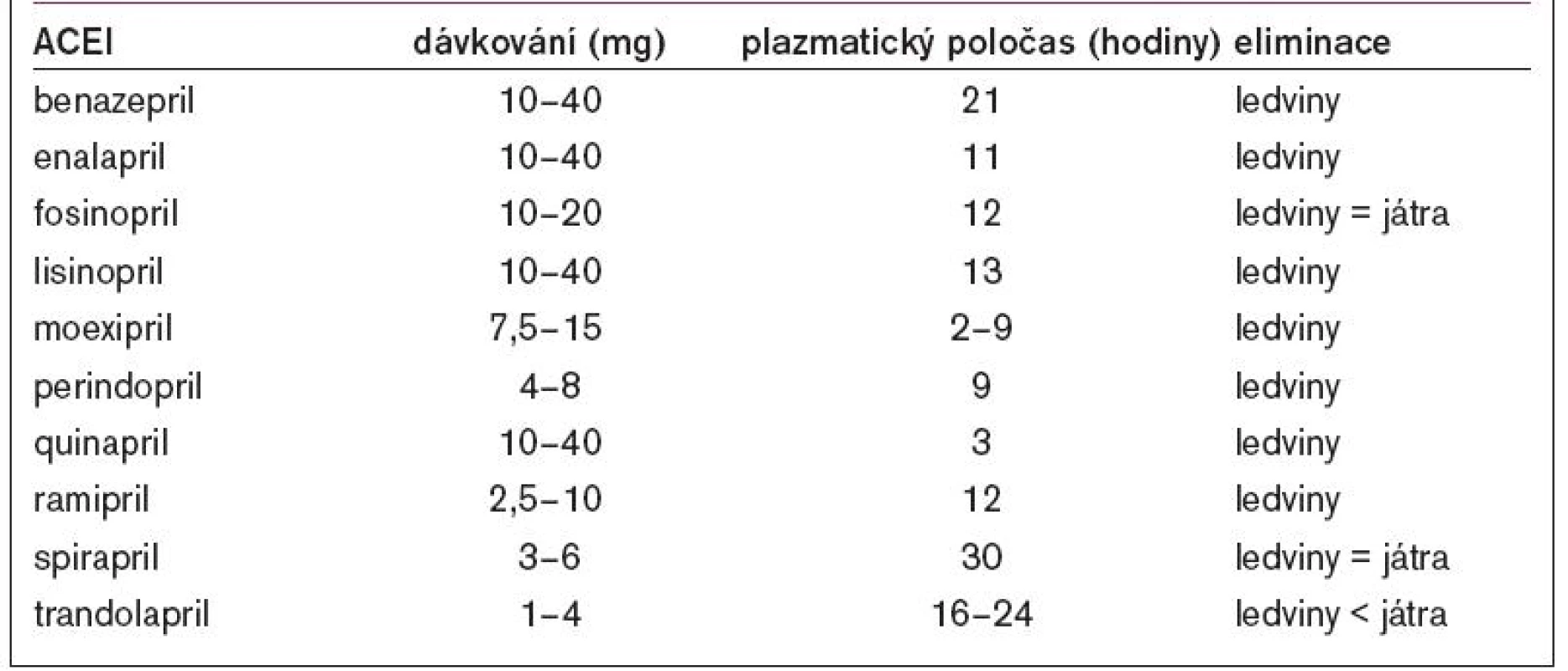
- c) Výběr a dávkování antihypertenziv v závislosti na způsobu eliminace léčiva z organizmu a na úrovni funkce ledvin (tab. 1).
Tab. 1. Dávkování antihypertenziv u chronické renální insuficience [upraveno podle 35]. ![Dávkování antihypertenziv u chronické renální insuficience [upraveno podle 35].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/c306d7f9ad6bb3ed0087ee88beabdc06.jpeg)
Nefarmakologická opatření
Jejich cílem je nejen snížení krevního tlaku, ale také kontrola rizikových faktorů kardiovaskulárních onemocnění a doprovodných onemocnění. Opatření zahrnují doporučení platná při léčbě esenciální hypertenze (tab. 2) [6].
Tab. 2. Nefarmakologická léčebná opatření u hypertenze. 
Zanechání kouření
Nikotin obsažený v tabáku vede ke krátkodobému zvýšení aktivity sympatického nervového systému (SNS). Vyplavení cirkulujících katecholaminů následně zvyšuje hodnotu krevního tlaku a tepové frekvence. Okamžitý presorický efekt kouření je průkazný kontinuálním ambulantním monitorováním krevního tlaku [7].
Snížení tělesné hmotnosti
Vede k poklesu krevního tlaku a má příznivé účinky i na jiné přidružené stavy - inzulinovou rezistenci, diabetes mellitus, hyperlipidemii a hypertrofii levé srdeční komory. Pokles tělesné hmotnosti o 10 kg může vést ke snížení systolického krevního tlaku o 5–20 mm Hg [8].
Dostatečná fyzická aktivita
Zvyšuje parasympatický tonus a snižuje sympatickou aktivitu [9]. Příznivé ovlivnění aktivity vegetativního nervového systému vede ke snížení hladiny cirkulujících katecholaminů, poklesu systémové arteriální rezistence, zlepšení inzulinové senzitivity a k úpravě lipidového spektra. U středně závažné a velmi pokročilé renální insuficience je však rozsah možné fyzické aktivity limitovaný přítomností komplikací provázející ledvinovou nedostatečnost (anémie, kostní a kloubní poruchy).
Snížení nadměrné konzumace alkoholu
Při požívání alkoholu se uplatňuje efekt dávky: malé množství alkoholu působí do jisté míry protektivně na srdečně-cévní systém, ale s vyšší dávkou požívaného alkoholu stoupá z kardiovaskulárních příčin [10]. Toleruje se konzumace maximálního denního množství 20–30 g alkoholu u mužů a polovinu tohoto množství u žen.
Omezení příjmu soli
Příjem kuchyňské soli má být nižší než 6 g denně (= 100 mmol sodíku). Snížení obvyklého příjmu soli z 12-16 g na polovinu má za následek průměrný pokles krevního tlaku o 4–6 mm Hg u významného počtu tzv. „sodík-senzitivních“ hypertoniků [11]. Dietní opatření musí respektovat skutečnost, že u chronických onemocnění ledvin je omezena schopnost jak vylučování, tak i zadržování sodíku v organizmu. U osob s chronickou renální insuficiencí a polyurií se doporučený příjem soli řídí obsahem sodíku vyloučeným do moči za 24 hodin (1g NaCl = 17 mmol sodíku).
Ostatní dietní opatření
Substituce draslíku na úkor sodíku může snižovat krevní tlak, ale mechanizmus, kterým se tak děje, není zatím zcela jasný (možný vliv draslíku na potlačení proliferace hladkých svalových buněk v cévní stěně). V případě nutnosti zvýšeného dietního příjmu draslíku v polyurickém stadiu chronické renální insuficience, nebo naopak jeho omezení při poklesu diurézy je žádoucí sledovat kromě 24hodinového množství draslíku vyloučeného do moči také jeho sérovou hladinu a stav acidobazické rovnováhy. Podle studie DASH vyšší spotřeba ovoce, zeleniny a ryb spolu s nižší konzumací potravin obsahujících nasycené tuky a cholesterol může významně přispět k poklesu krevního tlaku [12].
Farmakologická léčba
Přítomnost ledvinové nedostatečnosti vyžaduje kombinovanou antihypertenzní léčbu. Dosažení cílového TK je v klinické praxi dosti obtížné, a to i při použití kombinace většího počtu léků [13]. Hlavní zásady farmakoterapie renální hypertenze uvádí tab. 3.
Tab. 3. Zásady farmakoterapie renální hypertenze. 
Požadavky na ideální antihypertenzivum - dlouhodobý účinek, ovlivnění systémové i glomerulární hypertenze, antiproteinurický účinek, extrarenální eliminace, metabolická neutralita a dobrá snášenlivost - nesplňuje žádná ze základních tříd léků pro léčbu hypertenze.
Inhibitory angiotenzin konvertujícího enzymu (ACEI)
ACEI jsou léky první volby u hypertenzních onemocnění ledvin se současnou proteinurií anebo s renální insuficiencí. V porovnání s jinými antihypertenzivy mají větší antiproteinurický účinek, a to při srovnatelné kontrole krevního tlaku [14]. Renální účinek ACEI se uskutečňuje ovlivněním hemodynamických (snížením glomerulárního tlaku preferenční dilatací eferentní arterioly, poklesem hyperfiltrace) a nehemodynamických mechanizmů (omezením trofického působení angiotenzinu II na glomeruly, tubuly a ledvinové intersticium).
Před zahájením léčby ACEI je třeba posoudit jak závažnost poruchy funkce ledvin, tak i stav vodní a elektrolytové rovnováhy s případnou korekcí dehydratace a úpravou diuretické léčby. Léčba se zahajuje nízkou úvodní dávkou ACEI (tab. 4). V závislosti na velikosti poklesu filtrační funkce ledvin se pokračuje buď sníženou denní dávkou ACEI nebo prodloužením dávkovacího intervalu [15]. K bezpečné udržovací dávce ACEI u hypertenze s renální insuficiencí lze dospět pozvolným zvyšováním při monitoraci renální funkce a sérové hladiny draslíku (S-K+). Neexistuje žádná absolutní hodnota sérového kreatininu (S-Kr), která by vylučovala zahájení léčby ACEI při dodržení redukovaného dávkování a také včasné a časté laboratorní kontroly.
Tab. 4. Počáteční dávkování ACEI při snížené funkci ledvin. 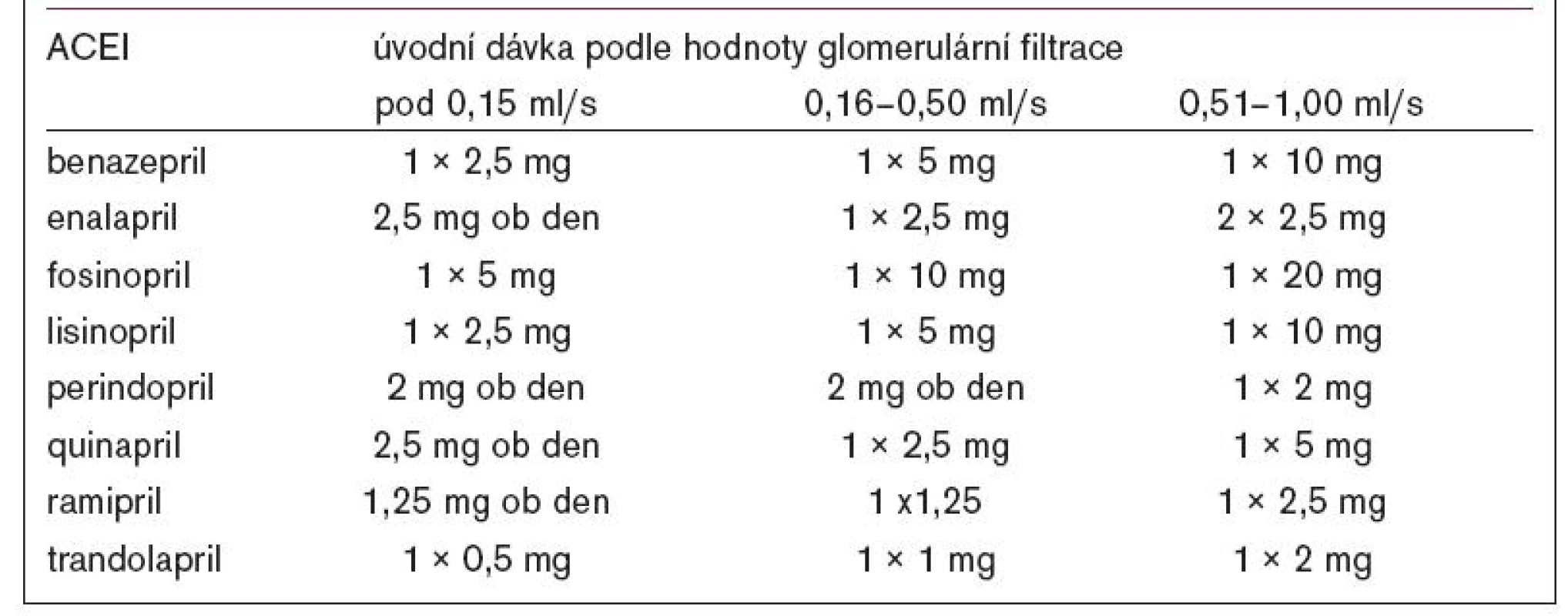
K zesílení jak antihypertenzního, tak i antiproteinurického účinku ACEI dochází snížením přívodu soli nebo kombinací s diuretiky (mimo kalium šetřící) a nedihydropyridinovými blokátory kalciových kanálů. Nesteroidní antirevmatika a antacida účinek ACEI snižují. Naopak ACEI omezují účinnost erytropoetinu při léčbě renální anémie u pokročilé renální insuficience.
Nežádoucí renální účinky ACEI
a) Zhoršení funkce ledvin
Počáteční přechodné snížení ledvinné funkce provázející antihypertenzivní léčbu je výsledkem snížení krevního tlaku a nezávisí na druhu antihypertenziva. U ACEI je tato komplikace častější, protože snížení glomerulárního tlaku vyvolané poklesem systémového krevního tlaku je zvýrazněno současnou dilatací eferentních arteriol glomerulů. Ke snížení filtrační funkce ledvin v souvislosti s léčbou ACEI dochází především u nemocných s renální insuficiencí nebo se srdečním selháním.
Malé neprogredující zvýšení S-Kr při léčbě ACEI není důsledkem strukturálního poškození ledvin, ale projevem příznivého ovlivnění renální hemodynamiky - úpravy zvýšeného intraglomerulárního tlaku [16]. Nejčastěji se projeví během 1. týdne léčby, dosahuje vrcholu ve 2. týdnu a doznívá ve 3-4. týdnu, kdy dochází ke stabilizaci [17]. Nepřesahuje-li vzestup S-Kr 20-30 % výchozí hodnoty a nezvyšuje se při dalším sledování, není překážkou další léčby pomocí ACEI [18]. U většiny léčených se funkce ledvin v období následujících 2 měsíců zlepší nebo upraví [16].
Zvýšení S-Kr > 30 % výchozí hodnoty narůstající při dalším sledování vyžaduje přerušení léčby pomocí ACEI a pátrání po možných příčinách renální dysfunkce [18,19]:
- hemodynamicky významné stenóze obou renálních tepen (nebo tepny solitární funkční ledviny)
- sníženém intravaskulárním objemu při omezeném příjmu tekutin, gastroenteritidě či diuretické léčbě [20,21]
- poklesu efektivního intravaskulárního objemu u závažnějšího srdeční selhání [20,22]
- zvýšené renální vazokonstrikci při současné léčbě nesteroidními antirevmatiky či cyklosporinem [18].
Akutní selhání ledvin u osob léčených ACEI - predispozicí je diuretiky vyvolaná deplece sodíku a přítomnost chronické renální insuficience [20,23]. Převážně jde o asymptomatické, neoligurické (s normální diurézou či polyurií), hyperkalemií provázené selhání ledvin, které je téměř vždy reverzibilní [23]. Může být ovlivnitelné ambulantně přerušením léčby pomocí ACEI, diuretiky nebo obojího [24]. Potřeba hemodialyzační léčby je jen u malé části nemocných [20].
Preventivní opatření při včasném a důsledném provedení pomáhají omezit míru poklesu ledvinné funkce (tab. 5).
Tab. 5. Opatření ke zmírnění poklesu funkce ledvin při léčbě ACEI. 
b) Hyperkalemie
Blokáda vzniku angiotenzinu II vyvolaná ACEI snižuje tvorbu aldosteronu, který je hlavním hormonálním stimulem močové exkrece draslíku. K nárůstu sérové hladiny draslíku (S-K+) nad 5.1 mmol/l dochází přibližně u 10 % léčených ACEI [25]. U jedinců s normální funkcí ledvin zvýšení S-K+ nepřesahuje 0.5 mmol/l. K závažnější hyperkalemii může dojít u nemocných s renální insuficiencí, při současné léčbě kalium šetřícími diuretiky, kaliovými suplementy a nesteroidními antirevmatiky. U jedinců s chronickým onemocněním ledvin je nutné vyšetřit S-K+ na konci 1. týdne po zahájení léčby ACEI. Podání kalium šetřícího diuretika spironolaktonu v dávce 25 mg (ojediněle 50 mg) denně u nemocných se srdečním selhání léčených ACEI je možné jen v kombinaci s kličkovými diuretiky.
Preventivní opatření ke snížení kalemie jsou nutná již při zvýšení hladiny S-K+ nepřesahujícím 5,6 mmol/l [18]. Při jejich dodržení (tab. 6) je výskyt závažnější hyperkalemie vedoucí k přerušení dalšího podávání ACEI nízký, a to i u nemocných se střední nebo závažnou chronickou renální insuficiencí. Přesáhne-li S-K+ hodnotu 5,6 mmol/l je nutné nahrazení ACEI jinými antihypertenzivy.
Tab. 6. Preventivní opatření proti hyperkalemii při léčbě ACEI. 
Antagonisté angiotenzinu II ( AT1 - blokátory )
AT1-blokátory ve srovnání s ACEI účinněji ovlivňují systém renin-angiotenzin. Blokáda AT1-receptorů brání vzniku většiny nepříznivých účinků angiotenzinu II - vazokonstrikci, zvýšené sekreci aldosteronu, tkáňové proliferaci, účasti při vzniku remodelace a hypertrofie myokardu. Na rozdíl od působení ACEI se nezvyšuje hladina bradykininu. Vazba angiotenzinu II na volné AT2-receptory působí vazodilataci a brzdí buněčný růst. Do 1. generace AT1-blokátorů patří losartan a valsartan. Ve 2. generaci jsou kandesartan, irbesartan, eprosartan a telmisartan. AT1-blokátory mají s ACEI srovnatelný účinek při snížení krevního tlaku i proteinurie [26]. Losartan má oproti ostatním AT1-blokátorům navíc urikosurický účinek. Výhodou AT1-blokátorů v léčbě hypertenze je velmi dobrá snášenlivost - výskyt nežádoucích účinků je na úrovni placeba.
Rozdíl mezi ACEI a AT1-blokátory [27] vychází z odlišných farmakokinetických a farmakodynamických vlastností:
- Výraznější pokles glomerulární funkce při léčbě ACEI souvisí se zvýšenými hladinami bradykininu.
- ACEI s výjimkou fosinoprilu, trandolaprilu a spiraprilu se vylučují převážně ledvinami (tab. 7), naopak AT1-blokátory hlavně játry nebo játry a ledvinami (tab. 8).
Tab. 8. Srovnání AT<sub>1</sub>-blokátorů. 
Výskyt mírného zvýšení sérového kreatininu u lehké chronické renální insuficience je při léčbě AT1-blokátory srovnatelný s ACEI [28]. Nevyžadují redukci dávkování u osob s mírnou nebo středně závažnou renální insuficiencí. Opatrnost se doporučuje při hodnotě clearance kreatininu 0,25 ml/s.
Diuretika
Mechanizmy, kterými diuretika snižují krevní tlak, nejsou ani po 40 letech jejich používání dostatečně objasněny:
- natriuretický účinek s redukcí plazmatického objemu a srdečního výdeje [29,30]
- vazodilatační účinek - snížení Na+ ve stěně cévní brání vstupu Ca++ do buněk
- uvolňování prostaglandinu PGE.
Thiazidová diuretika ztrácejí svoji účinnost při hladině S-Kr 220 μmol/l (= clearance kreatininu 0,67 ml/s ) a jsou nahrazována kličkovými diuretiky. Furosemid je účinný při zvyšujícím se dávkování i při velmi pokročilé renální insuficienci, je však třeba počítat s určitým rizikem nefrotoxicity. Současné podání thiazidového a kličkového diuretika má synergické působení, protože vede k sekvenční blokádě zpětné resorpce sodíku v průběhu celého nefronu. Umožní zvýšené vylučování sodíku, ale i draslíku při snížení dávky zvláště kličkového diuretika - je nutné sledování hladiny S-K+. Kalium šetřící diuretika nepodáváme pro riziko vzniku hyperkalemie u závažnější renální insuficience, zvláště při diabetické nefropatii, při současné léčbě nesteroidními antirevmatiky nebo neselektivními betablokátory. U hypertoniků s renální insuficiencí léčených ACEI lze při léčbě chronického srdečního selhání podávat malou dávku spironolaktonu (25 mg denně) spolu s kličkovým diuretikem, ale při sledování hladiny S-K+ .
Blokátory kalciových kanálů (BKK)
K léčbě hypertenze se používají BKK s účinkem na vysokovoltážové kanály L-typu, které řídí průnik Ca2+ přes buněčnou membránu z extracelulárního prostoru do buňky a ovlivňují obsah Ca2+ v cytoplazmě srdečních a cévních buněk. Dihydropyridinové (DHP) BKK působící více selektivně na cévy vedou k poklesu krevního tlaku snížením periferní cévní rezistence. Nedihydropyridinové (NDHP) BKK kromě vazodilatačního účinku snižují stažlivost a zpomalují šíření vzruchu v myokardu. Při léčbě hypertenze se upřednostňují BKK s prodlouženým účinkem. Neovlivňují plazmatickou reninovou aktivitu, ale volum-dependentní hypertenze s nízkou hladinou reninu lépe reaguje na léčbu BKK.
Renální účinky BKK jsou rozdílné:
- DHP-BKK dilatují aferentní arteriolu, zvyšují intraglomerulární tlak a snižují autoregulační schopnost ledvin [31]. Nepříznivý vliv na renální hemodynamiku se neuplatňuje při kombinaci s ACE-I [32].
- NDHP-BKK ovlivňují renální autoregulaci méně, mohou působit vazodilataci i eferentní arterioly, snížit glomerulární tlak a permeabilitu [33]. Antiproteinurický účinek byl prokázán pouze u NDHP-BKK, a to jak u diabetických, tak i u nediabetických onemocnění ledvin [34]. U BKK dosud chybí přesvědčivé důkazy o jejich renoprotekci. Výhodou BKK je, že neovlivňují metabolizmus lipidů a sacharidů, sérové hladiny kyseliny močové a K+. S výjimkou verapamilu nevyžadují úpravu dávkování při renální insuficienci.
Jiná antihypertenziva
Z betablokátorů mají přednost léky s vnitřní sympatomimetickou aktivitou, které podobně jako antihypertenziva s centrálními účinky a selektivní alfa1 -blokátory nemají nepříznivý vliv na hladinu krevních lipidů.
Ostatní přídatná farmakoterapie
Je zaměřená jak na ovlivnění současně přítomných metabolických poruch –hyperlipidemie (statiny) a hyperhomocysteinemie (kyselina listová a vitamin B12), tak i na snížení agregace trombocytů (kyselina acetylsalicylová).
Závěr
Dosažení požadované kontroly krevního tlaku u hypertenzních nemocných s chronickou renální insuficiencí je ve srovnání s léčbou hypertoniků s neporušenou funkcí ledvin nesrovnatelně obtížnější. Vždy vyžaduje kombinaci více antihypertenzních léků, jejichž výběr a dávkování přihlíží k závažnosti poruchy filtrační funkce ledvin a způsobu vylučování z organizmu. Současná potřeba zpomalit progresi renálního postižení upřednostňuje používání antihypertenziv s prokázaným antiproteinurických účinkem - ACEI, AT1-blokátorů a nedihydropyridinových blokátorů kalciových kanálů. Vysoká kardiovaskulární morbidita a mortalita postihující nemocné s hypertenzí a porušenou funkcí ledvin vyžaduje komplexní léčebný přístup - kromě antihypertenzní také hypolipidemickou a antiagregační medikaci.
Doručeno do redakce 4. 10. 06
Přijato k otištění po recenzi 19. 10. 06
prof. MUDr. Václav Monhart, CSc.
nefrologické oddělení, Interní klinika 1. LF UK a ÚVN, Praha
Zdroje
1. Levey AS, Beto JA, Coronado BE et al. Controlling the epidemic of cardiovascular disease in chronic renal disease: What do we now ? What do we need to learn ? Where do we go from here ? Am J Kidney Dis 1998; 32 : 853-906.
2. Mailloux LU, Levey AS. Hypertension in patients with chronic renal disease. Am J Kidney Dis, 1998; 32 (Suppl 3): 120-141.
3. Martinez-Maldonado M. Role of hypertension in the progression of chronic renal disease. Nephrol Dial Transplant 2001; 16 (Suppl 1): 63-66.
4. European Society of Hypertension – European Society of Cardiology Guidelines Comittee. 2003 European Society of Hypertension-European Society of Cardiology guidelines for the management of arterial hypertension. J Hypertens 2003; 21 : 1011-1053. Erratum in: J Hypertens 2003; 21 : 2203-2204.
5. Chobanian AV, Bakris GL, Black HR et al. The seventh report of the joint national comittee on prevention, detection, evaluation, and treatment of high blood pressure. The JNC 7. JAMA 2003; 289 : 2560-2572.
6. Cífková R, Horký K, Widimský J et al. Doporučení diagnostických a léčebných postupů u arteriální hypertenze – verze 2004. Cor Vasa 2005; 47(Suppl K): 3-16.
7. Verdecchia P, Schillaci G, Borgioni C et al. Cigarette smoking, ambulatory blood pressure and cardiac hypertrophy in essential hypertension. J Hypertens 1995; 13 : 1209-1215.
8. He J, Whelton PK, Appel LJ et al. Long-term effects of weight loss and dietary sodium reduction on incidence of hypertension. Hypertension 2000; 35 : 544-549.
9. Arakawa K. Antihypertensive mechanism of exercise. J Hypertens 1993; 11 : 223-229.
10. Fagrell B, De Faire U, Bondy S et al. The effects of light to moderate drinking on cardiovascular diseases. J Intern Med 1999; 4 : 331-340.
11. Cutler JA, Follmann D, Allender PS. Randomized trials of sodium reduction: an overview. Am J Clin Nutr 1997; 65(Suppl): 643 -651.
12. Sacks FM, Svetkey LP, Vollmer WM et al. Effects on blood pressure of reduced dietary podium and the Dietary Approaches to Stop Hypertension (DASH) diet. N Engl J Med 2001; 344 : 3-10.
13. Ridao N, Luno J, Garcia de Vinuesa S et al. Prevalence hypertension in renal disease. Nephrol Dial Transplant 2001; 16(Suppl 1): 70-73.
14. Garcia de Vinuese S, Luno J, Goméz-Campdera F et al. Effect of strict blood pressure control on proteinuria in reanal patients treated with different antihypertensive drugs. Nephrol Dial Transplant 2001; 16(Suppl 1): 78-81.
15. Kaplan NM. Kaplan's Clinical hypertension. 9th ed. Philadelphia: Lippincott Williams & Wilkins 2006.
16. Palmer BF. Angiotensin-converting enzyme inhibitors and angiotenzin receptor blockers: what to do if the serum creatinine and/or serum potassium concentration rises. Nephrol Dial Transplant 2003; 18 : 1973-1975.
17. Ali A. Using of angiotensin-converting enzyme inhibitors in patients with heart failure and renal insufficiency: how concerned should we be by the rise in serum creatinine? J Am Geriatr Soc 2002; 50 : 1297-1300.
18. Palmer BF. Renal dysfunction complicating the treatment of hypertension. N Engl J Med 2002; 347 : 1256-1261.
19. Bakris GL, Weir MR. Angiotensin-converting enzyme inhibitor-associated elevations in serum creatinine: is this a cause for concern? Arch Intern Med 2000; 160 : 685-693.
20. Mandal AK, Market RJ, Saklayen MG et al. Diuretic potentiate angiotensin converting enzyme inhibitor-induced acute renal failure. Clin Nephrol 1994; 42 : 170-174.
21. Wynckel A, Ebikili B, Melin JP et al. Long-term follow-up of acute renal failure caused by angiotensin converting enzyme inhibitors. Am J Hypert 1998; 11 : 1080-1086.
22. Ljungman S, Kjekshus J, Swedberg K. Renal function in severe congestive heart failure during treatment with enalapril (The Cooperative North Scandinavian Enalapril Survival Study / CONSENSUS/ trial. Am J Cardiol 1992; 70 : 479-487.
23. Toto RD. Renal insufficiency due to angiotensin-converting enzyme inhibitors. Min Electrol Metab 1994; 20 : 193-200.
24. Navis G, Faber HJ, de Zeeuw D, de Jong PE. ACE inhibitors and the kidney. A risk-benefit assesment. Drug Safety 1996; 15 : 200-211.
25. Reardon LS. Hyperkalemia in outpatients using angiotensin-converting enzyme inhibitors. Arch Intern Med 1998; 158 : 26-32.
26. Schultz E, Bech NJ, Pedersen EB et al. A randomised, doule-blind parallel study on the safety and antihypertensive efficacy of losartan compared to captopril in patients with mild to moderate hypertension and impaired renal function. Nephrol Dial Transplant 1999; 14(Suppl 4): 27-28.
27. Klahr S, Morrissey J. Comparative effects of ACE inhibition and angiotensin II receptor blockade in the prevention of renal damage. Kidney Int 2002; 62(Suppl): 23-26.
28. Pitt B, Segal R, Martinez FA et al. Randomised trial of losartan ersus capropril in patients over 65 years with heart failure ( Evaluation of Losartan in the Eldery Study, ELITE). Lancet 1997; 349 : 747-752.
29. Johnston CI. The place of diuretics in the treatment hypertension in 1993: can we do better? Clin Exp Hypertens 1993; 15 : 1239-1255.
30. Puschett JB. Diuretics in hypertension. In: Singh BN et al (eds). Cardiovascular Pharmacology and Therapeutics. New York : Churchill Livingstone 1994 : 885-908.
31. Griiffin KA, Picken MM, Bakris GL et al. Class differences in the effects of calcium channel blockers in the rat remnant kidney model. Kidney Int 1999; 55 : 1849-1860.
32. Herlitz H, Harris K, Risler T et al. The effects of an ACE inhibitor and a calcium antagonist on the progession of renal disease: The Nephros Study. Nephrol Dial Transplant 2001; 16 : 2158-2165.
33. Hayashi K, Ozawa Y, Fujiwara K et al. Role of actions of calcium antagonists on efferent arterioles – with special references to glomerular hypertension. Am J Nephrol 2003; 23 : 229-244.
34. Bakris GL, Weir MR, Secic M et al. Differential effects of calcium antagonist subclasses on markers nephropathy progression. Kidney Int 2004; 65 : 1991-2002.
35. Misra M, Reams GP, Bauer JH. Hypertension in patients on renal replacement therapy. In: Oparil S, Weber MA (eds). Hypertension: A companion to Brenner and Rector,s The Kidney. Philadelphia: WB Saunders 2000 : 531-539.
Štítky
Detská kardiológia Interné lekárstvo Kardiochirurgia Kardiológia
Článok vyšiel v časopiseKardiologická revue – Interní medicína
Najčítanejšie tento týždeň
2006 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Nobelova cena za lékařství a fyziologii 2006
- Vyšetřování srdeční stability
- Historie trvalé kardiostimulace
- Automatické funkce kardiostimulátorů
-
Jsou moderní automatické kardiostimulátory skutečně automatické?
Medtronic Adapta a jeho automatické funkce - Nová antiarytmika v léčbě fibrilace síní
- Akutní infarkt myokardu u žen
- Léčba hypertenze u chronické renální insuficience
- Studie SPARCL – the Stroke Prevention by Aggressive Reduction in Cholesterol Levels: komentář
- Defekt septa komor (obrazový text)
- Klinické studie ukončené, přednesené nebo publikované v poslední době
- Přehled studií citovaných v článcích tohoto čísla Kardiologické revue
- Galerie autorů
- Rejstřík k ročníku 8 (2006)
- Kardiologická revue – Interní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Automatické funkce kardiostimulátorů
- Vyšetřování srdeční stability
- Léčba hypertenze u chronické renální insuficience
- Nová antiarytmika v léčbě fibrilace síní
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy