-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Chronické renální selhání a kardiovaskulární příhody
Chronic renal failure and cardiovascular events
Patients with chronic renal failure have significantly increased risk of cardiovascular events. The numerous traditional (hypertension, dyslipidemia and diabetes) and nontraditional renal specific risk factors (retention of uremic toxins, anemia, hypervolemia, malnutrition and impaired calcium and phosphate balance) contribute to increased cardiovascular morbidity and mortality. The early detection and intervention treatable risk factors can reduce the occurrence of cardiovascular events. The focus of comprehensive therapy consist in blood pressure and dyslipidemia control.
Keywords:
chronic renal failure – cardiovascular events – risk factors – hypertension – dyslipidemia
Autori: V. Monhart
Vyšlo v časopise: Kardiol Rev Int Med 2012, 14(4): 254-257
Kategória: Kardiorenální syndrom
Súhrn
Pacienti s chronickým renálním selháním mají významně vyšší riziko kardiovaskulárních příhod. Ke zvýšené kardiovaskulární morbiditě a mortalitě přispívají početné tradiční (hypertenze, dyslipidemie a diabetes) a netradiční renálně specifické rizikové faktory (retence uremických toxinů, anemie, hypervolemie, malnutrice, poruchy metabolizmu vápníku a fosforu). Výskyt kardiovaskulárních příhod lze snížit včasnou detekcí a intervencí léčbou ovlivnitelných rizikových faktorů. Těžiště komplexní léčby spočívá v kontrole hypertenze a ovlivnění dyslipidemie.
Klíčová slova:
chronické renální selhání – kardiovaskulární příhody – rizikové faktory – hypertenze – dyslipidemieÚvod
Výskyt kardiovaskulárních (KV) příhod u pacientů s chronickým onemocněním ledvin (chronic kidney disease – CKD) (tab. 1) je výrazně častější než v běžné populaci a představuje hlavní příčinu vysoké mortality těchto nemocných. K rozvoji KV komplikací dochází velmi časně – již u nemocných s CKD 2. stadia. Pokles glomerulární filtrace pod 1 ml/s/1,73 m2 je spojen se zvýšeným KV rizikem [1–3]. Při téměř tříletém sledování (median 2,84 let) 1 120 295 dospělých osob (průměrný věk 52 let, 55 % žen) bylo zjištěno zvýšené relativní riziko vzniku KV příhod v závislosti na závažnosti poklesu filtrační funkce ledvin [4]: 1,4 (45–59 ml/min/1,73 m2), 2,0 (30–44 ml//min/1,73 m2), 2,8 (15–29 ml/min/1,73 m2) a 3,4 (< 15 ml/min/1,73 m2).
Tab. 1. Klasifikace chronického renálního selhání (CKD). 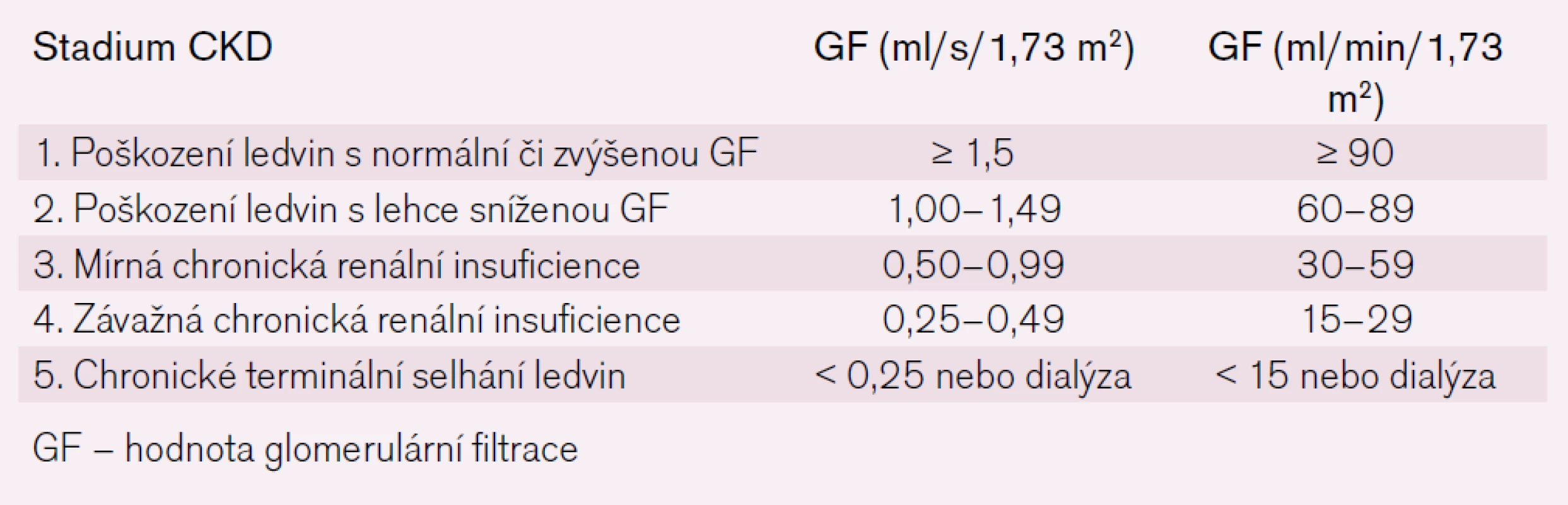
Rizikové faktory KV příhod u CKD
U pacientů s CKD často bývají přítomné tradiční a netradiční rizikové faktory pro vznik KV onemocnění. Tradiční rizikové faktory, především hypertenze, dyslipidemie a diabetes, jsou spojené s výraznějším nárůstem KV mortality u starších osob s CKD [5,6]. Počet KV rizikových faktorů koreluje se závažností poruchy renální funkce. U všech pacientů s CKD 4. a 5. stadia se nachází dva a více rizikových faktorů [7]. Netradiční renálně specifické rizikové faktory KV příhod zahrnující retenci uremických toxinů, anemii, hypervolemii, malnutrici a poruchy metabolizmu vápníku a fosforu (tab. 2) jsou přítomné u pacientů s CKD 3.–5. stadia. Jak tyto faktory vedou ke vzniku KV příhod, není přesně známé. Usuzuje se, že porucha kostního minerálního metabolizmu má vztah ke kalcifikacím koronárních tepen.
Tab. 2. Rizikové faktory KV onemocnění u CKD. 
Vztah mezi KV příhodami a CKD v běžné populaci
Nejlepší výsledky pochází z meta-analýzy studií u běžné populace zahrnující 1 234 182 osob s údaji o vyšetření albuminurie (u 105 872 jedinců ve 14 studiích stanovením močového poměru albumin/kreatinin, u dalších 1 128 310 osob v sedmi studiích s albuminurií vyšetřenou diagnostickým močovým proužkem) a kalkulované hodnoty glomerulární filtrace [8]. Během osmiletého sledování se riziko celkové a KV mortality postupně zvyšovalo u osob s poklesem glomerulární filtrace pod 60 ml/min/1,73 m2 ve srovnání s jedinci s normální filtrační funkcí. Albuminurie byla v této studii nezávislým rizikovým faktorem zvýšené celkové i KV mortality.
Vztah mezi KV příhodami a CKD ve studiích u pacientů se zvýšeným KV rizikem
Sekundární analýzy studií zahrnující pacienty se známými rizikovým faktory KV onemocnění (hypertenzí a diabetem) nebo s již prokázaným KV onemocněním prokázaly, že přítomnost nebo vznik poruchy renální funkce je nezávisle spojena s KV příhodami. Z meta-analýzy deseti studií zahrnujících 266 975 pacientů, kteří měli hypertenzi, diabetes, KV onemocnění nebo kombinaci těchto onemocnění, je zřejmé, že riziko KV mortality u jedinců se selháním ledvin (glomerulární filtrace < 15 ml/min/1,73 m2) bylo trojnásobně vyšší oproti osobám s normální funkcí ledvin [9].
Výskyt KV příhod u chronického selhání ledvin
KV onemocnění jsou zodpovědná za přibližně 50 % úmrtí pacientů léčených chronickou dialýzou [10]. Ovlivňuje to skladba pacientů při zahájení dialyzační léčby: průměrný věk 60 let (20 % je starších 75 let), kolem 40 % má diabetes mellitus a častá jsou přidružená KV onemocnění.
Přibližně 80 % z 1 846 chronicky hemodialyzovaných pacientů v 15 klinických centrech zařazených ve studii HEMO mělo některou formu srdečního onemocnění – 39 % ischemickou chorobu srdeční, 40 % městnavé srdeční selhání, 31 % arytmie a 63 % ostatní srdeční onemocnění [11]. Během tříletého sledování došlo k 343 úmrtím z KV příčin (39,4 % všech úmrtí). Ischemická choroba srdeční se podílela na KV mortalitě 61,5 %.
Příčinou zvýšeného KV rizika u dialyzovaných nemocných (CKD stadium 5) je ve srovnání s osobami stejného věku zvýšený výskyt hypertrofie levé komory srdeční (75 % vs 20 %), ischemické choroby srdeční a chronického srdečního selhání (20 % vs 5 %) již při zahájení dialyzační léčby [12,13]. Přesto, že jsou léčebné intervence zaměřené na regresi hypertrofie levé komory a koronární revaskularizaci efektivní také u dialyzovaných pacientů, účinnější je prevence rozvoje těchto komplikací již ve fázi chronické renální insuficience – účinná léčba hypertenze, dyslipidemie, anemie a poruch kalciumfosfátového metabolizmu. Dialyzovaní pacienti s chronickým nezvratným selháním ledvin mají extrémně zvýšené KV riziko [14,15]. V průměru je riziko KV mortality zvýšené desetinásobně, ale u mladších pacientů ve věku 20–30 let je zvýšené až na 100násobek (graf 1).
Graf 1. Kardiovaskulární mortalita v běžné populaci a u dialyzovaných pacientů – vztah k věku, rase a pohlaví. Upraveno podle [14,15]. ![Kardiovaskulární mortalita v běžné populaci a u dialyzovaných pacientů – vztah k věku, rase a pohlaví. Upraveno podle [14,15].](https://pl-master.mdcdn.cz/media/image/f24452b0988d20b473182ec71867917b.png?version=1537790366)
Snížení KV příhod u pacientů s chronickým selháním ledvin
KV prognózu pacientů lze zlepšit současnou intervencí zaměřenou na léčbou ovlivnitelné tradiční a renálně specifické KV rizikové faktory. Protože většina jedinců s CKD má více rizikových faktorů, je nutný multidisciplinární přístup. Těžiště komplexní léčby spočívá především v kontrole krevního tlaku a ovlivnění dyslipidemie, a to již od časných stadií CKD. Nezbytnou součástí je farmakologická blokáda systému renin-angiotenzin a podání statinů [16]. Nefarmakologická opatření jsou shodná se zásadami KV prevence – zanechání kouření, změna stravovacích zvyklostí s omezením příjmu soli, tuků a alkoholu, zvýšení aerobní aktivity a optimalizace tělesné hmotnosti a její distribuce (snížení centrální//abdominální obezity).
Kontrola krevního tlaku
V současnosti se doporučuje snížení krevního tlaku na cílové hodnoty 130–135/80–85 mmHg [17,18] použitím kombinace vhodných antihypertenziv. Studie u diabetických i nediabetických pacientů [19,20] neprokázaly přednost intenzivní kontroly krevního tlaku (< 130/80 mmHg) oproti standardní kontrole (< 140/90 mmHg). U diabetických pacientů se upřednostňuje farmakologická blokáda systému renin-angiotenzin inhibitory ACE nebo AT1 blokátory s nutností úpravy jejich dávkování.
Léčba dyslipidemie
Přestože meta-analýza statinových studií u pacientů s normální nebo jen lehce sníženou funkcí ledvin [21] ukázala, že intenzivnější snížení sérového cholesterolu (o 0,51 mmol/l) vedlo k významnému omezení výskytu velkých KV příhod (o 15 %), atorvastatin ve studii 4D neměl příznivý vliv na KV mortalitu a morbiditu u dialyzovaných diabetiků [22]. Obdobně rosuvastatin ve studii AURORA neovlivnil u dialyzovaných diabetiků i nediabetiků KV mortalitu a morbiditu [23]. Teprve následné analýzy studií 4D a AURORA ukázaly u určitých podskupin pacientů příznivý vliv statinů na ovlivnění KV příhod [24,25].
Dosud největší hypolipidemická studie SHARP prokázala příznivý efekt kombinace simvastatinu a ezetimibu (20 mg/10 mg) na KV morbiditu [26]. Zhruba jedna třetina z 9 438 zařazených pacientů byla již v době randomizace dialyzována (hemodialýzou nebo peritoneální dialýzou), zbylé dvě třetiny pacientů s CKD ve stadiu 3 nebo 4 byly léčeny konzervativně. Léčba kombinací simvastatin//ezetimib během pěti let snížila ve srovnání s placebem výskyt velkých KV aterosklerotických příhod (smrt z koronárních příčin, infarkt myokardu, jakákoli revaskularizace a ischemická cévní mozková příhoda) statisticky významně o 16,5 % (p = 0,022) a výskyt velkých KV cévních příhod (srdeční smrt, infarkt myokardu, jakákoli cévní mozková příhoda a jakákoli revaskularizace) o 15,3 % (p = 0,0012). Pokles výskytu KV příhod byl u dialyzovaných i dosud nedialyzovaných pacientů obdobný.
Podíl koronárních úmrtí na KV mortalitě ve studii SHARP nedosáhl ani jedné čtvrtiny (181/749) a byl zastoupen pouze 8 % (181/2 257) v celkové mortalitě.
Zatímco u pacientů s normální funkcí ledvin koreluje KV mortalita s výší sérového cholesterolu [27], u některých jedinců se selháním ledvin může být přítomen paradoxní stav, kdy vzestup KV mortality není provázen vysokými, ale naopak nízkými hodnotami sérového cholesterolu [28]. Příčinou jak nízké hodnoty sérového cholesterolu, tak i vysoké KV mortality může být malnutrice.
Možnosti ovlivnění některých renálně specifických rizikových faktorů
Anemie se léčí preparáty železa a erytropoetinem s cílem dosáhnout hladiny hemoglobinu 110 g/l. U poruch metabolizmu vápníku a fosforu je vhodná suplementace kalcia, použití aktivních forem vitaminu D a perorálních vazačů fosfátů. Hypervolemie provázející chronické selhání ledvin s reziduální diurézou vyžaduje podání kličkových diuretik (furosemidu). U dialýzou léčených osob s hypervolemií, ale již bez diurézy, je možností úprava hemoeliminační léčby.
Na KV prognóze některých dialyzovaných pacientů, zvláště diabetiků, se zásadním způsobem účastní faktory, které léčba statiny neovlivní – hypervolemie, hypertrofie levé komory a nepřítomnost sinusového rytmu [29]. Náhlá smrt u hemodialyzovaných pacientů se podílí 27 % na celkové mortalitě a 64 % na KV mortalitě [30].
Závěr
Velké riziko KV příhod u pacientů s chronickým selháním ledvin v období predialýzy a dialýzy vyžaduje účinnou intervenci u léčbou ovlivnitelných tradičních a renálně specifických KV rizikových faktorů. U dialyzovaných jedinců je navíc potřebná správně vedená a účinná krev očišťující léčba s cílem dosažení optimální tělesné hmotnosti a eliminace iontových dysbalancí.
Doručeno do redakce 19. 11. 2012
Přijato po recenzi 30. 11. 2012
prof. MUDr. Václav Monhart, CSc.
Interní klinika 1. LF UK a ÚVN Praha
vaclav.monhart@uvn.cz, vaclav.monhart@synlab.cz
Zdroje
1. Mann JF, Gerstein HC, Pogue J et al. Renal insufficiency as a predictor of cardiovascular outcomes and the impact of ramipril: the HOPE randomized trial. Ann Intern Med 2001; 134 : 629–636.
2. Ruilope LM, Salvetti A, Jamerson K et al. Renal function and intensive lowering of blood pressure in hypertensive participants of the Hypertension Optimal Treatment (HOT) Study. J Am Soc Nephrol 2001; 12 : 218–225.
3. Henry RM, Kostense PJ, Bos G et al. Mild renal insufficiency is associated with increased cardiovascular mortality: The Hoorn Study. Kidney Int 2002; 62 : 1402–1407.
4. Go AS, Chertow GM, Fan D et al. Chronic kidney disease and the risks of death, cardiovascular events, and hospitalization. N Engl J Med 2004; 351 : 1296–1305.
5. Muntner P, He J, Astor BC et al. Traditional and nontraditional risk factors predict coronary heart disease in chronic kidney disease: results from the atherosclerosis risk in communities study. J Am Soc Nephrol 2005; 16 : 529–538.
6. Shlipak MG, Fried LF, Cushman M et al. Cardiovascular mortality risk in chronic kidney disease: comparison of traditional and novel risk factors. JAMA 2005; 293 : 1737–1745.
7. Foley RN, Wang C, Collins AJ. Cardiovascular risk factor profiles and kidney function stage in the US general population: the NHANES III study. Mayo Clin Proc 2005; 80 : 1270–1277.
8. Chronic Kidney Disease Prognosis Consortium, Matsushita K, van der Velde M, Astor BC et al. Association of estimated glomerular filtration rate and albuminuria with all-cause and cardiovascular mortality in general population cohorts: a collaborative meta-analysis. Lancet 2010; 375 : 2073–2081.
9. van der Velde M, Matsushita K, Coresh J et al. Chronic Kidney Disease Prognosis Consortium. Lower estimated glomerular filtration rate and higher albuminuria are associated with all-cause and cardiovascular mortality. A collaborative meta-analysis of high-risk population cohorts. Kidney Int 2011; 79 : 1341–1352.
10. Collins AJ, Foley RN, Herzog C et al. Excerpts from the US Renal Data System 2009 Annual Data Report. Am J Kidney Dis 2010; 55 (Suppl 1): A6–A7.
11. Cheung AK, Sarnak MJ, Yan G et al. Cardiac diseases in maintenance hemodialysis patients: results of the HEMO Study. Kidney Int 2004; 65 : 2380–2389.
12. Levey AS, Beto JA, Coronado BE et al. Controlling the epidemic of cardiovascular disease in chronic renal disease: What do we know? What do we need to learn? Where do we go from here? National Kidney Foundation Task Force on Cardiovascular Disease. Am J Kidney Dis 1998; 32 : 853–906.
13. Foley RN, Parfrey PS, Kent GM et al. Long--term evolution of cardiomyopathy in dialysis patients. Kidney Int 1998; 54 : 1720–1725.
14. Foley RN, Parfrey PS, Sarnak MJ. Clinical epidemiology of cardiovascular disease in chronic renal disease. Am J Kidney Dis 1998; 32 (5 Suppl 3): S112–S119.
15. Parfrey PS, Foley RN. Clinical epidemiology of cardiac disease in chronic renal failure. J Am Soc Nephrol 1999; 10 : 1606–1615.
16. Fink HA, Ishani A, Taylor BC et al. Screening for, monitoring, and treatment of chronic kidney disease stages 1 to 3: a systematic review for the U.S. Preventive Services Task Force and for an American College of Physicians Clinical Practice Guideline. Ann Intern Med 2012; 156 : 570–581.
17. Mancia G, Laurent S, Agabiti-Rosei E et al. European Society of Hypertension. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force documents. J Hypertens 2009; 27 : 2121–2158.
18. Filipovský J, Widimský J Jr, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2012; 58 : 785–801.
19. Bangalore S, Kumar S, Lobach I et al. Blood Pressure Targets in Subjects With Type 2 Diabetes Mellitus/Impaired Fasting Glucose: observations from traditional and bayesian random-effects meta-analysis of randomized trials. Circulation 2011; 123 : 2799–2810.
20. Upadhyay A, Earley A, Haynes SM et al. Systematic review: Blood pressure target in chronic kidney disease and proteinuria as an effect modifier. Ann Intern Med 2011; 154 : 541–548.
21. Cholesterol Treatment Trialists’ Collaboration. Baigent C, Blackwell L, Emberson J et al. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376 : 1670–1681.
22. Wanner C, Krane V, Marz W et al. German Diabetes and Dialysis Study Investigators. Atorvastatin in patients with type 2 diabetes mellitus undergoing hemodialysis. N Engl J Med 2005; 353 : 238–242.
23. Fellström BC, Jardine AG, Schmieder RE et al. AURORA Study Group. Rosuvastatin and Cardiovascular Events in Patients Undergoing Hemodialysis. N Engl J Med 2009; 360 : 1395–1407.
24. März W, Genser B, Drechsler C et al. German Diabetes andDialysis Study Investigators. Atorva-statin and low-density lipoprotein cholesterol in type 2 diabetes mellitus patients on hemodialysis. Clin J Am Soc Nephrol 2011; 6 : 1316–1325.
25. Holdaas H, Holme I, Schmieder RE et al. Rosuvastatin in diabetic hemodialysis patients. J Am Soc Nephrol 2011; 22 : 1335–1341.
26. Baigent C, Landray MJ, Reith C et al. SHARP Investigators. The effects of lowering LDL cholesterol with simvastatin plus ezetimibe in patients with chronic kidney disease (Study of Heart and Renal Protection): a randomised placebo-controlled trial. Lancet 2011; 377 : 2181–2192.
27. Stamler J, Vaccaro O, Neaton JD et al. Diabetes, other risk factors, and 12-year cardiovas-cular mortality for men screened in the Multiple Risk Factor Intervention Trial. Diabetes Care 1993; 16 : 434–444.
28. Lowrie EG, Lew NL. Death risk in hemodialysis patients: The predictive value of commonly measured variables and evaluation of death rate differences between facilities. Am J Kidney Dis 1990; 15 : 458–482.
29. Krane V, Heinrich F, Meesmann M et al. German Diabetes and Dialysis Study Investigators. Electrocardiography and outcome in patients with diabetes mellitus on maintenance hemodialysis. Clin J Am Soc Nephrol 2009; 4 : 394–400.
30. Herzog CA, Mangrum JM, Passman R. Sudden cardiac death and dialysis patient. Semin Dial 2008; 21 : 300–307.
Štítky
Detská kardiológia Interné lekárstvo Kardiochirurgia Kardiológia
Článek Galerie autorů
Článok vyšiel v časopiseKardiologická revue – Interní medicína
Najčítanejšie tento týždeň
2012 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Kardio-reálny syndróm – o čo ide ?
- Patofyziologie kardiorenálního syndromu
- Kardiorenální syndrom – pohled nefrologa
- Kardiorenální syndrom u pacientů s akutním srdečním selháním
- Kardio-renálny syndróm u chronického srdcového zlyhávania – pohľad kardiológa
- Akutní selhání ledvin a kardiovaskulární komplikace
- Chronické renální selhání a kardiovaskulární příhody
- Candesartan v léčbě hypertenze a srdečního selhání
- O čem se ještě hovořilo na Evropském kardiologickém kongresu v Mnichově 2012
- Stenóza kmene levé věnčité tepny způsobená kompresí dilatovanou plicnicí
- Twiddlerův syndrom – neobvyklá příčina oversensingu vedoucí k inadekvátním výbojům implantabilního kardioverteru-defibrilátoru
- Ovlivní podávání redukované formy koenzymu Q10 statinovou myopatii?
- Co (a proč) potřebujeme znát z posledních doporučení pro léčbu dyslipidemií? Pohled lékaře i právníka
- Galerie autorů
- Kardiologická revue – Interní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Kardiorenální syndrom – pohled nefrologa
- Ovlivní podávání redukované formy koenzymu Q10 statinovou myopatii?
- Kardio-renálny syndróm u chronického srdcového zlyhávania – pohľad kardiológa
- Akutní selhání ledvin a kardiovaskulární komplikace
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



