-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Léčba anémie z nedostatku železa z pohledu nefrologa
Treatment of iron deficiency anaemia from the nephrologist’s point of view
Renal anaemia is principally caused by erythropoietin deficiency. Chronic kidney disease is commonly accompanied by development of anaemia that is characterised by poor intestinal iron (Fe) absorption and low ferritin levels. Thus, anaemia with a sideropenic component requires erythropoietin as well as Fe supplementation. The effect of oral Fe preparations is limited by their reduced absorption rate and gastrointestinal side ‑ effects. The introduction of second ‑ generation intravenous Fe preparations (iron sucrose and ferric gluconate) reduces the risk of anaphylactic reactions but cannot be administered in large doses and the typical 1000 mg therapy requires several clinic visits. Ferric carboxymaltose offers an effective and rapid correction of iron deficiency. It can be administered in a large replenishment dose (1000 mg) over a short infusion period (15 – 30 min), typically to the amount required for complete iron repletion.
Keywords:
renal anaemia – iron deficiency – iron therapy regimen
Autori: M. Horáčková
Pôsobisko autorov: I. interní klinika 2. LF UK a FN v Motole, Praha
Vyšlo v časopise: Kardiol Rev Int Med 2014, 16(5): 374-378
Kategória: Kardiologická revue
Súhrn
Renální anémie je způsobena v první řadě nedostatečnou tvorbou erytropoetinu. Chronické choroby ledvin jsou většinou spojeny s rozvojem anémie, k níž přispívá zhoršená intestinální absorpce železa a je charakteristická nízkou plazmatickou koncentrací feritinu. Anémie se sideropenickou složkou vyžaduje nejen léčbu erytropoetinem, ale také suplementaci železa. Efektivita léčby perorálně podávanými preparáty železa je limitována jejich zhoršenou absorpcí a vedlejšími nežádoucími gastrointenstinálními účinky. Uvedení preparátů železa druhé generace (komplex oxidu železitého se sacharózou a glukonan sodnoželezitý) přineslo výhodu snížené frekvence anafylaktických reakcí při intravenózní aplikaci. Tyto preparáty však nemohou být aplikovány v požadované větší jednotlivé dávce (1 000 mg), a musí být proto aplikovány vícekrát v krátkém intervalu. Ferikarboxymaltóza nabízí efektivní a rychlou korekci deficitu železa. Může být aplikována v dostatečně velké jednotlivé dávce 1 000 mg v krátké 15 – 30 min trvající infuzi, tedy v množství, které je nutné k úplné úhradě deficitu železa.
Klíčová slova:
renální anémie – deficit železa – režimy terapie železa
Absolutní nebo relativní nedostatek železa (Fe) jsou časté komponenty patogeneze renální anémie (RA). Hlavní příčinou RA je nedostatečná produkce endogenního erytropoetinu [1]. Desítky let jsou k dispozici rekombinantní humánní erytropoetiny (EPO) 1. generace (epoetiny alfa, beta, delta, theta a omega). Delší biologickou účinností se vyznačují EPO 2. generace (darboetin alfa a pegepoetin beta). Ekonomické důvody vedly k rozvoji tzv. biosimilars. Nejde přímo o generika, ale o analogické preparáty, které musí splnit kritéria registrace (kvalitu, preklinické studie a studie fáze I – III). V současné době jsou k dispozici na trhu epoetin alfa a zeta. Kromě epoetinů a jejich biosimilars lze erytropoezu stimulovat ještě dalšími látkami – erythropoiesis stimulating agent (ESAs). Jedná se jednak o malé peptidy schopné aktivovat receptor pro erytropoetin (erythropoietin mimetic peptides) a jednak o inhibitory HIF prolylhydroxylázy (tzv. HIF stabilizátory), které vedou ke zvýšení koncentrace endogenního EPO [2]. EPO i ESAs můžeme považovat za revoluční krok v terapii renální anémie. Je však třeba si uvědomit, že EPO i ESAs léčbou navozené zvýšení hemoglobinu na cílové hodnoty vyžaduje proporcionální přísun Fe k tvorbě morfologicky „zdravých“ erytrocytů. Pro vzestup hodnoty hemoglobinu o 10 g/ l je třeba 150 mg Fe [3]. Tento faktor však není jediným důvodem pro terapii preparáty s Fe u pacientů s chronickými nefropatiemi (Chronic Kidney Disease – CKD). Nedostatek Fe vzniká u CKD pacientů z řady dalších příčin. Důležitou roli při tom hrají komorbidity renálně selhávajících nemocných, ať už jsou v přímé nebo nepřímé souvislosti s nefropatií, která způsobila ledvinové selhávání nebo nezvratné selhání ledvin. Suplementace Fe v podobě enterálně nebo parenterálně podávaných preparátů s Fe se proto stala nedílnou součástí terapie anémie pacientů s CKD.
Důvody anémie a nedostatku železa nefrologických pacientů
Přehled příčin nedostatku Fe je zobrazen na obr. 1. Zásadní roli při vzniku sideropenie hraje chronický zánět nebo infekce. Malý peptid hepcidin syntetizovaný v játrech, který reguluje vstřebávání Fe v tenkém střevě a jeho ukládání v buňkách retikuloendoteliálního systému (RES), je za situace zánětu/ infekce prostředníkem vzniku tzv. funkční hyposideremie. Zánětlivé mediátory, především interleukin‑6, podporují nadprodukci hepcidinu, což má za následek sníženou střevní resorpci Fe a jeho zvýšené ukládání do buněk RES. Významnou roli hepcidinu v homeostáze Fe dokládá fakt, že mutace hepcidinového genu vedou k těžké juvenilní hemochromatóze. Hepcidin‑transgenní myši vyvíjejí těžkou sideropenickou anémii v důsledku neschopnosti střevní resorpce Fe [4]. Chronický zánět má kromě vlivu na hepcidin negativní vliv na tvorbu endogenního erytropoetinu. Dochází tak k redukci erytropoetické aktivity kostní dřeně [5]. V tomto směru má renální anémie rysy anémie chronických chorob.
Obr. 1. Příčiny sideropenie u nemocných s CKD. 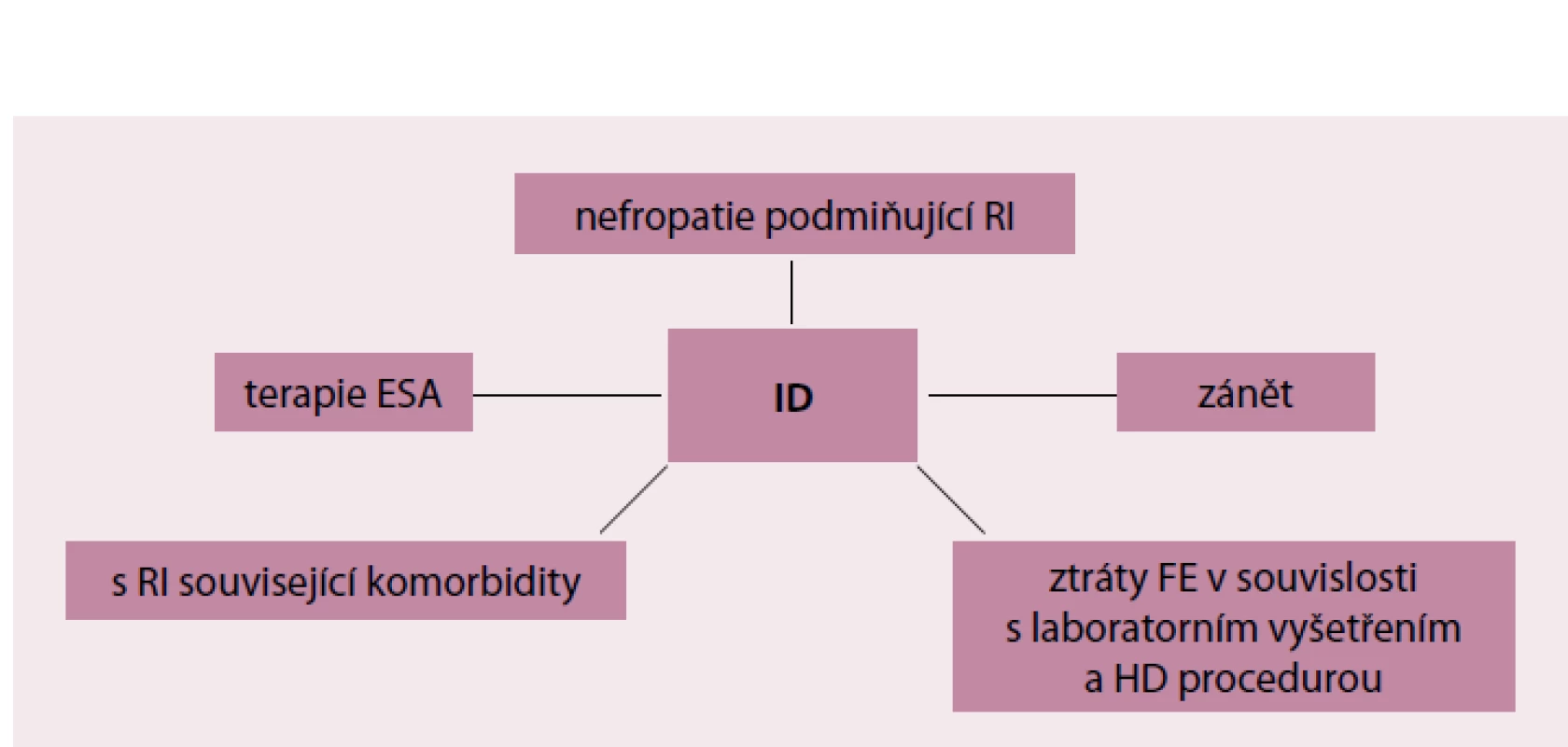
ID – nedostatek železa (Iron Defficiency), RI – renální insuficience, HD – hemodialýza, ESA – erythropoietin stimulating agent V souvislosti s výše uvedenými daty lze předjímat, že nefropatie, které se vyznačují chronickým aktivním zánětem (nefropatie v důsledku sekundární amyloidózy, chronické refluxové, obstruktivní a kalkulózní nefropatie s aktivní pyelonefritidou, aktivní systémová onemocnění a vaskulitidy), jsou častěji spojeny s těžkou funkční sideropenií. U pacientů s aktivním systémovým onemocněním nebo vaskulitidou přispívá imunosupresivy navozený imunodeficit k většímu riziku infekce. Pacienti s diabetes mellitus a diabetickým onemocněním ledvin inklinují ke vzniku funkční sideropenie, protože častěji trpí infekcemi v důsledku sekundárního humorálního imunodeficitu (močové ztráty imunoglobulinů při nefrotickém syndromu). To platí obecně pro všechny nefropatie s nefrotickou proteinurií. Ke vzniku sideropenie přispívají u nemocných s nefrotickou proteinurií také větší močové ztráty železo transportující bílkoviny transferinu. Diabetici a hypertonici, kteří v současné době představují majoritní skupinu nemocných s ledvinovým selháváním, častěji trpí v důsledku těžkých forem vaskulárního postižení ischemií a gangrénou dolních končetin. Neschůdná revaskularizace a otálení s radikálním řešením bývají rovněž spojeny s rychlou anemizací a těžkou sideropenií. Nemocní s chronickou ledvinovou nedostatečností mívají i další infekční komorbidity, které na první pohled s ledvinovým postižením nesouvisejí. U pacientů dialyzovaných na dočasném cévním přístupu hrozí katetrové sepse, jejichž komplikací může být stafylokoková spondylodiscitida [6]. Nemocní s chronickou nefropatií častěji trpí odontogenním mikrozánětem, který je příčinou zvýšené produkce zánětlivých cytokinů (IL‑6 a TNF‑alfa) zodpovědných za funkční hyposideremii a anémii [7].
Důležitou roli v patogenezi sideropenie mají u hemodialyzovaných pacientů chronické krevní ztráty vznikající přímo v souvislosti s hemodialyzační procedurou. Tyto ztráty jsou způsobeny retencí krve v mimotělním oběhu (dialyzátor a dialyzační sety) po ukončení hemodialýzy [8]. K chronickým krevním ztrátám přispívají častější krevní odběry a mnohdy také arteficiální krvácení z krevního přístupu. Nutná terapie kyselinou acetylosalicylovou (zpravidla Anopyrin v denní dávce 100 mg je podáván k udržení průchodnosti arteriovenózního zkratu) a pravidelné podávání nízkomolekulárního heparinu při každé hemodialyzační proceduře vede ke zvýšenému riziku gastrointestinálního slizničního krvácení [9]. Je třeba si uvědomit, že 1 ml krve představuje 0,5 mg Fe. Roční ztráty hemodialyzovaných pacientů se odhadují na 2 000 – 5 000 ml a roční ztráta Fe na 1,2 – 2 g, tj. 100 – 170 mg/ měsíc. Normální ztráta Fe je < 400 mg za rok, tedy 33 mg za měsíc [8,9].
Zásoby Fe jsou zpravidla rychle čerpány za podmínek terapie EPO a ESAs [10,11]. Zásoby Fe v organizmu představují množství 3 – 5 g, přičemž jen malé množství 3 – 4 mg je v plazmě navázáno na transferin [3]. Toto malé množství cirkulujícího Fe se rychle vyčerpá, protože bezprostředně po aplikaci rekombinantního humánního erytropoetinu dochází v následujících 5 – 6 hod k velmi intenzivní erytropoeze [12]. Současně dochází k velmi rychlému vyčerpání zásob Fe z RES, protože potřeba Fe pro etytropoezu začne převyšovat možnosti střevní absorpce, která bývá při 3 – 4 denních jídlech kolem 1 – 2 mg/ den.
Doporučení k terapii renální anémie a sideropenie u nemocných s CKD
Zásadním parametrem při rozhodování o terapii anémie je hodnota hemoglobinu (Hb). Předpoklad, že normalizace hodnoty Hb sníží kardiovaskulární i celkovou mortalitu v populaci nedialyzovaných i dialyzovaných CKD pacientů, se nepotvrdil [13 – 15]. Na základě vyhodnocení validních studií byla doporučena bezpečná trajektorie Hb s rozmezím 9 – 13 g/ dl a optimální hodnotou 10,5 – 11,5 g/ dl. Není vhodné terapií docílit hodnotu Hb > 13,0 g/ dl u CKD pacientů dosud nedialyzovaných i těch léčených hemodialýzou, protože hodnoty nad 13,0 g/ dl jsou spojeny s vyšší frekvencí výskytu kardiovaskulárních komplikací, včetně trombotického uzávěru arteriovenózní fistule. Naopak není doporučen pokles Hb < 9 g/ dl, protože je častěji spojen s nutností krevních transfuzí při zvýšení frekvence příznaků anémie [16,17].
Anémie a sideropenie mají úzký vztah, ale je třeba zdůraznit, že anémie nemusí být se sideropenií spojena, a vice versa sideropenie nemusí být nutně spojena s anémií. Při indikaci terapie preparáty Fe je třeba posoudit množství Fe v zásobách organizmu a jeho disponibilní frakce pro erytropoezu (obr. 2). Jediným laboratorním ukazatelem zásobního Fe je feritin a pro zhodnocení disponibilní frakce Fe pro erytropoezu slouží vyšetření saturace transferinu železem (TSAT). Oba parametry jsou však ovlivněny dalšími faktory, především zánětem a malnutricí.
Obr. 2. Vztah mezi anemií a sideropenií. 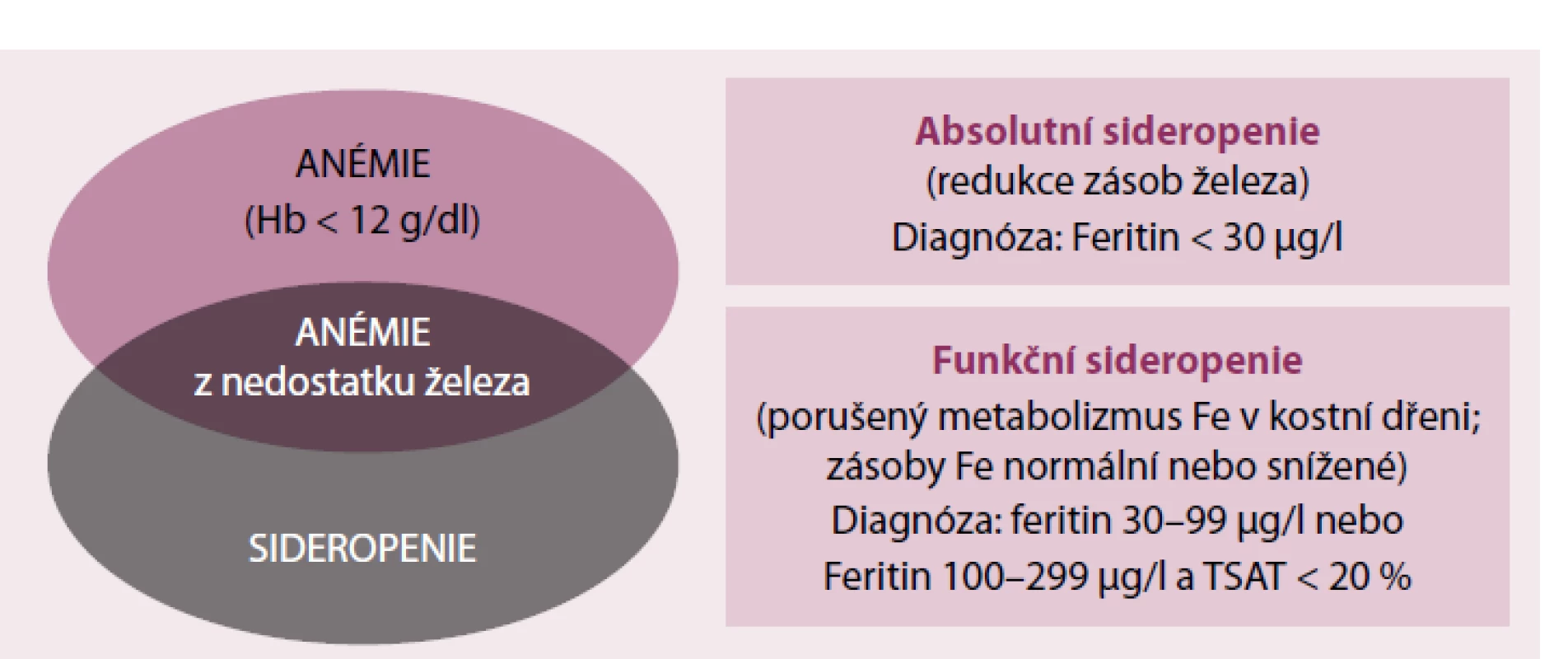
Disponibilní Fe lze hodnotit také podle solubilního transferinového receptou (sTRF). Železo je transportováno navázané na transferin a váže se na buněčnou membránu erytroblastů prostřednictvím receptoru pro transferin a tento komplex je endocytózou internalizován. Po oddělení Fe v endozomech je transferin exocytózou transportován zpět do oběhu a receptor je recyklován, přičemž jeho části se oddělují a dostávají do krve, kde je lze zjistit a kvantifikovat. Sideropenie se vyznačuje zvýšenou hodnotou sTRF, protože na povrchu buňky je vystavováno více receptorů pro transferin. Naopak jeho snížená hodnota svědčí pro poruchu erytropoezy a může sloužit jako nepřímý ukazatel nedostatku erytropoetinu. Solubilní receptor pro transferin je ukazatelem efektivní erytropoezy a vhodným laboratorním parametrem pro posouzení metabolizmu Fe, zejména také proto, že na rozdíl od transferinu nejde o protein akutní fáze.
K posouzení nedostatku Fe může sloužit i procentuální zastoupení hypochromních erytrocytů. Protože přežívání erytrocytů je kolem 120 dnů, nedokáže tento parametr postřehnout aktuální změny. Lépe je proto k posouzení efektivity erytropoezy používat stanovení hemoglobinu v retikulocytech a procentuální zastoupení hypochromních retikulocytů, které lépe odrážejí akutní nedostatek železa pro erytropoezu.
Z celé řady důvodů se v širší klinické praxi etablovaly pouze parametry feritin a TSAT a s nimi je také pracováno ve studiích, které se problematikou sideropenie u nemocných s CKD zabývají.
Laboratorní vyšetření metabolizmu Fe je důležité, protože včasná diagnóza a korekce sideropenie zásadně přispívá k léčbě renální anémie. Neléčená hyposideremie bývá příčinou selhání terapie etrytropoetinem [18,19].
Tyto parametry také slouží k vedení suplementační terapie železem. Cílem je dosažení optimálních hodnot Hb na jedné straně a prevence komplikací, které jsou spojeny s aplikační cestou preparátů Fe, toxickými účinky na bílkovinu nevázaného Fe nebo jeho kumulací na straně druhé. U CKD pacientů jsou uznávanými autoritami KDIGO (Kidney Disease Improving Global Outcome) doporučená kritéria k terapii železem shrnutá v tab. 1. ERBP (European Renal Best Practice) k těmto doporučením připojuje stanovisko k léčbě sideropenie u nedialyzovaných CKD pacientů [17,20]. Těžiště těchto doporučení leží v preferenci terapie sideropenie („iron first“) před případným zahájením terapie RA erytropoetinem.
Tab. 1. Aktuální mezinárodní doporučení k terapii železem u pacientů s CKD [18,21]. ![Aktuální mezinárodní doporučení k terapii železem u pacientů s CKD [18,21].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image/78975c3ab64f7db240d28301b0e849f6.png)
KDIGO – Kidney Disease Improving Outcome, ERBP – Eropean Renal Best Practice; Hb – hemoglobin, TSAT – saturace transferinu železem, EPO – erytropoetin Volba preparátů železa, vedlejší účinky léčby, monitorování terapie
Od terapie preparáty Fe očekáváme na jedné straně prevenci vzniku sideropenie u nemocných léčených EPO/ ESAs, vzestup hemoglobinu k cílovým hodnotám u pacientů se sideropenickou anémií dosud neléčených EPO/ ESAs a snížení dávek EPO/ESAs u sideropenických CKD pacientů. Na straně druhé musíme vzít v úvahu u každého individuálního pacienta rizika spojená s léčbou, především anafylaktickou reakci při i.v. aplikaci preparátů Fe, toxický efekt Fe a kumulaci Fe při intravenózní léčbě.
Preparáty Fe k perorálnímu podávání představují vhodnou a nejlevnější alternativu léčby sideropenie a zároveň jsou bezpečné. Účinná léčba vyžaduje 200 mg elementárního železa rozdělenou do dvou denních dávek a doporučuje se podávání mezi jídly, protože řada substancí obsažených v potravě významně ovlivňuje absorpci železa v zažívacím traktu [21]. Studie, jejichž cílem bylo posouzení efektu perorální léčby sideropenie, ukázaly sníženou schopnost absorpce Fe u hemodialyzovaných pacientů a nízkou efektivitu této formy léčby [22 – 24]. K malé efektivitě perorální suplementace Fe přispívá nízká compliance pacientů způsobená nežádoucími účinky této formy terapie. Jde především o gastrointestinální příznaky (zácpa, nadýmání, průjem), které jsou způsobeny vznikem reaktivních oxidačních sloučenin v zažívacím traktu [25,26]. Perorální suplementace se proto doporučuje jen u nedialyzovaných a pacientů léčených peritoneální dialýzou na dobu tří měsíců s následným přehodnocením efektu tohoho způsobu léčby [17,20]. U dialyzovaných pacientů se předpokládá, že perorální léčba dostatečně nepokrývá ztráty a doporučuje se léčba intravenózní [17].
Intravenózní aplikace Fe obcházející bariéru gastrointestinální sliznice je spojena s rizikem vzniku anafylaktické reakce. Toto riziko je závislé na zvoleném preparátu. V našich podmínkách jsou nejčastěji užívány glukogan sodnoželezitý, u kterého se anafylaktická reakce vyskytuje v devíti případech na 10 mil. aplikací; oxid železitý se sacharózou s frekvencí reakce přecitlivělosti 6/ 10 mil. aplikací. Nejvyšší frekvenci anafylaktických reakcí vykazuje oxid železitý s dextranem (33 na 10 mil. aplikací), který však u nás není registrován [27]. Novou molekulou k terapii sideropenie je ferikarboxymaltóza. Bezpečnost ferikarboxymaltózy byla posuzována v metaanalýze 14 studií a bezpečnostní profil této molekuly byl shledán srovnatelným s komplexem oxidu železitého se sacharózou [28].
Diskutována je možnost dlouhodobé toxicity Fe, která vyplývá z předávkování a může být spojena s akcelerací aterosklerotického procesu, se zvýšením frekvence bakteriálních infekcí a celkové i kardiovaskulární morbidity a mortality. Jak se ukazuje, monitorace stavu zásobního Fe je problematická. Jediným laboratorním parametrem, kterého lze k posouzení zásob Fe využít, je feritin. Zejména horní bezpečný limit tohoto parametru není zcela jasný. V materiálech KDIGO i EBPG (European Best Practice Guidance) se doporučený horní limit opírá více o názor expertů, protože chybí dostatečné důkazy opřené o validní studie [29]. Rozmezí hodnot feritinu mezi 300 a 1 200 µg/ l je po adjustaci na faktor malnutrice a zánětu spojen s nejnižším rizikem mortality [30], nicméně v jiné studii DOPPS (Dialysis Outcome and Practice Patterns) byla publikována asociace mezi zvýšenými hodnotami feritinu (≥ 400 ng/ ml) a mortalitou [31]. Hodnoty feritinu > 2 000 µg/ l jsou již asociovány s hemochromatózou u dialyzované populace [32]. Hodnota feritinu v plazmě sice koreluje s Fe v RES, ale je ovlivněna dalšími faktory, jako je infekce, zánět i maligní proces, a tak se někteří autoři domnívají, že bezpečnou horní hranici feritinu vlastně ani stanovit nelze [29].
Recentně je pro měření koncentrace Fe v játrech k dispozici nová metoda neivazivního měření na bázi magnetické rezonance MRI R2 relaxometrie (Ferriscan). Výsledky této metody dobře korelují s přesným měřením obsahu Fe v jaterní tkáni [33]. Při takto měřené koncentraci Fe v játrech si položili autoři australské studie otázku, zda může být predikován obsah Fe v játrech (měřený Ferriscanem) sérovou koncentrací feritinu, TSAT nebo kumulativní dávkou intravenózně podaného Fe u hemodialyzovaných pacientů. Hemodialyzovaní museli být nejméně rok léčeni hemodialýzou a dostávat pravidelně intravenózně Fe. U všech dialyzovaných pak byla vstupní hodnota feritinu vyšší, než je doporučený horní limit (> 500 µg/ l). V další části studie se autoři věnovali změnám koncentrace Fe v játrech (měřeným Ferriscanem) u pacientů v predialýze, kteří byli indikováni k terapii železem a tuto terapii dostali poprvé. Výsledky studie ukázaly u dosud nedialyzovaných pacientů intervenovaných jednou vysokou dávkou Fe (1 g) rychlou normalizaci hodnot Hb (z průměrných 10,7 na 12,0 g/ dl), přičemž hodnota feritinu stoupla jedenáctinásobně a TSAT dvojnásobně. Koncentrace Fe v játrech měřená Ferriscanem přesáhla horní limit u 56 % vyšetřených, což svědčí pro transientní předávkování závislé na jednotlivé dávce intravenózně podaného Fe. V podskupině dialyzovaných pacientů korelovala koncentrace Fe v játrech měřená Ferriscanem pouze s kumulativní dávkou dosud podaného Fe [34].
Z dostupných preparátů Fe k intravenóznímu podávání jsou v České republice k dispozici glukogan sodnoželezitý (Ferrlecit), ferihydroxysacharóza (Venofer) a ferikarboxymaltóza (Ferinject). Jde o dobře tolerovaná léčiva. Nevýhodou prvních dvou je menší stabilita lékové molekuly, což vyžaduje opakovanou intravenózní aplikaci v kratších intervalech a podání menšího množství Fe pro jednu aplikaci. To představuje problém u dosud nedialyzovaných sideropenických pacientů, u nemocných léčených peritoneální dialýzou a pacientů po transplantaci ledvin, protože ambulantní aplikace preparátů s Fe vyžaduje nezbytně logistická opatření, která umožňují zvládnutí nebezpečné anafylaktické reakce, zpravidla se proto léčba sideropenie těmito preparáty řeší hospitalizací. Stabilita komplexu ferikarboxymaltózy umožňuje podání až 1 g i.v. Ve studii FIND ‑ CKD byla porovnána terapie ferikarboxymaltózou a síranu železnatého (podávaného perorálně v dávce 200 mg/ den). Pacienti randomizovaní k intravenózní léčbě se dále dělili na skupinu, u níž bylo dávkování přizpůsobeno dosažení feritinu 100 – 200 µg/ l, a ve druhé skupině byl cílový feritin 400 – 600 µg/ l. Pacienti zařazení do studie měli sideropenickou anémii (Hb < 9 – 11 g/ dl; feritin < 100 µg/ l nebo feritin < 200 µg/ l s poklesem TSAT pod 20 %) a nebyli dosud léčeni preparáty Fe a EPO. Primárním cílem studie bylo posouzení délky doby do nutnosti podání jiné léčby anémie (transfuze, EPO, jiné preparáty Fe) a její porovnání ve všech třech větvích studie. Druhým cílem bylo posouzení efektivity léčby podle úspěšnosti korekce anémie (hodnota Hb). Doba do zahájení jiné terapie anémie byla významně delší (p = 0,026) u skupiny s cílovým feritinem 400 – 600 µg/ l léčených vyššími dávkami ferikarboxymaltózy oproti skupině léčené perorálně. Efektivita léčby daná vzestupem Hb > 1 g/ dl byla statisticky významně vyšší u nemocných s cílovou hodnotou feritinu 400 – 600 µg/ l v porovnání se skupinou s nižší cílovou hodnotou feritinu a perorálně léčené skupiny (p < 0,001). Do nezvratného selhání ledvin progredovalo 2,6 % pacientů a rozložení těchto nemocných bylo stejné ve všech skupinách [35].
Na základě výše uvedených dat lze konstatovat, že z terapie stabilním komplexem ferikarboxymaltózy, která umožňuje podat jednorázově v krátké (15 min trvající) infuzi až 1 g Fe, profitují zejména nemocní se sideropenickou anémií, kteří dosud nejsou dialyzováni, protože léčba je oproti perorálním preparátům efektivnější a přitom jsou intervaly mezi jednotlivými dávkami dlouhé. Pravděpodobně stejný benefit přinese tato léčba pacientům léčeným peritoneální dialýzou a pacientům po transplantaci ledvin. Studie zaměřené na tyto skupiny pacientů porovnávající efektivitu léčby intravenózními a perorálními preparáty Fe však nemáme k dispozici.
Doručeno do redakce: 14. 9. 2014
Přijato po recenzi: 30. 10. 2014
doc. MUDr. Miroslava Horáčková, CSc.
www.fnmotol.cz
horackov@email.cz
Zdroje
1. Caro J, Brown S, Miller O et al. Erythropoietin levels in uremic nephric an anephric patients. J Lab Clin Med 1979; 93 : 449 – 458.
2. Klener P. Přehled přípravků s erytropoetickopu aktivitou. Remedia 2011; 21 : 265 – 269.
3. Fairbenks VF, Beutler E. Iron metabolism. In: Wiliams Hematology. 5th ed. New York: McGraw ‑ Hill Inc 1995 : 369 – 380.
4. Oates PS, Ahmed U. Molecular regulation of hepatic expression of iron regulatory hormone hepcidin. J Gastroenterol Hepatol 2007; 22 : 1378 – 1387.
5. Weiss G, Goodnough LT. Anemia of chronic disease. N Engl J Med 2005; 352 : 1011 – 1023.
6. Gouliouris T, Aliyu SH, Brown NM. Spondylodiscitis: update on diagnosis and management. J Antimicrob Chemother 2010; 65 (Suppl 3): 11 – 24. doi: 10.1093/ jac/ dkq303.
7. Nidzielska I, Chudek J, Kowol I et al. The odontogenic‑related microinflammation in patients with chronic kidney disease. Ren Fail 2014; 36 : 883 – 888. doi: 10.3109/ 0886022X.2014.894764.
8. Van Wyck DB, Stivelman JC, Ruiz J et al. Iron status in patients receiving erythropoietin for dialysis‑associated anemia. Kidney Int 1989; 35 : 712 – 716.
9. Fishbane S, Mittal SK, Maesaka JK. Beneficial effect of iron therapy in renal failure patients on hemodialysis. Kidney Int Suppl 1999; 69: S67 – S70.
10. Cavill I, MacDougall IC. Erythropoiesis and iron supply in patients treated with erythropoietin. Erythropoiesis 1992; 3 : 50 – 55.
11. Eschbach JW, Egrie JC, Downing MR et al. Correction of the anemia of end‑stage renal disease with recombinant human erythropoietin. N Engl J Med 1987; 316 : 73 – 78.
12. MacDougall IC, Roberts DE, Neubert P et al. Pharmacokinetics of intravenous, intraperitoneal, and subcutaneous recombinant human erythropoietin in patients on CAPD. Contrib Nephrol 1989; 76 : 112 – 121.
13. Singh AK, Szezech L, Tang KL et al. Correction of anemia with epoetin alpha in chronic kidney disease. N Engl J Med 2006; 355 : 2085 – 2098.
14. Drüeke TB, Locatelli T, Clyne N et al. Normalization of hemoglobin level in patients with chronic kidney disease and anemia. N Engl J Med 2006; 355 : 2071 – 2084.
15. Besarab A, Bolton WK, Browne JK et al. The effects of normal as compared with low hematocrit values in patients with cardiac disease who are receiving hemodialysis and epoetin. N Engl J Med 1998; 339 : 584 – 590.
16. National Kidney Foundation. KDOQI Clinical Practice Guideline and Clinical Practice Recommendations for anemia in chronic kidney disease: 2007 update of hemoglobin target. Am J Kidney Dis 2007; 50 : 471 – 530.
17. National Kidney Foundation. KDIGO Clinical Practice Guideline and Clinical Practice Recommendations for anemia in chronic kidney disease. Am J Kidney Dis 2012; 2 : 283 – 287.
18. Fishbane S, Frei GL, Maesaka J. Reduction in recombinant human erythropoietin doses by the use of chronic intravenous iron supplementation. Am J Kidney Dis 1995; 26 : 41 – 46.
19. Sunder ‑ Plassman G, Horl WH. Importance of iron supply for erythropoietin therapy. Nephrol Dial Transplant 1995; 10 : 2070 – 2076.
20. Locatelli F, Bárány P, Covic A et al. Kidney disease: Improving Global Outcome guidelines on anemia management in chronic kidney disease: a European Renal Best Practice position statement. Nephrol Dial Transplant 2013; 28 : 1346 – 1359. doi: 10.1093/ ndt/ gft033.
21. Hallberg L. Bioavailability of dietary iron in man. Annu Rev Nutr 1981; 1 : 123 – 147.
22. Kooistra MP, van Es A, Struyvenberg A et al. Low iron absorption in erythropoietin‑treated Hemodialysis patients. J Am Soc Nephrol 1995; 6 : 543.
23. Donnelly SM, Posen GA, Ali MA. Oral iron absorption in hemodialysis patients treated with erythropoietin. Clin Invest Med 1991; 14 : 271 – 276.
24. Eschbach JW, Cook JD, Finch CA. Iron absorption in chronic renal disease. Clin Sci 1970; 38 : 191 – 196.
25. Schneider W. The fate of iron compounds in the gastrointestinal tract. Arzneimittelforschung 1987; 37 : 92 – 95.
26. Halberg I, Rittinger L, Solvell L. Side effects of oral iron therapy. A double‑blind study of different iron compounds in tablet form. Acta Med Scand Suppl 1966; 459 : 3 – 10.
27. Chertow GM, Mason PD, Vage ‑ Nilsen O et al. Update on adverse events associated with parenteral iron. Nephrol Dial Transplant 2006; 21 : 378 – 382.
28. Moore RA, Gaskell H, Rose P et al. Meta‑analysis of efficacy and safety of intravenous ferric carboxymaltose (Ferinject) from clinical trial and published trial data. BMC Blood Disorders 2011; 11 : 1 – 14. doi: 10.1186/ 1471 ‑ 2326 ‑ 11 ‑ 4.
29. Kalantar ‑ Zadeh K, Lee GH. The fascinating but deceptive ferritin: To measure it or not to measure it in chronic kidney disease? Clin J Am Nephrol 2006; 1 (Suppl 1): S1 – S18.
30. Kalantar Zadeh K, Regidor DL, McAllister CJ et al. Time ‑ dependent association between Fe and mortality in hemodialysis patients. J Am Soc Nephrol 2005; 16 : 3070 – 3080.
31. Bailie GR, Tong L, Li Y et al. Association of intravenous iron dosing with mortality: findings from DOPPS. ASN Kidney Week Abstract 2010. J Am Soc Nephrol 2010; 21: TH ‑ FC041.
32. Kalantar ‑ Zadeh K, Rodriguez RA, Humphreys MH. Association between serum ferritin and measures of inflammation, nutrition and Fe in hemodialysis patients. Nephrol Dial Transplant 2004; 19 : 141 – 149.
33. St Pierre TG, Clark PR, Chua ‑ anusorn W et al. Noninvasive measurement and imaging of liver Fe concentration using proton magnetic resonance. Blood 2005; 105 : 855 – 861.
34. Ferrari P, Kulkarni H, Dheda S et al. Serum iron markers inadequate for guiding iron repletion in chronic kidney disease. Clin J Am Soc Nephrol 2011; 6 : 77 – 83. doi: 10.2215/ CJN.04190510.
35. Macdougal IC, Bock AH, Carrera F et al. FIND ‑ CKD: a randomized trial of intravenous ferric carboxymaltose versus oral iron in patients with chronic kidney disease and iron deficiency anemia. Nephrol Dial Transplant 2014. [In press]
Štítky
Detská kardiológia Interné lekárstvo Kardiochirurgia Kardiológia
Článok vyšiel v časopiseKardiologická revue – Interní medicína
Najčítanejšie tento týždeň
2014 Číslo 5- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- Intermitentní hladovění v prevenci a léčbě chorob
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Statinová intolerance
- Co dělat při intoleranci statinů?
-
Všetky články tohto čísla
- Srdeční selhání a CHOPN – přehledový článek
- Diabetes mellitus a srdeční selhání
- Ledviny a srdeční selhání
- Léčba anémie a nedostatku železa z pohledu hematologa
- Léčba anémie a nedostatku železa u chronického srdečního selhání
- Léčba sideropenní anémie v gastroenterologii
- Léčba anémie z nedostatku železa z pohledu nefrologa
- AUTORSKÁ SOUTĚŽ ČASOPISU KARDIOLOGICKÁ REVUE – INTERNÍ MEDICÍNA
- Aerobní a specifický trénink nádechových svalů u pacientů s chronickým srdečním selháním – přehledový článek
- Profil nemocných s akutním srdečním selháním léčených v přednemocniční péči
- Ruptura aneuryzmatu nekoronárního Valsalvova sinu jako raritní příčina bolesti na hrudi – kazuistika
- Co nám přináší studie PARADIGM‑HF
- ESC 2014 Barcelona – kombinační léčba hypertenze
- Diagnostika a léčba osteoporózy
- Antifosfolipidový syndrom – diagnostika, manifestace a léčba
- Systémová sklerodermie
- Současné použití biologik v léčbě revmatoidní artritidy
- Nežádoucí účinky biologické léčby v revmatologii
- Stručný průvodce putováním od nové přes novější k nejnovější léčbě DM2
- Kardiologická revue – Interní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Léčba anémie a nedostatku železa z pohledu hematologa
- Antifosfolipidový syndrom – diagnostika, manifestace a léčba
- Nežádoucí účinky biologické léčby v revmatologii
- Systémová sklerodermie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



