-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Plicní arteriální hypertenze a těhotenství
Pulmonary arterial hypertension and pregnancy
Pulmonary arterial hypertension (PAH) is a disease of the small pulmonary arteries that is characterised by vascular proliferation and remodelling. It results in a progressive increase in pulmonary vascular resistance and, ultimately, right ventricular failure and death. Despite recent major improvements in symptomatic treatments, no current treatment cures this devastating condition. Significant advances in the treatment of PAH have been achieved over the past decades. Given the high mortality rate of patients with PAH, pregnancy is not recommended. Patients who do become pregnant and wish to carry on with the pregnancy are treated with PDE-5 inhibitors, prostanoids, and supplemental therapy as needed. Other treatments such as endothelin receptor antagonists are contraindicated because they cause foetal malformations.
Key words:
pulmonary arterial hypertension – pregnancy – delivery – endothelin receptor antagonists – sildenafil – prostacyclin analogues
Autori: Hutyra M. 1; Přeček J. 1; Navrátil K. 2
Pôsobisko autorov: I. interní klinika – kardiologická, LF UP a FN Olomouc 2 Interní oddělení, Vojenská nemocnice Olomouc 1
Vyšlo v časopise: Kardiol Rev Int Med 2018, 20(4): 282-285
Súhrn
Plicní arteriální hypertenze (PAH) je primární onemocnění plicních arteriol, které je charakterizováno vaskulární proliferací a remodelací. Následně dochází vlivem progredujícího onemocnění ke zvýšení plicní cévní rezistence, selhání pravé komory a v krajním případě úmrtí. I přes konvenční a symptomatickou léčbu PAH, se jedná o dosud nevyléčitelné onemocnění. V uplynulých desetiletích bylo dosaženo významného pokroku v léčbě PAH. Vzhledem k vysoké úmrtnosti pacientek s PAH se těhotenství nedoporučuje. Pokud k němu dojde a pacientka si přeje v těhotenství pokračovat, pak se léčba vede inhibitory fosfodiesterázy 5, prostanoidy a podpůrnou léčbou podle potřeby. Ostatní léky (antagonisté endotelinových receptorů, oxid dusnatý) jsou kontraindikovány z důvodu teratogenního účinku.
Klíčová slova:
plicní arteriální hypertenze – těhotenství – porod – antagonisté endotelinových receptorů – léky ovlivňující biologickou dostupnost oxidu dusnatého – analoga prostacyklinu
Úvod
Plicní hypertenze je klinický syndrom, který vzniká v důsledku působení známých nebo dosud neidentifikovaných rizikových faktorů v terénu genetické predispozice na cévní řečiště malého krevního oběhu. Následně dochází vlivem základních patogenetických faktorů (vazokonstrikce, in-situ trombózy, proliferace a zánět) ke komplexní remodelaci vaskulatury plicního řečiště s celou řadou nepříznivých důsledků ovlivňujících kvalitu života a jeho délku.
Plicní arteriální hypertenze (PAH) je primární onemocnění plicních arteriol, které vzniká buď z neznámé příčiny (idiopatická a hereditární PAH), nebo je jeho vznik asociován se známou vyvolávající příčinou (systémová onemocnění pojiva, jaterní onemocnění, vrozené zkratové srdeční vady, HIV infekce, abúzus některých léků).
Plicní hypertenze je definována hemodynamicky zvýšením středního tlaku v plicnici nad 25 mm Hg v klidu. Z hlediska volby optimální terapeutické strategie je zásadní odlišení prekapilární a postkapilární formy plicní hypertenze změřením tlaku v zaklínění plicnice (hemodynamický korelát plnicích tlaků levé komory). Hodnota tlaku v zaklínění plicnice (pulmonary artery wedge pressure – PAWP) diskriminující tyto dvě formy plicní hypertenze je arbitrárně definována 15 mm Hg. K naplnění hemodynamické definice PAH je třeba ještě dosáhnout hodnoty plicní vaskulární rezistence nad 3 WU [1].
Epidemiologická data derivovaná ze studií regionu Olmsted prokazují, že v populaci náhodně vybraných 1 413 dospělých jedinců, u kterých byl proveden echokardiografický screening zaměřený na detekci plicní hypertenze (PH) je možná PH (odhadovaný systolický tlak v plicnici – PASP nad 36 mm Hg) diagnostikovaná u 6,6 % vyšetřených subjektů a tento fenomén má poměrně silný negativní prognostický dopad. Prevalence (počet pacientů s diagnostikovaným syndromem) PAH, je ve všeobecné populaci je udávána v rozmezí 15– 50 případů na 1 milion obyvatel (0,0014– 0,005 %). Z hlediska screeningových aktivit je nutné si uvědomit, že v některých specifických populacích je výskyt plicní arteriální hypertenze četnější (vrozené srdeční vady 4– 15 %, systémová sklerodermie 8– 10 %, portální hypertenze 0,5– 10 %, HIV 0,5 %, srpkovitá anémie 2 %, nositelé mutace BMPR2 20 %).
Průběh neléčeného onemocnění spojeného s plicní arteriální hypertenzí je zpravidla velmi rychle progresivně fatální a z historických registrů vyplývá, že medián přežívání pacientů ve funkčním stadiu NYHA/ WHO III je 2,8 let, ve funkčním stádiu NYHA/ WHO IV 6 měsíců. Jeden rok od stanovení diagnózy přežívalo 68 %, 3 roky 48 % a 5 let pouze 34 % jedinců. V současné éře specifické léčby je na základě výsledků registrů a metaanalýz evidentní pozitivní vliv na prognózu pacientů a jejich přežívání, které dosahuje v 1. roce 87 % a ve 3 letech 67 % [1– 3].
Plicní arteriální hypertenze a těhotenství
PAH je vzácné, progredující a dosud nevyléčitelné onemocnění charakterizované postupným zvýšením středního tlaku v plicnici a plicní cévní rezistence, které nakonec vedou k adaptační dilataci, remodelaci a hypertrofii pravé komory a v konečném důsledku k terminálnímu pravostrannému srdečnímu selhání (SS) a smrti.
Vzhledem k faktu, že PAH je onemocnění, které se v nemalé míře manifestuje u mladých pacientek ve fertilním věku, tak potenciální těhotenství je stav, který významně zvyšuje těhotenskou a peripartální morbiditu/ mortalitu matky a vede k potenciálnímu ohrožení dítěte [4]. Proto je těhotenství při stanovení diagnózy PAH považováno za kontraindikované kvůli vysoké morbiditě matky a dítěte. Nicméně definitivní rozhodnutí o pokračování těhotenství je vždy v kompetenci matky, samozřejmě po důsledném a empatickém vysvětlení všech terapeutických možností a eventuálních konsekvencí ve vztahu k matce i dítěti ze strany lékaře.
Riziko maternální a fetální/novorozenecké mortality
V závislosti na etiologii plicní hypertenze se maternální mortalita/ morbidita v souvislosti s těhotenstvím významně zlepšila i v souvislosti se zavedením nových farmakoterapeutických postupů a využíváním komplexního multidisciplinárního týmového přístupu [5– 7]. Přesto mortalita u žen s PAH zůstává poměrně vysoká (16– 30 %). Pokud je PAH dobře terapeuticky kontrolována, zejména v rámci dlouhodobé léčby kalciovými blokátory, tak důsledky těhotenství na mateřskou mortalitu nemusí být tak fatální. V rámci multicentrického projektu během 3letého období bylo sledováno 26 těhotných žen s PAH. V průběhu sledování 3 ženy (12 %) zemřely a u 1 (4 %) došlo k závažnému pravostrannému srdečnímu selhání s indikací urgentní transplantace srdce a plic. Celkem bylo zaznamenáno 8 potratů (2 spontánní, 6 indukovaných). Celkem 16 těhotenství (62 %) vedlo k fyziologickému porodu bez komplikací. Podobně realizované multicentrické sledování v USA zaznamenalo v rámci 18 těhotenství 3 úmrtí matek (17%) [6– 9].
Riziko fetální a novorozenecké mortality je udáváno v širokém rozmezí 0– 30 %. Proto se doporučuje těhotenství předejít a v případě těhotenství by měla být matka informována o všech rizicích spojených s těhotenstvím a porodem. Pokud si přeje pokračovat v těhotenství, tak by měla být informována o strategii léčby PAH a managementu těhotenství, porodu a peripartálního období.
Z celého těhotenství a peripartálního období jsou nejrizikovějšími šestinedělí a předporodní perioda. Management těhotenství a léčby PAH by měl být realizován multidisciplinárním týmem zahrnujícího specialistu na diagnostiku/ léčbu PAH se zázemím poskytujícím mimotělní podporu oběhu, anesteziologem a porodníkem se zkušenostmi s rizikovým těhotenstvím. Samozřejmostí je účast nutričního terapeuta a event. fyzioterapeuta, kteří se podílí na edukaci pacientky a účastní se dalších podpůrných aktivit.
V současné době neexistuje žádná definice tzv. bezpečného tlaku v plicnici, proto se předpokládá, že jakákoliv forma plicní hypertenze je v průběhu těhotenství riziková. Plicní hypertenzní krize, tromboembolická nemoc a pravostranné srdeční selhání jsou nejčastějšími příčinami úmrtí pacientek s PAH v průběhu těhotenství a v peripartálním období. Všechny tyto komplikace jsou pravděpodobně těhotenstvím a souvisejícími změnami hemodynamiky provokovány a mohou se objevit zcela nezávisle na pokročilosti symptomů pacientky s PAH, která se navíc může během těhotenství pouze demaskovat [9].
Rizikovými faktory maternální mortality jsou zejména závažnost plicní hypertenze, pozdní hospitalizace s oddáleným zahájením léčby komplikací a pravděpodobně i použití celkové anestezie [10].
Obr. 1. Hemodynamické vyšetření.
a) Swan-Ganzův katetr k pravostranné srdeční katetrizaci (1 – zaváděcí pouzdro, 2 – kanylační jehla, 3 – distální port k měření tlaků a proximální port k měření srdečního výdeje, 4 – plicnicový katetr v distální části opatřený nafukovacím balónkem)
b) Skiaskopický obraz plovoucího plicnicového katetru s nafouklým balonkem (šipka) zavedeného do dutiny pravé komory (PK) a pig-tail katetru zavedeného do dutiny levé komory (LK) v ověření hodnoty enddiastolického tlaku v LK. Arteria pulmonalis (AP) a tlak v zaklínění plicnice (PAWP)
– schematické znázornění poloh katetru při zavedení v distálnější pozici.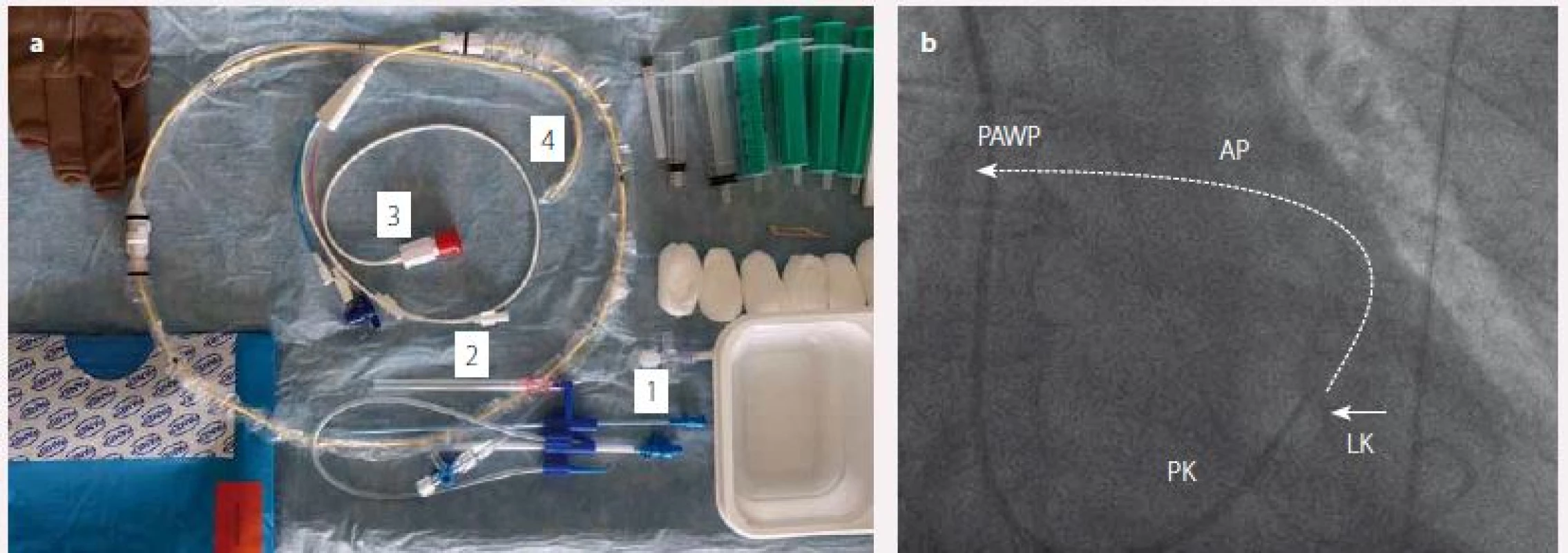
Management těhotné pacientky s plicní arteriální hypertenzí
Diagnostický management těhotné pacientky s podezřením na plicní arteriální hypertenzi je do značné míry standardní a zahrnuje všechny potřebné laboratorní, zobrazovací a hemodynamické diagnostické procedury, které je možné s ohledem na těhotenství bezpečně provést. Snahou je samozřejmě minimalizovat radiační zátěž pacientky, proto se pravostranná katetrizace neprovádí pokud možno pod skiaskopickou kontrolou.
Základní screeningovou vyšetřovací metodou pacientky s námahovou dušností je ultrazvukové vyšetření srdce – echokardiografie, která je považována za neinvazivní zobrazovací metodu, která velmi přesně zobrazuje aktuální srdeční morfologii a funkci jednotlivých srdečních oddílů v celém spektru klinických situací. Na základě klinické suspekce by výsledek echokardiografie zahrnující komplexní hodnocení morfologie a funkce komor a hemodynamiky měl být optimálně interpretován ve třech kategoriích odpovídajících plicní hypertenzi – nepravděpodobné, možné a pravděpodobné. Tyto kategorie jsou primárně definovány odhadem systolického tlaku v plicnici pomocí měření rychlosti a gradientu trikuspidální regurgitace. V diagnostice je nutno vyloučit častější příčiny plicní hypertenze (onemocnění levého srdce, plic, chronickou tromboembolickou plicní hypertenzi) [1].
Pokud je diagnostikována střední nebo vysoká echokardiografická pravděpodobnost plicní hypertenze, tak je indikována pravostranná srdeční katetrizace k verifikaci nálezu a dalšímu zhodnocení zaměřenému na testování akutní vazoreaktivity. Negativní výsledek testu vazoreaktivity u pacientů s prekapilární plicní hypertenzí je zpravidla důvodem indikace specifické léčby plicní hypertenze. Pozitivní výsledek indikuje konvenční léčbu plicní hypertenze zpravidla blokátory kalciových kanálů [1].
Konvenční, podpůrná a specifická farmakoterapie PAH
Po stanovení diagnózy PAH v průběhu těhotenství nebo v případě preexistující nemoci by se veškerá péče měla odehrávat v centru plicní hypertenze multidisciplinárním týmem poskytujícím komplexní péči zahrnující nejen farmakoterapii PAH a sledování v poradně pro riziková těhotenství. Současně by měl tým možnost poskytnout mechanickou srdeční podporu v případě potřeby a samozřejmě by měl být přípraven na všechny komplikace související s těhotenstvím a porodem. V případě nekomplikovaného průběhu těhotenství by měly být zajištěny pravidelné kontroly kardiologa a porodníka, v průběhu 3. trimestru by měly probíhat frekventněji i jednou týdně, nebo v případě potřeby by měla být těhotná pacientka s PAH hospitalizována a sledována v rámci klidového režimu na lůžku. V průběhu těhotenství by měla být velmi pečlivě sledována zejména funkce pravé komory, optimálně pomocí opakovaných echokardiografických vyšetření.
Současné terapeutické možnosti PAH lze rozdělit na režimová opatření, podpůrnou léčbu (antikoagulace, diuretika, dlouhodobá domácí oxygenoterapie), specifickou léčbu (vazodilatační léčba blokátory kalciových kanálů, prostanoidy, antagonisté endotelinových receptorů a inhibitory fosfodiesterázy 5 – PDE-5) a nefarmakologickou léčbu (balónková atriální septostomie, transplantace plic).
V rámci těhotenství pacientky s PAH by mělo být vždy zváženo riziko trombotických a krvácivých komplikací s uvážlivou indikací antikoagulační léčby. Warfarin je zejména v 1. trimestru kontraindikován, proto se v těhotenství preferenčně používá heparin, ať nefrakcionovaný, nebo nízkomolekulární.
Těhotenství u pacientek s PAH je nutné považovat za vysoce rizikový stav potenciálně ohrožující dva životy a je třeba přijmout proaktivní přístup k diagnostice a léčbě onemocnění, vždy samozřejmě s ohledem na rizika spojená s výše uvedenými. Riziková stratifikace v rámci úvodní diagnostiky a v průběhu sledování by měla být prováděna stejně jako u negravidních pacientek.
Stávající spektrum léků rutinně používaných při specifické léčbě neselektované populace pacientů s PAH (blokátory kalciových kanálů, prostanoidy, antagonisté endotelinových receptorů, inhibitory PDE-5) se recentně rozšířilo o riociguat (perorální stimulátor solubilní guanylátcyklázy), macitentan (duální tkáňově specifický antagonista receptorů pro endotelin) a selexipag (perorální agonista prostacyklinového receptoru) [1,11– 16].
Vazodilatační léčba blokátory kalciových kanálů je indikována u pacientů s pozitivním testem akutní plicní vazodilatace, pokud při této terapii zůstávají nemocní dlouhodobě ve funkčním stádiu NYHA I nebo II. Tato léčba by neměla být v těhotenství přerušena.
V ostatních případech je indikována léčba specifickými léky, jejichž účinky jsou nejen vazodilatační, ale také antiremodelační. V současné době neexistuje žádná evidence o taktice a strategii specifické léčby PAH u těhotných, proto je nutný přísně individuální přístup. Bosentan a další antagonisté endotelinových receptorů jsou spojeny s rizikem indukce embryopatie. Tyto léky by neměly být tedy v průběhu těhotenství nasazeny, event. již předchozí léčba má být přerušena, pokud tím není zásadně ohrožen život matky z důvodu progrese plicní hypertenze.
U nově diagnostikovaných nemocných v nízkém a středním riziku PAH zpravidla ve funkční třídě NYHA II jsou základem léčby inhibitory PDE-5 (sildenafil a tadalafil), které jsou z hlediska těhotenství považovány za relativně bezpečné. Obdobně je tomu u pacientů ve funkční třídě NYHA III, alternativu zde představují parenterální prostanoidy. Antagonisté receptorů pro endotelin (ambrisentan, bosentan, macitentan) jsou zcela kontraindikovány pro možný teratogenní efekt.
Ve funkčním stádiu NYHA IV a u vysoce rizikových forem PAH je lékem volby intravenózní epoprostenol, případně další analoga prostacyklinu (treprostinil s.c.) zpravidla kombinované s inhibitory fosfodiesterázy 5 [17].
Nefarmakologická léčba PAH (balónková atriální septostomie, transplantace plic) je indikována zpravidla u pacientů s progredujícím onemocněním PAH, kteří nereagují na kombinovanou a optimalizovanou specifickou léčbu PAH zahrnující parenterální prostanoidy v maximalizovaných dávkách. Na balónkovou septostomii je nutné nahlížet jako na paliativní výkon.
Časování a taktika porodu
Podrobný plán realizace porodu, vč. taktiky jeho vedení a časování by měl být stanoven multidisciplinárním týmem v průběhu těhotenství s ohledem na rozvoj komplikací, symptomy pacientky, funkci pravé komory, samozřejmě vždy s ohledem na vitalitu plodu. Obecně je porod císařským řezem preferován před porodem per vias naturales [18].
Regionální svodná anestezie by měla být metodou volby a měla být upřednostněna před celkovou anestezií. V bezprostředním perioperačním období by měla být k dispozici mechanická podpora oběhu, která by byla indikována v případě hemodynamických komplikací při oběhové nestabilitě. Samozřejmostí je přiměřená monitorace vitálních funkcí a optimalizace intravaskulární náplně, vždy s ohledem na aktuální funkci pravé komory [18].
Specifická terapie PAH by neměla být přerušena, naopak lze uvažovat o eskalaci dle aktuálního stavu a po úspěšném porodu by měla být pacientka těsně sledována v rizikovém období šestinedělí.
Samozřejmostí je důsledná nefarmakologická profylaxe tromboembolické nemoci a antikoagulační terapie (pokud není kontraindikována) [19].
Závěr
V uplynulých desetiletích bylo dosaženo významného pokroku v léčbě PAH. Vzhledem k vysoké úmrtnosti pacientek s PAH se těhotenství nedoporučuje. Pokud k němu dojde a pacientka odmítne jeho předčasné ukončení, pak se léčba vede inhibitory PDE-5, prostanoidy, diuretiky a podpůrnou léčbou podle potřeby. Ostatní léky (antagonisté endotelinových receptorů, oxid dusnatý) jsou kontraindikovány z důvodu teratogenního účinku.
Podpořeno grantem institucionální podpory FN Olomouc 87-85/2018, grantem IGA LF Univerzity Palackého UP/010/2017 a grantem IGA Ministerstva zdravotnictví ČR 17-30101A.
Doručeno do redakce: 19. 10. 2018
Přijato po recenzi: 25. 10. 2018
doc. MU Dr. Martin Hutyra, Ph.D.
Zdroje
1. Galiè N, Humbert M, Vachiery JL et al. 2015 ESC/ ERS Guidelines for the diagnosis and treatment of pulmonary hypertension: The Joint Task Force for the Diagnosis and Treatment of Pulmonary Hypertension of the European Society of Cardiology (ESC) and the European Respiratory Society (ERS): endorsed by: Association for European Paediatric and Congenital Cardiology (AEPC), International Society for Heart and Lung Transplantation (ISHLT). Eur Heart J2016; 37(1): 67– 119. doi: 10.1093/ eurheartj/ ehv317.
2. Benza RL, Miller DP, Gomberg-Maitland M et al. Predicting survival in pulmonary arterial hypertension: insights from the Registry to Evaluate Early and Long-Term Pulmonary Arterial Hypertension Disease Management (REVEAL). Circulation 2010; 122(2): 164– 172. doi: 10.1161/ CIRCULATIONAHA.109.898122.
3. Humbert M, Sitbon O, Chaouat A et al. Survival in patients with idiopathic, familial, and anorexigen-associated pulmonary arterial hypertension in the modern management era. Circulation 2010; 122(2): 156– 163. doi: 10.1161/ CIRCULATIONAHA.109.911818.
4. Peacock AJ, Murphy NF, McMurray JJ et al. An epidemiological study of pulmonary arterial hypertension. Eur Respir J 2007; 30(1): 104– 109. doi: 10.1183/ 09031936.00092306.
5. Bendayan D, Hod M, Oron G et al. Pregnancy outcome in patients with pulmonary arterial hypertension receiving prostacyclin therapy. Obstet Gynecol 2005; 106(5 Pt 2): 1206– 1210. doi: 10.1097/ 01.AOG.0000164074.64137.f1.
6. Jais X, Olsson KM, Barbera JA et al. Pregnancy outcomes in pulmonary arterial hypertension in the modern management era. Eur Respir J 2012; 40(4): 881– 885. doi: 10.1183/ 09031936.00141211.
7. Duarte AG, Thomas S, Safdar Z et al. Management of pulmonary arterial hypertension during pregnancy: A retrospective, multicenter experience. Chest 2013; 143(5): 1330– 1336. doi: 10.1378/ chest.12-0528.
8. Mandalenakis Z, Rosengren A, Skoglund K et al. Survivorship in children and young adults with congenital heart disease in Sweden. JAMA Intern Med 2017; 177(2): 224– 230. doi: 10.1001/ jamainternmed.2016.7765.
9. Sliwa K, van Hagen IM, Budts W et al. Pulmonary hypertension and pregnancy outcomes: Data from the Registry of Pregnancy and Cardiac Disease (ROPAC) of the European Society of Cardiology. Eur J Heart Fail 2016; 18(9): 1119– 1128. doi: 10.1002/ ejhf.594.
10. Bedard E, Dimopoulos K, Gatzoulis MA. Has there been any progress made on pregnancy outcomes among women with pulmonary arterial hypertension? Eur Heart J 2009; 30(3): 256– 265. doi: 10.1093/ eurheartj/ ehn597.
11. Galiè N, Corris PA, Frost A. Updated treatment algorithm of pulmonary arterial hypertension. J Am Coll Cardiol 2013; 62 (25 Suppl): D60– D72. doi: 10.1016/ j.jacc.2013.10.031.
12. Pulido T, Adzerikho I, Channick RN et al. Macitentan and morbidity and mortality in pulmonary arterial hypertension. N Engl J Med 2013; 369(9): 809– 818. doi: 10.1056/ NEJMoa1213917.
13. Ghofrani HA, D'Armini AM, Grimminger F et al. Riociguat for the treatment of pulmonary arterial hypertension. N Engl J Med 2013, 25; 369(4): 319– 329. doi: 10.1056/ NEJMoa1209657.
14. Sitbon O, Humbert M, Nunes H et al. Long-term intravenous epoprostenol infusion in primary pulmonary hypertension: prognostic factors and survival. J Am Coll Cardiol 2002; 40(4): 780– 788.
15. Sitbon O, Channick R, Chin KM et al. Selexipag for the treatment of pulmonary arterial hypertension. N Engl J Med 2015; 373(26): 2522– 2533. doi: 10.1056/ NEJMoa1503184.
16. Galiè N, Barberà JA, Frost AE et al. Initial use of ambrisentan plus tadalafil in pulmonary arterial hypertension. N Engl J Med 2015; 373(9): 834– 844. doi: 10.1056/ NEJMoa1413687.
17. Xiang Y, Li J, Sun Y. A case report of pulmonary arterial hypertension in pregnancy and complications of anticoagulation therapy. Medicine 2018; 97(32): e11810. doi: 10.1097/ MD.0000000000011810.
18. Regitz-Zagrosek V, Roos-Hesselink JW, Bauersachs Jet al. ESC Scientific Document Group; 2018 ESC Guidelines for the management of cardiovascular diseases during pregnancy. Eur Heart J 2018; 39(34): 3165– 3241. doi: 10.1093/ eurheartj/ ehy340.
19. Rokyta R, Hutyra M, Jansa P. 2014 ESC Guidelines on the diagnosis and management of acute pulmonary embolism. Summary document prepared by the Czech Society of Cardiology. Cor Vasa 2015; 57(4): e257– 296. doi: 10.1016/ j.crvasa.2015.05.009.
Štítky
Detská kardiológia Interné lekárstvo Kardiochirurgia Kardiológia
Článek Hypertenze v těhotenstvíČlánek Těhotenství a chlopenní vady
Článok vyšiel v časopiseKardiologická revue – Interní medicína
Najčítanejšie tento týždeň
2018 Číslo 4- Parazitičtí červi v terapii Crohnovy choroby a dalších zánětlivých autoimunitních onemocnění
- I „pouhé“ doporučení znamená velkou pomoc. Nasměrujte své pacienty pod křídla Dobrých andělů
- Intermitentní hladovění v prevenci a léčbě chorob
- Statinová intolerance
- Monoklonální protilátky v léčbě hyperlipidemií
-
Všetky články tohto čísla
- Editorial Proč bychom měli věnovat pozornost problematice kardiovaskulárních onemocnění v těhotenství?
- Hypertenze v těhotenství
- Srdeční selhání, kardiomyopatie a gravidita
-
Peripartální kardiomyopatie –
diagnostika a léčba - Těhotenství po transplantaci srdce
- Těhotenství a chlopenní vady
- Problematika těhotenství u žen s vrozenou srdeční vadou
- Poruchy srdečního rytmu v graviditě
- Plicní arteriální hypertenze a těhotenství
- Diagnóza a manažment angioedému
- Hypertenze není jen nemoc s nutností léků
- Index kotník-paže u diabetiků – jaká je nejvhodnější metoda měření?
- Arteriální hypertenze a syndrom spánkové apnoe
- Deprese u seniorů s chronickým selháním srdce
- Vliv terapie perindoprilem na kardiovaskulární přínosy v České republice
- VI. setkání pacientů po transplantaci srdce
- Zemřel MU Dr. Pavel Jerie – vzácný člověk, skvělý lékař a kardiolog
- Kardiologická revue – Interní medicína
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Hypertenze v těhotenství
- Poruchy srdečního rytmu v graviditě
- Diagnóza a manažment angioedému
-
Peripartální kardiomyopatie –
diagnostika a léčba
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



