-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Jak pracovat s nadějí u pokročile onkologicky nemocných pacientů
How to Work with Hope in Patients with Advanced Cancer
The patient’s hope is closely related to his mental health, which is an important component of quality of life. In the context of the treatment of a serious illness, hope can be seen as the expectation of a future positive outcome that is personally valuable and realistically achievable. Research has shown that people with higher level of hope show better adaptation, lower stress levels, less anxiety and depression, and maintain an active approach to problem solving. Questionnaires and intervention methods have been empirically verified to assess and influence the level of hope in patients with advanced cancer. The sources and specific contents of the patient’s hopes, which change depending on the life situation and the severity of the disease, were also determined. It has been repeatedly found that the hopes of patients with advanced cancer do not relate solely to cure from the disease but are directed more towards the psychosocial aspects quality of life. The main sources of hope include the existence of a good relationship with a close person, the possibility of achieving partial meaningful life goals, a positively assessed life, a sense of self-worth, and spiritual support. On the other hand, the feeling of loneliness, persistent pain and reduced self-esteem have a negative effect on hope. It also shows that the patient’s hope is largely influenced by the quality of communication with doctors and other healthcare professionals. In an interview on unfavorable prognosis, patients most appreciate the empathic dialogue in which the sincerity and clarity of the message delivered by the doctor is balanced by the encouragement that leaves room for hope. Knowledge of the patient’s hope, wishes and life values can make a significant contribution to making optimal end-of-life care decisions.
Keywords:
communication – Quality of life – hope – cancer
Autori: Doc. PhDr. Slezáčková Alena, Ph.D. 1,2
Pôsobisko autorov: Psychologický ústav, FF MU, Brno 1; Ústav lékařské etiky, LF MU, Brno 2
Vyšlo v časopise: Klin Onkol 2020; 33(Supplementum - 2): 134-137
Kategória: Článek ve sborníku
Súhrn
Naděje pacienta úzce souvisí s jeho duševním zdravím, jež je významnou složkou kvality života. V kontextu léčby závažného onemocnění lze nahlížet na naději jako na očekávání budoucího pozitivního výsledku, který je osobně hodnotný a reálně dosažitelný. Výzkumy dokládají, že osoby s vyšší mírou naděje vykazují lepší adaptaci, nižší hladinu stresu, méně trpí úzkostí, depresí a udržují si aktivní přístup k řešení problémů. Pro posouzení a ovlivnění míry naděje u pacientů s pokročilým onkologickým onemocněním vznikly dotazníkové a intervenční metody, jejichž efekt byl empiricky ověřen. Zjišťovány byly také zdroje a konkrétní obsahy pacientových nadějí, jež se mění v závislosti na životní situaci a závažnosti onemocnění. Opakovaně se ukázalo, že naděje pacientů s pokročilým onemocněním se netýkají výhradně vyléčení z nemoci, ale jsou směřovány spíše do psychosociální oblasti kvality života. Mezi hlavní zdroje naděje patří existence vztahu s blízkou osobou, možnost dosažení dílčích smysluplných životních cílů, kladně hodnocený prožitý život, pocit vlastní hodnoty a spirituální podpora. Naopak negativní vliv na naději má pocit osamělosti, přetrvávající bolest a snížené sebehodnocení. Ukazuje se také, že pacientova naděje je do velké míry ovlivněna kvalitou komunikace s lékaři a ostatními zdravotnickými pracovníky. V rozhovoru o nepříznivé prognóze pacienti nejvíce oceňují empatický dialog, v němž je upřímnost a jasnost sdělení vyvážena povzbuzením, které ponechává prostor pro naději. Znalost obsahu nadějí, přání a životních hodnot pacienta může významně přispět k rozhodování o optimální péči v závěru života.
Klíčová slova:
naděje – komunikace – kvalita života – onkologické onemocnění
Úvod
V rámci holistického přístupu ke zdraví přibývá studií věnovaných bio-psycho-sociálním aspektům kvality života pacientů. Také v léčbě pacientů s onkologickým onemocněním je kvalita života vnímána jako jedno z důležitých kritérií kvality celkové péče [1].
Mezi základní faktory ovlivňující kvalitu života nemocného patří fyzická kondice, funkční zdatnost, spokojenost s léčbou, sociální vztahy a v neposlední řadě psychický a emocionální stav pacienta [2,3].
Právě psychické zdraví pacienta je výrazně zasaženo stresem, jenž je spojen s diagnózou a léčbou onkologického onemocnění. Psychosomatická reakce na stres, zahrnující pocity strachu, úzkosti, deprese, zvýšenou únavu, poruchy spánku a kognitivních funkcí apod., může snížit schopnost pacienta spolupracovat při léčbě a čelit nádorovému onemocnění. Naopak efektivní zvládání stresu a snížení míry anxiety a deprese významně zlepšují prožívání a kvalitu života onkologických pacientů [4], a to i v případě pacientů v terminálním stadiu [5]. Redukce stresu, jíž lze dosáhnout pomocí psychosociální opory, vhodně zvolených komunikačních strategií a cílených psychoterapeutických intervencí, by tedy měla být jednou z důležitých složek podpůrné onkologické léčby [6,7]. Její součástí by měla být i citlivá práce s nadějí, a to především u pacientů s pokročilým onemocněním.
Naděje jako předmět vědeckého zkoumání
Diagnóza onkologického onemocnění je spojena s ohrožením pacientových hodnot, životních plánů a nadějí. Udržení a posilování naděje je tedy vnímáno jako jeden z klíčových faktorů napomáhajících optimálnímu průběhu léčby [8].
Naděje pro většinu lidí znamená víru v pozitivní budoucnost a dobrý konec. V kontextu léčby závažného onemocnění lze nahlížet na naději jako na očekávání budoucího pozitivního výsledku, který je osobně hodnotný a reálně dosažitelný [9]. Můžeme rozlišit generalizovanou naději coby obecnou víru v dobrou budoucnost a konkrétní naději, která se týká určitého cíle [10]. Obsah a význam pacientových nadějí je však individuální a mění se v závislosti na konkrétní situaci a stadiu onemocnění [11,12].
V současné odborné psychologické literatuře nalezneme několik teoretických přístupů k naději – může být definována jako určitý způsob myšlení, jako jedna ze základních pozitivních emocí, jako povahový rys anebo fenomén spirituální povahy [13].
Podstatou většiny praktických intervencí na posílení naděje je Snyderova kognitivní teorie, v níž je naděje chápána jako způsob myšlení, jenž tvoří základ jakékoli k cíli zaměřené aktivity. Zahrnuje dvě vzájemně interagující složky: schopnost jedince zvažovat různé způsoby a cesty k dosažení žádoucího cíle, a schopnost udržet si energii, motivaci a vůli [14]. Výzkumy ukazují, že lidé s vyšší schopností nadějného myšlení jsou obecně zdravější, odolnější, lépe zvládají stres a dosahují vyšší životní spokojenosti [13,14].
Jiný pohled na naději nabízí koncept tzv. prožívané naděje [15], který ji vymezuje jako hlubokou důvěru v pozitivní vývoj událostí, a to především v náročných životních situacích, které nemůžeme přímo ovlivnit. Prožívaná naděje je úzce spojena s vnímanou smysluplností života, spiritualitou a lepší kvalitou mezilidských vztahů [16].
Naděje v situaci onkologického onemocnění
Studium naděje v kontextu onkologického onemocnění se rozvíjí od konce 20. století a dalo vzniknout několika metodám zaměřeným na zjišťování naděje u pacientů [17,18]. Výzkumy dokládají, že lidé s vyšší nadějí více důvěřují svým schopnostem vyrovnat se svou nemocí, jsou méně náchylní k pesimistickému myšlení, udržují si aktivní přístup k řešení problémů a volí efektivní strategie snižující úzkost [19]. Odhaleny byly také vztahy vyšší naděje s menším počtem fyzických (bolest, únava) i psychických (stres, deprese) symptomů onemocnění [20].
První a zásadní prací zaměřenou na prozkoumání fenoménu naděje u pacientů byla studie Herthové [21]. Na základě analýzy výpovědí 30 osob rozlišila sedm pozitivních a tři negativní kategorie ovlivňující míru naděje (tab. 1).
Tab. 1. Zdroje a překážky nadějí u nevyléčitelně nemocných pacientů [21]. ![Zdroje a překážky nadějí u nevyléčitelně nemocných pacientů [21].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/6a6207011a3a77cc8d4a79f7b2a6247d.png)
Konkrétní obsah nadějí u pacientů v paliativní péči byl cílem výzkumu několika novějších studií, z nichž zařazujeme ty nejvýznamnější (tab. 2). Výsledky ukazují, že naděje pacientů v terminálním stadiu se netýkají pouze léčby jako takové, ale zahrnují řadu psychosociálních témat. Víra ve vyléčení většinou nefigurovala mezi nejčastěji uváděnými nadějemi, neboť pacienti směřovali své naděje spíše k cílům týkajícím se kvality jejich života a vztahů.
Tab. 2. Obsah nadějí a přání pacientů s pokročilým onkologickým onemocněním. 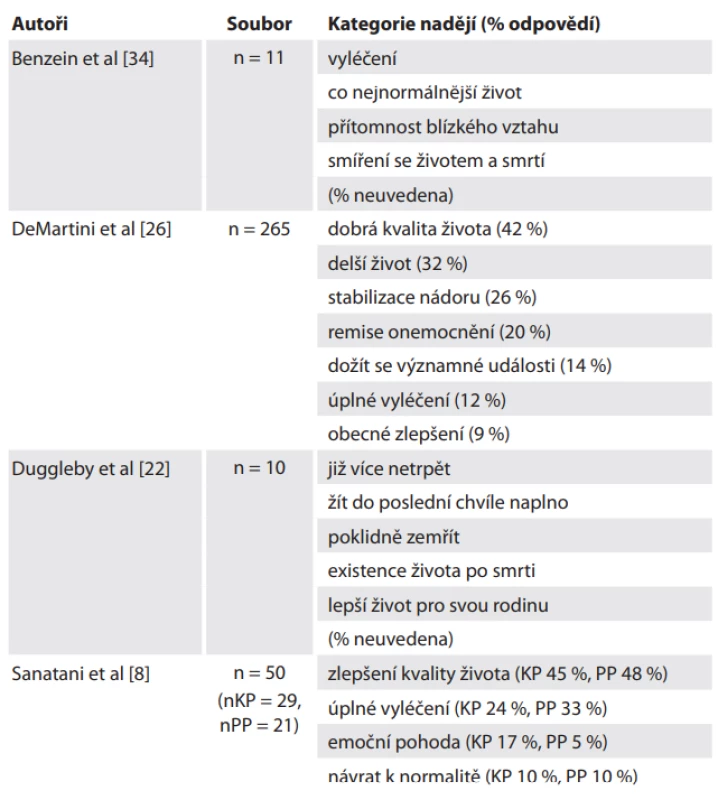
KP – pacienti v kurativní péči, PP – pacienti v paliativní péči Naději pacientů s pokročilým onkologickým onemocněním v paliativní péči může posílit možnost dosažení krátkodobých cílů, podpora rodiny a přátel, zanechání odkazu nebo dědictví, udržování pozitivního myšlení a získávání upřímných a pravdivých informací [22]. Lepší adaptaci starších pacientů napomáhá také jejich akceptace vlastního stáří a vědomí dobře prožitého života [23].
Praktickou metodu zvyšování naděje „Hope intervention“ vytvořila Herthová [18], která experimentálně ověřila její účinnost u 115 onkologických pacientů. Obsahem bylo šest setkání, v nichž se diskutovala čtyři témata (tab. 3). Výsledkem bylo významné zvýšení naděje a celkové kvality života pacientů, které bylo potvrzeno i v opakovaných měřeních po dalších 3, 6 a 9 měsících po skončení intervence.
Tab. 3. Obsah intervenčního programu zvyšování naděje podle K. Herth [18]. ![Obsah intervenčního programu zvyšování naděje podle K. Herth [18].](https://www.prelekara.sk/media/cache/resolve/media_object_image_small/media/image_pdf/ddd3524bc33f393b0451d076267210dc.png)
Gum et al [24] uvádějí další možnosti podpory naděje u terminálních pacientů, které zahrnují společné stanovení adekvátních cílů péče, zvažování a promýšlení způsobů jejich naplnění a volbu a využívání zdrojů posilujících motivaci pacienta.
Duggleby et al [25] ověřili efekt psychosociální podpůrné intervence zvané „Living with Hope Program” (LWHP) pro starší onkologické pacienty v domácí paliativní péči. Program zahrnoval shlédnutí filmu o naději a poté týdenní aktivity, jejichž cílem bylo odhalit a posílit aktuální zdroje naděje. Pacienti, kteří absolvovali LWHP, vykazovali statisticky významně vyšší míru naděje a kvality života než osoby v kontrolní skupině.
Výzkumy týkající se naděje v komunikaci s pokročile onkologicky nemocnými ukazují, že pacienti nejčastěji hovoří o svých nadějích se svým partnerem/partnerkou, ostatními členy rodiny a také se svými onkology [26].
V komunikaci s lékaři týkající se prognózy onemocnění pacienti nejvíce oceňují empatický dialog, v němž je upřímnost a jasnost sdělení vyvážena uklidňujícími a povzbuzujícími slovy, která ponechávají prostor pro naději [27–29].
Naopak neempatický vztah mezi pacientem a lékařem bývá spojen s nižší úrovní naděje [30]. Jandík [31] spatřuje nejčastější chyby v komunikaci buď ve formě bagatelizace symptomů primární choroby anebo ve vnucování „reálných nadějí“ tam, kde to není vhodné.
Závěr
Z aktuálních poznatků vyplývá, že podpora naděje v komunikaci s pacienty se nemusí týkat pouze vyhlídek na úspěšné vyléčení. V případě, že uplatníme širší, psychosociálně-spirituální pohled na naději, je možné naději plně podporovat i v případě nepříznivé prognózy [32,33].
Naději lze konkrétně rozvíjet rozhovorem s pacientem o tom, co měl nebo má v životě rád, na čem mu záleží a co považuje za důležité, čeho by chtěl dosáhnout před koncem svého života a kdo a jak mu s tím může pomoci.
Tyto otázky mohou pacientovi pomoci ujasnit si, jak nejlépe a smysluplně využít zbývající čas. Ať již je to zaznamenávání nejcennějších vzpomínek, psaní pamětí, příklon k duchovním hodnotám, vyjádření vděčnosti anebo rozhodnutí odpustit někomu blízkému a dojít ke smíření, to vše může významně přispět k naplnění naděje poslední – naděje na dobrou kvalitu života až do konce.
Práce byla realizována za podpory Technologické agentury České republiky pod grantovým číslem TL02000360.
The work was realized with the support of the Technology Agency of the Czech Republic under the grant number TL02000360.
Autorka deklaruje, že v souvislosti s předmětem studie nemá žádné komerční zájmy.
The author declares she has no potential confl icts of interest concerning drugs, products, or services used in the study.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do bi omedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.
doc. PhDr. Alena Slezáčková, Ph.D.
Psychologický ústav
Filozofická fakulta Masarykovy univerzity
Arne Nováka 1
602 00 Brno
e-mail: alena.slezackova@phil.muni.cz
Obdrženo/Submitted: 14. 2. 2020 Přijato/Aceppted: 1. 3. 2020
Zdroje
1. Salajka F. Kvalita života onkologicky nemocných – kritérium úspěšnosti naší péče. Klin Onkol 2001; 14 (1): 27–29.
2. Anderková L, Elfmarková N, Svěrák T et al. Kvalita života měřená jako změna v čase u českých žen s karcinomem prsu. Klin Onkol 2016; 29 (2): 113–121. doi: 10.14735/amko2016113.
3. Slováček L, Slováčková B, Blažek M et al. Kvalita života onkologických nemocných – definice, koncepce, možnosti hodnocení. Klin Onkol 2006; 19 (3): 163–166.
4. Spiegel D. Mind matters in cancer survival. JAMA 2011; 305 (5): 502–503. doi: 10.1001/jama.2011.69.
5. Raudenská J, Javurková A. Diagnostika a zvládání deprese v terminálním stádiu nádorového onemocnění. Paliat Med Liec Boles 2011; 4 (1): 12–15.
6. Adam Z, Klimeš J, Pour L et al. Maligní onemocnění, psychika a stres. Praha: Grada 2019.
7. Švec J, Švec P, Bencová V et al. Anxio - depresívny syndróm v onkológii – bio psychosociálny model suportívnej terapie. Klin Onkol 2015; 28 (3): 177–182. doi: 10.14735/amko2015177.
8. Sanatani M, Schreier G, Stitt L. Level and direction of hope in cancer patients: an exploratory longitudinal study. Support Care Cancer 2008; 16 (5): 493–499. doi: 10.1007/s00520-007-0336-6.
9. O’Connor AP, Wicker CA, Germino BB. Understanding the cancer patient’s search for meaning. Cancer Nurs 1990; 13 (13): 167–175. doi: 10.1097/00002820-199006000-00006.
10. Clayton JM, Butow PN, Arnold RM et al. Fostering coping and nurturing hope when discussing the future with terminally ill cancer patients and their caregivers. Cancer 2005; 103 (9): 1965–1975. doi: 10.1002/cncr.21011.
11. Daneault S, Lussier V, Mongeau S et al. Ultimate journey of the terminally ill: Ways and pathways of hope. Can Fam Physician 2016, 62 (8): 648–656.
12. Eliott J, Olver I. The discursive properties of “hope”: a qualitative analysis of cancer patients’ speech. Qual Health Res 2002; 12 (2): 173–193. doi: 10.1177/10497323 0201200204.
13. Slezáčková A. Hope and well-being: psychosocial correlates and benefits. Malta: University of Malta 2017.
14. Snyder CR. Handbook of hope: theory, measures and applications. San Diego: Academic Press 2000.
15. Krafft AM, Perrig-Chiello P, Walker AM (eds.). Hope for a good life. Results of the hope-barometer international research program. Cham: Springer 2018.
16. Slezáčková A, Cefai C, Prošek, T. Psychosocial correlates and predictors of perceived hope across cultures: a study of Czech and Maltese contexts. In: Krafft AM, Perrig-Chiello P, Walker AM (eds.). Hope for a good life. Results of the hope-barometer international research program. Cham: Springer 2018 : 165–197.
17. Nowotny ML. Assessment of hope in patients with cancer: development of an instrument. Oncol Nurs Forum 1989; 16 (1): 57 – 60.
18. Herth K. Enhancing hope in people with a first recurrence of cancer. J Adv Nurs 2000; 32 (6): 1431–1441. doi: 10.1046/j.1365-2648.2000.01619.x.
19. Taylor JD. Confronting breast cancer: hopes for health. In: Snyder CR (ed). Handbook of hope: theory, measures and applications. San Diego: Academic Press 2000 : 355–371.
20. Berendes D, Keefe FJ, Somers TJ et al. Hope in the context of lung cancer: relationships of hope to symptoms and psychological distress. J Pain Symptom Manage 2010; 40 (2): 174–182. doi: 10.1016/j.jpainsymman.2010.01.014.
21. Herth K. Fostering hope in terminally ill people. J Adv Nurs 1990; 15 (11): 1250–1259. doi: 10.1111/j.1365-2648.1990.tb01740.x.
22. Duggleby W, Wright K. Elderly palliative care cancer patients’ descriptions of hope-fostering strategies. Int J Palliat Nurs 2004; 10 (7): 352–359. doi: 10.12968/ijpn.2004.10.7.14577.
23. Lannie A, Peelo-Kilroe L. Hope to hope: experiences of older people with cancer in diverse settings. Europ J Oncol Nurs 2019; 40 (1): 71–77. doi: 10.1016/ j.ejon.2019.02.002.
24. Gum A., Snyder CR. Coping with terminal illness: the role of hopeful thinking. J Palliat Med 2002; 5 (6): 883–894. doi: 10.1089/10966210260499078.
25. Duggleby WD, Degner L, Williams A et al. Living with hope: initial evaluation of a psychosocial hope intervention for older palliative home care patients. J Pain Symptom Manage 2007; 33 (3): 247–257. doi: 10.1016/j.jpainsymman.2006.09.013.
26. DeMartini J, Fenton JJ, Epstein R et al. Patients’ hopes for advanced cancer treatment. J Pain Symptom Manage 2019; 57 (1): 57–63. doi: 10.1016/j.jpainsymman.2018.09.014.
27. Back AL, Trinidad SB, Hopley EK et al. Reframing the goals of care conversation: “we’re in a different place’”. J Palliat Med 2014; 17 (9): 1019–1024. doi: 10.1089/jpm.2013.0651.
28. Bergqvist J, Strang P. Breast cancer patients’ preferences for truth versus hope are dynamic and change during late lines of palliative chemotherapy. J Pain Symptom Manage 2019; 57 (4): 746–752. doi: 10.1016/j.jpainsymman.2018.12.336.
29. Mori M, Fujimori M., Ishiki H. et al. Adding a wider range and “hope for the best, and prepare for the worst” statement: preferences of patients with cancer for prognostic communication. Oncologist 2019; 24 (9): 943–952. doi: 10.1634/theoncologist.2018-0643.
30. Ripamonti CI, Miccinesi G, Pessi MA et al. Is it possible to encourage hope in non-advanced cancer patients? We must try. Ann Oncol 2016; 27 (3): 513–519. doi: 10.1093/annonc/mdv614.
31. Jandík P. Sonda do psychologické situace onkochirurgického pacienta. Klin Onkol 2005; 18 (3): 107–109.
32. Dostálová O. Péče o psychiku onkologicky nemocných. Praha: Grada Publishing 2016.
33. Linhartová V. Praktická komunikace v medicíně: pro mediky, lékaře a ošetřující personál. Praha: Grada Publishing 2007.
34. Benzein E, Norberg A, Saveman BI. The meaning of the lived experience of hope in patients with cancer in palliative home care. Palliat Med 2001; 15 (2): 117–126. doi: 10.1191/026921601675617254.
Štítky
Detská onkológia Chirurgia všeobecná Onkológia
Článek EditorialČlánek III. Pacientské organizaceČlánek XIII. Psychosociální péčeČlánek XV. Nádory prsuČlánek XVII. Nádory jícnu a žaludkuČlánek XX. Nádory skeletu a sarkomyČlánek XXI. Nádory hlavy a krkuČlánek XXIV. UroonkologieČlánek XXVII. Hematoonkologie
Článok vyšiel v časopiseKlinická onkologie
Najčítanejšie tento týždeň
2020 Číslo Supplementum - 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejasný stín na plicích – kazuistika
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
-
Všetky články tohto čísla
- Jak pracovat s nadějí u pokročile onkologicky nemocných pacientů
- Mindfulness/všímavost v paliativní péči – léčivý efekt přítomného okamžiku
- Editorial
- I. Onkologická prevence a screening
- III. Pacientské organizace
- IV. Epidemiologie nádorů, klinické registry, zdravotnická informatika
- V. Vzdělávání, kvalita a bezpečnost v onkologické praxi
- VI. Diagnostické metody v onkologii
- VII. Onkochirurgie, rekonstrukční chirurgie
- VIII. Radioterapeutické metody
- IX. Nežádoucí účinky protinádorové léčby
- X. Paliativní péče a symptomatická léčba
- XI. Nutriční podpora v onkologii
- XII. Ošetřovatelská péče a rehabilitace
- XIII. Psychosociální péče
- XIV. Hereditární nádorové syndromy
- XV. Nádory prsu
- XVI. Nádory kůže a maligní melanom
- XVII. Nádory jícnu a žaludku
- XVIII. Nádory tlustého střeva a konečníku
- XIX. Nádory slinivky, jater a žlučových cest
- XX. Nádory skeletu a sarkomy
- XXI. Nádory hlavy a krku
- XXII. Nádory hrudníku, plic, průdušek a pleury
- XXIII. Gynekologická onkologie
- XXIV. Uroonkologie
- XXV. Neuroendokrinní a endokrinní nádory
- XXVI. Nádory nervového systému
- XXVII. Hematoonkologie
- XXVIII. Nádory dětí, adolescentů a mladých dospělých
- XXIX. Vývoj nových léčiv, farmakoekonomika, klinická farmacie v onkologii
- XXX. Základní a aplikovaný výzkum v onkologii
- XXXI. Integrativní přístupy v onkologii
- XXXII. Varia (ostatní, jinde nezařazené příspěvky)
- XXXIII. Personalizovaný přístup v onkologii
- Klinická onkologie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Jak pracovat s nadějí u pokročile onkologicky nemocných pacientů
- Mindfulness/všímavost v paliativní péči – léčivý efekt přítomného okamžiku
- XVIII. Nádory tlustého střeva a konečníku
- XVII. Nádory jícnu a žaludku
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



