-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Kožní T-lymfom ORL oblasti
Cutaneous T-cell Lymphoma of Head and Neck
Lymphoma is the most common malignant non-epithelial tumor of head and neck. Historically lymphomas are categorized as Hodgkin’s and non-Hodgkin’s lymphomas. The cutaneous T-cell lymphomas are non-Hodgkin’s lymphomas confined only to skin for along time. Mycosis fungoides and Sézary’s syndrome are known for the longest period of time. The diagnosis is determined on the basis of histological examination using immunohistochemical methods or PCR. The treatment of cutaneous T-cell lymphoma is non-surgical. Depending on the subtype of lymphoma and staging of the disease the treatment consists in local or systemic administration of chemotherapeutic drugs, phototherapy or radiotherapy. The authors present a case report of the patient with highly aggressive form of the cutaneous T-cell lymphoma.
Key words:
lymphoma, cutaneous T-cell lymphoma.
Autoři: J. Kincl; J. Pokorný; I. Stárek; V. Tichá 1; R. Vidura
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku LF UP a FN, Olomouc přednosta prof. MUDr. I. Stárek, CSc. Ústav patologie LF UP, Olomouc ; přednosta doc. MUDr. M. Tichý, CSc. 1
Vyšlo v časopise: Otorinolaryngol Foniatr, 57, 2008, No. 4, pp. 238-242.
Kategorie: Kazuistiky
Souhrn
Lymfom je nejčastější maligní neepiteliální tumor v oblasti hlavy a krku. Z historického hlediska se lymfomy dělí na hodgkinské a non-hodgkinské. Kožní T-lymfomy jsou non-hodgkinské lymfomy, které zůstávají po delší dobu omezeny pouze na kůži. Nejdéle známými zástupci jsou mycosis fungoides a Sézaryho syndrom. Diagnóza je stanovena na základě histologického vyšetření s využitím imunohistochemické metody nebo PCR. Léčba kožních T-lymfomů je nechirurgická. V závislosti na subtypu lymfomu a rozsahu onemocnění jsou metodou volby lokálně nebo systémově podaná cytostatika, fototerapie nebo radioterapie. Autoři uvádějí kazuistiku pacienta s vysoce agresivní formou kožního T-lymfomu.
Klíčová slova:
lymfom, kožní T-lymfom.ÚVOD
K tvorbě a vývoji lymfocytů dochází v lymfatické tkáni organismu, např. v lymfatických uzlinách, slezině, thymu atd., ovšem distribucí lymfocytů prostřednictvím krevního systému je zajištěna jejich alokace také do kůže. Její bohaté vaskulární řečiště je napojeno na lymfatický systém. Díky lymfocytům sehrává v imunitní reakci důležitou roli. Přítomnost lymfocytů v kůži je také potenciálním rizikem pro jejich maligní transformaci, ke které dochází nejčastěji v lymfatických uzlinách, vzácněji i v extranodální lokalizaci, včetně kůže. Podstatou vzniku lymfomu jsou získané genetické změny lymfocytů, které vedou k nekontrolovatelnému množení buněk. K rozvoji maligní transformace přispívá také oslabení imunitního systému, např. při imunosupresi, virové infekci (HIV, virus Epstein-Barrové) a bakteriální (Helicobacter pylori), chronickém zánětu, nebo jde o kombinaci více příčin.
S lymfomy se poměrně často ve své praxi setkávají také otorinolaryngologové. Jsou totiž nejčastějšími maligními neepiteliálními tumory v oblasti hlavy a krku. Stran výskytu non-hodgkinských lymfomů je oblast hlavy a krku po gastrointestinálním traktu druhá nejčastější (7, 9).
Je tomu více než 200 let, co francouzský dermatolog Alibert poprvé roku 1806 popsal kožní onemocnění, které makroskopicky vypadalo jako houbovitý tumor, a nazval jej mycosis fungoides (1). V roce 1938 byl definován Sézaryho syndrom jako triáda svědivé erytrodermie, lymfadenopatie a atypických lymfocytů v periferní krvi. Později byly u obou onemocnění v kůži identifikovány expanze klonů T-lymfocytů a jak mycosis fungoides tak Sézaryho syndrom byly spolu s dalšími nozologickými jednotkami včleněny do skupiny tzv. kožních T-lymfomů (CTCL - cutaneous T-cell lymphoma).
CTCL jsou extranodální non-hodgkinské lymfomy, které zůstávají po delší dobu omezeny pouze na kůži (3). V současnosti existují dvě klasifikační schémata: EORTC (European Organisation for Research and Treatment of Cancer) klasifikace pro primární kožní lymfomy a WHO klasifikace hematologických malignit (9). Po vzájemné dohodě byl jejich spojením vytvořen nový klasifikační systém WHO-EORTC (7), který z klinického hlediska rozděluje CTCL na dvě hlavní podskupiny - s indolentním a s agresivním klinickým průběhem. Hlavním a nejčastěji se vyskytujícím zástupcem první podskupiny je mycosis fungoides, do druhé podskupiny řadíme vedle Sézaryho syndromu mimo jiné i blíže nespecifikovaný primární kožní T-lymfom, jenž je předmětem našeho kazuistického sdělení.
KAZUISTIKA
Pacient F. R., 60 let.
V osobní anamnéze měl chronickou bronchitidu, po dobu 40 let kouřil cca 20 cigaret denně. Dále byl dispenzarizován pro vředovou chorobu gastroduodena, prodělal perforaci žaludečního vředu. V rodině sestra zemřela v 52 letech na rakovinu, druhá sestra v 57 letech na TBC.
Pacient se dostavil na ORL ambulanci po úrazu nosu, kdy byl při opravě auta udeřen čepem z motoru. Na rtg vyšetření byla zjištěna kominutivní fraktura nosních kůstek, na kůži nosního dorza vlevo měl drobnou exkoriaci, která se sekundárně infikovala. Byl léčen celkově i místně antibiotiky, avšak bez efektu. Lokální nález se naopak zhoršil, kůže začala silně pálit, rudnout, následně se vytvořila eroze s podminovanými okraji. Bylo doplněno CT vyšetření, které neprokázalo osteolýzu nebo přítomnost cizího tělesa.
Po 3 týdnech neúspěšné konzervativní léčby byl pacient přijat na ORL kliniku FN v Olomouci. Bylo provedeno základní laboratorní vyšetření, ve kterém dominovala pouze mírná elevace ALT, ALP. CRP a leukocyty byly v normě. S ohledem na lokální nález budící dojem sekundární zánětlivé komplikace v ráně a jejím okolí, a pro riziko přestupu infekce cestou v. angularis do kavernózního sinu nasazujeme antibiotika parenterálně (Dalacin, Gentamicin). Symptomaticky podáváme analgetika, antiedematika, opakovaně provádíme anemizaci pro výrazný otok sliznice v obou nosních dutinách. Přes nasazenou terapii se nedaří flegmónu zvládnout, kůže nosu zůstává silně zarudlá, indurovaná, oteklá, centrálně začíná nekrotizovat. Rozhodujeme se tedy pro chirurgickou intervenci. Provádíme řez kolem nekroticky změněné kůže nosního křídla, odstraňujeme zbytky nekróz ve spodině rány, ale hnisavou kolekci nenacházíme. Histologické vyšetření postižené kůže, včetně okrajové excize, prokazuje pouze nekrózu prostoupenou rozpadajícími se polynukleáry. V kultivaci nebyly zjištěny žádné bakterie, hemokultura byla negativní. Ránu ponecháváme sekundárnímu hojení, aplikujeme hojivé masti. Příčina stavu zatím zůstává nejasná. Vzniklý defekt (obr. 1) konzultujeme s plastickým chirurgem, který doporučuje plastické krytí. V rámci předoperačního vyšetření zjišťujeme porevmatickou kombinovanou mitrální vadu s těžkou stenózou a dilatací LS a významnou mitrální regurgitací, sonograficky prokazujeme heterogenní tkáň jako velmi suspektní tumor při dolním pólu pravé ledviny o velikosti cca 8 cm v průměru. U pacienta se znovu objevují horečky, v hemokultuře byly tentokrát nalezeny grampozitivní koky. Dochází ke zhoršení lokálního nálezu i celkového stavu a jakýkoli rekonstrukční výkon je za této situace kontraindikován. Vzhledem k srdeční vadě doplňujeme transezofageální ECHO k vyloučení infekční endokarditidy, ta však nebyla prokázána. Za příčinu febrilií tedy považujeme progredující a nehojící se defekt nosního křídla. Pod clonou Amoksiklavu a Gentamicinu provádíme revizi rány s nekrektomií kůže nosního křídla až na chrupavku a podvaz v. angularis. Nádorové elementy nebyly ve vyšetřených vzorcích ani po zhotovení imunohistochemického vyšetření zastiženy. Horečky se přes intenzívní antibiotickou terapii dostavují prakticky denně, jedná se o náhlé teplotní špičky s celkovou slabostí a myalgií. To ale příliš nekoresponduje s výsledky laboratorních vyšetření (nízké CRP, leukocyty v normě) a s relativně stacionárním lokálním nálezem na nosním křídle po reexcizi. Zvažována je také možná souvislost s rozpadovými produkty při tumorózním postižení pravé ledviny. Následně se stav komplikuje hematemézou a melénou, gastroskopicky byla nalezena hluboká ulcerace antra žaludku v terénu hemoragické gastropatie s krvácejícím pahýlem cévy, který byl zaklipován. Dochází také k rozvoji DIC s trombocytopenií, anémií a leukopenií. Podáváme erymasy, krevní plazmy, hemostyptika, Kanavit. Zatímco jsme řešili celkový zhoršující se stav pacienta, dochází postupně k výsevu četných kožních eflorescencí do oblasti genitálií, dolních končetin, hrudníku, břicha a zad (obr. 2). Probatorní excize z defektu kůže břicha a následné histologické, imunohistochemické vyšetření a PCR prokazují ve všech etážích vzorku monoklonální populaci T-buněk s výraznou převahou CD4 elementů, které současně exprimují TIA-1. Příměs CD8 lymfocytů je minimální a pouze disperzní, CD20 lymfocyty jsou prakticky nepřítomny. Proliferační aktivita lymfocytů je poměrně výrazná, více jak 40% v indexu Ki-67. Nález je závažný ve smyslu podezření na diagnózu blíže nespecifikovaného primárního kožního T-lymfomu (obr. 3), a to i přesto, že morfologie léze není zcela jednoznačná. U pacienta přetrvávají febrilie, v hemokultuře zjišťujeme Pseudomonas aeruginosa, avšak i přes antibiotickou léčbu umírá v septickém stavu po 3 měsících od začátku terapie.
Obr. 1. Nehojící se kožní defekt levého nosního křídla po první nekrektomii. 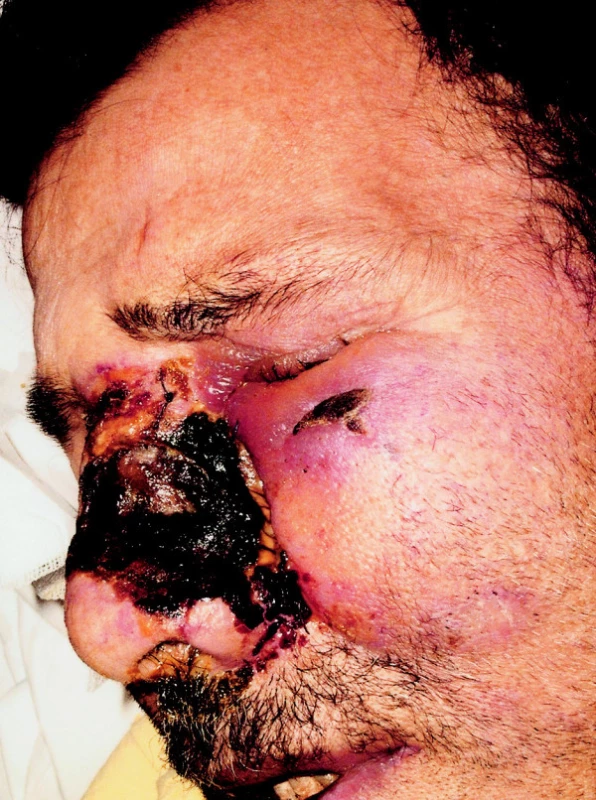
Obr. 2. Metastáza kožního T-lymfomu na dolní končetině. 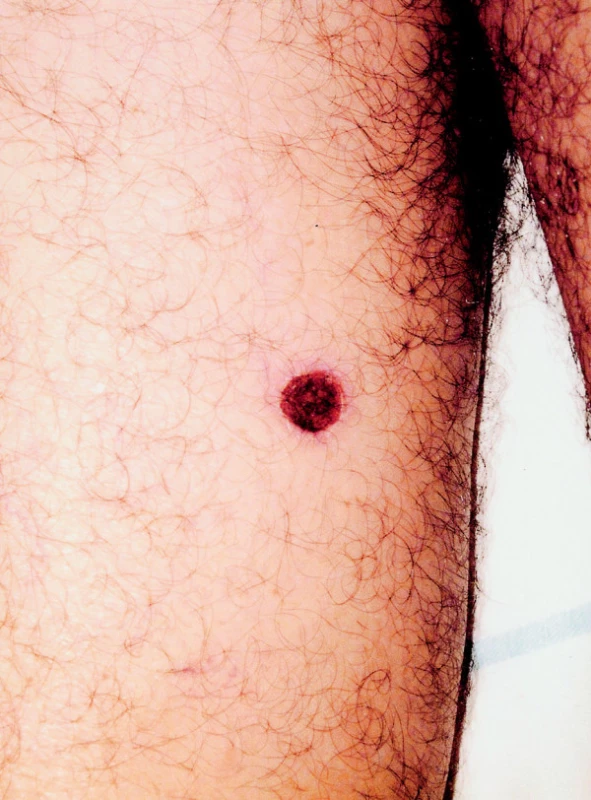
Obr. 3. Histologický obraz blíže nespecifikovaného kožního T-lymfomu, Giemsa 60x. 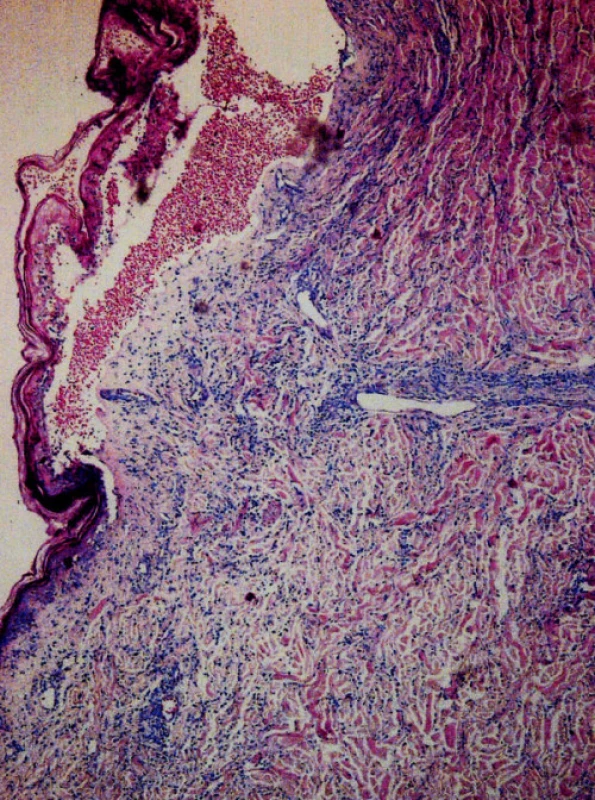
Pitevní nález potvrdil generalizaci primárního nespecifikovaného kožního T-lymfomu do měkkých tkání, žaludku, myokardu a břišních uzlin. Dalším nálezem je světlobuněčný karcinom pravé ledviny s metastázami do paraaortálních uzlin a ateroskleróza III. st.
DISKUSE
Maligní lymfomy patří do skupiny lymfoproliferativních chorob, které se vyznačují mnohotvárností biologického průběhu a různorodými klinickými projevy. Některé typy lymfomů jsou agresivní a brzy zakládají vzdálené metastázy, jiné dovolí nemocným dlouholeté přežití i bez terapie, nebo k diseminaci dochází až po delší době. Klinická rozmanitost lymfomů do značné míry souvisí s proliferační aktivitou jejich jednotlivých vývojových forem. V poslední době došlo k rychlému rozvoji diagnostických metod, které prohloubily znalosti o genetické podstatě maligních lymfomů a umožnily tak definovat široké spektrum nozologických jednotek.
Imunofenotypizace a genotypizace prokázaly, že prakticky všechny známé lymfomy se mohou objevit v primární kožní formě. CTCL reprezentují 65 % všech primárních kožních lymfomů (2, 4, 7). Jejich incidence se uvádí v rozmezí 0,5-1/100 000 (8, 9). Infiltrují nejčastěji epidermis, papilární vrstvu koria, periadnexální a podkožní tkáň. Primární kožní B-lymfomy zasahují více do střední a hluboké vrstvy koria.
Téměř polovina (44 %) z CTCL připadá na mycosis fungoides. Jedná se o low-grade lymfom s pomalou progresí kožních změn a vrcholem výskytu kolem 50 let, častěji jsou postiženi muži než ženy. První stadium vyvolává v kůži necharakteristické změny, které připomínají chronický ekzém nebo psoriázu. Po měsících až letech přechází erytematózní stadium ve stadium infiltrativní, kdy doposud plošné kožní změny splývají, nepravidelně se tvarují a vytvářejí anulární nebo serpiginózní ložiska s centrálním projasněním. V posledním, třetím stadiu, tumorózním, vyrůstají na poškozené kůži hnědočervené nádory, které se polycyklicky šíří, mají tendenci k rozpadu a mohou se sekundárně infikovat. V další fázi dochází k rozsevu maligních buněk do regionálních lymfatických uzlin a následně do plic, sleziny, jater a gastrointestinálního traktu. Existuje i agresivní forma mycosis fungoides dęemblée, kdy tumory vznikají ihned bez předchozích dvou stadií dlouhé progrese kožních afekcí s mediánem přežití kolem 2,5 roku (6).
Ostatní formy CTCL jsou méně časté, někdy jsou také souhrnně označovány jako non-mycosis fungoides CTCL. Hojně citovaným zástupcem je Sézaryho syndrom. Projevuje se generalizovanou erytrodermií s pruritem, záhy dochází k infiltraci uzlin. Maligní T-lymfocyty nalézáme kromě kůže také v periferní krvi v počtu více než 1000/mm3. Jedná se tedy o leukemickou variantu CTCL.
FNAB informuje o histogenetické povaze nádoru, avšak k určení subtypu lymfomu nestačí. V získaném materiálu totiž není zachována tkáňová architektura a k uvedení typu lymfomu se nelze jednoznačně vyjádřit. Peroperační biopsie z tumoru má stejně jako FNAB spíš informativní charakter, přesnou diagnózu je možné stanovit až na základě histologického vyšetření. V současné době je nezbytná také imunohistochemická analýza, ve vybraných případech cytogenetické vyšetření a PCR. Pro klinický staging se ze zobrazovacích metod uplatňují CT, MRI nebo PET.
Určení histologické diagnózy CTCL a rozsahu onemocnění je nejdůležitějším vodítkem pro výběr léčebné modality. V časných stadiích lokalizovaného onemocnění je indikována topická kortikoterapie anebo chemoterapie mechloretaminem nebo karmustinem (BCNU) ve formě roztoku či krému. Alternativními metodami jsou fototerapie po orálním podání 8-methoxypsoralenu (PUVA), fototerapie UVB zářením, povrchová radioterapie nebo tzv. celotělová elektronová sprcha (TSEB - total skin electron beam). Lokální léčba je poměrně dobře tolerována, avšak topická chemoterapie mechloretaminem bývá provázena kontaktní dermatitidou, hypersenzitivitou a je spojena s vyšším rizikem vzniku spinocelulárního nebo bazocelulárního karcinomu. U progredujících a refrakterních forem CTCL se doporučuje systémové podání cytostatik (metotrexát, gemcitabine). Jak v časných tak zejména pokročilých stadiích je možné užití více modalit současně, event. s potenciací interferony či retinoidy (5).
Faktory ovlivňujícími léčbu jsou také věk nemocného, jeho celkový stav, kompliance a přítomnost recidivy onemocnění. Medián přežití u pacientů s CTCL bez uzlinového či orgánového postižení je více než 12 let, zatímco u pacientů v pokročilé fázi onemocnění s uzlinovým postižením a diseminací do viscerálních orgánů se zkracuje na méně než 3 roky (2, 4, 5). Stejně jako u jiných malignit i v případě kožního T-lymfomu platí, že včasné stanovení diagnózy a zahájení terapie je podmínkou lepších léčebných výsledků.
V případě našeho pacienta jsme léčili ránu po úraze nosu v domnění, že se jedná o sekundárně infikovaný defekt kůže po mechanickém poranění. Rozpor mezi poskytnutou léčbou a výsledným efektem nás přiměl k provedení nekrektomie a diagnostické excize z rány, histologický nález ale nepotvrdil podezření na nádorovou etiologii. Obdobný výsledek jsme obdrželi také po reexcizi a pacient tak nemohl být adekvátně léčen. Definitivní diagnózu jsme zjistili až v terminálním stadiu onemocnění, kdy zahájení léčby už nebylo s ohledem na celkový stav nemocného možné. Otázkou zůstává, zda-li by včasná terapie u tak agresivní formy CTCL vedla k dlouhodobé remisi.
ZÁVĚR
Do skupiny CTCL řadíme poměrně široké spektrum nozologických jednotek, jejichž průběh a klinické projevy jsou značně variabilní. Stanovení diagnózy CTCL, resp. jeho subtypu, je poměrně obtížné zejména v počátečních stadiích, jež mohou imitovat některá kožní onemocnění. Díky tomu nemusí být pacientům včas poskytnuta adekvátní léčba. Chirurgická intervence není u CTCL indikována, omezuje se pouze na probatorní biopsii ke zjištění diagnózy. Z léčebných modalit se nejvíce uplatňuje lokální aplikace cytostatik, fototerapie nebo radioterapie, u pokročilých a refrakterních forem pak systémová chemoterapie nebo kombinace více modalit s event. potenciací interferony či retinoidy. Prognóza nemoci závisí hlavně na subtypu lymfomu a včasném zahájení terapie.
MUDr. Jiří Kincl
Klinika otorinolaryngologie a chirurgie hlavy a krku
LF UP a FN
I. P. Pavlova 6
775 20 Olomouc
Došlo 1. 9. 2008
Zdroje
1. Alibert, J. L. M.: Description des Maladies de la Peau Observées a l’Hopital St. Louis. Barrois L’aine et Fils., 1806, s. 413-446.
2. Broker, B. J., Spiegel, J. R., Frattali, M., O’Reilly, R., Miller, R., Sataloff, R. T., Rose, L. J.: Cutaneous T-cell lymphoma presenting as a large scalp mass. Otolaryngol Head Neck Surg., 113, 1995, s. 792-797.
3. Burg, G., Dummer, R., Dommann, S. et al.: Pathology of cutaneous T-cell lymphoma. Hematol. Oncol. Clinics North Amer., 9, 1995, s. 961-995.
4. Glass, L. F., Keller, K. L., Messina, J. L., Dalton, J., Yag-Howard, C., Fenske, N. A.: Cutaneous T-cell lymphoma. Jan./Feb. 1998. Dostupný z WWW:
<https://www.moffitt.org/moffittapps/ccj/v5n1/article1.html>.
5. Holloway, K. B., Flowers, F. P., Ramos-Caro, F. A.: Therapeutical alternatives in cutaneous T-cell lymphoma. J. Amer. Acad. Dermatol., 27, 1992, s. 367-378.
6. Koh, H. K., Charif, M., Weinstock, M. A.: Epidemiology and clinical manifestations of cutaneous T-cell lymphoma. Hematol. Oncol. Clinics North Amer., 9, 1995, s. 943-960.
7. Pinter-Brown, L. C.: Lymphoma, cutaneous T-cell [online]. [cit. 2008-01-04]. Dostupný z WWW:
<http://www.emedicine.com/med/topic3486.htm>.
8. Willemze, R.: Primary cutaneous lymphomas. Curr. Opin. Oncol., 12, 2000, 5, s. 419-425.
9. Willemze, R., Kerl, H., Sterry, W., Berti, E., Cerroni, L., Chimenti, S., Diaz-Peréz, J. L., Geerts, M. L., Goos, M., Knobler, R., Ralfkiaer, E., Santucci, M., Smith, N., Wechsler, J., van Vloten, W. A., Meijer, C. J.: EORTC classification for primary cutaneous lymphomas: a proposal from the Cutaneous Lymphoma Study Group of the European Organization for Research and Treatment of Cancer. Blood, 90, 1997, 1, s. 354-371.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článek Recenze knihyČlánek Recenze knihyČlánek Recenze knihyČlánek Recenze knihyČlánek Vestibulární schwannomČlánek Pemphigus vulgarisČlánek AUTORSKÝ REJSTŘÍKČlánek Recenze knihČlánek VĚCNÝ REJSTŘÍK
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2008 Číslo 4- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- Česká slovní audiometrie – vývoj nových testů
- AUTORSKÝ REJSTŘÍK
- Recenze knihy
- Vztah PTA a SRT (Pure Tone Average - průměrná tónová ztráta, Speech Recognition Threshold – hladina srozumitelnosti řeči)
- Recenze knihy
- Chirurgická léčba primárních tumorů orbity
- Recenze knihy
- Fonochirurgická léčba glotické insuficience
- Recenze knihy
- Význam PET pro diagnostiku perzistence krčních metastáz po léčbě v rámci záchovného protokolu u pokročilých karcinomů hlavy a krku
- Prevence záměny stran u operací na ORL klinice FN Ostrava
- Vestibulární schwannom
- Cetuximab v záchovném protokolu lokoregionálně pokročilých karcinomů hlavy a krku: první klinické zkušenosti a možnosti výzkumu v oblasti predikce účinnosti této léčby
- Pemphigus vulgaris
- Sarkoidóza sdružená s papilárním karcinomem štítné žlázy a adenomem příštítného tělíska
- Kožní T-lymfom ORL oblasti
- Recenze knih
- Primární dlaždicobuněčný karcinom frontální dutiny
- XII. kongres mladých otorinolaryngologů
- 7. společný sjezd českých a středoněmeckých ORL lékařů
- Prof. MUDr. Josef Rems, DrSc., 1931 - 2008
- Zápis ze schůze výboru ORL společnosti
- VĚCNÝ REJSTŘÍK
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vestibulární schwannom
- Pemphigus vulgaris
- Vztah PTA a SRT (Pure Tone Average - průměrná tónová ztráta, Speech Recognition Threshold – hladina srozumitelnosti řeči)
- Primární dlaždicobuněčný karcinom frontální dutiny
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



