-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Změna ve způsobu měření ztrát do drénů s aktivním sáním umožní jejich dřívější odstranění po operacích hlavy a krku
Modified Calculation of Average Active Drain Output Allows their Earlier Removal in Head and Neck Surgery
Introduction:
Drains with active suction are routinely used in head and neck surgery in order to decrease risk of postoperative complications. Majority of surgeons remove drains when the average drain output drops under 1 mL/hour. Significantly higher output during the first postoperative hours skews their computation. Therefore, we didn’t include the first postoperative hours in this calculation. We rather started at 6pm of the day of surgery. The aim of the study was to determine if the alteration of the way the average output to drains is calculated, will allow their earlier removal.Methods:
In the prospective randomized study, 36 patients (38 surgeries with postoperative active drainage) were included in February 2013 to May 2041. All surgeries were performed by 2 experienced head and neck surgeons
The average drain output was calculated from 6 pm of the day of surgery till 6am of the following morning in seventeen patients after 18 surgeries (group A). Subsequent estimations were done always at 6am, and again and again after 24 hours.
In nineteen patients (group B) having 20 surgeries, the average drain output was computed traditionally, i.e. from the drain insertion at the end of surgery till 6am following morning. Later calculations were performed identically to group A.
Using statistical methods, we compared the time from the end of surgery to drain removal.Results:
In group A, drains were removed on day 1 in 55.6 % cases. The remaining drains were removedon day 2. In group B, the very first drains were extracted on day 2 (in 72.2 % of patients). Remainders of drains were removed between day 3 and 4. The comparison of results between the groups was statistically significant.Conclusion:
Minor alteration in the calculation of average drain output allows their earlier and still safe removal.Keywords:
active suction drain, bleeding, drain, drainage, haematoma, neck dissection, length of hospitalization, surgery
Autoři: Richard Salzman
; M. Brož; I. Stárek
Působiště autorů: Otolaryngologická klinika FN Olomouc, Lékařská fakulta Univerzity Palackého v Olomouci, přednosta prof. MUDr. I. Stárek, CSc.
Vyšlo v časopise: Otorinolaryngol Foniatr, 64, 2015, No. 1, pp. 22-27.
Kategorie: Původní práce
Souhrn
Úvod:
Sací drény jsou běžně používány v chirurgii hlavy a krku ke snížení rizika pooperačních komplikací. Obvyklým kritériem odstranění drénu je ztráta do něj <1 ml/hod. Výrazně vyšší odpady do drénu během prvních pooperačních hodin zkreslují výpočet průměrné ztráty do drénu. Z tohoto důvodu jsme u pacientů po operacích hlavy a krku při rozhodování o odstranění sacích drénů nepočítali ztráty do drénů již od operace, ale až po uplynutí prvních pooperačních hodin (z organizačních důvodů od 18. hodiny dne operace), abychom zjistili, zda tímto způsobem lze docílit jejich dřívějšího odstranění.Metodika:
V prospektivní randomizované studii bylo hodnoceno 36 pacientů (38 operací s pooperační drenáží rány). Všechny zákroky provedli 2 operatéři od 2/2013-5/2014.
U 17 pacientů (skupina A) podstoupivších 18 zákroků se průměrná ztráta do drénů počítala od 18. hodiny dne operace do 6. hodiny následujícího dne a poté po každých 24 hodinách. U 19 pacientů (skupina B), kteří podstoupili 20 operací, byla ztráta do drénů počítána od zavedení drénu na konci operace do 6. hodiny ranní 1. pooperačního dne a pak jako u skupiny A.
Statistickými metodami jsme mezi oběma skupinami srovnali dobu od operace po odstranění drénu.Výsledky:
Ve skupině A byly drény odstraněny 1. pooperační den u 55,6 % pacientů a 2. pooperační den u zbývajících. Ve skupině B byly první drény odstraněny 2. pooperační den (u 72,2 % pacientů). Zbytek drénů byl odstraněn až 3.-4. den. Rozdíly byly statisticky významné.Závěr:
Nenáročná změna ve způsobu výpočtu ztrát do drénů umožní jejich dřívější bezpečné odstranění.Klíčová slova:
aktivní sání, bloková krční disekce, délka hospitalizace, drenáž, drén, hematom, chirurgie, krváceníÚVOD
Drény s aktivním sáním jsou v chirurgii hlavy a krku rutinně užívány ke snížení rizika vzniku pooperačních komplikací jako hematom, serom nebo infekce v ráně (2, 3, 7, 11, 16). Operační výkon je vždy spojen se vznikem menších či větších raných ploch, které i přes pečlivou hemostázu mají tendenci k difuznímu kapilárnímu krvácení. Akumulace krve a tkáňového moku v anatomicky definovaných a/nebo potenciálních prostorách operované oblasti po sutuře rány je živnou půdou pro bakteriální infekci vedoucí k protrahovanému hojení s rizikem dalších celkových i lokálních komplikací (3). Prevencí je použití sacích drénů, které nejen odvedou přebytečnou tekutinu mimo ránu, ale i zmenší takto vzniklou dutinu přiblížením jejich stěn (16).
Nevýhodou drénu je zejména riziko ascendentní infekce rány migrací baktérií po jeho povrchu (3, 4, 5). Drény dále způsobují pacientův diskomfort často spojený s požadavkem na navýšení analgezie. Pozdější odstranění drénu zůstává jedním z hlavních parametrů prodlužujících hospitalizaci (3, 16). V neposlední řadě péče o aktivní drény vyžaduje zkušený a zaškolený personál (7).
Včasné odstranění drénu je tudíž nejen v zájmu pacienta (bolestivost, riziko infekce), ale i v zájmu zdravotnického zařízení (ekonomické dopady zvýšené preskripce analgetik a delší hospitalizace) (10, 16).
I přes široce přijímaný souhlas s používáním drénů v chirurgii hlavy a krku je jenom minimum publikací věnujících se drénům, obvyklým ztrátám do nich a doporučením stran jejich odstranění (10). Přestože nebyl definován ideální okamžik pro vytažení drénu, tak mezi chirurgy přijímaný konsenzus je jeho odstranění při odpadu do drénu nižším než 25 ml za 24 hodin (7), čemuž přibližně odpovídá rychlost 1 ml/hod. (20).
Podle klinické zkušenosti jsou ztráty do drénů nejvyšší první pooperační hodiny. Dle prací Amira a Minamiho dosahují nejvyšších hodnot časně po operaci (2, 9). Nerovnoměrná dynamika ztrát do drénů během prvních hodin po operaci zkresluje vypočtenou průměrnou ztrátu do drénu, pokud se počítá tradičně od operace do vizity ráno 1. pooperačního dne.
Z tohoto důvodu jsme u pacientů po operacích hlavy a krku při rozhodování o odstranění sacích drénů nepočítali ztráty do drénů již od operace, ale až po uplynutí prvních pooperačních hodin (z organizačních důvodů od 18. hodiny dne operace). Naší hypotézou bylo, že lze tímto způsobem docílit zkrácení doby se zavedeným drénem.
Cílem práce je ověřit novou metodiku výpočtu průměrných ztrát do drénů tak, aby je bylo možné odstranit ihned, jakmile dojde k poklesu ztrát na takovou úroveň, která již nevyžaduje aktivní odsávání.
METODIKA A POPIS SOUBORU
Do prospektivní randomizované studie bylo zařazeno 37 pacientů po podpisu informovaného souhlasu, kteří prodělali 39 operací hlavy a krku (2 pacienti měli oboustrannou operaci v jedné době) v období únor 2013 až květen 2014. V souboru bylo 16 žen a 21 mužů ve věku od 33 do 89 let (průměrný věk 60,2±12,5 let). Do studie byli zařazeni pacienti po následujících operacích: 14x superficiální, 3x totální a 1x parciální parotidektomie (odstranění tumoru hlubokého listu příušní žlázy), 5x totální laryngektomie (ve 4 případech s blokovou krční disekcí), 5x totální tyroidektomie, 5x samostatná bloková krční disekce, 4x tonzilektomie s blokovými krčními disekcemi (z toho 2x z laterální faryngotomie), 1x Sistrunkova operace. Jeden pacient byl ze studie vyřazen pro obstrukci drénu koaguly zjištěné ráno 1. pooperačního dne, takže bylo celkem hodnoceno 36 pacientů. Za účelem snížení vlivu variability v chirurgické technice mezi operatéry, byli do této studie zařazeni jenom pacienti operováni 2 zkušenými chirurgy se srovnatelnou operační technikou.
Na olomoucké ORL klinice se používá uzavřený systém sání s 20ml stříkačkou s podtlakem napojenou na hadičku drénu (obr. 1). Po naplnění stříkačky je tato vyměněna a objem odstraněného sekretu je spolu s časem vyprázdnění zaznamenán do pacientské dokumentace. Při oboustranné operaci byl použit jeden drén na každé straně. Pacienti byli randomizováni do skupin dle prvního písmene jejich příjmení. Pacienti se jmény začínajícími na písmena A až L byli zařazeni do skupiny A, zbývající se jmény začínajícími na M až Z byli označeni jako skupina B. Dle Českého statistického úřadu je incidence příjmení v České republice rozložena tak, že polovina obyvatel má příjmení začínající na písmena A až L. Srovnání demografických parametrů a typů operací mezi oběma skupinami uvádí tabulka 1.
Obr. 1. Levná varianta drénu s aktívním sáním používána na našem ORL pracovišti. Trvalý podtlak je vytvořen natažením pistonu stříkačky a jeho fixací v této poloze spínacím špendlíkem. 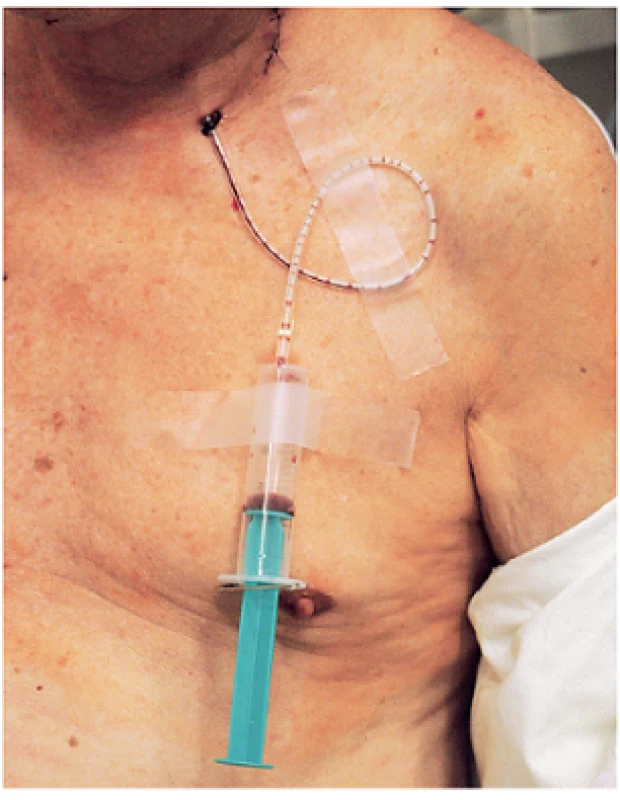
Tab. 1. Srovnání demografických dat a typů operací mezi oběma skupinami. 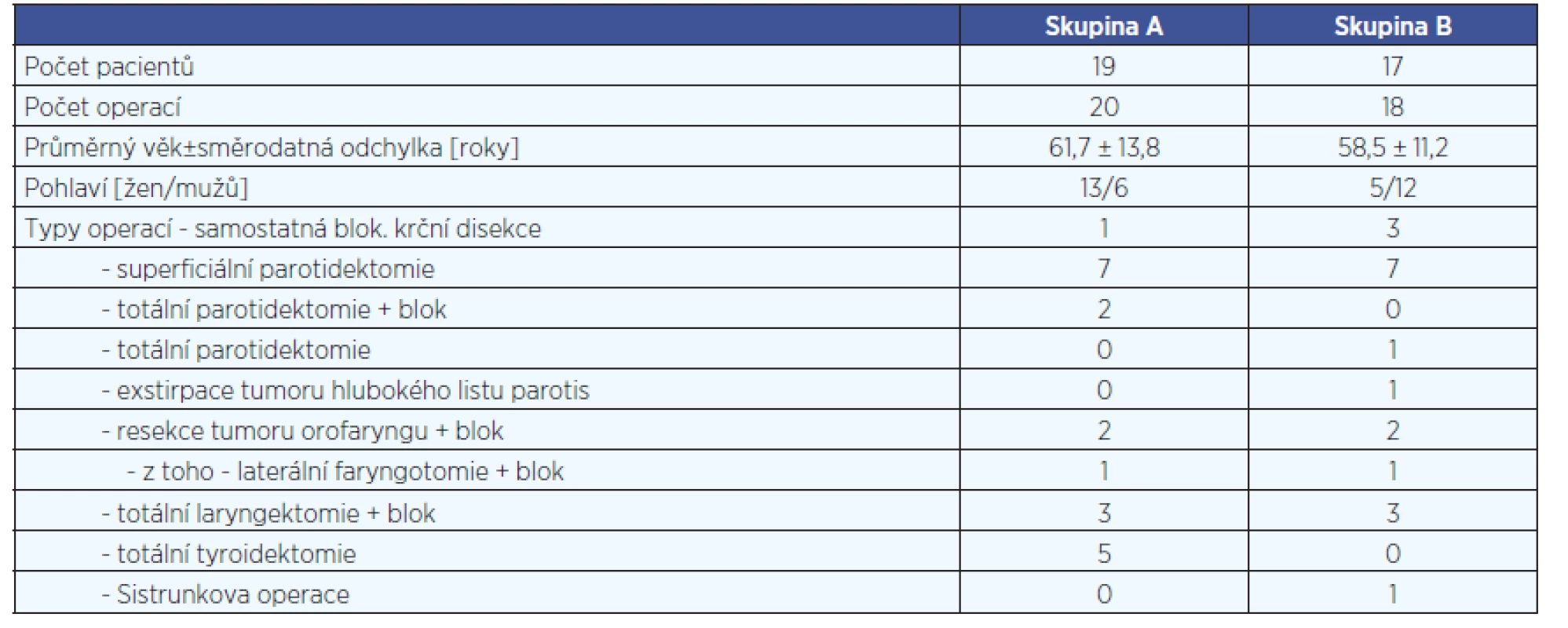
Skupinu A tvořilo 17 pacientů podstoupivších 18 zákroků, u kterých jsme změnili způsob výpočtu ztrát do drénů.U 19 pacientů (skupina B), kteří prodělali 20 operací, jsme postupovali „tradičním“ způsobem.
Rozhodnutí o odstranění drénu se provádělo každé ráno na základě hodnot změřených v 6 hodin. Kritériem byla průměrná ztráta do drénu pod 1 ml/hod. v posledním sledovaném časovém intervalu. První pooperační den byla ztráta počítána za 12 hodin (od 18 hodin večera dne operace do 6. hodiny ranní 1. pooperačního dne) pro skupinu A. Ve skupině B se ztráta určující odstranění drénu lišila mezi pacienty dle času ukončení operace (od konce operace do 6. hodiny ranní 1. pooperačního dne). Následující dny se hodnocený časový interval mezi skupinami nelišil a byl 24 hodin.
Nesignifikantní rozdíly v průměrných ztrátách do drénů mezi oběma skupinami od operace do 18. hodiny dne operace nesvědčí pro rozdíly mezi skupinami na základě demografických faktorů a radikalitou operace (skupina A 7,7±4,9 ml/hod, skupina B 8,0±3,4 ml/hod, Mann-Whitney, p=0,44 (obr. 2).
Obr. 2. Srovnání průměrných ztrát do drénů mezi oběma skupinami od operace do 18. hodiny dne operace. 
Pomocí Mann-Whitneyova pořadového testu jsme mezi oběma skupinami porovnali ztráty do drénů a dobu do odstranění drénu. Pomoci Wilcoxonova párového testu byly porovnány průměrné odpady do drénů v jednotlivých měřených intervalech. K vyloučení selekčního bias byl tento test taky použit pro zjištění rozdílu v trvání zavedení drénů mezi reálně zjištěnými hodnotami s výsledky, jakých bychom dosáhli při zařazení pacienta do druhé skupiny, tedy při použití metodiky skupiny B pro skupinu A a opačně.
VÝSLEDKY
Ztráty do drénů ve sledovaných časových intervalech
Ztráty do drénů byly nejvyšší v prvních pooperačních hodinách (obr. 3). Do 18. hodiny dne operace byla v celém souboru průměrná ztráta 7,8±4,2 ml/hod. Ve skupině A dosáhla průměrná ztráta v prvních měřených 12 hodinách (od 6 hodin večera dne operace do 6 hodin rána 1. pooperačního dne) 1,3±1,0 ml/hod (medián 1,0), v dalším 24hodinovém intervalu (jen u 10 pacientů s ponechaným drénem od 6. hodiny ranní 1. pooperačního dne do 6 hodin 2. pooperačního dne) 0,4±0,3 ml/hod.
Obr. 3. Dynamika průměrných ztrát do drénů v celém souboru. 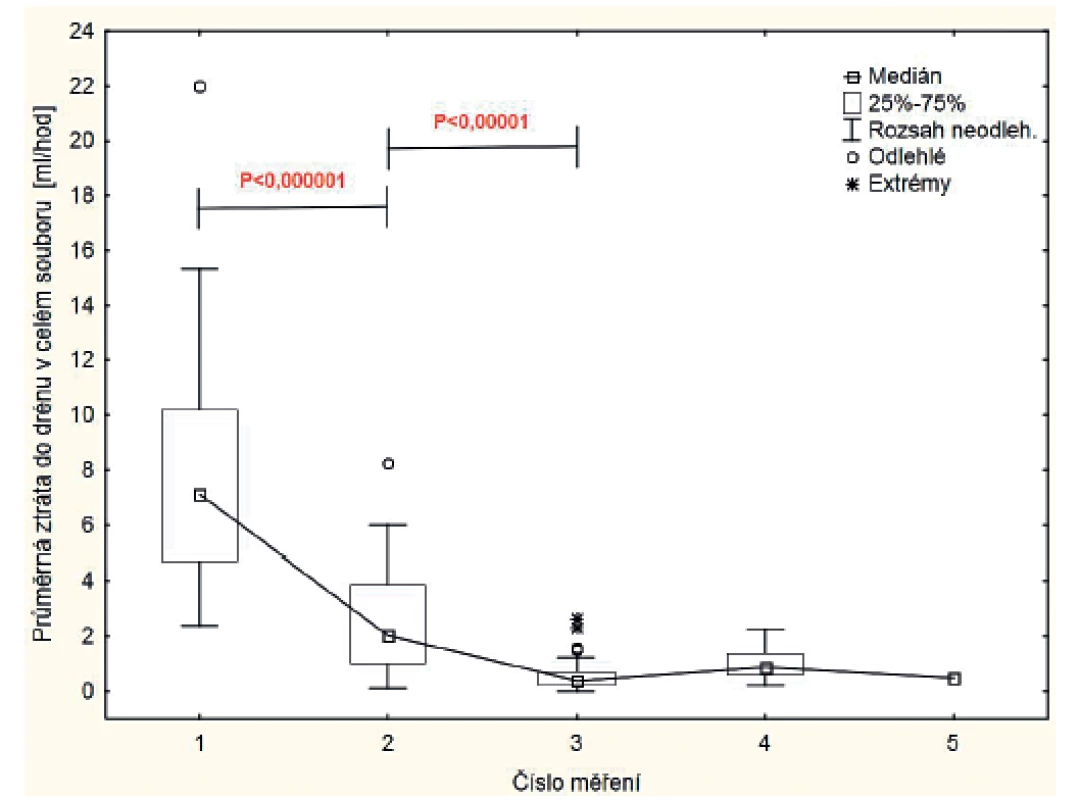
Měření č. 1 - ztráta do drénu od operace do 18. hodiny dne operace, č. 2 - ztráta do drénu od 18. hodiny dne operace po 6. hodinu ranní 1. pooperačního dne, č. 3 – ztráta do drénu od 6. hodiny ranní 1. pooperačního dne do 6. hodiny ranní 2. pooperačního dne, 4. ztráta do drénu od 6. hodiny ranní 2. pooperačního dne do 6. hodiny ranní 3. pooperačního dne, č. 4 - ztráta do drénu od 6. hodiny ranní 3. pooperačního dne do 6. hodiny ranní 4. pooperačního dne. Ve skupině B byla průměrná ztráta v 6 hodin ráno 1. pooperačního dne 3,8±1,8 ml/hod., v 6 hodin 2. pooperačního dne (za 24 hodin jako u skupiny A) 0,7±0,8 ml/hod. a v 6 hodin ráno 3. pooperačního dne 1,1±0,8 ml/hod. (u 5 pacientů, u kterých drén nebyl odstraněn 2. pooperační den). U jednoho pacienta zůstal drén zavedený do 4. dne po operaci, kdy byla naměřena průměrná ztráta 0,5 ml/hod.
Trvání zavedení drénů
Drény byly odstraněny ve skupině A průměrně 1,5±1,0 dne a ve skupině B 2,3±1,0 dne po operaci. Po 10 z 18 operací (55,6 %) ve skupině A byl drén extrahován již 1. pooperační den na rozdíl od skupiny B, ve které byly první drény odstraněny až 2. pooperační den po 13 z 20 zákroků. V této skupině byly u dalších 4 pacientů vytaženy 3. pooperační den a u zbývajícího pacienta 4. pooperační den. Rozdíly v trvání drénů mezi oběma skupinami byly statisticky významné (Mann-Whitney, p=0,0005 (obr. 4).
Obr. 4. Srovnání délky zavedení drénů ve dnech mezi oběma skupinami. 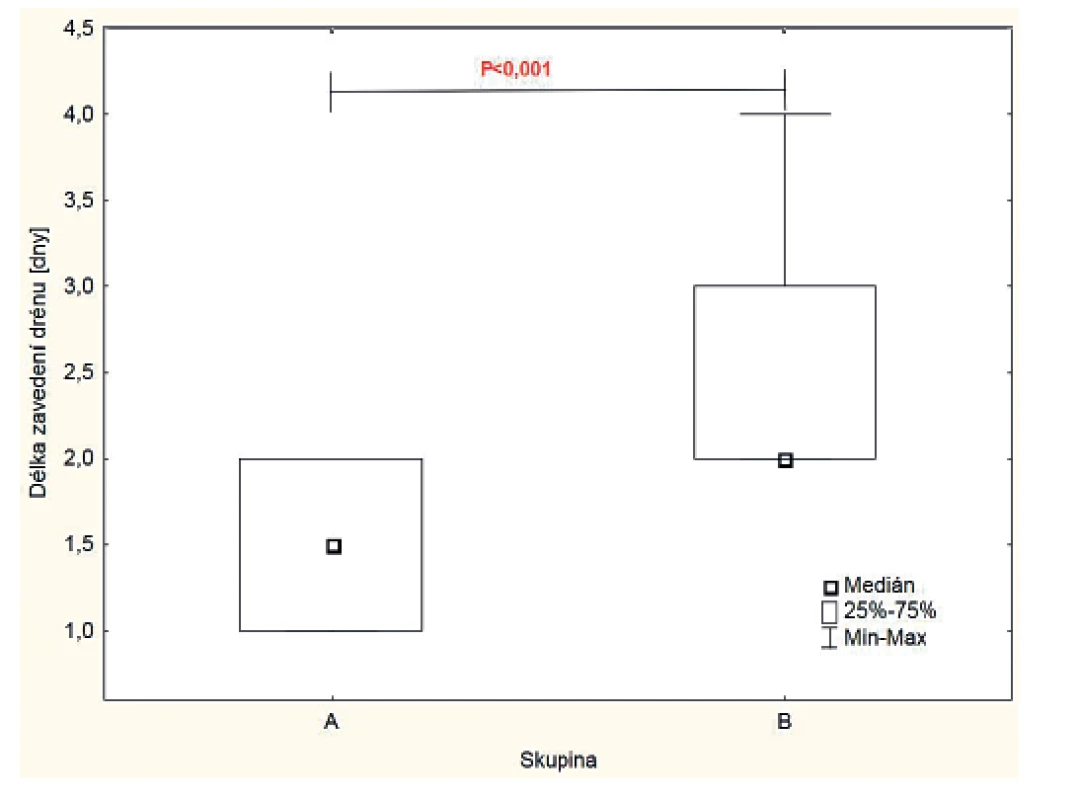
V obou skupinách nově navržený způsob výpočtu ztrát do drénů umožnil zkrácení délky zavedení drénů i při srovnání skutečně naměřených hodnot s výsledky, jakých bychom dosáhli při použití metodiky skupiny B pro skupinu A (p=0,005), a opačně (p=0,02, obě Wilcoxonův párový test).
Výskyt komplikací
U 2 pacientů po laryngektomi s blokovou krční disekcí v rámci záchranné chirurgie po konkomitantní chemoradioterapii vznikly faryngokutánní píštěle (které se spontánně zhojily). Jeden pacient po superficiální parotidektomii pro pleomorfní adenom měl absces v ráně, který se vytvořil až 8. den po vytažení drénu. Jiné komplikace se ve sledovaném souboru nevyskytly (kromě jednoho pacienta s obstrukcí drénu popsaného výše).
DISKUSE
Drény s aktivním sáním jsou všeobecně indikovány jako prevence vzniku raných komplikací (10). Přes všeobecný souhlas s jejich použitím se problematice drénů, zejména doby jejich zavedení, věnuje minimum prací.
Množství ztrát do drénů ovlivňuje řada faktorů (rozsah operace, množství odstraněné tkáně, chirurgická technika s pozorností na peroperační hemostázu, nechirurgická onkologická terapie před operací, interní systémové onemocnění jako hypertenze nebo hypokoagulační stav) (16). Obě námi srovnávané skupiny se významně nelišily ve ztrátách do drénů během časných pooperačních hodin, takže nebylo nutné srovnávat demografické složení skupin, rozsah výkonů, ani výskyt relevantní anamnézy (abnormální srážlivost nebo předchozí onkologická terapie) mezi skupinami.
Mezi chirurgy panuje výrazná nejednotnost v tom, kdy odstraňovat drény. Dostupná literatura vzhledem k nedostatku poznatků založených na důkazech nenabízí jednoznačné doporučení. Durai se řídí hranicí 25 ml/24 hodin (7). Yoo i Amir tuto hraniční rychlost zpřesňují na 1 ml/hod. (2, 20). Urquhart ve své studii odstraňoval drény po blokových krčních disekcích při ztrátě nižší než 15ml/24 hodin (16). Uzavírá, že z tohoto důvodu bylo nutné ponechat drény minimálně 4 pooperační dny u poloviny operovaných. V naší studii jsme si v souladu s Yoo a Amirem určili hraniční průměrnou rychlost ztrát do drénu pro jeho odstranění 1 ml/hod.
Z organizačních důvodů je obvyklé na většině tuzemských pracovišť měřit odpad do drénů každé ráno během ranní vizity. Což při známé dynamice ztrát do drénů není ideální. Amir a Minami sledovali ztráty do drénů v přesně v 6, respektive 8hodinových intervalech po ukončení operace (2, 9). Tento postup je velmi organizačně náročný a časově zatěžující. My jsme prokázali, že námi nově navržená (organizačně jednodušší) metodika nám podává stejné informace o množství ztrát do drénů.
Williams uvádí, že k největšímu odpadu do drénů dochází v průběhu prvních 24 hodin po operaci (17). Amir (2) i Minami (9) uvádějí, že maximum ztrát do drénu je během prvních 6, respektive 8 pooperačních hodin. My jsme potvrdili stejnou dynamiku ztrát. Statisticky významný pokles průměrné ztráty do drénů byl jednak mezi obdobím od operace do 18. hodiny dne operace a 12hodinovým intervalem od 6. hodiny večerní dne operace do 6. hodiny ranní 1. pooperačního dne, tak ve srovnání s 24 hodinami do rána 2. pooperačního dne (obr. 2).
Rodgers popsal ztráty do drénu u pacientů po blokových krčních disekcích. Pozoroval postupný pokles jejich objemu ze 160 ml první den na 10 ml 5. pooperační den (za 24 hodin). V jeho souboru byly drény ponechány průměrně 5 dní, aniž by přesně definoval indikace k jejich odstranění (12). V Urquhartově studii nebyl rozdíl v délce ponechání drénu po blokových disekcích s rozdílnou radikalitou (selektivní vs. radikální blok), přestože rozsah operace podmiňoval množství odváděného sekretu (16). Amir provedl prospektivní studii, kde u širokého spektra operací měřil ztráty do drénu každých 8 hodin. Drény extrahoval při poklesu rychlosti ztrát do drénu pod 8 ml za 8 hodin. Tento postup mu umožnil odstranit 51 % drénů do 16 hodin a 86 % drénů do 24 hodin po ukončení operací. Při měření ztrát do drénů jednou denně (po 24 hodinách) bylo 1. pooperační den bez drénu jenom 20,5 % pacientů (2).
Námi navržený systém péče o drény není tak organizačně náročný jak Amirův i Minamiho, kteří měřili ztráty do drénů u každého pacienta v jiném čase po operaci, a umožňuje odstranění drénu v obdobném procentu pacientů (51 % vs. 55,6 %) již ráno 1. pooperačního dne. V našem souboru drény u zbývajících pacientů byly odstraněny nejdříve až další den na ranní vizitě (jak je na pracovištích v ČR obvyklé). Pokud bychom postupovali dle uvedených autorů a činili rozhodnutí o odstranění drénů i při večerním měření, tak bychom odstranili drény u více pacientů již večer (Amir měl touto dobou odstraněno až 86 % drénů) za cenu vyšší organizační náročnosti. Tento postup nese i vyšší riziko nutnosti řešení (byť i velmi vzácných) krvácivých komplikací v noci při předčasném odstranění drénu. Paradoxně Amir vyloučil ze své studie blokové krční disekce, přitom se jedná o jednu z nejčastějších operaci, kde je použití drénu obligatorní.
Při klasickém způsobu měření odpadů do drénů jsou drény po operacích krku obvykle ponechány v ráně 2-5 dní (6, 12, 14, 18). Toto potvrzuje i naše studie. Při použití naší nebo Amirovy metodiky měření ztrát do drénu lze tuto dobu zkrátit na 1-2 dny (2).
Serózní charakter sekretu (bez ohledu na jeho množství) jako indikaci pro odstraňování drénů uvádí jediná práce (9). I v našem souboru jsme v jednom případě odstranili drén při čistě serózním odpadu vyšším než 1 ml/hod. Domníváme se, že ponechání Redonova drénu v operační ráně po vymizení hemoragické příměsi vede k aktivnímu odsávání tkáňového moku z rány. Další práce na toto téma nebyly zatím publikovány. Pravděpodobně však existuje optimální čas k odstranění drénu, po jehož uplynutí dochází k opětovnému nárůstu odpadu do drénu. Nasvědčuje tomu nárůst ztrát do drénu po jejím dočasném poklesu u námi popisovaného pacienta, kdy se charakter obsahu v drénu měnil z hemoragického přes serosanguinolentní (při klesajících ztrátách do drénu) až po čistě serózní (při opětovném nárůstu).
S technologickým rozvojem se i v chirurgii hlavy a krku objevují práce oponující nutnost používání drénů u zákroků, kde to bylo v minulosti samozřejmostí. Například použítí harmonického skalpelu v chirurgii štítné žlázy vede nejen ke zkrácení doby operace, snížení peroperační krevní ztráty, ale i poklesu ztrát do drénů po operaci (13). Celá řada dalších autorů následně poukázala na bezpečné provádění nekomplikované totální tyroidektomie zcela bez použití drénů (1, 8, 15, 19). Zatím se nezdá, že by v blízké budoucnosti bylo možné provádět blokové krční disekce nebo parotidektomie bez následného zavedení uzavřeného drénu.
ZÁVĚRY
Drény se nejen v chirurgii hlavy a krku používají ke snížení rizika raných komplikací. Aktivní sací drény jsou nejčastěji zaváděny k odvedení přebytečné krve a současně ke zmenšení mrtvého prostoru v ráně. Neexistuje jednoznačný konsenzus stran ideálního času k jejich odstranění, za bezpečné kritérium se pokládá pokles ztrát pod 1 ml/hod. Největší odpady do drénů jsou během prvních pooperačních hodin. Z tohoto důvodu se zdá obvyklý způsob výpočtu průměrné ztráty do drénu se zahrnutím prvních pooperačních hodin nelogický a vede k prolongované drenáži.
Práce srovnala „tradiční“ postup s měřením průměrné ztráty do drénu od ukončení operace do rána prvního pooperačního dne na jedné straně s nově navrženým způsobem, kdy se průměrný odpad do drénu počítá až od 18. hodiny dne operace (tedy po uplynutí prvních pooperačních hodin s vyšším odpadem do drénu) po vizitu ráno prvního pooperačního dne na straně druhé.
Práce jednoznačně ukazuje, že nový způsob výpočtu ztrát do drénu umožní jejich dřívější odstranění. V navazujícím výzkumu bychom rádi potvrdili pokles preskripce analgetik a zvýšení komfortu pro pacienta na vizuální analogové škále v důsledku implementace nově navržených změn.
Adresa ke korespondenci:
MUDr. Richard Salzman Ph.D.
ORL klinika FN Olomouc
I. P. Pavlova 6
775 20 Olomouc
e-mail: richard.salzman@fnol.cz
Zdroje
1. Abboud, B., Tannoury, J., Sleilaty, G., Daher, R., Abad-jian, G., Ghorra, C.: Cervical neck dissection without drainage in papillary thyroid carcinoma. J. Laryngol. Otol,, 127, 2013, 3, s. 299-302.
2. Amir, I., Morar, P., Belloso, A.: Postoperative drainage in head and neck surgery. Ann. R. Coll. Surg. Engl., 92, 2010, s. 651-654.
3. Batstone, M. D., Lowe, D., Shaw, R. J., Brown, J. S., Vaughan, E. D, Rogers, S. N.: Passive versus active drainage following neck dissection: a non-randomised prospective study. Eur. Arch. Otorhinolaryngol., 266, 2009, s. 121-124.
4. Brown, B. M., Johnson, J. T., Wagner, R. L.: Etiologic factors in head and neck wound infections. Laryngoscope, 97, 1987, 5, s. 587-590.
5. Cobb, J. P.: Why use drains. J. Bone Joint Surg., 72B, 1990, s. 993-995.
6. Conger, B. T., Gourin, C. G.: Free abdominal fat transfer for reconstruction of the total parotidectomy defect. Laryngoscope, 118, 2008, s. 1191-1194.
7. Durai, R., Ng, P. C.: Surgical vacuum drains: types, uses, and complications. AORN J 91, 2010, s. 266-271.
8. Lee, S. W., Choi, E. C., Lee, Y. M., Lee, J. Y., Kim, S. C.,Koh, Y. W.: Is lack of placement of drains after thyroidectomy with central neck dissection safe? A prospective, randomized study. Laryngoscope, 116, 2006, s. 1632-1635.
9. Minami, S., Sakimura, C., Hayashida, N., Yamanouchi, K., Kuroki, T., Eguchi, S.: Timing of drainage tube removal after thyroid surgery: a retrospective study. Surg. Today, 44, 2014, s. 137-141.
10. Mofle, P. J., Urquhart, A. C.: Superficial parotidectomy postoperative drainage. J. Clin. Med. Res., 6, 2008, 2, s. 68-71.
11. Parker, M. J., Livingstone, V., Clifton, R., McKee, A.: Closed suction surgical wound drainage after orthopaedic surgery (Review). Cochrane Database Syst. Rev., 3, 2007, CD001825.
12. Rodgers, G. K., Johnson, J. T., Petruzzelli, G., J., Warty, V. S.,Wagner, R., L.: Lipid and volume analysis of neck drainage in patients undergoing neck dissection. Am. J. Otol., 13, 1992, s. 306-309.
13. Salami, A., Dellepiane, M., Bavazzano, M., Crippa, B., Mora, F., Mora, R.: New trends in head and neck surgery: A prospective evaluation of the harmonic scalpel. Med. Sci. Monit., 14, 2008, 5, s. 1-5.
14. Shaha, A. R., Jaffe, B. N.: Selective use of drains in thyroid surgery. J. Surg. Oncol., 52, 1993, s. 41-43.
15. Tabaqchali, l., Hanson, J., Proud, G.: Drains for thyroidectomy/parathyroidectomy: fact or fiction? Ann. R. Coll. Surg. Engl., 81, 1999, s. 302-305.
16. Urquhart, A. C., Berg, R. L.: Neck dissections: predicting postoperative drainage. Laryngoscope, 112, 2002, 1294-1298.
17. Williams, J., Toews, D., Prince, M.: Survey of the use of suction drains in head and neck surgery and analysis of their biomechanical properties. J. Otol., 32, 2003, 1, s. 16-22.
18. Willy, C., Sterk, J., Gengross, H., Schmidt, R.: Drainage in soft tissue surgery. What is ‚evidence based‘? Chirurg, 74, 2003, s. 108-114.
19. Woods, R. S. R., Woods, J. F. C., Duignan, E. S., Timon, C.: Systematic review and meta-analysis of wound drains after thyroid surgery, BJS, 101, 2014, s. 446-456.
20. Yoo, J., Roth, K., Hughes, B., Fung, K., Franklin, J., Lam-pe, H., Pietrzak, W. S.: Evaluation of postoperative drainage with application oÍ platelet-rich and platelet-poor plasma following hemithyroidectomy: a randomized controlled trial. Head Neck, 30, 2OO8, s. 1552-1558.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článek Screening sluchu fyziologických a rizikových novorozenců metodami OAE a AABR – zhodnocení výsledkůČlánek Coganův syndromČlánek Difúzny veľkobunkový B-lymfóm ako najčastejší B-bunkový non-Hodgkinov lymfóm oblasti hlavy a krkuČlánek POZVÁNKAČlánek Kurz chirurgie příušní žlázyČlánek 1. česká ORL akademie
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2015 Číslo 1- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- Stav screeningu sluchu novorozenců v ČR
- Screening sluchu fyziologických a rizikových novorozenců metodami OAE a AABR – zhodnocení výsledků
- Změna ve způsobu měření ztrát do drénů s aktivním sáním umožní jejich dřívější odstranění po operacích hlavy a krku
- První zkušenosti se zobrazením vnitřního ucha magnetickou rezonancí s využitím intratympanické aplikace kontrastní látky
- Věk jako rizikový faktor ototoxicity způsobené cisplatinou
- Podtlaková terapie v otorinolaryngologii
- Coganův syndrom
- Tornwaldtova choroba – endoskopický chirurgický prístup
- Vydechovaný oxid dusnatý jako bioindikátor zánětu horních dýchacích cest – literární přehled
- Difúzny veľkobunkový B-lymfóm ako najčastejší B-bunkový non-Hodgkinov lymfóm oblasti hlavy a krku
- KUTVIRTOVA CENA 2014 – PODMÍNKY SOUTĚŽE
- Stáž na ORL klinice ve Würzburgu
- POZVÁNKA
- Kurz „Základní principy chirurgie kůže hlavy a krku“
- Kurz chirurgie příušní žlázy
- 1. česká ORL akademie
- 27. mezinárodní kurz endoskopické endonazální chirurgie
- Preparační kurz ORL – chirurgie ucha a spánkové kosti
- Podíl Haemophilus influenzae b na akutních zánětech středouší a meningitidách otogenního původu u dětí po zavedení očkování antihemofilovou vakcínou
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Vydechovaný oxid dusnatý jako bioindikátor zánětu horních dýchacích cest – literární přehled
- Coganův syndrom
- První zkušenosti se zobrazením vnitřního ucha magnetickou rezonancí s využitím intratympanické aplikace kontrastní látky
- Difúzny veľkobunkový B-lymfóm ako najčastejší B-bunkový non-Hodgkinov lymfóm oblasti hlavy a krku
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



