-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Cizí tělesa v dolních dýchacích cestách u dětských pacientů
Foreign Bodies in the Lower Respiratory Tract in Pediatric Patients
The problem of aspiration of foreign bodies occupies a significant part of the spectrum of diagnoses in pediatric otorhinolaryngology. It is always an acute or life-threatening situation, either immediately or as a result of possible complications. It also depends on the volume and type of an aspirated material, the presence of bacteria, and the overall condition and immune competence of the child before aspiration. The most common aspirations are those in children up to 3 years of age, but other age categories are not the exception. If this condition is suspected, the child must be thoroughly examined and the aspiration proven and then removed or otherwise an aspiration has to be excluded. We cooperate with pediatricians, radiologists and anesthetists in the approach to foreign bodies aspiration.
KEYWORDS:
aspiration, foreign bodies, children, endoscopy
Autoři: L. Gernertová; G. Vicherová Urbanová; R. Katra; M. Jurovčík; J. Skřivan
Působiště autorů: Klinika otorinolaryngologie, subkatedra dětské otorinolaryngologie, 2. LF UK a FN Motol, Praha
Vyšlo v časopise: Otorinolaryngol Foniatr, 66, 2017, No. 4, pp. 180-186.
Kategorie: Původní práce
Souhrn
Problematika aspirace cizích těles zabírá významnou část spektra diagnóz v dětské otorinolaryngologii. Vždy se jedná o akutní až život ohrožující situace, a to bezprostředně, nebo pro následky možných komplikací. Záleží též na objemu a typu aspirovaného materiálu, přítomnosti bakterií a na celkovém stavu a imunologické kompetenci dítěte před aspirační příhodou. Nejčastější jsou aspirace u dětí do 3 let věku, ale nejsou výjimkou ani ostatní věkové kategorie. Při podezření na tento stav musí být dítě důkladně vyšetřeno a aspirace prokázána a následně cizí těleso odstraněno, eventuálně aspirace vyloučena. Na tomto vyšetřovacím schématu spolupracujeme s dětskými lékaři, rentgenology a anesteziology.
Klíčová slova:
aspirace, cizí tělesa, děti, endoskopieÚVOD
Cizí tělesa (CT) v dýchacích cestách mohou mít různá skupenství – pevné, kapalné a emulzní. Dále můžeme cizí tělesa rozdělit na anorganická a organická. Dle velikosti na neobturující a obturující dýchací cesty. Některá CT mohou vytvářet tzv. ventilový mechanismus, při kterém dochází k hromadění vzduchu za překážkou, tudíž k ložiskové zvýšené vzdušnosti se vznikem lokálního emfyzému (8, 10, 22).
Speciálním jevem je tzv. balotující cizí těleso, které je tak malé na to, aby proniklo přes hlasivky, ale příliš velké na to, aby zapadlo do průdušek, obranným kašlem je vypuzováno směrem nahoru k hlasivkám, tam již neprojde a padá zpět k plicím a dochází tak k velkému dráždění dýchacích cest.
Aspiraci definujeme jako spontánní a nežádoucí vniknutí cizího materiálu do dýchacích cest při aktivním nádechu. Můžeme ji rozdělit dle skupenství CT na aspiraci tuhých látek, tekutiny, emulze a plynu. Predispozicemi k aspiraci mohou být poruchy vědomí (koma, intoxikace), celková anestezie (především úvod a vyvedení z anestezie), snížený tonus dolního jícnového svěrače v důsledku užívání některých léků (např. benzodiazepiny, opiáty, hypnotika), alkoholismus, tracheostoma, endotracheální intubace, hiátové hernie, onemocnění jícnu a stenózy horní části dýchacích cest.
U malých dětí dochází k aspiraci nejčastěji při situacích jako jsou smích, pláč, leknutí, mluvení, jídlo nebo pád. U větších dětí nebo dospělých při úrazu, zvracení, držení předmětů mezi rty nebo při stomatologických zákrocích (7).
Aspirace může mít různý klinický obraz podle toho, co bylo příčinou, a z toho vyplývají i různé komplikace. V naší práci popisujeme obstrukci cizími tělesy u dětí a komplikace z těchto příčin.
Po aspiraci může nastat obstrukce dýchacích cest, parciální nebo kompletní, event. laryngospasmus či bronchospasmus. Nejčastějšími projevy aspirace je rekurentní wheezing (pískání), apnoe, kašel a u chronických CT v dýchacích cestách rekurentní pneumonie. Méně časté symptomy mohou být stridor, bolesti hrudníku, hemoptoe. Poslechově mohou být slyšitelné stranové rozdíly (oslabené dýchání), inspirační nebo exspirační pískoty.
Pokud je cizí těleso rentgenkontrastní, můžeme ho vidět na RTG snímku, podle velikosti může způsobit různě velké emfyzematózní změny (ventilový mechanismus) nebo atelektázu. Negativní RTG nález ale nevylučuje aspiraci (20).
Pokud dojde k aspiraci bakteriemi kontaminovaného cizího tělesa, a zvláště není-li rozpoznáno včas, může se klinický obraz změnit a v symptomech se objevuje horečka, poslechově vlhké chropy, pískoty, hnisavý tracheální sekret, v RTG obraze pak infiltráty v postižených oblastech plic. Jako profylaxe pneumonie je indikováno nasazení antibiotik dle předpokládaného spektra u infikovaného materiálu. Dojde-li k vdechnutí ostrého CT, např. špendlíku, připínáčku atd., hrozí riziko perforace, pneumothoraxu, mediastinitidy a krvácení. Při úplné obstrukci dýchacích cest může dojít i k náhlému úmrtí dítěte (obr. 1 - obr. 4).
Obr. 1. Šroub v dýchacích cestách. 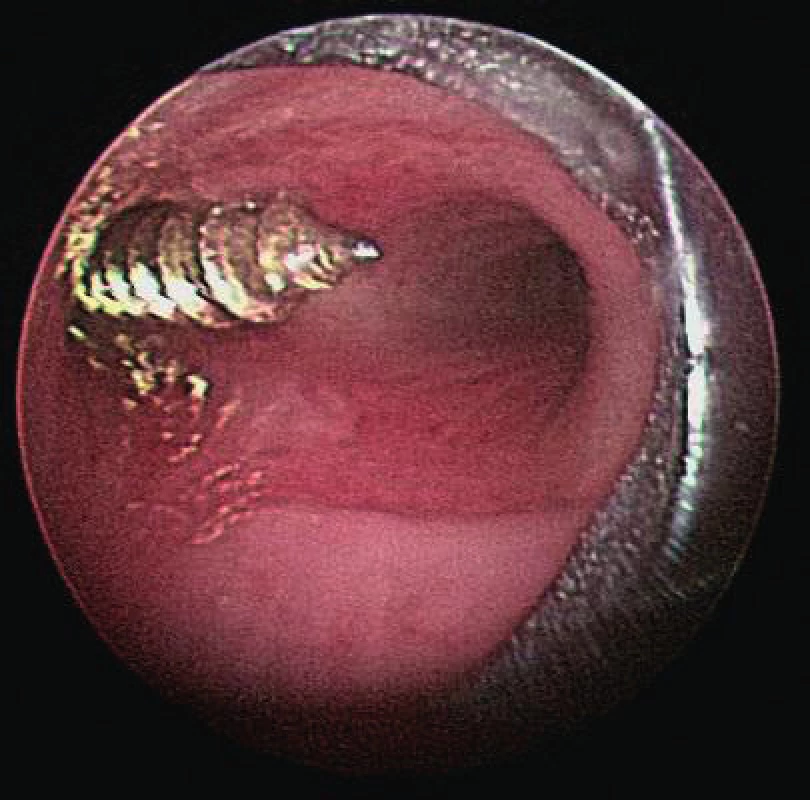
Obr. 2. Náušnice v dýchacích cestách. 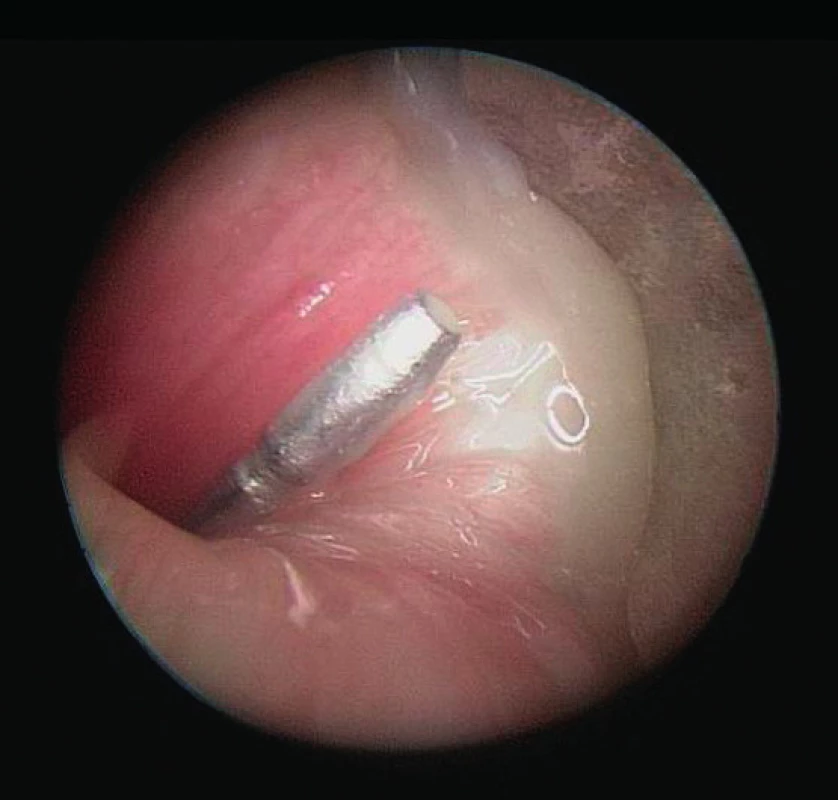
Obr. 3. Mrkev v dýchacích cestách. 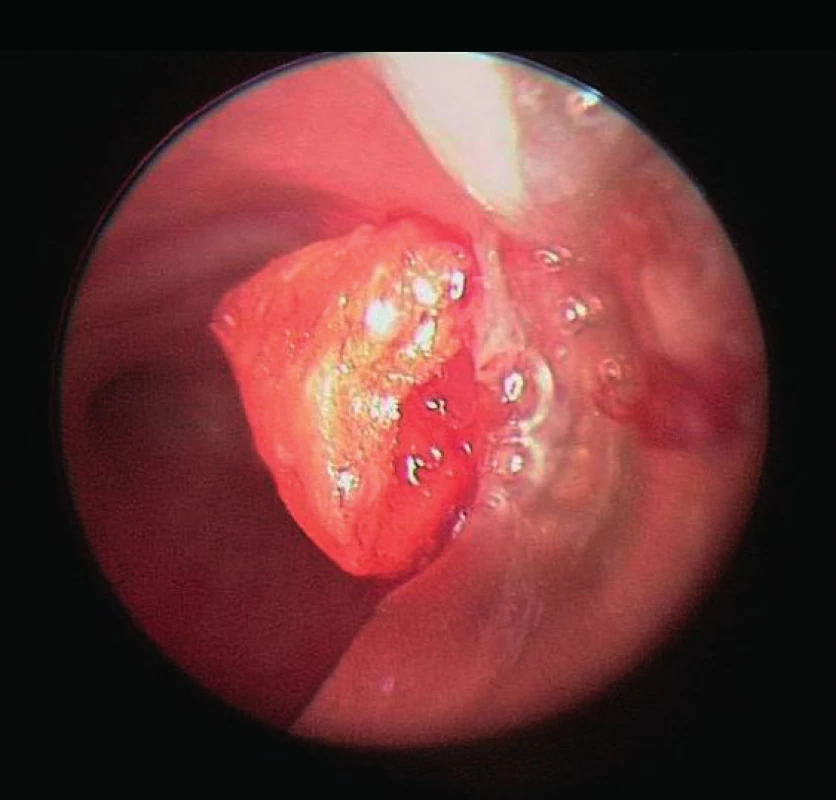
Obr. 4. Korálek v dýchacích cestách. 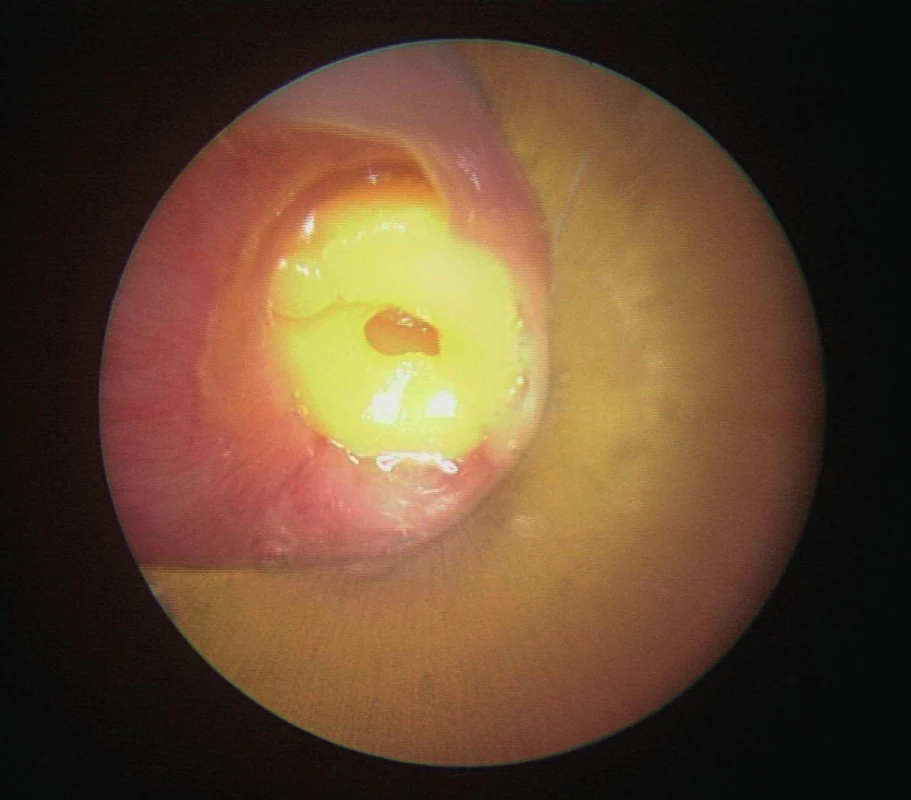
Endoskopie dýchacích cest - laryngotracheobronchoskopie - se může provádět flexibilní nebo rigidní. Rigidní laryngotracheobronchoskopie je endoskopický výkon, který se provádí v celkové anestezii, kdy lékař zavádí rigidní tubus bronchoskopu ležícímu pacientovi přes ústní dutinu do trachey při záklonu hlavy. Dále se postupuje podle daného nálezu, vždy se prohlíží zprvu strana bez očekávaného nálezu, poté strana nemocná. Luminem tubusu se zavádí rigidní optiky (přímé nebo šikmé), event. instrumenty k odstranění materiálu (kleště, košíček, či tzv. optické kleště). Rovněž je možné zavést do distálnějších částí bronchiálního stromu fibroskop a provádět tzv. kombinovanou bronchoskopii, která se osvědčuje zejména u periferních nálezů. Dle nálezu lze pokračovat terapeutickým výkonem, v tomto případě extrakcí CT (25).
Rigidní bronchoskopie má výhody v optimální možnosti ventilace během vyšetření, snadnější a kvalitnější provádění některých diagnostických výkonů (extrakce CT), bezpečnější zvládnutí komplikací (krvácení, bronchospamus) (25).
Mezi komplikace endoskopie dýchacích cest patří komplikace plynoucí z anestezie (alergická reakce, apnoe), respirační insuficience (u predisponovaných osob s CHOPN, asthma bronchiale), kardiovaskulární komplikace (tachykardie, arytmie, brachykardie, zástava), neurologické komplikace plynoucí z velkého záklonu hlavy s následným omezením průtoku krve aa. vertebrales, perforace stěny bronchů nebo trachey, krvácení po odběrech tkání nebo exktrakcí CT, pneumothorax, event. pneumomediastinum po punkcích, bronchospasmus, laryngospasmus, vagové reakce (25).
CÍL PRÁCE
Cílem této práce je retrospektivní analýza pacientů, kteří byli ošetřeni na klinice ORL 2. LF UK a FN Motol pro podezření z apirace CT v období od 1. 1. 2005 do 31. 12. 2015. V rámci souboru byly sledovány tyto parametry - věkové rozložení, rozložení pohlaví, druhy cizích těles, místo aspirace, nejohroženější skupina pacientů, doba mezi aspirací a extrakcí CT, opakování endoskopie dýchacích cest.
MATERIÁL A METODIKA
V retrospektivní studii prezentujeme soubor dětských pacientů s podezřením na aspiraci v období od 1. 1. 2005 do 31. 12. 2015 na klinice ORL 2. LF UK a FN Motol. Pomocí nemocničního informačního systému UNIS, z chorobopisů, operačních protokolů a ambulantních karet byli vyhledáni pacienti s diagnosami MKN 10 - T173, T174, T175, T178, T179. Do studie byli zahrnuti pacienti ambulantní i hospitalizovaní na naší klinice.
VÝSLEDKY
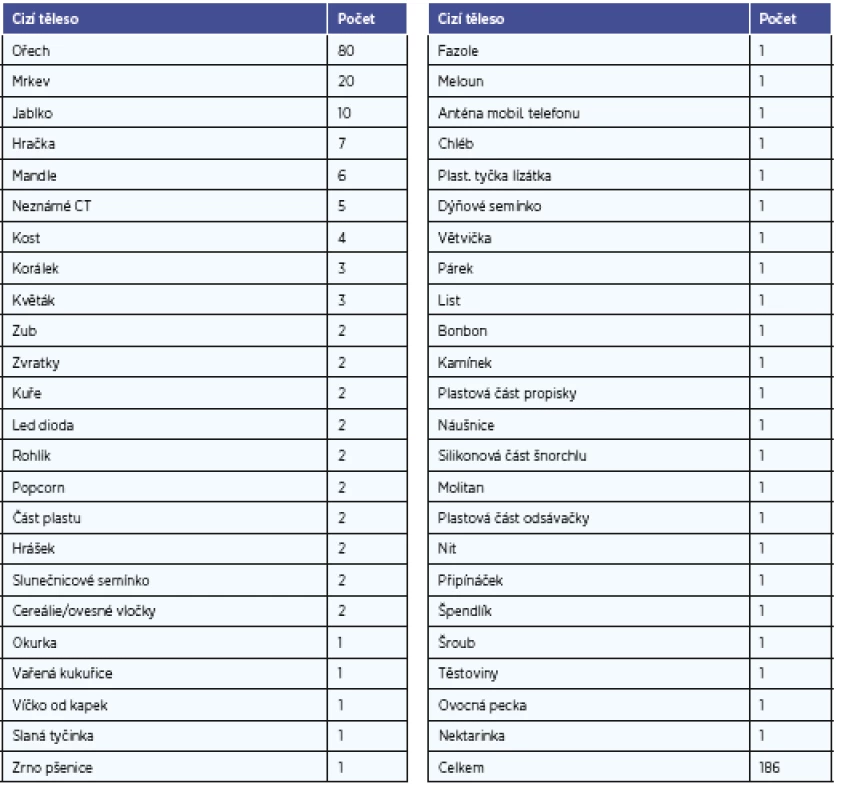
Celkem se jednalo o 576 dětských pacientů s podezřením na CT v hrtanu, průdušnici nebo průduškách (204 dívek, 372 chlapců) (graf 1). Po upřesnění a doplnění anamnestických dat bylo ve sledovaném období k endoskopickému vyšetření dýchacích cest v celkové anestezii indikováno 476 dětských pacientů (173 dívek, 303 chlapců) (graf 2). Aspirace se potvrdila v 39 % případů. Medián věku dětí s podezřením na aspiraci CT byl 2 roky, nejmladšímu bylo 5 měsíců a nejstaršímu 18 let. U potvrzených aspirací byl medián věku také 2 roky, nejmladšímu bylo 7 měsíců a nejstaršímu 18 let. Do pravé průdušky byla aspirace v 50 %, do levé průdušky v 39,25 %, v průdušnici v 8,6 % a oboustranně ve 2,15 % (graf 3). Odstranili jsme 186 CT (graf 4) (u 70 dívek a 115 chlapců). Jedenkrát byl nález duplicitní, kdy byla nalezena část rohlíku a pod ním ještě ořech. Nejčastějším odstraněným CT (46,2 %) byla CT typu ořechu (lískový ořech, vlašský ořech, burský ořech) (tab. 1). Organických CT bylo 154 (82,8 %), anorganických CT 27 (14,5 %) a 5 CT (2,7 %) bylo neznámých, kdy operatér neidentifikoval CT do operačního protokolu, ani nebylo známo z anamnézy (graf 5).
Graf 1. Pacienti s podezřením z aspirace. 
Graf 2. Počet provedených endoskopií dýchacích cest. 
Graf 3. Počet extrahovaných CT a místo extrakce. 
Graf 4. Počet odstraněných CT dle roků (r. 2005–2015). 
Doba, která uplyne od aspirace (dle anamnézy) k provedení laryngotracheobronchoskopie s extrakcí je velmi špatně zjistitelná. Hlavně u pacientů, kteří k nám byli posláni již s rozvinutou bronchopneumonií a při nezabírající léčbě bylo vysloveno podezření na aspiraci. V těchto případech rodiče sami nevědí, že k nějaké aspiraci došlo. Při doplňování anamnézy si mohou vzpomenout na proběhlou příhodu s náhlým kašlem někdy v minulosti. Doba od aspirace k operačnímu výkonu je od 2 hodin do 6 měsíců. Nejrychlejší pozitivní endoskopie dýchacích cest byla provedena do 2 hodin od aspirace fazole pro akutní dýchací obtíže. Nejdelší časový úsek byl 6 měsíců, kdy byl pacient léčen pro susp. astma bronchiale, které na léčbu nereagovalo.
Kontrolní endoskopii dýchacích cest jsme prováděli u 50 pacientů (2 % pozitivních endoskopií). U 29 pacientů (58 % případů) se jednalo o oříškovou drť, která nešla odstranit najednou při první endoskopii. Mezi endoskopiemi byl vždy minimálně dvoudenní odstup, při kterém se prováděla dechová rehabilitační cvičení. U 4 pacientů (8 %) se jednalo o mrkev, u 3 pacientů (6 %) o mandli, u 2 pacientů (4 %) o kost. U 12 pacientů se prováděla ještě druhá kontrolní endoskopie. U jednoho pacienta se prováděla i třetí kontrolní endoskopie pro aspirovanou drť mandle, která byla kompletně odstraněna až při poslední endoskopii, a to opět s několikadenním odstupem.
DISKUSE
Ve shodě s literaturou (21) byla většina aspirací do pravé průdušky,a to v 50 %, do levé průdušky v 39,25 %, v průdušnici v 8,6 % a oboustranně ve 2,15 % (graf 3). Také rozložení pohlaví bylo podobné jako ve velmi rozsáhlé statistice, která byla publikována (6), v této práci byla potvrzena aspirace ve 43 %, u nás jsme aspiraci potvrdili v 39 %.
Je při aspiraci nutné provádět dětem RTG snímek hrudníku? Dle různých publikací (21) i našich zkušeností negativní RTG snímek nevylučuje aspiraci, pozitivní RTG nálezy mohou být až s delším časovým odstupem od aspirace nebo u rentgenkontrastních CT. V několika publikacích se udává přínos 3D CTVB – jedná se o computerovou tomografii s virtuální bronchoskopií, které bylo provedeno u pacientů s podezřením na aspiraci, pokud bylo vyšetření pozitivní, byla provedena endoskopie s extrakcí CT, u několika pacientů bylo vyšetření negativní a byli tak ušetřeni endoskopického zákroku. Udává se průměrná radiační dávka 3D-CTVB 4,7-4,8 mSv, jiné studie udávají menší dávku radiace, ale i nižší výtěžnost 3D CTVB vyšetření (5, 7, 20).
I když vypadá toto vyšetření jako přínosné, musíme myslet na tzv. cost-benefit. Pacienti do 3 let musí být při tomto vyšetření v celkové anestezii, stejně jako při endoskopickém vyšetření. Dále pak není známo, kolik ještě nutných vyšetření s ionizujícím zářením tyto pacienty v budoucnosti čeká. Na druhou stranu při negativitě pacienti nemusejí podstupovat laryngotracheobronchoskopii, která má také určitá rizika, např. krvácení, perforace dýchacích cest, laryngospasmus.
Další otázkou je, s jakým časovým odstupem provádět endoskopii dýchacích cest. Zdali endoskopii provést ihned po přijetí (např. v noci), nebo zda můžeme počkat do řádné pracovní doby. Pokud se ovšem nejedná o urgentní stav, kdy se endoskopie provádí ihned. Nabízí se též otázka, zda tyto výkony nemá provádět specializovaný endoskopický tým, a tímto snížit riziko možných komplikací, které mohou nastat, pokud endoskopii dýchacích cest provádí lékař, který nemá s tímto výkonem zkušenosti.
Ve světě existuje tzv. Susy Safe Project, nadnárodní projekt prevence CT u dětí, zahrnující účast 148 skupin ze 49 zemí Evropy a ostatních kontinentů. Úkolem je vytvořit komplexní statistiku CT u dětí v celosvětovém měřítku, zhodnotit druhy CT, způsob jejich vniknutí do těla a nutnost lékařského ošetření. Na základě těchto údajů je vypracován systém pro ochranu spotřebitelů na trhu (22). Určitě by bylo přínosné, pokud by došlo k zapojení co největšího počtu nemocnic ve světě a co nejvíce tento projekt rozšířit.
ZÁVĚR
V dětské otolaryngologii jsou cizí tělesa velmi častou diagnózou, CT v dolních dýchacích cestách tvoří jen zlomek z nich. Aspirace je vždy akutní až život ohrožující situace, která může skončit i udušením dítěte.
Tento soubor pacientů umožňuje přesněji specifikovat rizikové situace, např. pojídání ořechů u malých dětí, které zatím nemají stoličky v ústní dutině, a nemohou tudíž ořechy důkladně rozkousat. Rizikem je dále neklid dítěte při jídle pro větší riziko aspirace jídla, např. při běhání. Je nezbytné vyžadovat u výrobců hraček, aby byly všechny hračky, které se skládají z malých částí, náležitě označeny a rodiče tak upozorněni na nebezpečí vdechnutí. Je nutné efektivněji informovat rodiče, apelovat na prevenci a předcházet těmto závažným, život ohrožujícím stavům.
Podpořeno z programového projektu Ministerstva zdravotnictví ČR s reg. č. 16-32665A. Podpořeno projektem (Ministerstva zdravotnictví) koncepčního rozvoje výzkumné organizace 00064203 (FN MOTOL).
Adresa ke korespondenci:
MUDr. Lucie Gernertová
Klinika otorinolaryngologie 2. LF UK a
FN Motol
V Úvalu 84
150 06 Praha 5
e-mail: lucie.gernertova@fnmotol.cz
Zdroje
1. Aggarwal, S. K., Sinha, S. K., Ratan et al.: Complications of long-standing foreign body in the airway and their outcomes after endoscopic management: an experience of 20 cases. Journal of Laparoendoscopic [online], 25, 2015, 1, s. 81-87 [cit. 2016-06-30]. DOI: 10.1089/lap.2014.0354. ISSN 15579034.
2. Arutyunyan, T., Odetola, F. O.: Foreign body in the airway: when imaging is not enough. Clinical Pediatrics [online], 53, 2014, 2, s. 186-188 [cit. 2016-06-30]. DOI: 10.1177/0009922813475705. ISSN 19382707.
3. Bartoňková, K.: Cizí tělesa v dolních dýchacích cestách. Choroby hlavy a krku, 2006, 15(1 a 3-4/2005), 5-8, ISSN 1210-0447.
4. Bartoňková, K.: Aspirovaná cizí tělesa u dětí. Československá pediatrie, 2008, 63(1), 19-23. ISSN 0069-2328.
5. Bhat, K. V., Hegde, J. S., Nagalotimath, U. S. et al.: Evaluation of computed tomography virtual bronchoscopy in paediatric tracheobronchial foreign body aspiration. The Journal of Laryngology and Otology [online], 124, 2010, 8, s. 875-879 [cit. 2016-06-30]. DOI: 10.1017/S0022215110000769. ISSN 17485460.
6. Boufersaoui, A., Smati, L., Benhalla, K. et al.: Foreign body aspiration in children: experience from 2624 patients. International Journal of Pediatric Otorhinolaryngology [online], 77, 2013, 10, s. 1683-1688 [cit. 2016-06-30]. DOI: 10.1016/j.ijporl.2013.07.026. ISSN 18728464.
7. Brett, C. M., Zwas, M. S., France, N. K.: Eyes, ears, nose, throat and dental surgery. In Pediatric Anesthesia. Churchill Livingstone, 1994, s. 657-697.
8. Čábalová, L., Komínek, P., Zeleník, K.: Obstrukce dýchacích cest u dětí z pohledu otorinolaryngologa. Pediatrie pro praxi, 15, 2014, 2, s. 70-73. ISSN 1213-0494. Dostupné také z: http://www.pediatriepropraxi.cz/archiv.php
9. Čihák R.: Anatomie 1. Grada, 2011, ISBN: 978-80-247-3817-8, EAN: 9788024738178, s..182-222.
10. Fryčková, A., Sobotková, K. K., Kolejková, P. et al.: Cizí tělesa v ORL oblasti u dětí. Otorinolaryngologie a foniatrie, 58, 2009, 2, s. 71-78. ISSN 1210-7867.
11. Goyal, R., Nayar, S., Gogia, P., Garg, M.: Extraction of tracheobronchial foreign bodies in children and adults with rigid and flexible bronchoscopy. Journal Of Bronchology [online], 19, 2012, 1, s. 35-43 [cit. 2016-06-30]. DOI: 10.1097/LBR.0b013e318244e591. ISSN 19488270.
12. Khan, Y. S., Majeed, F. A., Shah, S. Z. et al.: An experience of bronchotomy and resectional procedures after failed bronchoscopic foerign body retrieval. Journal Of Ayub Medical College, Abbottabad: JAMC [online], 27, 2015, 2, s. 323-325 [cit. 2016-06-30]. ISSN 10259589. Dostupné z: http://search.ebscohost.com/login.aspx?direct=true&db=mdc&an=26411107&scope=site
13. Klozar, J.: Speciální otorinolaryngologie. Praha, Galén, c2005. ISBN 80-7262-346-X.
14. Kordač, P., Chrobok, V., Kalfeřt, D. et al.: Současný konsensus péče o pacienty s aspirovaným cizím tělesem ve Fakultní nemocnici Hradec Králové. Vox Pediatrie, 12, 2012, 9, s. 18-21. ISSN 1213-2241.
15. Korlacki, W., Korecka, K., Dzielicki, J.: Foreign body aspiration in children: diagnostic and therapeutic role of bronchoscopy.Pediatric Surgery International [online]. 27, 2011, 8, s. 833-837 [cit. 2016-06-30]. DOI: 10.1007/s00383-011-2874-8. ISSN 14379813.
16. Manach, Y., Pierrot, S., Couloigner, V. et al.: Diagnostic performance of multidetector computed tomography for foreign body aspiration in children. International Journal of Pediatric Otorhinolaryngology [online], 77, 2013, 5, s. 808-812 [cit. 2016-06-30]. DOI: 10.1016/j.ijporl.2013.02.016. ISSN 18728464.
17. Manoušek, J.: Kašel a bronchoskopické vyšetření u dětí v celkové anestezii. Lékařské listy, 57, 2008, 3, s. 17. ISSN 0044-1996.
18. Mihál, V., Saitz, J., Michálková, K.: Opakovaná bronchoskopie pro aspiraci burských oříšků se život ohrožujícími komplikacemi. Pediatrie pro praxi, 14, 2013, 6, s. 390-391. ISSN 1213-0494. Dostupné také z: http://www.pediatriepropraxi.cz/archiv.php.
19. Samkani, A., Larsen, K. V., Faber, C. E. et al.: Bronchoschopy should always be performed in children on suspicion of foreign body aspiration. Danish Medical Journal[online], 60, 2013, 10, A4715 [cit. 2016-06-30]. ISSN 22451919. Dostupné z: http://search.ebscohost.com/login.aspx?direct=true&db=mdc&an=24083529&scope=site.
20. Sattar, A., Ahmad, I., Javed, A. M. et al.: Diagnostic accuracy of chest x-ray in tracheobronchial foreign body aspiration in paediatric patients. Journal Of Ayub Medical College, Abbottabad: JAMC [online], 23, 2011, 4, s. 103-105 [cit. 2016-06-30]. ISSN 10259589. Dostupné z: http://search.ebscohost.com/login.aspxdirect=true&db=mdc&an=23472427&scope=site.
21. Singh, H., Parakh, A.: Tracheobronchial foreign body aspiration in children. Clinical Pediatrics [online], 53, 2014, 5, s. 415-419 [cit. 2016-06-30]. DOI: 10.1177/0009922813506259. ISSN 19382707.
22. Šlapák, I., Machač, J., Máchalová, M. et al.: Cizí tělesa v dýchacím a trávicím traktu dětí – Susy Safe Project. Lékařské listy, 58, 2009, 15, s. 25-29. Dostupné také z: http://www.zdn.cz/clanek/cizi-telesa-v-dychacim-a-travicim-traktu-deti-susy-safe-project-445463.
23. Slapak, I., Passali, F. M., Gulati A.: Non food foreign body injuries. International Journal of Pediatric Otorhinolaryngology, 76, 2012, Suppl 1, s. 26-32. ISSN 1872-8464. Dostupné také z: http://www.ncbi.nlm.nih.gov/pubmed/22365375.
24. Štefan, J., Mach, J.: Soudně lékařská a medicínsko-právní problematika v praxi. Praha, Grada, 2005. 248 s., kapitola Dušení, s. 58-70. ISBN 80-247-0931-7.
25. http://www.pneumologie.cz/guidelines/ Standardy léčebných postupů a kvalita ve zdravotní péči, RESP/4, Bronchoskopie rigidním bronchoskopem, prof. MUDr. Vítězslav Kolek, DrSc.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článek Poděkování spolupracovníkůmČlánek Nekrolog - MUDr. Aleš TrnkaČlánek Recenze knihyČlánek AbstraktaČlánek RejstříkČlánek Seriál o EET
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2017 Číslo 4- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficitmi v reálnej praxi
- Sekundárna imunodeficiencia z pohľadu hematoonkológa
-
Všetky články tohto čísla
- Poděkování spolupracovníkům
- Cizí tělesa v dolních dýchacích cestách u dětských pacientů
- Výsledky chirurgickej liečby lagoftalmu pri léziách tvárového nervu na Klinike ORL chirurgie hlavy a krku v súbore 50 pacientov
- Chirurgická liečba perforácie septa – vlastné skúsenosti
- Imunohistochemická analýza retrakční kapsy pars tensa ušního bubínku u dětí
- Přínos CT navigace v endoskopické chirurgii vedlejších nosních dutin: vyhodnocení pooperační kvality života a funkce čichu
- Nekrolog - MUDr. Aleš Trnka
-
4. kongres Evropské konfederace otorinolaryngologie a chirurgie hlavy a krku
(Barcelona, 7. – 11. října 2017) -
Kutvirtova cena 2016 - výsledky
Cena České společnosti otorinolaryngologie a chirurgie hlavy a krku ČLS JEP -
Kutvirtova cena 2017 – podmínky soutěže
Cena České společnosti otorinolaryngologie a chirurgie hlavy a krku ČLS JEP o nejlepší publikaci -
XXIII. BESKYDSKÝ ORL DEN
Nedoslýchavost – sociální dopady, hodnocení nedoslýchavosti
(Ostravice, 3. – 4. listopadu 2017) -
30. mezinárodní kurz endoskopické endonazální chirurgie
(Praha, 7. – 10. listopadu 2017) -
17. ORL Vincentka Fórum
„125. výročí vzniku první české otorinolaryngologické kliniky“
(Radiopalác, Praha, 9. listopadu 2017) - PŘEHLED AKCÍ POŘÁDANÝCH V LÉKAŘSKÉM DOMĚ V MĚSÍCI LEDNU 2018
- Modern Rehabilitation Techniques for Vocal Fold Paralysis
- Recenze knihy
- Abstrakta
- Rejstřík
- Seriál o EET
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Chirurgická liečba perforácie septa – vlastné skúsenosti
- Cizí tělesa v dolních dýchacích cestách u dětských pacientů
- Výsledky chirurgickej liečby lagoftalmu pri léziách tvárového nervu na Klinike ORL chirurgie hlavy a krku v súbore 50 pacientov
- Abstrakta
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy