-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Poleptání jícnu a žaludku – nejnovější pohled na diagnostiku a léčbu
Oesophageal and gastric corrosions – diagnostic and therapeutic approach
Introduction: Ingestion of a corrosive substance is an infrequent but serious condition with a possible threat to life. Symptoms and diagnosis: Clinical symptoms of esophageal burns are non-specific and are determined by the degree and extent of injury Subjective symptoms do not lead to a diagnosis without information of corrosive substance ingestion. It is necessary to define the substance and find out information of its local and systemic toxicity. The next step should be an ENT examination to descibe local extent of corrosive injury in the oral cavity, pharynx and larynx and exclude severe injury and oedema of larynx and urgency of tracheostomy or intubation. A flexible endoscopy of the upper digestive tract is essential for further treatment. The aim of the endoscopic examination is to evaluate the extent of changes in the oesophagus and stomach. If GIT perforation is suspected, CT scan of the thorax and abdomen must precede the endoscopy. Treatment: In the presence of obstructive respiratory symptoms, laryngeal edema or severe burns of the airways is necessary to secure the airways as the first step. Wide-spread antibiotics should be used in the case of perforation of the oesophagus, in the third stage corrosions and in lung involvement. Corticoids are not indicated as a prevention of strictures, the only indication is to reduce oedema of the airways. Patient’s nutrition depends on degree and extent of the injury. Patients with I and II.A degree burns are nourished orally, a liquid diet for 48 hours is recommended. In patients with II.B and III. degree oral intake is excluded and nasoenteral tube is inserted for tube feeding. In case of GIT perforation, an acute surgical procedure is indicated. Stenosis of the oesophagus are frequent and severe long-term consequences of severe corrosions and long-term care and repeated interventions to restore of possibility of oral feeding could be indicated. Conclusion: Oesophageal and stomach burns are less frequent injuries. However, due to its severity, it can endanger patient’s life or its quality for long years. Multidisciplinary approach is essential in corrosive injuries management.
Keywords:
endoscopy – corticoids – Corrosion – nutrition – stricture
Autori: L. Urbánek 1; P. Urbánková 2
; M. Otrubová 3; K. Šlapalová 3; I. Penka 1
; B. Gál 2; Bohuslav Kianička 3
; L. Veverková 1
Pôsobisko autorov: I. chirurgická klinika LF MU a FN u sv. Anny v Brně 1; Klinika otorinolaryngologie a chirurgie hlavy a krku LF MU a FN u sv. Anny v Brně 2; II. interní klinika LF MU a FN U sv. Anny v Brně 3
Vyšlo v časopise: Otorinolaryngol Foniatr, 72, 2023, No. 3, pp. 143-147.
Kategória: Přehledový článek
doi: https://doi.org/10.48095/ccorl2023143Súhrn
Úvod: Požití korozivní látky představuje potencionálně závažný stav s možným ohrožením života a rozvojem časných i pozdních komplikací. Příznaky a diagnostika: Příznaky u poleptání mohou být různorodé, nespecifické a nevedou ke stanovení diagnózy, nemáme-li údaj o požití nebezpečné látky. Nejprve je nutné zjistit informace o požité látce. Dalším krokem by mělo být vyšetření otorynolaryngologem. Zcela zásadní pro další léčebný postup je provedení flexibilní endoskopie horní části zažívacího traktu. Cílem endoskopického vyšetření je vyhodnotit rozsah změn v jícnu a žaludku. Podle endoskopického nálezu je pak vedena léčba postiženého pacienta. V případě podezření na perforaci musí endoskopii předcházet provedení CT hrudníku a břicha s aplikací kontrastní látky per os. Léčba: V případě přítomnosti závažných respiračních příznaků, edému hrtanu či jeho nekrózy je nutné zajištění dýchacích cest. V léčbě poleptání se uplatňují inhibitory protonové pumpy, antibiotika by měla být použita při perforaci jícnu, ve třetím stadiu poleptání, při aplikaci steroidů a postižení plic. Kortikoidy nejsou jako prevence striktur indikovány, jediná indikace k podání kortikoidů jsou těžké edematózní změny na dýchacích cestách. Způsob výživy nemocného se odvíjí podle endoskopického nálezu. Pacientům s poleptáním I. a II.A stupně podáváme iniciálně tekutou dietu na 48 hod. U pacientů s postižením II.B a III. stupně není možné aplikovat výživu dietou. Je nutné zavést nazoenterální sondu a podávat enterální výživu sondou. Při vzniku perforace GIT je indikováno akutní operační řešení. Mezi pozdní komplikace se řadí především vznik striktur. Závěr: Poleptání jícnu a žaludku se řadí mezi méně častá postižení. Svojí závažností však může pacienta ohrozit na životě či vyvolanými změnami ovlivnit život na dlouhá léta.
Klíčová slova:
endoskopie – výživa – kortikoidy – poleptání – striktura
Úvod a epidemiologie
Požití korozivní látky může způsobit poškození dutiny ústní, hltanu, jícnu a žaludku a představuje potencionálně závažný stav s možným ohrožením života. Mezi dlouhodobé následky se řadí jizvení se vznikem striktur a rozvoj sekundárního maligního nádoru. Aspirace korozivní látky může vyvolat poškození hrtanu a tracheobronchiálního stromu.
Ročně dojde v USA k 5 000 až 15 000 případů požití korozivní látky, přičemž až v 80 % se jedná o dětské pacienty [1, 2]. Data z Jižní Koreje ukazují, že cca k 60 % požití došlo vědomě se suicidiálním úmyslem a 40 % bylo náhodné požití [3, 4]. Zavedením bezpečnostních opatření výrobci nebezpečných látek, jako např. bezpečnostní uzávěry, se rapidně snížila incidence těchto příhod.
Vliv korozivní látky na tkáně
Zásadité a kyselé látky působí na zasažené tkáně rozdílně. Kyseliny mají tendenci rychleji procházet do žaludku, méně často způsobují poranění jícnu než zásadité látky. Kyselina pak stagnuje v žaludku a vzniká až koagulační nekróza, látka ale neproniká do hlubších vrstev zasažených tkání. Je tak nižší riziko perforace GIT i rozvoje zánětu mediastina, samozřejmě s ohledem na typ a koncentraci působící kyseliny. Může dojít i k tzv. booster efektu, při kterém smíchání látky s kyselým žaludečním obsahem dále sníží pH a vede k vyššímu riziku poškození žaludku. Po požití kyseliny dochází také častěji k poranění horních dýchacích cest [5].
Zásada způsobuje vznik kolikvační nekrózy. Tento typ postižení vede k zasažení hlubších tkání, a tím i vyššímu riziku perforace polykacích cest s jeho možnými komplikacemi. Díky možné neutralizaci žaludeční kyselinou může být poranění žaludku menší. Pravděpodobnější poškození žaludku nastává u požití objemů korozivní látky nad 300 ml [6]. Závažnost poleptání nezávisí jen na primárních leptavých vlastnostech dané látky, ale i na koncentraci, dávce a skupenství (formě) požitého prostředku. Důležitým faktorem je také doba kontaktu se sliznicí.
Příznaky
Příznaky u poleptání jsou různorodé, nespecifické a bez anamnestického údaje o požití korozivní látky nevedou ke stanovení diagnózy. Časné příznaky nemusí vždy korelovat se závažností stavu.
Pacienti udávají bolest v orofaryngeální oblasti, retrosternálně či v nadbřišku. Může se také objevit dysfagie, zvracení, nebo dokonce hematemeza. Při poleptání hypofaryngu a hrtanu se rozvíjí chrapot až afonie a při nastupujícím otoku a obstrukci dýchacích cest i inspirační stridor až sufokace. Febrilie a šokový stav již signalizují závažnější a rozsáhlejší poranění. Výrazná a přetrvávající retrosternální bolest a bolest zad mezi lopatkami může signalizovat perforaci jícnu.
Diagnostika
Pokud známe název korozivní látky, je důležité nejprve zjistit bližší informace o jejích vlastnostech. Od poraněného se také snažíme zjistit množství požité látky, její případné zředění a údaj, zda byla látka pouze v ústech nebo došlo i k jejímu polknutí. Detailní údaje o komerčně produkované látce najdeme na jejím bezpečnostním listu, který je k dispozici na internetu, nebo nám je poskytne nonstop dostupné toxikologické centrum.
V případě stabilních vitálních funkcí je dalším krokem vyšetření otorinolaryngologické se zhodnocením dutiny ústní hltanu a hrtanu. Součástí vyšetření je flexibilní laryngoskopie. Je nutno posoudit známky a rozsah a tíži poleptání. Endoskopicky je detailně přehlédnut hrtan a případně i trachea k vyloučení aspirace látky s poškozením DCD a zhodnotit musíme přítomnost a závažnost otoku hrtanu a tíži přítomné, resp. hrozící obstrukce dýchacích cest. V případě dechové tísně je třeba před dalšími kroky diagnostického řetězce bezpečně zajistit dýchací cesty.
Zcela zásadní je provedení flexibilní endoskopie horní části zažívacího traktu. Provádí se bez ohledu na výsledek ORL vyšetření, neboť absence známek poleptání v orofaryngeální oblasti nevylučuje přítomnost změn v jícnu či v žaludku. Rigidní ezofagoskopie se v této indikaci nepoužívá a její užití není ani v literatuře zmiňováno.
Endoskopie se provádí do 24 hod. od poleptání, nejlépe v době 12–24 hod. od požití korozivní látky. Některé práce uvádějí, že je možné dobu 24 hod. překročit a endoskopovat i později (do 48 hod.), aby byly lokální projevy poleptání již plně rozvinuty [7–10]. Ojedinělá studie uvádí provedení endoskopie do 96 hod. od poleptání [11]. Pozdní provedení endoskopie s sebou nese riziko perforační příhody. Endoskopicky zhodnotíme rozsah změn v jícnu a žaludku, na jejichž základě je stanoven léčebný postup [7, 8, 12]. Základní kontraindikací k flexibilní endoskopii je hemodynamická instabilita nemocného a perforace GIT či podezření na ni [13]. Kontrolní flexibilní endoskopii je možné provést až za 15–21 dní od požití látky. Důvodem je postižení kolagenových vláken ve stěně, čímž je snížena pevnost stěny a vyšší riziko perforace při endoskopii.
Ke zhodnocení závažnosti poleptání v endoskopickém nálezu je používána nejčastěji klasifikace podle Zargara et al. [11]:
stupeň 0: normální sliznice;
stupeň I: edém a erytém sliznice;
stupeň IIA: krvácení, eroze, puchýře, povrchové vředy (obr. 1);
Obr. 1. Stupeň IIA: krvácení, eroze, puchýře, povrchové vředy.
Fig. 1. Grade IIA: bleeding, erosion, blisters, superfi cial ulcers.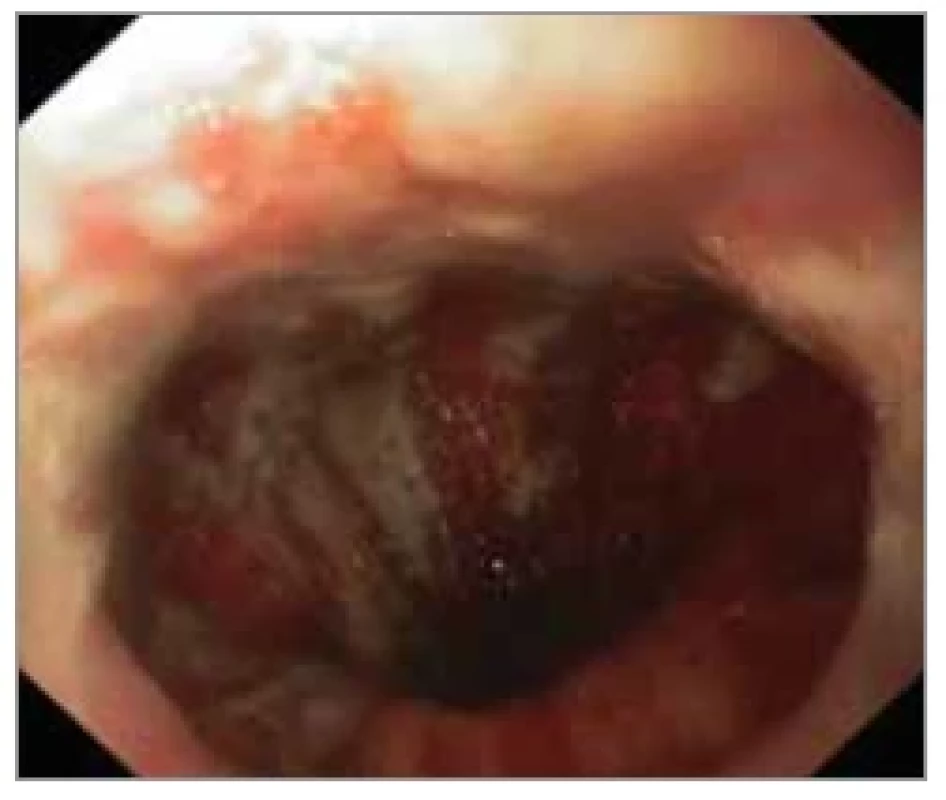
stupeň IIB: hluboké ulcerace, cirkumferenční léze (obr. 2);
Obr. 2. Stupeň IIB: hluboké ulcerace, cirkumferenční léze.
Fig. 2. Grade IIB: deep ulceration, circumferential lesions.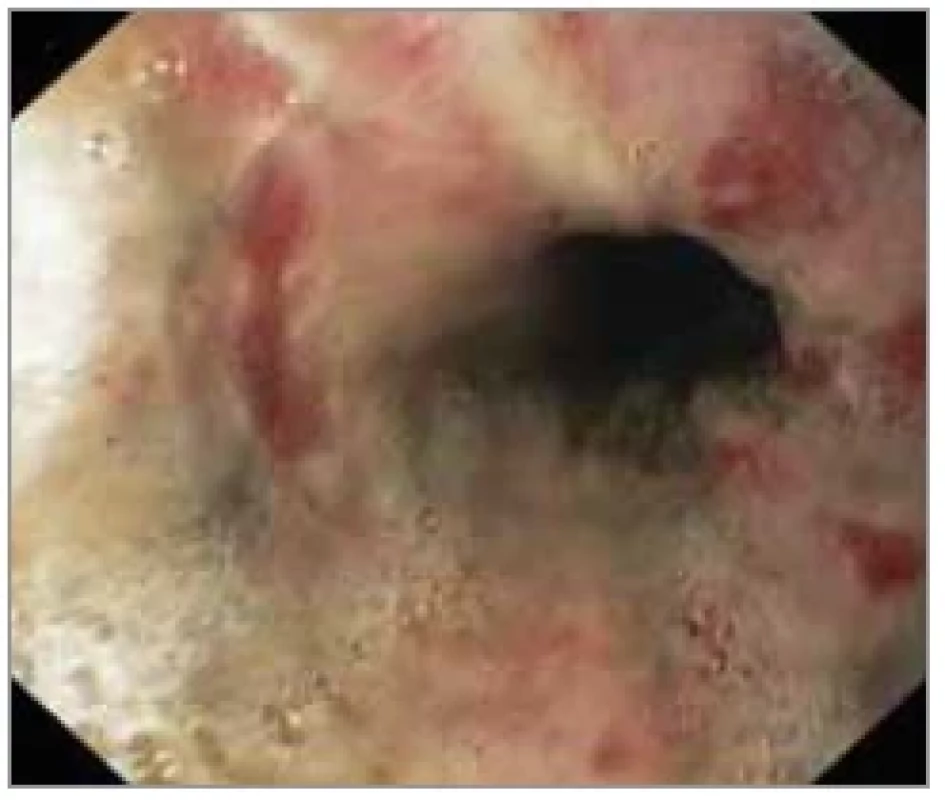
stupeň IIIA: fokální nekróza (obr. 3);
Obr. 3. Stupeň IIIA: fokální nekróza.
Fig. 3. Grade IIIA: focal necrosis.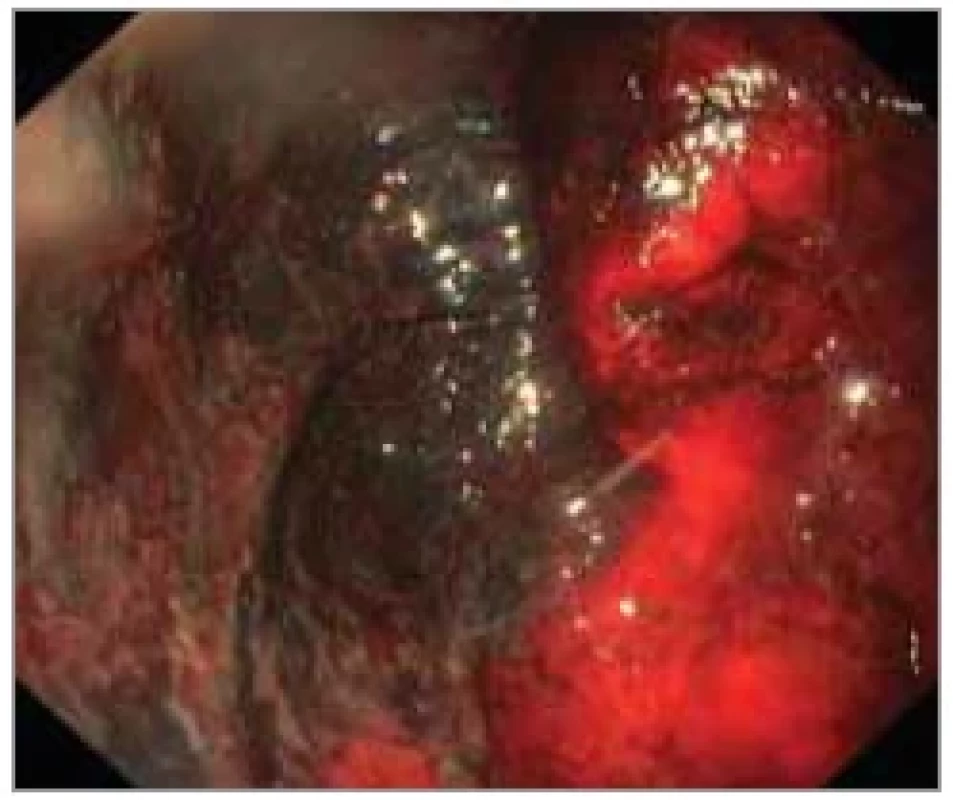
stupeň IIIB: extenzivní nekróza (obr. 4);
Obr. 4. Stupeň IIB: hluboké ulcerace, cirkumferenční léze.
Fig. 2. Grade IIB: deep ulceration, circumferential lesions.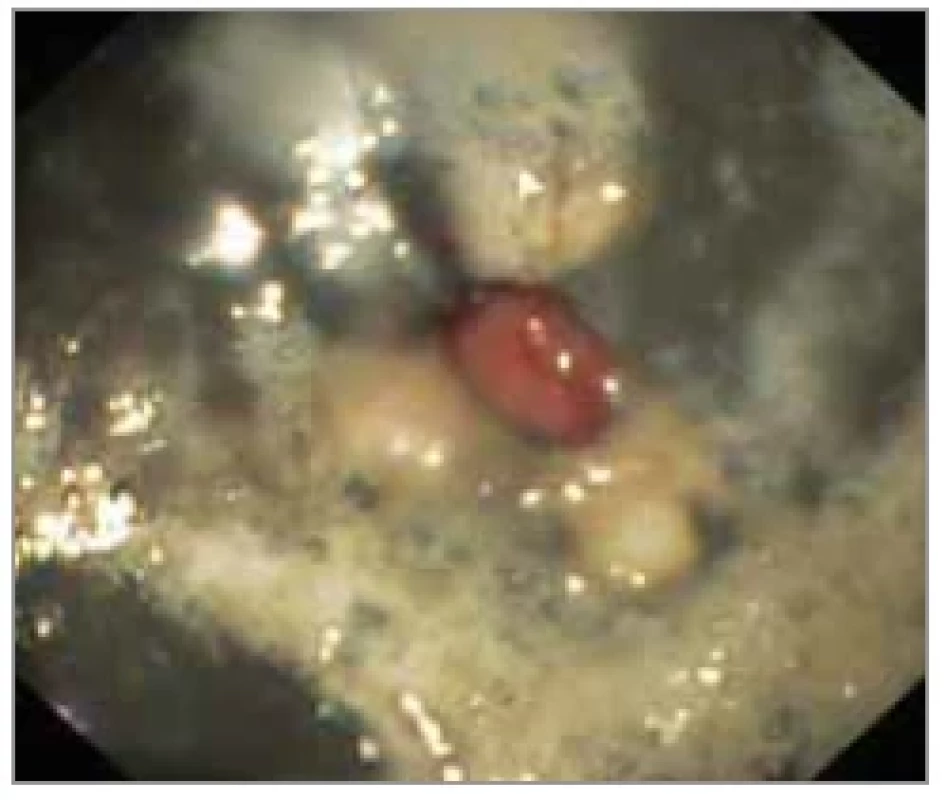
stupeň IV: perforace.
V rámci využití zobrazovacích metod může být na rtg plic patrno rozšíření mediastina, fluidotorax či pneumomediastinum jako nepřímé známky vážnějšího postižení. V případě podezření na perforaci (retrosternální bolest, bolest zad, bolest mezi lopatkami, dušnost, febrilie, šokový stav, výrazná bolest břicha, známky peritoneálního dráždění) musí endoskopii předcházet provedení CT hrudníku a břicha s aplikací kontrastní látky per os. CT umožní zhodnotit i míru (hloubku) postižení stěny jícnu a okolních tkání. K hodnocení je využívána následující škála:
stupeň I: bez otoku stěny jícnu;
stupeň II: edematózní ztluštění stěny jícnu bez postižení perioezofageálních měkkých tkání;
stupeň III: edematózní ztluštění stěny jícnu s perioezofageální infiltrací měkkých tkání a současně dobře ohraničeným tkáňovým rozhraním;
stupeň IV: edematózní ztluštění stěny jícnu s perioezofageální infiltrací měkkých tkání a rozmazáním tkáňového rozhraní nebo lokalizovaným nahromadění tekutiny kolem jícnu nebo sestupné aorty.Závažnost nálezu na CT pomůže při predikci rizika vzniku pozdního jizvení a stenóz. Vyšší riziko je u postižení III. a IV. stupně [14].
Laboratorní vyšetření krve není specifické a limitně pomáhá v predikci průběhu poranění. Hladina zánětlivých markerů sice nekoreluje se závažností postižení, podle některých autorů pacient s počtem leukocytů nad 20 × 109/ l má vyšší riziko úmrtí [15]. Stejně tak pH v arteriální krvi nižší než 7,22 či výrazný pokles BE (pod –12) mohou signalizovat vážné poškození jícnu [16].
Endosonografie se rutině nepoužívá, nicméně zobrazením svalové vrstvy a jejího postižení při tomto vyšetření je možné predikovat možný vznik striktur. U pacientů bez postižení svalové vrstvy nedochází k jejich vzniku [17].
Použití magnetické rezonance nemá zásadní výhody oproti CT. Dokáže lépe ukázat postižení submukózy a predikovat odpověď na endoskopickou dilataci [18].
Léčba
Mezi obecná opatření patří podpora dýchání a zajištění průchodnosti dýchacích cest, event. snaha o oběhovou stabilizaci u nemocných v těžkém stavu. Vyloučen musí být perorální příjem až do výsledku endoskopie, tekutiny doplňujeme parenterálně. Je kontraindikováno použití emetik, protože zvracení znovu vystavuje jícen a hltan korozivním účinkům požité látky, a zhoršuje tak postižení. Kontraindikováno je také podání neutralizačních látek. V případě přítomnosti závažných respiračních příznaků, těžkého postižení orofaryngeální oblasti s rozvojem otoku až nekrózy hrtanu je nutné zajistit dýchací cesty v urgentním režimu. Preferováno je provedení tracheostomie před orotracheální intubací. Důvodem je jednak nežádoucí tlak intubační kanyly v poškozené oblasti, ale také časový faktor předpokládané regrese těžkého postižení hrtanu.
Pacienti jsou s výjimkou minimálního poleptání přijímáni k léčbě za hospitalizace. Do intenzivní péče by mimo pacientů v závažném stavu s alterací vitálních funkcí (hypotenze, šokový stav, sepse) měli být směřováni i nemocní s postižením IIB a horším podle provedené vstupní endoskopie.
V léčbě poleptání se uplatňují inhibitory protonové pumpy, byť dat o jejich účinnosti je málo.
Vysokodávkovaný omeprazol v režimu 80 mg bolus a dále 8 mg/ hod. na 72 hod. nebyl asociován se snížením mortality, ale při prováděných endoskopiích bylo pozorováno rychlejší hojení [19]. Ojedinělá studie prezentuje redukci výskytu striktur po aplikaci omeprazolu [20]. Antibiotika by měla být vyhrazena pro pacienty s perforací GIT a se třetím stupněm poleptání podle endoskopie. Dále by měla být nasazena v případě aplikace kortikosteroidů a postižení plic [21, 22]. Podání kortikoidů je stále kontroverzní otázkou mezi lékaři. Dříve se nasazovaly v hojné míře jako prevence jizvení a vzniku striktur. Tento předpoklad se nepotvrdil, studie u dospělých pacientů tento efekt vyloučily. Nyní jsou jediné indikace k podání kortikoidů závažné edémy hrtanu [10, 23–25].
Forma výživy a možnost per os příjmu se odvíjí podle endoskopického nálezu. Pacientům s poleptáním I. a II.A stupně podáváme iniciálně tekutou dietu na 48 hod. U pacientů s postižením II.B a III. stupně není možné aplikovat výživu per os. Je nutné zavést nazoenterální sondu a podávat enterální výživu sondou, a to minimálně až do kontrolní endoskopie [26].
Při perforaci postižené části GIT je indikováno akutní operační řešení. Typ výkonu se odvíjí od tíže postižení tkání a odstupu od perforační příhody. Nezbytným výkonem je resekce příslušné postižené části buď s primárním obnovením kontinuity, nebo je prvotně provedeno zaslepením jícnu a žaludku. Rekonstrukce GIT se provádí v druhé době.
Jako závažné pozdní komplikace se mohou vytvářet stenózy zhojených úseků jícnu. V léčbě se uplatňuje dilatace, kterou je možné provést nejdříve 3–6 týdnů od zhojení postižení. Dilatace striktury po poleptání je však zatížena vyšším rizikem perforace, také úspěšnost je menší než u ostatních příčin benigních stenóz [27, 28]. S dočasnou aplikací stentu jsou stále omezené zkušenosti [29, 30]. Některé studie ukazují, že v rámci konzervativní léčby lze podpořit efekt dilatace lokálně aplikovaným mytomicinem C [31, 32] nebo triamcinolonem. [33]. Aplikace sukralfátu také může vést ke snížení rizika vzniku striktury [34]. U pacientů, u kterých selhává opakovaná dilatace, je pak nutné zvážit chirurgické řešení.
Prognóza
Pacienti s postižením I. a II.A stupně podle endoskopie mají velmi dobrou prognózu, zhojení je rychlé, většinou bez vzniku časných i pozdních komplikací.
Poleptání může mít i fatální průběh, většina úmrtí u pacientů je způsobena následkem perforace a vznikem mediastinitidy se sepsí a multiorgánovým selháním. Letalita může v těchto případech dosahovat až 60 %. Protože perforace u nemocného s poleptáním II.B a III. stupně může nastat pozdně (i po dvou týdnech), měl by takový pacient být observován po celou tuto dobu.
U pacientů s postižením II.B a III. stupně se bohužel často vyvíjí striktury, a to ve více než 70 %, které následně významně postihují kvalitu života a vyžadují opakované intervence.
Pozdním následkem může být po více než 10 letech vznik nádorového onemocnění jícnu. Z toho důvodu je doporučeno endoskopické sledování každé dva až tři roky po 10 letech od poleptání [35]. Na tuto zřídkavou pozdní konsekvenci je třeba myslet, objeví-li se nově dysfagie u pacienta s anamnézou poleptání jícnu v minulosti.
Diskuze
Na některých pracovištích je stále obava z provedení vstupního endoskopického vyšetření [10]. V minulosti bylo doporučeno provést endoskopické vyšetření jen k začátku místa poleptání z důvodu obavy o vznik perforace [36]. Na základě četných studií víme, že provedení časné endoskopie je bezpečné celým poleptaným úsekem. Takto provedená endoskopie pak lépe dokáže posoudit veškeré změny a dovolí precizněji nastavit léčbu s nižším výskytem komplikací.
Druhou diskutovanou otázkou je aplikace kortikoidů, podávaných dříve rutinně s cílem omezit jizvení a jeho projevy ve formě stenózujících procesů. Záměrem aplikace kortikoidů bylo omezení excesivní fibroprodukce v rámci hojení defektů. U dospělých pacientů ale provedené a dostupné studie tento předpoklad nepotvrdily. V práci tureckých autorů byla nicméně pozorována redukce striktur, ale pouze u dětských pacientů s poleptáním II.B stupně [37]. Limitem hodnocení studie je ale zařazení pouze vybraného nižšího stadia poškození, limitace na dětský věk a aplikace plné parenterální výživu bez zavedení nazoenterální sondy. Nelze tedy závěry interpolovat na populaci poleptaných dospělých, vyšší stupně poranění a zhodnotit efekt kortikoidů při zavedené sondě. Jiná studie naopak ukazuje na zvýšený počet perforací u dětí s aplikovaným kortikoidem [38]. Dostupné práce u dospělých efekt kortikoidů neprokazují.
Závěr
Poleptání jícnu a žaludku se řadí mezi méně častá traumata. Na rozdíl od jiných onemocnění existuje méně randomizovaných studií, o které je možno se v léčbě opřít. Z toho mohou plynout i nejasnosti a rozpaky v diagnostickém procesu i léčbě. Péče o pacienta vyžaduje zavedený diagnostický algoritmus vč. dostupné endoskopie ve stanoveném časovém okně a multioborovou spolupráci s definovanou rolí a zodpovědností jednotlivých odborností (ORL, intenzivní medicína, gastroenterologie, zobrazovací metody a chirurgie). Je třeba také myslet i na pozdní následky poleptání, opomíjena je možnost vzniku nádoru po 10–20 letech. Z tohoto důvodu je nutné důsledně pacienta poučit a připravit ho na nutné sledování na dlouhá léta.
Prohlášení o střetu zájmu
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací této práce není ve střetu zájmů a vznik ani publikace nebyly podpořeny žádnou farmaceutickou firmou.
ORCID autorů
L. Urbánek ORCID 0009-0002-2424-1872,
P. Urbánková ORCID 0000-0003-2878-7661,
I. Penka ORCID 0000-0003-0913-0859,
B. Kianička ORCID 0000-0003-0988-5928,
L. Veverková ORCID 0000-0001-6578-9274.
Přijato k recenzi: 28. 10. 2022
Přijato k tisku: 6. 2. 2023
MU Dr. Libor Urbánek, Ph.D.
I. chirurgická klinika
LF MU a FN u sv. Anny v Brně
Pekařská 53
602 00 Brno
Otorinolaryngol Foniatr 2023; 72(3): 143 – 147
Zdroje
1. Riffat F, Cheng A. Pediatric caustic ingestion: 50 consecutive cases and a review of the literature. Dis Esophagus 2009; 22(1): 89–94. Doi: 10.1111/ j.1442-2050.2008.00867.x.
2. Gumaste VV, Dave PB. Ingestion of corrosive substances by adults. Am J Gastroenterol 1992; 87(1): 1–5.
3. Yeom HJ, Shim KN, Kim SE et al. Clinical characteristics and predisposing factors for complication of caustic injury of the upper digestive tract. Korean J Med 2006; 70(4): 371–377.
4. Yoon KW, Park MH, Park GS et al. A clinical study on the upper gastrointestinal tract injury caused by corrosive agent. Korean J Gastrointest Endosc 2001; 23 : 82–87.
5. Friedman EM. Caustic ingestions and foreign bodies in the aerodigestive tract of children. Pediatr Clin North Am 1989; 36(6): 1403–1410. Doi: 10.1016/ s0031-3955(16)36796-7.
6. Cello JP, Fogel RP, Boland CR. Liquid caustic ingestion. Spectrum of injury. Arch Intern Med 1980; 140(4): 501–504.
7. Poley JW, Steyerberg EW, Kuipers EJ et al. Ingestion of acid and alkaline agents: outcome and prognostic value of early upper endoscopy. Gastrointest Endosc 2004; 60(3): 372–377. Doi: 10.1016/ s0016-5107(04)01722-5.
8. Cabral C, Chirica M, de Chaisemartin C et al. Caustic injuries of the upper digestive tract: a population observational study. Surg Endosc 2012; 26(1): 214–221. Doi: 10.1007/ s004 64-011-1857-0.
9. Bailey BJ, Johnson JT, Newlands SD. Head & neck surgery – otolaryngology, vol. 1. Lippincott Williams & Wilkins 2006.
10. Kluger Y, Ishay OB, Sartelli M et al. Caustic ingestion management: world society of emergency surgery preliminary survey of expert opinion. World J Emerg Surg 2015; 10 : 48. Doi: 10.1186/ s13017-015-0043-4.
11. Zargar SA, Kochhar R, Mehta S et al. The role of fiberoptic endoscopy in the management of corrosive ingestion and modified endoscopic classification of burns. Gastrointest Endosc 1991; 37(2): 165–169. Doi: 10.1016/ s0016 - 5107(91)70678-0.
12. Previtera C, Giusti F, Guglielmi M. Predictive value of visible lesions (cheeks, lips, oropharynx) in suspected caustic ingestion: may endoscopy reasonably be omitted in completely negative pediatric patients? Pediatr Emerg Care 1990; 6(3): 176–178. Doi: 10.1097/ 0000 6565-199009000-00002.
13. Ramasamy K, Gumaste VV. Corrosive ingestion in adults. J Clin Gastroenterol 2003; 37(2): 119–124. Doi: 10.1097/ 00004836-200308000-00005.
14. Ryu HH, Jeung KW, Lee BK et al. Caustic injury: can CT grading system enable prediction of esophageal stricture? Clin Toxicol (Phila) 2010; 48(2): 137–142. Doi: 10.3109/ 1556365090358 5929.
15. Rigo GP, Camellini L, Azzolini F et al. What is the utility of selected clinical and endoscopic parameters in predicting the risk of death after caustic ingestion? Endoscopy 2002; 34(4): 304–310. Doi: 10.1055/ s-2002-23633.
16. Cheng YJ, Kao EL. Arterial blood gas analysis in acute caustic ingestion injuries. Surg Today 2003; 33(7): 483–485. Doi: 10.1007/ s105 95-002-2523-y.
17. Kamijo Y, Kondo I, Kokuto M et al. Miniprobe ultrasonography for determining prognosis in corrosive esophagitis. Am J Gastroenterol 2004; 99(5): 851–854. Doi: 10.1111/ j.15 72-0241.2004.30217.x.
18. Kamat R, Gupta P, Reddy YR et al. Corrosive injuries of the upper gastrointestinal tract: A pictorial review of the imaging features. Indian J Radiol Imaging 2019; 29(1): 6–13. Doi: 10.4103/ ijri.IJRI_349_18.
19. Cakal B, Akbal E, Koklu S et al. Acute therapy with intravenous omeprazole on caustic esophageal injury: a prospective case series. Dis Esophagus 2013; 26(1): 22–26. Doi: 10.1111/ j.1442-2050.2011.01319.x.
20. Mahawongkajit P, Tomtitchong P, Boochangkool N et al. A prospective randomized controlled trial of omeprazole for preventing esophageal stricture in grade 2b and 3a corrosive esophageal injuries. Surg Endosc 2021; 35(6): 2759–2764. Doi: 10.1007/ s00464-020-077 07-0.
21. Kay M, Wyllie R. Caustic ingestions in children. Curr Opin Pediatr 2009; 21(5): 651–654. Doi: 10.1097/ MOP.0b013e32832e2764.
22. Cheng HT, Cheng CL, Lin CH et al. Caustic ingestion in adults: the role of endoscopic classification in predicting outcome. BMC Gastroenterol 2008; 8 : 31. Doi: 10.1186/ 1471-230X-8-31.
23. Pelclova D, Navratil T. Do corticosteroids prevent oesophageal stricture after corrosive ingestion? Toxicol Rev 2005; 24(2): 125–129. Doi: 10.2165/ 00139709-200524020-00006.
24. Anderson KD, Rouse TM, Randolph JG. A controlled trial of corticosteroids in children with corrosive injury of the esophagus. N Engl J Med 1990; 323(10): 637–640. Doi: 10.1056/ NEJM 199009063231004.
25. Fulton JA, Hoffman RS. Steroids in second degree caustic burns of the esophagus: a systematic pooled analysis of fifty years of human data: 1956-2006. Clin Toxicol (Phila) 2007; 45(4): 402–408. Doi: 10.1080/ 15563650701285 420.
26. Kochhar R, Poornachandra KS, Puri P et al. Comparative evaluation of nasoenteral feeding and jejunostomy feeding in acute corrosive injury: a retrospective analysis. Gastrointest Endosc 2009; 70(5): 874–880. Doi: 10.1016/ j.gie.2009.03.009.
27. Kim JH, Song HY, Kim HC et al. Corrosive esophageal strictures: long-term effectiveness of balloon dilation in 117 patients. J Vasc Interv Radiol 2008; 19(5): 736–741. Doi: 10.1016/ j.jvir.2008.01.015.
28. Contini S, Scarpignato C. Caustic injury of the upper gastrointestinal tract: a comprehensive review. World J Gastroenterol 2013; 19(25): 3918–3930. Doi: 10.3748/ wjg.v19.i25.3918..
29. Mills LJ, Estrera AS, Platt MR. Avoidance of esophageal stricture following severe caustic burns by the use of an intraluminal stent. Ann Thorac Surg 1979; 28(1): 60–65. Doi: 10.1016/ s00 03-4975(10)63393-0.
30. Pace F, Antinori S, Repici A. What is new in esophageal injury (infection, drug-induced, caustic, stricture, perforation)? Curr Opin Gastroenterol 2009; 25(4): 372–379. Doi: 10.1097/ MOG. 0b013e32832ad2e4.
31. El-Asmar KM. Topical Mitomycin C application for esophageal stricture: safe, precise, and novel endoscopic technique. J Pediatr Surg 2013; 48(6): 1454–1457. Doi: 10.1016/ j.jpedsurg.2013.03.069.
32. Wishahy AMK, Seleim H, Qinawy M et al. Short-term Effects of Mitomycin C Infiltration for Caustic Oesophageal Strictures in Children. J Pediatr Gastroenterol Nutr 2019; 69(6): 673–677. Doi: 10.1097/ MPG.0000000000002466.
33. Senajaliya M, Astik H, Verma N et al. Comparative study of oesophageal stricture balloon dilatation with and without triamcinolone 1% intralesional injection. Int Surg J 2020; 7(1): 197–200.
34. Gumurdulu Y, Karakoc E, Kara B et al. The efficiency of sucralfate in corrosive esophagitis: a randomized, prospective study. Turk J Gastroenterol 2010; 21(1): 7–11.
35. ASGE Standards of Practice Committee, Evans JA, Early DS et al. The role of endoscopy in Barrett‘s esophagus and other premalignant conditions of the esophagus. Gastrointest Endosc 2012; 76(6): 1087–1094. Doi: 10.1016/ j.gie.2012.08.004.
36. Thompson JN. Corrosive esophageal injuries. I. A study of nine cases of concurrent accidental caustic ingestion. Laryngoscope 1987; 97(9): 1060–1068. Doi: 10.1288/ 00005537-1987 09000-00012.
37. Usta M, Erkan T, Cokugras FC et al. High doses of methylprednisolone in the management of caustic esophageal burns. Pediatrics 2014; 133(6): E1518–1524. Doi: 10.1542/ peds. 2013-3331.
38. Karnak I, Tanyel FC, Buyukpamukcu N et al. Combined use of steroid, antibiotics and early bougienage against stricture formation following caustic esophageal burns. J Cardiovasc Surg (Torino) 1999; 40(2): 307–310.
Štítky
Audiológia a foniatria Detská otorinolaryngológia Otorinolaryngológia
Článek Editorial
Článok vyšiel v časopiseOtorinolaryngologie a foniatrie
Najčítanejšie tento týždeň
2023 Číslo 3- Subkutánne vs. intravenózne imunoglobulíny u pacientov s CLL
- Facilitovaná subkutánna imunoglobulínová terapia u seniorov s imunodeficienciami v reálnej praxi
- fSCIG v reálnej klinickej praxi u pacientov s hematologickými malignitami
-
Všetky články tohto čísla
- Sledování pacientů s nádory hlavy a krku: soubor doporučení České kooperativní skupiny pro nádory hlavy a krku
- Editorial
- Rinosinusitida jako komplikace FESS: je prospěšná antibiotická profylaxe?
- Využití fluoresceinu ke zlepšení senzitivity flexibilního endoskopického vyšetření polykání
- Diagnostika heterotopické žaludeční sliznice horního jícnu a její vliv na sliznici hrtanu
- Poleptání jícnu a žaludku – nejnovější pohled na diagnostiku a léčbu
- Cervikofaciálny podkožný emfyzém po preventívnej dentálnej hygiene – kazuistika
- Warthinův tumor nosohltanu – kazuistika a přehled literatury
- Prof. MU Dr. Arnošt Pellant, DrSc. – 80letý
- Prof. MU Dr. Pavel Komínek, Ph.D., MBA – 65letý
- Otorinolaryngologie a foniatrie
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Poleptání jícnu a žaludku – nejnovější pohled na diagnostiku a léčbu
- Cervikofaciálny podkožný emfyzém po preventívnej dentálnej hygiene – kazuistika
- Rinosinusitida jako komplikace FESS: je prospěšná antibiotická profylaxe?
- Diagnostika heterotopické žaludeční sliznice horního jícnu a její vliv na sliznici hrtanu
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



