-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Antihypertenzíva, antibiotiká, analgetiká a iné často používané lieky v tehotenstve
Antihypertensives, antibiotics, analgesics, and other drugs frequently used in pregnancy
The issue of the pharmacotherapy during pregnancy is very difficult, while every drug is potentially teratogenic. Even if medicaments contribute to inborn defects only in 1‰ of cases, it is highly advisable to avoid their use in all possible cases. Condition of the patient, cautiousness and the preponderant benefit against the possible risk are determinant factors in using medicaments during pregnancy.
Key words:
pregnancy, medicaments, antihypertensives, antibiotics, analgesics, antitussives, antidiarrheals, safety.
Autoři: R. Brnka; doc. MUDr. Emőke Šteňová, PhD.
Působiště autorů: I. Interná klinika Lekárskej fakulty Univerzity Komenského a Univerzitnej nemocnice, Bratislava
Vyšlo v časopise: Prakt. Lék. 2011; 91(4): 193-199
Kategorie: Postgraduální vzdělávání
Souhrn
Problematika farmakotepie počas tehotenstva je veľmi náročná vzhľadom nato, že každý liek je potencionálne teratogénny. Aj keď sa na celkovom počte vrodených poškodení lieky podieľajú len asi 1 ‰, žiada sa, aby sme sa ich použitiu vyhli všade tam, kde to je len možné. K používaniu farmák počas tehotenstva by nás mal viesť stav pacientky, uvážlivosť a prevyšujúci benefit z ich použitia ako možné riziko.
Kľúčové slová:
tehotenstvo, lieky, antihypertenzíva, antibiotiká, analgetiká, antitusiká, antidiarhoiká, bezpečnosť.Úvod
Každý liek použitý počas tehotenstva je potencionálny teratogén, a pri ich používaní treba na tento fakt myslieť. Teratogén je definovaný ako každý vonkajší vplyv, ktorý pôsobí na vyvíjajúci sa organizmus a spôsobuje odchýlky presahujúcich normálnu fenotypovú variabilitu (1). To, či liek bude pôsobiť ako teratogén, závisí od mnohých činiteľov, medzi ktoré patria najmä koncentrácia lieku, jeho schopnosť pôsobiť teratogénne a od samotného vývojového štádia plodu.
Medzi najvnímavejšie obdobie vývoja plodu na teratogény patrí 3. až 9. týždeň od oplodnenia. V tomto období vzniká najviac štrukturálnych defektov. Obdobie do 3. týždňa bolo považované za relatívne bezpečné. Niektoré výskumy však ukázali, že mnohé látky prenikajú do blastocytu cez endometriálny a tubálny sekrét a tým môže prísť k poškodeniu blastocytu. Ak je toto poškodenie malé, blastocyt je schopný zničené bunky nahradiť, pri väčšom poškodení však dochádza k spontánnemu potratu (2).
V období od 8. týždňa tehotenstva sa predpokladá vplyv teratogénov na poruchy funkcie rôznych enzymatických reakcií a orgánov plodu. V období tesne pred pôrodom treba mať na pamäti, že mnohé liečivá prechádzajú cez placentárnu bariéru a u novorodenca, ktorý nemá dostatočne vybudovanú enzymatickú výbavu, môžu pôsobiť toxicky.
Do úvahy treba brať aj možné nežiaduce vedľajšie účinky liekov na samotnú matku, ktoré môžu ohroziť plod nepriamo.
Americká organizácia pre lieky a potraviny (FDA) zaradila liečivá podľa bezpečnosti v tehotenstve do skupín A, B, C, D a X. Do týchto kategórií ich zaraďuje na podklade pôsobenia počas tehotenstva na plod. Pri mnohých liečivách však štúdie chýbajú a lieky nie sú zaradené do konkrétnej kategórie na základe vedľajšieho účinku či možnej teratogenity, ale z dôvodu neexistujúcej štúdie. Podobne niektoré lieky používané v istom štádiu prenatálneho vývoja sú zaradené do skupiny D, ale v inom štádiu vývoja sú relatívne bezpečné na základe dostupných štúdií (3).
Kategória A
obsahuje lieky pri ktorých v štúdiách s dostatočným počtom tehotných žien neboli zaznamenané zvýšené riziká pre plod aj matku. Vzhľadom na to, že je potrebný veľký počet pacientok v týchto súboroch, je do tejto kategórie zaradených minimum liekov. Patria sem vitamíny a látky bežne sa vyskytujúce v zdravom ľudskom organizme napr. niektoré hormóny, ióny.
Kategória B
zahŕňa lieky, ktoré bolí použité v štúdiách na zvieratách a nepôsobili toxicky na ich plod. Dostatočné informácie o možnom vedľajšom účinku na ľudský plod však chýbajú. Všeobecne sa však tieto lieky považujú za bezpečné.
Kategória C
zahŕňa lieky, pri ktorých boli zaznamenané nežiaduce účinky na plod u zvierat, avšak účinky na ľudský plod nie sú známe. Pri liekoch tejto skupiny treba zvážiť pomer benefitu oproti možnému riziku.
Kategória D
zahŕňa lieky, pri používaní ktorých sa zvyšuje riziko poškodenia plodu. Lieky s tejto skupiny sa smú použiť iba v prípade, ak nie je možné použiť alternatívny liek.
Kategória X
zahŕňa lieky, pri ktorých je známa teratogenita. Lieky tejto skupiny sú kontraindikované počas tehotenstva.
Antihypertenzíva
Hypertenzia zostáva aj v súčasnej dobe hlavnou príčinou materskej, fetálnej a novorodeneckej morbidity a mortality. Týka sa to krajín vyspelých aj rozvojových. Hypertenzia je závažnou komplikáciou vyskytujúcou sa v 7–10 % tehotenstiev.
Hypertenzia v tehotenstve zahŕňa širokú škálu nozologických jednotiek:
- chronická hypertenzia,
- tranzitórna hypertenzia,
- preeklampsia,
- eklampsia a iné.
V súčasnosti sa používa klasifikácia podľa Európskej hypertenziologickej spoločnosti (ESH) a Európskej kardiologickej spoločnosti (ESC) z roku 2003 (4) (tab. 1).
Tab. 1. Klasifikácia hypertenzie v tehotenstve (ESH/ESC 2003) 
Chronická (preexistujúca) hypertenzia
Ide o hypertenziu, ktorá bola diagnostikovaná už pred samotným tehotenstvom, alebo sa diagnostikuje pred 20. týždňom tehotenstva a väčšinou pretrváva dlhšie ako 42 dní po pôrode. Môže byť primárna aj sekundárna. Primárna hypertenzia má obvykle na rozdiel od sekundárnej hypertenzie dobrú prognózu.
Tehotenská (tranzitórna) hypertenzia bez proteinúrie
Manifestuje sa po 20. týždni tehotenstva alebo do 24 hodín po pôrode. Sprevádzajú ju edémy, ale má dobrú prognózu. Väčšinou do 42 dní po pôrode pominie.
Tehotenská hypertenzia s proteinúriou (preeklampsia)
Ide o hypertenziu manifestujúcu sa po 20. týždni tehotenstva s proteinúriou viac ako 300 mg/l alebo viac ako 500 mg/24 hodín s edémami alebo bez nich. Označuje sa aj ako preeklampsia (5). Prognóza tejto hypertenzie je závažná.
Chronická (preexistujúca) hypertenzia s nasadajúcou tehotenskou hypertenziou s proteinúriou
Ide o preexistujúcu hypertenziu u tehotných, u ktorých sa vyvinie preeklampsia. Najčastejšie sa vyskytuje pri sekundárnej hypertenzii u tehotnej. Vyskytuje sa v kombinácii s proteinúriou. Prítomné môžu byť aj edémy. Má závažnú prognózu
Neklasifikovaná hypertenzia pred pôrodom
Ide o hypertenziu s alebo bez systémovej manifestácie, ktorá vznikla po 20. týždni tehotenstva, overená na 42. deň po pôrode alebo po 42. dni po pôrode. Pokiaľ hypertenzia vymizla, potom sa preklasifikuje ako tehotenská hypertenzia s alebo bez proteinúrie. Pokiaľ hypertenzia pretrváva aj po 42. dni po pôrode, má sa hypertenzia preklasifikovať na chronickú (preexistujúcu) hypertenziu.
Komplikácie preeklampsie a chronickej (preexistujúcej) hypertenzie s nasadajúcou tehotenskou hypertenziou s proteinúriou
Eklampsia
je najzávažnejšou, najťažšou komplikáciou. Môže vzniknúť pred pôrodom, počas pôrodu, alebo aj v šestonedelí. Manifestuje sa:
- generalizovanými tonicko-klonickými kŕčmi,
- poruchou vízu,
- amóciou retiny,
- vznikom popôrodnej psychózy,
- hypertenziou,
- amnéziou až poruchami vedomia a kómou.
Výskyt eklampsie je častý
- u veľmi mladých alebo starších prvorodičiek,
- pri sekundárnej hypertenzii,
- obezite,
- diebetes melitus,
- trombofílii,
- zvýšenej hladiny testosterónu v sére,
- pri pozitívnej rodinnej anamnéze preeklampsii a anamnézou preeklampsii,
- pri predchádzajúcom tehotenstve (5).
Eklampsia sine eklampsia
(tichá eklampsia) je zriedkavou formou, kedy po prudkých bolestiach hlavy žena upadá do kómy bez kŕčov. Zriedkavejšou formou je eklampsia, pri ktorej sú hodnoty tlaku krvi (TK) nižší ako normálne hodnoty ( 6).
Syndróm hemolýzy, zvýšenia pečeňových enzýmov, nízkeho počtu krvných doštičiek (HELLP syndróm)
je závažným variantom preeklampsie. Klinicky sa prejavuje
- bolesťou a citlivosťou epigastria a pravého hypochondria,
- únavou,
- opuchom tváre a končatín,
- nauzeou,
- vomitom,
- bolesťami hlavy,
- ikterom,
- poruchou zraku,
- hnačkami (6).
Tieto príznaky nie sú konštantné.
Akútna tuková degenerácia pečene v tehotenstve (AFLP syndróm)
je charakterizovaná miernou hypertenziou, trombocytopéniou, edémamy a eleváciou pečeňových enzýmov. Závažná je ťažká hypoglykémia a porucha koagulácie na podklade hepatálneho zlyhania.
Medzi ďalšie závažné komplikácie patrí diseminovaná intravaskulárna koagulácia, pľúcny edém, zlyhanie obličiek, predčasné odlučovanie placenty, intraabdominálne krvácanie, edém mozgu, syndróm dychovej tiesne a iné.
Terapia hypertenzie v tehotenstve
Samotná terapia hypertenzie počas tehotenstva je limitovaná dostupnosťou liečiv na trhu, kategorizáciou liekov, preskripčnými obmedzeniami. Cieľom terapie má byť zníženie rizika pre matku, ale zároveň musí byť bezpečná pre plod.
Nefarmakologická terapia
Prvoradým cieľom je pokoj pacientky zahŕňajúci obmedzenie fyzickej aktivity až pokoj na lôžku s polohovaním na ľavom boku. Racionálna diéta bez obmedzenia kuchynskej soli. Zníženie príjmu kuchynskej soli sa odporúča iba u tehotných so soľ senzitívnou hypertenziou. Neodporúča sa redukcia hmotnosti u tehotných, pretože môže viesť k retardácii rastu plodu. Samozrejmosťou je prísny zákaz fajčenia a konzumácie alkoholických nápojov.
Farmakologická terapia
Cieľom farmakoterapie hypertenziu u tehotnej je zníženie krvného tlaku na hodnoty bezpečné pre matku aj plod a predĺženie tehotenstva do optimálnej zrelosti plodu. Treba rešpektovať bezpečné zachovanie uteroplacentárnej perfúzie. Uteroplacentárne riečisko by malo reagovať na pokles tlaku krvi (TK) autoreguláciou, ale časová odpoveď doteraz nie je presne známa. Preto pri prudkom znížení TK môže dôjsť k ischémii placenty a poškodeniu plodu.
Neexistujú presné kritéria pre začatie farmakoterapie hypertenzie v tehotenstve. Všeobecne s farmakoterapiou začíname pri TK 140/90 mm Hg, do úvahy berieme závažnosť hypertenzie, potencionálne riziko poškodenia orgánov, prítomnosť srdcovocievneho ochorenia, renálneho ochorenia alebo diabetes mellitus.
U tehotnej s preexistujúcou chronickou hypertenziou začíname s liečbou pri TK 150/95 mm Hg (4). Rozhodnutie o hospitalizácii pacientky závisí od závažnosti hypertenzie, prítomností symptómov hypertenzie a v závislosti od spolupráce s tehotnou.
Prehľad antihypertenzív používaných v tehotenstve
Centrálne pôsobiace *alfa-agonisti
Metyldopa je liekom prvej voľby. Je vhodná na terapiu ľahkej a stredne ťažkej hypertenzie. Jej bezpečnosť bola overená v randomizovaných klinických štúdiách. Znižuje placentárnu cievnu rezistenciu u žien s preeklampsiou a tiež s chronickou hypertenziou (7). Začíname s postupnou uptitráciou podľa hodnôt TK. Denná dávka by nemala prekročiť 1g/deň. Metyldopa je vhodná na podávanie aj v I. trimestri. Medzi ojedinelé vedľajšie účinky môžeme zaradiť dyspeptické ťažkosti, trombocytopéniu, hepatotoxicitu.
Beta-blokátory
Sú vhodné a relatívne bezpečné ako lieky druhej voľby vo vyššom štádiu tehotenstva. V I. trimestri sa neodporúčajú pre možnú retardáciu plodu, bradykardiu a hypoglykémiu plodu, najmä pri použití atenololu (8). Tesne pred pôrodom môžu spôsobiť bradykardiu a hypotenziu novorodenca.
Preferujeme kardioselektívne beta 1 selektívne beta-blokátory, blokátory s vnútornou sympatickou aktivitou a beta-blokátory so súčasnou alfa 1 aktivitou, pretože ostatné môžu vyvolať kontrakcie uteru.
Labetalol je vhodný na liečbu stredne ťažkej hypertenzie. Neovplyvňuje rezistenciu fetálnych artérii ani arteria uterina. Denná dávka by nemala prekročiť 1 200 mg. Neodporúča sa zvyšovať dávku do maximálnej dávky, ale zvoliť kombináciu s metyldopou alebo vazodilatanciami. Treba však pamätať na možnú hepatotoxicitu. Kombinácia s verapamilom sa výrazne neodporúča.
Blokátory kalciových kanálov
Sú liekmi druhej voľby. Mali by sa podávať v II. a III. trimestri tehotenstva. Podanie blokátorov kalciových kanálov v porovnaní s beta-blokátormi v prípade predčasného pôrodu predlžujú tehotenstvo (majú tokolytický efekt), a novorodenci vyžadujú menej intenzívnu starostlivosť a klesá incidencia respiračného distresu (9).
Isradipin a verapamil sa používa na liečbu ľahkej a stredne ťažkej hypertenzie v monoterapii alebo v kombinovanej liečbe. Maximálna dávka isradipinu je 2x5 mg/deň, denná dávka verapamilu by nemala prekročiť 360 mg/deň. Sú vhodné aj na liečbu supraventrikulárnej tachykardie v tehotenstve. Neovplyvňujú rezistenciu arteria uterina, ani fetálnych artérií. U tehotných s hypertenziou a chronickým obličkovým ochorením boli dokázané pozitívne výsledky s diltiazemom (10).
Nifedipin sa používa iba na liečbu hypertenznej krízy. V nízkych dávkach je účinný pri ľahkej preeklampsii, bez výraznejšieho vplyvu na popôrodné krvácanie a stav plodu.
Priame vazodilatanciá
Dihydralazín je vhodný ako liek druhej voľby na liečbu hypertenzie v tehotenstve, pokiaľ nie je prítomná tachykardia. Možná je jeho kombinácia s metyldopou, antagonistami kalciových kanálov alebo beta-blokátormi. Odporúčaná maximálna dávka je 3x50 mg/deň. Neovplyvňuje rezistenciu fetálnych artérii ani arteria uterina.
Diuretiká
Diuretiká sú kontraindikované v liečbe tehotenskej hypertenzie, pri preeklampsii na liečbu edémov. Furosemid má nepriaznivý vplyv na placentárnu perfúziu. Diuretiká sú indikované iba u soľ senzitívnej hypertenzii a pri symptomatickej liečbe srdcového zlyhávania, alebo pri pľúcnom edéme. V ojedinelých prípadoch sa môžu podávať u tehotných, ktoré ich brali na terapiu hypertenzie už pred tehotenstvom.
Inhibítory angiotenzín konvertujúceho enzýmu (ACE inhibítory) a blokátory receptora pre angiotenzín II
sa v tehotenstve neodporúčajú (11). Môžu spôsobiť vznik obličkovej insuficiencie u novorodenca, oligohydramnion až úmrtie.
Liečba ťažkej hypertenzie
Pri akútnej hypertenzii s výstupom tlaku krvi nad 170/110 mm Hg podávame intravenózne lebetalol, dihydralazín alebo urapidil. Ak nie je dostupný intravenózny prístup, môžeme podať perorálne nifedipin v dávke 10–20 mg a pokračujeme po 6 hodinách. V kombinácii s MgSO4 však môže prísť k potenciácii účinku a výraznej ťažkej hypotenzii. Labetalol môžeme podávať v dávke 0,5 mg/kg/hod do celkovej dennej dávky 200 mg. Môžeme podať 20 mg/hod v úvode a každých 30 minút dávku zdvojnásobíme do dosiahnutia efektu, respektive dávky 160 mg/hod. Po dosiahnutí antihypertenzného efektu sa odporúča prechod na perorálnu terapiu.
Urapidil podávame v dávke 25 mg v infúzii za stáleho monitorovania TK a na základe hodnôt upravujeme dávkovanie (12). Hydralazín môžeme podávať v intravenóznej infúzii, pričom rýchlosť podávania riadime aktuálnym TK. Všeobecne začíname s nízkymi dávkami (5 mg i. v. ako bolus), pokračujeme každých 30 minút do celkovej dávky 20–30 mg. Avšak s intravenóznym hydralazinom by sa nemalo počítať ako s liekom prvej voľby pre možné väčšie perinatálne vedľajšie účinky.
MgSO4 sa podáva v dávke 4g v 100 ml 5% glukózy počas 20 minút, pokračujeme 5 g MgSO4 v 500 ml 5% glukózy rýchlosťou 100 ml/hod.
Nitráty boli používané na tlmenie kontrakčnej aktivity uteru a zníženie krvného tlaku pri preeklampsii (13).
Terapia eklampsie
MgSO4 je liekom prvej voľby (14). Podávame 4 g MgSO4 intravenózne počas niekoľkých minút a následne v pomalej infúzii do 12 g/24hod. V liečbe eklamptických kŕčov sa používa aj diltiazem a fenytoín. Podať môžeme aj diazepam v dávke 10–20 mg pomaly v i. v. infúzii alebo intramuskulárne.
Liečbu hypertenzie v tehotenstve vzhľadom na závažnosť problematiky by mal vykonávať skúsený internista v spolupráci s gynekológom a farmakológom. Včasná diagnostika a správne riadená terapia hypertenzie je predpokladom pre ďalší priebeh tehotenstva, spôsob vedenia pôrodu, terapiu a prevenciu možných komplikácii (tab. 2).

Tab. 2. Zaradenie antihypertenzív podľa FDA 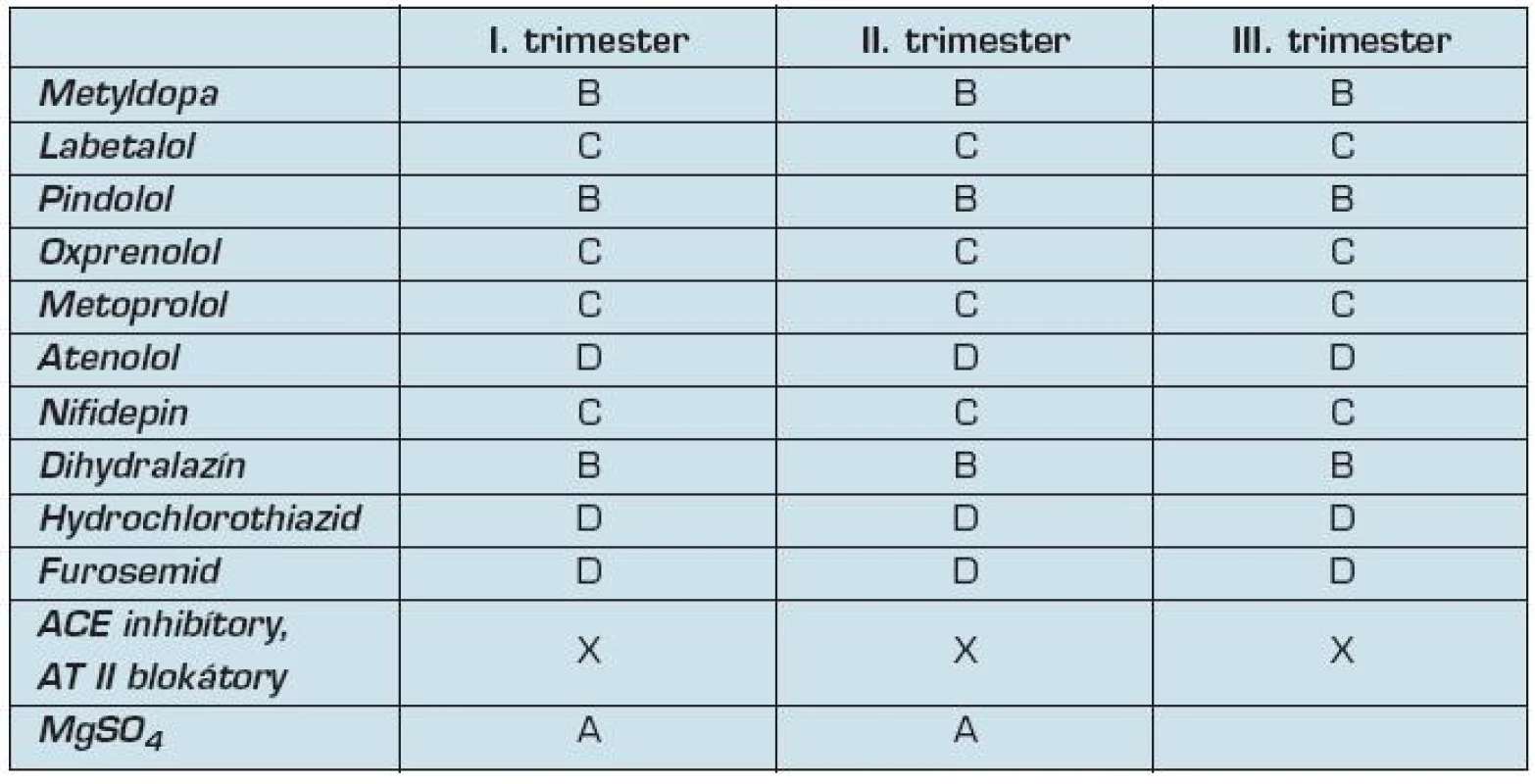
Antibiotiká
Podávanie antibiotík v tehotenstve nesie so sebou mnohé riziká a otázky, je to náročná úloha medicíny. Hlavným aspektom pre podávanie antibiotík v tehotenstve je rozhodnutie, či antibiotikum vôbec treba použiť. Antibiotiká ako i iné liečivá musia spĺňať prísne kritéria bezpečnosti pre plod aj pre matku. Antibiotiká sú zaradené podľa FDA do skupín B, C a D (15).
Penicilíny
Sú považované za bezpečné. Patria podľa FDA do skupiny B. Mnohé penicilíny sú používané už desaťročia v tehotenstve bez vážnejšieho rizika pre plod (16). Vzhľadom nato, že prenikajú aj cez placentárnu membránu, môžeme ich použiť aj na liečbu samotného plodu, napr. pri infekcii Treponema pallidum (17).
Do skupiny B podľa FDA zaraďujeme aj inhibítory betalaktamáz ako je kyselina klavulénová. Jej podávanie počas tehotenstva sa považuje za bezpečné. Kombinácia s penicilínmy nevedie k zvýšeniu rizika poškodenia plodu počas tehotenstva.
Cefalosporíny
Môžeme ich používať počas celého tehotenstva. Považujú sa za bezpečné antibiotiká a prenikajú cez placentárnu bariéru do plodu. Vzhľadom na tento fakt ich používame aj na liečbu samotného plodu. Cefalosporíny zaraďujeme podľa FDA do skupiny B.
Linkozamidy
Počas tehotenstva je za bezpečné považované podávanie linkamycínu aj klindamycínu (3). Patria do skupiny B. Je možné ich použiť aj na terapiu samotného plodu, nakoľko prechádzajú cez placentárnu bariéru a v plode dosahujú terapeutické dávky.
Polymyxíny
Sú podľa FDA zaradené do skupiny B, avšak pre možnú nefrotoxicitu a neurotoxicitu sa odporúča počas tehotenstva ich podaniu vyhnúť (18).
Makrolidy
Spiramycín používaný v Európe na terapiu toxoplazmózy počas tehotenstva počas 30 rokov je považovaný za bezpečný liek. Avšak FDA v USA zaraďuje spiramycín do kategórie C, pretože v USA sa spiramycín používa skôr výnimočne, a nemajú dostatok skúseností s jeho podávaním.
Erytromycín je zaradený podľa FDA do skupiny B a považuje sa za bezpečný liek počas tehotenstva. Hoci preniká cez placentárnu bariéru do plodu, nedosahuje v plode dostatočné terapeutické dávky.
Estolát erytromycínu je však počas tehotenstva, najmä v II. trimestri hepatotoxický pre matku a jeho používanie sa v tehotenstve vôbec neodporúča.
Nitrofurány
Podľa FDA je zaradený do skupiny B. Pri jeho podávaní tehotným ženám nebol zaznamenaný zvýšený výskyt poškodenia plodu. Opatrnosť však treba venovať tým tehotným, ktoré majú deficit G-6-fosfát dehydrogenázy. U týchto tehotných môže vyvolať hemolytickú anémiu.
Nitrofurány sa neodporúčajú podávať v III. trimestri pred pôrodom, vzhľadom na možnú zníženú hladinu redukovaného glutatiónu u novorodencov.
Sulfonamidy
Ich podávanie počas tehotenstva nezvyšuje riziko poškodenia plodu, avšak sú kontrindikované v poslednom štádiu tehotenstva. Prenikajú cez placentu do plodu, kde vytláčajú bilirubín z väzby na plazmatické bielkoviny. Plod sa dokáže prostredníctvom placenty tohto bilirubínu zbaviť. Novorodenec však pre nezrelosť pečene nie je schopný tento bilirubín vylúčiť z tela, ten sa hromadí a následne môže prísť k poškodeniu mozgu novorodenca, nakoľko voľný bilirubín prechádza cez hematoencefalickú bariéru. Pre tento efekt je zaradený podľa FDA do kategórie C.
Chinolóny
Pri ich používaní neboli zaznamenané zvýšené poškodenia plodu oproti bežnej populácii (19). Vzhľadom však na zvieracie štúdie, kde spôsobovali artropatie u plodu, ich FDA zaradila do skupiny C.
Chinolóny prenikajú cez placentárnu bariéru.
Trimetoprim sa podáva samostatne alebo v kombinácii so sulfonamidmi. Preniká cez placentárnu bariéru. Je zaradený do skupiny C vzhľadom na vyšší výskyt kardiovaskulárnych defektov – 5,5 % v porovnaní s populáciou u novorodencov matiek, ktoré trimetoprim užívali v I. trimestri (15).
Aminoglykozidy
Gentamycín, neomycín, amikacín a tobramycín sú vzhľadom na svoju nefrotoxicitu pre tehotnú matku zaradené podľa FDA do skupiny C. Zvýšené riziko poškodenia plodu pri ich používaní u tehotných žien nebolo však zaznamenané (20). Prenikajú cez placentárnu bariéru do plodu.
Pri použití streptomycínu a kanamycínu bol zaznamenaný vyšší výskyt poškodenia VIII. nervu u novorodencov prejavujúcim sa poruchou sluchu až hluchotou. Zároveň obe antibiotiká sú pre matku ototoxické a nefrotoxické. Na tomto základe týchto údajov ich FDA zaradila do skupiny D. Ich podávaniu sa snažíme preto vyhnúť.
Vankomycín
Vzhľadom na nedostatok štúdií s použitím vankomycínu počas tehotenstva a možnú nefrotoxicitu a ototoxicitu pre samotnú matku ho FDA zaradila do skupiny C. Jeho podávaniu počas tehotenstva sa snažíme vyhnúť.
Tetracyklíny
Vzhľadom na možný zvýšený výskyt vrodených chýb u novorodencov, akými sú hypospádia, hypoplázie končatín sa ich podávaniu v tehotenstve snažíme vyhnúť. Bolo dokázané že spôsobujú žltohnedé sfarbenie zubov a ukladajú sa do kostí plodu. Navyše u matky môžu spôsobiť akútne poškodenie pečene. Podľa FDA sú zaradené do skupiny D. V štúdii s doxycyklinom však zvýšený výskyt poškodenia plodu nebol zaznamenaný (15).
Používanie antibiotík počas tehotenstva by malo byť uvážlivé a vždy iba za prísnej indikácie, aj keď ide o bezpečné antibiotiká ako penicilíny a cefalosporíny. Nedostatočná liečba a nepodanie vhodného antibiotika je pre tehotnú a plod oveľa horšie ako samotné riziko poškodenia plodu podávaním antibiotík (21) (tab. 3).

Tab. 3. Zaradenie antibiotík podľa FDA 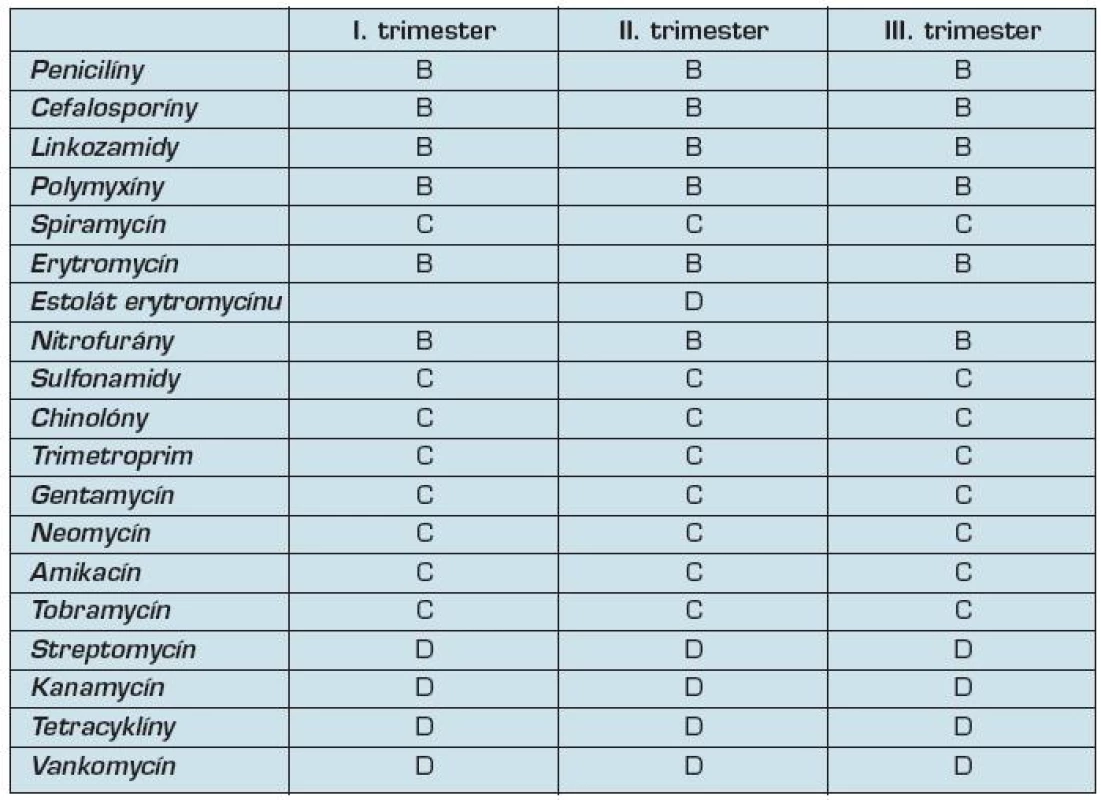
Analgetiká
Analgetiká, antipyretiká patria medzi často používané lieky počas tehotenstva. Štúdie ukazujú, že počas tehotenstva až 92 % žien užívalo analgetiká, antipyretiká alebo bylinné prípravky. Analgetiká patria medzi najčastejšie používané lieky počas tehotenstva (22).
Medzi najčastejšie vrodené chyby detí patria
- atrézia pažeráka,
- anencefália,
- hypoplázia ľavého srdca,
- rázštep podnebia,
- omfalokéla, a
- deformácie končatín.
Hoci na týchto vrodených chybách sa podieľajú najmä nefarmakologické vplyvy, vzhľadom na nedostatok štúdií použitia liekov počas tehotenstva by sme sa mali vyhnúť podávaniu analgetík. V súčasnosti sa odporúčajú nefarmakologické postupy napr. polohovanie, cvičenie, vodoliečba.
Paracetamol
Je v súčasnosti najviac používaným analgetikom v tehotenstve. Je relatívne bezpečný počas všetkých troch trimestrov a patrí podľa FDA do skupiny B. Prechádza cez placentárnu bariéru, ale štúdie ukázali, že pri jeho použití nedochádza k zvýšeniu rizika malformácií v I. trimestri. Použitie paracetamolu v kombinácii s pseudoefedrínom viedlo k zvýšenému výskytu gastroschízy u novorodencov (23).
Dávkujeme ho 325 až 1 000 mg každé 4 hodiny. Maximálna dávka je 4 g za deň. Odporúča sa používanie čo najnižších dávok.
Nesteroidne protizápalové lieky (NSAID)
Ibuprofén, indometacín, naproxén, ketoprofén sú zaradené podľa FDA do skupiny B počas I. a II. trimestra. V treťom trimestri sa zaraďujú do skupiny D a ich používaniu by sme sa mali vyhnúť.
Najviac štúdií je s použitím indometacínu. Oproti paracetamolu bol zaznamenaný vyšší výskyt vzniku gastroschízy na zvieracích pokusoch (23). Ich používanie počas celého obdobia tehotenstva viedlo k vzniku oligohydramionu a predčasnému uzáveru ductus arteriosus. Zaznamenaný bol aj vznik pľúcnej hypertenzie, fetálnej nefrotoxicity a periventrikulárne krvácanie u novorodencov (24).
Doporučené dávkovanie je pri ibuproféne 200 až 400 mg každých 6 hodín, maximálne 1 200 mg za deň, naproxen podávame 220 mg 3x denne, maximálne 600 mg denne, ketoprofén podávame 12,5 mg 3x denne, maximálne však 75 mg denne.
Používanie NSAID počas tehotenstva by malo byť odobrené ošetrujúcim lekárom.
Salicyláty
Podávanie kyseliny acetylsalicylovej počas tehotenstva môže byť spojené s vyšším výskytom neonatálnej úmrtnosti, krvácania, predĺženým tehotenstvom a krvácaním pri pôrode. V dávke 150 mg denne ho FDA zaraďuje do kategórie C. Vo vyšších dávkach je zaradený do kategórie D vo všetkých troch trimestroch.
Tramal
O účinku tramalu počas tehotenstva nie je dostatok informácii. Štúdie, ktoré boli realizované na zvieratách, ukázali vyššie riziko embryotoxicity a fetotoxicity až pri použití dávok 3 až 15 x vyšších, ako sa používa v humánnej medicíne. Pri nižšom dávkovaní toxicita zaznamenaná nebola (26). Vzhľadom na nedostatok štúdií v humánnej medicíne by sme sa použitiu tramalu mali vyhnúť v I. trimestri. Dlhodobé používanie v tehotenstve môže viesť u novorodenca k rozvoju abstinenčných príznakov.
Odporúčané dávkovanie je 50–100 mg tramalu každých 6 hodín. Maximálna denná dávka by nemala presiahnuť 400 mg tramalu denne.
Podľa FDA je zaradený do skupiny C (tab. 4).

Tab. 4. Zaradenie analgetík podľa FDA 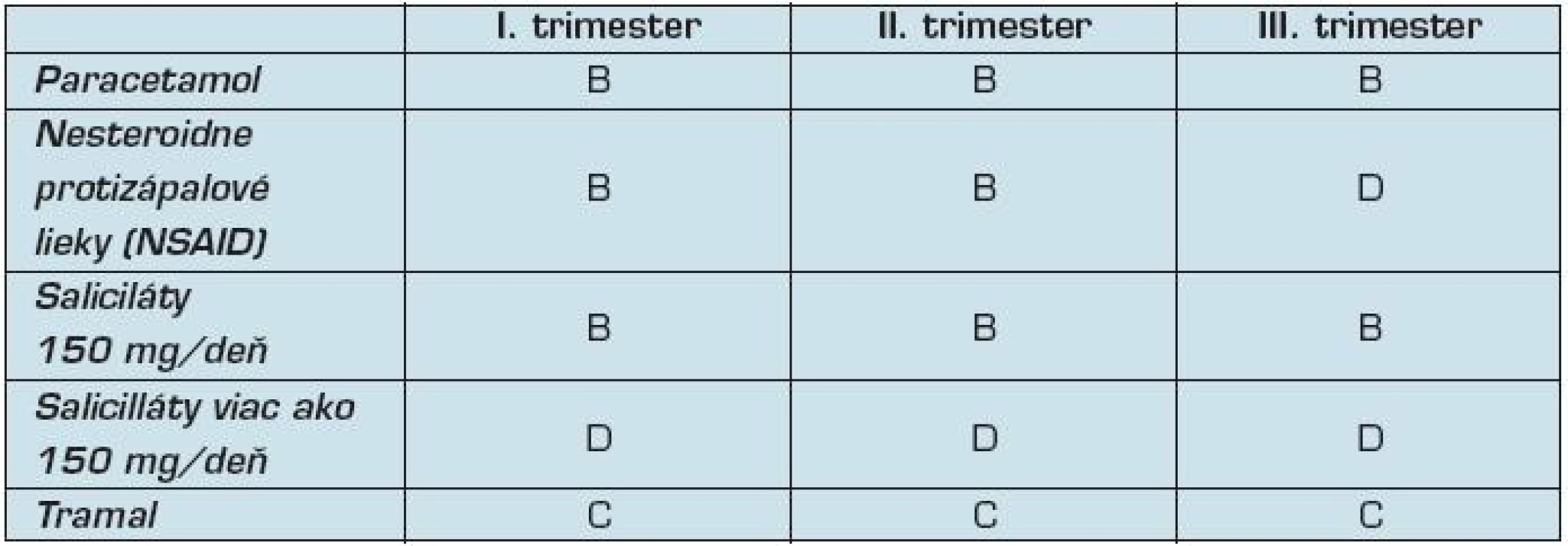
Iné často používané lieky počas tehotenstva
Dekongestíva
Pseudoefedrín je jedným z najčastejšie používaných perorálnych dekongestív. Často sa nachádza v kombinovaných prípravkoch na liečbu príznakov chrípky alebo nádchy. Vo všeobecnosti sa neodporúčajú v tehotenstve podávať kombinované prípravky. Pseudoefedrin je podľa FDA zaradený do skupiny C počas celého tehotenstva.
Štúdie však ukázali zvýšené riziko vzniku gastroschízy pri použití pseudoefedrínu v I. trimestri tehotenstva (25). Informácie o jeho prechode cez placentárnu bariéru nie sú známe.
Perorálne dekongestíva môžu viesť k vazokonstrikcii a tým k hypoperfúzii placentárneho riečiska, čo môže viesť k retardácii rastu plodu. Počas II. a III. trimestra je používanie pseudoefedrínu vo vhodných dávkach možné. Odporúča sa 30 až 60 mg každých 6 hodín. Maximálna dávka by nemala prekročiť 240 mg za deň (26). Vzhľadom na vazokonstrikčný efekt je pseudoefedrin kontraindikovaný u tehotných so srdcovou chybou, nekontrolovanou hypertenziou či infarktom myokardu.
Oxymetazolín, fenylefrín, xylometazolín patria do skupiny lokálnych dekongestív. Aplikujú sa na nosnú sliznicu. Všetky sú zaradené podľa FDA do skupiny C. Do systémovej cirkulácie preniká iba malé množstvo daného lieky, ale neexistujú dostatočné informácie o ich bezpečnom používaní počas tehotenstva.
Použitie oxymetazolínu a fenylefrínu počas tehotenstva však neviedlo k zvýšenému riziku vzniku malformácií plodu (27). Odporúčané dávkovanie oxymetazolínu počas tehotenstva je 2 až 3 kvapky každých 12 hodín, maximálne 2x denne (tab. 5).

Tab. 5. Zaradenie degongestív podľa FDA 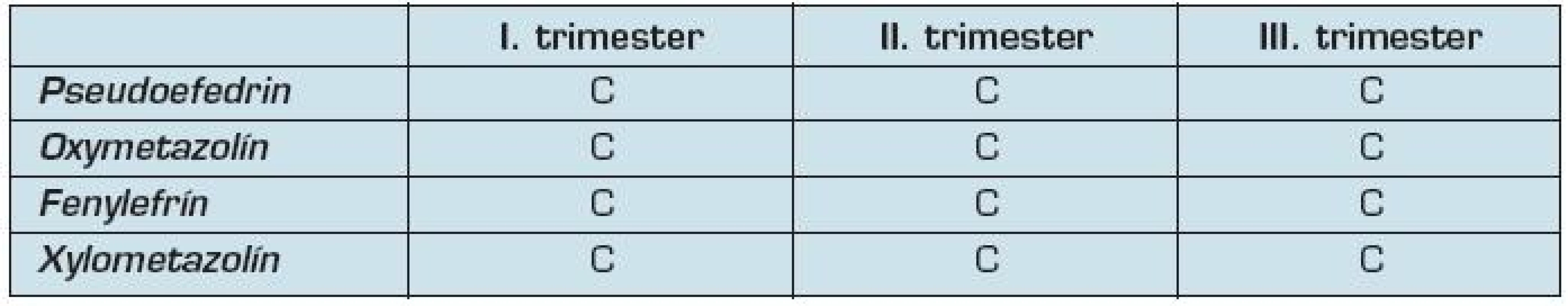
Expectorancia a antitusiká
Guaifenasín pôsobí na samotný hlien a umožňuje jeho vykašliavanie. Jeho účinok však pri nachladnutí nebol preukázaný (26). Jeho prenikanie cez placentárnu bariéru do plodu nie je známe. Je zaradený podľa FDA do skupiny C počas celého tehotenstva. Jeho použitie však v I. trimestri môže viesť k zvýšenému výskytu ingvinálnej hernie (28).
Je kontraindikovaný u pacientov trpiacich
- astmou,
- emfyzémov,
- chronickou bronchitídou, a
- pri srdcovom zlyhaní.
Odporúčané dávkovanie počas tehotenstva je 200 až 400 mg každé štyri hodiny. Maximálna denná dávka nesmie prekročiť 2 400 mg.
Dextromethorfan je ekvivalentom kodeínu a patrí do skupiny C podľa FDA. Kašeľ ako ochranný reflex organizmu by nemal byť potlačovaný, iba ak nie je produktívny a narúša spánok. Patrí do skupiny antitusík a jeho prenikanie cez placentárnu bariéru nie je známe. Expozícia dextromethorfanu počas I. trimestra neviedla k zvýšenému riziku teratogenity alebo malformáciam plodu. Stále však existuje obava, že by mohol pôsobiť na rast mozgu plodu, avšak tento účinok nebol ešte preskúmaný. Odporúčané dávkovanie je 10–20 mg každé štyri hodiny, maximálne 120 mg za deň.
Pri použití liekov proti kašľu stále platí, že nefarmakologická liečba môže byť účinnejšia a s omnoho menším rizikom na plod (29) (tab. 6).
Tab. 6. Zaradenie expektorancií a antitusík podľa FDA 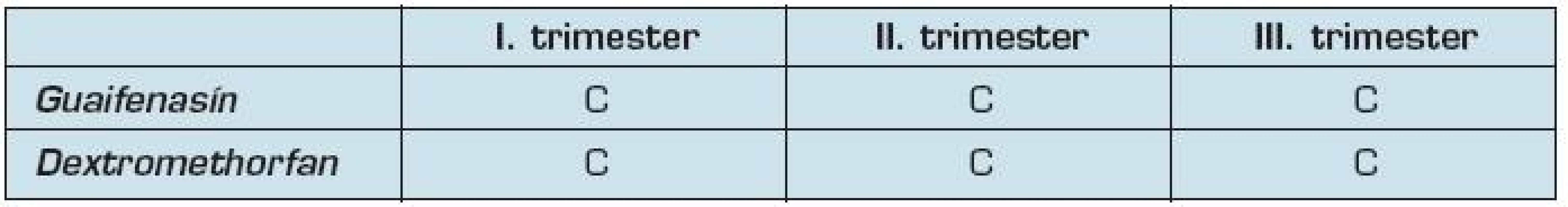
Antihistaminiká
Počas tehotenstva pri potrebe použitia antihistaminík volíme skôr antihistaminiká I. generácie ako sú chlorpheniramín, bizulepín, prometazín, ktoré sú bezpečnejšie ako antihistaminiká II. generácie, ktoré možno použiť v III. trimestri, napr. cetirizín (30). Chlorpheniramín, clemastine, difenhydramin, loratadín sú zaradené podľa FDA do skupiny B. Cez placentárnu bariéru preniká difenhydramin, u ostatných antihistaminík tento údaj nie je známy.
Brompheniramin a triprolidín FDA zaraďuje do skupiny C.
Medzi najčastejšie možné riziká spojené s užívaním antihistaminík počas tehotenstva patrí
- vznik rázštepu podnebia,
- polydaktýlia,
- kontrakcie maternice, a
- retrolentálna fibroplázia (31).
Použitie antihistaminík počas posledných dvoch týždňov tehotenstva viedlo k zvýšenému výskytu retrolentálnej fibroplázie (32). Avšak dostatok štúdií o ich použití počas tehotenstva neexistuje.
Liekom voľby by mali byť lokálne podávané dekongestíva (pseudoefedrin, oxymetazolin) (tab. 7).

Tab. 7. Zaradenie antihistaminík podľa FDA 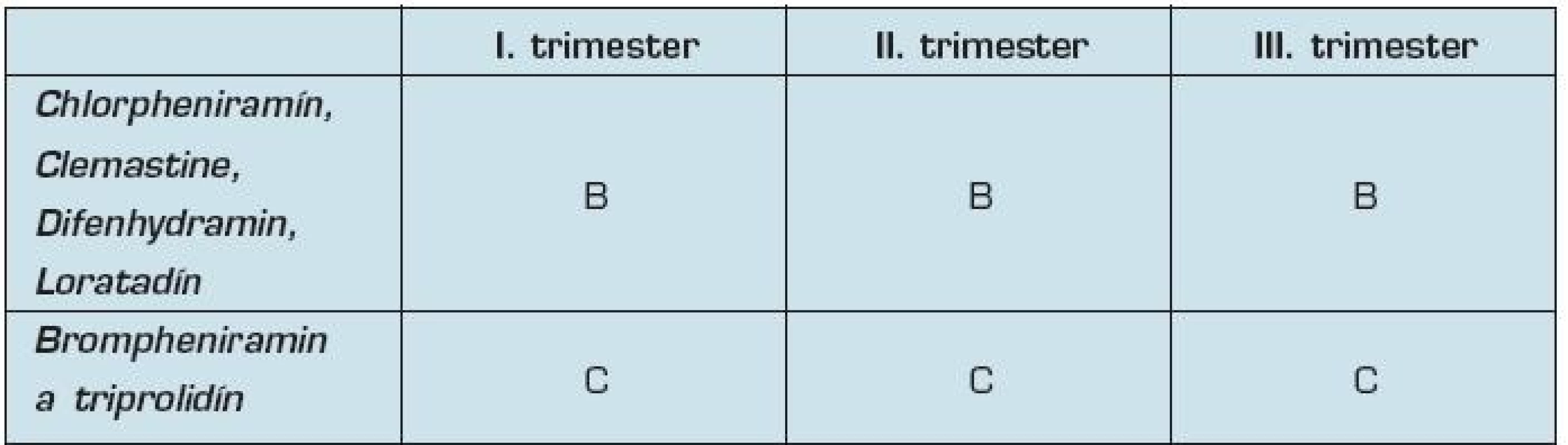
Antidiarhoiká
Medzi najčastejšie používane antidiarhoiká počas tehotenstva patria kaolín a pektín, bizmut subsalicylát a loperamid.
Kaolín a pektín patria do skupiny B a nevstrebávajú sa z gastrointestinálneho traktu, tým pádom neprechádzajú cez placentárnu bariéru.
Pri použití bizmut subsalicylátu môže dochádzať k vstrebávaniu salicylátov a jeho použitiu počas tehotenstva je treba sa vyhnúť, nakoľko prechádza cez placentárnu bariéru. V II. a III. trimestri je zaradený do skupiny C, v III. trimestri ho FDA zaraďuje do skupiny D.
Pri použití loperamidu nebol zistený jeho teratogénny efekt v zvieracích štúdiách, no v humánnej medicíne pri použití v I. trimestri viedol k zvýšenému riziku vzniku srdcových chýb (33). Informácie o jeho prechode cez placentárnu bariéru nie sú známe (tab. 8).

Tab. 8. Zaradenie antidiarhoík podľa FDA 
Antacidá
Najčastejšie používané antacída obsahujú zlúčeniny magnézia, kalcia, alumínia alebo algínové kyseliny sú všeobecne považované v tehotenstve za bezpečné. Pri použití prípravkov s vysokým obsahom solí hliníka však boli hlásené vyššie riziká vzniku poškodenia plodu (34).
Prípravky s obsahom magnéziúm sulfátu môžu mať tokolytický efekt, preto sa ich použitiu niektorí lekári vyhýbajú. Uprednostňujú prípravky s obsahom kalcia, kde absorbcia cez gastrointestinálny trakt je minimálna. Použitie H2 blokátorov počas tehotenstva je možne pri závažných symptómoch pálenia záhy a gastroezophageálnom refluxe, kde antacída nestačia (35).
Medzi najznámejšie zaraďujeme cimetidin, ranitidín, podľa FDA sú zaradené do skupiny B. Všetky H2 blokátory však ľahko prechádzajú placentou. Pri použití týchto liekov nebol zaznamenaný zvýšený výskyt malformácií plodu u zvierat s výnimkou nizatidínu (35).
Nizatidín FDA klasifikuje v skupine C. Vzhľadom však na nedostatok štúdií s ich používaním počas I. trimestra, sa odporúča H2 blokátorom v I. trimestri vyhnúť (35) (tab. 9).
Tab. 9. Zaradenie antacíd podľa FDA 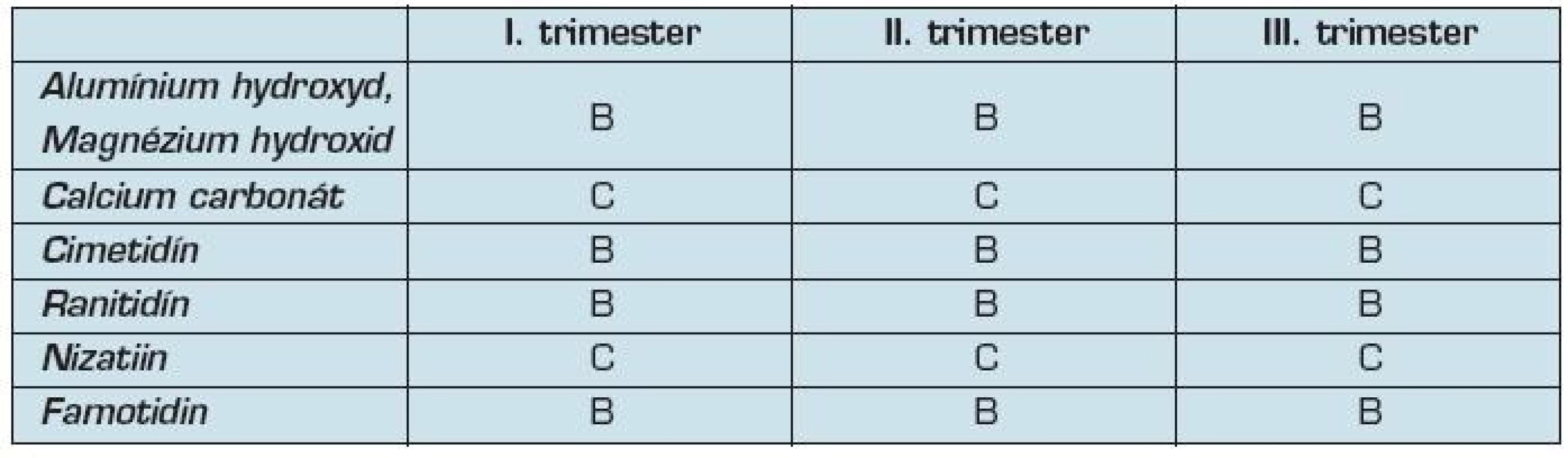
Antimykotiká
Patria medzi často používané lieky počas tehotenstva, avšak dostatok informácií o ich použití počas tehotenstva chýbajú. Medzi najčastejšie používané antimykotiká zaraďujeme clotrimazol, butoconazol, miconazol a tioconazol. Všetky sú zaradené do skupiny C podľa FDA.
Štúdie s použitím clotrimazolu počas tehotenstva sú rozporuplné. Bol zaznamenaný zvýšený výskyt teratogenity s použitím clotrimazolu počas tehotenstva. (36). Použitie butoconazolu a miconazolu nepreukázal zvýšený výskyt porúch plodu počas užívania v II. a III. trimestri tehotenstva (37). Informácie o možnom vplyve na plod chýbajú pri použití tioconazolu počas tehotenstva.
Zvýšený výskyt teratogenity a embryotoxicity boli zaznamenané pri použití ketokonazolu, flucytozínu a griseofulvínu na plod zvierat (37). Všeobecne Centrum pre kontrolu chorôb a prevenciu USA odporúča počas tehotenstva používať lokálne antimykotiká pred ich celkovým podaním. (38). Informácie o možnom prestupe antimykotík cez placentárnu bariéru nie sú známe (tab. 10).


Tab. 10. Zaradenie antimykotík podľa FDA 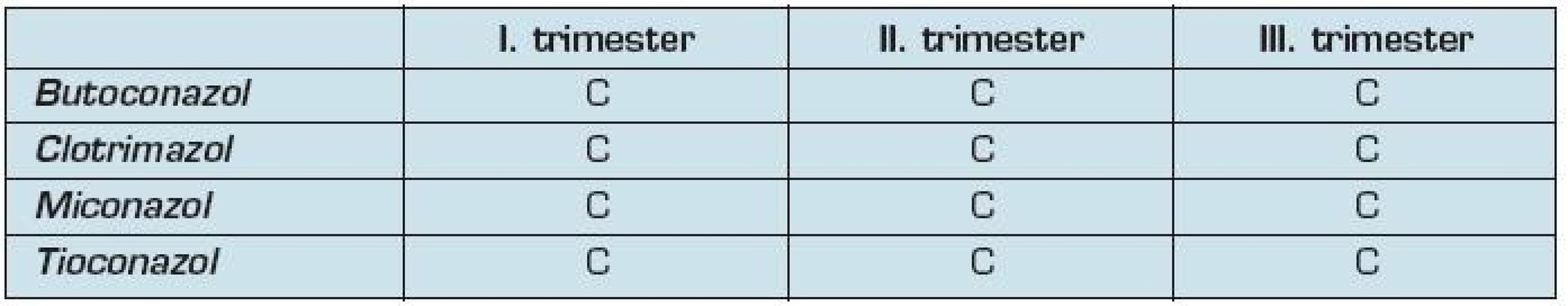
Záver
Vzhľadom na danú problematiku by farmakoterapia počas tehotenstva mala byť uvážlivá a vždy prísne indikovaná, aj keď poškodenie liekmi sa predpokladá iba v 1‰ všetkých narodených detí. Pri použití mnohých liekov počas tehotenstva doposiaľ neexistujú relevantné informácie o ich možnom pôsobení na vývoj plodu. Na farmakoterapii v tehotenstve by sa mal podieľať iba skúsený odborník a malo by ísť o interdisciplinárnu spoluprácu rôznych odborníkov napr.
- gynekológ,
- internista,
- farmakológ,
- infektológ.
Vždy treba vysvetliť tehotnej pacientke možné riziká a benefit z podania liekov a následky v prípade ich nepodania. Tam, kde sa dá podaniu farmák vyhnúť, by sme mali zásadne uprednostňovať nefarmakologickú terapiu.
MUDr. Róbert Brnka
I. Interná klinika LFUK a UNB
Mickiewiczova 13
813 69 Bratislava
Slovensko
E-mail: robott@pobox.sk
Zdroje
1. Gregor, V. Léky v organogenezi lidského plodu. Remedia 1997, 7, 5, s. 307–310.
2. Elis, J., Elisová, K. Léky v těhotenství. Praha: Avicenum, 1989.
3. Meadows, M. Pregnancy and the drug dilemma. FDA Consumer Magazine 2001.
4. Výbor pre odporúčania: Odporúčania Európskej hypertenziologickej spoločnosti a Európskej kardiologickej spoločnosti pre rok 2003 v manažmente artériovej hypertenzie pre rok 2003. Cardiol 2004, 13(1), s.33-72.
5. Lain, K.Y., Roberts, J.M. Contemporary concept of the patogenesis and management of preeclampsia. JAMA 288(15), p. 1847-1848.
6. Janků, K. Hypertenze v těhotenství. Brno: Institut pro další vzdělávání pracovníků v zdravotnictví 1998, 170 s.
7. Rey, E. Effect of methyldopa on umbilical and placental artery blood flow velocity waveforms. Obstet. Gynecol. 1992, 80, p. 783-787.
8. Lip, G.Y. Effect of atenolol on birthweight. Am. J. Cardiol. 1997, 79, p. 1436-1438.
9. Papatsonis, D.N., Lok, C.A., Bos, .J.M. et al. Calcium chanel blockers in management of preterm labor and hypertension in pregnancy. Eur. J. Obstet. Gynecol. Reprod. Biol. 2001, 97, p. 122-140.
10. Khandelwal, M., Kumanova, M., Gaughan, J.P., Reece, E.A. Role of diltiazem in pregnant women with renal disease. J. Matern. Fetal. Med. 2002, 12, p. 408-412.
11. Karthikeyan, V.J., Ferner, R.E., Baghdadi, S. et al. Are angiotensin-converting enzyme inhibitors and angiotensin receptor blockers safe in pregnancy: a report of ninety-one pregnancies. J. Hypertens. 2011, 29(2), p. 396-399.
12. Schultz, M., Wacker, J., Bastert, G. Effect of Urapidil in antihypertensive therapy of preeclampsia on newborns. Zentrabl. Gynekol. 2001, 123(9), p. 529–533.
13. Schaefer, Ch. Drugs during pregnancy and lactation. Handbook of prescription drugs and comparative risk assessment. London: Elsevier 2001, 368 p.
14. Duley, L., Gulmezoglu, A.M., Henderson-Smart, D.J. Anticonvulsants for women with pre-eclampsia. Cochrane Database Syst. Rev. 2003, 2, CD 000025.
15. Briggs, G.G., Freeman, R.K., Yaffe, S.J. Drugs in pregnancy and lactation. A reference guide to fetal and neonatal risk. Baltimore: Williams and Wilkins, 1994.
16. Christensen, B. Which antibiotics are appropriate for treating bacteriuria in pregnancy? J. Antimicrob. Chemother. 2000, 46, Suppl 1, p. 29-34.
17. Vaules, M.B., Ramin, K.D., Ramsey, P.S. Syphilis in pregnancy: a review. Prim. Care Update Ob/Gyns. 2000, 7, p. 26-30.
18. Krčméry, V. ml. a kol. Manuál antimikrobiálnej chemoterapie. Martin: Vydavateľstvo Osveta, 1993.
19. Berkovitch, M., Pastuszak, A., Gazarian, M. et al. Safety of the new quinolones in pregnancy. Obstet. Gynecol. 1994, 84(4), p. 535-538.
20. Czeizel, A.E., Rockenbauer, M., Olsen, J., Sorensen, H.T. A teratological study of aminoglycoside antibiotic treatment during pregnancy. Scand. J. Infect. Dis. 2000, 32 (3), p. 309-313.
21. Fargašová, J. a kol. Absencia včasnej i neskorej teratogenicity po podaní potencionálne teratogenických antibiotik u 214 novorodencov. Acta chemotherapeutica. 2004, 1, s. 23-30.
22. Glover, D.D., Amonkar, M., Rybeck, B.F., Tracy, T.S. Prescription, over-the-counter, and herbal medicine use in a rural, obstetric population. Am. J. Obstet. Gynecol. 2003, 188, p. 1039-1045.
23. Werler, M.M., Sheehan, J.E., Mitchell, A.A. Maternal medication use and risks of gastroschisis and small intestinal atresia. Am. J. Epidemiol. 2002, 155, p. 26-31.
24. Black, R.A., Hill, D.A. Over-the-counter medications in pregnancy. Am. Fam. Physician, 2003, 67, p. 2517-2524.
25. The American College of Obstetricians and Gynecologists (ACOG) and the American College of Allergy, Asthma and Immunology (ACAAI). The use of newer asthma and allergy medications during pregnancy. Position Statement. Ann. Allergy. Asthma Immunol. 2000, 84, p. 475-480.
26. Berardi, R.R., McDermott, J.H., Newton, G.D. Handbook of non-prescription drugs: an interactive approach to self-care. Washington, DC: APhA Publications, 2004.
27. Schatz, M., Zeiger, R.S., Harden, K. et al. The safety of asthma and allergy medications during pregnancy. J. Allergy Clin. Immunol. 1997, 100, p. 301-306.
28. Heinonen, O.P., Slone, D., Shapiro, S. Birth defects and drugs in pregnancy. Littleton, Mass: Publishing Sciences Group; 1977.
29. Bolser, D.C. Cough suppressant and pharmacologic protussive therapy: ACCP evidence-based clinical practice guidelines. Chest 2006, 129, p. 238S-249S.
30. Mazzotta, P., Loebstein, R., Koren, G. Treating allergic rhinitis in pregnancy. Safety considerations. Drug Saf. 1999, 20(4), p. 361-375.
31. Saxen, I. Cleft palate and maternal diphenhydramine intake. Lancet 1974, 1, p. 407-408.
32. Zierler, S., Purohit, D. Prenatal antihistamine exposure and retrolental fibroplasias. Am. J. Epidemiol. 1986, 123, p. 192-196.
33. Briggs, G.G., Freeman, R.K., Yaffe, S.J. (eds.). Drugs in pregnancy and lactation: a reference guide to fetal and neonatal risk. 5th ed. Baltimore: Williams & Wilkins, 1998 : 577-578, 627-8.
34. Gilbert-Barness, E., Barness, L.A., Wolff, J. et al. Aluminum toxicity. Arch. Pediatr. Adolesc. Med. 1998, 152, p. 511-512.
35. Katz, P.O., Castell, D.O. Gastroesophageal reflux disease during pregnancy. Gastroenterol. Clin. North. Am. 1998, 27, p. 153-167.
36. Czeizel, A.E., Toth, M., Rockenbauer, M. No teratogenic effect after clotrimazole therapy during pregnancy. Epidemiology 1999, 10, p. 437-440.
37. Mastroiacovo, P., Mazzone, T., Botto, L.D. et al. Prospective assessment of pregnancy outcomes after first-trimester exposure to fluconazole. Am. J. Obstet. Gynecol. 1996; 175, p. 1645-1650.
38. Centers for Disease Control and Prevention. 1998 guidelines for treatment of sexually transmitted diseases. MMWR 1998, 47(RR-1), p. 1-118.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2011 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Srovnání analgetické účinnosti metamizolu s ibuprofenem po extrakci třetí stoličky
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
-
Základy kognitivní, afektivní a sociální neurovědy
IV. Psychopatie - Biologická léčba v onkologii (I)
- Antihypertenzíva, antibiotiká, analgetiká a iné často používané lieky v tehotenstve
- Logoterapie jako prevence burn-out syndromu pro lékaře
- Profesní rinitida jako nemoc z povolání na jižní Moravě v letech 2003–2006
- Lesk a bída kombinovaného financování zdravotnictví
- Zkušenosti praktických lékařů s činností lékařské posudkové služby
- Pozitivní emoce, smích, laskavost a klinická medicína
- Komerční stanovení rizika nemocí – co se pacient dozví za své peníze?
- Tracheální ruptura po endotracheální intubaci
- Akutní koronární syndrom způsobený embolizací myxomu
- Uskutečněné i neprovedené plány na umístění klinik a ústavů pražské lékařské fakulty
- Profesor MUDr. Rudolf Petr – jeden ze zakladatelů české neurochirurgie
- Validita medicínských informací na internetu – věčně visící Damoklův meč?
- Udílení medailí ČLS JEP
- Konference e-Health Day 2011
- Docent Radim Kočvara šedesátníkem
- Mattoni je přátelská k životnímu prostředí
- Současná problematika tuberkulózy
-
Klener P.
Základy klinické onkologie - Ze života odborných společností ČLS JEP
- JUBILEA
-
XXIII. kongres ČLS JEP s mezinárodní účastí
ZOBRAZOVACÍ METODY V MEDICÍNĚ II
-
Základy kognitivní, afektivní a sociální neurovědy
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Antihypertenzíva, antibiotiká, analgetiká a iné často používané lieky v tehotenstve
- Tracheální ruptura po endotracheální intubaci
- Profesor MUDr. Rudolf Petr – jeden ze zakladatelů české neurochirurgie
-
Základy kognitivní, afektivní a sociální neurovědy
IV. Psychopatie
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



