-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Mezinárodní výzkum problematiky paliativní péče u pacientů s demencí
International research of palliative care for dementia patients
The aim of this study was to find and analyse the research on the issue of palliative care for patients with dementia. As a source of data, the following databases were used (1990–2011): Medline, EBSCO, Bibliomedica, ProQuest, Google Scholar, The Cochrane Collaboration. Twelve research studies and one systematic survey were included in the analysis. These studies dealt with some of the following topics: decision-making in palliative care, identifying quality of life and quality of care, problems of self-harming, estimation of survival and palliative sedation. Problems such as nutritional support, hydration and the use of restraints are the most common issues surrounding the critical decisions. The family participates in the decision to start antibiotic therapy, tracheal suction, the initiation or discontinuation of artificial nutrition and hydration infusions. Most of these critical decisions affect patient quality of life and the length of survival. An active solution to the identified problem is usually prefered than a decision to withhold or stop treatment. At the end of life, the quality of care is usually evaluated by the levels of symptoms (pain, shortness of breath, agitation and problems with food - difficulty in swallowing and loss of appetite). Improving the quality of life requires adequate treatment of pain, shortness of breath, problems with nutrition, and the recognition and treatment of behavioural disorders.
In the case of seniors with dementia the problem of pain is much less often solved and they are less frequently indicated for hospice care. Assessment tools for quality of care are important in order to evaluate the functional status of terminally ill patients, nutrition assessment and cognitive status, prognostic tools for predicting survival and assessment tools for quality of life.Key words:
palliative care, patients with dementia
Autori: M. Stolička; R. Bužgová
Pôsobisko autorov: Vedoucí: doc. PhDr. Darja Jarošová, Ph. D. ; Ústav ošetřovatelství a porodní asistence ; Lékařská fakulta ; Děkan: doc. MUDr. Arnošt Martínek, CSc. ; Ostravská univerzita, Ostrava
Vyšlo v časopise: Prakt. Lék. 2012; 92(6): 346-351
Kategória: Z různých oborů
Súhrn
Cílem této přehledové studie bylo vyhledat a analyzovat výzkumné práce, které se zabývaly studiem problematiky paliativní péče u pacientů s demencí. Jako zdroj dat byly použity databáze (1990–2011): Medline, EBSCO, Bibliomedica, ProQuest, Google Scholar, The Cochrane Colaboration. Do analýzy bylo zařazeno 12 výzkumných studií a 1 systematický přehled. Nalezené studie se zabývaly tématy: rozhodování v paliativní péči, zjišťování kvality života a kvality péče, problematikou sebepoškozování pacienta, odhadu délky přežití a paliativní sedace. V oblasti kritických rozhodnutí je nejčastěji řešen problém zavedení umělé výživy, hydratace a použití omezovacích prostředků. Rodina se podílí na rozhodování zejména o zahájení antibiotické terapie, tracheálního odsávání, zahájení nebo přerušení umělé výživy a hydratace infúzemi. Většina těchto kritických rozhodnutí ovlivňuje kvalitu života pacientů, nebo délku jejich přežití. Zpravidla je voleno aktivní řešení zjištěného problému než rozhodnutí neposkytnout nebo ukončit léčbu. Kvalita péče je v závěru života hodnocena zpravidla úrovní zatěžujících symptomů (nejčastěji bolest, dušnost, agitace a problémy s jídlem – potíže s polykáním a nechutenství). Pro zvýšení kvality života je nutná adekvátní léčba bolesti, dušnosti, řešení problémů s výživou, rozpoznání a léčba poruch chování. U seniorů s demencí je mnohem méně často řešen problém bolesti a také jsou méně často indikováni k hospicové péči. Pro kvalitní péči jsou významné hodnotící nástroje pro vyhodnocení funkčního stavu nevyléčitelně nemocných pacientů, posouzení nutrice a kognitivního stavu, prognostické nástroje pro odhad přežití a nástroje pro hodnocení kvality života.
Klíčová slova:
paliativní péče, pacienti s demencíÚvod
V ČR je pojem paliativní péče nejčastěji spojován s poskytováním péče nevyléčitelným onkologickým pacientům. K onemocněním, která vyžadují poskytování paliativní péče, však nepochybně patří konečná fáze demence. Doba přežití seniorů s demencí je nižší, než je tomu u stejně starých jedinců netrpících demencí. Většina nemocných se dostává do terminální fáze onemocnění po 7–12 letech. Příčinou smrti bývají komplikace z imobility, z poruch výživy a metabolismu a infekce. Dalšími nezávislými rizikovými faktory mortality jsou bloudění, opakované pády, agitovanost, paranoidní chování a inkontinence (14).
Někteří zdravotníci a velká část laické veřejnosti si v současnosti stále neuvědomuje, že demence je smrtelná a nevyléčitelná nemoc, která mnohonásobně zvyšuje náklady na léčebnou a ošetřovatelskou péči během hospitalizace v nemocnici. Bohužel jí není věnována dostatečná pozornost a často je zmiňována ve zdravotnické dokumentaci jen okrajově v rámci vstupního vyšetření a jen zřídka je uváděna jako důvod pro přijetí do nemocnice. Přestože příznaky pokročilé demence jsou často hlavním důvodem přijetí do nemocnice, v popředí jsou tradičně uváděny diagnózy jiné (zlomenina krčku stehenní kosti, infekce kůže apod.). Taktéž rodinní příslušníci nemocného často nerozumí skutečnosti, že pády, zlomeniny a proleženiny jsou projevem terminální fáze nemoci. Nedostatečné obecné povědomí o demenci brání adekvátnímu využití paliativní péče. Hersch a Nazarian (7) uvádějí přesvědčivé důkazy o tom, že v konečném stadiu demence je pacientům poskytována špatná a nedostačující paliativní péče a dokumentují doporučené postupy v péči o tyto nemocné. Péči o tuto skupinu seniorů obvykle zajišťuje systém domácích pečovatelů, kteří jsou často špatně vybaveni k řešení zdravotních potřeb seniorů a mnozí podléhají frustraci, pocitům viny a selhání v péči.
V Evropě a v USA byla zpracováno několik studií zaměřených na programy domácí péče, které zjistily, že domácí péče může snížit počet návštěv na pohotovostech, snížit počet hospitalizací, může vést ke zlepšení plánování péče, zvýšení počtu úmrtí v domácím prostředí, zlepšení kontroly symptomů a zvýšení spokojenosti pacientů a jejich rodin. Žádný z těchto zmiňovaných programů však není zaměřen na péči o starší pacienty. Paliativní široce dostupnou péči lze považovat za optimální způsob řešení mnohých potřeb seniorů s demencí.
Sampson (15) v systematickém přehledu upozorňuje na to, že je v oblasti paliativní péče u pacientů s demencí provedeno málo kvalitních výzkumných studií. Jedním z důvodů je nedostatečná shoda, jak definovat konečný stupeň demence. Mnoho prací zaměřených na odhad prognózy pochází z USA a je zaměřeno na vhodnost použití hospicové péče, tedy určení osob, u nichž se předpokládá smrt do 6 měsíců (10). Důvodem nízkého počtu provedených studií jsou také etické problémy při výzkumu této oblasti, např. pacienti s pokročilým stupněm demence nejsou schopni podepsat informovaný souhlas, příbuzní pacienta nemusí dát souhlas s účastí ve výzkumu.
Cílem této přehledové studie bylo vyhledat výsledky výzkumných prací, které se zabývaly studiem problematiky paliativní péče u pacientů s demencí a zjistit, jakými tématy se výzkum zabývá a k jakým výsledkům autoři dospěli.
Metodika
K vyhledání výsledků výzkumných prací, které se zabývaly studiem problematiky paliativní péče u pacientů s demencí, byla zvolena tato metodika:
Zdroje dat (2005–2011): Medline, EBSCO, Bibliomedica, ProQuest, Google Scholar, The Cochrane Collaboration.
Výběr studií: systematický přehled, kohortové studie, prospektivní studie, retrospektivní kohortové studie, intervenční studie, případové studie, kvalitativní studie, přehledový článek.
Jazyk: angličtina
Klíčová slova při vyhledávání: palliative care-patients with dementia-end-of-life-quality of life-nursing home residents with dementia.
Celkem bylo nalezeno 45 článků, z nichž bylo zařazeno do analýzy 13, jednalo se o 1 systematický přehled a 12 výzkumných prací. Vyřazené články se zabývaly hodnocením psychometrických vlastností a validitou dotazníků v oblasti paliativní péče nebo hodnocením kvality života a zátěže rodinných pečovatelů. Hodnocené články byly rozděleny do tří tematických skupin:
- rozhodování v paliativní péči (3 studie),
- zjišťování kvality života a kvality péče (5 studií),
- ostatní zkoumaná témata (4 studie).
Výsledky
Rozhodování v paliativní péči
Problematikou rozhodování v paliativní péči pacientů s demencí se zabývaly tři nalezené studie, které byly podrobněji analyzovány (tab. 1) a také systematický přehled (15). Sampson (15) uvádí ve svém systematickém přehledu 10 studií zabývajících se problematikou předem stanoveného plánu, jedná se o proces diskuse mezi pacientem a zdravotníkem a záznam priorit a přání pro budoucí péči a ošetřování v době, kdy je ještě pacient schopen o sobě rozhodovat (6). U pacientů s demencí byla zjištěna menší pravděpodobnost sestavení předem stanoveného plánu péče než u pacientů s nádorovým onemocněním (11). Na základě hodnocení studií v systematickém přehledu uvádí Sampson (15) doporučení sestavit plán péče v raném stupni demence, kdy je pacient kompetentní k rozhodování a vyslovit jeho hodnoty a preference k péči na konci života. Tato možnost se vyskytuje v klinické praxi hodnocených zemí (USA, UK) velmi zřídka.
Tab. 1. Přehled studií zabývající se problematikou rozhodování v paliativní péči 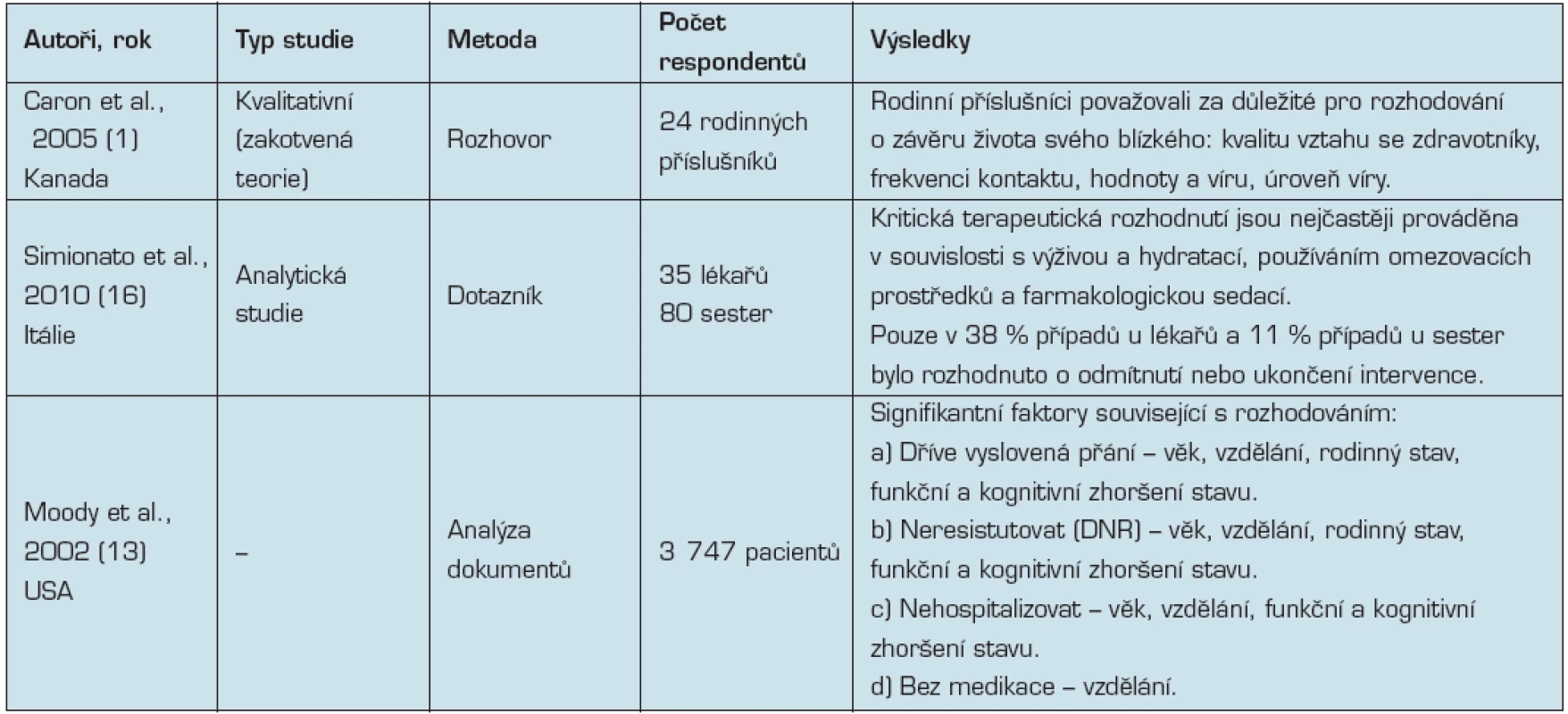
Caron (1) na základě výsledků kvalitativního výzkumu doporučuje výzkum dále zaměřovat na problematiku vztahu mezi rodinnými pečovateli a zdravotníky, která byla zjištěna jako velmi důležitý faktor v oblasti rozhodování o péči na konci života pacientů s demencí.
Simionato et al. (16) ve své studii zkoumali terapeutická rozhodnutí vnímaná zdravotnickými pracovníky jako „kritická terapeutická rozhodnutí“ v péči o pacienty s těžkou demencí v ošetřovatelských domech. Zabývali se také důvody těchto rozhodnutí, která rozhodnutí jsou vnímána jako obtížná, studovali důsledky těchto rozhodnutí pro pacienty a jejich rodiny.
Ve studii bylo uvedeno 49 případů kritických rozhodnutí u 35 lékařů a 117 případů u 80 všeobecných sester. Průměrný věk pacientů byl 84 let, více než polovina (55 % u lékařů a 64 % u sester) byli klienti ošetřovatelských domů (srovnatelné s LDN v ČR). Většina kritických rozhodnutí byla týmová (u 43 % lékařů a 54 % sester), dále byla rozhodnutí provedená individuálně (u 30,6 % lékařů a u 20,6 % sester), 11,4 % rozhodnutí bylo ze strany rodiny a 10 % rozhodnutí bylo společných (rodina a tým). Přehled nejčastějších kritických rozhodnutí a zvolených řešení uvádí tabulka 2 a 3.
Tab. 2. Přehled 12 vybraných nejčastějších kritických rozhodnutí lékařů a sester v ošetřovatelských domech a v rámci domácí zdravotní péče (16) 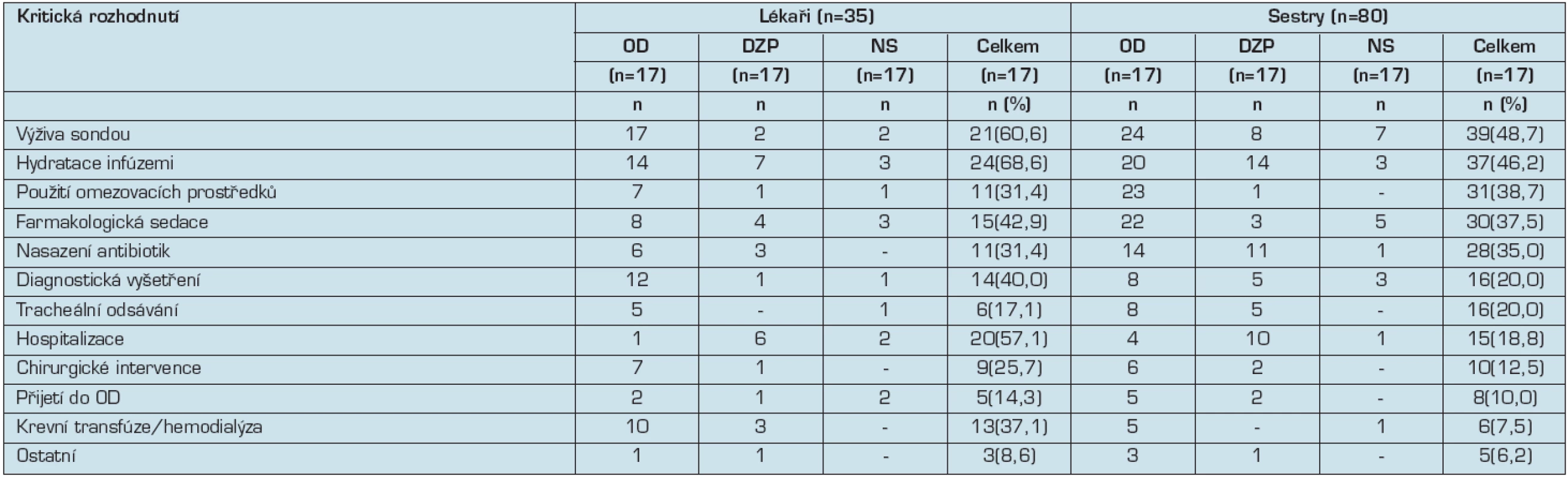
OD-ošetřovatelské domy (podobné LDN), DZP-domácí zdravotní péče, NS nespecifikované Tab. 3. Přehled zvolených řešení v rámci kritických rozhodnutí lékařů a sester (16) 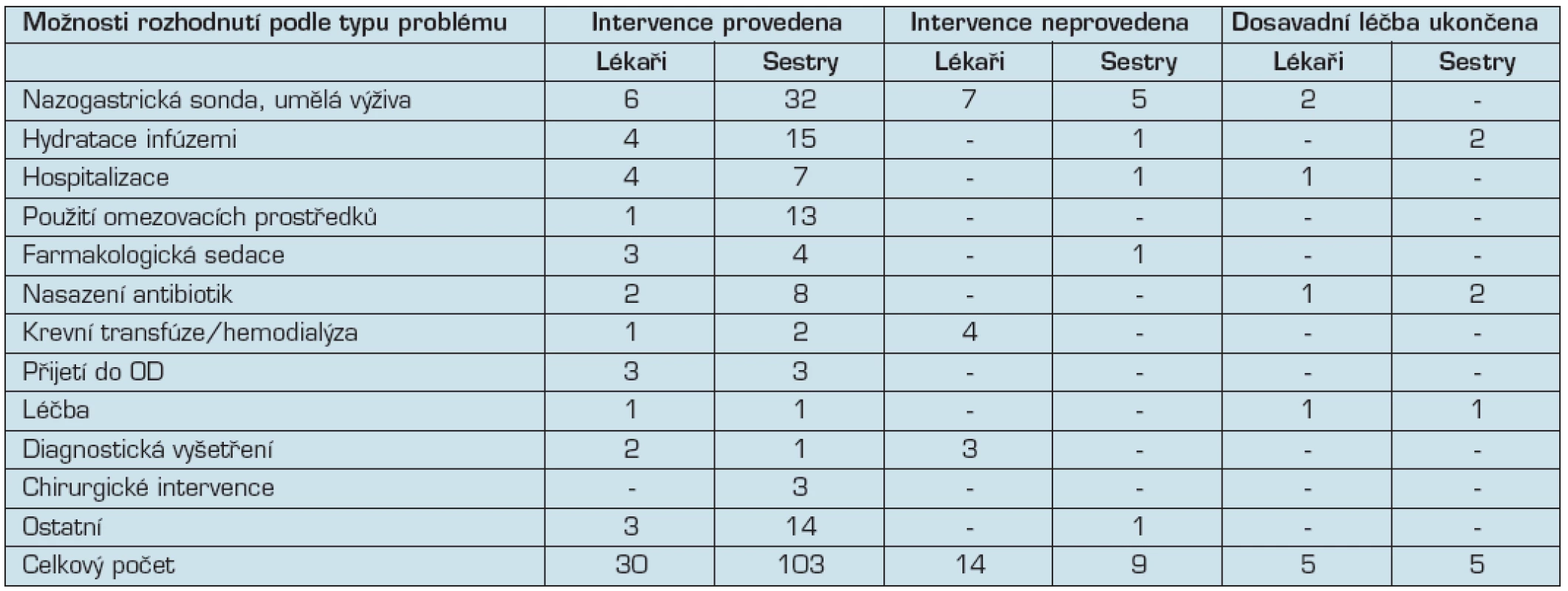
Zjišťování kvality života a kvality péče
Hodnocení kvality života a kvality péče bylo sledováno v pěti nalezených studiích (viz tab. 4). Ze systematického přehledu Sampsona (15) je zřejmé, že kvalita péče je v závěru života hodnocena zpravidla úrovní zatěžujících symptomů. Podobně jako u nádorových onemocnění je častým symptomem bolest a dušnost, dále pak agitace a problémy s jídlem (potíže s polykáním a nechutenství).
Tab. 4. Přehled studií zabývající se problematikou kvality života a kvality péče u pacientů v pokročilém stádiu demence 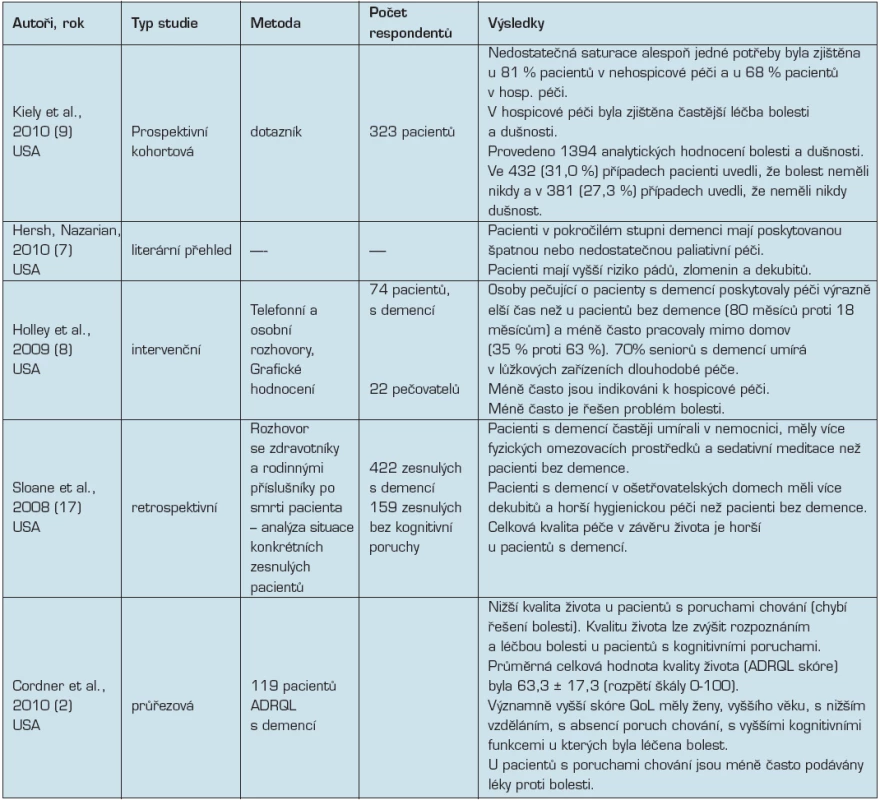
ADRQL - Alzheimer’ Disease-Related Quality of Life Kiely et al. (9) srovnávali kvalitu poskytované péče pacientům s demencí v ošetřovatelských domech s hospicovou péčí. Sběr dat byl zaměřen na sledování frekvence bolesti, dušnosti a léčbu těchto příznaků a dále na tzv. neuspokojené potřeby pacientů v posledních 7 dnech života. Porovnání léčebných intervencí u zjištěných případů výskytu bolesti a dušnosti uvádí tabulka 5.
Tab. 5. Porovnání počtu případů zjištění bolesti a dušnosti u pacientů s demencí s počtem léčebných intervencí v hospicové a nehospicové péči (9) 
Hersch a Nazarian (7) uvádějí, že z pohledu nutrice je důležitá dysfagie, která se objevuje v pozdní fázi demence a neschopnost polykat je považována za kritický moment nemoci. Je doporučena nutnost edukace pečovatelů ve smyslu opatrného krmení pacienta ústy nebo možnost alternativ s umělou výživou. Rodiny by měly být informovány o tom, že nejsou důkazy potvrzující prospěch umělé výživy u pacientů s pokročilou demencí.
Holley et al. (8) se zabýval hodnocením úspěšnosti domácí péče u seniorů s demencí z pohledu rodinných pečovatelů i samotných klientů. Hlavním cílem bylo zlepšení péče a zamezení hospitalizacím u terminálních stavů v těch případech, kdy je dávána přednost smrti v domácím prostředí. Bylo zjištěno, že tato preference převažuje u většiny pacientů. Byli kontaktováni také rodinní příslušníci po smrti pacienta. Byla hodnocena intervence paliativní péče prováděná týmem spočívající v návštěvách klienta v domácnosti, frekvence návštěv byla založena na potřebách pacientů, od týdenních až po každé 3 měsíce. Důraz byl kladen na zlepšení kvality života pacienta a na symptomy, snížení polyfarmakoterapie, podporu nejbližších pečovatelů, pomoc s plánováním lékařských intervencí a pomoc s rozhodováním o změnách péče.
Hodnocením kvality života se zabývali Cordner at al. (2). Autoři poukazují na to, že kvalitu života lze u pacientů s demencí zlepšit odpovídajícím posouzením bolesti a její léčbou, u pacientů s poruchami chování je nutné efektivní ovlivnění těchto projevů. Výsledky studie dále vedly k závěru, že ADRQL je spolehlivý nástroj pro vyhodnocení kvality života pacientů s pokročilou demencí v ošetřovatelských domech. Revidovaná verze dotazníku má 40 položek zaměřených na následující oblasti – sociální interakce (12 položek), vědomí svého já (8 položek), pocity a nálady (12 položek), radost z činnosti (4 položky) a reakce okolí (4 oblasti).
Ostatní zkoumaná témata
Mezi ostatní témata, kterými se autoři zabývali v oblasti paliativní péče o pacienty s demencí, patřila: problematika sebepoškozování pacienta (4), odhadu délky přežití (12), paliativní sedace (18) a paliativní a agresivní péče (5), (viz tab. 6). Sampson (15) v systematickém přehledu uvádí další zkoumané téma, a to použití antibiotik.
Tab. 6. Přehled studií zabývající se ostatními zkoumanými tématy 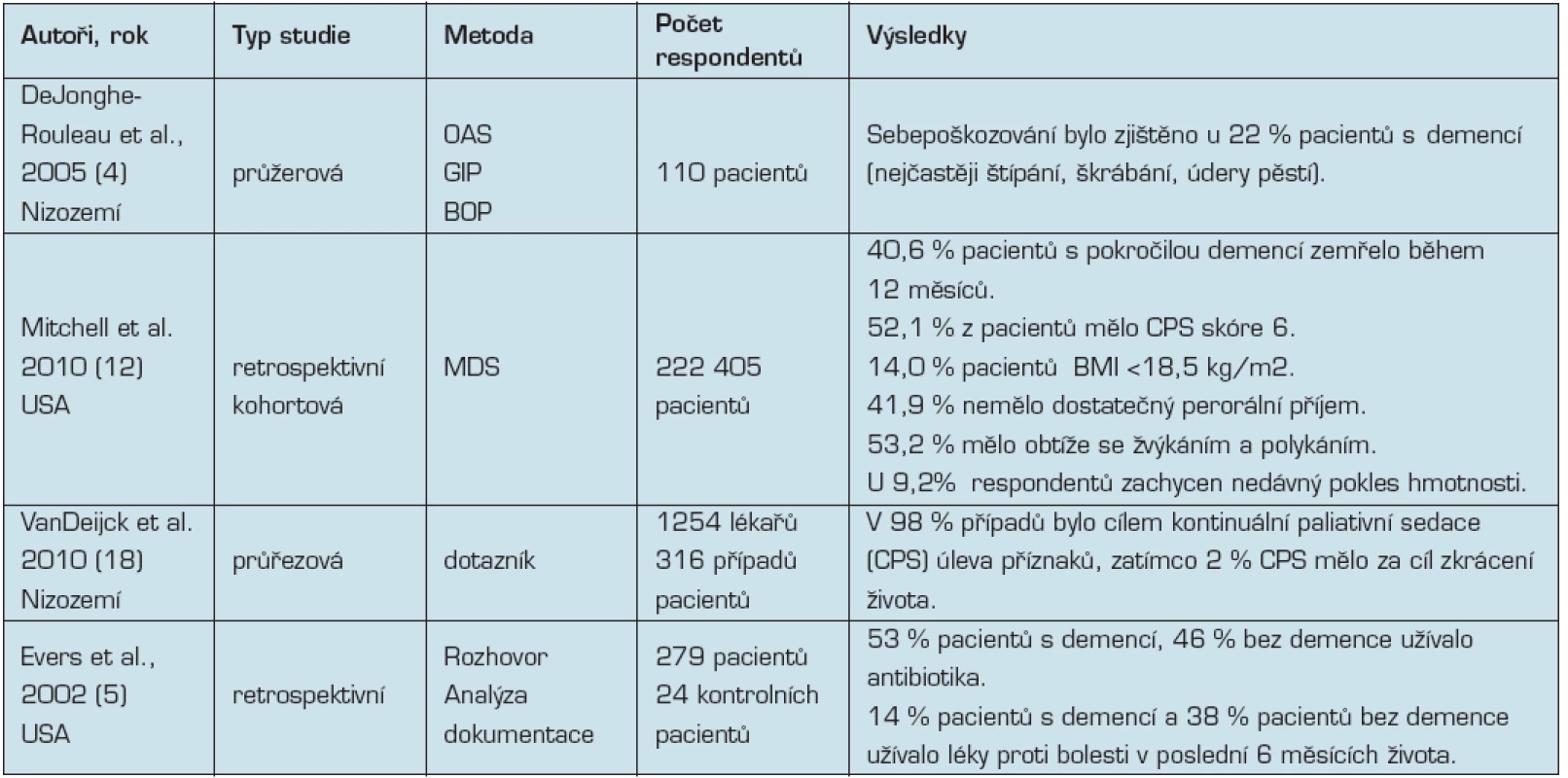
Vysvětlivky: OAS - Overt Aggression Scale, GIP - Dutch Behaviour Rating Scale for Psychogeriatric Inpatients, BOP - Rating scale for Older Patients, MDS - Minimum Data Set Mitchell et al. (12) se ve své studii snažili vytvořit prognostický nástroj pro odhad přežití pacientů s pokročilou demencí v domech s pečovatelskou službou (DPS). Pacienti s demencí byli vyšetřeni pomocí standardizovaného hodnotícího nástroje Minimum Data Set (MDS). Kompletní MDS bývá obvykle dokončen u všech klientů do 14 dnů od přijetí, znovu je prováděn 1x ročně nebo když dojde k významné změně zdravotního stavu. Zkrácený MDS je prováděn každé 3 měsíce. Pokročilost demence byla posuzována pomocí Cognitive Performance Score (CPS), které pacienty podle úrovně deficitu kognitivních funkcí řadí do 7 kategorií: 0 – intaktní, 1 – hraničně intaktní, 2 – mírný kognitivní defekt, 3 – střední kognitivní deficit, 4 – středně těžký kognitivní deficit, 5 – těžký kognitivní deficit, 6 – velmi těžký kognitivní deficit + problémy s příjmem stravy.
Autoři dále vypracovali rizikové skóre, kdy k jednotlivým proměnným byly přiřazeny body v rozmezí 1–32,5 bodů (čím více bodů, tím horší pravděpodobnost přežití). Mezi 12 nejvýznamnějších proměnných předvídajících délku přežití pacientů s pokročilou demencí patřily: věk, pohlaví, celková funkční závislost, dekubity, nedostatečný příjem potravy, index tělesné hmotnosti BMI, váhový úbytek, imobilita, inkontinence, dušnost a městnavé srdeční selhání. Ze studie vyplynul závěr, že pro hodnocení rizika úmrtnosti MDS předvídá šestiměsíční přežívání u pacientů s pokročilou demencí se střední přesností.
Van Deijck at al. (18) se ve své studii zabývali problematikou praxe kontinuální paliativní sedace (CPS). Výsledkem byl popis případů u 316 pacientů, z nichž většina měla nádorové onemocnění nebo těžkou demenci (tyto rozdílné diagnózy nebyly odlišeny). 82 % pacientů bylo léčeno CPS u pacientů s 2 a více refrakterními příznaky (většinou bolest, úzkost, vyčerpání, dušnost). Pokud byl přítomen jen jeden příznak, byla to obvykle dušnost, bolest nebo vyčerpání.
Diskuse
Z dohledaných výzkumných prací vyplývá velká šíře problémů v oblasti paliativní péče u pacientů s demencí, kterými se výzkumníci v zahraničí zabývají. K závažným patří rozhodovací proces paliativní péči u pacientů s demencí. Ze závěrů studie Simionato et al.(16) vyplynulo, že většina kritických rozhodnutí byla provedena zdravotnickým týmem po projednání s rodinou (42,8 % případů). Typickým příkladem rozhodnutí týkajících se rodiny bylo zahájení antibiotické terapie nebo tracheálního odsávání. Rodiny byly vždy zapojeny do zahájení nebo přerušení umělé výživy a hydratace infúzemi. Rozdíly mezi lékaři a sestrami se týkaly zejména druhu rozhodnutí. Nejčastějším rozhodnutím byla aplikace podpůrné hydratace infúzemi a krmení sondou, používání omezovacích prostředků bylo na třetím místě.
Většina těchto kritických rozhodnutí ovlivňuje kvalitu života pacientů nebo jejich přežití. Ve větší míře je voleno aktivní řešení zjištěného problému než rozhodnutí neposkytnout nebo ukončit léčbu. Ve studii byla konstatována nepříznivá situace v Itálii daná absencí vhodných zákonů, směrnic, rozhodování soudů bývá často protichůdné. Významný vliv má i římsko-katolická církev, která usiluje omezit právo pacienta na odmítnutí všech medicínských a ošetřovatelských intervencí. Situace v ČR je směrem k legislativě analogická, zapojení rodin do kritických rozhodnutí není obvyklou praxí.
V oblasti zjišťování kvality života a kvality péče vzniká řada rozličných problémů s potřebou jejich řešení. Je to především adekvátní léčba bolesti, dušnosti a naplňování potřeb pacientů s demencí (9). Důležitá je prokázaná přítomnost rozdílů v kvalitě poskytované péče mezi nehospicovou a hospicovou péčí. Zde může hrát významnou roli rozdílná globální filosofie hospicové péče, kde výchozím momentem je „důstojná smrt“. To může hrát roli v intenzivnějším podávání opiátů, léčbě dušnosti, v zájmu o naplnění potřeb. Důležitým momentem je zjištění preference domácí péče u většiny pacientů, což klade nemalé nároky na domácí pečovatele a terénní služby a dále zjištění větší časové náročnosti z pohledu dlouhodobého horizontu péče a 24 hodinové náročnosti péče o pacienta s demencí (8). Kvalitu života seniorů s demencí lze zvýšit nejen rozpoznáním a léčbou bolesti, ale také rozpoznáním a léčbou poruch chování (2). S tím také souvisí vyhodnocování a snaha o ovlivnění projevů sebepoškozování u těchto seniorů s kognitivní poruchou (4).
V konečném stadiu demence je pacientům často poskytována špatná a nedostačující paliativní péče (7). Velký význam pro týmy poskytující paliativní péči pacientům s demencí mají přesné hodnotící nástroje pro vyhodnocení funkčního stavu nevyléčitelně nemocných pacientů, posouzení nutrice a kognitivního stavu, prognostické nástroje pro odhad přežití (12) a nástroje pro hodnocení kvality života (2).
Závěr
Výše uvedené zahraniční výzkumné práce by mohly být námětem pro výzkumnou činnost dané problematiky v ČR. Ve srovnání s vyspělými zeměmi světa, kde jsou v oblasti výzkumu paliativní péče o pacienty s demencí na vyšší úrovni (Curiale -9), je situace v ČR integrované do EU zcela neuspokojivá. Získaná výzkumná data by mohla v budoucnu přispět nejen k rozvoji dalšího výzkumu a zkvalitnění paliativní péče o pacienty s demencí, ale také k vytvoření tolik potřebné koncepce, legislativy a systematické organizace této specifické formy péče.
Zpracování v rámci projektu NT 13417-4/2012 IGA MZ ČR: identifikace potřeb pacientů a rodinných příslušníků v paliativní péči v souvislosti s kvalitou života.
MUDr. Milan Stolička
Léčebna dlouhodobě nemocných
Klokočov
Vítkov-Klokočov č. 60
747 47 Vítkov-Klokočov
E-mail: milan.stolicka@fno.cz
Zdroje
1. Caron, Ch.D., Griffith J., Arcand, M. Decision making at the end of life in dementia: how family caregivers perceive their interactions with health care providers in long-term-care setting. J Appl Gerontol, 2005, 24(3), p. 231–247.
2. Cordner, Z., Blass, D.M., Rabins, P.V., Black, B.S. Quality of life in nursing home residents with advanced dementia. J Am Geriatrics Soc, 2010, 58(12), p. 2394–2400.
3. Curiale, V. World-wide literature survey on geriatric palliative medicine. Eur Geriatr Med, 2011, 2, p. 6–11.
4. DeJonghe-Rouleau, A.P., Pot, A.M., DeJonghe, J.F. Self-injurious behaviour in nursing home residents with dementia. Int J Geriatr Psychiatry, 2005, 20(7), p. 651–657.
5. Evers, M., Purohit, D., Perl, D., et al. Palliative and aggressive end-of-life care for patients with dementia. Psychiatr Serv, 2002, 53(5), p. 609–613.
6. Froggatt, K., Vaughan, S., Bernard, C. et al. Advance planning in care homes for older people: a survey of current practice. Lancaster: International Observatory on End of Life Care, 2008.
7. Hersh, M., Nazarian, M.A. Palliative care can help reduce incidence of Medicare’s never-events for dementia patients. J Hosp Palliat Nurs, 2010, 12(4), p. 247–254.
8. Holley, A.P.H, Gorawara-Bhat, R., Dale, W. et al. Palliative access through care at home: Experiences with an Urban geriatric home palliative care program. J Am Geriatrics Soc, 2009, 57(10), p. 1925-1931.
9. Kiely, D.K., Givens, J.L., Shaffer, ML. et al. Hospice use and outcomes in nursing home residents with advanced dementia. J Am Geriatrics Soc, 58(12), p. 2284–2291.
10. Luchins, D.J., Hanrahan, P., Murphy, K. Criteria for enrolling dementia patients in hospice. J Am Geriatrics Soc, 1997, 45, p. 1054–1059.
11. Mitchell, S.L., Kiely D.K., Hamel, M.B. Dying with advanced dementia in the nursing home. Arch Intern Med, 2004, 164, p. 321–326.
12. Mitchell, S.L., Miller, S.C., Teno, J.M. et al. The advanced dementia prognostic tool: a risk score to estimate survival in nursing home residents with advanced dementia. J Pain Symptom Manage, 2010, 40(5), p. 639–651.
13. Moody, L.E., Small, B.J., Jones, Ch.B. Advance directives preferences of functionally and cognitively impaired nursing home residents in the Unites States. J Appl Gerontol, 2002, 21(1), p. 103–118.
14. Pidrman, V. Demence. Praha: Grada, 2007. 183 s. ISBN 978-80-247-1490-5.
15. Sampson, E.L. Palliative care for people with dementia. Br Med Bull, 2010, 96, p. 159–174.
16. Simionato, L., DiGiulio, P., Dimonte, V. et al. Decisions affecting quality of life or survival for severely demented persons: A survey on doctors and nurses of nursing homes and districts. J Hosp Palliat Nurs, 2010, 12(6), p. 378–384.
17. Sloane, P.D., Zimmerman, S., Williams, CH.S., Hanson, LC. Dying with dementia in long-term care. Gerontologist, 2008, 48(6), p. 741–751.
18. VanDeijck, R., Krijnsen, P., Hasselaar, J. et al. The practice of continuous palliative sedation in elderly patients: a nationwide explorative study among Dutch nursing home physicians. J Am Geriatrics Soc, 2010, 58(9), p. 1671–1678.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2012 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
- Fixní kombinace paracetamol/kodein nabízí synergické analgetické účinky
-
Všetky články tohto čísla
-
Základy kognitivní, afektivní a sociální neurovědy
XIX. Mozek a stres - Poranenia kľbnej chrupky kolenného kľbu a možnosti jej reparácie
- Metalothionein a jeho role v detoxikaci těžkých kovů a predispozici k chorobám
- Hypertenze, spánek a syndrom obstrukční spánkové apnoe
- Vek ako potenciálny faktor ovplyvňujúci patologické ukazovatele a prognózu ochorenia u pacientov s karcinómom obličky
- Budúcnosť nanotechnológie v medicíne a stomatologii
- Vztah konzumace alkoholu a kouření cigaret
- Prevence návykových nemocí v rodině
- Informovaný souhlas u seniorů v dlouhodobé péči
- Mezinárodní výzkum problematiky paliativní péče u pacientů s demencí
- Porovnání péče soukromých a ambulantních porodních asistentek
- Primární zdravotní péče novou kategorií impaktovaných časopisů databáze Journal Citation Reports
- Přírodovědecké, literární a lékařské tradice Faustova domu
-
Miniportréty slavných českých lékařů
Tošovský Václav – dětský chirurg a ortoped - Jedničkou nejen české neurochirurgie
- Jubilea
-
Základy kognitivní, afektivní a sociální neurovědy
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Poranenia kľbnej chrupky kolenného kľbu a možnosti jej reparácie
-
Základy kognitivní, afektivní a sociální neurovědy
XIX. Mozek a stres - Vztah konzumace alkoholu a kouření cigaret
- Metalothionein a jeho role v detoxikaci těžkých kovů a predispozici k chorobám
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



