-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Následná a dlouhodobá péče na území České republiky – přehled aktuálního stavu a změn lůžkové kapacity z dat Národního zdravotnického informačního systému
Follow-up and long-term care in the Czech Republic – an overview of the current state and changes in bed capacity from the National Health Information System
Aim:
The aim of the paper is to introduce the possible resources for describing bed capacity for follow-up (after care) and long-term care, identifying possible funds and information for planning their effective usage.Methods:
Retrospective, observational, descriptive analysis for the period 2014–2015. We analysed the structure of bed capacity for follow-up and long-term care and the data from medical registers within National Health Information System (NHIS) managed by the Institute of Health Information and Statistics of the Czech Republic (IHIS CR).Results:
As per the NHIS data gathered from healthcare providers, in 2015 the number of beds for follow-up and long-term care increased by 216 beds (28,899 beds in total), that represents 1% increase comparing to the year 2014 (28,683 beds). The most significant changes in bed capacity were registered at hospitals (+556 beds), hospitals for follow-up care (minus 215 beds), sanatoriums for long-term sick people (minus 106 beds) and other professional healthcare institutions (minus 44 beds).Conclusion:
The number of beds for follow-up and long-term care increased by 216 beds in total. No significant deviations among inpatient care providers were registered in 2015. However, change of bed capacity structure was registered in 2015. Bed capacity usage in 2015 reached the same level as in 2014. Partial decline (by 5%) was registered in follow-up and long-term care beds at university hospitals. Current demographical trend requires thorough evaluation of bed capacity structure and usage in order to guarantee healthcare continuity and quality.Keywords:
follow-up (after care) – long-term care – bed capacity – inpatient care
Autoři: A. Pokorná 1,2; D. Dolanová 1,2; M. Bartůňková 1; L. Dušek 1
Působiště autorů: Ústav zdravotnických informací a statistiky České republiky, Praha Ředitel: doc. RNDr. Ladislav Dušek, Ph. D. 1; Masarykova univerzita, Lékařská fakulta, Katedra ošetřovatelství, Brno Přednostka: doc. PhDr. Miroslava Kyasová, Ph. D. 2
Vyšlo v časopise: Prakt. Lék. 2017; 97(6): 250-258
Kategorie: Z různých oborů
Souhrn
Cíl:
Cílem příspěvku je představení možných zdrojů pro popis lůžkové kapacity následné a dlouhodobé péče, identifikace možných rezerv a informací pro plánování jejich účelného využití.Metodika:
Retrospektivní observační deskriptivní analýza za období 2014–2015. Analyzována byla struktura lůžkového fondu následné a dlouhodobé péče a data ze zdravotních registrů spravovaných ÚZIS ČR v rámci Národního informačního zdravotnického systému (NZIS).Výsledky:
Počet lůžek následné a dlouhodobé péče, dle údajů z NZIS od poskytovatelů zdravotnických služeb, vzrostl v roce 2015 o 216 lůžek (28 899 lůžek celkem), což představuje 1% navýšení oproti roku 2014 (28 683 lůžek). Nejvýraznější změny v počtech lůžek byly zaznamenány v nemocnicích (+ 556 lůžek), v nemocnicích následné péče (mínus 215 lůžek), v léčebnách pro dlouhodobě nemocné (mínus 106 lůžek) a v ostatních odborných léčebných ústavech (mínus 44 lůžek).Závěr:
U lůžek určených pro poskytování následné a dlouhodobé péče došlo k nárůstu celkového počtu lůžek o 216. Mezi poskytovateli lůžkové péče nedošlo v roce 2015 k žádným zásadním výkyvům. V roce 2015 je patrná změna struktury lůžkových fondů. Využití lůžkového fondu v roce 2015 je na stejné úrovni jako v roce 2014. Dílčí pokles (o 5 %) je evidován u následných a dlouhodobých lůžek ve fakultních nemocnicích. Současný demografický trend vyžaduje pečlivé hodnocení struktury a využití lůžkového fondu tak, aby byla zajištěna kontinuita péče a její kvalita.Klíčová slova:
následná péče – dlouhodobá péče – lůžková kapacita – lůžková péčeÚVOD
Zdroje dat jsou podstatnou součástí pro hodnocení kvality poskytované zdravotní péče nejen na území České republiky, ale i v mezinárodním kontextu, přičemž do jisté míry umožňují srovnání zdravotnických systémů.
Stárnutí populace v kombinaci s přísnými rozpočtovými omezeními bude vyžadovat zásadní úpravy systémů zdravotní péče v zemích Evropské unie (EU) za účelem propagace zdravějšího stárnutí. Dalším kvalitativním požadavkem je integrovanější a na pacienta zaměřená péče jako reakce na rostoucí a měnící se potřeby v oblasti zdravotních služeb. V zemích EU vzrostl v průměru podíl obyvatel starších 65 let z méně než 10 % v roce 1960 na téměř 20 % v roce 2015. Předpokládá se, že do roku 2060 vzroste podíl 65letých na téměř 30 %. V současné době se odhaduje, že přibližně 50 milionů občanů EU trpí dvěma nebo více chronickými onemocněními a většina z nich je starší 65 let (12). Tyto údaje souvisí s potřebou následné a dlouhodobé lůžkové péče.
Data o poskytovaných zdravotních službách a jejich čerpání nejsou vždy dostupná na národní úrovni a limitují tak nejen přehledné a ucelené poskytování informací, ale také výše zmíněné mezinárodní srovnání. V České republice jsou významným zdrojem národní zdravotní registry, které jsou legislativně ukotveny v zákoně o zdravotních službách (zákon č. 372/2011 Sb. ve znění pozdějších předpisů) a které jsou spravovány Ústavem zdravotnických informací a statistiky České republiky (ÚZIS ČR) v rámci Národního zdravotnického informačního systému (NZIS).
Cílem příspěvku je identifikace a představení možných zdrojů pro popis lůžkové kapacity následné a dlouhodobé péče z NZIS.
METODIKA
Realizována byla retrospektivní observační deskriptivní analýza zdravotnických dat za období let 2014–2015. Analyzována byla struktura lůžkového fondu následné a dlouhodobé péče (včetně regionálních rozdílů) a data ze zdravotních registrů spravovaných ÚZIS ČR v rámci NZIS. Pro uváděnou analýzu byl jako zdroj informací využit – Výkaz L (MZ) 1-02 „Pololetní výkaz o lůžkovém fondu poskytovatele lůžkové péče a jeho využití“ (15). Výkaz L (MZ) 1-02 vyplňují všichni poskytovatelé lůžkové péče bez ohledu na jejich zřizovatele, tj. nemocnice, odborné léčebné ústavy a další lůžková zařízení podle jednotlivých odborných oddělení a pracovišť.
Definování využitých datových zdrojů a základní terminologie
S ohledem na skutečnost, že pro cílovou populaci klinických pracovníků nejsou informace o NZIS běžně dostupné, uvádíme stručný přehled základního popisu zdrojových dat: Národní zdravotní registry byly Ministerstvem zdravotnictví České republiky (MZ ČR) zřízeny v roce 2002 na základě zmocnění v zákoně č. 20/1966 Sb., o péči o zdraví lidu, v platném znění a od této doby prošly značnou proměnou a několika novelizacemi (v roce 2004, 2006, 2011 a 2016). Poslední novelizace zákona č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování (původně Zákon 20/1966 Sb.) proběhla v roce 2016, kdy vstoupil v platnost zákon č. 147/2016 Sb., kterým se mění zákon č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování, ve znění pozdějších předpisů. Podrobnější informace o Národních zdravotních registrech lze nalézt na webových stránkách Ústavu zdravotnických informací a statistiky (ÚZIS online) (14). Úloha Národního zdravotnického informačního systému (NZIS) je taktéž definována v zákoně č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování v § 70 odst. 1 a jeho novele č. 147/2016 Sb. s účinností od 1. 7. 2016. NZIS je jednotný celostátní informační systém veřejné správy určený ke zpracování údajů o poskytovaných zdravotních službách, k vedení Národních zdravotních registrů a zpracování údajů v nich vedených, k realizaci a zpracování výběrových šetření o zdravotním stavu obyvatel, o determinantách zdraví, o potřebě a spotřebě zdravotních služeb a spokojenosti s nimi a o výdajích na zdravotní služby. Zpravodajskou jednotkou se podle zákona 89/1995 Sb. o státní statistické službě ve znění pozdějších předpisů rozumí právnická osoba, organizační složka státu nebo fyzická osoba, od nichž se požaduje poskytnutí individuálních údajů ve statistickém zjišťování.
Přestože není zcela zřejmá hranice mezi následnou a dlouhodobou péči v klinické praxi, je nezbytné je definovat. Přesto, že definice nejsou vždy odpovídající potřebám poskytovatelů zdravotních služeb (PZS) ani příjemcům péče s ohledem na problém sociálně-zdravotního pomezí, jsou dále uváděné definice stále platné. Následná lůžková péče je dle platné legislativy v zákoně č. 372/2011 Sb. ve znění pozdějších předpisů o zdravotních službách definována jako péče poskytována pacientovi, u kterého byla stanovena základní diagnóza a došlo ke stabilizaci jeho zdravotního stavu, zvládnutí náhlé nemoci nebo náhlého zhoršení chronické nemoci, a jehož zdravotní stav vyžaduje doléčení nebo poskytnutí zejména léčebně rehabilitační péče. V rámci této lůžkové péče může být poskytována též následná intenzivní péče pacientům, kteří jsou částečně nebo úplně závislí na podpoře základních životních funkcí. Dlouhodobá lůžková péče je dle platné legislativy v zákoně č. 372/2011 Sb. ve znění pozdějších předpisů o zdravotních službách definována jako péče poskytovaná pacientovi, jehož zdravotní stav nelze léčebnou péčí podstatně zlepšit a bez soustavného poskytování ošetřovatelské péče se zhoršuje. V rámci této lůžkové péče může být poskytována též intenzivní ošetřovatelská péče pacientům s poruchou základních životních funkcí. Uvedená definice má, jak bylo řečeno, své limity. Limitujícími faktory jsou často „umělé snahy“ o zařazení pacienta do konkrétní kategorie, při nichž je ale velmi obtížné v klinické praxi stanovit, kdy je nezbytné pacienta přeložit a poskytovat mu zdravotní služby v rámci následné péče a kdy v rámci dlouhodobé péče. Ovšem často je problematická právě lůžková kapacita, která neumožní přesun pacienta v době, jež odpovídá potřebám pacienta a změně požadavků na rozsah a typ péče. Zcela jinou otázkou pak je ještě vykazování péče a její úhrada a také kapacita péče v komunitě, které ovlivňují denní praxi praktického lékaře nejen s ohledem na dostupnost služeb domácí zdravotní péče. Následná a dlouhodobá péče ale není jednotně definovaná ani v mezinárodních odborných publikacích. Například Rowles a Teaster (13) hovoří o tzv. long term care, přičemž vycházeli z definic autorů Kane a Kane (1987) a z medicínského slovníku (Mosby’s Medical Dictionary, 2009). Definice „long term care“ ve zmíněném zdroji zahrnuje jak následnou, tak i dlouhodobou péči a je vymezena jako zdravotní péče, osobní a sociální podpora poskytovaná opakovaně nebo kontinuálně osobám, které ztratily či nikdy nezískaly určitou úroveň funkční kapacity. Definice zmiňovaných autorů zastřešuje všechny formy dlouhodobé podpory v různém rozsahu. Počínaje neformální péči rodiny a blízkých, po formální odbornou péči poskytovanou veřejnými (státními) i soukromými poskytovateli. Rozmanitost alternativ pro poskytování různých typů dlouhodobé podpory se v posledních desetiletích významně zvýšila. Musíme však zdůraznit, že citovaná definice nepracuje s praktickými dopady a nutností odlišit stav pacienta, který vyžaduje rozdílný rozsah péče, a která vznikla v České republice jako potřeba spíše legislativní a ekonomická v návaznosti na mezinárodní terminologii (viz dále). Typ lůžka je charakterizován smluvně sjednaným ošetřovacím dnem se zdravotní pojišťovnou. Lůžka následné péče jsou v rámci OECD definována jako nemocniční lůžka, na kterých jsou hospitalizováni pacienti vyžadující dlouhodobou péči vzhledem k chronickým onemocněním (postižením) a stupňům závislosti s projevy neschopnosti zvládnout aktivity denního života. Lůžka následné péče zahrnují lůžka oddělení dlouhodobé péče v nemocnicích, specializovaných zdravotnických zařízeních a lůžka paliativní péče (12). Lůžka sociálních služeb – jsou v zákoně č. 108/2006 Sb., o sociálních službách v § 52 definována jako lůžka ve zdravotnických zařízeních poskytujících pobytové sociální služby osobám, které již nevyžadují lůžkovou péči, ale vzhledem ke svému zdravotnímu stavu nejsou schopny se obejít bez pomoci jiné fyzické osoby, a nemohou být proto propuštěny ze zdravotnického zařízení lůžkové péče (viz Zákon č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování, § 5–14) do doby, než jim je zajištěna pomoc osobou blízkou nebo jinou fyzickou osobou nebo zajištěno poskytování terénních nebo ambulantních sociálních služeb anebo pobytových sociálních služeb v zařízeních sociálních služeb.
Hlavní motivací pro analýzu lůžkového fondu následné a dlouhodobé péče byla nejen současná demografická situace zmiňovaná výše, ale zejména zvyšující se nároky na péči o osoby vyššího věku v zařízeních sociálních služeb a kapacitní možnosti poskytovatelů zdravotních služeb, protože se jedná o související a vzájemně se ovlivňující fenomény. Z toho důvodu budou uvedeny také informace o vývoji kapacity sociálních lůžek.
Vývoj kapacity sociálních lůžek v letech 1989–2015
Počet obyvatel ČR má od roku 1989 jen mírně stoupající charakter. Zatímco v roce 1989 bylo Českým statistickým úřadem evidováno 10 362 000 obyvatel, v roce 2015 to bylo 10 554 000 obyvatel (3). Také stoupá počet lidí nad 65 let věku. V roce 1989 to bylo jen 12,5 %, v roce 2015 už 18,3 %. Index stáří vzrostl od roku 1989 z 57,4 % na 119 % v roce 2015, to je o 61,6 % více za poslední čtvrtstoletí. Ve světle zmíněných ukazatelů je strategická restrukturalizace kapacity lůžek dlouhodobé a následné péče, která bude reflektovat reálné potřeby, žádoucí. Existuje předpoklad, že v dalších letech bude potřeba lůžek sociální péče, ale i lůžek následné a dlouhodobé péče stoupat. Z aktuálně dostupných dat za období posledních 25 let neustále narůstá počet neuspokojených žadatelů o přijetí do Domova pro seniory (DpS; do roku 2007 Domov důchodců). Zatímco v roce 1989 bylo v DpS k dispozici 33 449 míst a jen 13 241 neuspokojených žadatelů, v roce 2015 byl počet míst navýšen jen nepatrně na 37 200 a několikanásobně vzrostl počet neuspokojených žadatelů – na 64 058 (1, 2). Z uvedeného vyplývá, že současná potřeba sociálních lůžek v DpS téměř dvojnásobně převyšuje možnosti poskytovatelů, což následně potenciálně ovlivňuje délku hospitalizace pacienta v akutní péči, ale samozřejmě i u poskytovatelů následné a dlouhodobé péče.
V letech 1989–2006, kdy existovaly penziony pro důchodce, vzrostl počet míst v nich z 5622 v roce 1989 na 11 428 v roce 2006. Využitelnost penzionů pro důchodce za zmíněné období vzrostla z 87,6 % na 99,8 %. V roce 2006 došlo ke změně zákona o sociálních službách č. 108/2006 Sb. tak, že došlo ke změně klasifikace zařízení sociálních služeb. V nové klasifikaci zmíněných zařízení již penziony pro seniory nefigurují. Nově přibyly Domovy se zvláštním režimem s kapacitou 7484 evidovaných lůžek v roce 2008 a jejím navýšením na 15 494 lůžek v roce 2015 (využitelnost 95,4 %) a Domovy pro osoby se zdravotním postižením s kapacitou 15 157 lůžek v roce 2008, která do roku 2015 klesla na 12 707 lůžek (využitelnost 96,1 %). Počet neuspokojených žadatelů o umístění v Domovech se zvláštním režimem rovněž narůstá. Zatímco v roce 2008 to bylo 7874 osob, v roce 2015 jejich počet několikanásobně navýšil na 18 782 neuspokojených žadatelů. V Domovech pro osoby se zdravotním postižením je situace částečně příznivější, protože počet neúspěšných žadatelů klesl z původních 2873 osob v roce 2008 na 2581 osob v roce 2015 (1, 2). Jak bylo opakovaně uvedeno, kapacita lůžek sociálních služeb do jisté míry ovlivňuje kapacitní možnosti zařízení poskytujících zdravotní služby a vice versa.
VÝSLEDKY A DISKUSE
Vývoj lůžkového fondu v následné a dlouhodobé péči ze statistických výkazů ÚZIS ČR
Počet zpravodajských jednotek (poskytovatelů zdravotnických služeb; PZS) se v letech 2014 a 2015 výrazně nezměnil. V akutní péči zůstal počet zpravodajských jednotek poskytujících data o počtu lůžek zcela stejný. K mírné změně došlo u ostatních lůžkových zařízení. V roce 2014 hlásilo stav počtu lůžek v ostatních lůžkových zařízeních 192 zpravodajských jednotek a v roce 2015 to bylo 189 PZS. V roce 2014 sedm zdravotnických zařízení zaniklo a v roce 2015 vznikly čtyři (obr. 1).
Obr. 1. Přehled počtu zpravodajských jednotek v letech 2014–2015 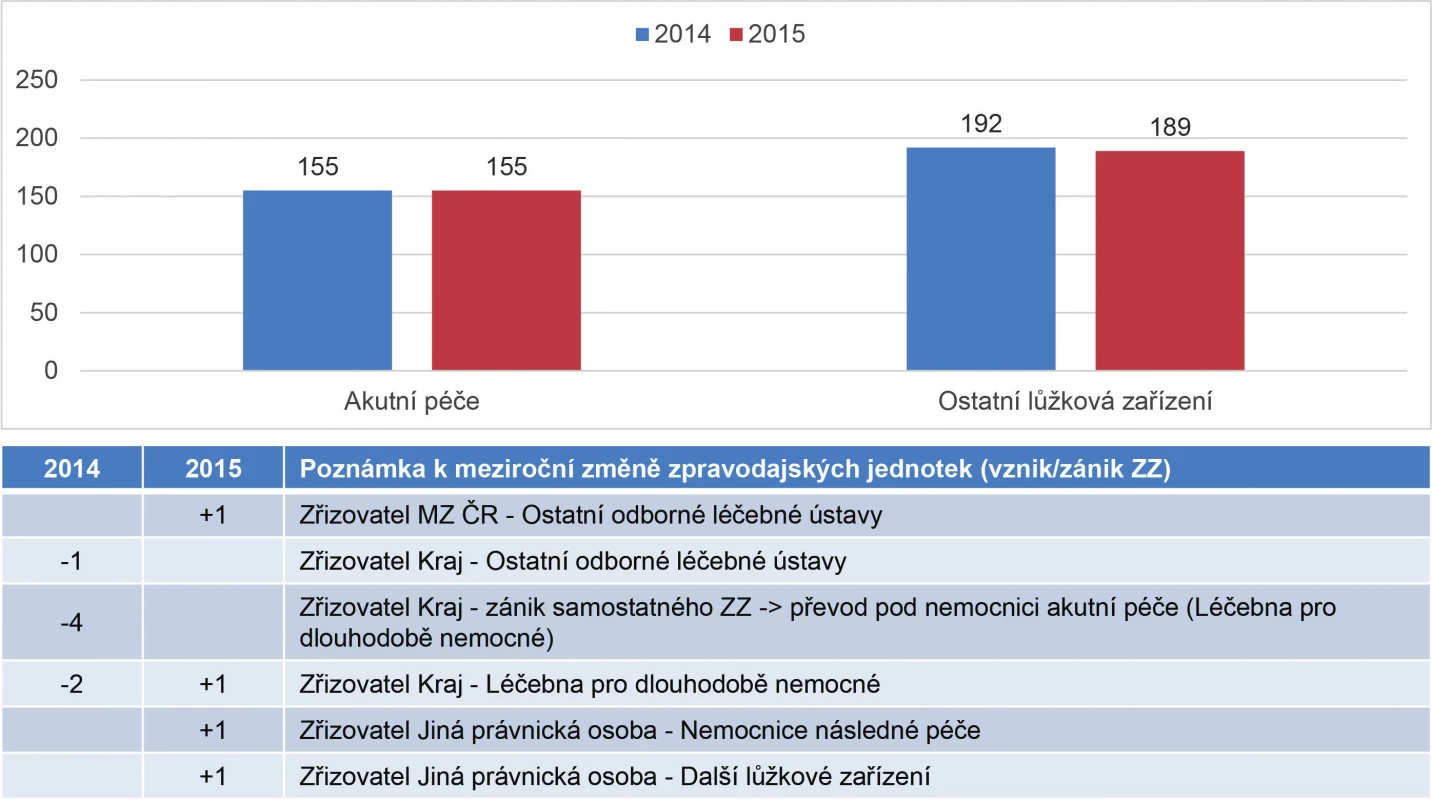
V roce 2015 byly také evidovány přesuny počtu lůžek mezi jednotlivými kategoriemi lůžek u 22 poskytovatelů. Zároveň došlo v několika případech k ukončení činnosti samostatného poskytovatele s následnou a dlouhodobou péčí a nově bylo celé zdravotnické zařízení (ZZ) převedeno do již fungujícího ZZ poskytujícího akutní péči, což byla především záležitost poskytovatelů ve vlastnictví krajů. Počet lůžek následné a dlouhodobé péče dle poskytovatelů zdravotnických služeb v roce 2015 (28 899 lůžek) vzrostl celkem o 216 lůžek, což představuje 1% navýšení oproti roku 2014 (28 683 lůžek). Nejvýraznější změny v počtech lůžek byly zaznamenány v nemocnicích (+ 556 lůžek), v nemocnicích následné péče (mínus 215 lůžek), v léčebnách pro dlouhodobě nemocné (mínus 106 lůžek) a v ostatních odborných léčebných ústavech (mínus 44 lůžek).
Podrobnější analýza počtu lůžek akutní a intenzivní následné lůžkové péče v letech 2014–2015 poukazuje na snížení lůžkové kapacity o 427 lůžek. V roce 2014 bylo k dispozici 763 lůžek následné lůžkové péče intenzivní a 22 552 lůžek následné lůžkové péče standardní. Přehlednější komparaci lůžkové kapacity pro následnou a dlouhodobou péči (standardní i intenzivní) u poskytovatelů akutní i následné a dlouhodobé péče a poskytovatelů ostatní lůžkové péče dokumentují tabulky 1 a 2 a obrázky 2, 3 a 4.
Tab. 1. Přehled počtu lůžek dle formy poskytované péče – následná péče v období 2014–2015 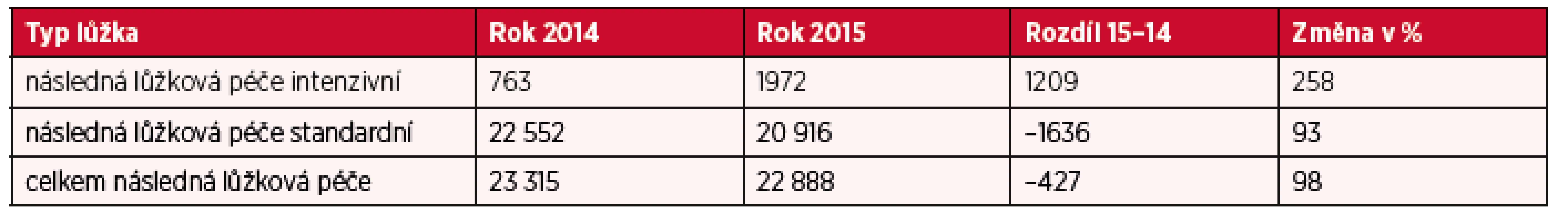
Tab. 2. Přehled počtu lůžek dle formy poskytované péče – dlouhodobá péče v období 2014–2015 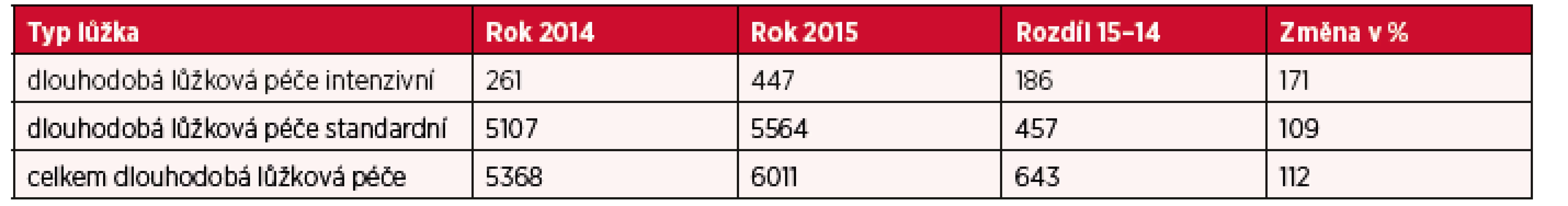
Obr. 2. Přehled počtu lůžek pro následnou a dlouhodobou péči u poskytovatelů akutní péče v období 2014–2015 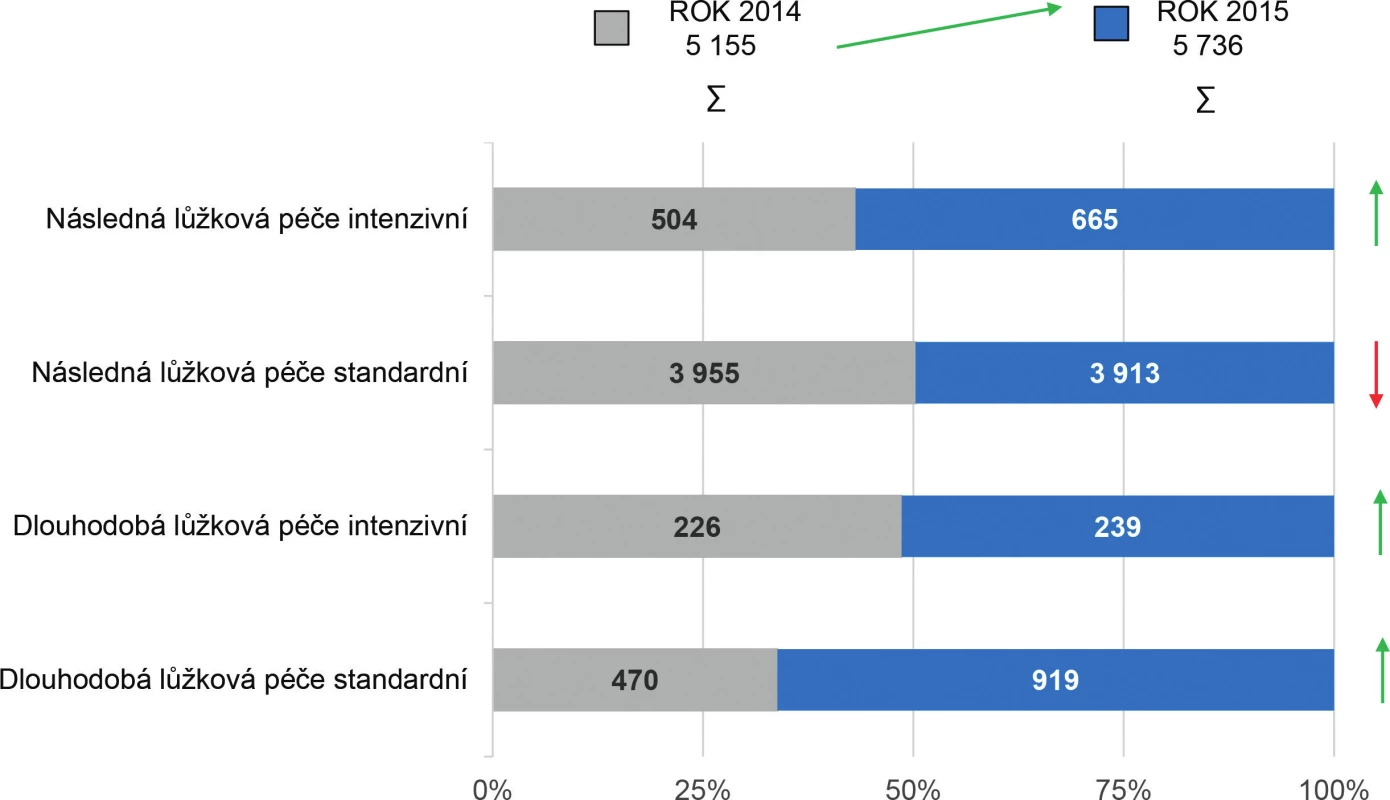
Obr. 3. Přehled počtu lůžek pro následnou a dlouhodobou péči u poskytovatelů ostatní lůžkové péče v období 2014–2015 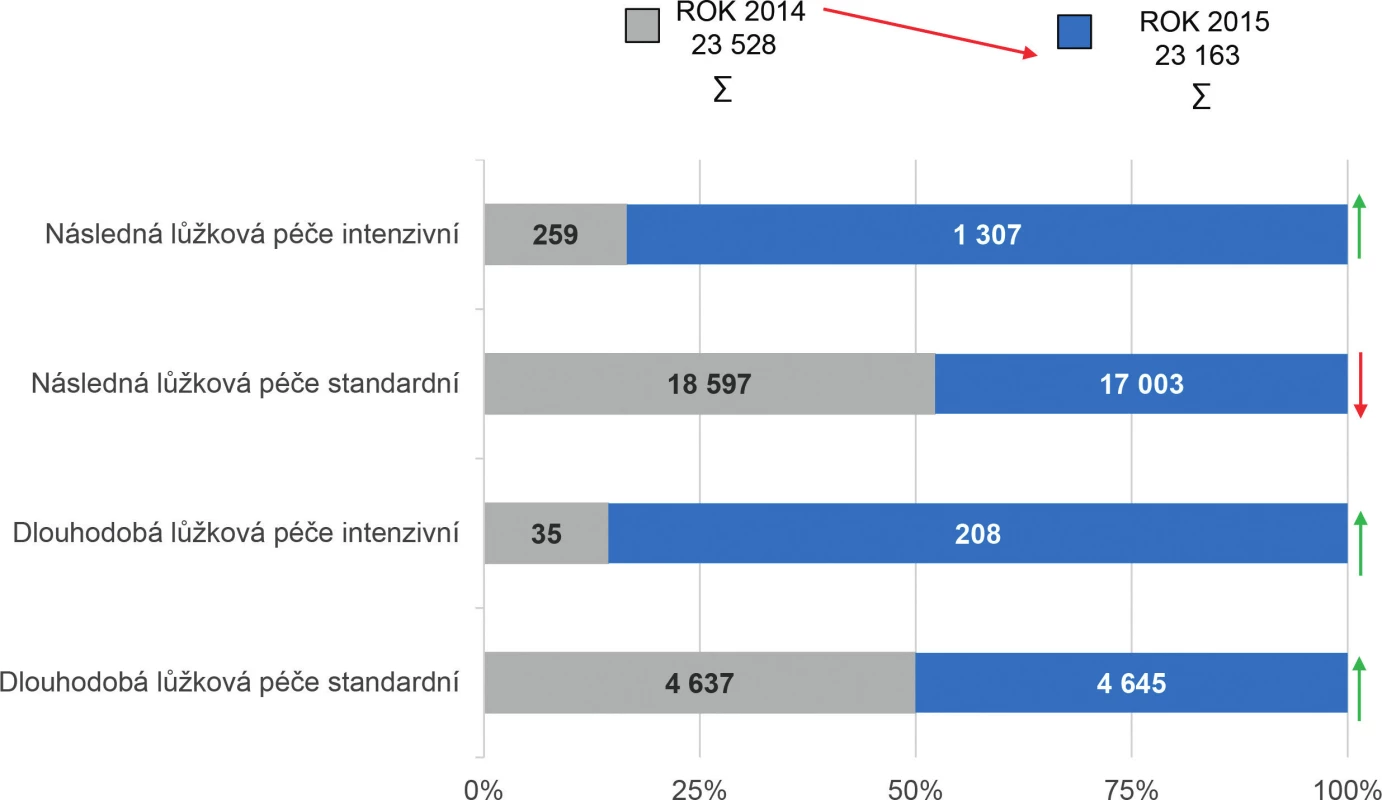
Obr. 4. Přehled celkového počtu lůžek pro následnou a dlouhodobou péči 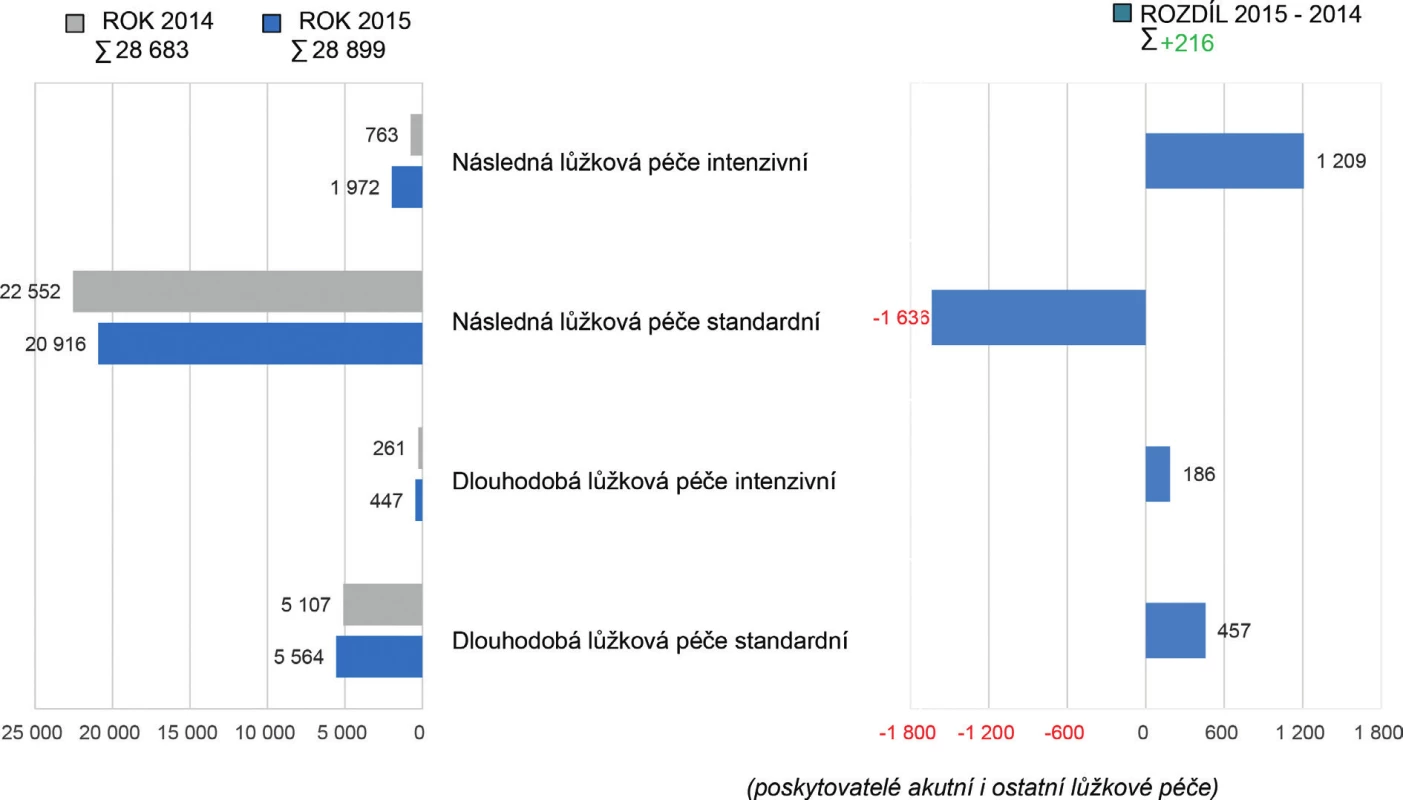
Při hodnocení „obložnosti“, tedy využití lůžkového fondu na lůžkách následné péče, lze konstatovat, že dosahuje dlouhodobě vysokých hodnot. V roce 2014 bylo využití lůžkového fondu v následné lůžkové péči intenzivní 90,02 % a v následné péči standardní 88,42 %. Celkové využití lůžkové kapacity činilo 88,47 %. V roce 2015 byla lůžka následné péče intenzivní využita na 91,10 %, což činí rozdíl v plnění 1,08 % oproti roku 2014. Celkem byla lůžka následné péče intenzivní využita v roce 2015 na 87,87 %. Lůžka dlouhodobé péče intenzivní byla v roce 2014 využita na 101,35 %, v roce 2015 na 100,01 %, rozdíl v plnění činí mínus 1,34 %. Lůžka dlouhodobé péče standardní byla v ostatních lůžkových zařízeních využita v roce 2014 na 92,03 %, v roce 2015 na 89,78 %, rozdíl ve využití tedy činí mínus 3,07 %. Celkem byl rozdíl v obsazenosti lůžek dlouhodobé péče v letech 2014 (92,48 %) a 2015 (89,78 %) mínus 2,70 %.
Komparace lůžkového fondu ČR v jednotlivých krajích a v mezinárodním kontextu
V České republice klesl celkový počet nemocničních lůžek z 8,0/1000 obyvatel v roce 1990 na 5,4/1000 obyvatel v roce 2015 (2). Komplexnější srovnání počtu jednotlivých druhů lůžek v akutní péči (standardní i intenzivní), dlouhodobé a následné péči poskytované na území ČR dokumentuje obrázek 5.
Obr. 5. Počet lůžek na 100 000 obyvatel v krajích České republiky v roce 2015 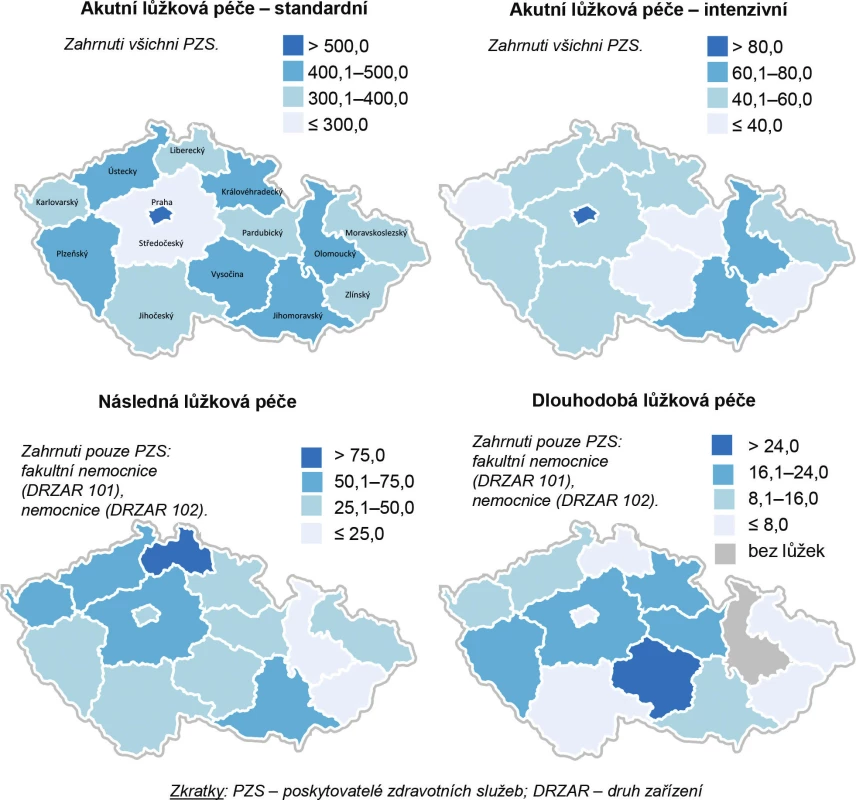
Podle aktuálních informací z publikace OECD „Health at a Glance“ (12) má počet nemocničních lůžek ve všech členských zemích EU (mimo Bulharsko) klesající tendenci od roku 2000. Průměr počtu nemocničních lůžek v členských státech EU klesl od roku 2000 z 6,2 lůžka/1000 obyvatel na 5,2 lůžka/1000 obyvatel v roce 2014. V přepočtu to znamená pokles lůžek o 20 % na osobu v průběhu 14 let. Redukce nemocničních lůžek je průvodním jevem snižování průměrné délky hospitalizace a v některých zemích i snižováním počtu příjmů a propuštění. Snížení počtu lůžek zřejmě také souvisí s vývojem medicínských technologií a přesunem péče do tzv. jednodenní chirurgie, která snižuje potřebu dlouhodobé hospitalizace. Nejvýraznější pokles nemocničních lůžek byl zaznamenán ve Finsku, Lotyšsku a na Slovensku (5,8/1000 obyvatel v roce 2014).
Nejvyšší počet lůžek byl v roce 2014 vykázán v Německu a Rakousku s počtem 8 lůžek/1000 obyvatel. Vyšší počet lůžek v těchto dvou zemích odpovídá také počtu přijetí a propuštění hospitalizovaných a v Německu také koresponduje s průměrnou délkou hospitalizace. Švédsko (2,5 lůžka/1000 obyvatel v roce 2014), Irsko, Spojené království a Dánsko také disponují relativně nízkým počtem nemocničních lůžek, ale je třeba zdůraznit, že ve Spojeném království a Irsku do statistiky nezahrnují soukromé nemocnice. Ve většině zemí je nejvyšší počet lůžek vyčleněn pro kurativní a rehabilitační péči. Nicméně, v některých zemích je značná část lůžek určena pro dlouhodobou péči. Například ve Finsku je to 30 % nemocničních lůžek, v Maďarsku a České republice asi 25 % nemocničních lůžek a asi 20 % v Estonsku a ve Španělsku. Celkový počet lůžek ve veřejných nemocnicích klesl ve většině zemí v posledním desetiletí, v některých případech byl zmíněný pokles doprovodným jevem zvýšení počtu lůžek v soukromých zdravotnických zařízeních. Například v Německu klesl počet lůžek ve veřejných nemocnicích z cca 330 000 v roce 2002 na 270 000 v roce 2014 (pokles o 60 000 lůžek), zatímco počet lůžek v soukromých nemocnicích vzrostl z cca 170 000 v roce 2002 na 200 000 v roce 2014 (nárůst počtu lůžek o 30 000). Ve Francii se počet lůžek ve veřejných nemocnicích také podstatně snížil z cca 320 000 v roce 2000 na 260 000 v roce 2014 (totožný pokles o 60 000 lůžek jako v Německu), nicméně došlo pouze k mírnému nárůstu počtu lůžek v soukromých zdravotnických zařízeních z 96 000 na 98 000 v průběhu sledovaného období (nárůst pouze o 2000 lůžek) (obr. 6).
Obr. 6. Mezinárodní srovnání lůžkového fondu – lůžka následné a dlouhodobé péče na 100 000 obyvatel (6) 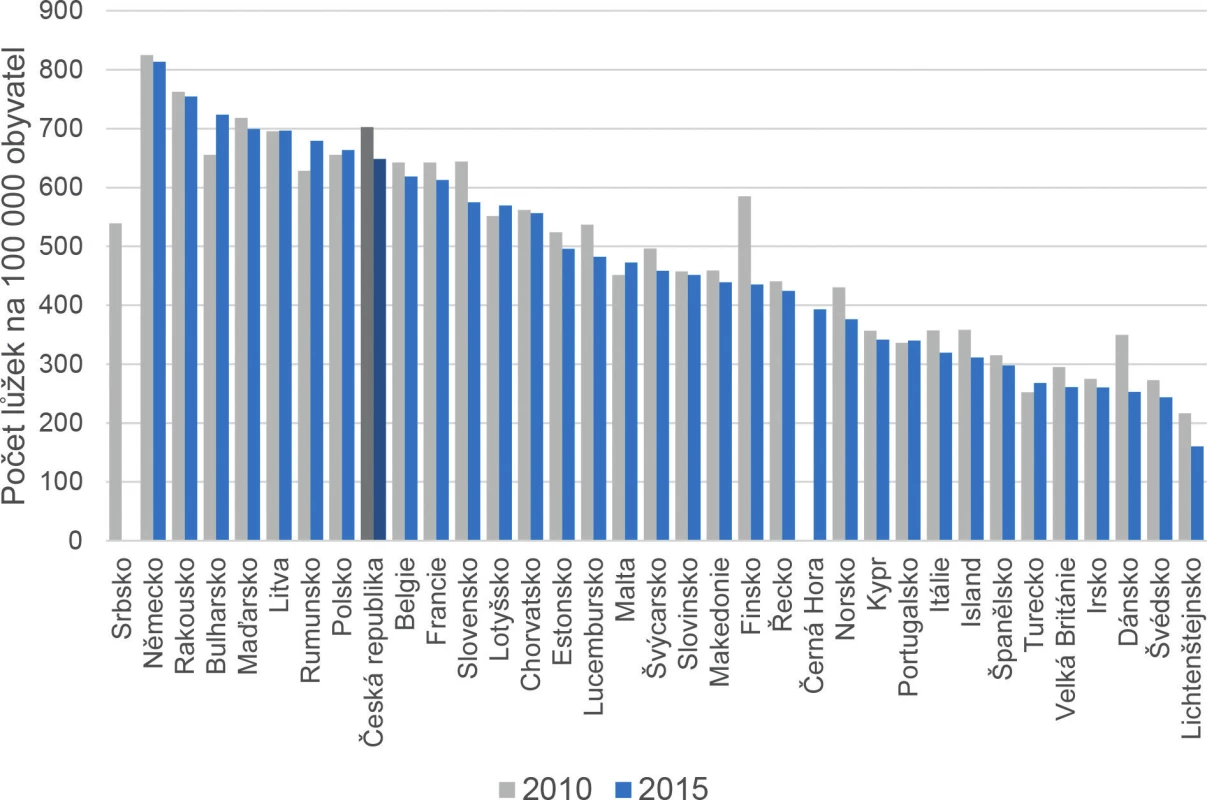
Ve Spojených státech amerických je od roku 2014 odhadován počet 4800 denních stacionářů pro dospělé, 12 400 agentur domácí zdravotní péče, 4000 hospiců, 15 600 domovů pro seniory a 30 200 domovů se zvláštním režimem. Ze zmíněného přibližného počtu 67 000 regulovaných poskytovatelů dlouhodobé péče bylo 7,2 % denních stacionářů pro dospělé, 18,5 % agentur domácí péče, 6,0 % hospiců, 23,3 % domovů pro seniory a 45,1 % domovů se zvláštním režimem (8). Z údajů tak vyplývá, že celkem 68,4 % tvoří poskytovatelé sociálních služeb a 25,7 % poskytovatelů je zaměřeno na podporu péče v komunitě a v přirozeném sociálním prostředí pacienta. Skutečnost, že se možnosti pokrytí potřeby následné a dlouhodobé péče liší, odpovídá také tomu, že mezi nejčastějšími pěti formami a způsoby poskytování péče v zahraničí jsou zmiňovány: komunitní denní centra/denní stacionáře, agentury domácí zdravotní péče a hospice (včetně neformální laické pomoci), v institucích ve formě domovů pro seniory a domovů ošetřovatelské péče a v jiných rezidenčních zařízeních s asistenčními službami lůžek následné a dlouhodobé péče. Možnosti pokrytí potřeb obyvatelstva se mění i v rámci geografického rozložení, jak jsme částečně uvedli i dříve. Ve státech jižní Evropy je podíl stacionářů pro dospělé 33,0 %, agentur domácí ošetřovatelské péče 46,6 %, domácí/mobilní hospice 41,2 % a domovy s pečovatelskou službou 34,7 %. Ve státech západní Evropy mají největší podíl zařízení komunitní péče 42,0 %, což odpovídá popsané situaci v USA. Samozřejmě, že nelze situaci v zemích západní Evropy a USA srovnávat se zeměmi centrální Evropy (viz výše Maďarsko a Česká republika) s ohledem na zdrojová data a systém poskytování zdravotních služeb, ale lze akcentovat potřebu přesunu péče mimo lůžková zařízení a do komunity s vědomím zvýšené zátěže na péči praktického lékaře.
Celým textem našeho příspěvku se prolíná naléhavá potřeba účelného plánování nejen lůžkové kapacity dlouhodobé péče, která je významná minimálně z následujících dvou důvodů, jež zmiňují i zahraniční zdroje. Za prvé je to pokročilost a rozvoj lékařské péče, díky které se lidé dožívají vyššího věku. Za druhé je to fakt, že počet lidí vyžadujících dlouhodobou péči rapidně stoupá. Mění se tak i požadavky na rozsah péče praktického lékaře. Ve světě je v současné době 600 milionů lidí ve věku 60 a více let a existuje předpoklad, že populace lidí starších 60 let se zdvojnásobí do roku 2025 (16). Ruku v ruce s rozvojem technologií ve zdravotnictví ale musí jít také nároky na počty a erudici zdravotnických pracovníků jako profesionálních pečujících a zde je situace nejen v České republice spíše nepříznivá. Obdobně důležitou roli sehrává stát, který se podílí na vytváření podmínek pro péči laických pečujících o osoby vyššího věku, ale i mladší chronicky a nevyléčitelně nemocné, kteří vyžadují dlouhodobou a následnou péči. V současné době není k dispozici mnoho výzkumných prací zaměřených na oblast následné a dlouhodobé péče a její plánování. Li et al. prezentují požadavky na plánování kapacity služeb dlouhodobé péče, přičemž uvádějí právě to, že dostupnost zmíněných služeb je důležitá nejen pro starší osoby a osoby se zdravotním postižením, které o sebe nemohou dostatečně pečovat, ale také pro poskytovatele dlouhodobé péče a manažery ve zdravotnictví (10). Pacienti s dlouhodobými zdravotními problémy obvykle vyžadují rozdílné zdravotnické služby a přesuny mezi několika zdravotnickými zařízeními a zařízeními sociálních služeb, jako jsou pečovatelské domy, domácí a komunitní služby.
Nedostatek lůžek následné a dlouhodobé péče a také sociálních lůžek má samozřejmě dopad i na příbuzné v přímé linii, tedy laické pečující, kteří o své blízké pečují v domácím prostředí nejčastěji ve spolupráci s praktickým lékařem a agenturami domácí zdravotní péče. Příbuzní jsou často nuceni si v práci zajistit např. neplacené volno, nebo dokonce práci opustit, což má pak dopad na jejich finanční situaci a následně i sociální postavení, včetně dopadů na ekonomiku země (snižuje se počet pracujících osob). V České republice by situaci mohlo být nápomocné takzvané „dlouhodobé ošetřovné“, které budou, dle již schválené legislativy, moci lidé čerpat až po dobu 90 dní, kdy pečují o osobu blízkou. Finanční kompenzace z nemocenského pojištění by měla činit 60 % jejich příjmu, tedy stejně jako při klasické pracovní neschopnosti nebo při krátkodobém ošetřovném (to může podle dosavadních pravidel trvat maximálně 9 dnů, u samoživitelů až 16 dnů). Dlouhodobé ošetřovné je již ukotveno v návrhu zákona 179 Sb. z roku 2017, kterým se mění zákon č. 187/2006 Sb., o nemocenském pojištění, ve znění pozdějších předpisů.
Ve většině případů mají rodinní příslušníci zájem postarat se o své blízké, kteří dlouhodobou péči vyžadují. Existuje však podložený důvod k obavám o samotné laické pečovatele. V odborných publikacích je možné nalézt i mnoho důkazů, které dokládají, že odpovědnost za poskytování péče, podporovaná a uplatňovaná na základě genderových norem (většinou pečují ženy), společenských tradic a institucionálních politik, které je využívají, mají významný dopad na pečovatele v rodině, včetně vlivů na jejich pocit identity a sebekoncepci. Laičtí pečující uvádějí pocity izolace, nedůvěry a tendenci odkládat nebo dokonce opustit své osobní i profesionální cíle (4, 7, 9, 11).
Obecně je známo, že lidé mají většinou strach z nemocnic a jsou raději, když mají možnost léčit se v domácím prostředí. Jiný ale může být postoj jejich blízkých s ohledem na obavy, aby péči poskytli v dostatečném rozsahu a kvalitě a dříve zmíněné sociální a ekonomické okolnosti. Dle průzkumu Eurobarometru z roku 2007 bylo zjištěno, že až 45 % obyvatel v zemích EU preferuje domácí péči (poskytovanou laickými pečujícími, nejčastěji příbuznými). Ve většině zemí střední a východní Evropy preference přesahují zmíněný průměr (66 % Maďarsko, 70 % Polsko). Vnímaná podpora profesionální zdravotní domácí péče ze strany zemí EU je v průměru 24 %, zatímco v Maďarsku jen 8 % a na Slovensku ji uvádí 18 % respondentů. Na druhé straně se v některých zemích EU (např. Slovinsko 20 %, Česká republika 16 %, Chorvatsko 15 %) signifikantně zvyšuje zájem o institucionální dlouhodobou ošetřovatelskou péči (v tzv. nursing homes) v porovnání s průměrem EU (8 %). Zájem o institucionální péči je možné vysvětlit skutečností, že institucionální péče je často jedinou alternativou k neformální/laické (domácí) péči, zatímco nerozvinutý systém péče o komunitu není vnímán jako účelná možnost (5).
Jedním z faktorů je i výše zmíněná absentující podpora laických pečujících a dříve uváděné kulturní vlivy v „socialistických“ zemích, což se zřejmě v ČR změní v souvislosti s očekávanými legislativními změnami (návrh zákona č. 179/2017).
ZÁVĚR
Zajištění kvalitní péče pro osoby chronicky a nevyléčitelně nemocné nesouvisí pouze s kapacitou lůžkového fondu, ale je tím významně ovlivněno. Data ze zdravotnického informačního systému musí být využívána pro účelné plánování poskytované péče v dlouhodobém časovém horizontu a v návaznosti na demografický trend a potřeby společnosti, komunity a jedince. Z analyzovaných dat vyplynulo, že u lůžek určených pro poskytování následné a dlouhodobé péče došlo k mírnému nárůstu celkového počtu lůžek, a to o 216 lůžek. Mezi poskytovateli lůžkové péče nedošlo v roce 2015 k žádným zásadním výkyvům, pouze byl zaznamenán trend slučování samostatných poskytovatelů ostatní lůžkové péče s poskytovateli akutní péče (u zdravotnických zařízení ve vlastnictví krajů). V roce 2015 je patrná změna struktury lůžkových fondů. Oproti předchozímu roku jsou u některých poskytovatelů vykazována lůžka v jiných kategoriích, lze tak identifikovat zřejmý vliv smluvně sjednaných typů ošetřovacích dnů u zdravotních pojišťoven. Využití lůžkového fondu v roce 2015 je na stejné úrovni jako v roce 2014. Dílčí pokles – a to o 5 % – je evidován u následných a dlouhodobých lůžek ve fakultních nemocnicích. Oproti tomu trvá vysoká vytíženost (obložnost) u ostatních poskytovatelů na lůžkách následných a dlouhodobých, především intenzivních (NIP), která je v roce 2015 vykazována na 91% až 100% úrovni.
Analýza hospitalizací pacientů v následné a dlouhodobé péči je nedílnou součástí účelného plánování, a proto autoři aktuálně zpracovávají data z Národního registru hospitalizací (NRHOSP), která umožní identifikovat rizika regionálních rozdílů lůžkové kapacity v zařízeních zdravotních i sociálních služeb.
Autoři děkují Mgr. Jakubovi Gregorovi, Ph.D. za úpravu grafických podkladů.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
doc. PhDr. Andrea Pokorná, Ph. D.
ÚZIS ČR
Palackého nám. 4,
128 01 Praha 2
e-mail: andrea.pokorna@uzis.cz
Zdroje
1. Český statistický úřad. Místa v zařízeních sociální péče, jejich využití a pečovatelská služba 1989–2015 [on line]. Dostupný z: https://www.czso.cz/documents/10180/32955062/32018116_1302.pdf/fd3ab9d5-6c87-418e-9314-389328bdaede?version=1.2 [cit. 2017-02-25].
2. Český statistický úřad. Neuspokojení žadatelé o umístění ve vybraných zařízeních sociální péče 1989–2015 [on line]. Dostupný z: https://www.czso.cz/documents/10180/32955062/32018116_1303.pdf/80ebccf0-3a3a-43d2-b49e-0c6517f7e268?version=1.2 [cit. 2017-09-25].
3. Český statistický úřad. Obyvatelstvo [on line]. Dostupný z: https://www.czso.cz/csu/czso/ceska-republika-od-roku-1989-v-cislech-vy42dggohg#13 [cit. 2017-09-25].
4. Eckenwiler L. Long-term care, globalization, and justice. Baltimore: Johns Hopkins University Press 2012.
5. Eurobarometer. Health and long-term care in the European Union. Eurobarometer 2007 [on line]. Dostupné z: http://ec.europa.eu/commfrontoffice/publicopinion/archives/ebs/ebs_283_en.pdf [cit. 25-09-2017].
6. Eurostat. Hospital beds by type of care [on line]. Dostupné z: http://ec.europa.eu/eurostat/en/web/products-datasets/-/HLTH_RS_BDS [cit. 26-07-2017].
7. Goldsteen M, Abma T, Oesburg B, et al. What is it to be a daughter? Identities under pressure in dementia care. Bioethics 2007; 21(1): 1–12.
8. Harris-Kojetin L, Sengupta M, Park-Lee E, et al. Long-term care providers and services users in the United States: data from the national study of long-term care providers, 2013–2014. Vital Health Stat 3 2016; (38): x–xii, 1–105.
9. Levine C. Home sweet hospital: The nature and limits of private respon-sibilities for home health care. J Aging Health 1999; 11(3): 341–359.
10. Li Y, Zhang Y, Kong N, Lawley M. Capacity planning for long-term care networks. IIE Transactions 2016; 48(12).
11. Nelson JL. Just expectations: Family caregivers, practical identities, and social justice
in the provision of health care. In Rhodes R, et al. (eds.) Medicine and social justice: Essays on the distribution of health care. New York: Oxford University Press 2012.
12. OECD. Health at a Glance: Europe 2016: State of health in the EU cycle [on line]. Dostupné z: http://www.oecd-ilibrary.org/social-issues-migration-health/health-at-a-glance-europe-2016_9789264265592-en [cit. 2017-09-25].
13. Rowles GD, Teaster PB. Long-term care in an aging society: theory and practice. New York: Springer Publishing Company, 2016.
14. Ústav zdravotnických informací a statistiky České republiky. Registry a informační systémy NZIS [on line]. Dostupné z: http://www.uzis.cz/registry [cit. 2017-09-25].
15. Ústav zdravotnických informací a statistiky České republiky. Pololetní výkaz o lůžkovém fondu poskytovatele lůžkové péče a jeho využití [on line]. Dostupný z: http://www.uzis.cz/vykaznictvi/2015/l-mz-1-02-pololetni-vykaz-luzkovem-fondu-poskytovatele-luzkove-pece-jeho-vyuziti [cit. 2017-09-25].
16. Zhang Y, Puterman M. Developing an adaptive policy for long-term care capacity planning. Health Care Manag Sci 2013; 16(3): 271–279.
Štítky
Praktické lekárstvo pre deti a dorast Praktické lekárstvo pre dospelých
Článek Seriál o EETČlánek Rejstřík 2017
Článok vyšiel v časopisePraktický lékař
Najčítanejšie tento týždeň
2017 Číslo 6- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
- Vareniklin jako pomocník v léčbě nikotinismu i u psychiatrických pacientů
-
Všetky články tohto čísla
- Vybrané aspekty životního stylu a zdravotní gramotnost u osob ohrožených chudobou žijících v Jihočeském kraji
- Následná a dlouhodobá péče na území České republiky – přehled aktuálního stavu a změn lůžkové kapacity z dat Národního zdravotnického informačního systému
- Studie nových antikoagulancií – dílčí výsledky
- Nanomedicínský přístup v cílené terapii karcinomu prsu: využití uhlíkových nanostruktur
- Dilacerace oka způsobená výbuchem zábavní pyrotechniky
- Metastázy malígneho melanómu do myokardu – raritná príčina srdcového zlyhania
- Seriál o EET
- Inoperabilná forma alveolárnej echinokokózy pečene
- Čtvrtý ročník konference Zdravotnictví 2018
- Rejstřík 2017
- Praktický lékař
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Následná a dlouhodobá péče na území České republiky – přehled aktuálního stavu a změn lůžkové kapacity z dat Národního zdravotnického informačního systému
- Inoperabilná forma alveolárnej echinokokózy pečene
- Dilacerace oka způsobená výbuchem zábavní pyrotechniky
- Studie nových antikoagulancií – dílčí výsledky
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



