-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Radiofrekvenčně asistovaná resekce jater. Analýza skupiny pacientů operovaných v jednom centru
Radiofrequency-assisted Liver Resection. Analysis of a Group of Consecutive Patients Treated at a Single Centre
Aim:
To evaluate clinical experience with radiofrequency (RF)–assisted liver resection in patients with metastatic liver disease.Methods:
A group of consecutive patients who underwent liver resection using the RF-assisted technique were prospectively followed.Results:
Between July 2005 and September 2006, 65 liver resections were performed, among these, 40 procedures were performed using the RF technique for metastatic disease. The mean operative time was 141 (range 64–233) minutes, and the mean duration of RF parenchyma coagulation of the resected surface was 17.5 (range 2–32.5) minutes; mean 10 (range 9–12) minutes in the case of right hemihepatectomy. Blood transfusions associated with the operation were administered in 3 (7.5%) patients. The mean number of transfusion units of red blood cells administered was 0.2 (range 0–3). Liver resection was complicated by biliary fistula in 1 patient (2.5%) after mesohepatectomy, hepatic abscess was observed in 1 patient (2.5%) and subdiaphragmatic abscess was observed in 2 patients (5%).Conclusion:
This study indicates that RF-assisted resection may have a benefit in decreasing perioperative blood loss and the volume of transfused blood, without a higher incidence of wound and infectious complications. An increased incidence of pleural effusions that required evacuation was noted.Key words:
catheter ablation – liver neoplasms – liver resection; technique – hepatectomy
Autori: A. Ferko 1,2; Z. Šubrt 2; E. Havel 1; B. Melichar 3,4; B. Jon 1
Pôsobisko autorov: Klinika chirurgie Lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Hradci Králové přednosta kliniky: doc. MUDr. A. Ferko, CSc. 1; Katedra válečné chirurgie, Fakulta vojenského zdravotnictví, Univerzita Obrany Brno, vedoucí katedry: doc. MUDr. A. Ferko, CSc. 2; Klinika onkologie a radioterapie Lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Hradci Králové, přednosta kliniky: doc. MUDr. J. Petera, CSc. 3; Katedra vnitřních oborů Lékařské fakulty Univerzity Karlovy a Fakultní nemocnice v Hradci Králové vedoucí katedry: prof. MUDr. J. Malý, CSc. 4
Vyšlo v časopise: Rozhl. Chir., 2007, roč. 86, č. 5, s. 228-232.
Kategória: Monotematický speciál - Původní práce
Súhrn
Cíl:
Zhodnotit klinické zkušenosti s radiofrekvenčně (RF) asistovanými jaterními resekcemi u pacientů s metastatickým postižením jater.Metody:
Prospektivně byla sledována skupina pacientů, u kterých byla provedena resekce jater RF-asistovanou technikou.Výsledky:
Od června 2005 až září 2006 bylo na chirurgické klinice Fakultní nemocnice Hradec Králové provedeno celkem 65 jaterních resekcí, z nichž 40 bylo provedeno RF - asistovanou technikou pro metastatické postižení jater. Průměrný operační čas činil 141 (64–233) minut a průměrná doba RF koagulace parenchymu byla 17,5 (2–32,5) minut; průměrně 10 (9–12) minut v případě pravostranné hemihepatektomie. Krevní transfuze ve spojitosti s operačním výkonem byla podána u 3 (7,5 %) pacientů. Průměrné množství podaných transfuzních jednotek bylo 0,2 (0–3) TU. Jaterní resekce byla komplikována biliární píštělí u 1 pacienta (2,5 %) po mezohepatektomii. Jaterní absces byl zaznamenán v jednom případě (2,5 %), subfrenický absces pak u 2 pacientů (5 %).Závěr:
Výsledky studie ukazují, že předností RF-asistované resekce je snížení peroperační krevní ztráty a množství podaných krevních jednotek bez vyššího nárůstu ranných a infekčních komplikací. Naopak byl zaznamenán vyšší výskyt pleurálních výpotků vyžadujících evakuaci.Klíčová slova:
radiofrekvenční ablace – jaterní malignity – resekce jaterÚVOD
Technika termického ošetření resekční linie pomocí radiofrekvenční (RF) energie vstupuje do jaterní chirurgie v posledních několika letech. Význam této techniky je stále velmi kontroverzní a v literatuře se dosud objevuje pouze několik publikací limitovaného klinického významu [6, 10, 12, 14]. Ve většině případů jde o první klinické zkušenosti s touto technikou na malé nehomogenní skupině pacientů.
Cílem této klinické studie je vyhodnotit výsledky léčby u skupiny pacientů s metastatickým postižením jater, u kterých resekce byla provedena RF-asistovanou technikou.
SOUBOR PACIENTŮ A POUŽITÉ METODY
Ve sledovaném období červenec 2005 až září 2006 bylo na chirurgické klinice Fakultní nemocnice Hradec Králové provedeno 65 RF-asistovaných jaterních resekcí. Ve 40 případech šlo o resekce pro metastatické postižení. Tato skupina pacientů byla sledována dále prospektivně podle standardního protokolu. Jednalo se o 25 mužů a 15 žen s průměrným věkem 61 (od 41 do 80) let. Pacienti se simultánním výkonem na játrech a na střevě byli ze studie vyloučeni.
Rozsah choroby byl vždy předoperačně exaktně zhodnocen včetně užití spirální počítačové tomografie (CT), magnetické rezonance (MRI) nebo pozitronové emisní tomografie (PET). U všech pacientů se jednalo o izolované postižení jater a resekce jater byla indikována s plně kurabilním záměrem.
Primárním nádorem byl ve 33 případech kolorektální karcinom. Dále se jednalo o postižení jater metastázami karcinomu prsu u 3 pacientů, karcinomem ovária u 2 pacientů. V jednom případě pak šlo o postižení jater metastázami leiomyosarkomem a v dalším případě gastrointestinálním stromálním tumorem. Většina pacientů, 35 ze 40, prodělala předoperační chemoterapii.
Pravostranná hemihepatektomie byla provedena v 15 (37,5 %) případech, rozšířená pravostranná hemihepatektomie u 2 (5 %) pacientů a levostranná lobektomie v 7 (17,5 %) případech. V 5 (12,5 %) případech se jednalo o bisegmentektomii s odstraněním VI. a VII. segmentu. Levostranná hemihepatektomie byla provedena u 4 (10 %) pacientů, segmentektomie u 3 (7,5 %) pacientů. U 4 (10 %) pacientů se jednalo o neanatomickou resekci.
Pooperační komplikace byly hodnoceny a rozděleny podle Dindovy klasifikace.
Operační technika
Břišní dutina byla otevřena ve většině případů bilaterálním subkostálním řezem. Standardně je provedena mobilizace jater a následuje intraoperační ultrasonografické vyšetření. Peritoneální kryt hepatoduodenálního ligamenta je otevřen podélně a posterolaterálně od ductus cysticus. Modifikovaná technika RF-asistované hemihepatektomie byla v literatuře popsána již dříve [4]. Iniciálně je vypreparována portální žíla, která je separována na hadičku. Preparace dále pokračuje centrálně do jaterního hilu k pravostranné větvi portální žíly a jejímu větvení. Pravostranná větev portální žíly (PPŽ) je následně ligována (Vicryl 3/0). Jaterní tepna není preparována a také není prováděna extrahepatická preparace a přerušení pravostranné jaterní žíly. Po demarkaci ischemické části parenchymu je resekční line v celém rozsahu ošetřena termicky pomocí radiofrekvenční sondy Habib sealer (RITA Medical Systems, Inc., Mountain View, CA, USA). RF generátor RITA1500X® (RITA Medical Systems, Inc., Mountain View, CA, USA) pracuje v „Habib módu“ s energií nastavenou v rozmezí od 50 do 200W. Transekce jaterního parenchymu je následně provedena ostře pomocí skalpelu nebo nůžek. Pravostranná jaterní žíla je koagulována a přerušena v resekční linii nebo může být dodatečně ošetřena opichem. Všechny anatomické resekce byly provedeny bez klampu hepatoduodenálního ligamenta, krátkodobá teplá ischemie (do 5 minut) byla u některých neanatomických resekcí.
R0 resekce byly definovány jako výkony s bezpečnostním lemem zdravé tkáně širším než 1 cm nebo v případě bezpečné termické destrukce tumoru. Kombinované výkony, tedy resekce a radiofrekvenční ablace, byly definovány jako R1, bez ohledu na vztah tumoru k resekční linii.
Všichni pacienti byli pooperačně sledováni v pravidelných časových intervalech 3 měsíců v prvním pooperačním roce a následně po 6 měsících.
Sledovaná data
V průběhu operace a po operaci byly hodnoceny typ a radikalita výkonu, čas trvání operace (incize – sutura), doba trvání transekce parenchymu včetně RF koagulace linie. Dále byla sledována doba pobytu na jednotce intenzivní péče (JIP), celková doba hospitalizace a pooperační komplikace. Také byla hodnocena peroperační krevní ztráta – pokles koncentrace hemoglobinu v perioperačním období a samozřejmě i spotřeba transfuzních přípravků. Vzhledem ke skutečnosti, že u některých pacientů byly použity roušky, nemohla být přesně určena peroperační krevní ztráta. U všech pacientů bylo ve stejném časovém období provedeno ultrazvukové vyšetření pleurálních dutin k hodnocení přítomnosti a objemu pleurálních výpotků.
VÝSLEDKY
Žádný z pacientů ze sledované skupiny v pooperačním období nezemřel (do 30 dní po operaci). Průměrná doba hospitalizace byla 12 (od 5 do 24) dní, ze kterých pobyt na JIP činil v průměru 3 (v rozsahu od 1 do 9) dny. Celkem bylo zaznamenáno 17 komplikací u 12 (30 %) pacientů (Tab. 1, 2). Jeden pacient musel být reoperován 7. pooperační den pro kompletní dehiscenci laparotomie. U tohoto pacienta šlo o reresekci, 10 let po primární operaci jater. Operovaný v minulosti prodělal celkem 6 břišních operací a jeho břišní stěna byla tvořena jedním velkým kýlním vakem. Dva pacienti museli být rehospitalizováni; jeden pro perkutánní drenáž jaterního abscesu a druhý k elektivní reoperaci pro přetrvávající biliární píštěl.
Tab. 1. Stratifikace morbidity podle Dinda (Dindo et al., 2004). Tab. 1. Morbidity stratified according to Dindo (Dindo et al., 2004). 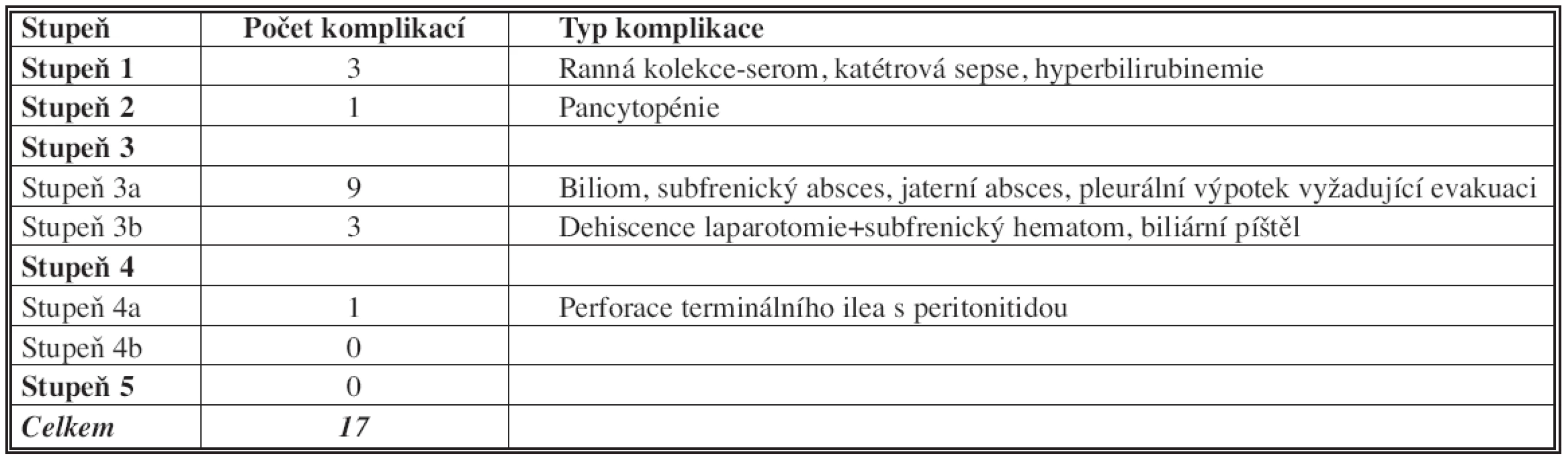
Tab. 2. Pooperační morbidita Tab. 2. Postoperative morbidity 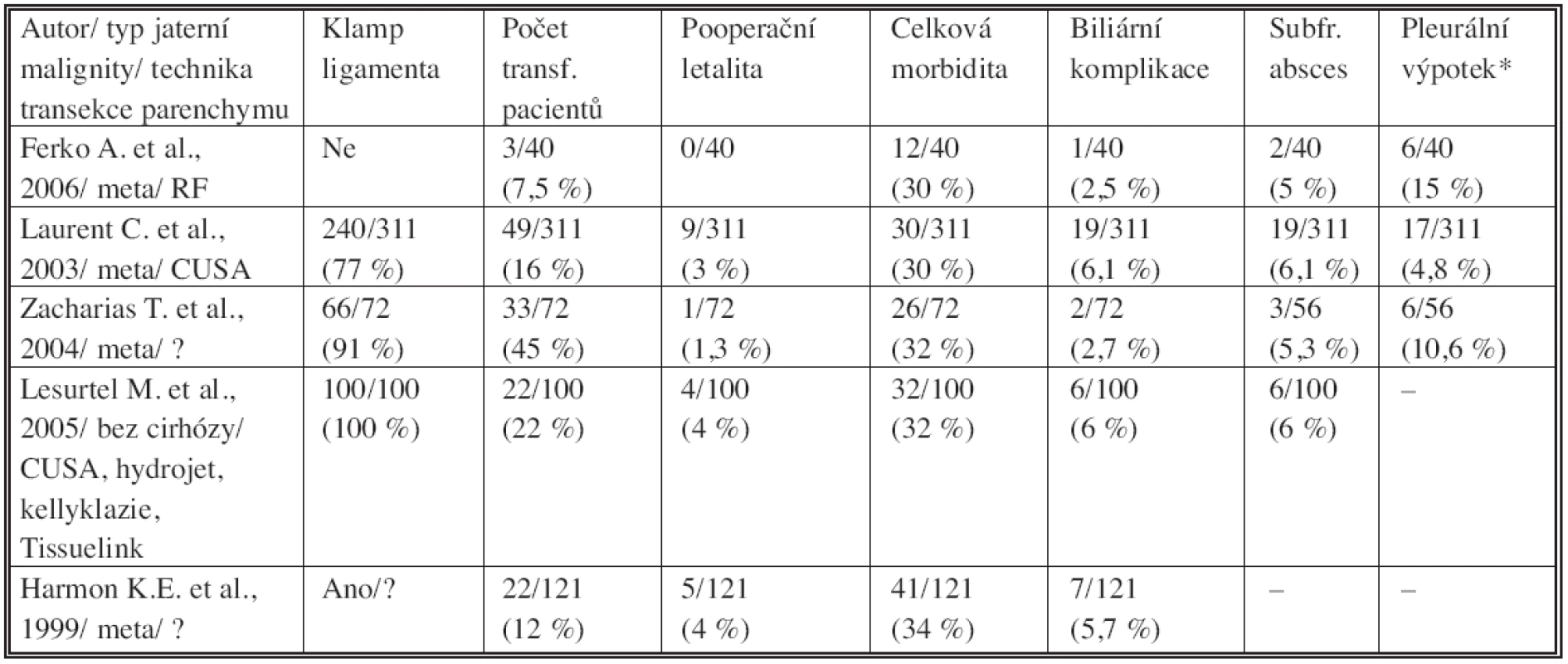
(meta – metastatické postižení, * – pleurální výpotek vyžadující evakuaci, RF – radiofrekvenční technika, CUSA – ultrasonický disektor) (meta – metastatic tumor, * – pleural effusion required evacuation, RF – radiofrequency technique, CUSA – ultrasonic dissector) Průměrná doba trvání operačního výkonu byla 141 (od 64 do 233) minut a v případě pravostranné hemihepatektomie pak 154 (120–180) minut. Termická koagulace resekční linie trvala v průměru 17,5 (2–32,5) minut, při pravostranné hemihepatektomii to bylo v průměru 10 (od 9 do 12) minut.
Hemostáza
RF asistovaná technika byla efektivní ve stavění parenchymatózního krvácení i v koagulaci a uzávěru všech typů jaterních cév včetně jaterních žil. Krevní transfuze v souvislosti s operací byla pooperačně podána u 3 (7,5 %) pacientů. Ve 2 případech šlo o primární resekci a v jednom případě o reresekci jater. Průměrný počet podaných krevních jednotek (TU) po operaci byl 0,2 (0–3). Průměrný pokles koncentrace hemoglobinu v perioperačním období byl o 20 (rozmezí 4–51) g/l z předoperační koncentrace 130 (97–167) g/l na pooperačních 110 (88–150) g/l. Všechny transfuze byly podány ve skupině prvních 10 operovaných (v pořadí 4., 7. a 9. pacient). Následujících 30 resekčních výkonů bylo provedeno bez nutnosti krevního převodu. Uvedené krevní transfuze byly vždy podány v odstupu více než 48 hodin po resekčním výkonu z důvodu pokračujících krevních ztát z břišních drénů u pacientů s prodlouženým protrombinovým časem – INR (Tab. 3). U jedné pacientky došlo k rozvoji těžké pancytopénie 48 hodin po operaci s nutností podat 2 TU. Tato komplikace je patrně v souvislosti s předoperačně podávanou chemoterapií (kombinace oxaliplatiny, 5-fluorouracilu a leukovorinu) a biologickou léčbou (bevacizumab).
Tab. 3. Pacienti, kterým byla podána krevní transfuze Tab. 3. Patients received RBC transfusion 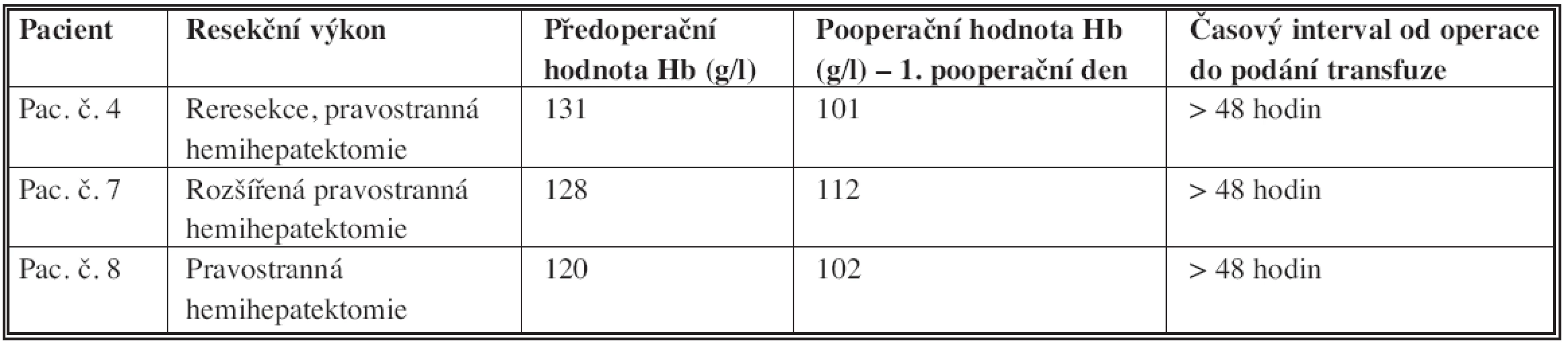
Biliární komplikace
Přechodná biliární sekrece z pojistných břišních drénů, která spontánně ustala do 7. pooperačního dne, byla pozorována u 4 (10 %) pacientů. Biliární píštěl refrakterní na endoskopickou léčbu (ERCP) byla zaznamenána u jednoho pacienta (2,5 %) po mezohepatektomii. Tento pacient v odstupu 2 měsíců od primární operace podstoupil plánovanou reoperaci. Tato komplikace byla způsobena únikem žluče z nedostatečně ošetřené anteromediální větve pravého lobárního žlučovodu po mezohepatektomii.
Infekční komplikace
K rozvoji jaterního abscesu v odstupu 5 týdnů od operace došlo u jednoho pacienta (2,5 %). Absces byl drénován perkutánně. Biliom a subfrenický absces vyžadující perkutánní drenáž byl zaznamenán u 2 pacientů (5 %), ale ani v jednom případě nebyla prokázaná komunikace se žlučovým stromem. Jeden pacient (2,5 %) byl revidován 7. pooperační den pro difuzní peritonitidu, jejíž příčinou byla raritní perforace vředu terminálního ilea bez přímé souvislosti s jaterní operací.
Sterilní tekutinové kolekce
Ranná kolekce, serom, byla drénována u jednoho (2,5 %) pacienta. U dalšího pacienta reoperovaného pro kompletní dehiscenci laparotomie byl vedlejším nálezem subfrenický hematom. Nicméně v tomto případě nebylo zdrojem hematomu krvácení z oblasti resekční plochy jater. Jednalo se o již uváděného pacienta, který prodělal 6 nitrobřišních operací a u kterého mobilizace levého jaterního laloku vyžadovala rozrušení četných adhezí.
Ostatní komplikace
K rozvoji katétrové sepse došlo u 1 pacienta (2,5 %) a ve 25 (65 %) případech byl zaznamenán pleurální výpotek. U 6 (15 %) pacientů šlo o objemný symptomatický pravostranný pleurální výpotek vyžadující evakuaci.
DISKUSE
Využití RF energie při jaterní resekci poprvé popsal Nagy Habib se svým týmem v roce 2002 [14]. Jejich první zkušenosti nasvědčovaly, že RF-asistovaný přístup má významný hemostatický účinek nejen na jaterní parenchym, ale také i na větší jaterní cévy (větve portální žíly, jaterní žíly a jaterní tepny). Přestože je technika koagulace resekční linie užívána více než 6 let, nebyla dosud publikována studie podrobněji analyzující peroperační a pooperační morbiditu. Zatím publikované soubory trpí nedostatečným počtem pacientů, nehomogenitou [11, 14] a většinou jde o sestavy pacientů zabývajících se především neanatomickými resekcemi [14].
Nedávno jsme informovali o první klinické zkušenosti s RF-asistovanými jaterními resekcemi [3]. V tomto sdělení byla hodnocena první skupina pacientů operovaných pro jaterní metastázy v rozsahu všech typů výkonů včetně hemihepatektomií a rozšířených hemihepatektomií.
Co nám tato technika přinesla v oblasti hemostázy, operační techniky a spotřeby transfuzních přípravků? Z našeho subjektivního pohledu, je na místě mluvit o zjednodušení a urychlení operačního výkonu. I technicky náročnější operace, například pravostranná hemihepatektomie, může být provedena rychleji než klasickou technikou. Pravostranná portální žíla je pouze ligována (nikoli přerušena), disekce jaterní tepny v extrahepatálně není nutná a podobně můžeme postupovat i u pravostranné jaterní žíly.
Pokud provádíme anatomickou resekci a ložisko se nachází na rozhraní segmentů nebo laloků, RF technologie nám umožňuje posunout resekční linii celkem bezpečně do přilehlého segmentu bez nutnosti jeho odstranění.
Dalším důležitým a nejenom technickým, ale také onkologickým aspektem je skutečnost, že samotná resekční linie je ošetřena termicky v šíři 1 cm. Toto nám umožňuje posun resekce blíže k malignímu ložisku a dokonce je možné vést resekční linii přes maligní ložisko [2].
Krevní transfuze byla podána celkem 4 (10 %) pacientům, vždy v pooperačním období v odstupu více než 48 hodin po operaci. Z toho u jednoho pacienta byla indikací těžká pancytopenie. V přímé souvislosti s chirurgickým výkonem byla krevní transfuze podána u tří pacientů (7,5%).
Závažná biliární komplikace byla zaznamenána u jednoho pacienta. Jednalo se o biliární píštěl refrakterní na endoskopickou léčbu po mezohepatektomii. Perzistující píštěl si vyžádala reoperaci s následným ošetřením žlučovodu. U 4 pacientů byla pozorována přechodná biliární sekrece z pojistných drénů, která spontánně ustala do 7. pooperačního dne. Tyto přechodné žlučové sekrece nebyly klasifikovány jako komplikace, protože neměly vliv na samotný pooperační průběh. Naše zkušenosti ukazují, že výskyt úniku žluče z resekční plochy je srovnatelný s klasickými technikami, kde tato komplikace je popisována u 2–6 % pacientů [8, 9, 13, 15].
Ne zcela jasně zodpovězenou otázkou však dosud zůstává počet infekčních komplikací. Technika, která ponechává během operace v pacientově těle devitalizovanou tkáň, může být zdrojem infekčních komplikací. Nicméně naše zkušenost toto nepotvrzuje. Princip této metody je založen na vytvoření termicky ošetřené a desikované, nikoli ischemické jaterní tkáně, což vyžaduje dobrou znalost segmentární anatomie jater a racionální používaní tohoto instrumentu.
U naší skupiny pacientů byla zaznamenána vyšší perioperační spotřeba infuzních roztoků. Pravostranný pleurální výpotek byl prokázán u 25 (62 %) pacientů, z toho u 6 (15 %) pacientů vyžadoval evakuaci. U starších pacientů byla pozorována prodloužená a obtížnější mobilizace tekutin, která mohla vést k vyššímu výskytu komplikací v pooperačním období.
V této studii byla prospektivně hodnocena skupina operovaných pacientů se zaměřením na základní aspekty resekčního výkonu jako je hemostáza, biliostáza a infekční komplikace. Je potřebné konstatovat, že chceme-li srovnávat v chirurgii, stojíme před základním problémem srovnatelnosti doposud publikovaných prací. Proto by kvalitní srovnání mělo být založeno na prospektivním sledování dvou technik, což je určitým nedostatkem i této publikace.
ZÁVĚR
Z pohledu celkové morbidity je tato technika srovnatelná s jinými dosud publikovanými metodami jaterních resekcí. Zdá se, že RF-asistovaný přístup přináší navíc výhody jako snížení peroperační krevní ztráty a zjednodušení vlastního operačního výkonu, což může být ještě více doceněno u reresekcí jater a resekcí jater v terénu steatózy nebo steatohepatitidy indukovaných předchozí chemoterapií.
Vyšší výskyt pleurálních výpotků je nicméně nepopiratelná skutečnost. V mnoha případech se jednalo o symptomatické výpotky, které si vyžádaly terapeutickou evakuaci. To může být důkazem mnohem většího perioperačního inzultu a intenzivnější systémové zánětlivé reakce s výraznějšími přesuny tekutin.
Tato práce vznikla za podpory Výzkumného záměru Fakultní nemocnice Hradec Králové, Ministerstva zdravotnictví č. 00179906.
Doc. MUDr. A. Ferko, CSc.
Chirurgická klinika Fakultní nemocnice
Sokolská 581
500 05 Hradec Králové
e-mail: A.Ferko@seznam.cz
Zdroje
1. Dindo, D., Demartines, N., Clavien, P. A. Classification of surgical complications: a new proposal with evaluation in a cohort of 6336 patients and results of a survey. Ann. Surg., 2004, roč. 240, s. 205–213.
2. Elias, D., Manganas, D., Benizri, E., et al. Trans-metastasis hepatectomy: results of a 21-case study. Eur. J. Surg. Oncol., 2006, roč. 32, s. 213–217.
3. Ferko, A., Leško, M., Šubrt, Z., et al. Radiofrekvenčně asistovaná resekce v necirhotických játrech. První klinické zkušenosti. Rozhl. Chir., 2006, roč. 85, s. 280–284.
4. Ferko, A., Leško, M., Šubrt, Z., et al. A modified radiofrequency-assisted approach to right hemihepatectomy. Eur. J. Surg. Oncol., 2006, roč. 32, s. 1209–1211.
5. Fong, Y., Fortner, J., Sun, R. L., et al. Clinical score for predicting recurrence after hepatic resection for metastatic colorectal cancer: analysis of 1001 consecutive cases. Ann. Surg., 1999, roč. 230, s. 309–318.
6. Haghighi, K. S., Wang, F., King, J., et al. In-line radiofrequency ablation to minimize blood loss in hepatic parenchymal transection. Am. J. Surg., 2005, roč. 190, s. 43–47.
7. Harmon, K. E., Ryan, J. A. Jr., Biehl, T. R., et al. Benefits and safety of hepatic resection for colorectal metastases. Am. J. Surg, 1999, roč. 177, s. 402–404.
8. Laureat, C., Sa Cunha, A., Couderc, P., et al. Influence of postoperative morbidity on long-term survival following liver resection for colorectal metastases. Br. J. Surg, 2003, roč. 90, s. 1131–1136.
9. Lesurtel, M., Selzner, M., Petrowsky, H., et al. How should transection of the liver be performed?: a prospective randomized study in 100 consecutive patients: comparing four different transection strategies. Ann. Surg., 2005, roč. 242, s. 814–822.
10. Miyazawa, M., Torii, T., Toshimitsu, Y., et al. A new laparoscopic-assisted hepatectomy (LAH) utilizing radiofrequency ablation and high-frequency electrocautery. J. Surg. Oncol., 2006, roč. 93, s. 68–71.
11. Stella, M., Percivale, A., Pasqualini, M., et al. Radiofrequency-assisted liver resection. J. Gastrointest. Surg., 2003, roč. 7, s. 797–801.
12. Tepel, J., Klomp, H. J., Habib, N., et al. Modification of the liver resection technique with radiofrequency coagulation. Chirurg, 2004, roč. 75, s. 66–69.
13. Teak, J. I., Loftus, J. P., Nagorney, D. M., et al. Trends in morbidity and mortality of hepatic resection for malignancy. A matched comparative analysis. Ann. Surg., 1994, roč. 220, s. 199–205.
14. Weber, J. C., Navarra, G., Jiao, L. R., et al. New technique for liver resection using heat coagulative necrosis. Ann. Surg., 2002, roč. 236, s. 560–563.
15. Zacharias, T., Jaeck, D., Ssoultzoglou, E., et al. First and repeat resection of colorectal liver metastases in elderly patients. Ann. Surg., 2004, roč. 240, s. 858–865.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článek Paliativní chirurgie
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2007 Číslo 5- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Poznámky k operační taktice a technice dekompresivní kraniotomie – přehledný referát
- Aorto-intestinální píštěl – závažná komplikace chirurgie aorty a pánevních tepen
- Paliativní chirurgie
- Radiofrekvenčně asistovaná resekce jater. Analýza skupiny pacientů operovaných v jednom centru
- Naše zkušenosti s léčbou pooperační bolesti u Crohnovy nemoci
- Cysta choledochu ako komplikácia gravidity
- Porovnání různých typů farmakologické prevence hluboké žilní trombózy dolních končetin u pacientů se zlomeninou proximální části stehenní kosti
- Súčasný trend liečby zlomenín krčka stehnovej kosti u seniorov
- Použití hřebu Targon PH long u etážových zlomenin a zlomenin metafýzy proximálního humeru
- Náhrada obratlového těla implantátem Synex
- NF- κB, kolorektální karcinom a radioterapie: výsledky klinické a experimentální studie
- Historie chirurgie a lékařství v Čechách: Významné osobnosti I
- Prof. MUDr. Vladimír Kořístek, DrSc. – 80 let
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Súčasný trend liečby zlomenín krčka stehnovej kosti u seniorov
- Použití hřebu Targon PH long u etážových zlomenin a zlomenin metafýzy proximálního humeru
- Náhrada obratlového těla implantátem Synex
- Historie chirurgie a lékařství v Čechách: Významné osobnosti I
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy



