-
Články
- Časopisy
- Kurzy
- Témy
- Kongresy
- Videa
- Podcasty
Nekrotizující infekční komplikace u syndromu diabetické nohy a jejich řešení
Necrotizing Infectious Complications in Diabetic Foot Syndrome and their Solutions
Background:
Diabetic foot syndrome affects an increasing percentage of the population as the incidence and prevalence of diabetes increases. In some cases of the disease, acute necrotizing infectious complications can be observed to the extent that they require acute and extensive surgery débridement, often across anatomical structures. Local treatment is always preceded by vascular examination, possibly limb revascularization.Methods:
After open necrectomy, which frees the patient from infectious focus and necrotic tissue, and which, in some cases, is the last resort to preserve the limb’s length, there is, in the second period (after the acquisition of granulation tissue in the defect), a need to close the defect. It is possible to let small areas heal spontaneously through epithelialisation from the edges of the wound, however, major defects have to be close either operationally with secondary suture or with dermoepidermal skin-grafting. Secondary suture requires a local shift or additional resection of the bone to obtain sufficient material for wound closure. Skin graft respects the requirement to preserve the maximum of healthy tissue while not slowing down the closure of the wound in large defects.Results:
Autotransplantation of secondary wound with dermoepidermal skin-graft after the debridement of necrotic tissue was performed in 16 patients. The average age was 58 years, the average surface of skin-grafting was 100 cm2, the interval between transplantation and debridement was on average 21 days and from skin-grafting to the healing, of 62 days. 14 patients were completely healed; one patient suffers chronic osteomyelitis, and another one a smack chronic defect in the periphery of the graft. Transplants affecting the plant were localized outside the zone of the foot that bears the most of the body’s weight.Conclusion:
Local treatment of infectious complications in necrotizing diabetic foot syndrome is important for managing the acute condition and preservation of limb function. It is appropriate to centralize the treatment to podiatric centers cooperating closely with the surgeon specializing on wound healing and diabetic foot.Key words:
diabetic foot syndrome – necrotizing infection – surgical debridement –dermoepidermal skin – grafting
Autoři: R. Ston; J. Weiss
Působiště autorů: Chirurgická klinika 3. LF UK FNKV Praha, přednosta: prof. MUDr. R. Gürlich, CSc.
Vyšlo v časopise: Rozhl. Chir., 2009, roč. 88, č. 7, s. 381-386.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Úvod:
Syndrom diabetické nohy postihuje stále větší procento populace tak, jak roste incidence a prevalence diabetu. V rámci tohoto onemocnění se můžeme setkat s akutními nekrotizujícími infekčními komplikacemi, které vyžadují akutní a extenzívní chirurgický débridement, často napříč anatomickými strukturami. Lokální léčbě vždy předchází cévní vyšetření, eventuálně revaskularizace končetiny.Metoda:
Po otevřeném débridementu, který zbaví nemocného infekčního fokusu a nekrotických tkání, a v některých případech je poslední možností na zachování délky končetiny, je potřeba v druhé době po získání granulační tkáně v defektu tento defekt uzavřít. U malých ploch je možné tyto nechat spontánně zhojit epitelizací z okrajů rány, velké defekty je však třeba uzavřít operačně – buď sekundární suturou, nebo dermoepidermálním štěpem. Sekundární sutura vyžaduje navíc místní posun nebo další resekční výkon na kostech k získání dostatečného materiálu k uzávěru rány. Autotransplantát respektuje požadavek na maximální šetření nepostižené tkáně a zároveň rychlost uzávěru velkého defektu.Výsledky:
Autotransplantace sekundárního defektu dermoepidermálním štěpem po débridementu nekrotických tkání byla provedena u 16 pacientů. Průměrný věk byl 58 let, průměrná plocha tranplantace byla 100 cm2, interval mezi débridementem a transplantací byl v průměru 21 dnů a od transplantace do zhojení 62 dnů. Zhojilo se zcela 14 pacientů, u jednoho byla zaznamenána chronická osteomyelitis, u jednoho chronický drobný defekt v okraji transplantátu. Transplantáty zasahující do planty byly lokalizovány mimo zátěžovou zónu chodidla.Závěr:
Lokální léčba u nekrotizujících infekčních komplikací syndromu diabetické nohy je důležitá pro zvládnutí akutního stavu a zachování funkce končetiny. Je vhodné soustředit tuto léčbu do podiatrických center úzce spolupracujících s chirurgem-specialistou pro hojení ran a diabetické nohy.Klíčová slova:
syndrom diabetické nohy – nekrotizující infekce – chirurgický débridement – dermoepidermální autotransplantaceÚVOD
Jako syndrom diabetické nohy je označováno postižení tkání u diabetiku od kotníku distálně. Jedná se o typickou komplikaci diabetů, jejíž příčinou je neuropatie, angiopatie, nebo obojí. Podle převládající příčiny postižení je defekt označován jako neuropatický vřed nebo neuroischemický vřed. Neuropatie je přítomna téměř vždy. Kruciální při vzniku vředu je tlak podložky na necitlivé části chodidla [1, 2]. Makroangiopatie při diabetické akceleraci aterosklerózy typicky postihuje zejména bércové řečiště, i když ani postižení vyšších etáží není výjimečné. Řešení této makroangiopatie je často v rukou invazivních radiologů, kteří revaskularizaci končetiny provádějí pomocí perkutánní transluminální angioplastiky, a rovněž v rukou cévních chirurgů, kteří zkonstruují příslušný bypass. Pacienti s neuropatickými vředy cévní rekonstrukci nepotřebují. Neuropatický vřed je však vstupní brána infekce [2]. Postižení drobných tepen mikroangiopatií přispívá, spolu s přítomností otevřeného defektu na noze k rozvoji nekrotizující infekce, tedy vlhké gangrény s lokálními i celkovými příznaky akutní zánětlivé reakce.
Infekce tkání klasifikujeme podle hloubky postižení na povrchové, postihující kůži a podkoží (erisypel, impetigo, furunkl, celulitis, lymfangoitis), hluboké, postihující fascii, sval a kost (fasciitis, myositis, ostitis) a orgánové, nebo podle ohraničení procesu na difuzní (flegmonózní) a ohraničené (abscedující). Třetí možností je dělení podle přítomnosti nekrózy na nekrotizující a non-nekrotizující [5] (Tab. l, Obr. 1a, lb).
Tab. 1. Klasifikace infekcí Tab. 1. Classification of infections 
Obr. 1a, 1b. Nekrotizující infekce u mladé diabetičky. Gangréna prstů s osteomyelitidou všech metatarzů na PDK. Mikroangiopatie, neuropatie Fig. 1a, 1b. Necrotizing infections in a young diabetic female patient. Gangrene of toes with osteomyelitis of all metatarsal bones of the right lower extremity. Microangiopathy, neuropathy 
Etiologickým mikrobiálním agens infekcí u diabetiků na dolních končetinách je nejčastěji Staphyloccocus aureus, v posledních letech stoupá počet rezistentních kmenů na Methicilin, resp. Oxacilin (MRSA), velký podíl zastoupení mají však i gramnegativní bakterie (Escherichia coli, Proteus mirabilis). Nekrotizující infekce dolních končetin u diabetiků jsou často polymikrobiální [8, 9]. Nekrózu tkáně způsobují především bakteriální toxiny v terénu hyperglykemie, imunosuprese a angiopatie u diabetiků. Význam této problematiky stoupá se stoupající incidencí a prevalencí diabetu, v současné době je úplavicí cukrovou postiženo více než 200 milionů světové populace, v České republice dle informací ÚZIS je to přes 739 000 obyvatel. Více než polovina všech netraumatických končetinových amputací je spojena s diagnózou diabetes mellitus, syndrom diabetické nohy se během života rozvine zhruba u čtvrtiny všech diabetiků [8].
Akutní infekce u vředů s i bez přítomnosti ischemické složky choroby mohou způsobit nekrotizující proces, který rezultuje v gangrénu prstů, akutní osteomyelitidu, flegmónu plantární aponeurózy, myonekrózu, celulitidu, absces měkkých tkání, nekrózu měkkých tkání, nekrotizující tendinitidu, artritidu [3]. Tyto akutní zánětlivé komplikace, často označované shrnujícím, ale ne zcela správným označením vlhká gangréna, jsou často polymikrobiální etiologie, stejně jako nekrotizující infekce měkkých tkání v jiných lokalizacích. Všeobecný požadavek na léčbu akutních nekrotizujících infekcí je časný radikální chirurgický débridement, kombinovaný s antibiotickou terapií, zpočátku empirickou, později cílenou [4, 5]. V případě diabetické nohy je však nutné maximální šetření zdravé tkáně a zachování funkčnosti nohy po zhojení s možností zhotovení vhodné individuální obuvi, která vrátí nemocnému odpovídající kvalitu života [3] (Obr. 2a, 2b). Počet amputací pod kotníkem, v bérci a ve stehně a jejich vzájemný poměr je jedním z kritérií kvality péče o diabetickou nohu [10].
Obr. 2a, 2b. Stav po radikální nekrektomii – otevřené transmetatarzální amputaci u téže pacientky Fig. 2a, 2b. The condition following radical necrectomy – open transmetatarsal amputation in the same female patient 
Vzhledem k neanatomickému šíření nekrotizujících infekcí je chirurgický débridement při respektování tohoto požadavku rovněž neanatomický a amputační výkony a débridement pro nekrotizující infekce na diabetické noze bývají rovněž atypické a individuálně odlišné. Primární sutura při akutní infekci je nevhodná, léčení vzniknuvšího defektu má být otevřené [6]. V současné době se na trhu objevují stále nové a nové materiály vhodné ke krytí ran a defektů vlhkou metodou, prudký rozvoj zaznamenává i použití podtlakové terapie při ošetřování diabetické nohy. Management hojení otevřené rány po nekrektomii a otevřené amputaci musí zajistit růst granulační tkáně, ochránit obnaženou kost před sekundární reinfekcí. Zhojení velkého defektu s obnaženou kostí spontánní epitelizací je zdlouhavé a riskantní, zhojení odloženou suturou by znamenalo další resekční výkon na kostěném aparátu k získání dostatečného materiálu měkkých tkání k místnímu posunu a krytí defektu. V některých případech je otevřená amputace v Chopartově kloubu poslední možnost, jak zachránit pacienta před amputací nad kotníkem a zachovat délku končetiny. Krytí vzniklého defektu dermoepidermálním štěpem po přechodném období otevřeného hojení je metoda, která prokazatelně urychlí hojení defektu oproti spontánní epitelizaci [7], pokud se nenachází na našlápné ploše nohy v plantě. Dále je to metoda, která respektuje maximální zachování zbylé zdravé nepostižené tkáně bez nutnosti dalšího resekčního výkonu nutného k uzavření defektu. V indikovaných případech je možné transplantát umístit i na plantární stranu nohy, je však nutné počítat s trvalým odlehčením v místě transplantátu, nesmí být tedy umístěn v zátěžové oblasti nohy.
MATERIÁL A METODA
V našem zařízení je certifikované podiatrické centrum na II. interní klinice. Ve spolupráci s tímto centrem je léčeno mnoho pacientů se syndromem diabetické nohy i na chirurgické klinice, zejména s akutními infekčními komplikacemi. Z těchto pacientů, jsme u šestnácti s neuropatickým nebo s neuroischemickým syndromem od roku 2006 zaznamenali nutnost radikálního a extenzivního chirurgického débridementu pro akutní nekrotizující infekci, která vedla ke gangréně prstů a části nohy, s následným otevřeným hojením vzniklého defektu zakončeným krytím dermoepidermálním autotransplantátem. Průměrná velikost defektu vzniklého po débridementu byla 100 cm2 (42–180 cm2). Před radikálním výkonem (s výjimkou prosté incize abscesu) vždy předcházelo cévní vyšetření a, pokud to bylo nutné, revaskularizace. Průměrný věk pacientů byl 58 let, pouze 2 ženy (12,5 %), 14 mužů (87,5 %). Leukocytóza byla v průměru 16,3 tis. (12–31) a CRP 248 (68–453), glykemie v průměru 16,6 mmol/l (11,6–32) a tělesná teplota při přijetí v průměru 38,2 °C (37,0–39,2) (Tab. 2). Všichni pacienti si při přijetí aplikovali inzulín, čtyři pacienti měli diabetes l. typu, ostatní 2. typu. Revaskularizaci angioplastikou jsme byli nuceni provést u 7 pacientů (TBI 0,5–0,66), u 9 pacientů se jednalo pouze o neuropatický syndrom bez nutnosti cévní rekonstrukce (TBI 0,8–1). Vstupní bakteriální osídlení bylo rozmanité, převládala infekce stafylokoková, často byla přítomna polymikrobiální flóra (Tab. 3), u části pacientů byla známa citlivost díky pravidelné péči a stěrům v podiatrické ambulanci, takže při přijetí mohla být aplikována antibiotika cíleně podle poslední citlivosti.
Tab. 2. Průměrné hodnoty v souboru 16 pacientů Tab. 2. Mean values in the group of 16 subjects 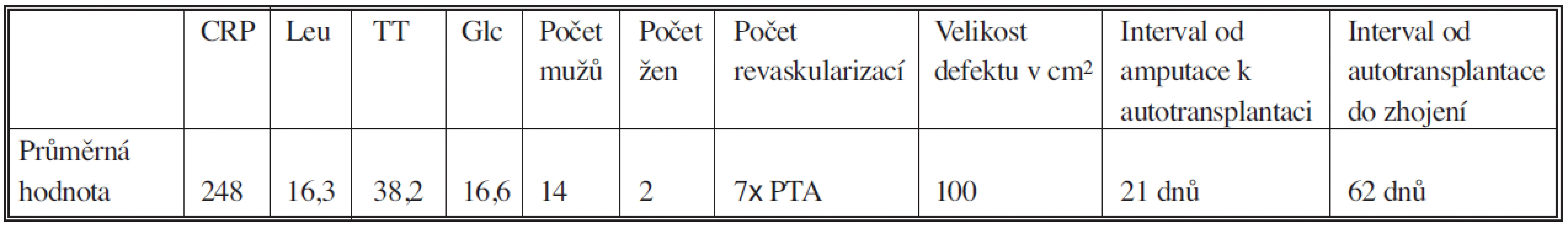
Tab. 3. Bakteriální osídlení při příjmu na lůžko – polymikrobiální flóra Tab. 3. Bacterial colonization on admission to hospital – polymicrobial flora 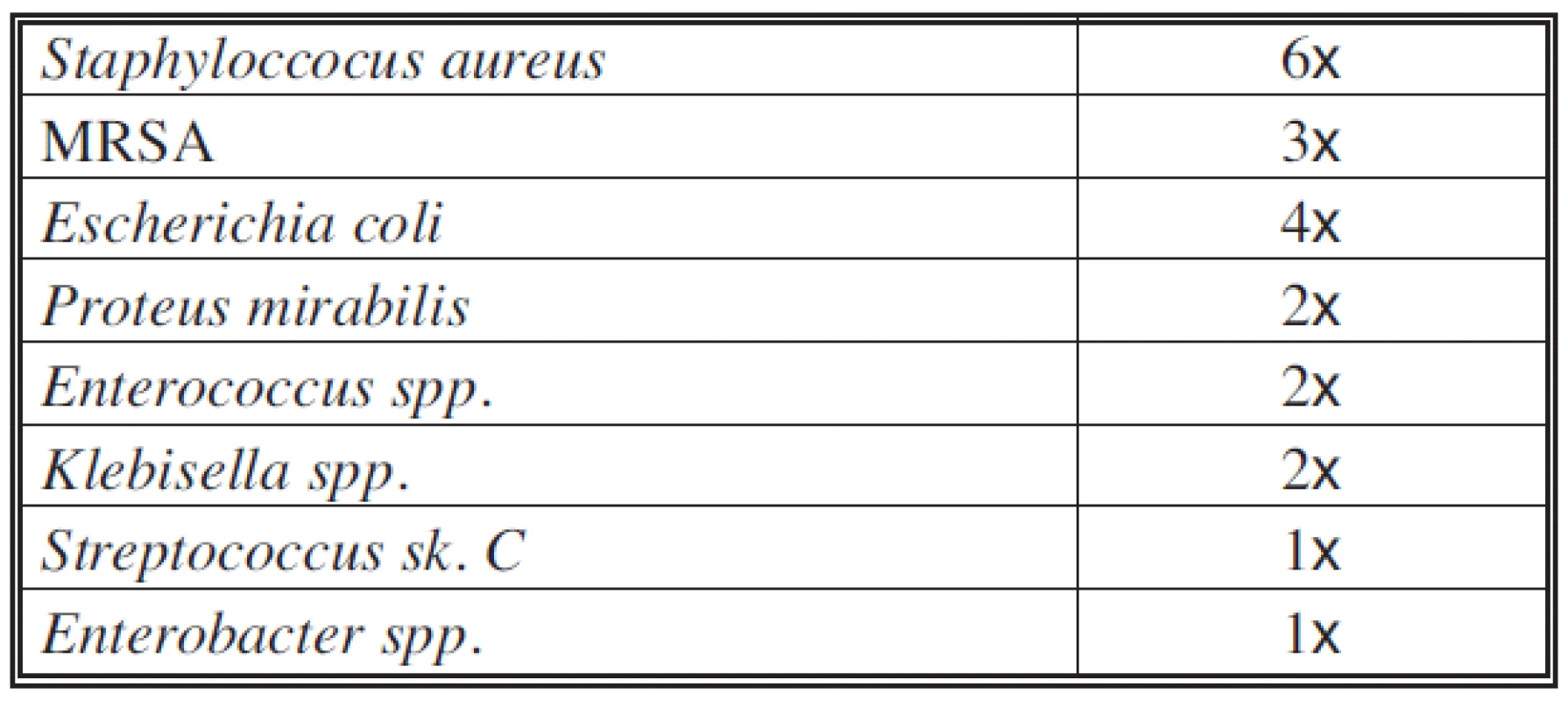
Pacienty jsme po přípravě, iniciální antibiotické terapii a cévním vyšetření, resp. cévní revaskularizaci, indikovali k débridementu a nekrektomii do zdravé tkáně na operačním sále v lokální nebo celkové anestezii. Vzniklý defekt na dorzu nohy nebo na nezátěžové části planty jsme peroperačně kryli některým ze syntetických materiálů k hojení ran (nejčastěji Actisorb plus). Po přechodném otevřeném hojení, kdy interval k rekonstrukční fázi byl průměrně 21 dnů (5–120 dnů), nejčastěji 14 dnů, jsme přistoupili k rekonstrukční fázi (Tab. 4). Rekonstrukci měkkých tkání jsme provedli dermoepidermálním štěpem, odebraným na stehně postižené končetiny (Obr. 3). Jako primární krytí transplantátu jsme použili Mepilex Ag, nebo Sorbion plus, nebo Bactigras. Ke krytí odběrové plochy na stehně jsme použili standardně Bactigras a suché mulové krytí. Po autotransplantaci se zhojili všichni pacienti v souboru, přechodně s drobnými plochami mezi transplantáty (Obr. 4). Průměrná doba ke kompletnímu zhojení defektu byla 62 dnů (20–120 dnů).
Obr. 1. Klidné hojení odběrové plochy na stehně 5. den po odběru dermoepidermálního štěpu Fig. 3. Good healing of the graft donor site on the thigh, Day 5 after collection of the dermoepidermal graft 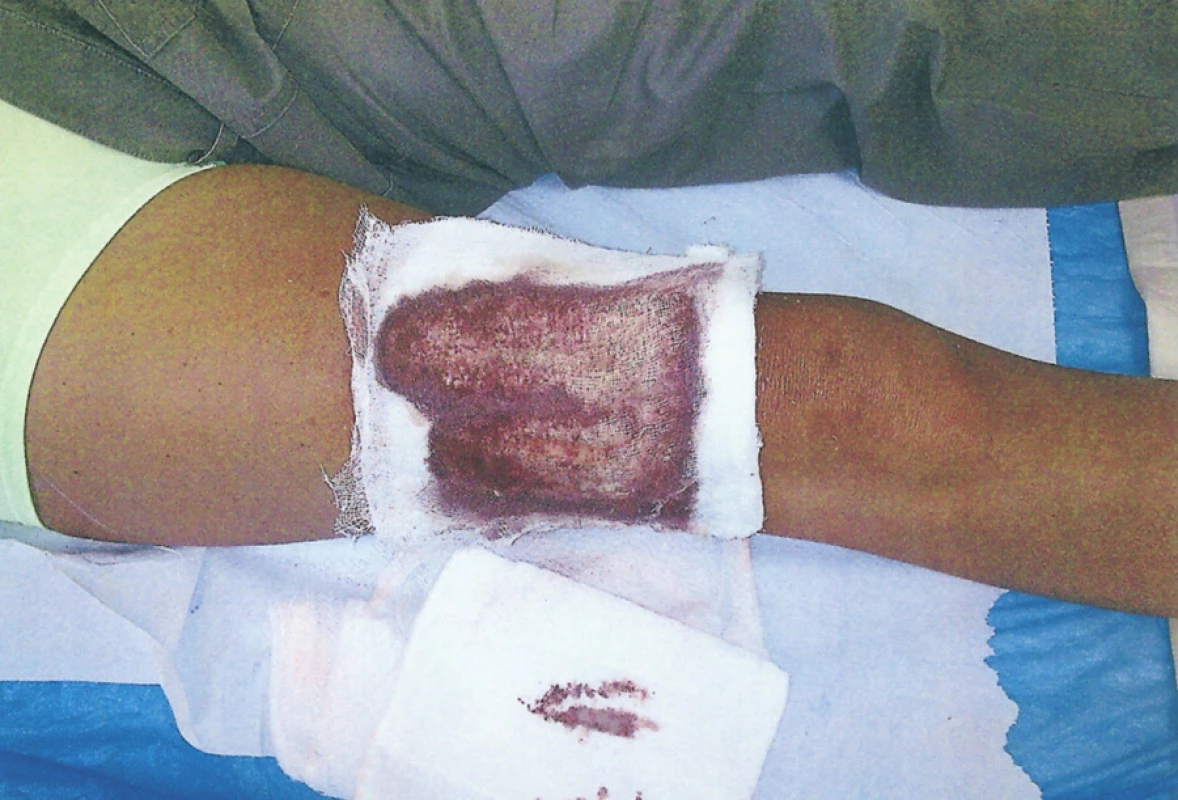
Obr. 2. Zhojený defekt, funkce nohy plně zachována, transplantát mimo našlápnou zónu Fig. 4. The healed defect, foot functions fully preserved, the transplant is aside from the stepping zone 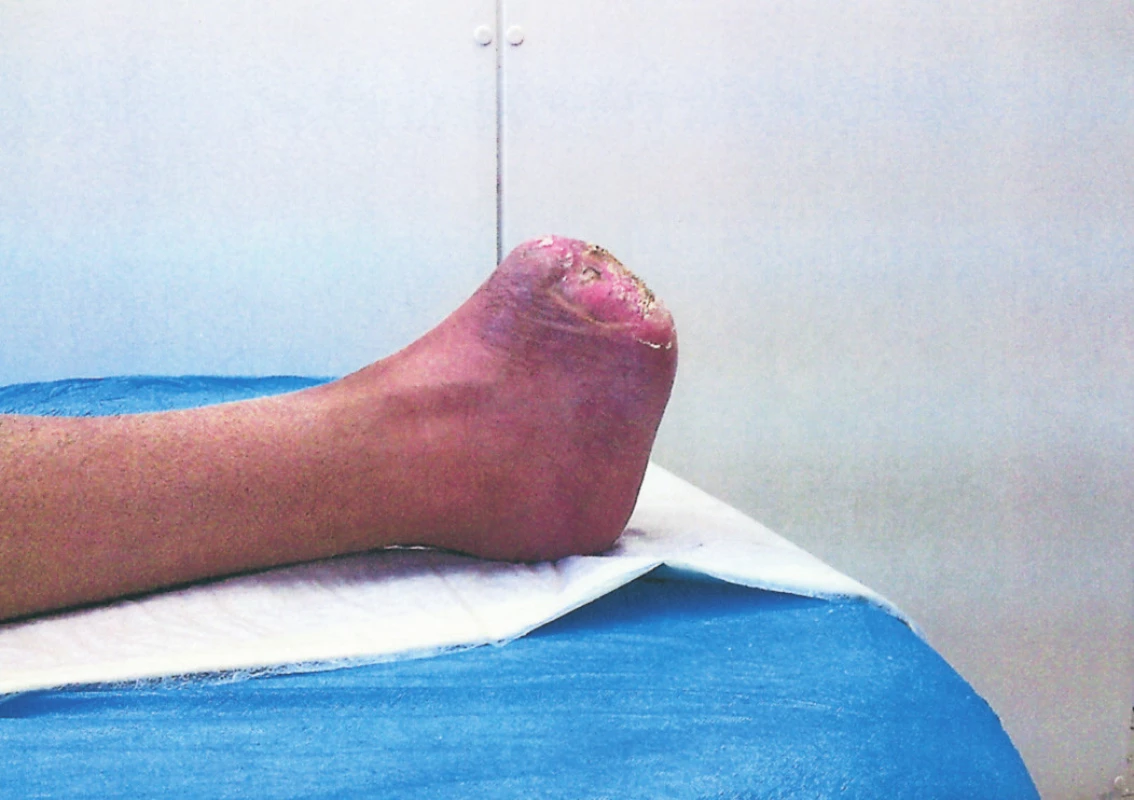
Tab. 4. Terapeutické schéma léčby akutních infekčních komplikací syndromu DM nohy Tab. 4. A therapeutic scheme of the management of acute infectious complications in the DM foot syndrome 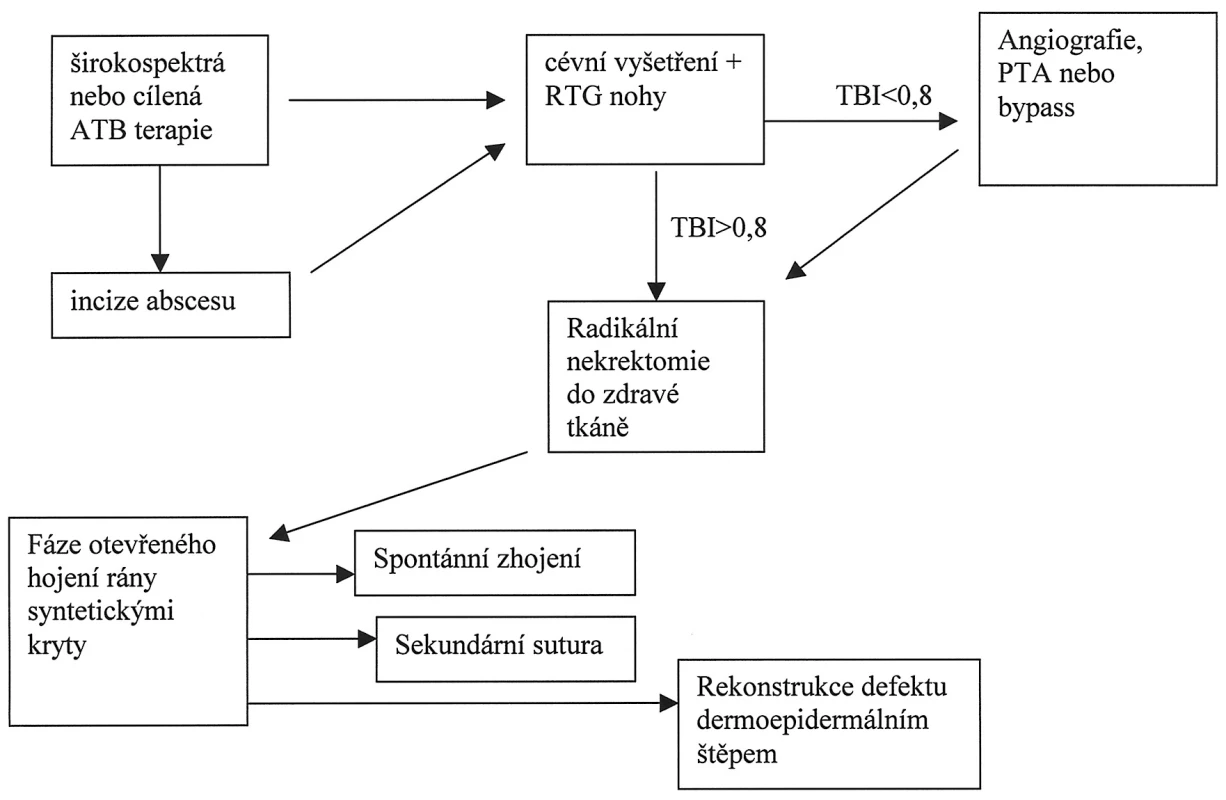
V oblasti transplantované plochy jsme zaznamenali 1x reziduální vřed na okraji transplantátu (Obr. 5) a 1x chronickou osteomyelitidu s chronickou kostní píštělí (Obr. 6a, 6b). Recidivu akutní infekce měkkých tkání jsme dosud nezaznamenali.
Obr. 3. Zhojený defekt s drobným reziduálním defektem v oblasti 2. metatarzu. Stp amputaci prstů a débridementu planty. Transplantát je cca 3 mm pod úrovní našlápne plochy, noha je plně funkční Fig. 5. The healed defect with a minor residual defect within the second metatarse. Stp amputation of the toes and the soleęs débridement. The transplant is cca 3 mm below the stepping area level, the foot is fully functional 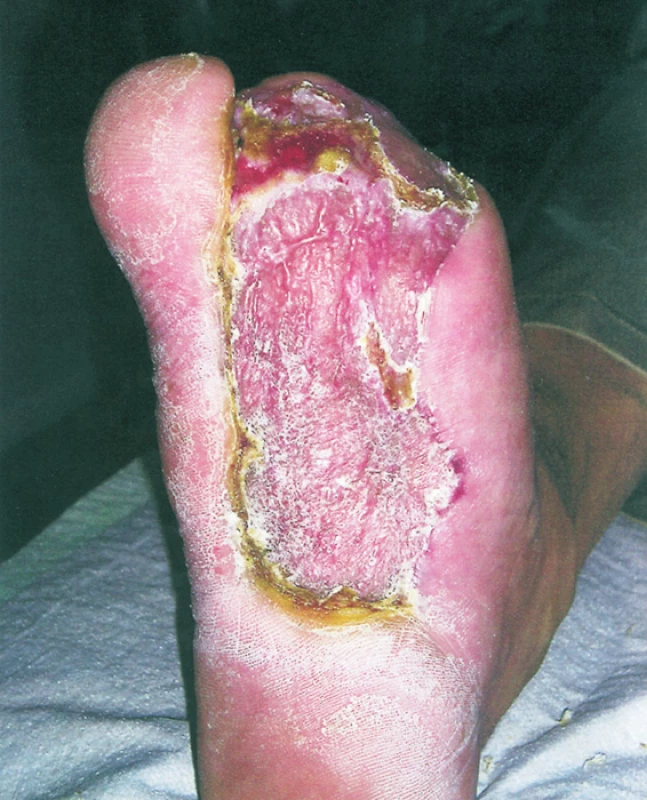
Obr. 6a, 6b. Stp amputaci v Chopartově kloubu. Chronická kostní píštěl (MRSA pozit.) v dolní polovině transplantátu. Stacionární stav. Končetina funkční, pacient chodí ve speciální individuální ortopedické obuvi Fig. 6a, 6b. Stp amputation in the Chopart’s joint. Achronic bone fistule (MRSA positive) within the distal half of the transplant. Stable condition. The extremity is functional, the patient walks in special, made- to measure orthopedic shoes 
DISKUSE
Nekrotizující infekce jsou nebezpečná, život ohrožující onemocnění. Mají vysokou smrtnost, v případě výskytu na dolní končetině hrozí její ztráta. K jejich rozvoji přispívají rizikové faktory jako je věk, ischemie končetin, diabetes mellitus, malnutrice, imunosuprese, malignita, trauma, předchozí operační zákrok a virulence mikrobiálního agens. Nemusí nutně vznikat pouze u neuroischemické končetiny, může postihnout i neuropatickou končetinu. V jejich řešení se významně uplatňuje PTA, chirurgický débridement a antibiotická terapie, v případě diabetu navíc ještě dobrá kompenzace glykemie. Chirurgický débridement na dolních končetinách je limitován požadavkem na maximální šetření zdravé tkáně, zachování funkčnosti postižené nohy po zhojení a zachováním délky končetiny (below-knee amputation) jakožto kritériem pro kvalitu péče o diabetickou nohu. Postupy které vedou ke zhojení defektu vzniklého po débridementu je možné shrnout do tří kategorií – 1. spontánní epitelizace pomocí syntetických krycích materiálů, popř. s využitím podtlakové terapie (TNP) u malých defektů, 2. sekundární sutura a 3. autotransplantace u velkých defektů. Spontánní epitelizace je proces u velkých defektů zdlouhavý, sekundární sutura vyžaduje často místní posun nebo další kostní resekci. Autotransplantace defektu je metoda vedoucí k rychlému uzavření rány. Časový faktor je důležitý i z ekonomického hlediska. Důležitějším kritériem je však konečný funkční výsledek.
ZÁVĚR
Syndrom diabetické nohy je bezesporu vážný medicínský problém a jeho význam ještě narůstá s přibývajícím počtem nemocných. Péče o diabetiky se soustřeďuje do specializovaných center, ve kterých je garantována nejvyšší úroveň léčby a pacientům vzrůstá naděje na včasné léčení komplikací spojených s tímto onemocněním. V rámci těchto center je nutná úzká týmová spolupráce podiatra a chirurga, který se touto problematikou dlouhodobě zabývá. Adekvátní lokální léčba je velmi důležitá pro zvládnutí stavu a pro zachování končetiny u nekrotizujících infekčních komplikací.
MUDr. Robert Ston
Pernerova 63
186 00 Praha 8
e-mail: r.ston@seznam.cz
Zdroje
1. Malgrange, D. Physiopathology of the diabetic foot. ev. Med. Interne, 2008 Sep; 29 Suppl. 2: S231–7. Review
2. Stiegler, H. Diabetic foot syndrome. Herz, 2004 Feb; 29(l): 104–115.
3. Zgonis, T., Stapleton, J. J., Girard-Powell, V. A., Hagino, R. T. Surgical management of diabetic foot infections and amputations. AORN J., 2008 May; 87(5): 935–946; quiz 947–950.
4. Plodr, M., Vacková, M. Deep necrotizing soft tissue infections. Necrotizing fasciitis and necrotizing myositis. Epidemiol. Mikrobiol. Imunol., 2002 Nov; 51(4): 156–160.
5. Plodr, M., Čermák, P., Ferko, A. K problematice klasifikace infekcí měkkých tkání. Rozhl. Chir., 2006, roč. 85, č. 11, s. 560–565.
6. Zeman, et al. Chirurgická propedeutika. Praha: Galén, 2000, 74–81.
7. Mahmoud, S. M., Mohamed, A. A., Mahdi, S. E., Ahmed, M. E. Split-skin graft in the management of diabetic foot ulcers. J. Wound Care, 2008 Jul; 17(7): 303–306.
8. Cunha, B. A. Antibiotic selection for diabetic foot infections. J. Foot Ankle Surg., 2000 Jul-Aug; 39(4): 253–257.
9. Ambrosch, A., Lehnert, H., Lobmann, R. Microbiological aspects and antibiotic therapy of diabetic foot infections. Med. Klin. (Munich), 2003 Apr 25; 98(5): 259–265.
10. Dalla Paola, L., Faglia, E. Treatment of diabetic foot ulcer: an overview strategies for clinical approach. Curr. Diabetes Rev., 2006 Nov; 2(4): 431–447.
Štítky
Chirurgia všeobecná Ortopédia Urgentná medicína
Článok vyšiel v časopiseRozhledy v chirurgii
Najčítanejšie tento týždeň
2009 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Kombinace metamizol/paracetamol v léčbě pooperační bolesti u zákroků v rámci jednodenní chirurgie
- Antidepresivní efekt kombinovaného analgetika tramadolu s paracetamolem
-
Všetky články tohto čísla
- Jaké jsou současné úkoly intenzivní péče v chirurgii?
- Infekce náhrad abdominální aorty
- Perioperační metabolická péče u diabetického pacienta – doporučení
- Antibiotická profylaxe v urologii
- Levostranné resekce pankreatu: indikace, chirurgická technika a komplikace
- Experimentální terapie nádoru pomocí intratumorózní aplikace dendritických buněk
- Minimalizace krevních ztrát v jaterní chirurgii
- Úloha klasickej chirurgie pri liečbe náhlych príhod brušných u onkologických pacientov
- Nekrotizující infekční komplikace u syndromu diabetické nohy a jejich řešení
- Moderní radioterapie v komplexní léčbě sarkomů měkkých tkání a kostí u dospělých – aktuální přehled a vlastní zkušenosti
- Komplikace IPOM plastiky – naše zkušenosti
- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Nutriční intervence v chirurgii
- The Occurrence of Gallbladder Carcinoma in Yemeni Patients Undergoing Cholecystectomy in Two Hospitals
- Rozhledy v chirurgii
- Archív čísel
- Aktuálne číslo
- Informácie o časopise
Najčítanejšie v tomto čísle- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace IPOM plastiky – naše zkušenosti
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Antibiotická profylaxe v urologii
Prihlásenie#ADS_BOTTOM_SCRIPTS#Zabudnuté hesloZadajte e-mailovú adresu, s ktorou ste vytvárali účet. Budú Vám na ňu zasielané informácie k nastaveniu nového hesla.
- Časopisy






